Стафилококковая инфекция волосистой части головы
О том, что существует такая инфекция, как стафилококк, слышали, наверное, все. К сожалению, она все еще часто процветает в родильных домах, детских и лечебных учреждениях. И вызывает различные заболевания, часть из которых требует серьезного лечения. Но не многие знают, что от стафилококка прыщи могут выскакивать постоянно на лице без других обычно сопутствующих ему симптомов. Как так получается и что с этим делать – давайте разбираться.
Виды стафилококка

Одним из самых распространенных и опасных считается золотистый стафилококк. Назван он так потому, что под микроскопом его скопления напоминают виноградные гроздья золотисто-желтого цвета. Но существуют и другие разновидности этих грамположительных бактерий:
- Эпидермальный – находится на слизистых оболочках человека, является условно-патогенным.
- Сапрофитный – обычно инфицирует мочеполовую систему и провоцирует уретриты, циститы и т.д.
- Гемолитический – при попадании в кровь вызывает сепсис, эндокардит, поражение уретры.
Не поддающуюся лечению традиционными антибиотиками форму золотистого стафилококка медики назвали метициллин-резистентной. Это самый опасный вид бактерий, устойчивых к препаратам широкого спектра действия.
Основной симптом
Основной симптом, позволяющий заподозрить стафилококк, – прыщи. Причем они могут иметь самые разные формы:
- наполненные жидкостью пузырьки;
- большие красные пятна (рожистые);
- фурункулы и карбункулы;
- флегмоны, пустулы, абсцессы и др.
Неспециалисту, а иногда и опытному врачу, с первого взгляда на кожу распознать стафилококк бывает очень сложно. Однако характерные для него проявления все-таки существуют.
Чаще всего болезнь развивается так:
- сначала образуется красный плотный бугорок, болезненный при касании;
- он имеет конусовидную форму, в вершине которой постепенно формируется белый стержень;
- после созревания из него выходит гной беловато-желтого или зеленого цвета;
- кожа поражается на большую глубину, что причиняет довольно сильную боль;
- вокруг прыща образуется интенсивное покраснение и отек.
Самое неприятное, что близко расположенные угри могут сливаться между собой, образуя целые гнойные конгломераты. После них нередко остаются рубцы и шрамы, особенно, если выдавливать несозревшие до конца прыщи руками.
Особенности болезни
Наиболее патогенный золотистый стафилококк имеет свои особенности у различных групп людей, о которых важно знать. Хотя в целом схема лечения выглядит примерно одинаково, медики обязательно учитывают перечисленные ниже моменты.
Чаще всего стафилококк начинает себя проявлять при ослабленном иммунитете или обострении уже имеющихся хронических заболеваний. Для женщин характерно увеличение прыщей из-за стафилококка перед месячными. В этот период лицо может буквально покрываться ими, а с 5-7 дня цикла количество высыпаний уменьшается.
Факторами-провокаторами, которые могут сработать как спусковой механизм и вызвать появление на коже стафилококковых прыщей, являются также:
- сильное переохлаждение, простуда, ОРВИ;
- травматизация кожи, в том числе – во время бритья;
- аутоиммунные и онкологические заболевания, ВИЧ;
- выраженный гормональный дисбаланс;
- повышенное потоотделение и жирность кожи;
- злоупотребление или пользование чужой декоративной косметикой;
- несоблюдение элементарных правил личной гигиены.
Чаще всего спровоцированное стафилококком акне появляется на лице. Но нередко пораженными оказываются волосистая часть груди, область вокруг сосков, подмышки, спина, деликатная интимная зона.
Для них золотистый стафилококк особенно опасен, так как новорожденные не имеют еще крепкой иммунной системы. У них может не быть характерных мелких гнойных стафилококковых прыщей, а проявится одна из других его форм:
- Болезнь Рихтера. Инфекция поражает обширные участки эпидермиса с его последующим отслоением. Причем эта форма болезни вызывается определенным видом токсина – эксфолиатином, справиться с которым малыш еще не в состоянии самостоятельно.
- Пузырчатка новорожденных. Внешне имеет некоторое сходство с ветряной оспой. Для нее также характерно образование множества наполненных жидкостью пузырьков. Но когда они лопаются, на их месте образуются воспаленные гнойные ранки. При такой форме очень высок риск сепсиса.
Причем заразиться бактерией малыш может еще в утробе матери, но чаще это случается во время родов из-за халатности персонала или несоблюдения стерильности в лечебном учреждении и особенно – родовой палате.
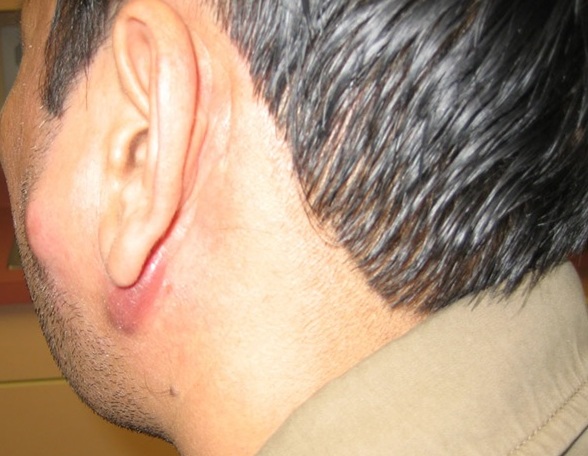
Сикоз – наиболее часто этот вид заболевания встречается у мужчин. Он имеет четко обозначенную локализацию – вокруг рта, на подбородке и в области щек – как раз там, где обычно сбривается щетина. Иногда инфекция перебирается на волосистую часть головы.
Гнойное воспаление поражает волосяные фолликулы. Это может привести к их гибели и развитию алопеции. К сожалению, подозревать наличие стафилококка в этом случае начинают достаточно поздно, когда заболевание уже быстро прогрессирует. На этой стадии оно трудно поддается лечению и часто дает рецидивы.
В чем опасность
Условно-патогенные формы золотистого стафилококка могут присутствовать на теле и слизистых человека практически постоянно. Но крепкая иммунная система не дает им активно размножаться и причинять организму существенный вред. Бактерии вызывают токсины, но тело выводит их естественным путем.
Как только иммунитет слабеет по любой причине, колонии бактерий начинают стремительно разрастаться, поражая порой довольно большие площади. При отсутствии лечения они могут спровоцировать такие серьезные проблемы:
- Пищевое отравление – при попадании большого количества бактерий в кишечник.
- Бактериальное воспаление легких, если поражены слизистые рта, гортань и бронхи.
- Бронхит – когда бактерии гнездятся в носоглотке или ротовой полости.
- Эндокардит – воспаление сердечной сумки при попадании стафилококка в кровь.
- Менингит – воспаление слизистых оболочек мозга, также происходит от зараженной крови.
- Остеомиелит – гнойно-некротический процесс в хрящевой и костной тканях.
Но хуже всего, если стафилококк провоцирует сепсис – общее заражение крови. В этом случае при отсутствии квалифицированной медицинской помощи больной погибает буквально в течение нескольких дней.
Что делать
Если у вас появилось подозрение на то, что прыщи и другие кожные проблемы на лице спровоцировал стафилококк – отправляйтесь к врачу. Ни в коем случае не занимайтесь самолечением, а тем более, не принимайте антибиотики без назначения. При неправильном выборе препарата вы только создадите для патогенной бактерии еще более благоприятную среду и ослабите иммунитет.
После первичного осмотра врач обязательно оправит вас в клиническую лабораторию сдать бактериальный посев. Стерильной палочкой берется соскоб с кожи или слизистой и помещается в стерильную среду. Анализ этот занимает несколько дней, в течение которых можно принимать только наружные меры, препятствующие распространению заболевания и сильному ухудшению состояния кожи.
Учтите, что проверяется образец не только на присутствие и вид стафилококка. В лаборатории будут также определять, на какую группу антибиотиков он реагирует максимально позитивно. И лишь после этого врач подберет индивидуально для вас лечебный препарат. Обычно это сочетание средств для внутреннего и наружного применения, перечислять которые я намеренно не буду.
Пока не укрепится иммунитет и не будет существенно уменьшена колония бактерий, полностью убрать вызванные стафилококком высыпания не получится. Но временные меры принять можно. Увы, большинство эффективных салонных процедур от прыщей и угрей в данном случае противопоказаны. Как и привычные народные средства: пилинги и множество масок. Все это будет способствовать распространению инфекции на новые участки кожи.
Все это используется только параллельно с назначенными врачом препаратами. В противном случае вы получите лишь временный эффект, и то не всегда.
Для усиления собственной защиты организма одновременно рекомендуется прием иммуномодуляторов и комплексных мультивитаминных препаратов. Параллельно надо придерживаться таких правил:
- полностью исключить алкоголь и, по возможности, отказаться от курения;
- максимально ограничить воздействие на пораженные участки кожи ультрафиолета;
- не посещать в период активного лечения сауну, бассейн, солярий;
- не купаться в открытых водоемах и слишком горячей воде;
- не переохлаждаться и стараться сильно не потеть;
- убрать из рациона острую, жирную и жареную пищу, кофе и шоколад;
- каждый день употреблять свежие овощи и фрукты;
- выпивать за сутки не менее 2 литров чистой негазированной воды.
Чтобы не заражать близких, пользуйтесь отдельной постелью, полотенцем и другими гигиеническими принадлежностями. Одежду ребенка после стирки желательно проглаживать очень горячим утюгом. Это снижает вероятность повторного заражения.
Подводя итоги
Если антибиотик подобран правильно, а пациент соблюдает все врачебные рекомендации, существенные улучшения состояния кожи становятся заметны уже через месяц. Но полностью она очищается за 8-10 недель. Возможно, у вас были более быстрые результаты. Буду благодарна, если методами, которыми их удалось достичь, вы поделитесь в комментариях.
Патогенные микроорганизмы окружают нас везде, но при сильном иммунитете организм быстро с ними справляется. При ослабленной работе иммунной системы гноеродные бактерии на поверхности кожи быстро активизируются и приводят к развитию такого заболевания, как пиодермия стафилококковая. Избавиться от патологии можно, но только используя комплексный подход к терапии.
Особенности болезни
Чаще всего возбудителем заболевания является стафилококк. Эти бактерии довольно устойчивы, поэтому их можно встретить в воздухе, на предметах быта, коже человека. При ослаблении иммунитета патогенный микроорганизм быстро приводит к развитию заболевания.
Можно выделить несколько провоцирующих факторов стафилококковой пиодермии:
- Регулярное несоблюдение личной гигиены.
- Постоянные травмы, ссадины и порезы.
- Нарушенный метаболизм.
- Заболевания внутренних систем органов.
Почти 30 % людей являются носителем золотистого стафилококка. Подцепить возбудителя можно где угодно, возможно даже самозаражение, когда бактерия со здорового участка кожи попадает в ранку.
Часто встречается стафилококковая пиодермия у детей и протекает она гораздо тяжелее, учитывая, что у малышей иммунитет еще не полностью сформирован.
Независимо от формы заболевание считается заразным, поэтому требует срочного лечения.
Причины развития патологии
Стрептококковая инфекция попадает в организм через ранки и ссадины на коже, вызывая развитие воспалительного процесса. Патогенные микроорганизмы проникают в сальные и потовые железы, поражают волосяные фолликулы.
Активность размножения возбудителя и глубина проникновения инфекции зависят от силы иммунной системы.
Спровоцировать развитие стафилококковой пиодермии могут:
- Стоматологические проблемы.
- Лимфадениты.
- Гнойные поражения внутренних органов.
Если иммунитет ослаблен, то микроорганизмы размножаются бурно и быстро распространяются по организму. В ходе своей жизнедеятельности вырабатывают токсические вещества, которые и провоцируют развитие характерных симптомов интоксикации.
Важно начать терапию при появлении первых симптомов, чтобы снизить вероятность развития осложнений.
Разновидности патологии
Существует несколько типов стафилококковой пиодермии. Разновидности заболевания врачи выделяют следующие:
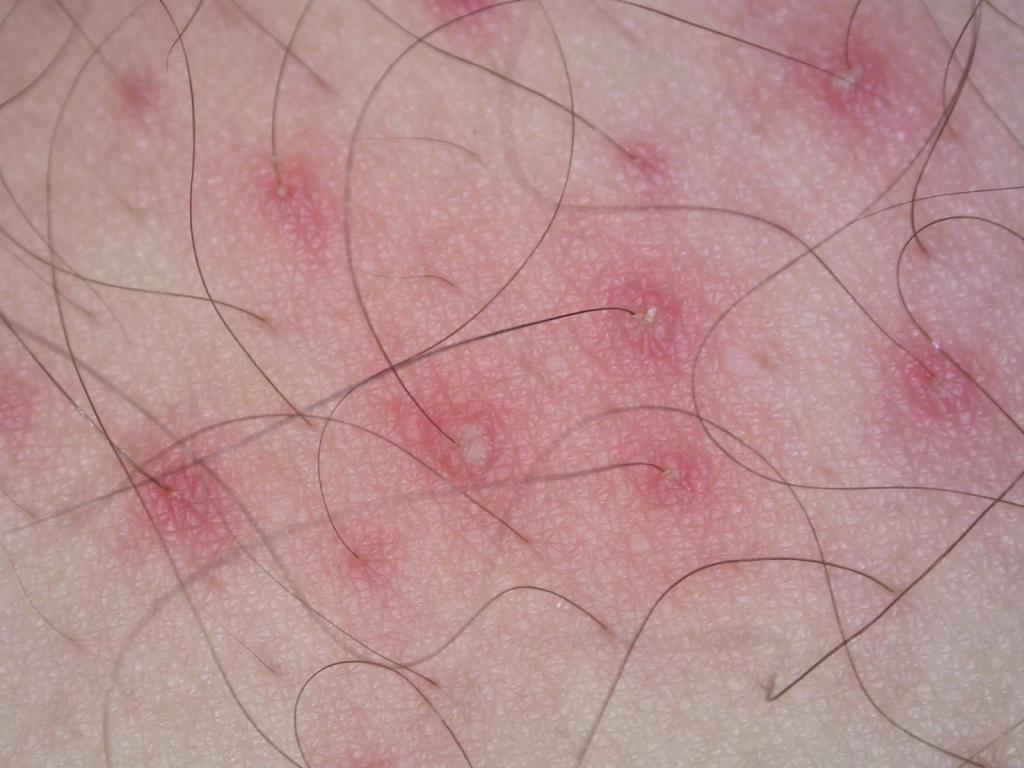
- Остиофолликулит. Локализуется патология в районе лица, может затрагивать волосистую часть головы. Поверхностная пиодермия часто проходит за короткий промежуток времени, не оставляя следов на коже. Если воспалительный процесс осложняется, то могут развиваться другие формы патологии.
- Стафилококковый фолликулит. При таком типе болезни воспаляется корень волоса. Из симптомов можно отметить покраснение вокруг фолликула, распространение инфекции на соседние ткани. При осложнении развивается абсцесс, который требует вскрытия. Пустула образуется размером с горошину с волоском в центре. Через несколько дней воспаление утихает, ранка подсыхает, а образовавшаяся корочка вскоре отваливается.
- Сикоз – это еще одна поверхностная форма патологии. Развивается часто на фоне остиофолликулита. Появляются множественные очаги воспаления чаще на лице, но могут затрагивать и подмышечные впадины.
- Фолликулит абсцедирующий. Хроническая форма гнойно-воспалительного процесса. Чаще всего диагностируется у представителей сильного пола. Патология сопровождается появлением угрей, воспалением волосистой части головы. Если вскрываются пустулы с гнойным содержимым, то образуются свищи. Лечение стафилококковой пиодермии сложное и длительное.
По мнению специалистов, наиболее сложными формами патологии считаются гидраденит и фурункулез. Эти разновидности пиодермии сопровождаются выделением большого количества гноя. В патологический процесс вовлекаются соседние ткани.
Если имеет место гидраденит, то появляется повышенное потоотделение. Чаще всего такая форма диагностируется у представительниц женского пола. Фурункулез может развиться после сильного переохлаждения на фоне ослабленной иммунной системы.
Проявления заболевания
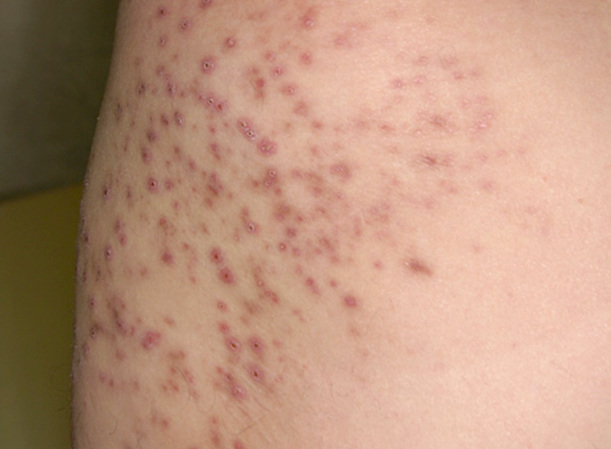
Независимо от формы стафилококковая пиодермия проявляет похожие симптомы, которые можно наблюдать сразу после проникновения в организм возбудителя заболевания. Среди основных проявлений отмечаются следующие:
- Покраснение и болевые ощущения.
- Зуд и жжение кожи.
- В районе образования пустул чувствуется покалывание.
- Через несколько дней после заражения появляются множественные высыпания.
- Образуются гнойные пузырьки с красными краями.
- После разрыва пустул ранки заживают и исчезают.
Если патология затрагивает более глубокие слои кожи, то могут появляться рубцы после заживления.
К отличительным симптомам стафилококковой пиодермии можно отнести:
- Зуд кожных покровов.
- Множественные высыпания.
- Склонность к рецидивам.
Если заболевание переходит в хроническую форму, то болезненные ощущения становятся не такими выраженными. Кожные покровы становятся бугристыми, увеличивается выделение кожного сала и пота, что провоцирует появление новых образований.
Хроническая пиодермия характеризуется одновременным наличием заживающих ранок и образований с гнойным содержимым.
Стафилококковая пиодермия у взрослых женщин часто диагностируется на фоне гормональных нарушений. Патология может сопровождаться гинекологическими проблемами.
Постановка диагноза
Только тщательная диагностика стафилококковой пиодермии позволит выявить характер возбудителя и назначить адекватную терапию. Она включает следующие анализы и исследования:
- Общий анализ крови и мочи.
- Определение чувствительности возбудителя к антибактериальным препаратам. Для этого берут для исследования гнойное содержимое пустул.
- Обследование на сифилис.
- Если есть необходимость, потребуется консультация эндокринолога и невролога.
- Гормональные исследования на выявление сахарного диабета.
Для уточнения диагноза важно провести дифференциальную диагностику, чтобы отличить фурункулез от гидраденита и карбункула. Фолликулит можно перепутать с плоским лишаем или угревой сыпью.
Хроническую пиодермию необходимо дифференцировать от бромодермы, а сикоз - от трихофитии, но эта патология проявляется с более выраженными симптомами.
Патология у детей
Гнойно-воспалительные поражения кожи часто имеют место у младенцев первых месяцев жизни, что связано с низкой активностью местного иммунитета. Верхний слой кожи у малышей имеет щелочную среду, что является благоприятным для развития патогенной микрофлоры.
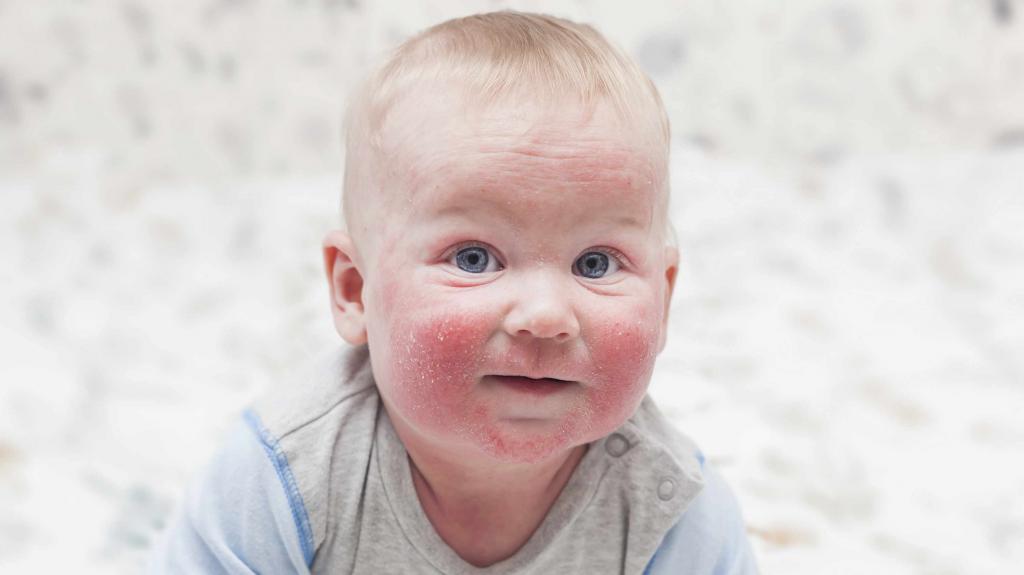
Кожные покровы ребенка еще не приспособились к перепадам температуры, функционирование потовых желез не налажено. Все эти факторы провоцируют развитие патологии, но можно выделить еще несколько причин:
- Нехватка витаминов в рационе мамы, если грудничок на естественном вскармливании или в смесях.
- Заболевания пищеварительного тракта.
- Опрелости на коже.
- Ссадины, ранки на теле малыша.
- Плохое соблюдение гигиены.
- Аллергия.
- Нарушение метаболизма.
- Заболевания нервной системы.
- Интоксикация организма.
- Сахарный диабет.
Многие родители не обращают внимания на симптомы стафилококковой пиодермии. Они отправляют малыша в ясли или сад, не задумываясь, что эта инфекция очень заразна.
Классическое лечение
Стафилококковая пиодермия обязательно лечится с использованием антибактериальных лекарств. Чаще всего их приходится наносить на кожные участки наружно, но при осложненном течении болезни врач назначает прием антибиотиков внутрь.
Если болезнь протекает в острой форме, то препараты принимают на протяжении недели. При переходе патологии в хроническую форму антибактериальная терапия длится не менее 15 дней. Специалисты предпочитают использовать в лечении препараты широкого спектра действия.
Среди наиболее популярных и эффективных лекарств можно назвать следующие:
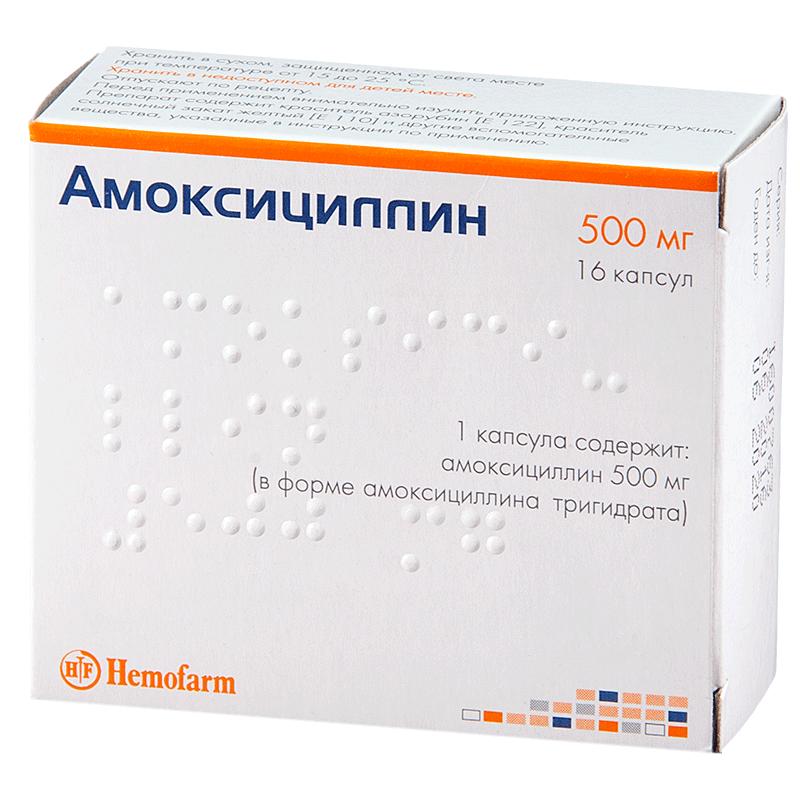
Лечение стафилококковой пиодермии препаратами должно проводиться только под контролем врача.
Наружное лечение заболевания
Наравне с внутренним приемом антибиотиков каждому пациенту назначается наружное использование лекарственных средств. Эффективными являются:
Длительность терапии определяется лечащим врачом. Если после нанесения наружного средства симптоматика не уменьшается, а появляются признаки аллергической реакции, то необходимо сообщить доктору и подобрать другое лекарство.
Терапия для иммунитета и комбинированное лечение
Для повышения эффективности терапии врачи предпочитают чаще всего назначать пациентам комбинированные лекарства, которые одновременно снимают воспалительный процесс и уничтожают бактерии. С хорошей стороны зарекомендовали себя следующие препараты:
Для ускорения выздоровления показана иммуностимулирующая терапия. Для этого врач вводит пациенту специальную вакцину, которая стимулирует образование иммунных клеток для борьбы с инфекцией.
Иммуностимулирующая терапия показана в случаях, когда заболевание часто рецидивирует. Из препаратов, обладающих таким действием, назначают:
Классическое лечение можно усилить назначением гелий-неонового облучения. Процедуру назначают ежедневно на протяжении двух недель.
Хирургическое лечение
Если патологический процесс протекает с осложнением и налицо симптомы некроза ткани, то без хирургического вмешательства не обойтись. Суть операции заключается в следующем:
- Хирург вскрывает гнойник.
- Вычищает содержимое.
- Осуществляет обработку антисептическими средствами.
- Устанавливает дренаж.
Лечение пиодермии у детей
Если патология протекает без осложнений, то госпитализация малыша не требуется, терапию можно проводить амбулаторно. Правильно выбранная тактика лечения поможет быстро победить патологию. Терапия у детей включает следующие меры:
При осложнениях доктор назначает ребенку следующие препараты:
Для эффективного лечения важно ребенку правильно обрабатывать пораженные участки кожи. Первые процедуры лучше доверить специалисту и провести в поликлинике у дерматолога. Последующие можно проводить в домашних условиях по следующему алгоритму:
- Тщательно помыть руки.
- Надеть одноразовые перчатки.
- Обработать последовательно отдельно каждый пораженный участок, используя ватный тампон.
- Здоровую кожу обработать антисептическим средством.
- После подсыхания эпидермиса нанести прописанную врачом мазь.
- Надеть на ребенка тщательно проглаженную с двух сторон одежду.
По такому алгоритму обрабатывается кожа у детей разного возраста.
Народная медицина против пиодермии
Если заболевание протекает без осложнений, то можно воспользоваться рецептами народных лекарей. Они помогут устранить зуд кожи, приостановить размножение патогенной микрофлоры. Доказали свою эффективность в терапии следующие рецепты:
- Взять 20 г листьев чистотела и залить 100 мл растительного масла. Настоять несколько дней и использовать для обработки пораженных участков три раза в сутки на протяжении 3 недель.

- 2 ложки семян укропа залить кипящей водой в количестве 0,5 литров. После настаивания обрабатывать кожу до 5 раз в день.
- Из сырого картофеля отжать сок, пропитать им салфетку и прикладывать к воспаленной коже на 2 часа.
- Хорошо помогает укрепить организм, повысить его невосприимчивость к инфекциям отвар из корней и листьев одуванчика. Для его приготовления необходимо 2 ложки сырья залить стаканом воды и кипятить на слабом огне 10 минут, потом оставить на несколько часов для настаивания. Пить средство рекомендуется до еды по 100 мл.
Осложнения заболевания
Пускать на самотек или заниматься самолечением пиодермии опасно, так как патология может привести к серьезным последствиям. Среди осложнений могут быть следующие:
- Сепсис.
- Аллергическая реакция с отеком Квинке.
- Гангрена.
- Поражение инфекцией костной системы и внутренних систем органов.
- Лимфангит.
- Воспаление сетчатки глаза.
- Тромбоз сосудов в головном мозге.
- Воспаление мозговых оболочек.
- Медиастинит гнойной формы.
Профилактика заболевания
Любое инфекционное заболевание кожи проще предупредить, чем лечить. Особенно если имеется склонность к пиодермии. К мерам профилактики можно отнести следующие:
- Строго следить за правилами личной гигиены.
- Одежда должна быть из натуральных тканей и не тесная, чтобы не раздражать кожные покровы.
- Любые ссадины, порезы надо тщательно дезинфицировать.
- Использовать средства с антибактериальным эффектом для ухода за кожей.
- Следить за уровнем потоотделения.
- Регулярно стирать верхние вещи, а нижнее белье менять ежедневно.
- Укреплять иммунитет.
- Проводить закаливающие процедуры.
- Устранять своевременно любые очаги воспаления.
- Заниматься лечением патология в хронической форме: тонзиллит, пиелонефрит, холецистит. К мерам профилактики можно отнести следующие: Строго следить за правилами личной гигиены.
- Если кожа склонна к воспалительным реакциям, то любые ссадины, мелкие ожоги надо обрабатывать спиртом, а потом промывать перекисью водорода. После обработки наложить стерильную повязку.
Стафилококковая пиодермия не только портит внешний вид, но и опасна своими серьезными осложнениями. К лечению необходимо приступать сразу же, как болезнь будет обнаружена.

Фолликулит головы может быть вызван разными причинами, обусловливающими воспалительные процессы, но особенно опасно в этой ситуации присоединение стафилококковой инфекции. Стафилококк обусловливает хроническое рецидивирующее течение нескольких форм фолликулита головы, которые могут отличаться интенсивностью воспаления и симптоматикой, но в результате заканчиваются рубцовой атрофией и облысением пораженных участков. Об особенностях течения стафилококковых форм фолликулита головы читайте на estet-portal.com.
Проявления фолликулита головы и особенности развития заболевания
Фолликулит головы представляет собой острый воспалительный процесс с гнойным поражением волосяного фолликула. Развитие фолликулита головы зависит от причины его появления, особенно тяжело протекают те его виды, которые вызваны стафилококком.
Главным характеризующим признаком заболевания становится развитие ограниченного воспалительного инфильтрата в виде ярко-красного очень болезненного узелка.
Спустя два-три дня после формирования узелок превращается в пустулу, в середине которой виден волос или просвечивает устье волосяного фолликула в виде серой точки. Пустула может вскрыться с выходом гнойного содержимого и образованием эрозии, но случается и распространение воспаления внутрь фолликула. При этом волосяной фолликул разрушается с невозможностью восстановления и с образованием рубца.
Формы фолликулита головы, вызванного стафилококком
Эпилирующий фолликулит головы. Процесс начинается с появления болезненных синюшно-красных папул на волосистой части головы. Они четко отграничены от окружающих тканей и постепенно распространяются, захватывая все новые фолликулы. Вокруг волосяного фолликула развивается воспаление, но без признаков нагноения, в глубине папулы развивается некроз. Инфильтрация вокруг волосков бурого цвета, мягкая, покрытая чешуйками, без склонности сливаться между собой.
Эпилирующий фолликулит головы имеет упорное, медленное хроническое течение, папулы со временем могут превращаться в пустулы. Волосяные фолликулы постепенно разрушаются, замещаясь рубцовой атрофией. На голове появляются много мелких очагов стойкого облысения, которые эксцентрично распространяются, иногда сливаются между собой. Кожа в этих очагах гладкая, белая, совершенно без волос. О прогрессировании заболевания свидетельствует появление новых воспаленных фолликулов по периферии волосистой части головы.
Подрывающий фолликулит головы. Процесс начинается с возникновения остиофолликулита, далее воспаление распространяется на окружающие ткани. На теменной и затылочной части головы формируются розовые болезненные узелки величиной с горошину или даже крупнее. Мелкие воспалительные элементы постепенно сливаются, между абсцессами формируются фистулезные ходы. Кожа в очагах становится багрово-синюшного цвета, бугристая и болезненная при прикосновении. Узелки нагнаиваются, а при их вскрытии обнаруживаются множественные свищи, соединенные между собой. Если надавить на такой узелок, из свищевого хода выделяется гной.
В дальнейшем может случиться расплавление окружающих тканей с образованием язв, отделенных друг от друга участками кожи с волосами. Постепенно узелки бледнеют, процесс заканчивается формированием грубых, слегка выпуклых, неправильной формы рубцов разного размера. Кожа в этих очагах гладкая и блестящая, полностью лишенная волос.

Принципы терапии при стафилококковых фолликулитах головы
Очень важно объяснить пациенту, что заболевание тяжелое, с хроническим течением, склонное к рецидивам. Тщательное соблюдение рекомендаций врача, безусловно, облегчит состояние и замедлит прогрессирование процесса, но волосы на пораженных участках уже не вырастут.
Терапия фолликулита головы, вызванного стафилококком, базируется на назначении системных антибиотиков.
Антибактериальный препарат подбирается для каждого пациента индивидуально, исходя из чувствительности его организма к определенным антибиотикам. Лекарство (например, цефалексин, диклоксациллин) назначается внутрь и местно в виде мази. Неплохой терапевтический эффект дает применение ультрафиолетового облучения пораженных зон курсом до 10 сеансов. Если фолликулит развивается у пациентов с сахарным диабетом, то дополнительно к терапии назначается корригирующая диета.

Человеческий организм может служить домом для тысяч микробов и бактерий, причем, такое соседство вовсе не обязательно заканчивается болезнью. Иммунитет надежно защищает нас, сдерживая активность непрошеных гостей и заставляя их следовать правилам хорошего тона. Стафилококк – не исключение; он в норме обнаруживается примерно у трети населения Земли, но ничем себя не проявляет до поры до времени.
Ослабление иммунитета, банальное переохлаждение или наличие в организме другой инфекции, против которой применялись антибиотики, - вот причины, по которым стафилококк может перейти в наступление. Поэтому важно понимать две вещи: нельзя лечиться антибиотиками в случае малейшего недомогания или простуды, и просто бессмысленно использовать их против стафилококка для упреждения. От носительства вы все равно не избавитесь, зато познакомите свой стафилококк с антибактериальными препаратами и сведете на нет их эффективность в будущем, когда они действительно могут понадобиться.
Единственная разумная мера по упреждению стафилококковых инфекций – это местная санация кожи, слизистых оболочек и верхних дыхательных путей в холодный период года, а также приём препаратов, укрепляющих иммунитет. Назначение антибиотиков оправдано лишь в случае тяжелых, опасных для жизни заболеваний: пневмонии, эндокардита, остеомиелита, множественных гнойных абсцессов на коже и в мягких тканях, чирьев на лице и голове (в непосредственной близости к головному мозгу). Но прежде чем выбрать антибиотик против стафилококка, квалифицированный врач всегда производит бактериальный посев.
В санэпидстанции, кожно-венерологическом диспансере или медицинском кабинете профильного специалиста (ЛОРа, дерматовенеролога, гинеколога, уролога, пульмонолога, гастроэнтеролога, инфекциониста) производится забор бактериальной культуры из места локализации стафилококковой инфекции. Это может быть мазок из зева, гнойного абсцесса на коже, влагалища или уретры, а также образец крови, мокроты, мочи, слюны, желудочного сока, спермы и прочих физиологических жидкостей.
Полученный материал помещается в питательную среду, через некоторое время колония стафилококков размножается, и лаборант может определить, к какому типу относится возбудитель, и к каким антибиотикам он чувствителен.
Результат посева выглядит как список, в котором напротив названий всех актуальных противомикробных препаратов стоит одно из буквенных обозначений:
S (susceptible) — чувствителен;
I (intermediate) — умеренно чувствителен;
R (resistant) — устойчив.
Антибиотики и стафилококк
По сути, есть только одна объективная причина для применения антибиотиков против такого устойчивого и гибкого возбудителя, как стафилококк – ожидаемая польза превысит неизбежный вред. Лишь в случае, когда инфекция охватила весь организм, попала в кровь, вызвала лихорадку, а естественных защитных сил не хватает для победы над болезнью, приходится прибегать к антибактериальной терапии.
Зато есть целых три веских причины, чтобы отказаться от антибиотиков при лечении стафилококка:
Справиться с некоторыми типами возбудителя, например, с золотистым стафилококком, могут лишь цефалоспорины второго-третьего поколения, полусинтетические пенициллины (оксациллин, метициллин), да мощнейшие современные антибиотики (ванкомицин, тейкопланин, фузидин, линезолид). Прибегать к крайним средствам приходится все чаще, потому что за последние 5-10 лет стафилококки мутировали и обзавелись ферментом бета-лактамаза, с помощью которого они успешно разрушают цефалоспорины и метициллин. Для таких возбудителей существует термин MRSA (methicillin-resistant Staphylococcus aureus), и уничтожать их приходится комбинациями препаратов, например, фузидина с бисептолом. А если пациент до возникновения обширной стафилококковой инфекции бесконтрольно употреблял антибиотики, возбудитель может оказаться нечувствительным;
Антибиотики не выбирают жертв – помимо тех бактерий, против которых вы их применяете, они уничтожают и другие микроорганизмы, в том числе, полезные. Длительное лечение антибактериальными препаратами почти всегда провоцирует дисбактериоз в органах ЖКТ и мочеполовой сфере, а также усугубляет опасность активизации других инфекций, присутствующих в организме в форме носительства.
Можно ли полностью избавиться от стафилококка?

Почему иммунитет здорового ребенка или взрослого человека не избавляется от этой опасной бактерии? Потому что на то нет объективных причин, пока носительство не переходит в заболевание. Скромно сидящий в уголочке стафилококк не вызывает никакого интереса у иммунной системы, лейкоциты и макрофаги не объявляют на него охоту, и в крови не вырабатываются нужные антитела. Но что же делать, если, например, ребенок каждую осень-зиму болеет стафилококковой ангиной, или девушка, знающая о присутствии зловредной бактерии в своем организме, планирует беременность?
В этих случаях необходимо прибегнуть к иммуностимулирующей терапии и санации доступных проблемных зон: зева, носоглотки, кожи, влагалища. Такие меры не позволят вам избавиться от стафилококка навсегда, но существенно сократят численность его колоний и снизят риск перехода носительства в опасную болезнь.
Чем производится санация стафилококка?
Профилактическая санация – очень действенная мера, к которой рекомендуется регулярно прибегать всем носителям стафилококка. Сотрудники детских образовательных и лечебных учреждений дважды в год сдают мазки из носа, и если результат положительный, проводится санация, а затем анализ берут повторно, стремясь добиться полного отсутствия стафилококка в верхних дыхательных путях. Это очень важно, ведь только так можно застраховаться от распространения возбудителя воздушно-капельным путем.
Если у вас или вашего ребенка ежегодно наблюдаются рецидивы ангины, фурункулеза и прочих гнойно-воспалительных заболеваний, причиной которых (согласно результатам анализов, а не исходя из ваших догадок) служит именно стафилококк, стоит пополнить домашнюю аптечку средствами для местной санации. С помощью этих препаратов производится полоскание горла, закапывание носа, закладывание ватных тампонов в носовые ходы, орошение или спринцевание половых путей, протирание и смазывание кожи или слизистых оболочек, в зависимости от локализации носителя. Для каждого случая нужно подбирать подходящий вариант препарата и строго придерживаться инструкции.
Вот список всех эффективных растворов и мазей против стафилококка:
Масляный раствор ретинола ацетата (витамина A);
Читайте также:


