Субакромиальное ущемление сухожилия надостной мышцы лечение
Субакромиальный импиджмент-синдром (или субакромиальный синдром плечевого сустава) представляет собой широко распространенное заболевание. Чаще всего данной патологией, вызывающей сильную боль и нарушающей подвижность плеча, страдают люди 40-60 лет.
Боль при импиджмент-синдроме отмечается с наружной стороны пораженного плеча. Ночью боли усиливаются, что приводит к серьезным нарушениям сна и ухудшению общего самочувствия. При запущенном заболевании поднять руку или отвести конечность в сторону практически невозможно.
Причины субакромиального импиджмент-синдрома
Основная причина развития болевого синдрома при этой патологии — сдавливание структур, обеспечивающих вращение плеча, а также поражение тканей, которые прилегают к субакромиальной сумке.
Как известно специалистам, патология развивается вследствие дисбаланса различных мышц плеча (стабилизаторов и депрессоров). В результате при движении в плечевом суставе происходят постоянные травмы сухожилий и мышц ротаторной манжеты. Мышечный дисбаланс может быть обусловлен:
- костными разрастаниями в области ключичного сочленения;
- аномалиями лопаточного отростка;
- нейродистрофией сухожилий (например, при спондилезе или шейном остеохондрозе);
- травмой сухожилий;
- воспалением окружающих мягких тканей;
- кровоизлиянием;
- некоторыми заболеваниями (остеопороз, стенокардия, сахарный диабет, туберкулез);
- хирургическими операциями (к примеру, мастэктомией).
По статистике, субакромиальный синдром плечевого сустава чаще развивается у молодых активных людей, особенно у спортсменов (теннисисты, волейболисты, пловцы) и у работников тех профессий, что предполагают частое держание рук поднятыми. Иногда заболевание возникает после незначительной травмы или даже без видимой причины.
Симптомы и стадии субакромиального синдрома
Болезнь отличается скрытым течением на ранних этапах, поэтому пациенты не спешат на прием к ортопеду. Однако с течением времени в области пораженного плеча возникает тупая боль, которая становится сильнее при работе рукой и подъемах конечности. Болевой синдром мешает человеку спать по ночам, он чувствует себя уставшим, разбитым. Патология прогрессирует, боль усиливается, плечевой сустав постепенно утрачивает нормальную подвижность. При опускании руки ощущаются щелчки в области плеча, больной жалуется на мышечную слабость.
Подвижность в плече уменьшается, руку становится трудно заводить за спину. При движениях рукой боль резко усиливается. Кроме указанных признаков, патология приводит к местному повышению чувствительности и опуханию плеча. Если не провести правильное и своевременное лечение субакромиального синдрома плечевого сустава, может развиться плечелопаточный периартрит.
Различаются следующие три стадии субакромиального синдрома:
- I стадия — возникают кровоизлияния в сухожилиях и отечность;
- II стадия — отмечается фиброз сухожилий, а также их частичные разрывы;
- III стадия — происходит полный разрыв сухожилий, поражаются костные ткани сустава.
Диагностика субакромиального синдрома плеча
Поскольку развитие интересующей нас патологии часто обусловлено нагрузками при занятиях определенной деятельностью, врач должен выяснить обстоятельства, способствующие возникновению субакромиального импиджмент-синдрома. Для этого производится опрос больного и сбор анамнеза. Затем проводится осмотр, в процессе которого больной выполняет задания специалиста, направленные на установление характера и степени поражения.
Важную информацию о тех или иных патологических процессах в области плеча можно получить при помощи следующих методов диагностики:
- ультразвуковое исследование;
- рентгенография;
- магнитно-резонансная томография (если есть подозрение на разрыв вращательной манжеты).
Для исключения тендинита или бурсита в суставную сумку вводят обезболивающий препарат (при субакромиальном синдроме боль после этого не стихает).
Лечение субакромиального синдрома
Главной целью лечебных мероприятий становится устранение болей и обеспечение нормального функционирования плечевого сустава. Обычно лечение начинают с медикаментозной терапии нестероидными противовоспалительными средствами, физиотерапии и массажа. При сильных болях могут быть назначены глюкокортикоиды.
Для восстановления подвижности при субакромиальном синдроме плечевого сустава больному следует регулярно выполнять комплекс упражнений лечебной гимнастики, предложенный лечащим врачом. Постепенно болезненность сустава уменьшается, и нагрузка на плечо может быть увеличена за счет силовых упражнений, развивающих мышцы и укрепляющих сухожилия.
Обычно консервативная терапия указанными методами проводится на протяжении полугода. В том случае, когда длительное консервативное лечение не дает необходимого положительного эффекта, показана хирургическая операция, суть которой состоит в удалении костных разрастаний и увеличении расстояния между ротаторной манжетой и отростком лопатки.
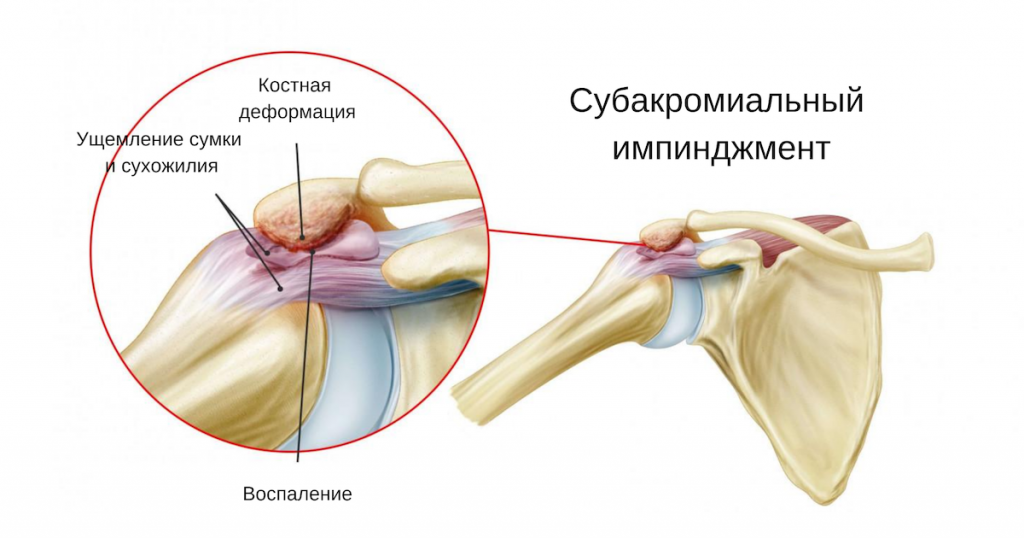
Термин субакромиальный импинджмент-синдром (САИС), под которым понимается боль в плече при поднятой руке, был впервые введен в 1972 г. доктором Чарльзом Ниром. В его основе – импинджмент (биомеханическое защемление) структур, расположенных в субакромиальном пространстве. САИС рассматривается как симптоматическое раздражение субакромиальных структур между клювовидно-акромиальной дугой и головкой плечевой кости при подъеме руки выше плеча или головы. По мнению многих экспертов, это одна из наиболее частых причин боли в плече.
Классификация
Нир выделил четыре типа импинджмент-синдрома плеча.
1/ Первая степень: возраст 40 лет, мелкие разрывы ротаторной манжеты, субакромиальная декомпрессия и некрэктомия/хирургическая коррекция.
4/ Четвертая степень: возраст >40 лет, большие разрывы ротаторной манжеты, субакромиальная декомпрессия с хирургической коррекцией.
Классификация Нира в свое время послужила ключом к пониманию патологии плечевого сустава. Позже у САИС были выделены четыре подтипа в зависимости от того, был ли это наружный или внутренний импинджмент.
Первичный наружный импинджмент связан со структурными изменениями в плече-лопаточном суставе, в результате которых механически сужается субакромиальное пространство. К этим изменениям относят изменение объема костей, образование остеофитов, неправильное положение костей после переломов или разрастание субакромиальных мягких тканей. Указанные патологии могут быть как врожденными, так и приобретенными. Форма акромиального отростка или лопатки может сыграть большую роль при восстановлении и лечении после первичного наружного импинджмент-синдрома.
Вторичный наружный импинджмент связан с ненормальной лопаточно-грудной кинематикой и изменением силового баланса. Это приводит к функциональному нарушению центрирования головки плечевой кости, что влечет за собой смещение центра вращения при подъеме руки. Причина указанных проблем – слабость мышц ротаторной манжеты (функциональная нестабильность) в сочетании со слабыми связками и капсулой плечевого сустава (микро-нестабильность). Обычно обструкция происходит в клювовидно-акромиальном пространстве из-за переднего смещения головки плечевой кости. При первичном импинджменте повреждение происходит в субакромиальном пространстве. Обычно вторичный импинджмент происходит у более молодых пациентов и сопровождается болью спереди и сбоку плеча. Симптомы, как правило, специфичны для определенных занятий, в том числе тех, где происходит удар рукой сверху вниз.
Внутренний импинджмент, возможно, наиболее частая причина боли в задней части плеча у спортсменов с сильной высокой подачей. Причина кроется в ущемлении сухожилий ротаторной манжеты плеча (а именно – задней поверхности надостной мышцы и передней поверхности подостной мышцы) между большим бугорком плечевой кости и задне-верхней частью суставной губы. В основном данный синдром наблюдается при частом выполнении движений, когда рука находится выше головы. Данное положение становится патологическим во время максимальной наружной ротации, при передней капсулярной нестабильности, дисбалансе мышц плече-лопаточного комплекса и/или чрезмерной нагрузке на мышцы ротаторной манжеты плеча. Все перечисленное вместе приводит к потере контроля над плечом и лопаткой.
Определение/Описание
Diercks и соавт. определяют СБС как совокупность нетравматичных, унилатеральных проблем с плечом, которые вызывают боль, локализованную вокруг акромиона, обычно усиливающуюся во время или после подъема руки. По сути, это собирательный термин, который описывает боль, вызванную любым повреждением какой-либо структуры или структур в пределах субакромиального пространства. Таким образом, данный термин включает все состояния, связанные с субакромиальными структурами: субакромиальный бурсит, кальциноз предплечья, тендинит бицепса или дегенерация сухожилий ротаторной манжеты.
Распространенность заболевания
Субакромильный болевой синдром – наиболее частое заболевание плеча, на долю которого приходится от 44% до 65% всех жалоб на боль в плече. Частота этих жалоб увеличивается с возрастом. Пик заболеваемости приходится на старший возраст – после шестидесяти лет.
Этиология
Вопрос об этиологии заболевания все еще является открытым. Предполагают, что его механизм может быть связан с внутренними и внешними факторами, а также их комбинацией. К ним относятся мышечный дисбаланс и анатомические факторы, которые влияют на субакромиальное пространство, различные формы акромиона, его передний наклон, его угол, латеральная экстензия акромиона относительно головки плечевой кости. Костные изменения в нижнем акромиально-ключичном суставе или клювовидно-акромиальной связке также могут влиять на субакромиальной пространство.
И хотя принято считать, что в патогенезе заболевания участвуют сразу несколько факторов, остается несколько важных нерешенных вопросов. А именно — какая субакромиальная структура первой страдает в результате патологии и каковы механизмы, вызывающие боль?
Клинически значимая анатомия
Субакромиальное пространство – это пространство, расположенное под акромионом (между верхним краем головки плечевой кости и акромиальным отростком лопатки). Данное пространство ограничено акромионом и клювовидным отростком (которые являются частью лопатки), соединенные с помощью клювовидно-акромиальной связки.
Размер субакромиального пространства – около 1 см. Оно состоит из следующих структур:
- Клювовидно-акромиальная дуга, состоящая из акромиона, клювовидного отростка и клювовидно-акромиальной связки.
- Головка плечевой кости.
- Подакромиальная сумка.
- Сухожилия мышц ротаторной манжеты (подостной, надостной, малой круглой и подлопаточной).
- Сухожилия длинной головки бицепса плеча.
- Капсула плечевого сустава.
Клиническая картина
Диагностика
Подробный сбор анамнеза и клиническое обследование – необходимые составляющие для постановки диагноза СБС. Необходимо отметить, что какого-то одного теста недостаточно для диагностирования истинной патологии плечевого сустава, поэтому необходимо использовать комбинацию различных тестов.
Про ротаторную манжету плеча читайте тут.
Голландская ортопедическая ассоциация выпустила руководство по диагностике и лечению субакромиального болевого синдрома, в котором рекомендует проводить следующие тесты:
- Тест Хокинса-Кеннеди.
- Тест болезненной дуги.
- Тест на сопротивление подостной мышцы (наружной ротации).
Комбинация указанных тестов имеет более высокую прогностическую ценность.
- Если положительны сразу три теста, то вероятность, что у пациента СБС — 10,56.
- При двух положительных тестах вероятность составляет 5,03
- Один положительный тест — 0,90.
- При отсутствии положительных тестов вероятность наличия синдрома — 0,17.
Для того, чтобы исключить разрыв ротаторной манжеты, необходимо выполнить следующие тест:
Рентгенограмма может помочь установить анатомические изменения, а также выявить кальцификацию или артрит акромиально-ключичного сустава. Рекомендуется выполнять рентгенограмму в трех проекциях:
- Передне-задняя проекция: снимок выполняется с 30-градусной наружной ротацией плеча, что помогает оценить плечевой сустав и обнаружить субакромиальные остеофиты или склероз большого бугорка плечевой кости.
- Боковая проекция: с ее помощью возможно увидеть субакромиальное пространство и дифференцировать патологию.
- Аксиальная проекция: помогает визуализировать акромион и клювовидный отросток, а также кальцификацию клювовидно-акромиальной связки.
Также возможно оценить субакромиальное пространство. МРТ может помочь выявить полный или частичный разрыв сухожилий ротаторной манжеты, а также воспалительные процессы. УЗИ и артрография применяются при подозрении на разрыв ротаторной манжеты или в сложных случаях.
УЗИ плеча относится к специфическим и чувствительным методам визуализации. Его диагностическая точность высока и сопоставима со стандартным МРТ, что позволяет выявить частичные или полные разрывы ротаторной манжеты.
Руководства, выпущенные Голландской ортопедической ассоциацией, рекомендуют использовать ультразвук как наиболее полезный и экономичный метод визуализации в случае неудачи первого периода консервативного лечения. Ассоциация рекомендует сочетать УЗИ с обычной рентгенографией плечевого сустава для определения остеоартроза, костных аномалий и наличия/отсутствия отложений кальция. В руководствах также подчеркивается, что в случаях, когда надежное УЗИ не доступно или не позволяет сделать окончательный вывод, то показано МРТ плечевого сустава. МРТ также следует использовать у пациентов, допущенных к хирургическому восстановлению разрыва вращательной манжеты, чтобы оценить степень ретракции и жировой инфильтрации.
В случае, если необходимо исключить любую внутрисуставную аномалию или частичное повреждение вращательной манжеты, то возможно провести МРТ-исследование с внутрисуставным контрастированием. Предпочтительно, чтобы во время обследования плечо было отведено и находилось в наружной ротации.
Существует целый ряд патологических состояний, которые легко спутать с субакромиальным болевым синдромом. Тщательное физикальное обследование должно исключить следующие заболевания:
Лечение
Лечение зависит от возраста, активности и общего состояния здоровья пациента. Цель лечения состоит в том, чтобы снизить боль и восстановить функцию. Первой линией лечения является консервативное лечение, которого следует придерживаться как минимум год до улучшения и восстановления функции сустава. Хирургическое вмешательство следует рассматривать лишь в том случае, если пациент не реагирует на всестороннее неоперативное лечение.
Консервативное лечение состоит из покоя, сокращения активностей, провоцирующих синдром, например – движений, когда руки находятся выше головы, НПВС для снятия боли и отека, физической терапии и инъекций в субакромиальную область. Кортизон часто назначается из-за его противовоспалительных и обезболивающих свойств, однако применять его необходимо с осторожностью и избегать приема при наличии боли, обусловленной проблемами с сухожилиями.
Нет убедительных доказательств, что операция более эффективна, чем консервативное лечение. Хирургическое вмешательство показано только в том случае, если не удается снизить боль и восстановить функцию консервативным методом. В зависимости от характера и тяжести травмы используются определенные хирургические техники, однако четких предпочтений среди них нет.
Хирургическое восстановление порванных тканей, особенно надостной мышцы, длинной головки бицепса или капсулы сустава. Следует иметь в виду, что разрыв ротаторной манжеты не является показанием для операции.
- Бурсэктомия или удаление субакромиальной сумки плечевого сустава.
- Субакромиальная декомпрессия для увеличения субакромиального пространства путем удаления костных шпор или выступов на нижней стороне акромиона или коракоакромиальной связки.
- Акромиопластика для увеличения субакромиального пространства с помощью удаления части акромиона.
- Артроскопическая акромиопластика – менее инвазивная процедура по сравнению с открытой операцией, а также требует меньшего времени для реабилитации.
Современные исследования свидетельствуют о том, что нет разницы между открытым вмешательством и артроскопической операцией с точки зрения функционирования плеча и осложнений. Открытая бурсэктомия, вероятно, даст тот же клинический результат, что и бурсэктомия с акромиопластикой.
Существуют убедительные доказательства того, что контролируемая неоперативная реабилитация уменьшает боль в плече и улучшает функциональное состояние сустава. В случае, если у пациента нет разрыва, который требует хирургического лечения, то первой линией терапии должно стать консервативное лечение (уровень доказательности 4).
Про наиболее эффективные упражнения для подлопаточной мышцы читайте здесь.
Физическая терапия включает:
- Терапия RICE (покой, холод, возвышенное положение и компрессия) – применяется в острой фазе для снижения боли и отека.
- Упражнения на стабилизацию и постуральную коррекцию.
- Упражнения на мобильность.
- Упражнения на развитие силы.
- Растяжка, в том числе капсулярный стречинг.
- Приемы мануальной терапии.
- Акупунктура.
- Электрическая стимуляция.
- Ультразвук.
- Низкоуровневая лазерная терапия оказывает положительное влияние на все симптомы, за исключением мышечной силы (уровень доказательности 1b).
- Инъекции кортикостероидов в первые 8 недель.
- Экстракорпоральная ударно-волновая терапия высокой интенсивности не рекомендуется в острую фазу. УВТ высокой интенсивности более эффективна, чем низкой интенсивности (уровень доказательности 2a).
В острый период терапия должна быть нацелена прежде всего на снижение болевого синдрома, после чего можно переходить к силовым упражнениям. Такая очередность необходима, чтобы избежать травмы в будущем. Физические упражнения сами по себе доказали свою эффективность, однако их сочетание с мануальной терапией обеспечивает дальнейшее увеличение мышечной силы. Упражнения – краеугольный камень в терапии субакромиального импинджмента, однако исследования не обнаружили никакой разницы при проведении занятий дома или в клинике (уровень доказательности 1b).
Силовые упражнения должны включать (уровень доказательности 1a):
- Укрепление ротаторной манжеты плеча: упражнения на наружную ротацию с использованием эспандеров, горизонтальную абдукцию.
- Укрепление нижней и средней порции трапециевидной мышцы (отжимания, унилатеральные вращения лопаткой, билатеральные наружные вращения плеча, унилатеральная депрессия лопатки).
- Укрепление нижней порции трапециевидной мышцы – важная часть физической терапии. У пациентов с субакромиальным импинджментом эта часть слабее, чем средняя и верхняя порции указанной мышцы (уровень доказательности 3b).
Специальная программа реабилитации, куда входят эксцентрические упражнения на укрепление ротаторной манжеты, а также эксцентрические и концентрические упражнения для стабилизаторов лопатки, хорошо зарекомендовала себя в части снижения боли и улучшения функции плеча (уровень доказательности 1b).
Было доказано, что мобилизация мягких тканей эффективна для нормализации мышечного спазма и других тканевых дисфункций. Также при СБС эффективны суставные мобилизации для восстановления объема движения (уровень доказательности 3b).
Комбинация физической терапии и хирургического вмешательства дает лучшие клинические результаты, чем только физическая терапия (уровень доказательности 2b).
Движения ротаторной манжеты, над которыми необходимо особенно тщательно работать при СБС – это внутреннее и наружное вращение, а также отведение. Важно помнить, что ротаторная манжета выполняет не только функцию вращения, но и стабилизирует плечевой сустав. Таким образом, чем сильнее мышцы ротаторной манжеты, тем меньше защемление. Для начала рекомендуется выполнять по 10-40 повторений по 3-5 раз в неделю и использовать дополнительные веса (4-8 кг).
Пациентам со второй стадией импинджмента может потребоваться формальная программа физической терапии. Изометрическая растяжка может быть полезна для восстановления объема движения. Также рекомендуется выполнять изотонические упражнения с фиксированным, а не переменным весом. В связи с чем упражнения для плеча в данном случае лучше выполнять со стабильным весом, а не резиновым лентами. Акцент делается на количество повторов, а не на вес, и в упражнениях используется малый вес. Иногда полезны специальные спортивные техники, особенно для улучшения таких движений как бросок, подача или движения во время плавания. Кроме того, могут быть полезны такие методы физиотерапии, как электрогальваническая стимуляция, ультразвуковое лечение и поперечный фрикционный массаж (уровень доказательности 2b).
Повреждение сухожилия надостной мышцы. Симптомы, диагностика, варианты лечения
Разрыв ротаторной или вращательной манжеты представляет собой нарушение целостности сухожилий надостной, подостной, круглой или подлопаточной мышцы, которые совместно образуют манжету плеча. Обычно разрыв вращательной манжеты происходит не на ровном месте, а вследствие длительно протекающего воспаления и дегенерации сухожилий.
Чаще всего разрыв ротаторной манжеты становится итогом существующего продолжительное время импиджмент синдрома. В более редких случаях повреждение ротаторной манжеты связано с острой травмой при падении пациента на руку. Повреждение ротаторной манжеты достаточно серьезная патология, характеризующаяся значительной болью и ограничением движений в плече, и требует специального лечения. В этой статье мы подробно расскажем Вам о видах разрывов.
Плечевой сустав формируют три кости: лопатка, ключица и головка плечевой кости.
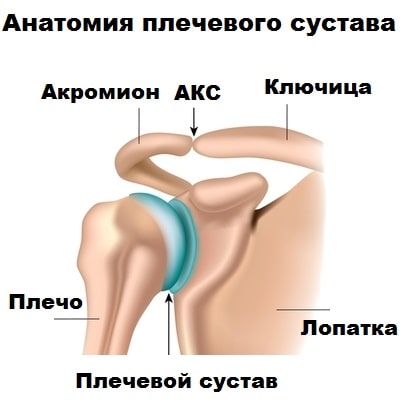
Кости удерживаются вместе друг около друга прочными связками и капсулой сустава. Движения в плече возможны благодаря работе мышц и сухожилий, расположенных вокруг сустава.
Если посмотреть на плечевой сустав со стороны. Можно заметить, что со всех сторон сустав окружен крупной мышцой, которая называется дельтовидной. Без нормального функционирования дельтовидной мышцы был бы невозможен подъем руки вверх.
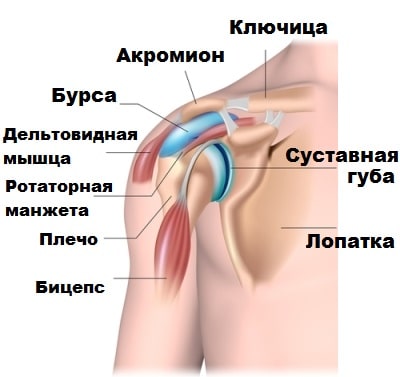
Со стороны лопатки по направлению к головке плечевой кости, охватывая плечевой сустав со всех сторон, проходят четыре мышцы сухожилия, которые сливаясь воедино, образуют ротаторную манжету плеча. Ротаторную манжету образуют сухожилия четырех мышц: подлопаточной, надостной, подостной и малой круглой. При сокращении мышцы ротаторной манжеты через свои сухожилия поворачивают головку плечевой кости в ту или иную сторону. Также ротаторная манжета осуществляет центрацию головки плеча на гленоиде при движениях рукой.
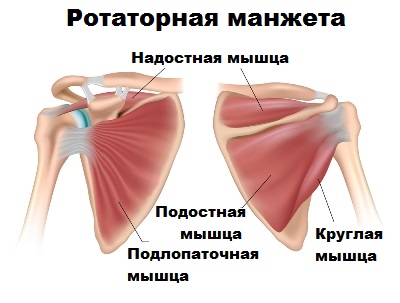
При нарушении функции ротаторной манжеты, например, при ее повреждении, развивается нестабильность в плечевом суставе. Еще одним последствием разрыва ротаторной манжеты может стать ограничение движений в суставе. Например, при повреждении сухожилия надостной мышцы у пациента отмечается ограничение при поднятии руки. Без нормального функционирования мышц и сухожилий ротаторной манжеты человеку сложно выполнять такие простые и обыденные действия как причесывание, застегивание бюстгальтера, прием пищи и другие.
Ротаторная манжета уязвима, так как проходит в узком пространстве между акромионом и головкой плечевой кости. Это пространство называется субакромиальным.
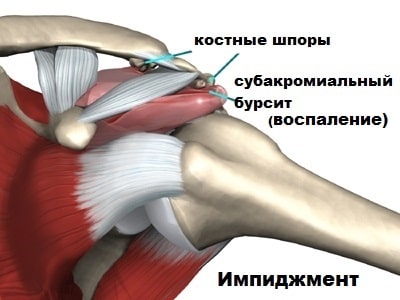
При различных изменениях формы акромиона, образовании на нем остеофитов и костных разрастаний или деформациях позвоночника субакромиальное пространство сужается еще больше. Сужение пространства, в котором проходят сухожилия ротаторной манжеты, предрасполагают к их компрессии при поднятии руки и в конечном итоге оканчиваются их повреждению.
Причин повреждения сухожилий входящих в ротаторную манжету достаточно много. Часто врожденные анатомические особенности строения манжеты приводят к снижению кровообращения в некоторых участках сухожилий.
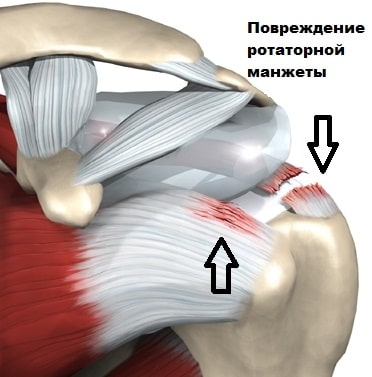
Нарушение питания проявляются в плохом заживлении сухожилий при микротравмах, что в конечном итоге оканчивается их разрывом. Возрастная деформация костей, артрозные изменения в плечевом суставе, значительные костные разрастания в области акромиона могут способствовать механическому повреждению вращательной манжеты. Нарушение целостности манжеты начинается с его линейной трещины, которая затем превращается в полнослойный разрыв.
К разрыву манжеты со временем также приводит импиджмент синдром, при котором ротаторная манжета при поднятии руки ущемляется между краем акромиона и головкой плечевой кости.
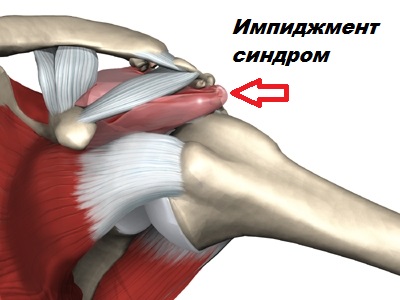
Вывих плеча нередко становится причиной повреждения вращательной манжеты, особенно у пациентов в возрасте. Употребление алкоголя, зависимость от никотина, прием гормональных препаратов может предрасполагать к разрывам вращательной манжеты.
При разрыве ротаторной манжеты основной жалобой пациента будет болевой синдром и слабость при поднятии руки и еще некоторых движениях в плечевом суставе.
Обычно пациенту тяжело оторвать руку от туловища и поднять руку на уровень горизонта. Выраженность симптомов меняется в зависимости от размера разрыва. Например, при частичном разрыве манжеты, то есть не на всю глубину, сила и объем движений в суставе будет больше, чем при полнослойном массивном повреждении.
Ключ к правильной диагностике заболеваний плечевого сустава — тщательный осмотр врача травматолога-ортопеда. Перед осмотром врач обычно задает вопросы о времени, когда появились боли и ограничения движений в суставе, о наличии травм у пациента ранее и сопутствующих заболеваний.

Далее проводится клинический осмотр, включающий те или иные провокационные тесты, позволяющие установить источник проблем в суставе. На рентгенограмме саму ротаторную манжету увидеть невозможно. Однако даже на обычных рентгенограммах можно увидеть изменения формы костей в плечевом суставе. Например, деформация акромиона, костные разрастания (остеофиты), признаки артроза могут навести врача на мысль о повреждениях ротаторной манжеты. Наиболее точную информацию о состоянии ротаторной манжеты дает МРТ.
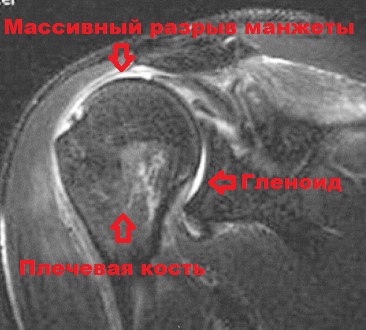
На магнитно-резонансной томографии можно увидеть непосредственно сам дефект ротаторной манжеты, уточнить его размеры, выявить сопутствующие повреждения в суставе и спланировать операцию. Для диагностики разрывов вращательной манжеты используется также УЗИ, но точность этого метода значительно ниже, чем у МРТ.
Лечение без операции или консервативное обычно применяется при не полнослойных разрывах небольшого размера. Основная цель консервативного лечения снизить боль и по возможности увеличить амплитуду движений в плечевом суставе. Для этого используются противовоспалительные препараты, лечебная физкультура и физиолечение.

Также лечебная физкультура может помочь пациенту подготовится к операции. После курса лечебной физкультуры отмечается заметное укрепление мышц в области плеча, а также увеличивается подвижность в суставе. К сожалению, консервативное лечение при полных разрывах манжеты не очень эффективно.
Если несмотря на проводимое лечение в течение двух месяцев улучшение не наступает, врачи могут порекомендовать Вам оперативное лечение. По последним данным ученых, наиболее предпочтительным методом лечения разрывов ротаторной манжеты, является хирургический метод.
Хирургические методы восстановления манжеты в последние десятилетия претерпели значительные изменения. Это произошло в связи с внедрением в практику малоинвазивной хирургии, прежде всего артроскопии.
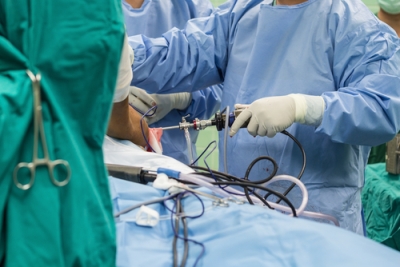
Артроскопия совершила революцию в хирургии плечевого сустава. Артроскопия по сравнению с открытой операцией с большим разрезом является более щадящим вмешательством. При артроскопии не повреждаются другие, не затронутые болезнью мышцы, например, дельтовидная мышца. Артроскоп введённый в сустав всего лишь через прокол кожи позволяет увидеть всю ротаторную манжету, выявить разрыв и устранить его.
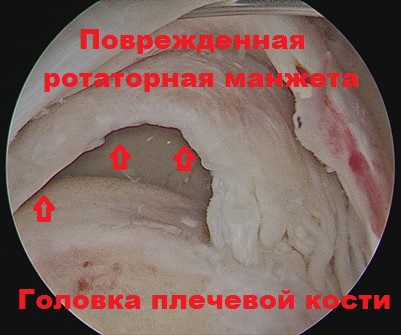
Артроскопия позволяет также с успехом диагностировать и лечить другие сопутствующие изменения плечевого сустава. С помощью специальной аппаратуры можно выполнить коррекцию формы костей, убрать костные разрастания, приведшие к повреждению манжеты. Для того чтобы прикрепить оторванную манжету к кости, используются специальные анкеры.
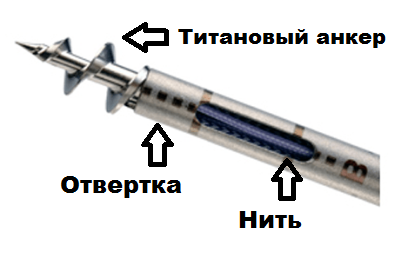
Анкер представляет собой небольшие титановые или биодеградируемые (рассасывающиеся) винты, которые вкручиваются в кость.
К анкеру крепятся несколько прочных нитей, которыми оторванный участок манжеты подтягивается к кости. Анкер и нити прочно удерживают манжету в течение нескольких месяцев, пока не происходит их сращение друг с другом.
Использование артроскопии при восстановлении ротаторной манжеты снижает объем операционной травмы, уменьшает выраженность боли после операции и способствует более ранней реабилитации и выписки из больницы.
Артроскопическое восстановление ротаторной манжеты это довольно успешная операция с высокой долей хороших и отличных результатов при минимальном числе осложнений.
После операции рука фиксируется ортезом на несколько недель. С первых дней начинаются занятия лечебной гимнастикой. Швы удаляют через 12 дней после операции. Выписка из стационара возможна на следующий день после операции.
В нашей клинике в течение многих лет мы с успехом проводим диагностику и лечение разрывов ротаторной манжеты. Клиника оснащена современным оборудованием экспертного класса.
Во время консультации Вы получите исчерпывающую информацию о своей проблеме с суставом. Также врачи подберут Вам индивидуальный наиболее эффективный метод лечения. Мы в своей практике применяем только технологии, которые завоевали признание в мировой медицине и доказали свою безопасность и эффективность.
Регулярные стажировки наших врачей в ведущих клиниках Европы позволяют нам оставаться в курсе самых современных и новейших достижений в сфере хирургии плечевого сустава. Благодаря этому наши пациенты могут быть уверены, что получат необходимую помощь при любых заболеваниях и травмах плеча. Каждый день мы наблюдаем, как выздоравливают наши пациенты. Заботливый и искренне увлеченный своей работой персонал обеспечивает высочайшие стандарты лечения пациентов и сервиса в клинике. Записывайтесь на консультацию по телефону или обращайтесь в клинику он-лайн, и мы обязательно Вам поможем.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическая реконструкция ротаторной манжеты — от 79000 до 109000 рублей
- Пребывание в клинике
- Анестезия
- Операция: Артроскопия плечевого сустава с реконструкцией ротаторной манжеты
- Расходные материалы
- Импланты (Smith and Nephew, Mitek)
* Анализы для операции в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Пункция сустава
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов
Читайте также: