Васкулит в легких что это за болезнь
Лёгочные васкулиты являются проявлением системных васкулитов, при которых поражение (ишемия и некроз) лёгочной ткани возникает вследствие воспаления стенок сосудов легких. Васкулиты, изолированно поражающие лёгкие, встречаются редко. Патологические изменения лёгких отмечаются при любом типе васкулита в большей или меньшей степени выраженности.
Легочные васкулиты относятся к числу редких заболеваний (0,4-14 случаев на 100 тыс. населения в год), однако в последние годы отмечена тенденция к увеличению их распространённости, особенно микроскопического полиангиита и гранулематоза Вегенера. Системные васкулиты встречаются у мужчин чаще, чем у женщин, могут развиваться в любом возрасте, но преимущественно в 40-50 лет, за исключением геморрагического васкулита и болезни Кавасаки для которых характерен детский и юношеский возраст. Пик заболеваемости васкулитами нередко приходится на зиму и весну. Причины возникновения большинства из них неизвестны.
Основные клинические проявления васкулитов:
- Лихорадка, похудение, артралгии, миалгии
- Олигоартрит
- Респираторный синдром
- Поражение кожи и слизистых
- Множественный мононеврит
- Ишемическое поражение почек
- Гломерулонефрит
- Ангиография
- Ультразвуковая допплерография
- Рентгенография лёгких
- Компьютерная томография (КТ), магнитно-резонансная томография (MPT), КТ и МРТ-ангиография.
- Функциональные лёгочные тесты: спирометрия, исследование диффузионной способности лёгких.
- Бронхоскопия: диагностика стеноза, геморрагий, проведение трансбронхиальной биопсии.
- Бронхоальвеолярный лаваж (БАЛ).
МОРФОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ цито и гистологическое исследование биоптатов, смывов (БАЛ). Является непременным условием постановки диагноза.
Клинический анализ крови: анемия, тромбоцитоз, нейтрофильный лейкоцитоз, эозинофилия, повышение скорости оседания эритроцитов (СОЭ).
Биохимическое исследование крови.
Общий анализ мочи, функциональные пробы почек.
Бактериологическое исследование крови и БАЛ для исключения инфекции.
Серологическое исследование (маркёры вируса гепатита В и С, серо¬логические тесты на сифилис).
Иммунологическое обследование (антинуклеарный фактор (АНФ), ревматоидный фактор (РФ), криоглобулины, антитела к фосфолипидам и т.д.).
ЛЕЧЕНИЕ
Индукция ремиссии - достижение ремиссии, снижение риска обострений и предотвращение необратимого поражения жизненно важных органов.
Поддержание ремиссии — достижение стойкой ремиссии, снижение риска развития побочных эффектов лекарственной терапии, увеличение продолжительности жизни и, возможно, излечение. После достижения ремиссии длительность терапии составляет не менее 24 мес.
Гранулематоз Вегенера — гранулематозное воспаление и некротизирующий васкулит, поражающий мелкие и средние сосуды легких, сочетающийся с гломерулонефритом. Заболевание описано в конце 30-х годов XX в.
Поражение верхних дыхательных путей — самое частое (70%) начальное проявление заболевания. Характеризуется упорным насморком с гнойно-геморрагическим отделяемым, изъязвлением слизистой оболочки носа вплоть до развития перфорации носовой перегородки и формирования седловидной деформации носа. Отмечаются изменения в трахее, придаточных пазухах носа, полости рта, гортани. Проявления патологии гортани и трахеи разнообразны. Во многих случаях она протекает бессимптомно, однако у части больных наблюдается огрубение голоса, одышка, стридор. Характерно развитие стеноза гортани (за счет формирования подскладочной гранулёмы). Вовлечение в патологический процесс бронхов и лёгких сопровождается лихорадкой, мучительным кашлем, кровохарканьем, болями в грудной клетке, одышкой. Примерно в 20% случаев развивается прогрессирующая лёгочная недостаточность, связанная с фиброзом лёгкого и пневмонией. Пневмония — наиболее частое (40%) инфекционное осложнение. В 16% случаев она является причиной смертельного исхода.
Критериями диагноза гранулематоз Вегенера являются четыре признака:
- язвенно-некротический ринит и/или стоматит,
- гранулёмы в лёгких при рентгенографии грудной клетки,
- изменения в анализе мочи в виде микрогематурии и
- картина гранулематозного васкулита при биопсии.
Данные биопсии играют решающую роль в диагностике болезни.
Микроскопический полиангиит (полиартериит) — некротизирующий васкулит, поражающий преимущественно мелкие сосуды почек и легких. Болезнь впервые описана в 1948 г.
Клинические проявления. В 30% случаев встречаются атрофия слизистой носа и некротический ринит. В отличие от гранулематоза Вегенера, они носят обратимый характер и не приводят к деструктивным изменениям и деформации носа. У 30-40% больных наблюдаются изменения со стороны придаточных пазух носа, среднего уха, эписклерит. Отмечаются боли в животе. Эти симптомы выражены неярко и, как правило, развиваются на фоне тяжёлой патологии почек и лёгких, определяющих клиническую картину и прогноз при данном заболевании.
Поражение лёгких наблюдается у 12-29% больных и относится к числу факторов, ухудшающих прогноз заболевания. Больных беспокоят кашель (40%) и боли в грудной клетке (30%). Часто (70%) имеют место кровохарканье и лёгочное кровотечение. Патология легких (фиброзирующий альвеолит) может быть одним из ранних проявлений заболевания, развиваясь за 2-3 года до появления других клинических признаков болезни (поражения кожи, почек).
Прогноз во многом зависит от степени поражения почек. Пятилетняя выживаемость таких больных составляет 65%, также причиной смерти являются массивные лёгочные кровотечения, инфекционные осложнения.
Геморрагический васкулит (синонимы: пурпура Шёнлейна — Ге́ноха, болезнь Шёнлейна — Ге́ноха, ревматическая пурпура, аллергическая пурпура) — васкулит с IgA иммунными депозитами (отложениями), поражающий мелкие сосуды (капилляры, венулы, артериолы).
Типичны изменения со стороны кожи, кишечника и почек в сочетании с артралгиями или артритом. Заболевание является одним из наиболее часто встречающихся системных васкулитов, может начинаться в любом возрасте, но преимущественно им болеют дети до 16 лет.
Клинические проявления патологии лёгких встречаются редко.
Диагноз может быть поставлен при наличии 5 из 6 симптомов:
- не чувствительная к антибиотикам лихорадка в течение 5 дней и более;
- двусторонний конъюнктивит;
- типичные изменения губ и полости рта;
- острое увеличение лимфоузлов шеи;
- разнообразная сыпь, преимущественно на туловище;
- характерные изменения кистей и стоп,
а также в случае наличия 4 симптомов при их сочетании с аневризмой венечных артерий.
Диагноз основывается на критериях, включающих 5 признаков:
Наличие у больного трёх и более критериев позволяет поставить диагноз с чувствительностью 93,5% и специфичностью 91,2%.
Артериит Такаясу — гранулематозное воспаление аорты и её основных ветвей, обычно начинающееся в возрасте до 50 лет. Клинические проявления поражения легких встречаются менее чем у четверти больных. Отмечаются боли в грудной клетке, одышка, непродуктивный кашель, редко кровохарканье. В тоже время, по данным ангиографии, изменения в лёгочной артерии наблюдаются почти у 60% больных.
Диагностические критерии диагноза включают шесть признаков:
- возраст 10 мм рт.ст. при его измерении на плечевых артериях справа и слева;
- шум на подключичных артериях или брюшной аорте;
- изменения при ангиографии.
При артериите Такаясу пятнадцатилетняя выживаемость достигает 80-90%. Наиболее частой причиной смерти являются инсульт (50%) и инфаркт миокарда (около 25%), реже — разрыв аневризмы аорты (5%).
Болезнь Бехчета — системный васкулит неизвестной этиологии, характеризующийся рецидивами язвенного (афтозного) процесса в ротовой полости и на половых органах, частым поражением глаз, патологией кожи, суставов, желудочно-кишечного тракта, центральной нервной системы. Своим названием болезнь Бехчета обязана турецкому профессору Haluci Behcet, описавшему в 1937 году знаменитую триаду симптомов. Хотя и Гиппократ 2500 лет назад описал эндемичное для Малой Азии похожее заболевание, проявляющееся язвами в полости рта, на половых органах и радужной оболочке глаз. Долгое время венерологи считали это заболевание разновидностью сифилиса из-за схожести клинических проявлений.
Симптомы поражения лёгких при болезни Бехчета встречаются в 7-18% случаев и в основном связаны с сосудистой патологией. Беспокоит сухой кашель, одышка, боли в грудной клетке и кровохарканье. В 90% случаев они являются проявлением поражения лёгочной артерии (множественные аневризмы). Значительно реже встречаются окклюзии (закупорка) сосудов.
Диагностические критерии диагноза:
- рецидивирующий афтозный стоматит в сочетании с 2 из 3 нижеперечисленных признаков,
- язвы на половых органах (свежие или зарубцевавшиеся),
- поражение глаз (задний увеит, ретинальный васкулит), поражение кожи (узловая эритема, псевдофолликулит, акнеподобные высыпания)
- положительный тест патергии (появление пустулы на месте укола стерильной иглой через 24-48 часов).
Прогноз при болезни Бехчета без поражения сосудов лёгких благоприятный, 5 летняя выживаемость составляет 100%. Неблагоприятным фактором является развитие аневризмы лёгочной артерии. Диаметр аневризмы более 3 см ассоциируется с летальным прогнозом. Разрыв аневризмы — основная причина смерти больных. Летальность составляет 50%.
При воспалении сосудов легочных тканей диагностируется заболевание васкулит легких. Зачастую параллельно прогрессирует сосудистое воспаление в других органах и системах, что выражается неспецифической симптоматикой и стойким ухудшением общего состояния больного. Лечение васкулита должно быть комплексным, под строгим контролем врача.
От чего возникает?
Васкулит представляет собой категорию заболеваний, в основе которых лежит иммунное патологическое воспаление сосудов — артериол, артерий, вен, капилляров. Под влиянием болезни происходят изменения в структурах и функциях органов человека, которые снабжают кровью инфицированные сосуды.
Достоверно понять почему возникает заболевание невозможно. Существует ряд причин, по которым васкулит может развиться в организме человека. Выявлено, что факторами, влияющими на старт развития болезни, могут являться:
- наследственная предрасположенность;
- лекарства, различные аллергены;
- инфицирование на фоне ослабленного иммунитета;
- аутоиммунные процессы;
- длительное воздействие высоких и низких температур;
- химические воздействия на организм человека.
Классификация
Васкулиты делятся на такие формы:
- первичные, вызванные воспалением самих сосудов;
- вторичные, при которых трубки сосудов воспаляются как реакция на другое заболевание.
Другое название — гранулематоз с полиангиитом. Аутоиммунное заболевание, системный васкулит небольших кровеносных сосудов дыхательной, почечной и других систем. Поражение происходит через верхние дыхательные пути, первыми признаками являются: общая слабость, потеря аппетита, насморк с кровянистыми выделениями, лихорадка. Болезнь быстро прогрессирует, достигая легких, провоцирует сухой кашель, боль в груди, случается плеврит. При поражении бронхов, происходит их сужение и развивается дыхательная недостаточность. На стенках сосудов возникают гранулемы, наполненные гноем. Болезнь распространяется на органы.
Поражаются легкие, воспаляются капилляры, вследствие чего постепенно разрушаются. Развивается пневмония гемморрагического характера. Болезнь начинается остро: высокая температуры, кашель, кровохарканье, одышка. При позднем обращении за помощью возможно кровоизлияние в легких. Осложнение затрагивает почки, провоцируя почечную недостаточность.
Возникает постепенно с болей в мышцах, кожных высыпаний, лихорадки, артрита, головные боли. Заражение затрагивает артериолы, венулы, среднего и мелкого диаметра. Диагностируется острая астма с продолжительными приступами, плеврит, бронхиальная астма, инфаркт легкого. Прописывается долговременная терапия, с комплексом индивидуальных средств.
Воспаление аорты, ее ветвей и их стеноз. Симптомам присущи потливость, недомогания, анемия, потеря веса. Признаки сосудистой недостаточности, дискомфорт в месте пораженных сосудов, боли в грудной клетке. Развивается пневмонит, легочная гипертензия. Без правильного лечения болезнь Такаясу приобретает динамическое течение с частыми обострениями и ухудшением кровообращения в затронутых областях. В лечении используют сосудистые средства, кортикостероиды. Терапия длится от года.
Основными пациентами являются дети возрастом 1—5 лет. Тело больного сотрясает лихорадка, резко ухудшается общее состояние. Синдром затрагивает коронарные сосуды, образуя тромбозы, аневризмы, из-за чего часто случаются инфаркты Миокарда, аортальная недостаточность. В ходе планомерного и своевременного лечения доктора дают благоприятный прогноз на выздоровление.
Как распознать?
- повышение температуры тела, боли в суставах и мышцах, потеря аппетита, лихорадка;
- возникновение кашля или одышки (дыхательные синдромы);
- поражение слизистых оболочек, кожного покрова, высыпания;

Если заболевание продолжает развиваться, то у человека появляется кровохарканье.
Нередко, заболевание протекает бессимптомно. При прогрессирующей патологии наступает поражение легких, когда в сосудах образуются гранулемы, которые распадаются, что приводит к кровохарканию, развивается дыхательная недостаточность, ситуация может закончиться летальным случаем. Рентгеновская диагностика характеризуется затенениями по типу пневмонии или в форме мелких очагов. При поражении более крупных сосудов развивается картина инфаркта легкого.
Поражение верхних дыхательных путей — самое частое (70%) начальное проявление заболевания.
Диагностические мероприятия
Чтобы спрогнозировать течение заболевания, понять степень вовлеченности других систем организма, необходима диагностика. В таких случаях проводятся следующие мероприятия:
- Лабораторные исследования, включающие в себя:
- клинический анализ крови, биохимическое исследование и пр.;
- иммунологическое обследование;
- биопсию.
- Инструментальные методы:
- рентгенография легких;
- тесты дыхательных функций;
- КТ, МРТ, УЗИ;
- легочные тесты.
Методы лечения васкулита легких
Профилактика
При своевременном обращении за медицинской помощью, при грамотной диагностике, заболевание имеет шансы быть излечимым. По достижению положительной динамики ремиссии, проводится долговременная терапия под наблюдением специалиста и исключение контактов с инфекционными источниками, отказ от некоторых вакцинаций, и обязательное поддержание здорового образа жизни.

Васкулит легких – это заболевание, при котором происходит воспаление сосудов легочной ткани. Редко встречаются васкулиты, которые поражают только легочную систему. Зачастую вовлекаются другие органы и системы. Встречаются легочные васкулиты достаточно редко (в среднем заболевают 4-14 человек из 100000 людей за год), но за последние годы болезнь становится более распространенной. Чаще всего васкулитами легких болеют мужчины 40-50 лет. Пик заболеваемости отмечается в зимнее и весеннее время.
Признаки
Основные симптомы возникающего васкулита следующие:
- Повышение температуры тела, мышечные, суставные боли, снижение аппетита, потеря массы тела.
- Воспалительные явления суставов.
- Поражение кожного покрова, слизистых оболочек.
- Дыхательные синдромы (кашель, одышка).
- Ишемии и воспаления почек (гломерулонефрит).
В зависимости от активности процесса доктор может поставить диагноз ремиссии, обострения или нестойкой ремиссии.
Виды артериитов легких
Гранулематоз Вегенера поражает мелкие сосуды дыхательной и почечной систем. Предположительный возбудитель – вирус, который проникает через верхние дыхательные пути. В легких образуются гранулемы с участками некроза. Начинается болезнь с насморка, кровянистых выделений из носа, образования корочек. Затем возникают боли в суставах, повышается температура. Со временем на слизистых оболочках дыхательных путей образуются язвочки с участками некроза. При поражении легких возникает сухой кашель, одышка, кровохарканье, боль в груди. Поражение бронхов сопровождается их сужением, что приводит к дыхательной недостаточности. Через несколько месяцев появляются симптомы поражения почек. В моче обнаруживается белок, эритроциты, возникает почечная недостаточность, которая быстро прогрессирует за период нескольких месяцев, переходя в терминальную стадию.
Поражает легкие и почки чаще всего молодых мужчин. В легких происходит воспаление капилляров с последующим их разрушением, что ведет к развитию геморрагической пневмонии. Начало болезни острое: повышается температура, возникает кровохарканье, кашель, одышка. Может развиваться тяжелое легочное кровотечение, приводящее к гибели пациента. Характерны рецидивы пневмонии, после чего ткань дыхательной системы фиброзируется. Это приводит к развитию с последующим прогрессированием дыхательной недостаточности. Затем поражаются почки. Развивается гломерулонефрит, переходящий через несколько недель или месяцев в почечную недостаточность.
Изредка может быть постепенное начало заболевания. Возникает кашель с небольшими прожилками крови, незначительно повышается температура тела.
Характеризуется поражением венул, артериол, а также капилляров межальвеолярных перегородок. Дебют болезни может возникать как астматический вариант (чаще всего у женщин 20-40 лет). Зачастую до возникновения астматических приступов имеются всевозможные аллергические проблемы (крапивница, отек Квинке, аллергический ринит). Приступы астмы при узелковом периартериите тяжело купируются, приводя к астматическому статусу (приступ, который не купируется 6 и более часов).
Узелковый периартериит может проявляться не только астмой. Могут быть пневмониты, плевриты, инфаркты легких.
Другое название – болезнь Такаясу. Приводит к развитию пневмонита, что сопровождается одышкой, кашлем, кровохарканьем. Может развиться легочное сердце, легочная гипертензия.
Как выявить и лечить
Важное значение для прогноза заболевания, дальнейшего качества жизни человека имеет определение степени вовлечения других органов.
Для постановки диагноза васкулита легких необходимо провести следующие исследования:
- Ангиографию;
- УЗИ с допплером;
- Рентген легких;
- КТ, МРТ;
- Легочные тесты;
- Бронхоскопию с биопсией;
- БАЛ – бронхоальвеолярный лаваж.
Обязательным моментом диагностики является морфологическое исследование тканей легочной системы. Поэтому бронхоскопию с биопсией, а также БАЛ проводят обязательно. Также нужно пройти лабораторные исследования:
- Общий анализ крови.
- Общий анализ мочи.
- Биохимический анализ крови.
- Функциональные пробы почек.
- Исследование крови и БАЛ для выявления наличия инфекции.
- Серологические исследования для проверки на сифилис и гепатит.
- Иммунограмма (обнаружение антител, криоглобулинов, ревматоидного фактора и т.д.).
Лечение назначается исходя от причины, вызвавшей легочный васкулит, наличия сопутствующих поражений. Самодиагностика и самолечение могут быть опасны, поэтому следует обратиться к доктору. Главная цель терапии – это достижение стойкой ремиссии, предотвращение обострений и прогрессирования болезни с поражением жизненно важных органов.
Грамотный подход способствует увеличению продолжительности жизни, улучшению ее качества, а в некоторых случаях возможно полное выздоровление.
После исчезновения признаков болезни и ремиссии процесса необходимо проводить поддерживающую терапию в течение года.
Лёгочные васкулиты могут быть проявлением системных. Выделяют первичные и вторичные васкулиты.
● Первичные лёгочные васкулиты, или системные васкулиты с преимущественным поражением лёгких. Поражение лёгких преобладает при гранулематозе Вегенера, микроскопическом полиартериите и синдроме Чёрджа–Стросс. Лёгкие также могут быть поражены при узелковом полиартериите, артериите Такаясу, При развитии одновременно патологии лёгких и почек говорят о лёгочно-почечных синдромах.
● Вторичные васкулиты возникают в лёгких при многих системных заболеваниях соединительной ткани, саркоидозе, гистиоцитозе из клеток Лангерханса, инфекционных и лимфопролиферативных заболеваниях, трансплантационной болезни и др.
Патогенезлёгочных васкулитов иммунный — иммунокомплексный и ANCA-ассоциированный. Иммунные комплексы из крови оседают в стенках сосудов различного калибра. Здесь они активируют систему комплемента, привлекают лейкоциты и запускают воспалительную реакцию. Так происходит формирование иммунных комплексов при узелковом полиартериите, системной красной волчанке и других системных заболеваниях соединительной ткани.
ANCA (антитела к цитоплазме нейтрофилов) выявляют при ряде аутоиммунных заболеваний, например, микроскопическом полиартериите и гранулематозе Вегенера. Несмотря на высокую диагностическую ценность, точная роль ANCA в патогенезе этих васкулитов не выяснена. Считают, что происходит связывание антител с содержимым цитоплазмы нейтрофилов и повреждение сосудов гидролитическими ферментами активированных нейтрофилов. Метод непрямой иммунофлюоресценции выявляет неоднородность ANCA.
● сANCA (от англ. cytoplasmic — цитоплазматические) в реакции с фиксированными этанолом нейтрофилами дают диффузное зернистое свечение цитоплазмы. Связывание этих антител возможно с протеиназой-3 из азурофильных гранул нейтрофилов. Наличие сANCA характерно для гранулематоза Вегенера.
● pANCA (от англ. perinuclear — перинуклеарные) в реакции с нейтрофилами дают перинуклеарное зернистое свечение. Мишень для этих аутоантител — миелопероксидаза. pANCA обычно обнаруживают у больных микроскопическим полиартериитом и синдромом Чёрджа–Стросс.
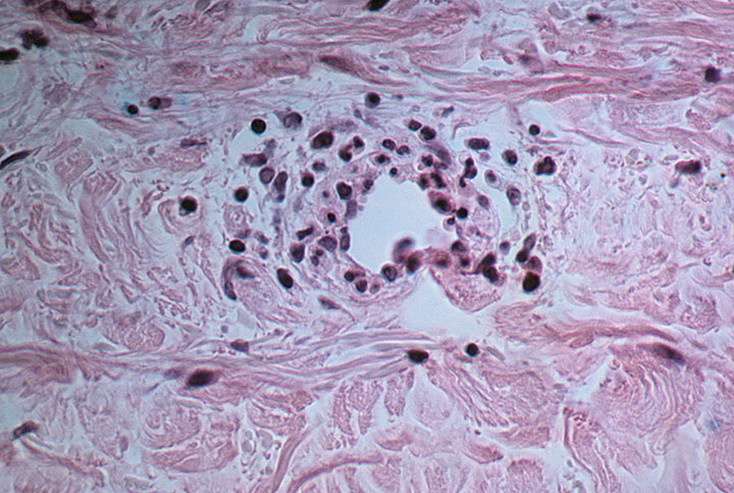
Морфологически при лёгочных васкулитах типичны геморрагические инфаркты, очаги некроза, геморрагии и гемосидероз. Тип изменений зависит от типа и калибра поражённых сосудов. При васкулитах с тромбозом ветвей лёгочной артерии среднего и мелкого калибра возникают геморрагические инфаркты в лёгких, что характерно для узелкового полиартериита и артериита Такаясу. В случае поражения капилляров возможны альвеолиты, капилляриты, геморрагии и гемосидероз. При поражении мелких ветвей бронхиальной артерии — некроз и воспаление бронхиальной стенки.
Гранулематоз Вегенера — системный некротизирующий артериит, поражающий органы дыхания (верхние дыхательные пути, респираторное дерево, паренхиму лёгкого) и почки. Заболевают лица любого возраста, в среднем, около 50 лет.
Этиологиязаболевания не установлена. Возможна роль инфекционных возбудителей.
Патогенез иммунный. У 70–99% пациентов выявляют сANCA в сыворотке крови и лаважной жидкости, это фактор неблагоприятного прогноза. В период полной ремиссии сANCA обнаруживают лишь в 30–40% случаев. Антитела pANCA также могут быть найдены у больных гранулематозом Вегенера, однако связь их выявления с изменениями в лёгких не установлена. Диагноз гранулематоза Вегенера ставят на основании клинических и рентгенологических признаков, данных биопсии и по наличию сANCA.
Поражение верхних дыхательных путей представлено изъязвлением слизистой оболочки носоглотки, носовых пазух, гортани и трахеи. Макроскопически в обоих лёгких обнаруживают множественные узлы и каверны, расположенные симметрично, при лёгочных кровотечениях — тёмно-красного цвета. Гистологически обнаруживают триаду характерных признаков: некротические полиморфноклеточные гранулёмы, васкулиты и очаги некроза.
Некротические гранулёмы в лёгких имеют неправильную форму и содержат разнообразные клетки: нейтрофильные лейкоциты, лимфоциты, плазматические клетки, макрофаги, гигантские многоядерные гистиоциты, эозинофилы. Гистиоциты могут образовывать характерные палисадные структуры вокруг очагов некроза.
Участки некроза обнаруживают как в гранулёмах, так и в лёгочной ткани, они иногда напоминают географическую карту. Очаги некроза часто окрашены базофильно за счёт большого количества разрушенных ядер клеток и, вероятно, возникают в результате гетеролиза при активации нейтрофильных лейкоцитов. Такие очаги напоминают микроабсцессы. Однако помимо гетеролиза на формирование очагов некроза влияет развитие ишемических инфарктов лёгкого. Ишемический характер инфаркта может быть связан с блоком поступления крови по сосудистым шунтам из ветвей бронхиальной артерии при поражении её васкулитом.
Кроме того, при гранулематозе Вегенера возможны альвеолярные геморрагии, интерстициальный фиброз, липоидная пневмония, лимфоидная гиперплазия, фолликулярный бронхиолит, хронический бронхиолит, бронхоцентрический гранулематоз, бронхиальный стеноз.
Исходы. Эффективно лечение цитостатиками. При его отсутствии болезнь быстро прогрессирует с развитием почечной недостаточности.
Микроскопический полиангиит — системное заболевание неустановленной этиологии с развитием васкулита. Мужчины заболевают в 1,5 раза чаще женщин, средний возраст пациентов — 56 лет.
Патогенез иммунный и связан с pANCA, а также, вероятно, иммунными комплексами. Микроскопический полиангиит, прежде всего, поражает артерии среднего и мелкого калибра, затем артериолы, капилляры и венулы. Заболевание относят к лёгочно-почечному синдрому, так как сочетанное поражение почек и лёгких бывает почти у всех пациентов. При этом обнаруживают лейкокластический капиллярит, альвеолярные геморрагии и геморрагические инфаркты, что позволяет говорить о геморрагическом альвеолите. В поздней стадии происходят карнификация, гемосидероз лёгких, лёгочный фиброз.
Исходы. Заболевание быстро прогрессирует. Причины смерти — лёгочное кровотечение, лёгочно-сердечная и почечная недостаточность.
Синдром Чёрджа–Стросс — ангиит, поражающий сосуды среднего и мелкого калибра, а также более мелкие сосуды, в том числе, капилляры почечных клубочков с развитием гранулематозного воспаления. Заболевание протекает с бронхиальной астмой, аллергическим ринитом, эозинофилией. Позже в процесс бывают вовлечены желудочно-кишечный тракт, сердце, кожа, нервная система, почки. Этиология не установлена. Патогенез — иммунный, у 70% пациентов обнаруживают pANCA.Предложена диагностическая триада клинико-лабораторных и морфологических проявлений заболевания:
бронхиальная астма аллергического генеза;
эозинофилия крови более 10%;
Морфологические и клинические проявления зависят от стадии болезни.
● Первая стадия. Развитие аллергических реакций в виде ринита, бронхиальной астмы и эозинофилии крови.
● Вторая стадия. Прогрессирование заболевания с развитием системных лейкокластических васкулитов в коже, лёгких, центральной нервной системе, сердце. Поражение почек крайне редко.
● Третья стадия. Развитие нейропатий, инфаркта головного мозга, желудочно-кишечной патологии с кровотечениями, миокардита, инфаркта миокарда. В лёгких — обструктивный бронхит, эозинофильная пневмония, гранулематоз и васкулиты. Гранулёмы состоят из гистиоцитов, многоядерных клеток, эозинофилов и содержат зону некроза в центре. Васкулиты поражают сосуды среднего и мелкого калибра, могут приводить к их тромбозу и в результате — инфаркту лёгкого. Для таких инфарктов характерны следующие морфологические изменения:
деструктивный тромбоваскулит с эозинофильной инфильтрацией;
гранулёмы в демаркационной зоне инфаркта.
Узелковый полиартериит — хронический системный васкулит с поражением артерий мелкого и среднего калибра. Этиология заболевания неизвестна. У 30% пациентов находят хронический вирусный гепатит B. Важный диагностический признак — отсутствие поражения сосудов малого круга кровообращения и капилляров почечных клубочков. В лёгких васкулит возникает только в ветвях бронхиальной артерии. Воспаление сосудов с фибриноидным некрозом стенок имеет сегментарный характер. Периваскулярное воспаление протекает с появлением инфильтратов в виде узелков. При ангиографии в половине случаев выявляют микроаневризмы. Закупорка сосудов тромбами приводит к инфарктам. Классический морфологический признак — обнаружение всех стадий воспаления и регенерации в различных сосудах — отражает волнообразное течение узелкового полиартериита. Эффективна терапия глюкокортикоидами и цитостатиками.
Артериит Такаясу (болезнь Такаясу, неспецифический аортоартериит, болезнь отсутствия пульса, гигантоклеточный аортит) чаще бывает у молодых женщин азиатского происхождения. В 30% случаев заболевание поражает дугу аорты и её ветви, в 12–86% — лёгочный ствол. Этиология неизвестна. Клинические проявления: резкое ослабление пульса на лучевых артериях, снижение АД на руках, неврологические симптомы, нарушение зрения.
Длянеспецифического аортоартериита характерна гранулематозная гигантоклеточная реакция. Стенки поражённых сосудов утолщены, их просвет сужен. При вовлечении в патологический процесс лёгочного ствола и его ветвей возникает лёгочная гипертензия. Поскольку ветви лёгочной артерии вплоть до альвеолярных капилляров — сосуды эластического типа, характерный воспалительный процесс с гигантскими клетками, разрушением эластического каркаса, развитием микроаневризм и стенозов сосудов возможен на всех уровнях. Тромбоз артерий приводит к образованию геморрагических инфарктов лёгкого и массивных полей фиброза.
Исходы неспецифического аортоартериита различны. При быстром прогрессировании заболевания летальный исход бывает через 1–2 года после установления диагноза. Иногда возможно медленно прогрессирующее течение.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Читайте также:


