Вертеброгенная люмбоишиалгия слева с болевым и мышечно тоническим синдромом
Общие сведения
Люмбоишиалгия является рефлекторным или компрессионным вертеброгенным нарушением и проявляется в виде хронической поясничной боли. Стоит в ряду других неврологических дорсопатий – цервикалгии (постоянной боли в шейном отделе), торакалгии (боли, возникающие в области грудного отдела позвоночника) и люмбалгии (боль в пояснице). Код люмбоишиалгии по мкб-10 – поясничного болевого синдрома, отдающего в одну или обе конечностей — M-54.4.
В отличие от люмбалгии при люмбоишиалгии постоянная поясничная боль сочетается с нейродистрофическими и нейрососудистыми нарушениями, что приводит к иррадиированию боли по склеротому. Это массовое явление и проблемы с поясницей свойственны в 21 веке людям различного возраста и вида деятельности.
Патогенез
Существует рефлекторный (болевой), компрессионный и миоадаптивный путь патологического развития. В первом случае боль является следствием воздействия на рецепторные структуры, отвечающие за иннервацию элементов пораженных отделов позвоночных– мышечно-тонических, вазомоторных, нейродистрофических образований.
Компрессионные факторы обычно возникают в сочетании с рефлекторными и обусловлены такими патологическими структурами как: грыжи, остеофиты, а также в результате сдавливания сосудов, к примеру, позвоночной артерии, корешков (при радикулопатии), спинного мозга (при миелопатии).
На начальных этапах люмбоишиалгии присутствует только симптомы раздражения нервных окончаний – парестезия, гиперестезия, алгические точки, ощущение натяжения и оживления рефлексов. В дальнейшем больной начинает испытывать ограниченность движений, все чаще принимает анталгические позы – положение тела, позволяющие снизить болевой синдром. В результате развивается радикулопатия и добавляются симптомы выпадения в виде гипестезии, редких вялых парезов и выпадения рефлексов. Могут наблюдаться периоды обострения, обратного развития и компенсации, развиваться места аутоиммунного воспаления, отеков и димиелинизации корешков.
Классификация
Помимо локализации болевого синдрома, следует различать типы течения люмбоишиалгии:
- острая стадия – боль наблюдается на протяжении 6 нед.;
- подострая– боль сохраняется 6-12- нед.;
- хроническая– болевые ощущения не проходят спустя 12 нед.
Причины
Боль и парестезия в задне-ягодичной области, наружной поверхности бедра, переходящие в конечности обычно вызваны вертеброгенными факторами – различными дегенеративными, метаболическими, циркуляционными нарушениями и воспалительными процессами в корешке и дерматоме седалищного нерва, обозначенными на схеме строения позвоночного отдела — L5 и S1.
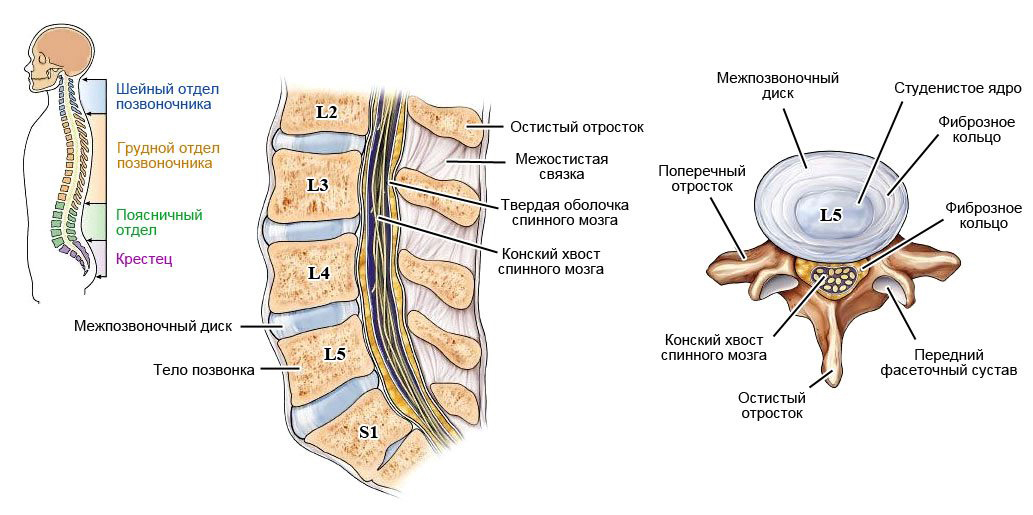
Строение поясничного отдела позвоночника
Вертеброгенная люмбоишиалгия может развиваться в результате (мкб-10: M54.8 — другие дорсалгии) :
- патологии межпозвонковых дисков, например, грыжи;
- артрозыфасеточных суставов;
- стеноз канала в хребте;
- сильные переохлаждения, травмы, деформации и переломы, чрезмерные физические нагрузки, недостаток их в адекватных объемах, отклонения в развитии;
- остеохондроз;
- опухолевые процессы;
- спондилиты.
Невертеброгенными факторами развития боли в пояснице (возникшими не в позвоночнике, но вторично вовлекшими в патогенез костно-хрящевые и нервные вертебральные структуры) могут быть такие патологии:
Симптомы люмбоишиалгии
Патология относится к спондилогенным неврологическим синдромам, проявляющимся в виде чувствительных, двигательных, вегетативно-трофических изменений и болевых ощущений.
Боль обычно локализована точечно и отдает в одну из конечностей. Характер болевых ощущений интенсивный, жгучий, стреляющий, напоминает удар током. В местах воспаления может возникать отек, мышечная слабость, выпадать или угасать рефлексы, например, коленный.
Вертебральная боль усиливается при различных движениях, неудобных позах, натуживаниях, поднятиях тяжести и даже во время кашля или чиханья. Чаще всего дискомфорт проходит в условиях покоя, особенно лежа на ровной поверхности на здоровом боку, но может провоцировать в дальнейшем тянущую, ноющую и глубинную боль. До 5 % людей, страдающих от посничнокрестцовой радикулопатии, испытывают боль даже во время ночного отдыха и отмечают такие симптомы:
- лихорадка;
- слабость;
- периодическое онемение нижних конечностей;
- тазовая дисфункция.
Анализы и диагностика
Помимо сбора жалоб, данных анамнеза и наблюдений за больным необходимо:
- провести рентгенографию позвоночника, позволяющую исключить врожденные аномалии и деформации, воспалительные заболевания, первичные и метастатические опухоли;
- благодаря компьютерной томографии выявить грыжу межпозвоночных дисков или стенозы;
- изучить данные магнитно-резонансной томографии — возможных явлений сдавливания спинного мозга и его корешков, компрессии конского хвоста.
Лечение люмбоишиалгии
Чаще всего лечение проводят консервативное, медикаментозное в домашних условиях либо в условиях стационара. При сильных хронических болях обычно назначают препараты различного действия:
- наркотические анальгетики;
- нестероидного происхождения противовоспалительные средства (НПВС);
- антиконвульсанты;
- миорелаксанты, обладающие центральным действием;
- антидепрессанты;
- дезагреганты, улучшающие микроциркуляцию;
- средства для паравертебральной блокады;
- салуретики, помогающие снять отек корешка;
- хондропротекторы;
- проводят витаминотерапию, преимущественно группы В.
В домашних условиях у больного на вооружении множество различных способов справиться с болями и позаботиться о здоровье позвоночника. В первую очередь, если есть лишний вес, то срочно нужно перейти на здоровое питание и сбалансированную диету. Далее нужно позаботиться о гигиене сна, трудового времени и отдыха. Проконтролировать, чтобы одежда, белье были натуральными и мягкими, а кровать/рабочее кресло ортопедическими.
Так как в период обострения люмбоишиалгии противопоказана физическая нагрузка, нужно сконцентрироваться на консультации с врачом и определении медикаментозного лечения, и, конечно же, подбора действенных мазей и гелей, снимающих отек, воспаление и боль. Также вам могут помочь подручные средства:
- ванны – с тертым корнем хрена, горчичного порошка вместе с индийским луком либо хвоей, принимать по 10-15 минут перед сном;
- компрессы – из барсучьего или другого жира, редьки, индийского лука, которые сверху нужно закутать теплым шерстяным шарфом и оставить на несколько часов;
- растирания – скипидаром, настойкой одуванчика и других лекарственных растений.

Заболевания опорно-двигательной системы всегда причиняют ощутимый дискомфорт. Одной из самых болезненных патологий является люмбоишиалгия. Это коварный недуг, который сложно сразу диагностировать правильно. Симптомы могут затрагивать и позвоночный столб, и ноги.
Вертеброгенная люмбоишиалгия – что это такое?
Заболевание классифицируется как синдром, возникающий на фоне проблем в пояснично-крестцовом отделе позвоночника. Патология ощущается не сразу, а постепенно развивается, особенно при наличии хронических, длительно протекающих болезней опорно-двигательной системы. Вертеброгенная люмбоишиалгия проявляется в виде сильного дискомфорта. Сначала боль чувствуется в районе поясницы, позднее она отдает в ноги. Синдром вертеброгенной люмбоишиалгии поражает конечности как по одной, так и обе. Параллельно могут болеть ягодицы, копчик, тазобедренный сустав.
Вертеброгенная люмбоишиалгия – причины
Факторами, вызывающими рассматриваемую проблему, являются дегенеративные изменения в позвоночном столбе, поражающие костную и хрящевую ткань. Основные провокаторы боли – спондилез и дисковая грыжа. Люмбаго с ишиасом причины могут иметь и другие:
- коксартроз;
- миофасциальный синдром;
- раздражение мышечных, костных и связочных структур;
- остеохондроз;
- протрузии;
- слишком резкие повороты туловища;
- длительное пребывание на сквозняках;
- постоянная работа в одной и той же позе.
Риск возникновения люмбоишиалгии повышается при наличии следующих проблем:
- лишний вес;
- тяжелый физический однообразный труд;
- хронические патологии позвоночника.

Описываемая форма синдрома встречается чаще других его вариаций. Данная люмбоишиалгия вертеброгенного генеза прогрессирует на фоне спондилоартроза и остеохондроза поясничного отдела позвоночника. Причиной боли является разрушение хрящевой ткани, сдавливание нервных корешков. Вертеброгенная люмбоишиалгия в рассматриваемом случае – результат возникновения 2-х синдромов:
- Грушевидной мышцы. Повреждаются некоторые участки межпозвоночных дисков, что воспринимается нервной системой как боль и воспаление. Из-за этого патологическая область обездвиживается, тонус окружающих тканей повышается. Спазм передается на грушевидную мышцу, под которой располагается седалищный нерв. Напряжение сдавливает его и возникает отраженная боль.
- Фасеточный. Вследствие остеохондроза мышцы позвоночного столба либо слишком подвижны, либо ограничены. Меняются функции суставов, начинается воспалительный процесс и ощущается иррадиирущая боль.
Патология развивается из-за межпозвонковой грыжи. Дегенеративные процессы в опорно-двигательной системе вызывают прогрессирование радикулита. Выпячивание дисков приводит к компрессии и сужению просвета в межпозвоночном канале, в результате воспаляется седалищный нерв. Диагноз вертеброгенная люмбоишиалгия устанавливается, когда ощущаются отраженные боли. Они – следствие раздражения сенсорных и моторных нервных волокон. Вертеброгенная дискогенная люмбоишиалгия сложно поддается терапии. Сначала придется избавиться от межпозвоночной грыжи и протрузии.
Вертеброгенная люмбоишиалгия – симптомы
Приступы боли возникают внезапно, резко. Они могут носить простреливающий, ноющий, жгучий или острый характер. Вертеброгенная люмбоишиалгия слева с мышечно-тоническим синдромом проявляет следующие симптомы:

Крайне редко интенсивность напряжения мышц и воспаление затрагивает весь пояснично-крестцовый отдел. В таких случаях вертеброгенная люмбоишиалгия провоцирует дискомфорт с обеих сторон. Отраженная боль чувствуется в левой, и в правой ноге, бедрах, ягодицах. Без эффективной терапии развивается хроническая вертеброгенная люмбоишиалгия. Периодически симптомы будут менее выраженными, но во время рецидивов боль может затрагивать обе стороны.
Вертеброгенная люмбоишиалгия – лечение
Терапия данного синдрома направлена на устранение причин его возникновения, поэтому важно сначала купировать воспаление на фоне межпозвоночных грыж, остеохондроза, спондилеза и других заболеваний. Люмбаго с ишиасом лечение предполагает комплексное:
- фармакологические препараты;
- массаж и физиотерапия (грязевые ванны, иглоукалывание и другие);
- гимнастика.
Спальное место больного должно быть корректно оборудовано. Необходим жесткий и упругий, но удобный матрас, подушка – не слишком высокая. При неэффективности перечисленных мероприятий осуществляется вытяжение позвоночника. Оно помогает снять нагрузку с межпозвонковых дисков, уменьшить сдавливание нервных корешков и купировать воспаление окружающих тканей. Если не помогла ни консервативная терапия, ни вытяжение, назначается хирургическое вмешательство (удаление грыж).
Лечение представленного заболевания предполагает использование нескольких групп медикаментов.
Хроническая и острая вертеброгенная люмбоишиалгия поддается терапии следующими препаратами:
- Противовоспалительные анальгетики – Мовалис, Диклофенак, Нурофен.
- Миорелаксанты – Дитилин, Мидокалм, Эсмерон.
- Спазмолитики – Ромазулан, Спазмол, Дюспаталин.
- Ангиопротекторы – Трентал, Курантил, Пентоксифиллин.
- Витамины группы В – Нейровитан, Бековит, Мильгама.
Когда стандартные фармакологические средства не помогают, назначаются блокады. Это целевые уколы, которые делаются в болезненный участок. Блокады могут основываться на разных обезболивающих лекарствах, но чаще врач выбирает Новокаин. Такой метод купирования воспаления применяется коротким курсом, пока симптом не утихнет или будет сниматься таблетками.
Гимнастика рекомендуется для терапии хронической формы патологии, только в периоды ремиссии. Если выполнять упражнения при люмбаго с ишиасом во время рецидива, воспалительный процесс усилится, а самочувствие ухудшится. Физкультура предназначена для постепенно вытяжения позвоночного столба, нормализации положения дисков, улучшения гибкости и подвижности пояснично-крестцового отдела. Выполнять гимнастику можно ежедневно, в качестве зарядки, или не реже 1 сеанса занятий каждые 2 суток. Эффективные упражнения представлены на рисунке.
Что это такое?
Люмбоишиалгия – это нарушение, затрагивающее седалищный нерв, проявляющееся болью в районе поясницы, которая затрагивает ягодицу, заднюю часть ноги, голень. При таком заболевании болевой синдром развивается резко и внезапно. Обычно его появление провоцирует резкое движение, поднятие тяжести, долгое нахождение в неудобной позе.
Синдром люмбоишиалгии может проявляться разными видами неприятных ощущений – нарастающей, жгучей, ноющей болью, чувством жара или зябкости в пораженной области. [adsense1]
Причины и условия появления люмбоишиалгии
Спровоцировать возникновение сильнейших болевых ощущений в результате раздражения корешков седалищного нерва может резкое неловкое движение, поднятие тяжестей или нахождение тела в неудобной позе на протяжении длительного времени. А также причинами люмбоишилгии могут стать:
- травмы позвоночника;
- протрузия (выпячивание) дисков или межпозвоночные грыжи;
- смещение позвонков;
- поясничный спондилоартроз;
- остеопороз;
- заболевания мышц и фасций (оболочек мышц, сухожилий, сосудисто-нервных пучков);
- деформирующий остеоартроз тазобедренного сустава;
- болезни сосудов, обеспечивающих кровоснабжение поясничного отдела;
- заболевания внутренних органов;
- инфекции, поражающие нервные волокна;
- патологии подвздошно-крестцового сочленения;
- беременность;
- избыточный вес;
- переохлаждение поясницы.
Причины развития патологии
Основные причины люмбоишиалгии – неловкое движение, либо поднятие слишком тяжелых предметов. Однако спровоцировать возникновение такого нарушения способны также:
- постоянные стрессы и депрессии;
- грыжа позвоночного диска;
- тяжелый физический труд или некоторые виды спорта;
- возраст после тридцати лет;
- деформирующий остеоартроз;
- нарушения осанки вследствие беременности или лишнего веса, которые смещают центр тяжести тела.
В зависимости от того, что именно привело к развитию такого нарушения, выделяют следующие категории люмбоишиалгии:
- невропатическая, при которой боль развивается вследствие сдавливания нервных корешков;
- мышечно-скелетная, которая формируется на основе патологий опорно-двигательного аппарата, в частности — позвоночного столба и нижних конечностей. Кроме того, к этой же категории относится дискогенная люмбоишиалгия и хамстринг-синдром;
- смешанная – сюда относятся сочетания патологий разных анатомических структур и комбинация разных аномалий нижних конечностей, основанная на гетерогенном процессе;
- ангиопатическая – в данном случае болезненность появляется по причине поражения кровеносных сосудов нижних конечностей.
Наличие любой формы люмбоишиалгии требует обязательного проведения клинического, инструментального и лабораторного анализов. Такие исследования необходимы для выявления патологий кровеносных сосудов, расположенных в нижних конечностях и брюшной полости.
Кроме того, возможными причинами заболевания могут быть нарушения функциональности органов малого таза и брюшной полости, что также можно выявить с помощью описанных выше исследований.
Механизмы формирования
Причинами люмбоишиалгии является раздражение корешков нерва различными воздействиями – воспалением, травмой, сдавлением нерва мышцами или деформированными костными структурами.
Это приводит к раздражению нерва и возникновению болевых импульсов. При этом могут напрягаться мышцы, формируется их бугристость, может нарушаться питание кожи и даже формироваться узелки в толще мышц.
В процессе развития люмбоишиалгии, за счет нарушения нерва возникают неприятные ощущения жара или озноба конечностей, нарушения цвета конечности или резкая бледность кожи.
Все эти изменения тканей приводят к еще большим нарушениям и возникновению еще более выраженной боли.
Патогенез
Патогенез люмбоишиалгии напрямую связан с причиной, которая его спровоцировала. Например, синдром грушевидной мышцы обычно возникает при остеохондрозе, при котором область поврежденного межпозвоночного диска становится источником патологических импульсов. При этом нервная система пациента воспринимает такие импульсы как боль и делает все возможное для ее устранения за счет повышения тонуса мышц или обездвиживания зоны поражения. Напряжение в мышцах распространяется за пределы источника боли, затрагивает грушевидную мышцу и седалищный нерв. Из-за сокращения мышц происходит сдавливание нерва и возникает боль.
Причиной люмбоишиалгии может также стать межпозвоночная грыжа, патологические процессы при которой ведут к сужению просвета канала позвоночного столба. Это в дальнейшем приводит к сдавливанию и воспалению седалищного нерва. В результате моторные и сенсорные нервные волокна раздражаются, что провоцирует болевой синдром. Боль также появляется в результате тяжелого течения грыжи или ее осложнений.
Прогноз
Люмбоишиалгия при комплексном лечении и дальнейшей профилактике полностью излечивается. В тяжелых случаях, когда больной длительное время не обращался за помощью, могут возникать стойкие нарушения в мышцах или костно-хрящевой ткани позвоночника.
При возникновении рецидивов более 2 раз в год, показано регулярное посещение физиотерапевтического кабинета или санаторное лечение, а также профилактические обследования.
При неблагоприятном течении заболевания и отсутствии эффекта после лечения позвоночных дисков возможна экстренная госпитализация из-за ущемления межпозвоночной грыжи.
При отмирании нервных окончаний возрастает риск паралича нижних конечностей или кожных проблем.
Классификация
Есть несколько классификаций патологии.
- острую люмбоишиалгию (первично возникающий болевой синдром);
- хроническое люмбаго с ишиасом (острые фазы сменяются ремиссиями).
По причине появления люмбоишиалгию дифференцируют на виды:
- вертеброгенная или вертебральная (связана с болезнями позвоночника),
- дискогенная (обусловлена грыжей межпозвоночного диска);
- спондилогенная (протекает из-за остеохондроза позвоночника).
- невертеброгенная,
- ангиопатическая (проявляется при поражении сосудов пояса нижних конечностей и поясницы);
- миофасциальная (наблюдается при заболеваниях мышц и фасций);
- люмбоишиалгия при поражении органов брюшины;
- люмбаго с ишиасом на фоне патологий тазобедренного сустава.
По степени распространения болевого синдрома люмбоишиалгия может быть:
- односторонней — иррадиирует в одну конечность, более выражена с одной стороны поясницы: слева или справа);
- двусторонней (билатеральной) — проявляется по обе стороны от позвоночника, часто отдает в обе конечности.
Симптоматика
Наиболее распространёнными симптомами являются:
- сильный болевой синдром в поясничной области (локализуется справа и слева от позвоночного столба), который может отдавать в ноги;
- боль усиливается при переутомлении, поднятие тяжестей, переохлаждении, обострении имеющихся у человека хронических патологий;
- ограничение движений. Человек не может нормально наклониться или повернуть туловище;
- при совершении попытки наступить на ногу, болевой синдром значительно усиливается. При этом боль становится резкой, нарастающей и жгучей;
- при попытке сменить положение боль в пояснице усиливается;
- кожный покров на поражённой ноге меняет свой окрас. Он становится бледным или даже мраморным. При ощупывании конечности отмечается её похолодание;
- по ходу нерва пациент может ощущать жжение, жар, зуд.
При развитии острой люмбоишиалгии, указанные симптомы выражены очень ярко, но в случае хронического течения патологии они могут проявляться периодично – то затухать, то снова нарастать.
Симптомы люмбоишиалгии
При люмбоишиалгии характерны следующие симптомы со стороны поясницы и нижних конечностей:
- движения в поясничном отделе резко ограничиваются,
- возникновение болей в пояснице, которые отдают в одну или реже в обе ноги,
- пациент вынужден принимать особое положение — согнувшись вперед и наклонившись,
- боли в пояснице усиливаются при смене положения тела,
- по ходу нерва может быть чувство зуда, жжения, жара или наоборот, резкого похолодения,
- в ноге боли проходят по ягодице, задне-наружной поверхности бедра, колене и частично икроножной мышце,
- попытки движения и полноценного наступания на ногу вызывают резкую боль, которая имеет характер жгучей, нарастающей и ноющей,
- боли становятся сильнее при охлаждении, простуде, обострении хронической патологии, переутомлении, после тяжелых физических нагрузок,
- кожа больной ноги обычно имеет бледный цвет, может иметь мраморную окраску, холодная на ощупью
Обычно возникают люмбоишиалгии на воне прогрессирующего остеохондроза. При острой люмбоишиалгии эти явления выражены сильно и резко, при хроническом течении могут проявляться периодами – с активацией и затуханием, волнообразно. [adsense2]
Признаки
Болевая атака появляется неожиданно и застает человека врасплох. Боль может быть резкой, жгучей, стреляющей или ноюще-тупой. Симптомы люмбаго с ишиасом включают также сильную скованность движений, так как даже минимальная физическая активность усиливает болезненность.
При напряжении и нагрузках на поясничный отдел в области корешков L4-S3 седалищный нерв реагирует болью, которая, в свою очередь, вызывает рефлекторный мышечный спазм. В итоге возрастает интенсивность приступа.
Пациенты описывают симптомы люмбоишиалгии как боли внизу спины, которые распространяются вниз по задней поверхности бедра и нарастают при каждой попытке поменять позу. Невозможно поднять или перенести что-то тяжелое, нагнуться или выпрямиться.
Чтобы меньше чувствовать боль, человек принимает вынужденное положение, в котором находится как в покое, так и при движениях. Он так и остается в полусогнутом состоянии, немного наклонясь вперед.
Стоять или ходить легче всего с опорой на одну ногу, поэтому корпус отклоняется в сторону здоровой конечности. Мышцы поясницы, а зачастую и всей спины, находятся в постоянном напряжении. Особенно страдают мышцы на стороне поражения.
Если лечение люмбоишиалгии не проводится, возможны деформации позвоночника: боковое искривление (сколиоз), уплощение поясничного изгиба (гиполордоз) или, реже, его усиление (гиперлордоз).
Характерными признаками люмбоишиалгии являются усиление болей и судороги икроножных мышц по ночам, побледнение кожи в зоне поражения, отечность голеностопного сустава. Боль может отдаваться даже в пальцах стоп, поскольку седалищный нерв заканчивается в ступне.
СПРАВКА: люмбоишиалгия иногда принимает тяжелую форму, если сдавлен спинной мозг. Срочно обратиться к врачу необходимо при утрате контроля за отправлениями организма (недержании мочи и/или кала), выраженном отеке поясницы и явных признаках интоксикации – высокой температуре, головной боли и рвоте.
Диагностика
Если пациента мучает боль в области поясницы, и дискомфорт распространяется на ноги, необходимо обязательно отправиться на приём к невропатологу. Для правильной постановки диагноза, а также исключения иных патологий, будут проведены следующие исследования:
- Тест Ласега. Пациент ложится на спину. Доктор просит его поднять ногу. Затем врач тянет стопу больного. При ущемлении седалищного нерва пациент ощутит усиление дискомфорта.
- Общий осмотр и изучение жалоб больного. Мероприятие направлено на исключение тревожных сигналов, характеризующих такие патологии, как инфекции позвоночника, онкологию.
- Магниторезонансная или компьютерная томография. Детальное и точное изучение нарушений, произошедших в тазобедренном суставе.
- Рентгенография позвоночника. Мероприятие даёт возможность выявить различные болезни ОДА.
- Анализы крови. Они определяют аутоиммунные процессы и воспалительные реакции, протекающие в организме.
- Денситометрия. Данный вид диагностики определяет плотность костей и позволяет на ранних стадиях выявить остеопороз.
Чем лечить люмбоишиалгию?
Перед началом лечения необходимо обязательно показаться невропатологу или терапевту для выявления точной причины возникновения данного болевого синдрома.
В остром периоде больному необходим покой (до 2 недель) и прием куром некоторых препаратов. При лечении болезни назначают такие препараты:
- Обезболивающие — уколы или таблетки нестероидных противовоспалительных препаратов (бруфен, мовалис), ненаркотических анальгетиков (лирика, катадолон).
- Миорелаксанты — для нейтрализации спазма мышц (сирдалуд, мидокалм).
- Мочегонные — против отека стволов нервов (лазикс).
- Новокаиновые блокады в область позвоночника, при нестерпимой боли — блокады с глюкокортикостероидами (дипроспан, гидрокортизон).
- Седативные препараты (фенозипам, реланиум).
- Витамины группы В — для активизации проводимости нервов и восстановления мышц (мильгамма, нейромультивит).
- Активизаторы кровотока (трентал, актовегин).
- Местные обезболивающие — мази, кремы с нестероидными компонентами (диклак, фастум-гель).
По мере улучшения состояния назначаются лечебная физкультура, гимнастика для позвоночника, массаж, УВЧ, парафинотерапия, лечение микротоками, магнитотерапи, электрофорез.
Хирургическое лечение рекомендуется в случае протрузии дисков или межпозвонковых грыж. В этом случае могут выполняться операции на позвоночнике по классическому типу или с помощью современных технологий эндоскопической хирургии. [adsen]
Гимнастика
Для уменьшения боли и предотвращения возможных рецидивов больным показано пройти курс лечебной гимнастики. Этот курс упражнений направлен на укрепление мышц, которые окружают позвоночный столб, благодаря чему удается снизить риск смещения позвонков и сделать их более устойчивыми к нагрузкам. Пациенты должны выполнять упражнения в специализированных учреждениях под контролем специалистов. Однако со временем после прохождения курса лечебной физкультуры они смогут продолжить свои занятия дома самостоятельно.
В комплекс лечебной гимнастики обязательно входят упражнения, способствующие растяжению мышц (повороты корпуса, наклоны, прогиб спины). Эффективными также считаются упражнения, направленные на восстановление подвижности тазобедренных суставов и позвоночника (приседания, махи ногами, поднятие корпуса из положения лежа). Пациентам также рекомендовано заниматься на тренажерах и йогой.
Народное лечение
Лечение люмбоишиалгии в домашних условиях народными методами следует проводить только после рекомендаций лечащего врача.
Облегчить состояние можно следующими манипуляциями:
- Втирать в болезненные зоны барсучий жир, раствор растительного масла с нашатырным спиртом (соотношение 2:1).
- Прикладывать на воспаленные участки кашицу из протертой черной редьки, компрессы из спиртовой настойки березовых почек.
- Использовать согревающие пластыри.
- Носить пояс из собачьей шерсти.
Прогноз по люмбоишиалгии, в целом, благоприятный, если пациент своевременно посетит врача и начнет лечение основного заболевания. Однако не стоит пренебрегать мерами профилактики, которые помогут предотвратить это неприятное явление. [adsense3]
Терапия на дому
Если пациент обратился за помощью вовремя, люмбоишиалгию поясничного отдела позвоночника можно лечить в домашних условиях. Для этого применяются следующие методики терапии:
- Медикаментозное лечение. Включает в себя приём витаминов группы B для поддержки обменных процессов в пораженном седалищном или спинномозговом нерве. Рекомендованы прием нестероидных противовоспалительных средств, мазей, гелей, блокады с кортикостероидами и миорелаксантами для расслабления спазмированных мышц спины.
- Физиотерапия. Включает в себя такие процедуры, как электрофорез, ультразвук, лазерное лечение, грязелечение, электромиостимуляция, магнитотерапия и УВЧ-терапия.
- Массаж. Мануальная терапия окажется эффективной только в том случае, если пациент находится на стадии выздоровления. Массаж поможет окончательно избавиться от симптомов и снизит воспалительный процесс в зоне поясницы.
- Лечебная физкультура. Упражнения помогают избавиться от мышечной атрофии и боли. Комплекс занятий для каждого пациента подбирают индивидуально в зависимости от его возраста, симптомов и причин возникновения синдрома.
Если пациент столкнулся с вертеброгенными проблемами, ему советуют ходить на плавание и по возможности кататься на лыжах.
Советуем посмотреть видео:
Лечение гомеопатией
Одновременно со стандартным лечением возможно использование гомеопатических средств. Они позитивно влияют на весь организм, активизируют процессы саморегуляции и самоисцеления.
Прогнозы и возможные последствия
Прежде всего стоит сказать, что любая болезнь спины потенциально опасна в связи с близостью очага поражения к нервным структурам. Непосредственными последствиями позднего или отсутствующего лечения являются тканевая деформация, формирование мышечных узлов и нарушение обменных процессов.
Индивидуальный прогноз выздоровления пациенту может дать только врач. Однако статистика гласит, что 95% случаев люмбоишиалгия имеет доброкачественное течение. Важна своевременная диагностика: чем раньше вы обратитесь ко врачу, тем выше вероятность выздоровления с минимальной возможностью возникновения рецидива и тем легче пройдёт лечение. Для этого необходимо соблюдать профилактические меры и заботиться о здоровье.
Профилактика
В случаях, когда нагрузки на позвоночник не избежать, необходимо соблюдать несложные правила, которые минимизируют риск возникновения синдрома люмбоишиалгии.
- Избегание травм позвоночника и переохлаждений, особенно в области поясницы.
- Своевременное лечение заболеваний суставов, кровеносных сосудов, позвоночника.
- Не стоит носить обувь на высоком каблуке.
- Также желательно избегать подъема тяжестей, особенно из наклона, лучше присесть.
- Нужно следить за собственной осанкой и контролировать массу тела.
- В случае необходимости поездки за рулем нужно делать остановку каждый час, размяться и пройтись.
- Помните: алкоголь и курение снижают сопротивляемость организма к различным инфекционным заболеваниям.
- При наличии хронической люмбоишиалгии рекомендуется проходить регулярное санитарно-курортное лечение.
- Также стоит регулярно проходить профосмотры у ортопеда, невропатолога и невролога.
- При сидячей работе нужно каждый час делать 5-10-минутный перерыв, в котором проводить разминку спины и ног. Стул должен иметь подлокотники и регулируемую спинку для снижения нагрузки на спину.
Наилучшей профилактикой возникновения повторных приступов люмбоишиалгии является выполнение лечебной гимнастики, курсов массажа и соблюдение мер предосторожности при нагрузках на позвоночник.
Читайте также:


