Вопросы ортопеду при кривошее
Мышечная кривошея – третье по частоте заболевание опорно-двигательного аппарата. Болеют в большей степени девочки. Кривошея характеризуется неправильным положением головы, при котором голова наклонена в больную сторону и несколько повернута лицом в здоровую сторону. Причинами развития кривошеи могут быть нарушение нормального состояния костей, мягких тканей, сосудов или нервов. Она бывает врожденная и приобретенная.
Причиной врожденной кривошеи чаще всего бывает патология грудинно-ключично-сосцевидной (кивательной) мышцы. Грудинно-ключично-сосцевидная мышца расположена по обеим сторонам шеи. Сверху она прикрепляется к сосцевидному отростку, расположенному сзади и ниже уха, снизу прикрепляется к ключице. Функция этой мышцы – наклонять и вращать голову. Считается, что в случае врожденной кривошеи имеется врожденный порок развития этой мышцы сочетающийся с травмой мышцы в родах.
Травма сопровождается кровоизлиянием в мышцу, после этого формируется рубец и мышца укорачивается. Сразу после рождения ребенка кривошею выявить удается менее, чем в 1% случаев. Только у некоторых новорожденных можно обнаружить утолщение грудинно-ключично-сосцевидной мышцы с одной стороны или асимметрию лица. В последующем мышца с больной стороны отстает в росте от здоровой. И уже на третьей неделе жизни становится заметным наклон головы в больную сторону и поворот лица в здоровую сторону, но поворот головы в этом направлении затруднен.
Если не предпринимать меры по ликвидации кривошеи, постепенно у ребенка усиливается асимметрия лица, вследствие неправильного роста лицевого черепа и мышц из-за вынужденного положения головы. Искривляется шейный отдел позвоночника. Ушные раковины могут быть разных размеров и формы. Если кривошею не лечить, она постепенно прогрессирует и к возрасту 6-7 лет достигает выраженных изменений. Голова ребенка повернута в сторону, надплечье приподнято, асимметрия лица, черепа, шейного отдела позвоночника. Глаза и брови со стороны больной мышцы расположены ниже, чем на здоровой стороне. Нарушается правильное развитие неба. Увеличивается в размерах сосцевидный отросток, к которому прикрепляется грудинно-ключично-сосцевидная мышца. Может измениться нормальное направление слухового прохода. Очень редко встречается двусторонняя кривошея. При этом голова больного чаще всего запрокинута назад, иногда наклонена вперед. Повороты головы резко ограничены.
Другие формы кривошеи:
- нейрогенная форма. Кривошея развивается вследствие параличей мышц шеи. Это может быть спастический паралич после перенесенного энцефалита. Тогда возникают подергивания мышц (тикоидные гиперкинезы – насильственные неконтролируемые сокращения мышц) и кивательные движения головой. Вялый паралич после перенесенного полиомиелита тоже может привести к кривошее. Причиной становится слабость мышц шеи.
- дерматогенная (кожная) форма. При этой форме кривошея развивается вследствие рубцов, сформировавшихся после ожогов и травм.
- костная форма. Искривление шеи образуется из-за сращения шейных позвонков (болезнь Клиппеля-Фейля), или клиновидных шейных позвонков.
- десмогенная форма. К кривошее приводят в этом случае воспалительные заболевания (воспаления лимфатических узлов, флегмоны) в области шеи.
- рефлекторная форма кривошеи сопутствует воспалениям среднего уха, околоушной слюнной железе, челюсти.
- травматическая кривошея развивается после травм позвоночника (переломы и вывихи шейных позвонков).
Лечение врожденной мышечной кривошеи
При раннем выявлении кривошеи прогноз хороший. Но при длительном отсутствии лечения, когда асимметрия черепа сформировалась, достигнуть хороших результатов обычно не удается. Если кривошея выявлена в роддоме, ребенку назначается специальная укладка во время сна – здоровой стороной к стене, кормление таким образом, что бы ребенок пытался повернуть голову в больную сторону, массаж грудинно-ключично-сосцевидных мышц с обеих сторон.
После выписки из роддома назначается лечебная гимнастика, массаж, физиотерапию. Иногда необходимо ношение воротника по типу Шанца, или специального чепчика. Чаще всего к концу первого года жизни удается достигнуть исчезновения кривошеи. Если до 2 лет улучшения не произошло, назначается оперативное лечение. Производится пластическая операция на больной мышце, после операции накладывается гипсовая повязка на 1,5 месяца. В течение последующих 6 месяцев пациент должен носить специальный головодержатель различных конструкций, назначается физиотерапия и лечебная физкультура.
Кривошея — деформация шеи, характеризующаяся неправильным положением головы с ее наклоном вбок и поворотом. Кривошея бывает односторонней, очень редко двусторонней. Различают врожденную и приобретенную формы кривошеи. В зависимости от того, какие ткани шеи поражены, выделяют дерматогенную, десмогенную, миогенную, нейрогенную, артрогенную и остеогенную кривошею.
Наиболее часто встречается врожденная мышечная кривошея, развивающаяся вследствие вторичного фиброза грудино-ключично-сосцевидной мышцы. Примерно у 80% больных с этой формой Кривошеи в анамнезе имеется родовая травма, связанная с ягодичным предлежанием или поперечным положением плода.
Врожденная остеогенная кривошея (Клиппеля — Фейля болезнь) вызвана сращением тел шейных позвонков, пороком их развития.
Дерматогенная Кривошея обусловлена обширными рубцами в области шеи после ожога или иными поражениями кожи этой области, например при диффузных болезнях соединительной ткани.
Десмогенная Кривошея обычно возникает в результате воспалительных процессов в области шеи (лимфаденит или флегмона).
Митогенная (приобретенная) Кривошея наблюдается при изменениях в подкожной мышце шеи, хроническом или остром миозите грудино-ключично-сосцевидной мышцы, оссифицирующем миозите.
Нейрогенная Кривошея может быть связана с повышением тонуса мышц шеи (спастическая К., например, при гиперкинетической форме детского церебрального паралича), с вялым парезом или параличом мышц шеи (паралитическая К., например, после перенесенной нейроинфекции), с рефлекторным повышением тонуса мышц шеи при возникновении боли (рефлекторная, или болевая К., например, при мастоидите, паротите, остеомиелите ключицы).
Артрогенная и остеогенная (приобретенные) формы Кривошеи наблюдаются при повреждениях шейного отдела позвоночника (вывихи позвонков, переломы и др.), разрушении шейных позвонков (спондилит, актиномикоз, опухолевые процессы), некоторых дистрофических процессах и нарушениях обмена веществ (рахит и др.).
Особой формой приобретенной Кривошеи является болезнь Гризеля. Она характеризуется наклонным положением головы и болезненностью движений в шейном отделе позвоночника в результате подвывиха тела I шейного позвонка при воспалительных процессах в клетчатке и лимфатических узлах шеи и контрактуре околопозвоночных мышц.
Клинические проявления односторонней Кривошеи весьма характерны. Основным признаком является наклон головы в сторону поражения, обычно сочетающийся с ее поворотом в противоположную. Часто, особенно при врожденной мышечной Кривошеи, отмечают вторичные изменения позвоночника (боковое его искривление) и черепа (асимметрия и гемигипоплазия лицевого скелета). При редко встречающейся двусторонней К. голова как бы выдвинута вперед, ее подвижность резко ограничена, шейный лордоз увеличен, отмечается высокое стояние ключиц, иногда наклон головы в сторону более пораженной мышцы, что затрудняет диагностику.
При врожденной мышечной Кривошеи голова новорожденного наклонена, а на 7—10-й день жизни в верхнем отделе грудино-ключично-сосцевидной мышцы выявляется гематома. В дальнейшем она уменьшается, особенно быстро под влиянием УВЧ-терапии и ЛФК, однако развивается фиброз мышцы Натяжение мышцы и фасции шеи на стороне повреждения ведет к атрофии и отставанию развития этой половины лица и даже черепа.
Натяжение мышц и наклон головы ребенка являются показанием к лечению уже в первые месяцы жизни. Амбулаторно проводят лечебную гимнастику (пассивные упражнения) и массаж. Целесообразно массировать мышцы лица на стороне поражения, а мышцы шеи и трапециевидные мышцы спины — на противоположной стороне, что ведет к активному выпрямлению положения головы. Важна правильная укладка ребенка в постели (лицеям к двери, т.е. к входящему). Стойкая асимметрия лица — угол рта опущен, щека атрофична, глазная щель на стороне поражения сужена (рис.), развивающаяся на 2—3-м году жизни, является абсолютным показанием к оперативному лечению. Прогрессирующая асимметрия лица может наступить и позднее (в 8—10-летнем возрасте). Существующие методы хирургического лечения врожденной мышечной К. можно разделить на две группы: рассечение пораженной мышцы (например, операция Зацепина — пересечение поверхностной фасции в боковом треугольнике шеи в сочетании с рассечением и резекцией концов обеих ножек грудино-ключично-сосцевидной мышцы); удлинение пораженной мышцы (например, операция миопластического удлинения грудино-ключично-сосцевидной мышцы). После операции голову фиксируют петлей Глиссона так, чтобы она была наклонена в здоровую сторону и повернута в сторону послеоперационной раны. На 5—7-е сутки при таком положении головы больному накладывают ошейник из поливики или гипса сроком на 1 мес. После снятия ошейника в поликлинических условиях проводят 2 курса (по 15 дней) электрофореза раствора йодида калия, массаж лица, шеи и спины, а также ЛФК с месячным перерывом между курсами. Прогноз при своевременном лечении благоприятный.
Лечение кривошеи
Лечение начинают с момента постановки диагноза. Проводят курс физиотерапии ( до 20 сеансов электрофореза с лидазой или ронидазой и далее еше 2 курса по 10-15 сеансов с перерывом 1-1.5 мес. до исчезновения “псевдоопухоли”). С месячного возраста начинают корригирующую гимнастику (выкладывают на живот, меняют положение головы в кровати, предлагают погремушки с разных сторонни). Главное активизировать движения в шейном отделе! Тонизирующий массаж здоровой половины шеи и больной половины лица. Растяжения больной мышцы виде редрессаций категорически недопустимы, так как стимулируют рубцовый процесс. Оперативное лечение показано с 3-летнего возраста. Результаты своевременно начатого лечения благоприятны.
Первый ортопедический осмотр ребенка производится в 3 месяца
Первый ортопедический осмотр ребенка проводится, как правило, в 3 месяца — до этого момента ортопеду обычно трудно сделать какие-либо выводы о его развитии. Однако бывают пограничные состояния, которые можно выявить уже на первой неделе жизни, в этих случаях раннее начало восстановительного лечения станет залогом дальнейшего благополучия ребенка.
Давайте проведем совместный ортопедический осмотр вашего малыша. Я объясню вам, на что обращает внимание врач, и подскажу, какие симптомы должны насторожить родителей. Сначала посмотрим, как ребенок лежит в кроватке: ровно ли расположено тело, убедимся, что он спокоен, и исследуем его, что называется, с головы до пят.

Голова и шея
Внимательно осмотрите головку вашего малыша, обратите внимание на ее форму, она должна быть симметричной. Но внимание взрослых должна привлечь не только форма, но и положение головы. Поворачивает ли ее малыш или норовит все время смотреть в одну сторону? В последнем случае ортопед может констатировать формирование привычного поворота головы — пограничного состояния, которое, если вовремя не принять соответствующие меры, может привести к развитию односторонней деформации черепа (так называемому "скошенному затылку"). Причины образования привычного поворота головы могут 6ыть различными — и родовые травмы (кефалогематома, перелом ключицы), и неправильное обращение с ребенком, когда родители постоянно подходят к кроватке с одной стороны, не перекладывая ребенка головой в разные стороны.
Но, пожалуй, самый неприятный диагноз, связанный с неправильным положением головы, — это мышечная кривошея (травма кивательной мышцы шеи, удерживающая голову в неправильном положении). Она не всегда диагностируется в роддоме, однако уже на первой неделе жизни мама может обратить внимание на вынужденное положение головы ребенка (наклон в больную сторону, поворот подбородка в здоровую). При попытке изменить положение головы малыш начинает проявлять признаки беспокойства, на его личике появляется болезненная гримаса. Чуть позже родители могут заметить асимметрию лица: со стороны кривошеи отмечается уменьшение объема щечной мышцы. При попытке прощупать шейную мышцу с больной стороны можно обнаружить плотное образование (от 1 до 3 см), болезненное на ощупь. Врожденная мышечная кривошея требует немедленного квалифицированного лечения, состоящего из курсов физиотерапии, массажа, применения специальных укладок (подушечек, валиков и т.п.) для головы. При раннем выявлении и своевременном лечении кривошея устраняется без оперативного вмешательства.
Позвоночник и грудная клетка
Закончив осмотр головы и шеи, переходим к позвоночнику и грудной клетке, однако этот этап осмотра необходимо предварить небольшим экскурсом в анатомию. Позвоночник взрослого человека не прямой, он имеет физиологические изгибы — кифоз (внешний изгиб — если смотреть на человека сбоку, этот изгиб направлен назад, в сторону спины) и лордозы (внутренние — направленные в сторону груди):
- шейный лордоз;
- грудной кифоз;
- поясничный лордоз.
Все эти изгибы формируются в первые месяцы жизни человека. При правильном формировании позвоночных изгибов возникает эффект пружины, и в дальнейшем позвоночник легко переносит осевые нагрузки за счет хорошей амортизации позвонков, но при сглаженности хотя бы одного из изгибов этот эффект исчезает, и позвоночнику приходится испытывать нерациональные нагрузки, что способствует развитию многих заболеваний, таких как сколиоз (боковое искривление позвоночника), остеохондроз (ограничение подвижности позвоночника)и др.
Итак, вернемся к осмотру. Положим малыша на живот с согнутыми в коленях ножками ("поза лягушки"), и убедимся, что позвоночник располагается по средней линии. Иногда у ребенка может отмечаться так называемый "младенческий сколиоз", он чаще всего сопутствует неврологической симптоматике (мышечная дистония, гипертонус), при ее устранении восстанавливается и нормальное положение позвоночника.
Иногда при осмотре в этом положении у ребенка выявляется отклонение оси позвоночника назад — так называемый кифоз поясничного отдела позвоночника; он встречается в основном у детей, родившихся достаточно крупными, и довольно быстро проходит, если первые три месяца жизни ребенка правильно держат на руках, не пытаются посадить, поставить на ножки (многие родители любят устраивать с ребенком "попрыгушки" — этого делать нельзя).
Родителям следует знать, что формирование изгибов позвоночника идет поэтапно: сначала ребенок начинает держать голову — это способствует формированию шейного лордоза. Здесь уместно напомнить, что использование подушек у детей нарушает правильное формирование данного изгиба. Когда малыш начинает присаживаться (а делает он это постепенно, если ему не мешают взрослые), формируются грудной кифоз и поясничный лордоз. Если же ребенка посадить в кресло раньше времени, то вместо положенных изгибов у него может сформироваться грудопоясничный кифоз (так называемая "круглая спина").
Все это я пишу не для того чтобы напугать вас, а чтобы всякий раз как вы захотите опробовать на своем ребенке изобретения современной промышленности, вы сначала попытались представить, как это отразится на костно-мышечной системе малыша. Не торопитесь приобретать для своего ребенка кресло, ходунки, прыгунки, манеж 1 . В первую очередь позаботьтесь о правильном матраце: он должен быть упругим, плотным, на нем не должно оставаться вмятин после сна.
Первые 2-3 месяца жизни ребенок должен лежать на спине или животе. Не стоит поворачивать его на бок, так как слабо развитые боковые мышцы еще плохо удерживают тело, вся нагрузка падает на позвоночник, и при положении ребенка на боку может возникнуть сколиоз.
С 3-4 месяцев ребенок начинает самостоятельно переворачиваться и с этого момента сам выбирает удобное для себя положение: на спине, животе или боку.
В этот период мама должна проследить, с одинаковой ли частотой малыш переворачивается через левую и правую стороны. Предпочтение одной стороны может свидетельствовать об остаточных явлениях мышечной дистонии (разном тонусе мышц слева и справа). Эти явления необходимо устранить до того момента, как ребенок начнет садиться: во-первых, разная сила мышц левой и правой половины тела затруднит выработку навыков при посадке (ребенок будет заваливаться в одну сторону и может потерять желание продолжать попытки), а во-вторых, посадка в таком положении может спровоцировать формирование сколиоза.
Возможно, в этот период целесообразно провести курс массажа, дать ребенку поплавать в большой (взрослой) ванне, это поможет избавиться от нежелательной асимметрии тонуса мышц.
Тазобедренные суставы и ноги
Вернемся к ортопедическому осмотру нашего малыша. Следующий, не менее важный, этап — тазобедренные суставы.
Чтобы оценить функцию тазобедренных суставов, ребенка следует положить на спину, согнуть ему ноги в коленных суставах и попытаться развести их в стороны.
Не следует делать этого резко, с применением силы. Это может не понравиться малышу, он напряжет мышцы и не даст развести ноги. При правильном проведении этой пробы обычно удается отвести ноги настолько, что коленные суставы касаются стола, на котором лежит ребенок.
Ограничение отведения может быть связано с различными причинами. Самой частой (и легко устраняемой) причиной является спазм приводящих (внутренних бедренных) мышц. В этом случае поможет широкое пеленание (то есть такое, при котором бедра ребенка не прижимаются друг к другу, а разводятся на некоторое расстояние), плавание в теплой воде, лечебная гимнастика. Если мама отмечает, что отведение бедер с одной стороны ограничено больше, на это необходимо обратить внимание врача.
Следующий этап осмотра — проверка симметричности ягодичных складок и длины ног, для ее проведения положите малыша на живот. Следует обратиться к специалисту, если вы заметили асимметрию ягодичных складок или разную длину ног.
Сходные симптомы бывают у различных заболеваний, и лишь правильная диагностика поможет вовремя провести нужное лечение и вырастить малыша здоровым.
Убедившись, что тазобедренные суставы сформированы правильно и функция их не нарушена, посмотрите на стопы. Обратите внимание на положение стопы, она должна находиться в среднем положении. Если вы заметили, что стопа направлена не строго вперед, а немного повернута в горизонтальной плоскости внутрь или наружу (то есть имеет место так называемая ротация стопы), необходимо как можно скорее начать массаж стоп. Специальный курс массажа устранит неправильное положение стопы уже на первом месяце жизни ребенка. При более выраженной деформации стоп возможно использование корригирующих лангет, что дает возможность исправить стопу, пока ребенок еще не начал ходить. Помните: любая незначительная деформация стоп легко устраняется в ранний период жизни, но гораздо больше усилий приходится затрачивать на лечение, начатое после того, как ребенок пошел.
Итак, надеюсь, в результате нашего осмотра вы поняли, как важно внимательно следить за состоянием ребенка, отмечать тревожные симптомы и проводить своевременное лечение. Однако не менее важно не торопить развитие малыша, не подгонять его, не пытаться "помочь", а терпеливо ждать, когда он сам захочет и сможет — сесть, встать, пойти. Родительская любовь должна быть внимательной и терпеливой, лишь тогда она принесет достойные плоды, и ваш ребенок вырастет здоровым и счастливым.
1 В одном из ближайших номеров редакция предполагает опубликовать статью об этапах формирования костно-мышечной системы ребенка, в которой, в частности, будет выражена точка зрения ортопеда на целесообразность и сроки использования различных приспособлений типа кресел, ходунков, рюкзаков-"кенгуру" и т.п.
Что такое мышечная кривошея? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сорокина Е. А., ортопеда со стажем в 21 год.

Определение болезни. Причины заболевания
Кривошея — это стойкий наклон головы кпереди или вбок. Такое отклонение является одним из наиболее часто встречающихся врождённых заболеваний опорно-двигательного аппарата у детей наряду с косолапостью и врождённым вывихом бедра. [5]
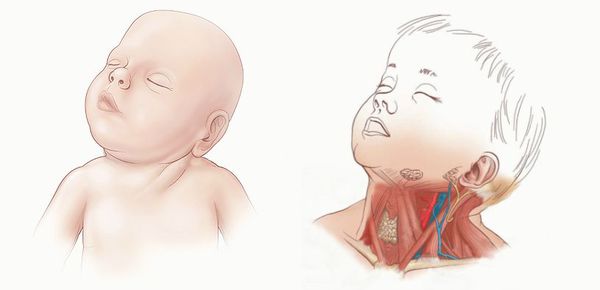
Шея — один из жизненно важных органов. По ней проходят трахея, пищевод, гортань, спиной мозг, щитовидная железа, а также магистральные кровеносные сосуды, снабжающие мозг. Так как у новорождённого ребёнка шея имеет большое значение в процессе сосания, глотания и создания звуков, проблемы этой области очень часто приводят к нарушению вскармливания.
Наклон головы вбок может быть обусловлен:
- нарушениями костного скелета;
- изменениями мягких тканей (мышц, фасций, кожи);
- защитным напряжением мышц (рефлекторное или болевое напряжение шеи).
Причина кривошеи, как практически всех врождённых заболеваний, точно не установлена. Но в связи с тем, что эта патология чаще встречается при ягодичном предлежании плода, наиболее распространена точка зрения профессора хирургии С.Д. Терновского: на фоне врождённого изменения мышцы шеи при тяжёлых родах в неё происходит кровоизлияние, приводящее в рубцовому изменению кивательной мышцы (возникновению в ней инфильтрата). [11] Но всё же представляется, что основное значение имеет врождённый фактор, ибо практически у всех новорождённых с кривошеей выявляется одна из клинических "триад" — асимметрия лица, а она не может так быстро развиться после родов. К тому же образованный в результате кровоизлияния инфильтрат обычно рассасывается за три-четыре недели. [5] [6]
Помимо врождённых причин стойких изменений мягких тканей при кривошеи выделяют также приобретённые. В этом случае вынужденное положение головы может являться одним из симптомов какого-либо заболевания или повреждения, например, инфекции носоглотки, одностороннего миозита или болезни Гризеля. Такая кривошея называется симптоматической.
Приобретённая кривошея может проявляться как у детей, так и у взрослых.
Симптомы мышечной кривошеи
Признаки врождённой мышечной кривошеи у новорождённых:
- при осмотре ребёнка виден наклон головы вперёд или вбок;
- может быть увеличена грудино-ключично-сосцевидная мышца;
- при попытках повернуть голову ребёнка в противоположную наклону сторону, малыш плачет и сопротивляется;
- чаще всего присутствует асимметрия лица — глаз, бровь и ухо на стороне наклона расположены ниже обычного.
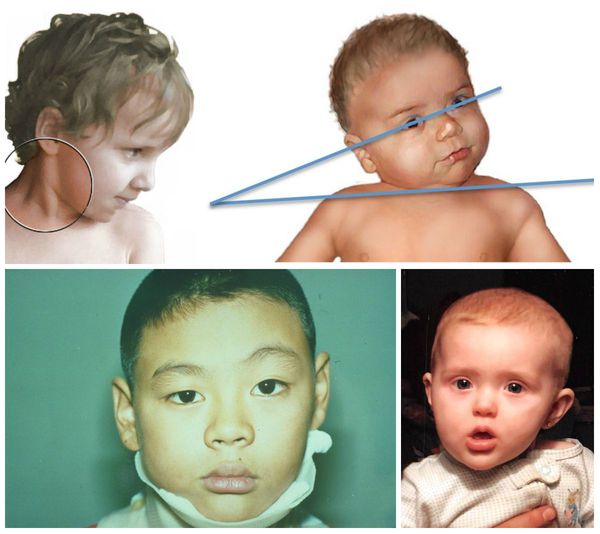
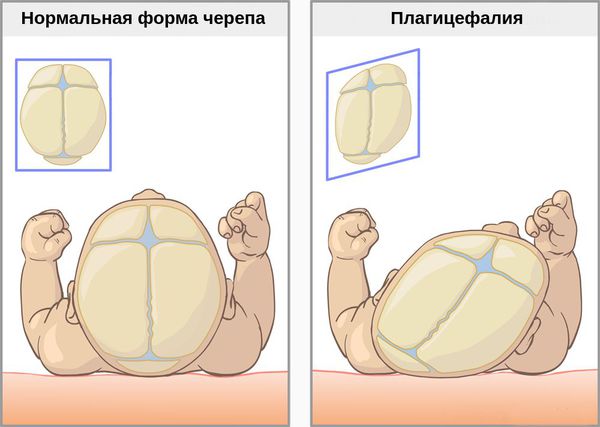
Припухлость грудино-ключично-сосцевидной мышцы можно обнаружить уже спустя 2-3 недели жизни ребёнка. Примерно к 5-6 неделям жизни она сходит на нет, при этом изменённая мышца превращается в тонкий рубцовый тяж. Со временем положение головы изменяется, оно становится вынужденным: голова наклоняется в сторону изменённой мышцы, подбородок поворачивается в здоровую сторону. Такое длительное положение приводит к асимметрии черепа (плагицефалии) и лицевого скелета (гемигипоплазии).
Симптоматические (компенсаторной) кривошеи являются острым состоянием и развиваются у взрослых и детей, старше трёх лет. Если такая форма заболевания развилась вследствие воспалительных заболеваний носоглотки, то в клинической картине присутствуют:
- характерный анамнез — наличие ЛОР-заболевания;
- стойкий наклон головы, но без асимметрии лица и изменения черепа.
При кривошеи на фоне шейной невралгии отмечается боль в области шеи с иррадиацией в надплечье, плечо, а также в большой и указательный палец по радиальной стороне предплечья. Боли и чрезмерная напряжённость мышц шеи могут протекать при цервикальном (шейном) синдроме атаками с интервалами, свободными от болей. Следует учитывать возможность возникновения множества болезненных ощущений данной области, например, плече-лопаточного периартрита и туннельного синдрома запястья, которые заставляют думать о шейно-корешковом источнике болевого синдрома.
Голова при шейной невралгии может находиться как и в среднем положении, так и положении наклона к болезненной стороне.
При повреждении шеи (например, от быстрой ходьбы, удара головой при резком торможении машины или удара кулаком в подбородок) возникает острая травма — разрыв затылочной связки (как правило, с одной стороны). Крайне редко одновременно с затылочной связкой может оторваться остистый отросток седьмого шейного позвонка. В таком случае болевой синдром появляется не сразу после травмирования, а через несколько дней. Судорожно удерживаемая голова наклонена в болезненную сторону, подбородок также повёрнут к болезненной стороне.
Патогенез мышечной кривошеи
В общем форма шеи зависит от пола, телосложения и состояния подкожной клетчатки. [9]
Патологические изменения при кривошее, как правило, происходят в грудино-ключично-сосцевидной области. Её верхняя наружная граница проходит по краю нижней челюсти, нижнему краю костного слухового прохода, вершине сосцевидного отростка и верхней линии затылка. Снизу шея ограничена ярёмной вырезкой грудины, верхнем краем ключицы и линией, которую можно провести между лопатками.
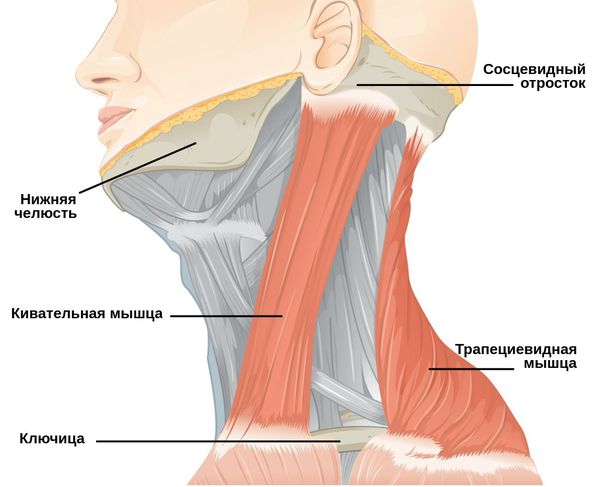
При патологическом наклоне кивательная мышца грудино-ключично-сосцевидной области на стороне наклона головы укорочена и напряжена, лестничные мышцы при этом расслаблены. С противоположной стороны наблюдается компенсаторное напряжение всего комплекса мышц, что приводит к подтянутости всего плечевого пояса. Помимо этого наблюдается отклонение структур черепа — клиновидной и решетчатой кости, а также серпа мозга от срединной оси.
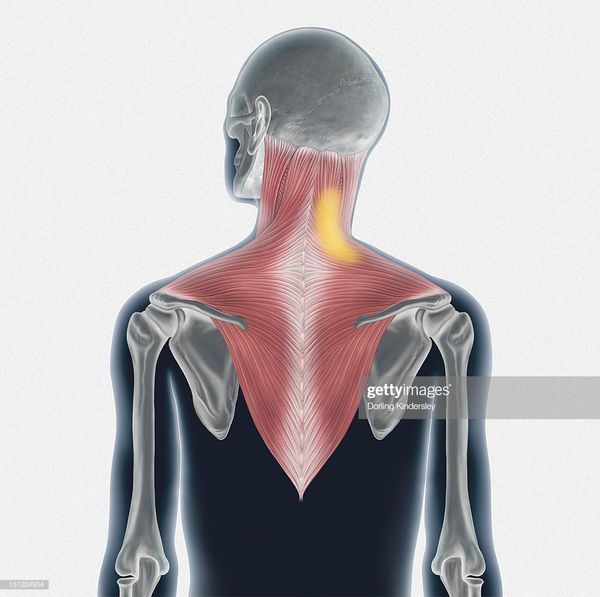
При истинной врождённой мышечной кривошее ещё на этапе развития эмбриона в грудино-ключично-сосцевидной мышце с одной стороны вместе с мышечными волокнами закладываются фиброзные волокна, которые не настолько эластичны, как мышечные. При тяжёлой кривошее фиброзные волокна формируются в узлы. В результате этого меняется растяжимость грудино-ключично-сосцевидной мышцы с одной стороны. Особенно это заметно на первом году жизни ребёнка, когда происходит интенсивный рост тела. [12]
При приобретённой кривошее механизм напряжения кивательной мышцы иной:
- при нейрогенной кривошее в основе гипертонуса мышцы лежит компрессия (сдавление) нервных корешков на разных уровнях;
- при травматической кривошее причиной напряжённости является кровоизлияние в грудино-ключично-сосцевидную мышцу;
- при наклоне головы вследствие воспаления или болезни Гризеля первопричиной становится межсуставное воспаление.
Классификация и стадии развития мышечной кривошеи
Существует несколько видов кривошеи:
- Врождённая кривошея:
- врождённая мышечная кривошея — связана с патологией мышц грудины и ключицы, при этом возникает наклон головы с одновременным поворотом лица; [3]
- врождённая костная кривошея — появляется из-за нарушений формирования скелета ребёнка (прежде всего, аномалии развития шейного и верхнегрудного отделов позвоночника). [8]
- Приобретённая кривошея — часто возникает как неврологическое или посттравматическое осложнение заболеваний шейного отдела позвоночника, связанных с нарушением глаз и тугоухостью;
- Нейрогенная или ложная кривошея — не имеет отношения к патологическим изменениям в мышцах шеи, может быть следствием воспалительного заболевания, при этом голова постоянно оказывается наклонённой в связи с патологическим гипертонусом мышц.
- Атипичная (немышечная) кривошея — встречается довольно редко и составляет более 3% от общего числа кривошеи.
- Симптоматическая кривошея — возникает на фоне рубцовых изменений шеи после ожога или нарушения зрения при косоглазии. В старческом возрасте стойкий наклон головы встречается при болезни Бехтерева и старческом кифозе.
- Рефлекторная (болевая) ригидность мышц шеи — возникает под влиянием болезненных ощущений в области шеи, при этом поза больного настолько характерна (старается не совершать даже малейших движений головой), что позволяет поставить диагноз при входе пациента в кабинет врача; [10]
- Болезнь Гризеля — наклонное положение головы, вызванное односторонней контрактурой (стягиванием) мышц вследствие воспаления в атланто-эпистрофейном суставе;
- Шейно-плечевая невралгия — проявляется местными локальными болями в зоне шеи и иногда вынужденным положением головы. Боли иррадиируют в надплечье и плечо. Начальные проявления обычно не связаны с какими-либо происшествием, они возникают в моменты безобидных движений (например, при потягивании после пробуждения от сна).
Осложнения мышечной кривошеи
Нелеченый стойкий наклон головы при мышечной кривошее приводит к асимметричному формированию черепа и лицевого скелета, компенсаторным искривлением позвоночника (сколиозам), нарушением со стороны слуха и глаз (косоглазию).
Асимметрия свода черепа часто наблюдается у новорождённых и детей до одного года. При врождённой кривошее в большинстве случаев она возникает на стороне поражённой грудино-ключично-сосцевидной мышцы. Это приводит к нарушению отношений между швами и костями черепа.
Симптоматика при асимметрии черепа может быть весьма различной: начиная от нарушений питания и сосания у грудных детей, заканчивая психосоматическими нарушениями у взрослых (нарушение внимания, утомляемость, носовые кровотечения, расстройства сна и поведенческие нарушения).
Асимметрия лицевого скелета часто является пусковым механизмом развития офтальмологических нарушений, так как при лицевой асимметрии уплощён не только контур щеки, но и нижнеорбитального гребня. [7] Это может привести к нарушению зрения и развитию косоглазия. А при стойкой анатомической асимметрии могут появиться структурные патологии:
- недоразвитие ушной раковины;
- гипоплазия щеки;
- нарушение формирования и роста зубов, а также их позднее прорезывание.
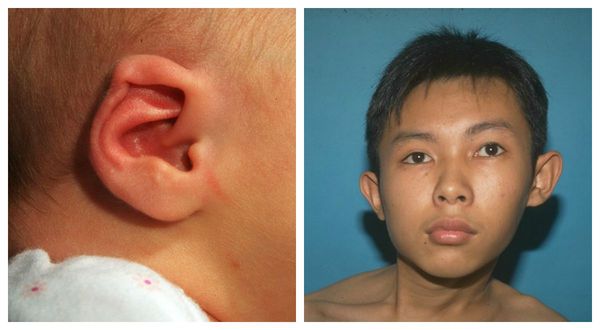
В старшем возрасте наклонное положение головы выравнивается благодаря компенсаторными изменениям нижележащих отделов шеи, позвоночника и надплечий. Такая спонтанная компенсация наклонного положения головы может быть двух видов:
- боковое смещение головы;
- поднятие плечевого пояса на стороне поражённой мышцы.
Эти компенсаторные изменения позвоночника у детей старшего возраста могут стать источником диагностических ошибок, так как иногда такие состояния принимаются за сколиоз. [14] [15]
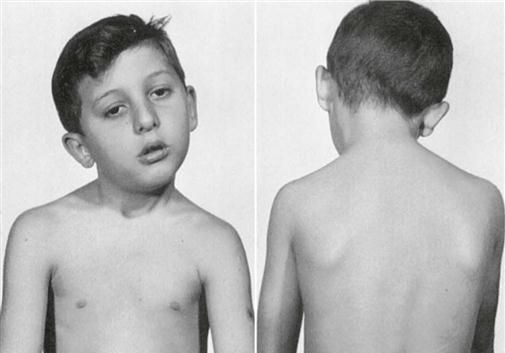
Стойкий наклон головы и возникшее искривление позвоночника могут быть первопричиной психологических проблем у маленьких детей — задержка сидения, вставания и ползанья. В старшем возрасте эти стойкие нарушения способствуют развитию замкнутости и возникновению сложностей общения со сверстниками.
Диагностика мышечной кривошеи
Заподозрить кривошею можно при рождении, если у малыша есть наклон головы.
Первичный осмотр осуществляет педиатр и при подозрении на патологию шейного отдела позвоночника направляет юного пациента к ортопеду и неврологу.
Ортопед собирает историю болезни: выясняет, как протекала беременность, была ли угроза её прерывания, проводилось ли стационарное лечение. Осматривая ребёнка, врач определяет напряженность одной из кивательных мышц, ограничение поворотов головы, асимметрию лица и контуров шеи.
Дополнительно по назначению ортопеда проводится комплексное исследование позвоночника — УЗИ мышц шеи и рентгенограмма шейного отдела позвоночника. [4] Проведение МРТ и электромиографии не показано для детей младшего возраста, так как эти исследования требуют определённой подготовки ребёнка.
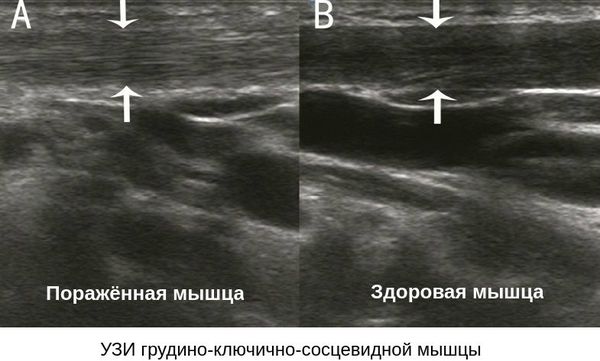
В случаях кривошеи без выраженного напряжения кивательной мышцы проводится дифференциальная диагностика с привлечением к консультации врачей других специальностей, а также выполняется рентгенография позвоночника. В первую очередь исключается нейрогенная форма кривошеи, при этом обращается внимание на общий статус ребёнка и наличие неврологических проявлений. При опросе уточняется, не является ли кривошея следствием неосторожного обращения с ребёнком, которое могло привести к проявлениям травматического характера.
Если на консультации подростки и люди старшего возраста дополнительно жалуются неврологу на головные боли и онемение в мышцах, то врач может порекомендовать проведение реоэнцефалографии и электромиографии с целью оценки общего состояния сосудов и мышц шеи.
Лечение мышечной кривошеи
Лечение кривошеи необходимо начинать с момента, как только родители заметили наклон головы малыша. Для начала стоит периодически менять положение ребёнка в кроватке. Пользуясь ортопедическими подушками-конструкторами или держа ребёнка на руках важно стимулировать повороты головы в разные стороны. Для этих целей можно воспользоваться игрушками, вслед за которыми ребёнок будет поворачиваться. При этом нужно стараться придавать головке ребёнка среднее положение.
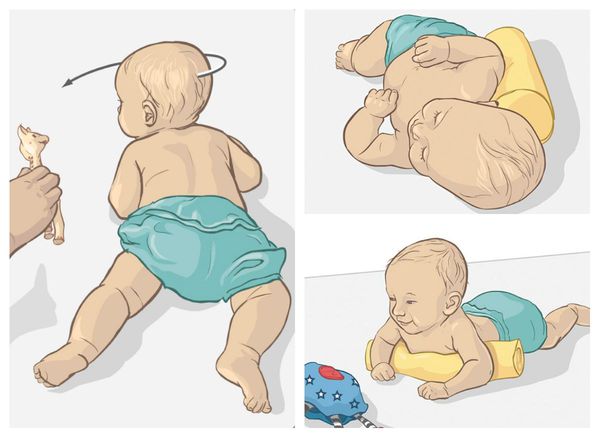
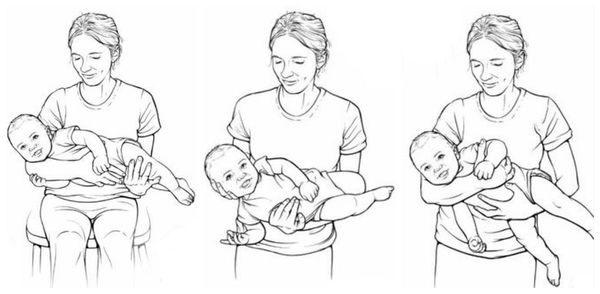
Как только диагноз "кривошея" подтвердился, начинается консервативное лечение. Его цель — укрепить мышцы шеи, стимулируя восстановление за счёт усиления притока крови, и зафиксировать правильное положение головы. Для этого специалист может порекомендовать ношение воротника Шанца и шейного ортеза, который подбирается строго индивидуально.
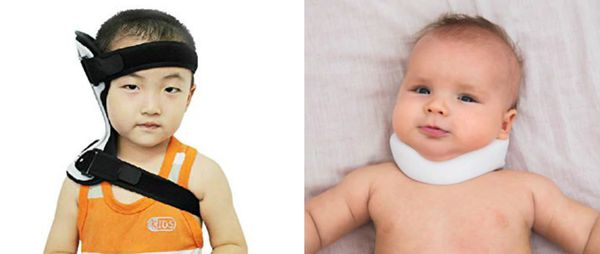
При мышечной кривошее малышу следует пройти курсы массажа и такие физиопроцедуры, как парафинотерапия (лечение аппликациями парафина), электрофорез с использованием лидазы или йодида калия. Данные процедуры проводятся с регулярностью (одни раз в 2-3 месяца) на протяжении первых лет жизни. [2]
Перед проведением массажа можно прогревать спину парафино-озокеритовыми аппликациями. Эффект такой терапии хорошо заметен уже после первых курсов проведённых процедур: ребёнок более свободно поворачивает голову в разные стороны, наклон головы может уменьшиться.
Конечно, так успешно поддаётся лечению только кривошея лёгкой и средней степени тяжести, т. е. когда имеется лишь напряжение кивательной мышцы без наличия фиброзного узла. При тяжёлой степени кривошеи — с фиброзным узлом — лечение будет более длительным, со ступенчатой положительной динамикой.
Если консервативная терапия не оказала должного эффекта, то с 1,5-2-летнего возраста стоит прибегнуть к хирургической коррекции мышечной кривошеи. С этой целью проводится миотомия (рассечение) или пластическое удлинение проблемной грудино-ключично-сосцевидной мышцы. [17] После оперативного лечения показано ношение шейного воротника из пластика-поливика.
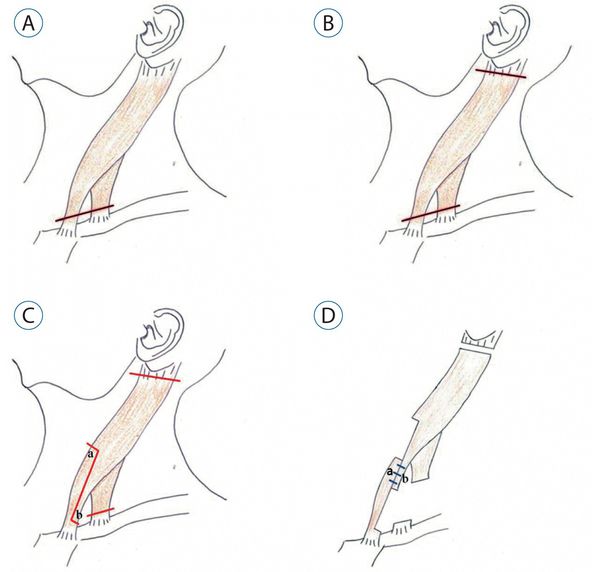
Медикаментозная терапия проводится при нейрогенной кривошее у ребёнка. Она позволяет снизить тонус мышц и возбудимость нервной системы. Также обязательно наблюдение невролога, локальный и общий массаж. [13]
Врождённая костная кривошея у маленьких детей диагностируется крайне редко. Чаще всего она является сочетанием аномалий развития позвоночника. При такой форме заболевания проводится оперативное лечение, но в более старшем возрасте. Оно заключается в фиксации групп позвонков, их спондилодеза ("связывания") для создания правильных условий дальнейшего роста.
Симптоматическая и рефлекторная кривошеи лечатся и наблюдаются у специалистов в соответствии с основной патологией, которая вызвала наклон головы. Также возможно назначение физиотерапевтических процедур и ношение шейного воротника.
Прогноз. Профилактика
При грамотном лечении прогноз заболевания благоприятный: в 80-90% случаев эффект от проводимой терапии достигается к двум годам. Но в периоды активного роста — 3-5 и 10-12 лет — наклон головы может появиться вновь. Это связанно с особенностями растяжимости леченной грудино-ключично-сосцевидной мышцы. [19] В таких случаях показано проведение повторных курсов консервативной терапии — массажа и физиопроцедур.
Нелеченая кривошея может стать причиной развития различных патологических состояний у ребёнка. Так, асимметрия лицевого скелета может привести к нарушению питания, сосания, компенсаторным искривлениям позвоночника и нарушениям со стороны органов зрения и слуха.
К профилактическим методам лечения кривошеи относятся:
- лечебное плаванье; [18][22]
- активное занятие спортом;
- плановое ежегодное посещение специалиста. [2]
Прекрасными упражнениями, направленными на укрепление мышц шеи и спины, являются занятия на мяче, фитболе, а также упражнения на пресс для людей старшего возраста.

Профилактика ортопедических заболеваний, в том числе кривошеи, — это не только гармоничное занятие спортом, но и правильная осанка, ношение обуви с супинатором, а также посещение специалистов при наличии жалоб.
Родителям новорождённого ребёнка в качестве профилактики рекомендуется следить за положением головки малыша, менять раз в неделю головной конец кровати, подносить игрушки с разных сторон, подкладывать ортопедические подушечки под голову.

Взрослые, в анамнезе у которых была мышечная кривошея, безусловно, должны соблюдать ортопедический режим — заниматься плаванием и гимнастикой, планово посещать ортопеда.
Читайте также:


