Заболевания родильниц инфекциями подлежат учету в течении
Перечень
инфекционных и паразитарных болезней, сообщения о которых передаются органами исполнительной власти субъектов Российской Федерации в сфере охраны здоровья в Министерство здравоохранения Российской Федерации*
Наименование инфекционных и паразитарных болезней, сообщения о которых передаются в Министерство здравоохранения Российской Федерации
Количество случаев, сообщения о которых передаются в Министерство здравоохранения Российской Федерации
Выявление случаев болезни (смерти):
о каждом случае
о каждом случае
о каждом случае
острым паралитическим полиомиелитом, в том числе, о каждом случае ассоциированным с вакциной
о каждом случае
гриппом, вызванным высокопатогенным (H5N1 и др.), а также новым антигенным вариантом вируса
о каждом случае
тяжелым острым респираторным синдромом (ТОРС)
о каждом случае
о каждом случае
контагиозной вирусной геморрагической лихорадкой (Эбола, Ласа, Марбург)
о каждом случае
лихорадкой Западного Нила, лихорадкой Долины Риф
о каждом случае
крымской геморрагической лихорадкой
о каждом случае
о каждом случае местной передачи
о каждом случае
о каждом случае
о каждом случае заражения в лечебно-профилактических учреждениях
эпидемическим сыпным тифом, болезнью Брилля
о каждом случае
о каждом случае
Выделение возбудителей инфекционных болезней:
о выделении чистой культуры чумного микроба от грызунов в населенном пункте
о каждом случае
о выделении культуры холерного вибриона из окружающей среды
о каждом случае
о выделении дикого полиовируса от людей и (или) из окружающей среды
о каждом случае
о выделении легионелл из образцов воды систем водоснабжения, кондиционирования и увлажнения в количестве более 10 КОЕ на литр
о каждом случае
Выявление среди населения случаев инфекционных и паразитарных болезней или подозрений на инфекционные и паразитарные болезни, возникшие в пределах одного инкубационного периода, на одной территории или среди членов одного коллектива (далее - групповые заболевания):
брюшным тифом, паратифами
другими сальмонеллезными инфекциями
шигеллезом и другими острыми кишечными инфекциями установленной (включая условно-патогенную микрофлору и инфекционные болезни вирусной этиологии) и неустановленной этиологии
кишечным иерсиниозом и псевдотуберкулезом
вирусным гепатитом А
энтеровирусной инфекцией, в том числе серозным вирусным менингитом
дифтерией (в том числе бактерионосителей токсигенных штаммов коринебактерий)
геморрагической лихорадкой с почечным синдромом
бруцеллезом, независимо от типа
клещевым весенне-летним энцефалитом
клещевым боррелиозом (болезнь Лайма)
эндемичными природно-очаговыми инфекциями (Омская геморрагическая лихорадка, комариный японский энцефалит, Карельская лихорадка, москитная лихорадка и др.)
другими инфекционными, паразитарными и установленной и неустановленной этиологии с нетипичным клиническим течением, тяжелым клиническим течением и летальными исходами
инфекционными и неинфекционными болезнями установленной и неустановленной этиологии с нетипичным клиническим течением, тяжелым клиническим течением и летальными исходами
Выявление групповых заболеваний или подозрений на заболевания в образовательных организациях (дошкольных, общеобразовательных, учреждениях начального, среднего и высшего профессионального образования, специальных для обучающихся воспитанников с отклонениями в развитии, учреждениях для детей-сирот и детей, оставшихся без попечения родителей, учреждениях дополнительного образования детей), медицинских организациях (в том числе санаторно-курортных), специализированных учреждениях социального обслуживания граждан пожилого возраста и инвалидов, учреждениях отдыха и оздоровления:
брюшным тифом, паратифами
другими сальмонеллезными инфекциями
шигеллезом и другими острыми кишечными инфекциями установленной (включая условно-патогенную микрофлору, инфекционные болезни вирусной этиологии) и неустановленной этиологии
кишечным иерсиниозом и псевдотуберкулезом
вирусным гепатитом А
вирусными гепатитами В, С, D
энтеровирусной инфекцией, в том числе серозным вирусным менингитом
дифтерией (в том числе бактерионосителей токсигенных штаммов коринебактерий)
[youtube.player]Эпидемиологический надзор за внутрибольничными инфекциями в акушерских стационарах
5.1. Общие положения.
5.1.1. Эпидемиологический надзор за ВБИ и организация проведения профилактических и противоэпидемических мероприятий осуществляется госпитальным эпидемиологом (заместителем главного врача по санитарно-эпидемиологическим вопросам, при его отсутствии - заместителем главного врача по лечебной работе).
5.1.2. Контроль за проведением противоэпидемических и профилактических мероприятий проводят органы, уполномоченные осуществлять государственный санитарно-эпидемиологический надзор.
5.1.3. Эпидемиологический надзор за ВБИ в акушерских стационарах предусматривает:
- выявление, учет и регистрацию ВБИ;
- анализ заболеваемости новорожденных и родильниц;
- анализ летальных исходов;
- анализ заболеваемости медицинского персонала;
- выявление групп и факторов риска возникновения ВБИ;
- определение предвестников осложнения эпидемиологической обстановки;
- оценку и прогнозирование эпидемиологической ситуации.
5.1.4. На основании данных эпидемиологического надзора разрабатываются и реализуются профилактические и противоэпидемические мероприятия, проводится оценка их эффективности.
5.2. Выявление и учет внутрибольничных инфекций.
5.2.1. Заболевания новорожденных инфекциями, вызванные условно патогенной флорой и выявленные в период пребывания в акушерском стационаре и/или в течение 7 дней после выписки, подлежат учету по данному стационару. Генерализованные формы (сепсис, остеомиелит, менингит) учитываются за стационаром в течение месяца после рождения.
5.2.2. Заболевания родильниц инфекциями, вызванные условно патогенными микроорганизмами и связанные с родами (эндометрит, гнойный мастит, сепсис, перитонит и др.), выявленные в период пребывания в акушерском стационаре и/или в течение 30 дней после родов, подлежат учету за акушерским стационаром.
5.2.3. Независимо от внутрибольничного (ВБИ) или внутриутробного (ВУИ) характера заражения новорожденный с признаками гнойно-воспалительного заболевания представляет собой источник инфекции, требующий незамедлительной изоляции и госпитализации в другой профильный стационар, а также проведения комплекса мероприятий, предусмотренного в данных случаях.
5.2.4. Вопрос о внутриутробном характере заражения решается при участии госпитального эпидемиолога.
5.2.5. Учет и организация сбора информации об инфекционной заболеваемости новорожденных и родильниц осуществляется не только в акушерских стационарах, но и в детских больницах и поликлиниках, хирургических и гинекологических отделениях, женских консультациях, патологоанатомических отделениях и пр. Все эти учреждения должны оперативно сообщать по телефону в течение 12 часов об установленном или предварительном диагнозе ВБИ (ВУИ) у новорожденного и/или родильницы в органы, осуществляющие государственный санитарно-эпидемиологический надзор.
5.2.6. Органы, осуществляющие государственный санитарно- эпидемиологический надзор, в течение 12 часов передают информацию об инфекционных заболеваниях новорожденных и родильниц в акушерские стационары по месту родов для организации и проведения противоэпидемических мероприятий.
5.2.7. Госпитальный эпидемиолог совместно с заведующими структурными подразделениями проводит активное выявление ВБИ путем проспективного наблюдения, которое заключается в следующем:
- контроль за выявлением и оперативной (ежедневной) регистрацией инфекционных заболеваний;
- получение ежедневной информации от всех функциональных подразделений родильного дома (отделения) о случаях инфекционных заболеваний среди новорожденных и родильниц, нарушениях санитарно-эпидемиологического режима, результатах бактериологических исследований;
- расследование причин их возникновения и информация руководства для принятия неотложных мер.
5.2.8. Учет и регистрация заболеваний новорожденных и родильниц, вызванных условно-патогенными микроорганизмами, осуществляется в соответствии с кодами МКБ-10 (приложение 15). Учет и регистрацию заболеваний новорожденных и родильниц, вызванных "классическими" микроорганизмами, проводят согласно требованиям соответствующих нормативных документов.
[youtube.player]- конъюнктивит и дакриоцистит
- флебит пупочной вены
- импетиго (пузырчатка), пемфигус, везикулопустулез
- вирусные гепатиты В, С
- другие инфекционные заболевания
- послеоперационные инфекции акушерской раны, в т.ч. нагноение и расхождение швов
- перитонит, в т.ч. после кесарева сечения
- цистит, уретрит, пиелонефрит
- вирусные гепатиты В, С
- другие инфекционные заболевания.
Микробиологический мониторинг - важный параметр эпидемиологического надзора, преследующий цель определить этиологическую структуру ВБИ, выявить циркуляцию госпитального штамма и оценить качество противоэпидемического режима.
Микробиологический мониторинг осуществляется лечебно-профилактическими учреждениями, оперативными отделами центров госсанэпиднадзора, дезинфекционными станциями. Микробиологический контроль стерильности проводится лечебно-профилактическими учреждениями 1 раз в месяц, центрами госсанэпиднадзора или дезинфекционными станциями - 1 раз в квартал.
Исследованию подлежат: лекарственные формы для инъекций, лекарственные формы для обработки слизистых оболочек и ухода за кожей новорожденных, растворы для питья, шовный материал, перевязочный материал, хирургические перчатки, наборы для первичной и повторной обработок новорожденных, материалы для новорожденных в стерилизационных коробках (биксах), материалы для операционной в стерилизационных коробках (биксах), индивидуальные комплекты для приема родов, зонды, катетеры и другие изделия медицинского назначения.
Санитарно-бактериологические исследования объектов окружающей среды проводятся в следующих случаях:
по эпидемиологическим показаниям;
при неудовлетворительном соблюдении санитарно-гигиенического и противоэпидемического режимов в акушерском стационаре (на усмотрение центров госсанэпиднадзора);
с целью контроля качества заключительной дезинфекции перед открытием акушерского стационара, закрывавшегося в связи с неблагополучной эпидемиологической обстановкой.
Осложнению эпидемиологической обстановки могут способствовать две группы факторов (предпосылок). Одна из них связана с санитарно-техническим состоянием стационара, другая - с организацией работы и контингентом лиц, поступающих на роды.
К первой группе относятся:
недостаточное материально-техническое оснащение оборудованием, инструментарием, перевязочным материалом, лекарствами;
недостаточный набор и площади помещений, перекрест технологических потоков;
нарушения в работе приточно-вытяжной вентиляции;
аварийные ситуации на водопроводной и канализационной системах, перебой в подаче горячей и холодной воды, нарушения в тепло- и энергоснабжении;
перебои в поставке белья, дезинфицирующих средств.
Вторая группа предпосылок включает:
нарушение цикличности заполнения палат;
несвоевременный перевод новорожденных и родильниц в соответствующие стационары.
При выявлении предпосылок возникновения эпидемиологического неблагополучия госпитальный эпидемиолог оперативно доводит всю информацию до сведения главного врача родильного дома и центров госсанэпиднадзора. Принимаются меры по устранению нарушения. Усиливается весь комплекс профилактических и противоэпидемических мероприятий.
В ходе оперативного анализа важно своевременно выявить предвестники осложнения эпидситуации в стационаре:
рост заболеваемости ВБИ новорожденных или (и) родильниц;
рост ВБИ после оперативных пособий в родах;
изменение в структуре заболеваемости по локализации патологического процесса, появление случаев с множественной локализацией;
изменение этиологической структуры заболеваемости, выделение преимущественно одного вида возбудителя;
изменение в соотношении легких и тяжелых форм. Рост тяжелых форм свидетельствует, как правило, о существенном недоучете легких форм и (или) возникшем эпидемиологическом неблагополучии;
преобладание одной из клинических форм в структуре ВБИ новорожденных или родильниц, появление генерализованных форм;
возникновение 2 и более случаев заболеваний, связанных между собой;
рост заболеваемости гнойно-воспалительными и другими инфекциями среди медицинского персонала;
возрастание числа диагнозов "внутриутробная инфекция".
Своевременное выявление вышеуказанных признаков позволяет оперативно провести необходимые мероприятия для предотвращения дальнейшего осложнения эпидемиологической ситуации.
При невозможности устранения предпосылок и предвестников осложнения зпидемиологической ситуации ставится вопрос о прекращении работы родильного дома.
[youtube.player]Что должен сделать медицинский работник, который выявил у пациента инфекционную болезнь?
Как регистрируются инфекционные заболевания в Москве?
ФЕДЕРАЛЬНЫЕ ТРЕБОВАНИЯ К МЕДИЦИНСКИХ РАБОТНИКАМ ИНФОРМИРОВАТЬ ОБ ИНФЕКЦИОННЫХ (ПАРАЗИТАРНЫХ) БОЛЕЗНЯХ
Медицинские работники в случае выявления у пациента инфекционной (паразитарной) болезни, носительства возбудителей инфекционной (паразитарной) болезни или подозрения на инфекционную (паразитарную) болезнь, а также в случае смерти от инфекционной (паразитарной) болезни, обязаны:
- в течение 2 часов сообщить о нем по телефону;
- затем в течение 12 часов представить экстренное извещение в учреждение, осуществляющее федеральный государственный санитарно-эпидемиологический надзор[1].
Таким образом, в случае постановки инфекционного диагноза или подозрения на заболевание медицинский работник обязан сделать запись о выявленном случае в Журнале учета инфекционных заболеваний (форма № 060/у), которая также утверждена Приказом № 1030, и информировать об этом учреждение, осуществляющее государственный санитарно-эпидемиологический надзор.
В дальнейшем полученная информация систематизируется, группируется по временному, территориальному, социально-возрастному признаку, проводится анализ данных, в том числе с применением статистического инструментария.
Обратите внимание!
Выявленные закономерности в характере течения эпидемического процесса учитываются в принятии управленческих решений, направленных на снижение рисков возникновения и распространения новых случаев инфекционных заболевания среди населения.
При больших объемах поступающей информации о случаях инфекционных и паразитарных заболеваний среди населения (например, среди жителей крупного мегаполиса) специалисты неизбежно сталкиваются с трудностями своевременной и корректной обработки полученных данных, сопряженных с ограничением времени и большими трудозатратами. Расскажем о том, как проводится такая работа в Москве.
ИНСТРУКЦИЯ О ПОРЯДКЕ РЕГИСТРАЦИИ СЛУЧАЕВ ИНФЕКЦИОННЫХ И ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ В МОСКВЕ
Москва — крупнейший город Европы, численность постоянного населения приближается к 13 млн чел.
В связи с этим в Москве регистрируется высокая заболеваемость инфекционными болезнями.
Порядок регистрации в Москве случаев инфекционных заболеваний определен Приказом Управления Роспотребнадзора по городу Москве от 16.03.2018 № 29.
Приказом утверждена Инструкция о порядке регистрации случаев инфекционных и паразитарных заболеваний в Москве ( далее — Инструкция).
Инструкция предназначена и обязательна к исполнению:
• для всех медицинских организаций;
• медицинских работников учреждений иного профиля, в том числе учреждений начального общего, основного общего, среднего (полного) общего образования, учреждений начального профессионального, среднего профессионального, высшего профессионального и послевузовского профессионального образования, специальных (коррекционных) для обучающихся, воспитанников с отклонениями в развитии, учреждений для детей-сирот и детей, оставшихся без попечения родителей, учреждений социальной защиты, других учреждений независимо от форм собственности и ведомственной принадлежности.
Рассмотрим общие положения Инструкции.
1. Ответственным за полноту, достоверность и своевременность регистрации инфекционных заболеваний, а также оперативное сообщение о них в установленном порядке является руководитель организации, выявившей больного. Если организация крупная и имеет несколько подразделений (филиалов) — руководитель подразделения (филиала).
2. В каждой медицинской организации (филиале) приказом руководителя назначается лицо, ответственное за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений об инфекционном заболевании и ведение Журнала учета инфекционных и паразитарных заболеваний (ф. № 060/у).
Обратите внимание!
Приказом должен быть также определен сотрудник, заменяющий ответственное лицо на время его отсутствия. Приказ обновляется ежегодно, а также при смене ответственного лица.
3. В образовательных и других организациях ответственность за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений и ведение Журнала учета инфекционных и паразитарных заболеваний возлагается на медицинского работника, обслуживающего данное учреждение.
4. Журнал учета инфекционных заболеваний — основная учетная форма в организации, предназначенная для персонифицированной регистрации больных инфекционными заболеваниями и последующего контроля полноты и сроков передачи информации.
Обратите внимание!
Вести Журнал учета инфекционных заболеваний можно и в электронном виде.
Нумерация записей ведется с начала года раздельно по каждой нозологической форме. На каждое инфекционное заболевание (или носительство одного типа возбудителя) отводятся отдельные листы журнала. На массовые заболевания могут быть заведены отдельные Журналы.
Обратите внимание!
В медицинских учреждениях в Журнал должны быть внесены сведения не только о случаях заболевания, выявленных в самом учреждении, но и случаях заболевания у прикрепленного населения, выявленных в других учреждениях, в том числе в стационарах.
Все данные о больном, включая эпидемиологический анамнез и сведения о контактных, заносят в основную медицинскую документацию медицинской организации или иную медицинскую документацию, соответствующую специфике учреждения.
5. В Инструкции определен Порядок регистрации и оперативного оповещения о заболеваниях, подлежащих индивидуальной регистрации.
• инфекционного и паразитарного заболевания;
• подозрения на эти заболевания;
• носительства возбудителей инфекционных и паразитарных заболеваний, поствакцинальных осложнений;
• укусов, ослюнений и оцарапываний животными;
• укусов (присасываний) клеща;
• инфекций, связанных с оказанием медицинской помощи (далее — инфекционные заболевания).
Регистрации подлежит не только случай заболевания, но и подозрение на случай инфекционного заболевания. Инструкция регламентирует в ряде случаев передачу положительных результатов лабораторных исследований, но об этом далее.
Обратите внимание!
Информация передается вне зависимости от места проживания (регистрации, прописки) больного, т. е. регистрации подлежат в том числе случаи у иногородних, иностранцев, мигрантов, лиц без определенного места жительства и др.
Мы уже говорили о том, что в Москве регистрируется высокая заболеваемость инфекционными болезнями — ежегодно около 3 млн случаев, а число случаев персонифицированного учета — порядка 1500 в день.
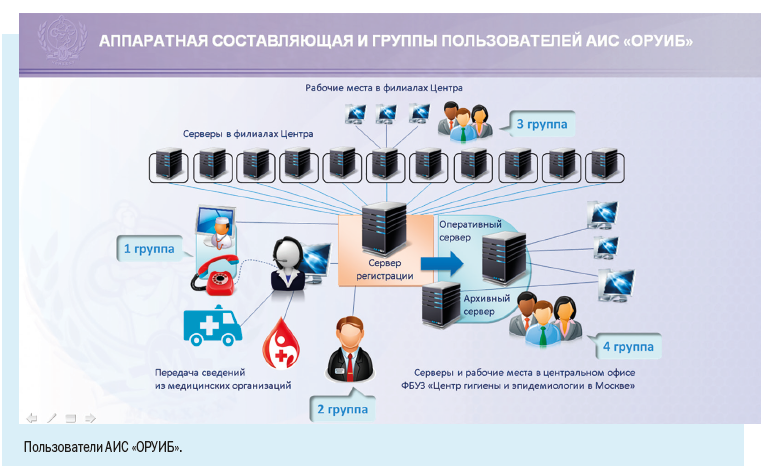
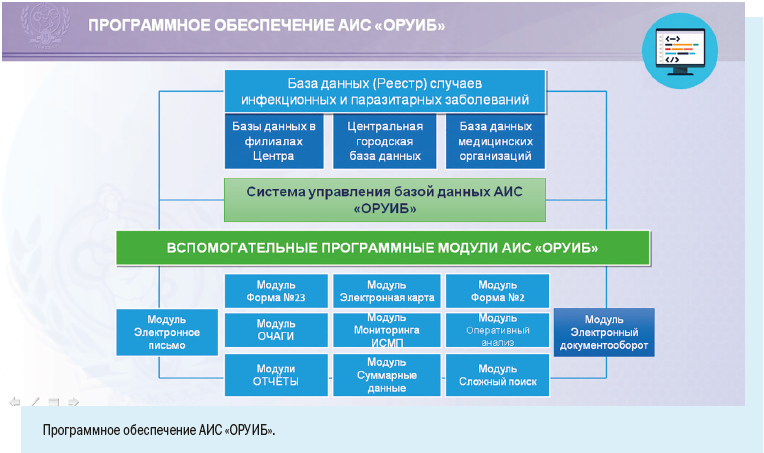
При наличии столь многочисленного и постоянно растущего населения и как следствие — высокой заболеваемости основным направлением совершенствования обеспечения эпидемиологического надзора в мегаполисе является широкое внедрение информационных технологий в повседневную работу врача-эпидемиолога.
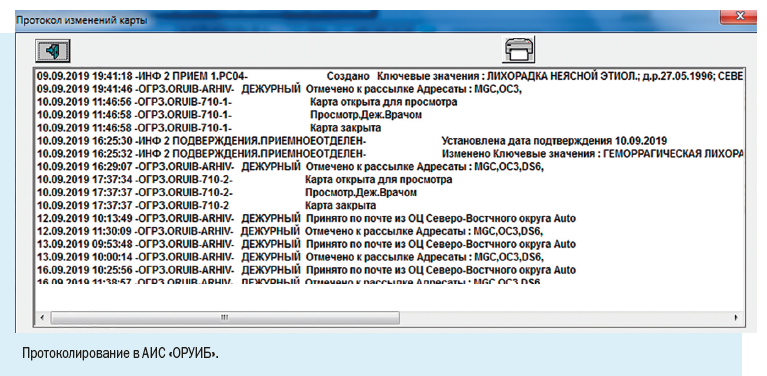
Установка рабочих мест информационной системы позволила ввести ряд полезных функций для самой медицинской организации: регистрировать случаи заболевания можно в круглосуточном режиме, что позволяет соблюдать регламентные жесткие сроки передачи информации, создавать собственный реестр больных, вести статическую обработку сведений и их анализ.
Суммарному (количественному) учету подлежат только острые респираторные вирусные инфекции, кроме госпитализированных случаев и случаев с летальным исходом — для них предусмотрена персонифицированная регистрация.
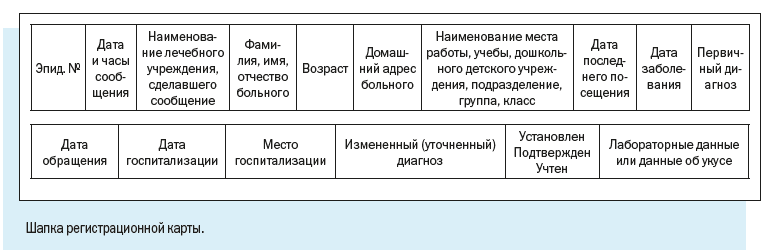
Персонифицированный учет болезней ведут с помощью специально разработанной Регистрационной карты инфекционного больного.
В отличие от Экстренного извещения Регистрационная карта предусматривает более широкий набор учитываемых признаков.
Как видим, в электронной регистрационной карте есть следующие регистрационные блоки:
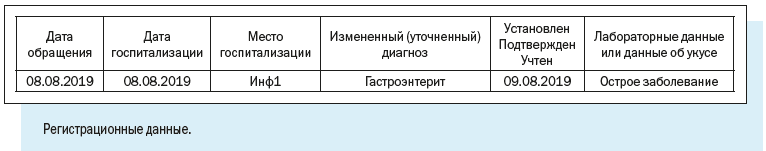
1. Эпидемиологический номер — идентификатор, который в обязательном порядке присваивается регистрационной карте/случаю патологического состояния;
Эпидномер состоит из 8 цифр: первые две указывают на год регистрации случая, следующие 6 — порядковый номер случая в текущем году.
2. Имя текущего пользователя, дата и время работы с картой.
3. Регистрационные данные — наименование медицинской организации, где зарегистрирован случай, даты заболевания и обращения в медицинскую организацию, фамилия и номер телефона регистратора, дата и время регистрации случая.
4. Диагноз — текущий и окончательный диагнозы, даты установления, характер течения и тяжести заболевания.
5. Информационный блок, содержащий сведения о пациенте, — паспортные данные, принадлежность к социально-возрастной, профессиональной группе, место работы или учебы больного, место жительства с указанием признака проживания.
Регистрационная карта содержит также блок ссылок на дополнительные окна, содержащие сведения о больном.
Например, при заболевании в медицинской организации, кроме даты госпитализации больного и наименования медицинской организации, регистрируются такие сведения, как диагноз при поступлении, наличие парентерального вмешательства и его суть, характер заражения, принятые меры.
В случае летального исхода учитываются данные медицинского свидетельства о смерти с подробными сведениями о результатах секции и патологоанатомических диагнозах.
Состав и объем регистрируемых данных зависит от конкретной инфекционной болезни, например:
• при регистрации острых кишечных инфекций в Карте фиксируется информация о подозрительных пищевых продуктах и месте их приобретения;
• при инфекциях, управляемых средствами специфической иммунопрофилактики, — данные прививочного анамнеза;
• при зоонозных инфекциях и укусах — сведения о животном и сырье;
• при поствакцинальном осложнении — подробные сведения о характере реакции, препарате и условиях его применения.
Таким образом, в основу перечня учитываемых показателей положена привязка оценки эпидемического процесса к конкретной группе инфекционной патологии, что определяет структуру эпидемиологического надзора.
Важно!
Все регистрируемые сведения носят официальный характер и должны быть основаны на первичной документации медицинских организаций.
1. В амбулаторно-поликлиническом учреждении.
Если больной госпитализируется с направлением от врача амбулаторно-поликлинического учреждения, случай заболевания регистрируется также сотрудниками амбулаторно-поликлинического учреждения.
2. В стационаре.
3. На вызове к больному бригадой скорой помощи.
Сведения о диагнозе, а также информация о передаче сообщения в территориальное амбулаторно-поликлиническое учреждение заносятся в Карту вызова скорой медицинской помощи (ф. № 110/у).
4. В школе или ДДУ медицинским работником.
5. В оздоровительных учреждениях, а также в студенческих, строительных и иных коллективах медицинскими работниками.
Порядок регистрации и оперативного оповещения о случаях заболевания туберкулезом, заразными кожными инфекциями, венерическими заболеваниями, инфекцией, вызванной ВИЧ, имеет ряд особенностей, так как может быть установлен только врачом-специалистом, а также при регистрации и учете данных нозологий имеются дополнительные утвержденные регистрационные формы.
Регистрация случаев (подозрения) на заболевание парентеральными вирусными гепатитами В, С, D, TTV, G (далее — ПВГ) осуществляется в описанном выше порядке, однако есть одна особенность.
- персонала организаций, осуществляющих заготовку, переработку, хранение и обеспечение безопасности донорской крови и ее компонентов;
- персонала центров, отделений гемодиализа, трансплантации органов, гематологии;
- персонала клинико-диагностических и биохимических лабораторий;
- персонала хирургических, урологических, акушерско-гинекологических, офтальмологических, отоларингологических, анестезиологических, реаниматологических, стоматологических, инфекционных, гастроэнтерологических стационаров, отделений и кабинетов поликлиник (в том числе перевязочных, процедурных, прививочных);
- персонала диспансеров, перинатальных центров, станций и отделений скорой помощи, центров медицины катастроф, фельдшерско-акушерских пунктов, здравпунктов;
- персонала учреждений с круглосуточным пребыванием детей или взрослых;
- доноров крови (ее компонентов), костного мозга, органов и тканей, спермы;
- лиц, относящихся к группам риска (потребители инъекционных наркотиков).
Регистрация инфекций, связанных с оказанием медицинской помощи (далее — ИСМП) также имеет ряд особенностей.
Важным критерием отнесения инфекционного заболевания к ИСМП является срок его возникновения после пребывания в медицинской организации. Так, регистрация внутрибольничных гнойно-воспалительных заболеваний осуществляется в течение 30 дней после операционного вмешательства и 1 года после установления имплантата. Регистрации подлежат заболевания родильниц гнойно-воспалительными заболеваниями, связанными с родами, выявленные в период пребывания в акушерском стационаре и/или в течение 30 дней после родов. Регистрации подлежат заболевания новорожденных, выявленные в период пребывания в акушерском стационаре и/или в течение 7 дней после выписки, независимо от предполагаемого характера инфицирования (внутрибольничного, внутриутробного, интранатального). Генерализованные формы (сепсис, остеомиелит, менингит) подлежат регистрации, если заболевание выявлено в течение месяца после рождения.
[youtube.player]Приложение № 2
Утвердить
постановлением Главного государственного
санитарного врача Российской Федерации
Г.Г. Онищенко
от 24.02.2009 № №11
| Наименование инфекционных и паразитарных болезней, данных мониторинга за некоторыми возбудителями инфекционных болезней, необычных реакций после применения медицинских иммунобиологических препаратов | Количество случаев |
| 1. Выявление случаев болезни (смерти): | |
| 1.1. чумой | о каждом случае |
| 1.2. холерой | о каждом случае |
| 1.3. оспой | о каждом случае |
| 1.4. острым паралитическим полиомиелитом, в том числе ассоциированным с вакциной | о каждом случае |
| 1.5. гриппом, вызванным высокопатогенным (H5N1 и др.), а также новым антигенным вариантом вируса | о каждом случае |
| 1.6. тяжелым острым респираторным синдромом (ТОРС) | о каждом случае |
| 1.7. желтой лихорадкой | о каждом случае |
| 1.8. контагиозной вирусной геморрагической лихорадкой (Эбола, Ласса, Марбург) | о каждом случае |
| 1.9. лихорадкой Западного Нила, лихорадкой Долины Риф | о каждом случае |
| 1.10. крымской геморрагической лихорадкой | о каждом случае |
| 1.11. малярией | о каждом случае местной передачи |
| 1.12. бешенством | о каждом случае |
| 1.13. сибирской язвой | о каждом случае |
| 1.14. ВИЧ–инфекцией | о каждом случае заражения в лечебно-профилактических учреждениях |
| 1.15. эпидемическим сыпным тифом, болезнью Брилля | о каждом случае |
| 1.16. легионеллезом | о каждом случае внутрибольничного заражения и каждом случае, связанном с поездками |
| 2. Выделение возбудителей инфекционных болезней: | |
| 2.1. о выделении чистой культуры чумного микроба от грызунов в населенном пункте | о каждом случае |
| 2.2. о выделении культуры холерного вибриона из окружающей среды | о каждом случае |
| 2.3. о выделении дикого полиовируса от людей и (или) из окружающей среды | о каждом случае |
| 2.4. о выделении легионелл из образцов воды систем водоснабжения, кондиционирования и увлажнения в количестве более 10³ КОЕ на литр | о каждом случае |
| 3. Выявление поствакцинальных осложнений и необычных реакций после применения медицинских иммунобиологических препаратов | о каждом случае* |
| 4. Выявление среди населения случаев инфекционных и паразитарных болезней или подозрений на инфекционные и паразитарные болезни, возникшие в пределах одного инкубационного периода, на одной территории или среди членов одного коллектива (далее – групповые заболевания): | |
| 4.1. брюшным тифом, паратифами | 5 и более |
| 4.2. другими сальмонеллезными инфекциями | 30 и более |
| 4.3. шигеллезом и другими острыми кишечными инфекциями установленной (включая условно-патогенную микрофлору и инфекционные болезни вирусной этиологии) и неустановленной этиологии | 30 и более |
| 4.4. кишечным иерсиниозом и псевдотуберкулёзом | 25 и более |
| 4.5. вирусным гепатитом А | 25 и более |
| 4.6. энтеровирусной инфекцией, в том числе серозным вирусным менингитом | 30 и более |
| 4.7. дифтерией (в том числе бактерионосителей токсигенных штаммов коринебактерий) | 5 и более |
| 4.8. корью | 5 и более |
| 4.9. геморрагической лихорадкой с почечным синдромом | 10 и более |
| 4.10. лептоспирозом | 5 и более |
| 4.11. легионеллезом | 2 и более |
| 4.12. лихорадкой Ку | 3 и более |
| 4.13. другими риккетсиозами | 5 и более |
| 4.14. орнитозом | 5 и более |
| 4.15. бруцеллезом, независимо от типа | 3 и более |
| 4.16. туляремией | 5 и более |
| 4.17. трихинеллезом | 10 и более |
| 4.18.менингококковой инфекцией | 10 и более |
| 4.19. клещевым весенне–летним энцефалитом | 10 и более |
| 4.20. клещевым боррелиозом (болезнь Лайма) | 10 и более |
| 4.21. эндемичными природно–очаговыми инфекциями (Омская геморрагическая лихорадка, комариный (японский) энцефалит, Карельская лихорадка, москитная лихорадка и др.) | 3 и более |
| 4.22. другими инфекционными, паразитарными и неинфекционными болезнями, в том числе неустановленной этиологии | 30 и более |
| 4.23. инфекционными и неинфекционными болезнями установленной и неустановленной этиологии с нетипичным клиническим течением, тяжелым клиническим течением и летальными исходами | 10 случаев заболеваний |
| 5. Выявление групповых заболеваний или подозрений на заболевания в образовательных учреждениях (дошкольных, общеобразовательных, учреждениях начального, среднего и высшего профессионального образования, специальных для обучающихся воспитанников с отклонениями в развитии, учреждениях для детей-сирот и детей, оставшихся без попечения родителей, учреждениях дополнительного образования детей) **: | |
| 5.1. брюшным тифом, паратифами | 2 и более |
| 5.2. другими сальмонеллезными инфекциями | 15 и более |
| 5.3. шигеллезом и другими острыми кишечными инфекциями установленной (включая условно-патогенную микрофлору, инфекционные болезни вирусной этиологии) и неустановленной этиологии | 15 и более |
| 5.4. . кишечным иерсиниозом и псевдотуберкулёзом | 15 и более |
| 5.5. вирусным гепатитом А | 10 и более |
| 5.6. вирусным гепатитами В, С, Д | 5 и более |
| 5.7. энтеровирусной инфекцией, в том числе серозным вирусным менингитом | 15 и более |
| 5.8. дифтерией (в том числе бактерионосителей токсигенных штаммов коринебактерий) | 3 и более |
| 5.9. корью | 3 и более |
| 5.10. эпидемическим паротитом | 10 и более |
| 5.11. краснухой | 5 и более |
| 5.12.менингокковой инфекцией | 5 и более |
| 5.13. легионеллезом | 2 и более |
| 5.14. Другими инфекционными, паразитарными и неинфекционными болезнями, в том числе неустановленной этиологии | 10 и более |
| 6. Выявление групповых заболеваний или подозрений на заболевания в лечебно-профилактических учреждениях (в том числе санаторно-курортных), специализированных учреждениях социального обслуживания граждан пожилого возраста и инвалидов, учреждениях отдыха и оздоровления **: | |
| 6.1. брюшным тифом, паратифами | 2 и более |
| 6.2. другими сальмонеллезными инфекциями | 10 и более |
| 6.3. шигеллезом и другими острыми кишечными инфекциями установленной (включая условно-патогенную микрофлору, инфекционные болезни вирусной этиологии) и неустановленной этиологии | 10 и более |
| 6.4. кишечным иерсиниозом и псевдотуберкулёзом | 10 и более |
| 6.5. вирусным гепатитом А | 5 и более |
| 6.6. вирусными гепатитами В, С, Д | 5 и более |
| 6.7. энтеровирусной инфекцией, в том числе серозным вирусным менингитом | 10 и более |
| 6.8. дифтерией (в том числе бактерионосителей токсигенных штаммов коринебактерий) | 3 и более |
| 6.9. корью | 3 и более |
| 6.10. эпидемическим паротитом | 5 и более |
| 6.11.краснухой | 5 и более |
| 6.12.менингоккковой инфекцией | 3 и более |
| 6.14. инфекционной патологией любой этиологии, включая гнойно-септические и другие внутрибольничные инфекции, у новорожденных и родильниц (суммарно) | 5 и более |
| 6.15. гнойно-септической и другими внутрибольничными инфекциями среди пациентов и персонала | 5 и более |
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Калужской области, 2006-2020 г.
Если Вы не нашли необходимую информацию, попробуйте зайти на старую версию сайта
[youtube.player]Читайте также: