Не заразен ли ребенок после прививки от столбняка и дифтерии
Некоторые родители забывают о значимости вакцинопрофилактики, подвергая опасности себя и своих детей. Столбняк и дифтерия — инфекционные заболевания, распространенные повсеместно. Они приводят к тяжелым осложнениям, инвалидности или смертельному исходу.
Избежать таких последствий можно с помощью плановой вакцинации. Профилактическая прививка от столбняка и дифтерии успешно защищает от этих болезней благодаря появлению стойкого иммунитета.
Что представляет собой столбняк и дифтерия
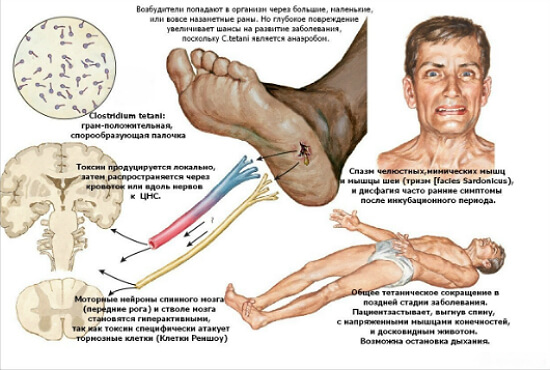
Столбняк и дифтерия — это опасные для жизни и высокозаразные инфекционные заболевания, имеющие множество последствий. Попадая в организм, патогенные возбудители вырабатывают очень ядовитые токсины.
Дифтерия передается воздушно-капельным путем, реже — через зараженные предметы. Чаще она встречается у непривитых детей дошкольного и школьного возраста. Клиническая картина классической дифтерии включает в себя следующие симптомы:
- признаки интоксикации – высокая температура, сильная слабость, головные боли;
- увеличение и отечность миндалин;
- налет в виде пленки грязно-серого цвета на мягком небе, глотке и миндалинах;
- увеличение лимфоузлов шеи.
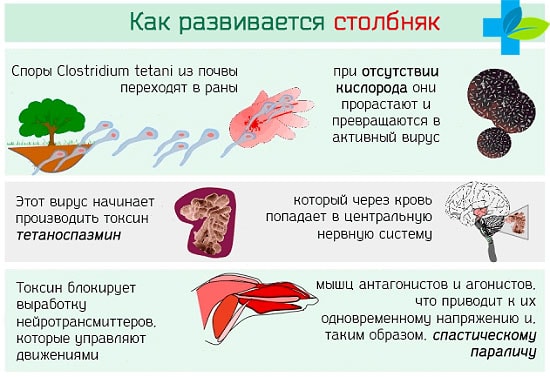
Столбняк возникает тогда, когда возбудитель попадает в ткани, лишенные доступа кислорода. Основной способ передачи – инфицирование из окружающей среды во время ранений и травм. Патогенный микроб начинает вырабатывать столбнячный токсин, обладающий нервно-паралитическим действием. Он поражает нервные волокна и нарушает передачу импульсов к мышцам.
Первые симптомы столбняка возникают примерно через неделю после получения травмы. В области раны появляются неинтенсивные тянущие боли. Через 1-2 дня симптоматика быстро нарастает. Жевательные и мимические мышцы лица спазмируются и начинают судорожно сокращаться. Вслед за ними поражается мускулатура шеи, нарушается глотание и голос.
В дальнейшем судороги распространяются по всему телу. На поздних стадиях мышечные волокна становятся настолько напряжены, что человек принимает неестественную позу – опистотонус. На кровати он опирается только на голову и стопы, а корпус выгибается дугой.
Последствия заболеваний: в чём опасность?
Обе болезни опасны тяжелыми симптомами интоксикации и множественными осложнениями. Отсутствие лечения может привести к летальному исходу. Тяжелее они протекают у детей, часто принимая агрессивное течение. Организм ребенка более чувствителен к воздействию токсинов из-за незрелого иммунного ответа.
Дифтерийные пленки могут отрываться от слизистых, перекрывая доступ кислорода в трахею и легкие. Такое состояние называется истинным крупом и приводит к смерти от нехватки кислорода. Последствия тяжелой дифтерии могут привести и к стойкой инвалидизации. Из-за сильного токсического воздействия поражается сердечная мышца, нервная система, голосовые связки, мускулатура конечностей.
Особую опасность имеют геморрагическая и токсическая формы дифтерии. В первом случае повышается ломкость сосудов и усиливается кровоточивость тканей. На теле образуются множественные очаги кровоизлияний. Человек может погибнуть от обильного желудочно-кишечного или легочного кровотечения.
Клиническая картина гипертоксической дифтерии характеризуется опасными симптомами:
- коматозное состояние или нарушение сознания;
- судороги всех групп мышц;
- температура 40 °C и выше;
- отек жировой клетчатки шеи и груди.
Опасность столбняка заключается в нарушении функции дыхания или работы сердца.
Судорожное сокращение или паралич мышц не позволяют грудной клетке совершать вдох и выдох. Человек умирает от острой нехватки кислорода. Реже происходит остановка сердца из-за прямого воздействия столбнячного токсина на сердечную мышцу.
Когда лучше всего делать прививку: в каком возрасте и при каких обстоятельствах
Вакцинацию рекомендуется проводить по схеме, указанной в календаре вакцинопрофилактики. Если противопоказаний нет, то первая прививка от дифтерии и столбняка детям делается в три месяца. Затем с определенным интервалом вводят еще две вакцины для формирования крепкого иммунитета.
Прививку можно делать только здоровым лицам. Это значит, что на момент вакцинации не должно быть никаких проявлений острых и хронических заболеваний. При наличии противопоказаний сроки прививания переносятся до момента полного восстановления здоровья.
Когда не рекомендуется делать прививку: противопоказания
Все противопоказания можно разделить на две категории: абсолютные и относительные. Абсолютные – это те, при которых применение вакцины полностью запрещено.
К ним относятся:
- врожденные или приобретенные иммунодефицитные состояния;
- аллергические реакции на любой компонент вакцины;
- тяжелые осложнения после предыдущей прививки.
При относительных противопоказаниях иммунизация разрешена, но проводится немного позже, чем у всех остальных пациентов.
Отсрочить вакцинацию необходимо при следующих состояниях:
- острые инфекционные заболевания (ОРВИ, бронхит, пневмония);
- обострение хронических болезней;
- низкая масса тела ребенка при рождении (менее 2500 гр).
При простудных заболеваниях прививку можно сделать через 2-4 недели после полного выздоровления. В остальных ситуациях вопрос о вакцинации рассматривается врачом индивидуально. В таких случаях график всех последующих прививок тоже сдвигается.
Стоит ли делать вакцинацию взрослым

Прививка от дифтерии и столбняка взрослым проводится в плановом порядке через каждые 10 лет. Если в детстве вакцинирование проходило по графику, то первая ревакцинация делается в 24 года. В остальных случаях назначается индивидуальное расписание, исходя из даты последней иммунизации.
Для введения только столбнячной сыворотки существует также ряд экстренных показаний:
- обморожения и ожоги 2-ой степени и выше;
- домашние роды;
- аборты вне медицинских учреждений;
- травматические повреждения кожи и слизистых;
- ранения брюшной полости с нарушением целостности органов ЖКТ;
- гангрена и некроз мягких тканей.
При возникновении этих аварийных ситуаций высока вероятность попадания в организм инфекционного возбудителя. Экстренная профилактика проводится моновакциной и направлена только на предупреждение столбняка. Она должна быть введена во время обращения человека за медицинской помощью.
Возможные осложнения и побочные эффекты после вакцинации

Вакцинация приводит к развитию особой реакции на введение обезвреженных токсинов (анатоксинов). Через несколько часов после прививки появляется общая слабость и чувство разбитости, затем поднимается температура и присоединяется озноб. Это состояние самостоятельно проходит через 2-3 дня и не требует медицинской помощи.
Небольшая болезненность и уплотнение на месте укола тоже считается нормальным явлением. Через 1-2 дня область инъекции будет болеть меньше, а примерно через неделю указанные симптомы полностью исчезнут.
Как и любые вакцины, прививки от столбняка и дифтерии имеют свои побочные эффекты.
Чаще всего встречаются местные осложнения в области инъекции препарата:
- стойкое покраснение и отечность;
- образование плотного и болезненного инфильтрата;
- нагноение и абсцесс.
Очень редко возникают аллергические реакции в виде крапивницы или распространенной сыпи. Они могут сопровождаться сильным зудом и шелушением кожи. Самыми опасными последствиями прививания являются генерализованные формы аллергии — отек Квинке и анафилактический шок. В этих случаях существует прямая угроза для жизни. Если во время не оказать пострадавшему медицинскую помощь, то может наступить смерть.
После прививки от столбняка и дифтерии побочные действия возникают у взрослых значительно реже, чем у детей. Это связано с тем, что незрелая иммунная система малыша хуже сопротивляется действию токсина. Кроме того, побочные эффекты у ребенка до 2-ух лет также могут быть обусловлены не только прививкой АКДС. В этом возрасте одновременно вводят вакцину от полиомиелита.
Правила подготовки к прививке

Перед иммунизацией врачи рекомендуют придерживаться гипоаллергенной диеты. В этом случае снижается риск появления или обострения аллергии после прививки. Грудным детям за неделю до прививания нельзя менять рацион и давать новые продукты.
Некоторые врачи рекомендуют делать вакцинацию на голодный желудок. Однако у детей быстрый метаболизм, и на фоне стресса и недоедания ребенок может упасть в обморок. Поэтому длительность перерыва между последним приемом пищи и процедурой должна быть 2-3 часа.
Вакцинацию проводят только на фоне полного здоровья. За несколько суток до введения первой АКДС ребенку назначаются общие анализы крови и мочи. В день прививки врач проводит клинический осмотр и измеряет температуру. Если он выявит признаки простудного заболевания, то плановая прививка переносится на 2-3 недели.
Виды вакцин от дифтерии и столбняка
Все препараты различаются между собой по составу и дозировке анатоксина:
- АКДС – комбинированная вакцина из обезвреженных токсинов дифтерийной и столбнячной палочки, а также убитых возбудителей коклюша;
- АДС – содержит только дифтерийный и столбнячный анатоксин, а коклюшные микробы отсутствуют;
- АДС-М – концентрация анатоксинов уменьшена вдвое;
- АД-М и АС – моновакцины, содержащие отдельные дифтерийные (половинная доза) или столбнячные токсины.
Для прививок используются комбинированные вакцины отечественного или импортного производства. Зарубежные аналоги (Пентаксим, Инфарнрикс) не входят в перечень бесплатных лекарств, поэтому приобретаются за личные средства.
Для формирования устойчивого иммунитета каждая из перечисленных вакцин используется только в определенном возрасте:
- АКДС – дети в возрасте 3, 4.5, 6 и 18 месяцев;
- АДС-М – подростки в 14 лет и взрослые;
- АДС – дети в возрасте 6-ти лет.
- АД-М – школьники в 11 лет;
- АС – экстренная профилактика столбняка.
Моновакцины (АД-М и АС) могут использоваться вместе в тех случаях, когда вакцины АКДС нет. Такую замену следует производить только у детей старшего возраста (от 14 лет) и у взрослых.
Как и куда производится прививка

Плановые прививки делают в поликлиниках в манипуляционном кабинете, в экстренных случаях – в любом медицинском учреждении (больница, травмпункт). Перед каждой процедурой доктор осматривает пациента, спрашивает о самочувствии и измеряет температуру. Если человек здоров, то он допускается к вакцинации и направляется в прививочный кабинет.
Медсестра попросит снять одежду, обработает руки и наденет стерильные перчатки. Ампула с препаратом тщательно взбалтывается, чтобы перемешать компоненты в однородную смесь. Перед прививкой место укола дважды обрабатывается ватным шариком, смоченным антисептическим средством.
Стерильные условия и одноразовые инструменты полностью исключают риск вторичного инфицирования.
Инъекция АДС и АКДС производится в верхне-боковую часть ягодичной мышцы. Если же в этой области есть признаки инфекционной сыпи или дерматита, то укол делается в бедро. После прививки следует несколько минут придерживать ватный тампон, чтобы предотвратить даже незначительное кровотечение. Вакцина АДС-М вводится только внутримышечно в ногу или внутрикожно под лопатку.
Затем пациент остается под наблюдением доктора еще 30-40 минут. Если в этот период резко ухудшится состояние, то врачи окажут первую помощь.
Что не следует делать после прививки
Сразу после вакцинации организм получает небольшой стресс. В это время все силы направлены на создание антител против дифтерии и столбняка. Общий иммунитет и сопротивляемость к возбудителям болезней падает, поэтому увеличивается риск ОРВИ и других инфекций.
Чтобы избежать заражения, нужно остерегаться людных мест и переохлаждения.
Особое внимание необходимо уделять рациону питания. Следует отказаться от продуктов, способных вызвать аллергию (цитрусовые, шоколад и другие сладости). Прививки не сочетаются с алкоголем, поэтому употреблять спиртное запрещено в течение 7-10 дней. Ежедневно рекомендуется выпивать не менее 1 литра чистой воды. Это поможет снять симптомы интоксикации и улучшить общее состояние.
Грудным детям нельзя давать новые прикормы раньше, чем через две недели после прививки. Они могут спровоцировать сильную аллергическую реакцию.
Место, куда вводилась инъекция, нельзя трогать и мочить минимум два дня. Водные процедуры запрещены из-за возможного инфицирования раны. Кроме того, горячая ванна усиливает кровообращение, поэтому боль и отечность становятся сильнее. Если малыш испачкался, то его можно обтереть влажным полотенцем, обходя область укола.
Компрессы на водке, капустный лист и другие домашние средства на болезненное уплотнение ставить не стоит.
Чтобы уменьшить боль и отечность, можно использовать мази с противовоспалительным компонентом:
Мнение доктора Комаровского о вакцине от столбняка и дифтерии

Доктор Комаровский, врач-педиатр и инфекционист с многолетним стажем работы: «Плановая вакцинация – обязательная процедура для каждого. Если медицина и общество откажется от прививок, то мир утонет в эпидемиях и пандемиях.
Вакцина от столбняка и дифтерии несет несомненную пользу и защищает организм от опасных возбудителей. Осложнения и побочные эффекты встречаются очень редко. Они не должны становиться причиной отказа от вакцинопрофилактики.
Его отзывы о людях, отказывающихся от прививок, весьма негативные. Не соглашаясь на проведение вакцинации, они подвергают огромному риску собственных детей. Здравомыслящие родители должны понимать, что несут ответственность за здоровье ребенка. Они обязаны способствовать его укреплению и сохранению, а не бездумно подвергать опасности детские жизни.

В последнее время тема вакцинации часто всплывает в новостях, но как обычно речь идет не о том, о чем стоило бы сказать. Недавно столбняк был выявлен у маленькой девочки. Этот случай использовался СМИ для того, чтобы убедить нас в необходимости противостолбнячной прививки. Однако, столбняк – заболевание гораздо более сложное, чем многие думают. Для начала стоит отметить, что столбняк не является заразным, то есть его нельзя “подхватить” от другого человека.
В настоящее время врачи ставят противостолбнячную прививку (АКДС) во всех случаях, начиная с укуса собаки и заканчивая порезом кухонным ножом. И зачастую люди не интересуются, действительно ли им нужна эта вакцина.
Но какими могут быть последствия? Поможет ли прививка предотвратить заболевание? Всегда следует задавать подобные вопросы, когда нам говорят о необходимости вакцинации.
Что же такое столбняк?
Столбняк — это заболевание, которое возникает, когда столбнячная бактерия попадает в кровоток человека и высвобождает нейротоксин.
В больших количествах эта бактерия присутствует в культивируемых землях. Так же совершенно безнаказанно она живет в кишечнике многих животных.
Инфекция, вызываемая столбнячной бактерией, является анаэробной, то есть не может существовать в присутствии кислорода.
Какова же настоящая причина заболевания?
Причиной развития столбняка в организме является не сама бактерия, а токсины, которые она выделяет при определенных условиях. Вот что пишут об этом американские издания:
“При нормальных условиях попадание микроба в рану не вызывает заболевания” (Журнал медицинского общества Арканзаса, том 80, N3, стр.134).
“Наиболее подверженными столбняку является инфицированный или ослабленный в результате травмы или хирургического вмешательства организм” (Журнал “Foot Surgery” том 23, N3, стр.235).
Таким образом, бактерия столбняка может стать лишь одним из факторов возникновения заболевания, но не главной его причиной. Если бы сама бактерия вызывала болезнь, случаев заболевания столбняком было бы гораздо больше, особенно в свете того, что встречается она повсеместно.
4 Причины отказаться от прививки
Поводом для возникновения болезни является не сам микроб, а попадание в рану грязи или земли. Развитие столбняка происходит в случае если за раной не следят, не очищают от гноя и не меняют повязку. Если же с самого начала обеспечивать санитарную обработку раны, можно избежать развития заболевания. Бактерия столбняка не сможет выжить, если будет обеспечено достаточное поступление кислорода к ране, например, путем обработки места пореза при помощи перекиси водорода.
Врачи по-прежнему продолжают убеждать нас в том, что вакцина защитит от болезни, однако, в действительности это не так. Смертность от заболевания столбняком начала снижаться задолго до того, как прививки стали обычной мерой лечения. Статистика показывает, что с 1901г, то есть за 60 лет до начала массового применения вакцин, количество смертей от заболевания столбняком начало уменьшаться.
Организм человека вырабатывает антитела к токсину, выделяемому бактерией, однако образование антител к вакцине не означает защиту от заболевания. То есть появление в организме антител после введения прививки не означает появление иммунитета к болезни.
Не поможет так же и прививка, сделанная после заражения столбняком. Дело в том, что для выработки необходимых антител потребуется несколько недель. В Журнале Нейробиологических Исследований (США) говорится, что “воздействие частиц токсина на нервные окончания вследствие внутримышечного попадания – это процесс очень мощный и быстрый, который не может быть купирован при помощи вакцины”.
По словам доктора Рассела Блэйлока “противостолбнячная вакцина, наверное, одна из самых нелепых на свете. Заболеть столбняком так же вероятно, как попасть под метеор, выйдя из дома. Вы никогда не заболеете столбняком, если при получении колотой раны или пореза обработаете пораженную область перекисью водорода. Бактерии столбняка являются анаэробными, то есть не могут существовать в присутствии кислорода. Местом обитания бактерий столбняка является кишечник животного.
Поэтому вам вряд ли угрожает опасность, если вы не держите в доме овцу или корову.”
Быстрый обзор статистики показывает, что случаи заболевания столбняком в Австралии крайне редки, и происходят они в основном с взрослыми людьми (а не c детьми). За последние 25 лет был зарегистрирован всего один случай заражения столбняком у ребенка.
В состав АКДС входят некоторые высокотоксичные вещества. Одно из них – формальдегид, нейротоксин и канцероген (по данным Национальной токсикологической программы США). В инструкции по применению так же имеется большой список побочных эффектов от этой вакцины.
Так что же в действительности поможет предотвратить заболевание?
Содержание раны в чистоте – вот основной способ уберечься от заражения. Если же Вы все-таки подозреваете, что заболели, возможно применение антитоксической сыворотки (она не имеет таких побочных действий как вакцина). Так же хороший терапевтический эффект при лечении столбняка оказывает витамин С. Для себя я решила, что не буду делать прививку ни себе ни детям. Случаи заболевания столбняком в Австралии в последние десятилетия крайне редки, и я не готова рисковать своим здоровьем и здоровьем своих детей из-за одного такого происшествия. Сейчас настало такое время, когда родители не осуждают друг друга за принятые решения, а начинают изучать факты.
Внимание! Предоставленная информация не является официально признанным методом лечения и несёт общеобразовательный и ознакомительный характер. Мнения, выраженные здесь, могут не совпадать с точкой зрения авторов или сотрудников МедАльтернатива.инфо. Данная информация не может подменить собой советы и назначение врачей. Авторы МедАльтернатива.инфо не отвечают за возможные негативные последствия употребления каких-либо препаратов или применения процедур, описанных в статье/видео. Вопрос о возможности применения описанных средств или методов к своим индивидуальным проблемам читатели/зрители должны решить сами после консультации с лечащим врачом.
Чтобы максимально быстро войти в тему альтернативной медицины, а также узнать всю правду о раке и традиционной онкологии, рекомендуем бесплатно почитать на нашем сайте книгу "Диагноз – рак: лечиться или жить. Альтернативный взгляд на онкологию"
Прививки от коклюша, дифтерии и столбняка - за и против. Возможные осложнения в случае заболевания и экстренная профилактика.
Коклюш, дифтерия и столбняк — тяжелейшие инфекции с большим количеством смертельных исходов. Очень важно знать их "в лицо", чтобы, столкнувшись, не запаниковать, не пытаться лечить самим, а срочно госпитализировать ребенка. Ну и, естественно, нет ничего лучше профилактики. Современные импортные вакцины (особенно "Инфанрикс") практически не дают побочных реакций, зато ваш малыш будет надежно защищен. Инфекционисты считают эту прививку самой важной и необходимой. Если вы противник прививок, подумайте еще раз — может быть, вы все-таки решите сделать эту прививку и тем самым спасете малыша, ведь от этих инфекций никто не застрахован. А ответственность за жизнь и здоровье крохи лежит прежде всего на вас.

Коклюш
Коклюш — инфекционное заболевание, вызываемое бактерией бордетелла (коклюшная палочка, палочка Борде-Жангу). Наиболее характерным признаком коклюша является затяжной приступообразный спазматический кашель.
Источником инфекции является больной человек. Период заразности длится начиная с 1 недели до появления кашля и продолжается 3 недели после появления кашля. Поскольку до появления характерного кашля отличить коклюш от других инфекций тяжело, в течение этой самой одной недели инфицированные дети как раз и успевают заразить свое окружение (воздушно-капельным путем при непосредственном общении). Инкубационный период (в этот период в организме уже развивается инфекционный процесс, но нет никаких признаков) составляет от 3 до 14 дней.
После заболевания развивается практически пожизненный иммунитет. Особенно опасен коклюш для новорожденных. До 1 года ребенок не имеет собственных антител, а материнские не поступают (даже если у матери есть иммунитет против коклюша). В этом возрасте коклюш протекает тяжело, высока частота смертельных исходов — в случае отсутствия прививки смертность среди детей 1 года жизни составляет 50-60%, детей других возрастов — 8%.
Выделяемый коклюшной палочкой токсин раздражает нервные окончания (рецепторы) в слизистых оболочках дыхательных путей, в результате чего от них в кашлевой нервный центр (находится в головном мозге) постоянно поступает информация об этом (в виде нервных импульсов). Импульсы возбуждают кашлевой центр, что и обусловливает появление характерных приступов кашля. А так как у нас в головном мозге все клеточки расположены очень близко, в процесс "возбуждения" могут вовлекаться соседние нервные центры. Поэтому может возникать рвота (характерна для окончания кашлевого приступа), сосудистые расстройства (падение артериального давления, сосудистый спазм — проявляется бледностью кожи), нервные расстройства (судороги).
Помимо кашлевых спазмов, коклюш проявляется умеренным повышением температуры тела, недомоганием и воспалением верхних дыхательных путей (фарингит, ларингит). Кашель сухой, имеет характер приступов, не снимается приемом лекарств. Приступы наступают от любых внешних раздражений — света, движений и др. Характерно, что приступ начинается с "предвестников" — царапанья за грудиной, першения в горле. Затем один за другим следуют кашлевые толчки, не дающие больному вдохнуть. А после вдоха кашель начинается снова. Таких приступов может быть до 15 в сутки (в среднем по 4 минуты).
Лечение больных проводится в стационаре. Палата должна хорошо проветриваться и увлажняться. Для лечения используются антибиотики (в начале заболевания), противорвотные и противокашлевые препараты. Длительность лечения составляет 7-10 дней.
В случаях контакта с больным коклюшем проводится экстренная профилактика. Она заключается в введении нормального человеческого иммуноглобулина и применении антибиотиков, относящихся к классу макролидов (эритромицин, азитромицин, рокситромицин, спирамицин, джозамицин, мидекамицин). Вакцинация среди непривитых по экстренным показаниям не проводится, поскольку для выработки иммунитета требуется как минимум 3-кратная вакцинация. Однако у детей, которые получили третью прививку АКДС 6 и более месяцев назад и не получили при этом ревакцинацию, ее можно провести досрочно.
Единственным надежным средством специфической профилактики коклюша является вакцина.
Осложнения: примерно у каждого десятого ребенка, заболевшего коклюшем, развивается воспаление легких, у каждого 50-го возникают судороги (у 3% грудных детей). В 1 на 250 случаев (у 1% грудных детей) поражается головной мозг (энцефалопатия). Коклюш и его осложнения могут привести к смерти ребенка, пик смертности от коклюша приходится на возраст до 1 года.
Дифтерия
Дифтерия (от греч. diphthera — пленка, перепонка) известна со времен Гиппократа и Галена под названием "смертельная язва глотки", "удушающая болезнь". В XX веке дифтерия послужила причиной эпидемии (1943 г.), поразившей 1 млн человек и ставшей причиной примерно 50 тыс. смертей.
Из-за низкого охвата прививками в 90-х годах XX века снова возникла эпидемия. Дифтерией заболело около 120 тыс. человек, погибло около 6 тыс. человек. Начиная с 2002 года, в России вновь увеличивается рост заболеваемости, причем каждый четвертый случай имеет тяжелейшее течение.
Дифтерия — инфекционное заболевание, вызываемое коринебактерией (дифтерийная палочка). Инфекция проявляется интоксикацией и образованием характерных пленок на слизистых оболочках верхних дыхательных путей (реже — на конъюнктивах, в ранах, половых органах и др.), поражением нервной и сердечно-сосудистой систем.
Возбудитель дифтерии выделяет сильнейший токсин, обладающий нейропаралитическим (разрушает оболочку нервов), гемолизирующим (повреждение эритроцитов и попадание гемоглобина в кровь) и останавливающим клеточное дыхание свойствами.
Инфекция передается воздушно-капельным путем от больных или внешне здоровых детей-носителей. Причем носительство может длиться до 1 месяца. А в детском коллективе во время вспышки заболевания носителями являются 10% малышей! Возможно заражение дифтерией через предметы и продукты питания.
Инкубационный период длится 2-10 дней. Болезнь начинается с недомогания, повышения температуры до 38-39ºС, появления пленок беловатого цвета на миндалинах и зеве (боль в горле). В случае токсической формы характерен токсический отек лица и шеи, отек слизистой оболочки верхних дыхательных путей, приводящий к невозможности дыхания. Смерть наступает от удушья и остановки сердца.
Помимо классической дифтерии зева (92% случаев), имеют место и другие формы инфекции — дифтерия ран, слизистой глаз, кожи (язвы), носа.
Лечение проводится в стационаре сывороткой, содержащей антитоксические антитела и антибиотиками. Несмотря на адекватное лечение, 5-10% случаев заканчиваются смертью больного, риск летального исхода инфекции выше у детей младше 5 лет.
Профилактика осуществляется с помощью вакцинации, эффективность составляет 95-100%.
Осложнения: миокардит (воспаление сердечной мышцы), полиневрит (множественное воспаление нервов), параличи, нарушение зрения (двоение), поражение почек.
Столбняк
Столбняк (tetanus) — инфекционное заболевание, вызываемое бактерией клостридиум, поражающее как людей, так и животных. Впервые описан Гиппократом, у которого от столбняка умер сын.
Источником инфекции являются травоядные животные, у которых столбнячная палочка является частью микрофлоры кишечника. С калом животных микроб попадает в почву и сохраняется там длительное время в виде спор. Человек заражается через загрязненные (обычно почвой) раны кожи и слизистых оболочек. Инкубационный период в среднем 5-14 дней.
Симптомы столбняка связаны с воздействием на нервную систему токсина (яда), вырабатываемого бактерией. Сначала возникают местные, а впоследствии и генерализованные (распространенные по всему телу) спазмы (тонические судороги) мышц.
Характерные симптомы столбняка: "сардоническая улыбка" — спазм мышц лица (рот растянут, углы рта опущены), а также характерная поза (опистотонус), когда из-за спазма мышц спина человека дугообразно выгибается. Тонус мышц настолько силен, что приводит к переломам костей и отрывам мышц от костей. Из-за резкого напряжения мышц живота и диафрагмы дыхание поверхностное и учащенное. Из-за сокращения мышц промежности затруднены мочеиспускание и дефекация. Появляются общие судороги продолжительностью от нескольких секунд до минуты, провоцируемые часто внешними раздражителями (прикосновение к кровати и т. п.). Лицо больного синеет и выражает страдание. Вследствие судорог может наступить асфиксия, паралич сердечной деятельности и дыхания.
Прогноз начавшегося заболевания неблагоприятный. Несмотря на экстренную реанимацию, смертность достигает 25-80%. Смерть, как правило, наступает в результате спазма дыхательной мускулатуры и паралича сердечной мышцы.
При положительном исходе клинические проявления заболевания продолжаются 3-4 недели и более, но обычно на 10-12 день самочувствие значительно улучшается. У перенесших столбняк долгое время может наблюдаться общая слабость, скованность мышц.
Широкая вакцинация позволила значительно уменьшить заболеваемость, но столбняк не исчез окончательно. В России ежегодно регистрируется несколько десятков случаев, главным образом среди непривитых или не полностью привитых. В развивающихся странах столбняк особенно широко распространен среди новорожденных, у которых отсутствуют материнские антитела вследствие того, что мать не была привита или по причине искусственного вскармливания. По оценкам ВОЗ ежегодно в мире регистрируется 400 000 летальных исходов среди новорожденных.
Лечение столбняка включает хирургическую обработку раны, обеспечение полного покоя больному, нейтрализацию циркулирующего в крови токсина, уменьшение или снятие судорожного синдрома (применяют нейролептики — аминазин, пролазил, дроперидол; транквилизаторы или миорелаксанты — тубарин, диплацин), с профилактической целью назначаются антибиотики (бензилпенициллин, окситетрациклин). Непривитым проводят профилактику путем введения в разные участки тела столбнячного анатоксина и противостолбнячной сыворотки. Привитым лицам вводится только столбнячный анатоксин. В последнее время используют специфический гамма-глобулин, полученный от доноров. Все перечисленные препараты служат средствами воздействия на циркулирующий в крови токсин.
Единственным средством профилактики является прививка, эффективность которой составляет 95-100%.
Осложнения: пневмония, разрыв мышц, компрессионный перелом позвоночника.
Читайте также:


