Пневмония с сепсисом у новорожденных

Причины
Сепсис возникает под воздействием микробной, реже – грибковой флоры. Возбудителями могут стать кишечная или синегнойная палочка, стрепто- и стафилококк, протей, клебсиелла.

Новорожденные мальчики болеют сепсисом чаще девочек
Именно новорожденные попадают в группу риска заражения крови, так как их иммунитет недостаточно крепкий, чтобы бороться с патогенной флорой. Наибольшую опасность сепсис несет для новорожденных:
- недоношенных;
- рожденных с массой тела менее 2 кг;
- с пороками развития;
- с врожденным иммунодефицитом или ВИЧ-статусом.
Инфицирование может произойти внутриутробно, во время родов или после появления на свет. Следует отметить, что больничная патогенная флора достаточно агрессивная и тяжело поддается лечению.
Факторы риска заражения сепсисом:
- инфекционные болезни беременной, например, кольпит, эндометрит;
- акушерские манипуляции, проведенные с недостаточной стерильностью рук медперсонала или инструмента;
- раннее излитие околоплодных вод;
- внутриутробная гипоксия, асфиксия;
- черепно-мозговая травма, полученная в процессе родов;
- повреждение кожного покрова, слизистых младенца;
- гнойный мастит у кормящей матери;
- инфекционные заболевания новорожденных – пиодермия, конъюнктивит, отит, фарингит, бронхит, пневмония, цистит, дисбактериоз;
- местные очаги инфекций, например, псевдофурункулез, который проявляется абсцессами.
Инфекционный возбудитель может попасть в кровь через поврежденную кожу или слизистые, пупочную рану, уши, легкие, желудочно-кишечный тракт или мочевые пути.
Иногда сепсис развивается по причине перенесенного оперативного вмешательства. Это может быть операция или малоинвазивная манипуляция, например, катетеризация пупочной или центральной вены, интубация трахеи. В группе риска также дети, которые находятся на парентеральном питании или получают инфузионную терапию.
Симптомы
Симптоматика сепсиса тяжелая. На начальном этапе ребенок становится вялым или, наоборот, беспокойным, у него плохой аппетит, после еды он срыгивает пищу, плохо прибавляет в весе.
По мере распространения инфекции заметны такие симптомы:
- бледный, бледно-серый или желтый оттенок кожного покрова;
- сыпь на теле, не похожая на атопический дерматит;
- обезвоживание;
- отечность кожного покрова;
- гипотрофия;
- высокая или патологически низкая температура тела;
- боль в теле;
- синюшность носогубного треугольника, кончиков пальцев;
- нарушение сердечного ритма – тахикардия, брадикардия;
- учащение дыхания;
- боль в животе, нарушение пищеварения, рвота, диарея;
- мочевой синдром – олигурия, анурия;
- надпочечниковая недостаточность.
На фоне обильного срыгивания после кормления и судорог можно ошибочно предположить, что у малыша спазмофилия. Это заболевание, проявляющееся спазмами, мышечными подергиваниями и судорожной активностью. Провокатором его возникновения является рахит.

Грибковые инфекции могут осложнять течение бактериального сепсиса
Если у новорожденного желтуха или бледность кожи, железодефицитная анемия, снижение рефлексов и мышечного тонуса, увеличены печень и селезенка, то это может быть гемолитическая болезнь. Ее возникновение связано с резус-конфликтом между матерью и ребенком.
Сепсис всегда сопровождается признаками общей интоксикации. В тяжелых случаях появляются локальные гнойно-воспалительные очаги. Это абсцессы, флегмоны. Гнойные очаги возникают не только на кожном покрове, но и во внутренних органах – мозговые оболочки, легкие, печень. Иногда поражаются кости.
По тяжести сепсис новорожденных подразделяют:
- на легкий. Характерно повышение температуры тела, учащаются пульс и дыхание;
- средний. Проявляется симптоматика осложнений – пневмонии, менингита, перитонита;
- тяжелый. Выражены гипотензия, дисфункция пораженных внутренних органов;
- септический шок. Самое тяжелое состояние младенца. В 50% всех случаев наступает летальный исход.
Лечебные мероприятия зависят от степени тяжести заражения крови.
Классификация
По времени появления первых симптомов сепсис бывает:
- внутрибольничным – признаки появляются в роддоме;
- ранним – клинические проявления возникают на 2–5-е сутки жизни;
- поздний – симптомы определяются через 1–3 недели после рождения малыша.
В случае обнаружения внутрибольничного сепсиса весь роддом закрывается на карантин для установления причинно-следственной связи и предупреждения заражения остальных младенцев.
Прогноз зависит от течения сепсиса у новорожденных. Существуют такие формы:
- молниеносный – развивается в первые сутки;
- острый – длится до 3–6 недель;
- подострый – протекает на протяжении 1,5–3 месяцев;
- затяжной – длится более 3 месяцев.
Именно первая форма наиболее опасна для детей.
В зависимости от первичного септического очага классифицируют:
- хирургический сепсис – источником инфекции являются местные гнойные очаги;
- акушерско-гинекологический – провокатором выступают послеродовые осложнения или заболевания половых органов матери;
- уросепсис – вызван инфекциями мочеполовой системы младенца;
- ротовой – очаг находится в полости рта;
- кишечный – провокатором выступает кишечная палочка.
Существуют также другие разновидности.
Диагностика сепсиса у детей
Диагноз ставится неонатологом родильного отделения или педиатром, если малыш уже находится дома. При подозрении на сепсис ребенка экстренно госпитализируют. Если состояние тяжелое, то малыша сразу помещают в реанимацию.
Основу обследования составляет посев крови на микрофлору. Он позволяет выявить бактериальных возбудителей, определить чувствительность к антибиотикам. Забор крови делается из вены. В норме она должна быть стерильной.

До 30–40% детей с сепсисом умирают
Также проводится клинический анализ крови. По результатам видны такие отклонения:
- снижение концентрации нейтрофилов и лейкоцитов или повышение до критических отметок;
- увеличение уровня С-реактивного белка.
Все эти отклонения свидетельствуют о воспалительном процессе. Также проводят соскоб кожи, бакпосев мочи, мазки из зева и конъюнктивы, анализ кала на дисбактериоз.
Дифференциальная диагностика проводится с лейкозом, внутриутробной инфекцией, микозами.
Лечение
При молниеносном развитии каждая минута важна. При несвоевременной терапии может наступить летальный исход.
Бактериальный сепсис лечится антибиотиками. Причем их нужно ввести в течение 1 ч после появления первых признаков. Если этого не сделать, то инфекция мгновенно разносится по всему организму, развиваются осложнения.
В раннем периоде антибактериальная терапия предполагает применение препаратов широкого спектра действия, после получения данных бакпосева – узконаправленных антибиотиков. Медикаменты вводятся внутривенно, в максимальных дозах. Через 10–15 суток делается замена на препарат с другим действующим веществом.
Для лечения новорожденных применяются антибиотики таких групп:
- цефалоспорины;
- аминогликозиды;
- карбапенемы;
- аминопенициллины;
- макролиды.
Фторхинолоны не используются, так как они очень токсичны.
Одновременно с подавлением возбудителя в крови производится санация местных очагов инфекции. Она предполагает вскрытие гнойников и абсцессов, промывание антибактериальными растворами, наложение стерильной повязки.
Дополнительно применяются физиотерапевтические процедуры:
Для устранения признаков интоксикации организма проводится дезинтоксикационная терапия. С целью профилактики обезвоживания малышу вливают растворы для восполнения утраченной жидкости – натрия хлорид, глюкоза.
Если новорожденный отказывается от груди, то сцеженное молоко вводится через зонд. Но отказываться от грудного вскармливания нельзя.
При сепсисе эффективна иммунозаместительная терапия. Применяются иммуноглобулины, интерфероны. Они помогают иммунной системе бороться с патогенной флорой.
Во время лечения постоянно производится контроль основных показателей жизнедеятельности – артериальное давление, частота сердечных сокращений. Исследуется кислотно-основное и газовое состояние крови. Обязательны электрокардиограмма, биохимическое исследование плазмы, чтобы оценить уровень сахара, креатинина и электролитов.
Последствия
Смертность от сепсиса среди младенцев высока. Самые неблагоприятные прогнозы при заражении, вызванном стрептококками группы В. Они часто провоцируют молниеносное развитие сепсиса, моментально вызывают пневмонию или менингит. Среди других осложнений возможны пурпуры, абсцессы, флегмоны, гнойно-некротические очаги. Одним из самых тяжелых является перитонит.
Последствием антибактериальной терапии является подавление нормальной микрофлоры, из-за чего развивается дисбактериоз, кандидоз.

Грудное молоко – отличная профилактика сепсиса
После перенесенного сепсиса организм ребенка слишком ослаблен. Велика вероятность частых респираторных заболеваний, пиелонефрита, цистита, энцефалопатии.
Профилактика
Профилактические мероприятия важны еще во время беременности. Женщина должна вылечить все инфекционные заболевания. Для поддержания иммунитета важны правильное питание, здоровый образ жизни.
Профилактика внутрибольничного инфицирования зависит от медперсонала. Медики должны придерживаться правил личной гигиены, дезинфицировать руки и инструменты. Важно соблюдение санитарно-эпидемиологического режима в роддоме.
После выписки родители должны наблюдать за самочувствием малыша, в случае отклонений немедленно обращаться к педиатру. Чтобы предотвратить страшные последствия сепсиса, необходимо вовремя его обнаружить.
Нередко случается так, что новорожденные дети рождаются с различными травмами или патологиями. Но есть и такие болезни, которыми дети заболевают после рождения в течение первых месяцев жизни. Причиной этому могут служить различные заболевания, перенесенные матерью во время вынашивания ребенка. Одним из опасных заболеваний новорожденных детей считается сепсис.
Что такое сепсис новорождённых?
Сепсис является инфекцией, которая поражает жизненно важные органы и системы организма. Сепсис у новорожденных – это генерализованная инфекция, которая возникает из-за проникновения микробов и токсических веществ в кровь, а оттуда – по всему организму. Такая болезнь встречается с частотой около 0,8% среди новорожденных и около 14% среди недоношенных детей. В случае диагностирования в первый месяц жизни детей летальность составляет около 30-40%.
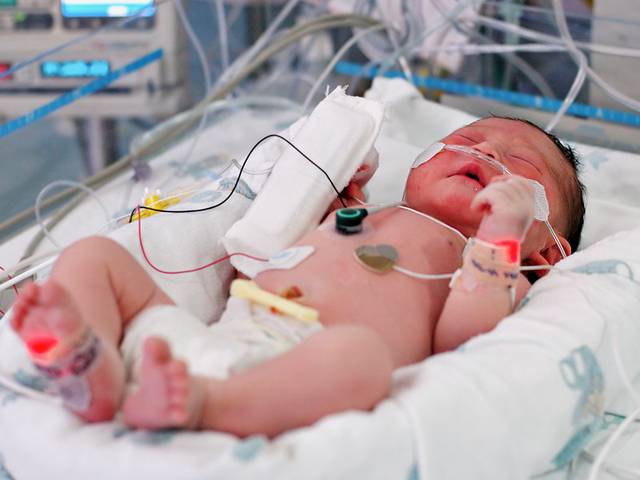
Данное заболевание бывает вызвано бактериями стафилококка, стрептококка, кишечной палочкой и другими. При этом заражение ребенка может произойти как в утробе матери, так и после родов. Также инфицирование может случиться и непосредственно во время родов.
Сепсисом дети могут заразиться вследствие наличия у матери различных инфекционных заболеваний, например эндометрита или мастита. Причиной заражения сепсисом во время родов может стать внутричерепное давление, повреждение кожи ребенка во время акушерского вмешательства или несоблюдение санитарных норм в родильном доме. При наличии возбудителя у матери сепсис может проникнуть в организм ребенка через слизистые оболочки.
Нередко матери являются носителями различных штаммов возбудителей, которые передаются детям внутриутробным путем.
Помимо прочего, развитие сепсиса у новорожденных возможно на фоне ВИЧ-инфекции. Низкий иммунитет позволяет болезнетворным бактериям проникнуть в организм через кожные покровы, вследствие чего возникает бактериемия, которая еще больше снижает иммунитет.
Симптомы сепсиса новорожденного
Сепсис у новорожденных может возникнуть внезапно, с ярко выраженными признаками, а может развиваться незаметно, так как некоторые симптомы ошибочно списываются на обычные проблемы новорожденных. Болезнь может развиваться в течение первых недель-второго месяца жизни детей. К наиболее распространенным симптомам этого заболевания у новорожденных относятся:
- Отсутствие аппетита и отказ от груди.
- Бледность кожных покровов.
- Посинение носогубного треугольника и кончиков пальцев.
- Беспокойность и плаксивость.
- Желтушность кожи.
- Гнойничковые высыпания, опрелости.
- Срыгивание и рвота как проявление интоксикации.
- Медленная прибавка веса.
- Позднее отпадание пупка, мокнущая ранка.
- Высокая или низкая температура тела, отклонение от нормы.
- Лихорадка и озноб.
Зачастую у новорожденных может наблюдаться увеличение размера живота вследствие увеличения печени и селезенки.
На фоне сепсиса может развиться пневмония или другое воспалительное заболевание. Наиболее опасной формой считается молниеносный сепсис, который характеризуется отеками, нарушениями дефекации и падением температуры тела. Часто эта форма приводит к летальному исходу.
Осложнения и последствия
Как и многие гнойно-септические заболевания, сепсис может повлечь за собой ряд негативных последствий. Неизбежными последствиями при любой форме сепсиса считаются нарушения кальциевого обмена в организме, анемия, гипотрофия. Крайне ослабленный иммунитет и молниеносное течение заболевания часто приводят к летальному исходу.
При несвоевременной диагностике сепсиса у новорожденных могут возникнуть следующие осложнения и последствия:
- Почечная недостаточность.
- Пневмония.
- Нарушение сердечного ритма.
- Гнойное поражение суставов.
- Гипотрофия.
- Воспаление оболочек головного мозга.
- Отек легких.
- Пиелонефрит.
- Непроходимость кишечника.
- Тромбоз.
- Снижение артериального давления.
- Внутренние кровотечения.
- Обезвоживание организма.
Лечение сепсиса
Новорожденные дети, пораженные сепсисом, подлежат немедленной госпитализации в отделение патологии новорожденных. Иногда может возникнуть необходимость хирургического вмешательства, для которого детей помещают в специальное отделение хирургии для новорожденных.
Больного сепсисом необходимо изолировать от других детей, выделить ему одноразовые предметы ухода и питания. При лечении необходимо поддерживать состояние ребенка с помощью грудного вскармливания, в случае необходимости кормление можно осуществлять через зонд. Помимо этого, необходимо поддерживать водный баланс детского организма с помощью специальных растворов, принимаемых перорально, или внутривенных капельниц.
Медикаментозное лечение сепсиса начинается с бактериальной терапии, при которой назначаются 2 вида антибиотиков, например ампициллин, гентамицин и другие. После данной терапии также назначаются противогрибковые средства. Кроме того, в процессе лечения проводится терапия препаратами для поддержания кишечника и для предупреждения аллергии.
Помимо всей медикаментозной терапии назначается курс витаминов с целью укрепления и улучшения обменных процессов организма. Могут быть назначены препараты для снятия выраженных симптомов, например жаропонижающие или обезболивающие средства.
Ребенка можно выписывать после исчезновения всех сопутствующих симптомов сепсиса и положительных результатов анализов. После выписки пациент находится на учете в диспансере в течение 6 месяцев. Прививки можно получать через 2 месяца после выздоровления ребенка.
Профилактика
Сепсис может развиваться уже в утробе матери, поэтому первичную профилактику необходимо проводить с первых месяцев беременности. Беременной женщине следует соблюдать режим правильного и полноценного питания, контролировать течение беременности.
При обнаружении инфекционных или гнойных заболеваний будущей матери следует как можно быстрее получить своевременное лечение. При этом необходимо обязательно соблюдать предписания и рекомендации врача.
Профилактические меры по предотвращению развития данного заболевания у новорожденных включают в себя также соблюдение санитарных норм в условиях родильных домов, проведение антисептических манипуляций и применение стерильных инструментов во время родов, кормление грудью, правильную обработку пупочной раны после родов, соблюдение правил гигиены, купание и правильный уход за ребенком после родов.
Именно сепсис зачастую становится причиной смерти среди новорожденных. Но современная медицина шагнула далеко вперед в лечении данного заболевания. Одним из главных принципов успешной борьбы с сепсисом является его своевременная диагностика. Чем раньше будет обнаружена болезнь, тем больше шансов у ребенка на выздоровление.
, MD, University of Rochester School of Medicine and Dentistry
Last full review/revision July 2018 by Brenda L. Tesini, MD
(См. также Обзор пневмонии [Overview of Pneumonia] у взрослых и Обзор неонатальных инфекций [Overview of Neonatal Infections]).
Пневмония является наиболее распространенной инвазивной бактериальной инфекцией после первичного сепсиса. Рано развивающаяся пневмония является частью генерализованного сепсиса, и первые проявления возникают при рождении или в течение нескольких часов после ( Неонатальный сепсис). При позднем начале пневмония обычно развивается в возрасте старше 7 дней, наиболее часто в отделениях интенсивной терапии новорожденных среди детей, которым требуется длительная интубация трахеи из-за заболевания легких (называется ИВЛ-ассоциированная пневмония).
Этиология
Контакт с возбудителями происходит трансплацентарно или как следствие внутрибольничной инфекции. Эти организмы включают грамположительные кокки (например, стрептококки группы А и В, метициллин-чувствительные и метициллин-резистентные штаммы Staphylococcus aureus) и грамотрицательные бациллы (например, Escherichia coli, Klebsiella, Proteus). У детей, получивших антибиотики широкого спектра действия, могут быть обнаружены многие другие возбудители, в том числе Pseudomonas, Citrobacter, Bacillus, и Serratia. Некоторые случаи пневмонии вызваны вирусной и грибковой инфекцией.
Клинические проявления
При позднем начале внутрибольничная пневмония проявляется необъяснимым ухудшением дыхательного статуса пациента и повышением количества и изменением качества выделений из дыхательных путей (например, густые и коричневые). У младенцев может развиться острое заболевание с нестабильной температурой и нейтропенией.
Диагностика
Рентгенография грудной клетки
Обследование включает рентгенографию грудной клетки, пульсоксиметрию, культуральное исследование крови и окрашивание по Граму и культуральное исследование аспирата из трахеи.
Новые стойкие инфильтраты должны визуализироваться при рентгенографии грудной клетки, однако их бывает трудно распознать, если ребенок имеет тяжелую бронхолегочную дисплазию.
Если окрашивание по Граму демонстрирует значительное количество полиморфноядерных лейкоцитов и единственного возбудителя, который соответствует тому, что растет из культуры аспирата из трахеи, то повышается вероятность, что этот возбудитель является причиной пневмонии. Поскольку бактериальная пневмония у новорожденных может диссеминировать, нужно провести полную оценку на наличие сепсиса, включая ЛП. Тем не менее, посевы крови являются положительными только в 2–5% случаев внутрибольничой пневмонии.
Лечение
Обычно применяют ванкомицин и бета-лактамные антибиотики широкого спектра
Антимикробная терапия пневмонии с ранним началом такая же, как и при неонатальном сепсисе. В большинстве случаев внутрибольничной пневмонии начальной терапией выбора являются ванкомицин (см. Таблица дозирования ванкомицина для новорожденных [Table Vancomycin Dosage for Neonates]) и широкого спектра действия бета-лактамы, такие как меропенем, пиперациллин/тазобактам, или цефепим ( Рекомендованные дозировки некоторых парентеральных антибиотиков для новорожденных). Этот режим эффективен в лечение сепсиса, а также пневмонии, вызванной типичными внутрибольничными возбудителями, включая P. aeruginosa. При эмпирическом выборе антимикробных средств всегда необходимо учитывать эндемичные виды инфекции и бактериальную резистентность. Более специфичные антибиотики назначают после получения результатов антибиотикочувствительности. Общее лечение такое же, как и при неонатальном сепсисе.
Хламидийная пневмония
Воздействие хламидий во время родов может привести к развитию хламидийной пневмонии через 2–18 нед. У младенцев развивается тахипноэ, но обычно не до критической стадии, в анамнезе могут быть конъюнктивиты, вызванные этим возбудителем. Может присутствовать эозинофилия, а при рентгенографии выявляются двусторонние интерстициальные инфильтраты с гиперинфляцией.
Эритромицин или азитромицин
Пневмония обычно лечится приемом эритромицина 12,5 мг/кг перорально каждые 6 часов в течение 14 дней или азитромицином 20 мг/кг перорально в/в один раз в день в течение 3 дней. Иногда, однако, может быть необходим второй курс ( Рекомендованные дозировки некокторых пероральных антибиотиков для новорожденных *). Вследствие того, что эритромицины у новорожденных могут вызватьгипертрофический пилорический стеноз (ГПС), всех новорожденных, получавших эритромицин или азитромицин, необходимо проверить на наличие симптомов и признаков ГПС, а также их родители должны быть проконсультированы относительно потенциальных рисков.
Диагноз пневмонии, вызванной Chlamydia trachomatis, должен натолкнуть на обследование матери и ее партнера, потому что нелеченная материнская хламидийная инфекция может иметь такие осложнения, как воспаление тазовых органов и бесплодие.
Пневмония у новорожденных – это инфекционный процесс в легких новорожденного. Даже если сначала в легких возникает асептическое воспаление, например вследствие асфиксии или аспирации, то в течение короткого промежутка времени происходит наслоение вторичной инфекции.
Пневмония как самостоятельное заболевание или осложнение других патологических состояний чаще других воспалительных процессов обнаруживается при патологоанатомическом исследовании у мертворожденных (15-40%) и диагностируется у живорожденных (20-38%). Пневмонией заболевают 0,5-1% доношенных новорожденных детей и 10-15% недоношенных.
Причины возникновения
В зависимости от времени и пути проникновения возбудителя в легкие плода или новорожденного выделяют пневмонии: врожденные трансплацентарные; внутриутробные; интранатальные; постнатальные.
Врожденные трансплацентарные пневмонии наблюдаются при следующих генерализованных внутриутробных инфекциях: цитомегалии, простом герпесе, краснухе, сифилисе, листериозе, микоплазмозе, токсоплазмозе и др. Факторы риска возникновения врожденной пневмонии – наличие заболевания у матери, выделение возбудителя или антител к нему во время беременности. Возбудитель проникает к плоду гематогенным путем.
При внутриутробных и интранатальных пневмониях микроорганизм попадает в легкие плода при заглатывании и аспирации инфицированных околоплодных вод или содержимого родовых путей. К факторам риска их возникновения относятся хориоамниониты, эндоцервициты, вагиниты, другие инфекции мочеполовой сферы у матери, длительный безводный период, гипертермия у матери непосредственно перед родами или в родах, инвазивные исследования в родах (например, пальцевые исследования). Важную роль в возникновении этих пневмоний играют хроническая и острая гипоксия плода и асфиксия новорожденного. Внутриутробные пневмонии вызываются анаэробными бактериями, стрептококками групп В и D, кишечной, туберкулезной, гемофильной палочками, микоплазмами, уроплазмами и др. Возбудители интранатальных пневмоний – стрептококки, энтерококки, гемофильная палочка, микоплазмы, хламидии, цитомегаловирус, генитальный герпес II типа, грибы рода Candida и др.
Факторами риска возникновения постнатальных нозокомиальных пневмоний считаются: наличие у ребенка тяжелых заболеваний, недоношенность, ЗВУР, пороки развития, проведение реанимационных мероприятий и/или респираторной терапии, длительное пребывание в стационаре, несоблюдение правил асептики и антисептики, неблагоприятная эпидемическая ситуация в отделении. Эта группа пневмоний наиболее часто вызывается грамотрицательной флорой: клебсиеллой, кишечной палочкой, синегнойной палочкой, энтеробактером, протеем; но может быть обусловлена стафилококками и другими грамположительными бактериями. Часто процесс вызывается несколькими возбудителями одновременно.
Постнатальные домашние пневмонии чаще развиваются на фоне острых респираторных заболеваний, вызванных аденовирусом, респираторно-синцитиальным вирусом, вирусами гриппа и парагриппа и др. Присоединение бактериальной флоры (пневмококки, стафилококки и др.) происходит очень быстро. Фактором риска развития этой группы пневмоний может быть неблагополучная эпидемическая ситуация.
Симптомы и признаки
Симптомы врожденной или внутриутробной пневмонии, как правило, выражены уже с рождения. Интранатальная пневмония проявляется после светлого промежутка от нескольких часов до 1-2 суток, однако в некоторых случаях (например, при хламидийной инфекции) заболевание может возникнуть в конце первой недели жизни. В большинстве случаев из-за тяжести состояния, обусловленного асфиксией, родовой травмой или другими патологическими синдромами, светлый промежуток отсутствует и тяжелое состояние с дыхательными расстройствами отмечается уже с рождения.
Клиническая картина пневмонии у новорожденных характеризуется учащением дыхания (более 60 в 1 мин), участием вспомогательной мускулатуры в акте дыхания. При пневмонии у новорожденных часто бывают приступы апноэ. Всегда отмечается цианоз, степень которого зависит от тяжести процесса. Кожа бледная или с сероватым оттенком, выражено нарушение микроциркуляции. Гипертермия чаще наблюдается у доношенных детей с постнатальными домашними пневмониями. Для недоношенных детей более характерна склонность к гипотермии. Кашель у новорожденного ребенка почти всегда свидетельствует о пневмонии, однако его отсутствие не исключает воспалительного процесса в легких. Кашель более характерен для пневмоний вирусной этиологии, чем бактериальной. По мере развития заболевания у ребенка появляется слизисто-гнойная или гнойная мокрота.
При исследовании органов дыхания перкуторно определяется укорочение звука: в прикорневой зоне (в межлопаточном пространстве), в нижних отделах легких, локально или диффузно. Этот симптом обнаруживается только при значительном уплотнении ткани достаточно больших размеров или при экссудате в плевральной полости. Участки с коробочным звуком свидетельствуют о компенсаторной эмфиземе. При аускультации на фоне ослабленного или жесткого дыхания выслушиваются крепитация и влажные хрипы. Отмечаются расширение границ сердечной тупости, тахикардия, приглушенность сердечных тонов. Поражение ЦНС у новорожденных при пневмонии обусловлено интоксикацией, гипоксией, гиперкапнией, нарушением гемодинамики. В начальный период могут быть симптомы возбуждения, но более характерно угнетение ЦНС различной степени, вплоть до развития комы.
При пневмонии у новорожденного наблюдаются мышечная гипотония и угнетение рефлексов. В результате выраженной интоксикации и электролитных нарушений развивается симптоматика поражения пищеварительного тракта: срыгивание, рвота пищей или с примесью желчи, вздутие живота, парез кишечника. У новорожденных с пневмонией часто развивается геморрагический синдром, не всегда обусловленный ДВС-синдромом.
Диагностика
Для установления диагноза пневмонии у новорожденного ребенка, наряду с клиникой дыхательной недостаточности и интоксикации, решающее диагностическое значение имеет рентгенологическая картина. При пневмонии на рентгенограмме легких отмечается очаговая перибронхиальная инфильтрация, очаговые и очагово-сливные тени, обширные инфильтраты, могут определяться участки вздутия легочной ткани.
В общем анализе крови у новорожденного с пневмонией отмечаются воспалительные изменения: лейкоцитоз (более 20 Г/л) или лейкопения (менее 4 Г/л, чаще у недоношенных детей), сдвиг формулы влево, возможно увеличение СОЭ; анемия нарастает по мере прогрессирования заболевания; часто наблюдается тромбоцитопения. При исследовании газового состава крови выявляются гиперкапния и гипоксемия. Характерен респираторно-метаболический ацидоз.
Для установления этиологии пневмонии важную роль играют бактериологические и вирусологические исследования мокроты, бронхиальных смывов, крови. Определенной информативностью обладает бактериоскопия окрашенных по Граму мазков содержимого трахеи и бронхов.
Косвенно подтверждают внутриутробный характер инфицирования подсчет лейкоцитов в желудочном аспирате и С-реактивный белок крови новорожденного. Идентифицировать возбудителя позволяют следующие исследования у матери: в крови – титр специфических антител, выявление различных антигенов и возбудителей; бактериальная культура, выделенная из околоплодных вод, плаценты, родовых путей.
Лечение
Уход за новорожденным ребенком с пневмонией предполагает создание оптимального температурного режима. Не рекомендуется тугое пеленание. Для поддержания проходимости дыхательных путей необходимы частые смены положения ребенка, отсасывание слизи и мокроты, по показаниям – интубация трахеи, массаж и постуральный дренаж. Для улучшения отхождения вязкой мокроты можно использовать различные ингаляции. Тяжесть состояния и гестационный возраст определяют объем и вид кормления. При тяжелой дыхательной недостаточности, парезе кишечника, декомпенсации функций жизненно важных органов и систем осуществляется парентеральное питание.
Очень важным аспектом терапии, во многом определяющим прогноз, является этиотропная терапия. До уточнения возбудителя начинают эмпирическую антибактериальную терапию, часто (при тяжелом течении заболевания) – двумя антибиотиками (цефалоспоринового ряда и аминогликозидами). Изменение схемы этиотропной терапии осуществляется при неэффективности лечения с учетом выявленного возбудителя и антибиотикограммы. Длительность назначения антибиотиков составляет 2-4 недели.
От выраженности гипоксемии зависит объем кислородотерапии. Ацидоз может корригироваться введением натрия гидрокарбоната с расчетом необходимого объема по данным определения кислотно-основного состояния. При отсутствии лабораторного контроля кислотно-основного состояния абсолютными показаниями к введению 4%-го раствора натрия гидрокарбоната (5-7 мл/кг) считаются терминальные состояния, глубокая гипоксия, остановка сердечной деятельности, апноэ длительностью более 20 секунд. Неэффективность самостоятельного дыхания, приступы апноэ требуют перевода ребенка на ИВЛ. Для коррекции электролитных расстройств, с целью дезинтоксикации, коррекции свертываемости крови, улучшения гемодинамики и микроциркуляции, частичного или полного парентерального питания проводится инфузионная терапия. Необходимо учитывать, что перегрузка объемом при пневмонии легко может привести к отеку легких.
Читайте также:


