Анапластическая глиома - патология, морфология
Добавил пользователь Cypher Обновлено: 29.01.2026
Глиальные опухоли относятся к группе первичных внутримозговых опухолей, так как источником их роста являются клетки нейроглии (астроциты, олигодендроциты) - ткани, обеспечивающей структурный каркас и жизнедеятельность нейронов головного мозга.
В нейроонкологической практике эти опухоли занимают едва ли не лидирующее положение, уступая по частоте встречаемости только метастатическим опухолям. Современная классификация глиальных опухолей достаточно обширна и формат данной статьи не позволяет осветить все особенности данных опухолей. Тем не менее, стоит отметить, что глиальные опухоли очень разнородны по своей структуре, наличию определенных генетических мутаций, агрессивности, клиническому течению, особенностям диагностики, восприимчивости к лечению и общему прогнозу для жизни больных. Другими по гистологической структуре, но схожими по стратегии лечения являются эпендимальные и эмбриональные опухоли ЦНС, среди которых наиболее часто встречаются эпендимомы и медуллобластомы.
Все глиомы подразделяются по степени злокачественности на 4 степени:
Глиомы первой степени, например пилоидные (пилоцитарные) астроцитомы, хорошо отграничены от здоровой мозговой ткани, медленно растут и их патологическое воздействие определяется практически исключительно размерами и локализацией в головном мозге
Глиомы второй-четвертой степени склонны к инфильтративному росту и не имеют четкой границы со здоровой мозговой тканью. Это является одним, но не единственным фактором, влияющим на агрессивность течения подобных опухолей, а также на выбор возможных методов лечения и их эффективность.
Особенно следует отметить способность некоторых диффузных астроцитом прогрессировать (мутировать) с течением времени и приобретать более агрессивное (злокачественное) течение. Типичным примером тому могут служить диффузные (II степени) и анапластические (III степени) астроцитомы прогрессирующие до глиобластомы (IV степени)
Некоторые опухоли III-IV степени могут метастазировать в пределах головного и спинного мозга (анапластические эпендимомы, медуллобластомы, реже - анапластические астроцитомы), либо склонны к многоочаговому росту (глиобластомы). В литературе описаны отдельные случаи внемозгового метастазирования злокачественных глиом.
Какой метод диагностики лучше использовать при глиальных опухолях?
Компьютерная томография – информативна лишь для выявления локализации патологического очага, наличия перифокального отека, сдавления головного мозга. В дифференциальной диагностике различных видов глиом не информативна.
Магнитно-резонансная томография (МРТ). Применяется практически весь спектр режимов МРТ-сканирования, включая контрастное усиление, спектроскопию, ASL-перфузию и прочие. На основании данных МРТ в большинстве случаев можно предположить доброкачественный или злокачественный характер опухоли, и даже предположить ее гистологический вариант, но невозможно установить достоверный гистологический диагноз.
Позитронно-эмиссионная томография (ПЭТ) использует специфические для головного мозга вещества-метаболиты, которые избирательно накапливаются в опухоли. Широко применяемая в диагностике внечерепных опухолей фтордезоксиглюкоза не специфична по отношению к глиальным опухолям и в их диагностике не используется. Наибольшее распространение и значение в нейроонкологии имеют радиоактивно меченые метионин и фторхолин.
Биопсия. Забор биопсийного материала осуществляется либо путем стереотаксической пункции специальной иглой через небольшое (до 1 см) трефинационное отверстие, либо при хирургической операции. Опухолевая ткань не только исследуется под микроскопом, но и проходит ряд сложных тестов на наличие тех или иных биохимических факторов, мутаций и прочих признаков, на основании чего не только устанавливается точный диагноз, но и определяется прогноз дальнейшего развития болезни и потенциальная чувствительность опухоли к лекарственной терапии
Как лечить глиальные опухоли?
Хирургическое удаление глиом головного мозга традиционно является методом первого выбора в лечении глиом первой степени злокачественности. Эффективность и радикальность операции определяются преимущественно локализацией опухоли и вовлечением функциональных зон мозга.
Радиохирургия. Не смотря на широко распространенное представление о радиохирургии вообще, и о Гамма-ноже, в частности, как панацее от всех опухолей, именно в случае глиом второй-четвертой степени – это не так. И наиболее существенным моментом, определяющим ограниченное использование радиохирургии, является, как ни странно, именно «прицельность» облучения с высоким градиентом дозы на границе опухоль/здоровый мозг, т.к. граница эта трудно и весьма условно определяется с помощью МРТ и СКТ. Даже дополнительная информация, которую дает ПЭТ – не отражает истинной картины процесса.
Тем не менее, лечение глиомы Гамма-ножом применяется в следующих случаях:
Обзор онкологических заболеваний глиомы или астроцитомы
Вам поставили диагноз: глиома или астроцитома?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Предлагаем Вашему вниманию краткий, но подробный обзор опухолей головного мозга.
Ежегодно в России выявляют более 8 тысяч новых заболеваний опухолей мозговой оболочки, головного и спинного мозга и других частей центральной нервной системы. Почти такое же количество граждан умирает от данных локализаций.
Филиалы и отделения, где лечат глиому или астроцитому
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение нейроонкологии
Заведующий – к.м.н. ЗАЙЦЕВ Антон Михайлович
Отдел лучевой терапии
Заведующий - д.м.н. ХМЕЛЕВСКИЙ Евгений Витальевич
Тел: 495 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение протонной и фотонной терапии
Заведующий – д.м.н. ГУЛИДОВ Игорь Александрович
Тел: 8 (484) 399 31 30
Глиомы и астроцитомы
Понятие «опухоли нейроэпителиальной ткани» включает в себя различные по происхождению (глиомы, нейроцитомы и др.,), степени злокачественности, прогнозу новообразования, исходящие из клеток, составляющих собственно мозговое вещество. Большая часть этих новообразований специфична для нервной системы и не встречается в других органах; с другой стороны, сама локализация, патоморфологические характеристики этих опухолей в головном мозге определяет особенности их клинических проявлений, инструментальной диагностики, морфологической классификации, и походы к лечению. Наиболее распространенными опухолями нейроэпителиальной ткани являются глиомы различной степени злокачественности, которые представляют 32% всех нейроэпителиальных новообразований.
Основной метод лечения опухолей нейроэпителиальной ткани хирургический. Он позволяет компенсировать состояние больного, устранить угрозу для жизни при наличии признаков внутричерепной гипертензии, получить сведения о патоморфологии опухоли. Объем удаления опухоли и гистология играет большую роль в прогнозе пациента и определяет тактику дальнейшего лечения. Однако, в большинстве случаев возможности хирургического метода при нейроэпителиальных опухолях в связи с характером их роста и локализацией ограничены; радикальная их резекция невозможна.
Лучевая терапия применяется в основном в качестве дополнительного (адъювантного) метода лечения, проводимого с целью предотвращения рецидива или продолженного роста опухоли после нерадикального оперативного лечения, позволяя увеличить общую продолжительность жизни больных. Лучевые методы лечения характеризуются малой инвазивностью и хорошей переносимостью больными, однако в случаях с диффузно-растущими опухолями, не имеющими четких контуров, как в большинстве глиом, возникают трудности в определении объема и дозы облучения. Более того злокачественные глиомы характеризуются высокой частотой рецидивов,- не менее 60-80% после стандартного курса лучевого лечения, а повторное конвенциональное облучение, как правило ограничено в плане толерантности нервной ткани, применяемых дозовых диапазонов облучения и сроков проведения.
Для снижения числа рецидивов и улучшения результатов комбинированного лечения больных при ряде определенных гистологических типов опухолей активно применяется химиотерапия, как в моно режимах, так и в комбинации. Сочетание лучевой и химиотерапии значительно улучшило результаты лечения больных злокачественными глиомами, однако, лечение рецидивов по-прежнему остается трудной задачей нейроонкологии.
Появление новых технических решений в лучевой терапии, позволяющей достигнуть высокой конформности и селективности облучения опухолей, снизить лучевую нагрузку на критические структуры и увеличить дозу в опухоли, - расширяет возможности лечения пациентов, особенно с рецидивами глиом после комбинированного лечения.
Не инвазивная диагностика глиальных опухолей
Для установления диагноза глиальная опухоль используется сочетание клинических данных (анамнез, неврологический и нейроофтальмологический осмотр), и результатов нейровизуализационных исследований: спиральная компьютерная томография (СКТ), магнито-резонансная томография (МРТ), МР и КТ – перфузия, а так же радионуклидных методов диагностики: однофотонная эмиссионная компьютерная томография (ОФЭКТ 99сTc – технеций) и позитронно-эмиссионная к компьютерная томография с мечеными аминокислотами (11С -метионин).
Не смотря на совершенствование методов лучевой диагностики окончательное суждение о степени злокачественности и типе опухоли возможно только лишь на основании биопсии и патоморфологического исследования опухоли.
Глиомы низкой степени злокачественности (GRADE I-II)
Пилоидные астроцитомы (ПА) Grade I - составляют 5-6% среди всех глиальных новообразований с заболеваемостью 0,37 на 100000 населения в год. Наиболее часто данные опухоли встречаются у детей (67%), поражая преимущественно мозжечок, оптические нервы, хиазму, таламус, базальные ганглии и стволовые структуры. Пик заболеваемости приходится на первые две декады жизни, при этом в возрасте с 0-14 лет пилоидная астроцитома составляет 21% среди всех глиальных новообразований.
Золотым стандартом в лечении глиом НСЗ является хирургический метод, позволяющий в большинстве случаев радикально удалить опухоль.
Лучевая терапия, как самостоятельным метод лечения, применяется у пациентов с небольшими, труднодоступными для удаления ПА, опухолями зрительных путей, остаточными опухолями после нерадикального удаления, а также, при лечении рецидивов ПА.
Для пилоидных астроцитом лучевая терапия является методом выбора при небольших остатках опухоли после неполного удаления или рецидиве.
Глиомы низкой степени злокачественности (НСЗ) Grade II: плеоморфная ксантоастроцитома, диффузная астроцитома и пиломиксоидная астроцитома, олигодендроглиома, олигоастроцитома – являются морфологически, клинически и диагностически гетерогенной группой опухолей. Патоморфологические особенности данной группы опухолей существенно влияют на терапевтические подходы и определяют прогноз и течение заболевания.
Среди методов лечения глиом низкой степени злокачественности (Grade II) рассматриваются следующие: тотальное и субтотальное удаление опухоли, лучевая терапия в суммарной очаговой дозе 50-56 Гр и химиотерапия, которая чаще назначается при олигодендроглиоме и олигоастроцитоме.
Стандартом является максимально безопасное удаление опухоли (если оно возможно). При асимптомных опухолях у больных не старше 40 лет возможно динамическое наблюдение без оперативного вмешательства.
Проведение лучевой терапии в послеоперационном периоде или в самостоятельном варианте, при глиомах ствола мозга улучшает результаты лечения больных глиомами Grade II.
Глиомы высокой степени злокачественности (GRADE III-IV)
Глиомы высокой степени злокачественности (ГВСЗ) Grade III-IV - анапластическая астроцитома, анапластическая олигоастроцитома, анапластическая олигодендроглиома и мультиформная глиобластома, глиосаркома являются наиболее часто встречающимися первичными злокачественными опухолями головного мозга у взрослых 60-70%.
Существует два пика заболеваемости злокачественными глиальными опухолями головного мозга, первый между 0 и 4 годами. В это время опухоли ЦНС занимают второе место среди злокачественных новообразований детского возраста, составляя среди них 14-20% и уступая только лимфомам и лейкозам. Второй пик заболеваемости находится между 35 и 75 годами. В этом периоде злокачественные глиомы головного мозга – третья, наиболее частая причина смерти от онкологических заболеваний у мужчин и четвертая по частоте у женщин в экономически развитых странах.
Современные принципы лечения злокачественных глиом головного мозга предполагают, прежде всего, хирургическое удаление опухоли с последующей адъювантной терапией. Хирургия является одним из основных методов лечения данной категории пациентов так как, прежде всего, способствует определению морфологического диагноза и устраняет неблагоприятные симптомы заболевания.
Несмотря на совершенствование хирургического оборудования отдаленные результаты только оперативного лечения больных злокачественными глиомами головного мозга на сегодняшний день остаются неутешительными, в связи с высокой частотой локальных и отдаленных рецидивов, которые наблюдаются в 70-80% случаев.
Проведение в послеоперационном периоде лучевой и/или химиолучевой терапии у больных ГВСЗ, позволяет улучшить результаты лечения, снижая частоту рецидивов, улучшая качество жизни и увеличивая продолжительность жизни на сроки более 5 лет.
Хирургическое удаление опухоли с последующей дистанционной лучевой и/или химиолучевой терапией являются стандартом лечения больных глиобластомой, и анапластической астроцитомой.
Филиалы и отделения, в которых лечат опухоли головного и спинного мозга, а также отделы центральной нервной системы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Глиомы
Глиомы представляют собой первичные опухоли, развивающиеся из паренхимы мозга. Симптомы разнообразны и варьируют в зависимости от локализации, проявляясь очаговой неврологической симптоматикой, энцефалопатией или судорогами. Диагностика основывается прежде всего на МРТ, которая включает стандартные T1- и T2-взвешенные изображения, предпочтительно с контрастированием гадолинием, с последующей биопсией и молекулярным профилированием. Лечение может быть хирургическим, лучевым и, в ряде случаев, химиотерапевтическим. В редких случаях иссечение опухоли приводит к излечению.
Глиомы включают
Многие глиомы диффузно и неравномерно инфильтрируют ткань головного мозга.
Астроцитомы являются наиболее частыми глиомами. Они классифицируются на основании гистологии и, в некоторых случаях, наличия специфических генетических маркеров в соответствии с классификацией ВОЗ ( 1 Общие справочные материалы Глиомы представляют собой первичные опухоли, развивающиеся из паренхимы мозга. Симптомы разнообразны и варьируют в зависимости от локализации, проявляясь очаговой неврологической симптоматикой. Прочитайте дополнительные сведенияВ порядке возрастания злокачественности астроцитомы подразделяются на следующие стадии:
Стадия I: пилоцитарные астроцитомы и субэпендимальные гигантоклеточные астроцитомы (наиболее часто встречаются при туберозном склерозе Комплекс туберозного склероза (КТС) Комплекс туберозного склероза является наследственным генетическим заболеванием по доминантному типу, при котором во многих органах развиваются опухоли (обычно гамартомы). Диагностика требует. Прочитайте дополнительные сведенияСтадия II: астроцитомы низкой степени злокачественности, включая плеоморфную ксантоастроцитому
Стадия 3: Анапластические астроцитомы
Стадия 4: глиобластомы и диффузные срединные глиомы
Пилоцитоз, другие низкодифференцированные, или анапластические астроцитомы, как правило, развиваются у молодых пациентов. В частности, анапластические астроцитомы, могут позже превратиться в глиобластомы (так называемые вторичные глиобластомы). Глиобластомы могут развиваться de novo (называемые первичными глиобластомами) в основном у лиц среднего возраста и пожилых. Глиобластомы включают в себя клетки с различным хромосомным набором. И первичные и вторичные глиобластомы отличаются по генетическим характеристикам, которые могут меняться по мере прогрессирования опухоли. Вторичные глиобластомы обычно имеют мутации гена ИДХ1 (IDH1) или ИДХ2 (IDH2).
Изредка астроцитомы содержат астроцитарный и олигодендроглиальный клеточные компоненты. Раньше такие опухоли назывались олигоастроцитомами, однако данный термин больше не используется для обозначения одного типа опухоли, а скорее - для смешанного новообразования.
Олигодендроглиомы (ВОЗ: степень злокачественности II) относятся к медленно растущим глиомам. Они поражают преимущественно передний мозг, особенно лобные доли. Олигодендроглиомы характеризуются делецией р-плеча хромосомы 1 и/или делецией q-плеча хромосомы 19 (1р/19q-делеция). Эти делеции диагностируются при олигодендроглиомах, прогнозируя более длительную выживаемость и лучший ответ на лучевую терапию и химиотерапию. Как и астроцитомы, олигодендроглиомы могут эволюционировать в более агрессивные формы, такие как анапластические олигодендроглиомы (ВОЗ: стадия III), которые лечатся соответствующим образом.
Как астроцитомы, так и олигодендроглиомы могут экспрессировать мутации генов IDH1 или IDH2, которые приводят к аномальной продукции 2-гидроксиглутарата; этот метаболит способен модифицировать метилирование ДНК нормальных нервных и глиальных клеток-предшественников, что заставляет их формировать опухолевые клетки глиомы. Пациенты с мутацией IDH1/2, как правило, имеют лучший прогноз, чем пациенты с IDH1//2 опухолями дикого типа, отчасти потому, что пациенты лучше реагируют на алкилирующую химиотерапию, в частности, темозоломид. Как правило, олигодендроглиомам присущи коделеция 1p/19q и мутация IDH1/2. Астроцитомы обычно имеют мутацию IDH1/2, но не кодельцию 1p/19q; вместо этого для них более типичны мутации или утрата гена ATRX и мутации в pTP53 ( 2 Общие справочные материалы Глиомы представляют собой первичные опухоли, развивающиеся из паренхимы мозга. Симптомы разнообразны и варьируют в зависимости от локализации, проявляясь очаговой неврологической симптоматикой. Прочитайте дополнительные сведения Диффузные серединные глиомы являются астроцитарными опухолями высокой степени злокачественности (III–IV степени по шкале ВОЗ), которые в первую очередь поражают детей. К данным опухолям относится диффузная мостовая глиома, которая является агрессивной и, как правило, приводящей к летальному исходу опухолью, с ростральным смещением в гипоталамус и таламус, и проникающая ниже по уровню в продолговатый мозг и спинной мозг. Дети с нейрофиброматозом Типы Нейрофиброматоз - это группа заболеваний, которые имеют однотипные клинические проявления, но, как предполагают в настоящее время, вызваны различными генетическими причинами. Это заболевание. Прочитайте дополнительные сведенияЭпендимомы возникают в основном у детей и молодых людей. Они редко встречаются после подросткового возраста. Они классифицируются следующим образом:
Астроцитома у детей и подростков
Астроцитомы — это опухоли головного и спинного мозга, развивающиеся из клеток, называемых астроцитами. Это тип глиальных клеток , составляющих поддерживающую ткань мозга. Астроцитомы — наиболее распространенный вид опухоли головного мозга у детей. На их долю приходится около половины всех опухолей центральной нервной системы (ЦНС) у детей.
Виды астроцитом у детей
Виды астроцитом, встречающиеся у детей:
- Пилоцитарная астроцитома (ПА)
- Диффузная астроцитома
- Плеоморфная ксантоастроцитома (ПКА)
- Пиломиксоидная астроцитома (ПМА)
- Анапластическая астроцитома
- Глиобластома (также называемая мультиформной глиобластомой или МГБ)
- Диффузная срединная глиома (см. DIPG)
Астроцитома может развиваться в таких областях:
- Мозжечок
- Головной мозг
- Ствол головного мозга
- Гипоталамус
- Зрительный путь — см. также опухоль зрительного пути
- Спинной мозг
В зависимости от вида под микроскопом астроцитомы подразделяются на низкозлокачественные или высокозлокачественные . Лечение астроцитомы обычно включает в себя хирургическую операцию для удаления опухоли. Чтобы уничтожить оставшиеся опухолевые клетки, часто в дополнение к хирургическому вмешательству назначается химиотерапия или лучевая терапия. В зависимости от типа опухоли возможно использование других методов лечения.
Коэффициент выживаемости детей с астроцитомой зависит от вида опухоли, ее расположения и возможности удаления хирургическим путем, а также от того, какие еще эффективные методы лечения есть для определенного вида опухоли.
Астроцитомы и глиомы
Астроцитома — это один из видов глиомы, опухоли головного мозга, развивающейся из глиальных клеток, которые составляют поддерживающую ткань мозга. Тип глиомы может зависеть от определенного типа глиальных клеток или отдела головного мозга, в котором она возникает. Иногда врачи говорят об опухоли: «глиома низкой степени злокачественности» или «глиома высокой степени злокачественности».
Ниже указаны виды глиом.
Симптомы астроцитомы
Признаки и симптомы астроцитомы у детей отличаются разнообразием. Некоторые опухоли не вызывают никаких симптомов, пока не становятся чрезвычайно большими. Иногда симптомы нарастают постепенно и трудноразличимы, особенно при астроцитоме низкой степени злокачественности. В других же случаях симптомы могут быть серьезными и развиваться быстро, особенно если опухоль высокозлокачественная или быстрорастущая.
Симптомы астроцитомы зависят от таких факторов, как возраст ребенка, расположение и размер опухоли, скорость роста опухоли.
Симптомами астроцитомы у детей могут быть:
- Головные боли, которые часто усиливаются по утрам или проходят после рвоты
- Тошнота и рвота
- Проблемы со зрением
- Потеря равновесия или проблемы при ходьбе
- Слабость, онемение, покалывание или изменения чувствительности с одной стороны тела
- Изменения личности или поведения
- Судороги
- Изменения речи
- Изменения слуха
- Утомляемость или сонливость
- Изменения успеваемости или эффективности работы
- Необъяснимые изменения массы тела (увеличение или уменьшение)
- Симптомы, связанные с проблемами функционирования эндокринной системы , например повышенная жажда или раннее половое созревание
- Увеличение размера головы у грудных детей
- Увеличение размеров родничка (мягкой области в верхней части черепа)
Рост опухоли часто нарушает нормальную циркуляцию спинномозговой жидкости . Это приводит к накоплению жидкости в мозге — гидроцефалии . Жидкость вызывает повышение давления в головном мозге ( внутричерепного давления ). Некоторые симптомы астроцитомы могут быть связаны с гидроцефалией.
Диагностика астроцитомы
Исследования для диагностики астроцитомы:
- Медицинский осмотр и изучение истории болезни помогают врачам получить сведения о симптомах, общем состоянии здоровья, перенесенных заболеваниях и факторах риска.
- Факторы риска. Для большинства детей причины образования астроцитомы не выявлены. Тем не менее, существуют определенные факторы, способные увеличить риск ее возникновения. Это врожденные патологические состояния, такие как нейрофиброматоз 1-го типа (НФ1) и туберозный склероз . Дети с синдромом Ли-Фраумени также чаще подвержены развитию астроцитом. Перенесенная лучевая терапия головного мозга также повышает риск развития этих опухолей.
- (МРТ) — основной метод визуализации, обычно используемый для оценки астроцитомы. Изображения, сделанные с помощью МРТ, могут дать больше информации о типе опухоли и потенциальном развитии заболевания. Кроме того, МРТ проводится после хирургической операции, чтобы удостовериться, что опухоль полностью удалена. (КТ) позволяет создавать изображения поперечного сечения органов и тканей внутри тела с помощью рентгеновских лучей. Специальный аппарат сделает множество снимков, чтобы составить детальное изображение. Это позволяет обнаружить опухоли очень маленького размера.
Маркированная астроцитома на МРТ в осевой проекции
МРТ во фронтальной плоскости с метками размеров астроцитомы
МРТ астроцитомы в сагиттальной плоскости
Определение степени злокачественности и стадии развития астроцитомы
Астроцитомы классифицируются на основе их внешнего вида под микроскопом. Опухоль оценивается по шкале от I до IV степени. Чем сильнее изменения внешнего вида клеток, тем выше степень злокачественности.
Опухоли I и II степени считаются низкозлокачественными. Клетки выглядят менее агрессивными и растут медленно. Прогноз для низкозлокачественной астроцитомы в целом благоприятный, особенно у детей.
Опухоли III и IV степени считаются высокозлокачественными. Они агрессивны и растут намного быстрее. Прогноз для высокозлокачественных опухолей намного хуже, чем для низкозлокачественных. Однако прогноз может зависеть от того, какое лечение доступно для конкретного типа опухоли.
Подавляющая часть астроцитом у детей характеризуются низкой степенью злокачественности. У взрослых астроцитомы, как правило, высокозлокачественные.
Классификация астроцитом по степени злокачественности
| Низкозлокачественные опухоли (I или II степень) | Пилоцитарная астроцитома (ПА)/ювенильная пилоцитарная астроцитома (ЮПА) Пиломиксоидная астроцитома (ПМА) Диффузная астроцитома/фибриллярная астроцитома Плеоморфная ксантоастроцитома (ПКА) Субэпендимальная гигантоклеточная астроцитома |
|---|---|
| Высокозлокачественные опухоли (III или IV степень) | Анапластическая астроцитома (АА) Анапластическая плеоморфная ксантоастроцитома Глиобластома/мультиформная глиобластома (МГБ) Диффузная срединная глиома (DIPG) |
Что такое пилоцитарная астроцитома?
Пилоцитарная астроцитома (или ювенильная пилоцитарная астроцитома) — самая распространенная опухоль головного мозга у детей. Это низкозлокачественная опухоль. Она редко прогрессирует до более высокой степени злокачественности. При пилоцитарной астроцитоме 10-летняя выживаемость составляет 90%. Однако прогноз для грудных детей в большинстве случаев хуже, чем для детей старшего возраста.
Пилоцитарная астроцитома — это медленно растущая опухоль, которая, как считается, растет поэтапно. У детей этот тип опухоли чаще встречается в мозжечке и зрительном пути. Основным методом лечения пилоцитарной астроцитомы является хирургическая операция. Однако не все опухоли (например, глиомы зрительного пути) можно полностью удалить хирургическим путем. Это связано с риском повреждения соседних структур головного мозга.
Прогноз при лечении астроцитомы
Вероятность излечения во многом зависит от конкретного типа опухоли и ее расположения. В случае успешного проведения хирургической операции коэффициент выживаемости пациентов с некоторыми типами низкозлокачественных астроцитом составляет 95% или больше. Но при этом коэффициент выживаемости пациентов с некоторыми типами высокозлокачественных астроцитом составляет 10–30%.
На вероятность излечения влияет:
- Тип и степень злокачественности опухоли. Низкозлокачественные астроцитомы растут медленнее и реже возникают повторно. Высокозлокачественные астроцитомы хуже поддаются лечению и часто возникают повторно.
- Расположение опухоли. Вероятность излечения опухолей, расположенных в полушариях головного мозга или мозжечке, выше по сравнению с опухолями, расположенными в средней части головного мозга или в стволе мозга. Во многом это связано со сложностями удаления опухоли путем хирургической операции.
- Возможность полного удаления опухоли хирургическим путем. Одним из наиболее важных факторов для прогноза является возможность полного удаления опухоли хирургическим путем. Дети, у которых выполнена полная резекция опухоли без видимых остатков, имеют наилучшие шансы на излечение.
- Возраст на момент постановки диагноза. Влияние возраста на прогноз зависит от конкретного типа опухоли. У детей с низкозлокачественной астроцитомой старше 3 лет (на момент постановки диагноза) исход лечения обычно благоприятнее, чем у детей младшего возраста. Высокозлокачественная астроцитома у пациентов, диагноз которым поставлен в раннем возрасте, как правило, лучше поддается лечению.
- Распространение опухоли. Рак, который метастазировал или распространился на другие части головного или спинного мозга, хуже поддается лечению.
- Нейрофиброматоз I типа. У пациентов с низкозлокачественной астроцитомой и нейрофиброматозом 1-го типа, как правило, достигается больший успех в лечении, чем у пациентов без него.
- Первичная опухоль или рецидив. Возникающее повторно (рецидивирующее) заболевание хуже поддается лечению.
- Молекулярные особенности опухоли. Определенные изменения в генах и характеристиках клеток опухоли могут облегчить лечение заболевания или дать возможность применять отдельные новые методы лечения (так называемую таргетную терапию).
Лечение астроцитомы
Лечение астроцитомы зависит от типа и расположения опухоли, от того, насколько опухоль распространилась и возникла ли она повторно. Агрессивные опухоли требуют более интенсивного лечения. Учитывается также возраст пациента. Врачи стараются избегать применения лучевой терапии у очень маленьких детей, поскольку риск серьезных побочных эффектов у них выше.
Хирургическая операция
Хирургическая операция для удаления максимального количества клеток опухоли является основным методом лечения астроцитомы. При опухолях I степени злокачественности для эффективного лечения пациентов может быть достаточно хирургической операции. Ее цель — тотальная резекция (полное удаление) опухоли. Однако полное удаление не всегда возможно из-за риска повреждения соседних структур мозга. А в некоторых случаях хирургическая операция невозможна из-за расположения опухоли.
Химиотерапия
Химиотерапия часто используется в дополнение к хирургической операции или в качестве основного метода лечения, если проведение хирургической операции невозможно. У очень маленьких детей химиотерапия может использоваться для отсрочки лучевой терапии до момента, когда ребенок подрастет.
План химиотерапии зависит от таких факторов, как распространение заболевания и молекулярные особенности опухоли. Химиотерапия, применяемая в случаях низкозлокачественной астроцитомы, включает введение карбоплатина и винкристина, еженедельное ведение винбластина либо тиогуанина, прокарбазина, ломустина и винкристина (схема TPCV). Могут применяться другие виды химиотерапии, особенно в рамках клинических исследований. Однако химиотерапия сама по себе обычно не приводит к излечению низкозлокачественной астроцитомы. Если не удалить астроцитому хирургическим путем, она может превратиться в длительное или хроническое заболевание.
Лучевая терапия
Лучевая терапия может использоваться в зависимости от типа опухоли, ее расположения и возраста ребенка. Она часто используется после хирургической операции на высокозлокачественной астроцитоме, чтобы уничтожить оставшиеся опухолевые клетки.
Таргетная терапия
Таргетная терапия представляет собой целенаправленное воздействие на специфические мишени (от англ. target — мишень) в опухолевых клетках. Применяемые лекарственные препараты изменяют сигналы и процессы на молекулярном уровне, обеспечивая остановку роста, деления или взаимодействия раковых клеток. Таргетные препараты применяются в основном для лечения низкозлокачественной астроцитомы.
У большей части низкозлокачественных астроцитом, как оказалось, происходит изменение гена BRAF в клетках опухоли. Ген BRAF помогает контролировать функцию белка, важного для роста и функционирования клеток. Такое изменение гена представляет собой точечную мутацию BRAF V600E или слияние/дублирование BRAF. В зависимости от типа мутации, для блокирования сигналов, способствующих росту опухолевых клеток, могут использоваться определенные лекарственные препараты.
Ниже указаны типы таргетной терапии, исследуемые у пациентов с астроцитомой:
- При лечении опухолей с мутацией гена BRAF V600 могут применяться такие ингибиторы BRAF, как вемурафениб и дабрафениб.
- В случае слияния/дублирования BRAF или наличия низкозлокачественной астроцитомы у пациентов с НФ1 могут применяться ингибиторы MEK, например селуметиниб или траметиниб.
- При наличии низкозлокачественной астроцитомы, особенно у пациентов с комплексом туберозного склероза (КТС), могут быть эффективными ингибиторы mTOR эверолимус или сиролимус.
Иммунотерапия
Иммунотерапия — это лечение с использованием собственной иммунной системы организма, которая распознает опухолевые клетки и атакует их. Примерами иммунотерапевтических лекарственных препаратов, исследуемых в области лечения астроцитомы, служат ингибиторы контрольных точек. Эти препараты помогают блокировать сигналы от раковых клеток, защищающие их от действия иммунной системы организма.
Для управления симптомами могут применяться стероидные и противосудорожные лекарственные препараты. У некоторых детей с гидроцефалией, вызванной астроцитомой, в головной мозг может устанавливаться шунт для предотвращения накопления спинномозговой жидкости. Шунт — это небольшая трубка, отводящая спинномозговую жидкость из области головного мозга.
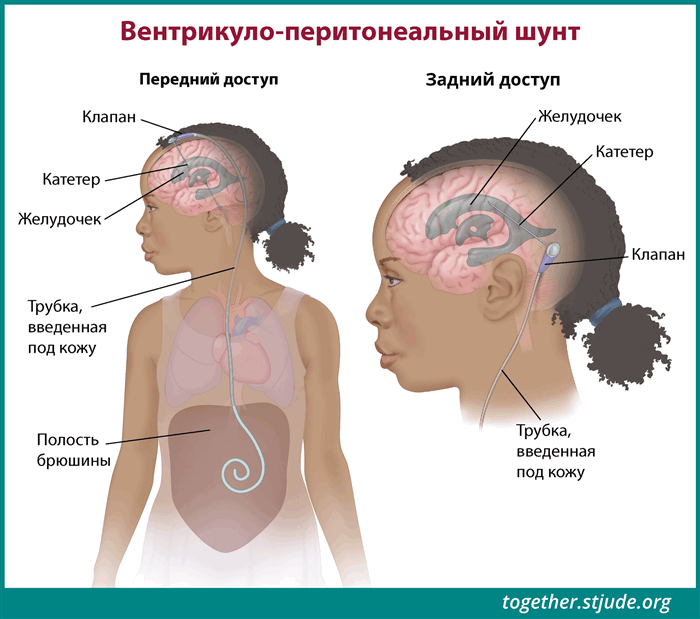
Шунт — это небольшая трубка, отводящая спинномозговую жидкость, чтобы предотвратить ее накопление.
Уход за пациентами с астроцитомой должен включать в себя предоставление необходимой помощи в области эндокринологии и офтальмологии, реабилитационной терапии, педагогического сопровождения и психологической помощи.
Жизнь после астроцитомы
Восстановление и отдаленные последствия астроцитомы, перенесенной в детском возрасте, зависят от типа опухоли и перенесенного лечения. Бывшим пациентам необходимо проходить регулярные обследования и процедуры диагностической визуализации, а также сдавать анализы, чтобы отслеживать возможное рецидивирование или прогрессирование заболевания. В зависимости от вида опухоли, ответа на лечение и индивидуальных потребностей пациента, врач составит график обследований.
Низкозлокачественная астроцитома у детей как долговременное заболевание
Низкозлокачественные астроцитомы или глиомы часто являются хроническими или длительными заболеваниями. Хотя общая выживаемость при низкозлокачественной глиоме высока, опухоль, как правило, рецидивирует или прогрессирует со временем. Пациенту может требоваться дополнительное лечение в течение многих лет последующего наблюдения. Это означает, что пациент подвержен большему количеству осложнений, вызванных самой опухолью или ее лечением. Кроме того, могут встречаться случаи, когда на изображении виден рост опухоли, однако врачи рекомендуют наблюдение ( бдительное ожидание ) вместо лечения. Взаимопонимание и доверие между пациентом, членами его семьи и лечащими врачами имеют решающее значение для принятия решений и лечения заболевания.
Многопрофильная бригада специалистов стремится помочь каждому пациенту поддерживать здоровье и качество жизни как можно дольше. Регулярные медицинские осмотры и обследования необходимы, чтобы выявить возможные проблемами со здоровьем, которые могут развиться спустя годы после терапии.
—
Дата изменения: июль 2019 г.
Опухоль зрительного пути
Опухоль зрительного пути — это вариант глиомы: опухоли, развивающейся из глиальных клеток, которые окружают и поддерживают нервные клетки. Опухоли зрительного пути у детей, как правило, характеризуются низкой степенью злокачественности.
Подробнее об опухолях зрительного пути
Ганглиоглиома
Ганглиоглиомы — это редко встречающиеся опухоли головного и спинного мозга. Они развиваются из групп нервных клеток (ганглиозных клеток) и поддерживающих клеток (глиальных клеток) в центральной нервной системе (ЦНС).
Подробнее о ганглиоглиомах
Олигодендроглиома
Олигодендроглиома — это разновидность глиомы, то есть опухоль, развивающаяся из глиальных клеток, которые составляют поддерживающую ткань мозга.
Диагностические значения особенностей строения микрососудов глиальных опухолей головного мозга

Диффузные глиомы – наиболее распространенные первичные опухоли головного мозга с непропорционально высоким уровнем смертности. Характеристики микрососудов имеют важное диагностическое и прогностическое значение, однако результаты предыдущих исследований противоречивы.
Цель работы: оценить особенности ангиогенеза в диффузных глиомах на основе определения качественных и количественных характеристик микрососудов и определить их взаимосвязь с гистологическим типом опухоли. В диффузных глиомах головного мозга (n=76), используя GFAP- негативный статус эндотелия при наличии исключительно GFAP-позитивных опухолевых клеток, была измерена и подсчитана плотность расположения сосудов (мкм-1), удельная площадь (%), удельная площадь просвета (%), а также средний диаметр микрососудов (мкм). Микроваскулярная пролиферация была оценена с помощью индекса пролиферации эндотелия сосудов (Ki-67). Установлена возможность рутинной оценки ангиогенеза в диффузных глиомах с помощью маркеров GFAP и Ki-67. В диффузных глиомах головного мозга выявлена выраженная взаимосвязь между особенностями строения микроциркуляторного русла неопластической ткани и Grade глиомы по классификации ВОЗ.
Ключевые слова
Полный текст
Диффузные глиомы – наиболее распространенные первичные опухоли головного мозга с чрезвычайно высоким уровнем летальности, построенные из клеток, имеющих черты астроцитарной и/или олигодендроглиальной дифференцировки. Согласно пересмотренной классификации опухолей ЦНС ВОЗ (4-е пересм. изд., 2016 г.) был введён «интегрированный» диагноз, который формируется на основе определения патогистологических и молекулярных особенностей новообразования [1]. На первом этапе определяют именно гистологический вариант глиомы, основываясь на характерных для отдельных диагностических категорий фенотипических признаках с использованием как рутинной окраски, так и иммуногистохимических технологий [2].
Традиционно, важнейшее значение при установлении патогистологического диагноза и определении степени злокачественности новообразования принадлежит таким критериям, как пролиферативная активность неопластических клеток, клеточный и ядерный плеоморфизм, выраженность и распространенность вторичных изменений опухоли [3].
Учитывая особенности строения и форму кровеносных сосудов, в диффузных глиомах выделяют 4 основных морфологических типа, а именно: 1) гломерулоидний тип – группа сосудов, окруженных соединительнотканной стромой; 2) сосудистые гирлянды – сосуды с или без соединительнотканной стромы, которые вместе формируют гирляндоподобные структуры и чаще локализуются вокруг некротически измененной ткани; 3) сосудистые кластеры – отдельные ячейки микрососудов (≥3) причудливой формы без соединительнотканной стромы; 4) капилляроподобные сосуды – равномерно распределенные тонкие микрососуды, напоминающие нормальные капилляры головного мозга [4, 5].
Неоднократно указывалось на диагностическое и независимое от патогистологического диагноза прогностическое значение таких показателей ангиогенеза как микрососудистая плотность (micro-vascular density) 6, общая сосудистая площадь (total microvascular area) [9], морфологический тип представленных сосудов [4, 5]. Существует взаимосвязь особенностей строения микрососудистого русла и других морфологических и клинических признаков опухолей [10].
Использование иммуногистохимических (ИГХ) методик позволяет упростить и объективизировать исследования сосудов. Наиболее часто применяются следующие маркеры микрососудистой стенки: CD34, CD31, фактор фон Виллебранда.
Целью исследования было оценить особенности ангиогенеза в диффузных глиомах на основе определения характеристик микрососудов и выявить их взаимосвязь с гистологическим типом опухоли.
Материалы и методы
Было проанализировано 76 образцов глиальных опухолей головного мозга (табл. 1), полученные путем биопсии или оперативного вмешательства, преимущественно в нейрохирургическом отделении Днепропетровской областной клинической больницы им. И.И. Мечникова и подлежащих иммуногистохимическому исследованию в морфологическом отделе лечебно-диагностического центра ООО «Аптеки медицинской академии» (г. Днепр) в течение 2006-2016 гг. Гистологический диагноз был установлен, опираясь на современные гистологические и иммуногистохимические критерии [3].
Таблица 1.Характеристика исследуемой группы пациентов (n, %)
Читайте также:
- Гипоталамические влияния на кровообращение. Влияние гипоталамуса на кровообращение. Регуляция кровообращения гипоталамусом..
- Строение ресничек и жгутиков клетки
- Отравление цитратом - цитратная интоксикация
- Диафаноскопия и диагностическая пункция при синуите. Пункция гайморовой пазухи при гайморите
- Употребление психоактивных веществ. Распространенность психоактивных препаратов при шизофрении
