Анкилозирующий спондилартрит. Инфекционные спондилиты.
Добавил пользователь Alex Обновлено: 27.01.2026
Спондилит – заболевание позвоночника, при котором развивается воспаление и происходит первичное разрушение тел позвонков. Болезнь деформирует позвоночник: постепенно позвонки срастаются друг с другом или с другими частями скелета – ребрами, крестцом и даже костями таза.
При спондилите позвонков связки позвоночника окостеневают, провоцируя сильные боли и существенно снижая подвижность. Чем дольше затягивается диагностика и лечение спондилита, тем выше риск оказаться обездвиженным и в инвалидном кресле.
Причины
Спондилит возникает из-за поражения иммунной системы инфекционными заболеваниями и имеет течение аутоиммунной патологии. Иммунная система дает сбой и атакует собственные клетки, тем самым разрушая костную ткань. Организм восполняет костную массу за счет образования рубцов. Рубцы соседних костей со временем срастаются, образуя одно неподвижное соединение.
Спондилит бывает специфический и неспецифический. Специфический вызван определенным заболеванием. Неспецифический является осложнением заболевания или возникает после оперативного вмешательства и других инвазивных процедур.
Основным возбудителем специфического спондилита является золотистый стафилококк, однако заболевание может возникнуть из-за туберкулезной палочки (развивается туберкулезный спондилит), возбудителей сифилиса, гонореи и бруцеллеза, а также энтеробактерий и других патогенов.
Неспецифический гематогенный гнойный спондилит, как правило, возникает в грудном и поясничном отделах позвоночника, редко – в шейном. Может стать осложнением фурункулеза, ангины, зубного кариеса и проявиться после операций на брюшной полости, почках и органах малого таза.
Со счетов не стоит сбрасывать и генетическую предрасположенность: если в семье кто-то болел или болеет спондилитом, риск обнаружить заболевание у следующего поколения достаточно велик.
Симптомы и стадии спондилита
Спондилит проявляется в 20-30 лет и чаще от него страдают мужчины.
На первичной стадии наблюдаются слабые боли в спине в области поясницы. Симптомы не настолько существенны, чтобы пациент незамедлительно обратился за помощью к врачу.
Со временем боли в пояснице становятся сильнее, появляются чаще и длятся дольше. Отдых и сон облегчения не приносят. По утрам присутствует ощущение скованности, которое постепенно проходит от незначительной физической подвижности.
На вторичной стадии заболевания спондилит перемещается с поясничного отдела позвоночника на грудной и шейный. Характерные признаки: очень сильные боли в спине (не только в пояснице), которые сложно заглушить обезболивающим. Движения скованные и ограниченные из-за постоянного мышечного напряжения.
Развитие спондилита позвонков ведет к мышечной атрофии, а сращивание с ребрами ограничивает подвижность грудной клетки и приводит к проблемам с дыханием. Кроме того, при аутоиммунных заболеваниях происходит поражение любых здоровых клеток, включая клетки внутренних органов. Поэтому спондилит может стать причиной поражения сердца, почек, легких, глаз и других органов.
Диагностика
Спондилит любого типа и на любой стадии диагностируется с помощью рентгенографии, компьютерной томографии, магнитно-резонансной томографии, сцинтиграфии и лабораторных исследований (анализ крови, анализ мочи и другие анализы при необходимости).
Необходимые для диагностики процедуры определяет лечащий врач на основании анамнеза: первичного осмотра, жалоб больного и результатов предыдущих обследований, если такие есть.
Лечение
Лечение зависит от типа спондилита, возбудителя и стадии заболевания. На первичной стадии главная задача врача – устранить источник. Если это бактериальная инфекция назначается курс антибиотиков. Если спондилит является осложнением другого заболевания, задача врача – вылечить это заболевание и одновременно замедлить развитие спондилита. Если спондилит позвонков, – специфический или неспецифический, – запущен, требуется операция или несколько операций плюс медикаментозная терапия и длительная реабилитация.
При лечении спондилита любого типа и на любой стадии может потребоваться стабилизация позвоночника, физиотерапия, а также медикаментозная терапия. Конкретные методы лечения и лекарственные препараты подбирает лечащий врач.
Спондилит нельзя вылечить полностью, но можно максимально замедлить его развитие. Поэтому своевременное обращение к врачу может предупредить появление инвалидного кресла в жизни пациента.
После курса лечения по рекомендации врача необходимо периодически делать КТ, МРТ или рентген и сдавать анализы (С-реактивный белок и СОЭ).
Болезнь Бехтерева (анкилозирующий спондилоартрит)
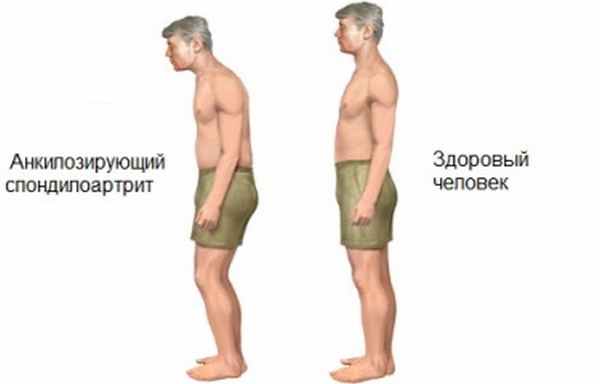
Анкилозирующий спондилит относится к системным воспалительным заболеваниям, при котором преимущественно поражается позвоночник. Протекающий в позвоночнике патологический процесс постепенно приводит к сращению отдельных позвонков между собой (анкилозированию), следствием чего является развитие ограничения подвижности позвоночника. Одновременно происходит окостенение связок, окружающих позвоночник и в результате позвоночник в той или иной степени утрачивает подвижность.
Заболевание впервые было описано российским неврологом Бехтеревым В. М., что было закреплено в названии. Болеют преимущественно молодые мужчины (в 3-6 раз чаще, чем женщины). Пик заболеваемости приходится на возрастной интервал 25-35 лет. Считается, что лица старше 45-50 лет заболевают крайне редко.
Причины анкилозирующего спондилита
Причина этого заболевания неизвестна, но не отрицается наследственный фактор (т.н. ген гистосовместимости HLA -B27 находят у 90% пациентов, хотя наличие гена не означает, что у вас разовьется анкилозирующий спондилит).
Симптомы болезни Бехтерева
Обычно заболевание начинается с появления постепенных болей в пояснице, которые со временем распространяются на другие отделы позвоночника. Боли могут возникать эпизодически, но чаще носят стойкий характер и лишь на время уменьшаются после приема лекарств. Характер болей имеет следующие особенности:
- боли усиливаются в покое, особенно во вторую половину ночи или утром;
- сопровождаются скованностью;
- уменьшаются или проходят полностью после физических упражнений;
- быстро купируются приемом нестероидных противовоспалительных препаратов.
Постепенно меняется осанка: усиление или выпрямление физиологических изгибов позвоночника, развитие так называемой позы «просителя» или «гордеца», ограничение подвижности позвоночника, дыхательной экскурсии грудной клетки.
У больных анкилозирующим спондилитом нередко развиваются поражения и других органов, кроме позвоночника: суставов (артрит, обычно нижних конечностей, грудино-ключичных сочленений) энтезиты (боль и воспаление в местах прикрепления сухожилий), теносиновиты (воспаления сухожилий), глаз (увеит, иридоциклит).
Диагностика
Лабораторные тесты: общий анализ крови (ускорение СОЭ), увеличение С-реактивного белка. Исследование HLA-B27.
Инструментальные методы. Наиболее значимым тестом для установления диагноза анкилозирующего спондилита является выявление сакроилиита (воспаление крестцово-подвздошных сочленений). Сакроилиит выявляется при рентгенографии или магнитно-резонансной томографии (на ранних стадиях).
Лечение болезни Бехтерева
Проводится в несколько этапов, поэтому требует комплексного подхода и наличия в медицинском центре необходимого оборудования для диагностики и реабилитационных программ. В первую очередь после подтверждения диагноза специалист подберет средства для снятия болевых ощущений и купирования воспалительного процесса. После тщательного анализа текущего состояния потребуется выработка программы по восстановлению подвижности позвоночника и поддержанию его в стабильном состоянии.
Вернуть подвижность позвоночника – это сложная задача, требующая не только высокого профессионализма команды специалистов, но и ответственного отношения пациента - лечение займет не один месяц. Может потребоваться:
- внутрисуставное и паравертебральбное введение препаратов;
- индивидуально разработанная программа регулярных физических упражнений;
- иглоукалывание, массаж;
- а при тяжелых, запущенных формах – оперативное вмешательство (замена сустава на искусственный, эндопротезирование).
Сложно в рамках одного медицинского центра собрать все возможные средства для диагностики и лечения под руководством проверенных и опытных специалистов, но нам это удалось, поэтому наши пациенты получают всю необходимую помощь в одном месте.
В ревматологическом центре ФКНЦ ФМБА большое внимание уделяют профессионализму сотрудников: это и регулярные курсы повышения квалификации, и поддержка научных исследований с последующими публикациями; и приглашение российских и зарубежных коллег для обмена опытом. Нашим пациентам доступны все современные методики лечения, диагностика проводится на высокоточном оборудовании, а у специалистов есть успешный опыт лечения даже запущенных стадий анкилозирующего спондилита. Но конечно же, не стоит затягивать с записью на консультацию к врачу: чем раньше к нам обращаются с жалобами на боли в позвоночнике, тем благоприятнее прогноз лечения и выздоровления при подтвержденном диагнозе.
Записаться на прием к специалисту вы можете через специальную форму на сайте или по телефону.
Лечение анкилозирующего спондилита
Оформите заявку на прием к врачу, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Наши специалисты

Место работы
Медицинский центр «Докториус» г. Ижевск
Стаж работы 23 года.
Отзывы наших клиентов
Хочу выразить глубокую благодарность и признательность процедурной медицинской сестре Елене Рафаиловне за профессионализм, чуткость и отзывчивость. Ее профессиональные навыки вызывают восхищение.

Хочу сказать большое спасибо Журавлевой Надежде Михайловне, за ее чуткое отношение к больным, очень добросовестное и профессиональное, как специалиста отличного и человека. А также Сипович Андрею Владимировичу и Жаннете Николаевне. Все делают очень хорошее дело, помогая вылечится и восстановиться.
Весь персонал очень вежливый и внимательный, так держать! Большое спасибо!

Огромное спасибо Ворончихину Алексею Николаевичу! У Вас золотые руки. Вы меня сделали счастливым человеком. Пусть все у вас в жизни будет хорошо. Счастья в семье и на работе! Всего Вам наилучшего в работе и личной жизни! Вы врач от Бога! Успехов Вам!

Анжелика Валерьевна Ананьева, благодарю Вас за хорошее, внимательное отношение ко мне! Вы меня спасли в трудное время для меня. Лечение очень помогло.
За Вашу чуткость, доброту
И за прекрасное лечение
Хочу сказать, спасибо Вам
Вы лучший доктор - нет сомнения.
Вас от души благодарю
За такт, внимание, заботу
Хочу, чтоб каждый человек
Так выполнял свою работу.
Быть врачом - это ваше призвание.
Будьте сами здоровы и успешно лечите других.
Большую благодарность выражаю медсестрам процедурного кабинета. Балюк Елена Рафаиловна - профессионал. Очень внимательная. Благодарю за такое отношение. Отличный коллектив. Лучшая клиника в Ижевске!

Спасибо большое моему врачу Мингазовой Гульнаре Фирдависовне. За ее внимание, понимание к моей проблеме. Всегда идет на встречу и контролирует состояние.
Когда тебе все спокойно, доступно объяснят, легче идти на процедуры.
Ей здоровья (врачи тоже болеют), успехов, опыта в ее деликатном деле.
Чтобы больные уходили улыбаясь и с уверенностью, что все будет хорошо! Проблема отступила и главное выполнять все рекомендации врача!

Анкилозирующий спондилит (болезнь Бехтерева) - это хроническое системное заболевание суставов с преимущественной локализацией процесса в крестцово-подвздошных сочленениях, суставах позвоночника и паравертебральных мягких тканях.
Анкилозирующий спондилоартрит (болезнь Бехтерева)
Анкилозирующий спондилоартрит или болезнь Бехтерева – хроническое воспалительное заболевание, поражающее в основном сочленения опорно-двигательного аппарата (наиболее часто суставы позвоночника и крестцово-подвздошного отдела). Это болезнь также может развиваться и в других органах (глаза, сердце, почки и др.), из-за чего относится к системным.
Отличительной особенностью болезни Бехтерева является анкилозирование позвоночника – срастание суставов в единое целое. Мужчины страдают от спондилоартрита примерно в 3-6 раз чаще женщин. Появляется оно, как правило, в молодом возрасте – до 35 лет.
Врачи ОН КЛИНИК обладают большим опытом лечения заболеваний суставов.
О заболевании
Болезнь Бехтерева часто возникает в молодом возрасте (до 35 лет). Среди симптомов самым распространенным при этой болезни является «воспалительная» боль в спине – страдает позвоночник. Она ослабевает при активных движениях и возрастает во время длительного периода малой подвижности (например, ночью). Первоначально происходит воспаление крестцово-подвздошных суставов (сакроилеит), что проявляется болями в области поясницы. Иногда болевые ощущения возникают в шее или в грудном отделе позвоночника. Распространены боли в области пятки, включая места крепления ахилловых сухожилий.
Ещё одним из симптомов является скованность движений, чаще по утрам. Иногда боли, небольшой отек и ограниченность движений возникают в суставах конечностей (плечевом, тазобедренном, суставах кистей и стоп, височно-нижнечелюстном).
При длительном развитии заболевания ограничения подвижности становится постоянными, суставы позвоночника срастаются, человек сгибается в «позу просителя».
Внесуставными проявлениями при болезни Бехтерева является поражение глаз, проводящей системы сердца или почек. Болезненные ощущения, светобоязнь, покраснение встречаются как проявления чаще. Болезни Бехтерева могут способствовать воспалительные заболевания, инфекции желудочно-кишечного тракта и мочеполовой системы, гормональные нарушения, псориаз и др.
«Воспалительная» боль и утренняя скованность – существенный повод для срочного обращения к врачу. Специалисты ОН КЛИНИК имеют большой и успешный опыт диагностики и лечения такого довольно редкого заболевания, как болезнь Бехтерева.
Провоцирующие факторы заболевания и его классификация
К настоящему моменту причины развития болезни Бехтерева уточняются. Она считается многофакторным заболеванием – для её развития должны одновременно присутствовать внутренние (генетическая предрасположенность) и внешние факторы. Последние и являются пусковыми механизмами (триггерами) для развития заболевания. В качестве триггеров выступают низкий вес при рождении (меньше 3 кг), травмы, инфекционные заболевания, стрессы (включая переохлаждение) и др.
Первичное поражение, вероятно, возникает в связках и сухожилиях в зонах прикрепления к костям. Заболевание развивается на основе двух процессов – воспаления и образования вертикальных костных выростов снаружи от фиброзных колец (амортизаторов) межпозвонковых дисков. Исследования последних лет демонстрируют, что костные выросты образуются только в местах, где ранее локализовалось воспаление. Следовательно, воспалительный процесс и разрушение межпозвонковых дисков нужны для дальнейшего развития патологии, образования костных выростов.
Заболевание разделяют по локализации воспаления на центральную (позвоночник), ризомелическую (позвоночник и крупные суставы конечностей), периферическую (крестцово-подвздошные, голеностопные и коленные сочленения) и скандинавскую (мелкие суставы кистей и стоп) формы.
По стадии развития анкилозирующего спондилоартрита:
- Начальная (нерентгенологическая): рентгенологические изменения не выявляются, магнитно-резонансная томография выявляет воспалительный процесс в крестцово-подвздошных сочленениях (сакроилеит).
- Развернутая: сакроилеит виден на рентгенологических снимках, отсутствуют костные мостики между позвонками.
- Поздняя: рентген выявляет сакроилеит и костные мостики между позвонками.
Своевременная постановка диагноза и грамотное лечение помогут затормозить развитие заболевания. Приходите на прием в ОН КЛИНИК – наши специалисты всегда рады помочь.

ОН КЛИНИК медицинские центры в Москве
Диагностика
На первичном приеме врач проводит физикальное обследование: изучает походку, оценивает осанку, наблюдает за подвижностью позвоночника и тазобедренных суставов с помощью функциональных тестов для выявления уровня нарушений.
Исследуется дыхательная экскурсия (изменение обхвата во время дыхательного цикла) грудной клетки.
Доктор оценивает объем движений в суставах конечностей, идентифицирует болезненные и отечные суставы, выполняет осмотр и пальпацию участков прикрепления связок и сухожилий к костям.
Далее назначаются инструментальные и лабораторные обследования:
- или компьютерная томография, рентген, , биохимический и иммунологический анализы крови для оценки состояния организма и исключения других заболеваний суставов, а также генетический анализ крови на наличие основного иммуногенетического маркера высокой предрасположенности к развитию анкилозирующего спондилита и других связанных серонегативных спондилоартропатий.
На повторном приеме по результатам всех тестов и анализов специалист делает заключение и ставит диагноз.
В зависимости от жалоб пациентов при болезни Бехтерева помимо приема ревматолога может потребоваться консультация врача другой специальности (кардиолога, гастроэнтеролога, окулиста, дерматолога и др.). В ОН КЛИНИК Вы можете быстро посетить всех необходимых врачей – у нас огромный штат опытных докторов разных направлений.
Лечение болезни Бехтерева
Во время лечения заболевания каждому клиенту ОН КЛИНИК подбирается индивидуальный комплекс методов, который может включать:
Медикаментозное лечение: для уменьшения и снятия воспаления и боли назначаются нестероидные противовоспалительные препараты (НПВП). Если лечение НПВП не помогает, применяют глюкокортикоидные препараты (ГКП), наиболее оправдано введение таких препаратов локально в воспаленный сустав в смеси с анестетиками. В редких случаях, когда пациента мучают сильные боль и воспаление, доктор может назначить ГКП в форме пульс-терапии (большие дозы внутривенно не более 3 дней). Могут применяться иммунодепрессанты и препараты, направленные на нормализацию работы иммунной системы. В каждом случае препараты для лечения подбираются индивидуально, исходя из особенностей пациента и заболевания.
Озонотерапию в различных формах и путях введения назначается пациентам для стимуляции обменных процессов в клетках и улучшения усвоения кислорода. Этот метод терапии особенно эффективен для снятия болевого синдрома, снижения воспалительного процесса и стимуляции естественного обновления и восстановления тканей.
Физиотерапию: магнитная терапия, ультразвуковая, ударно-волновая терапии (воздействие ударных звуковых волн), фонофорез (сочетание медикаментов с ультразвуковыми волнами), ультрафиолетовое облучение, лечебные ванны, массаж и др.
Лечебную физкультуру (ЛФК): доктор подбирает для пациентов индивидуальный комплекс упражнений, направленных на восстановлении функции сустава. Благотворно влияют занятия в бассейне, на лыжах.
Коррекцию поведенческих и двигательных привычек: клиенту нужно приучить себя регулярно следить за осанкой, спать на твердой поверхности без подушки, отказаться от больших физических нагрузок, поднятия тяжестей, длительных статических нагрузок для позвоночника.
Изменение рациона питания: необходимо организовать полноценное и регулярное питание. С помощью врача клиент формирует список продуктов и подробный рацион. На самой запущенной стадии необходимо хирургическое вмешательство. В ОН КЛИНИК успешно проводится такие эффективные операции в зоне тазобедренных и коленных суставов, как:
В большинстве случаев после этих операция исчезают симптомы, уходят болезненные ощущения, постепенно возвращается свобода движений. Врачи ОН КЛИНИК могут помочь даже в самых сложных случаях!
Анкилозирующий спондилит
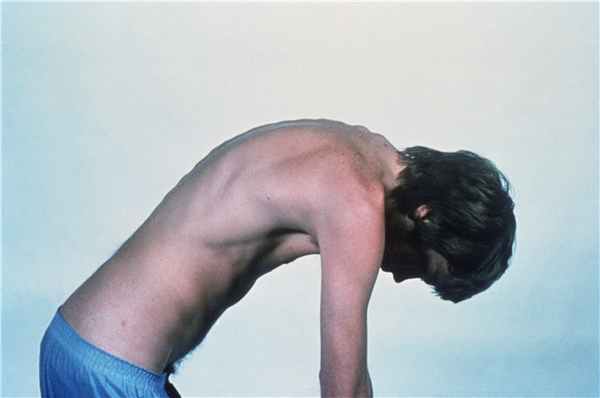
Анкилозирующий спондилит является прототипом спондилоартропатии Обзор серонегативных спондилоартропатий (Overview of Seronegative Spondyloarthropathies) Серонегативные спондилоартропатии (серонегативные спондилоартриты) характеризуются рядом общих клинических проявлений (например, болью в спине, развитием увеита, симптоматикой со стороны желудочно-кишечного. Прочитайте дополнительные сведения и представляет собой системное заболевание, характеризующееся воспалением осевого скелета, крупных периферических суставов и пальцев, ночными болями спины, ригидностью спины, выраженным кифозом, аортитом, нарушениями проводимости и передним увеитом. Для подтверждения диагноза требуется рентгенологическое выявление сакроилеита. При лечении используют нестероидные противовоспалительные препараты и/или ингибиторы фактора некроза опухолей либо антагонисты интерлейкина (ИЛ-17), а также лечебную физкультуру, позволяющую улучшить подвижность суставов.
Анкилозирующий спондилит встречается в 3 раза чаще у мужчин, чем у женщин, и наиболее часто начинается в возрасте от 20 до 40 лет. У родственников первой линии больных с анкилозирующим спондилитом заболевание встречается в 10–20 раз чаще, чем в общей популяции. Аллель человеческого лейкоцитарного антигена В27 (HLA-B27) присутствует у 90% больных анкилозирующим спондилитом европеоидной расы, но она также имеется и у почти 10% от общей численности населения в зависимости от этнической принадлежности. Риск анкилозирующего спондилита у родственников первой линии, являющихся носителями HLA-B27, составляет 20%. Генетическую предрасположенность подтверждает высокая частота носительства HLA-B27 у представителей европеоидной расы и HLA-B7 у представителей негроидной расы, страдающих данным заболеванием. Тем не менее частота конкордантности у близнецов составляет приблизительно 50%, что предполагает участие факторов внешней среды. Патогенез, судя по всему, предполагает иммуноопосредованное воспаление.
Классификация
Большинство пациентов имеют преимущественно поражение позвоночника (так называемый осевой анкилозирующий спондилит). Некоторые из них имеют преимущественно периферическое поражение. Некоторые из пациентов с осевым поражением на обычных рентгеновских снимках не имеют никаких признаков сакроилеита. Таким образом, ряд экспертов классифицирует анкилорующий спондилит следующим образом:
Осевой анкилозирующий спондилит: преимущественно поражает осевые отделы скелета и на рентгеновских снимках обнаруживаются признаки, типичные для сакроилеита
Нерадиографический анкилозирующий спондилит: клинически похож на осевой анкилозирующий спондилит, но без рентгеновских находок, типичных для сакроилеита
Периферийный анкилозирующий спондилит: анкилозирующий спондилит, поражающий преимущественно периферические отделы скелета
Клинические проявления
Наиболее часто анкилозирующий спондилит начинается с воспалительных болей в спине, однако возможна его манифестация с поражения периферических суставов, особенно у детей и женщин и значительно реже – с острого иридоциклита (ирита или переднего увеита). Другие ранние симптомы заболевания включают уменьшение экскурсий грудной клетки в результате поражения реберно-позвонковых сочленений, небольшое повышение температуры тела, слабость, анорексию, снижение массы тела и анемию.
Боли в спине часто развиваются по ночам, могут иметь различную интенсивность и могут рецидивировать. Возникают утренняя скованность, исчезающая после движений, и спазм паравертебральных мышц. Пытаясь облегчить боль и спазм мышц, больные стремятся согнуться, в результате при отсутствии лечения наиболее часто развивается кифоз. Может развиться тяжелый артрит. В поздних стадиях отмечается выраженный кифоз, утрата поясничного лордоза, пациенты постоянно находятся в положении наклона вперед, что нарушает функцию легких и обусловливает неспособность лежать на ровной поверхности. Возможно потенциально деформирующее поражение периферических суставов, иногда пальцев (дактилит). Может развиться тендинит ахилловых сухожилий и надколеника.
У трети больных возникают системные проявления анкилозирующего спондилита. Часто развивается рецидивирующий острый передний увеит, который обычно отвечает на местную терапию; иногда он переходит в затяжную стадию и достигает значительной выраженности, провоцируя нарушение зрения. Неврологические признаки иногда являются результатом компрессионного радикулита или ишиаса, перелома позвонков или их подвывихов, а также в результате синдрома конского хвоста. Сердечно-сосудистые проявления включают недостаточность аортального клапана, аортит, стенокардию, перикардит, нарушение проводимости (могут протекать бессимптомно). Одышка, кашель и кровохарканье в редких случаях могут быть следствием нетуберкулезного фиброза или образования полостей в верхней доле легкого; в таких случаях каверны могут вторично заражаться грибами рода Aspergillus. В редких случаях анкилозирующий спондилит приводит к развитию вторичного амилоидоза. Подкожных узелков не образуется.
Диагностика
Рентгенография пояснично-крестцового отдела позвоночника и крестцово-подвздошного сустава
Исследование крови (скорости оседания эритроцитов [СОЭ], содержание С-реактивного белка, человеческого лейкоцитарного антигена В27 [HLA-B27] и общий анализ крови) или очевидные клинические критерии (критерии оценки Международного общества по изучению спондилоартрита [Assessment of SpondyloArthritis international Society criteria])
МРТ тазового отдела позвоночника у некоторых пациентов
АС следует подозревать у пациентов, особенно молодых мужчин, с ночными болями в спине, кифозом, снижением экскурсии грудной клетки, тендинитом надколленника или ахилловых сухожилий, передним увеитом неясной этиологии Обзор увеита (Overview of Uveitis) Увеит (определение) - это воспаление увеального тракта: радужки, цилиарного тела и сосудистой оболочки. Тем не менее также часто поражаются сетчатка, жидкость внутри передней камеры и стекловидное. Прочитайте дополнительные сведенияКак правило, необходимо определение СОЭ, HLA-B27, С-реактивного белка, и проведение общего анализа крови. Определение ревматоидного фактора (РФ) и антинуклеарных антител необходимо только при подозрении на другую патологию. Аллель HLA-B27 присутствует у 90% больных анкилозирующим спондилитом европеоидной расы, но она также имеется и у почти 10% от общей численности населения в зависимости от этнической принадлежности. Лабораторные исследования не позволяют поставить диагноз, но их результаты могут свидетельствовать в пользу данного диагноза или помогают исключить другие заболевания, имеющие сходство с анкилозирующим спондилитом. Если по результатам лабораторных исследований не удается исключить анкилозирующий спондилит, следует провести рентгенографию или МРТ пояснично-крестцового отдела позвоночника или крестцово-подвздошного сустава; наличие признаков сакроилиита подтверждает диагноз.
Некоторые пациенты должны выполнить МРТ таза для обнаружения сакроилеита, который не виден на рентгеновских снимках. У этих пациентов МРТ показывает остит или ранние эрозии.
Хотя для пациентов с анкилозирующим спондилитом существует несколько диагностических признаков, критерии Международного общества по изучению спондилоартрита (ASAS) ( 1 Справочные материалы по диагностике Анкилозирующий спондилит является прототипом спондилоартропатии и представляет собой системное заболевание, характеризующееся воспалением осевого скелета, крупных периферических суставов и пальцев. Прочитайте дополнительные сведения , 2 Справочные материалы по диагностике Анкилозирующий спондилит является прототипом спондилоартропатии и представляет собой системное заболевание, характеризующееся воспалением осевого скелета, крупных периферических суставов и пальцев. Прочитайте дополнительные сведения ) используются чаще всего. Они удобны для диагностики у пациентов на ранних стадиях заболевания, особенно у тех, у которых по данным визуализирующего исследования спондилоартрит не обнаружен . Критерии ASAS для осевого спондилоартрита применяются к пациентам, у которых боли в спине продолжались в течение > 3 месяцев и у которых возраст начала заболевания составляет более 45 лет.
Диагностика может быть выполнена с использованием ASAS-критериев по результатам визуализирующих или клинических исследований. Для того чтобы соответствовать критериям визуализации, пациенты должны иметь рентгенологические или полученные путем МРТ доказательства сакроилеита плюс по крайней мере 1 признак спондилоартрита. Для соответствия клиническим критериям пациенты должны иметь HLA-B27 плюс по крайней мере 2 отдельных признака спондилоартрита. Признаки спондилоартрита по шкале ASAS включают в себя следующее:
Читайте также:
