Аппендицит
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Острый аппендицит: причины появления, симптомы, диагностика и способы лечения.
Определение
Острый аппендицит – острое воспаление червеобразного отростка слепой кишки.
Червеобразный отросток (аппендикс) – это придаток слепой кишки, являющийся важным органом иммунной системы и тесно взаимодействующий с микрофлорой кишечника.
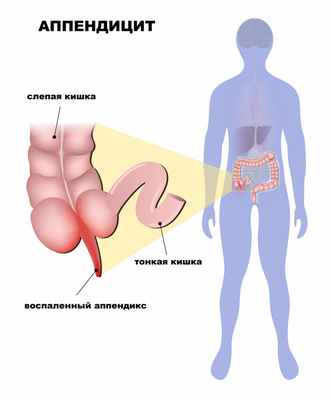
Причины появления острого аппендицита
Основной причиной развития острого аппендицита является нарушение пассажа (продвижения) содержимого из просвета аппендикса. Это может быть обусловлено пищевыми массами, каловыми камнями, глистной инвазией, гипертрофией (разрастанием) лимфоидной ткани, новообразованиями. Секреция слизи в условиях закупорки приводит к повышению давления внутри просвета аппендикса.
Содержимое червеобразного отростка, обсемененное патогенной флорой, служит благоприятной средой для развития острого воспалительного процесса.
Классификация заболевания
Клинико-морфологические формы острого аппендицита:
- катаральный (поверхностный, простой),
- флегмонозный,
- гангренозный,
- эмпиема червеобразного отростка.
Обычно пациенты жалуются на боль в животе без четкой локализации (так называемую блуждающую боль), отсутствие аппетита, тошноту, рвоту, редко диарею, повышение температуры тела.
Локализация боли зависит от расположения аппендикса. Например, при восходящем расположении боль ощущается в правом подреберье. При медиальном расположении аппендикса боль локализуется ближе к пупку. При тазовом положении воспаленный отросток может контактировать со стенкой мочевого пузыря, что проявляется дизурией и более низкой локализацией боли. При ретроцекальном расположении боль отдает в правое бедро и даже в правый тазобедренный сустав. Заметим, что червеобразный отросток вблизи внепеченочных желчных ходов может спровоцировать транзиторную желтуху.

Катаральный аппендицит. Симптомом начальной стадии заболевания является постоянная, неинтенсивная, тупая (лишь изредка схваткообразная) боль, заставляющая пациента обратиться за медицинской помощью. В течение нескольких часов боль, постепенно усиливаясь, смещается из эпигастральной области в правую подвздошную – зону локализации аппендикса. Такое смещение называется симптомом Кохера-Волковича и характерно для острого начала аппендицита. На этой стадии температура обычно повышается до 37-37,5°С.
Гангренозный аппендицит – та стадия заболевания, которая характеризуется уменьшением или даже полным исчезновением боли из-за отмирания нервных окончаний в аппендиксе. Температура тела нередко бывает нормальной (ниже 37°С) или даже пониженной (до 36°С). Характерно выраженное учащение пульса – 100-120 ударов в минуту.
Диагностика острого аппендицита
Дифференциальная диагностика
Острый аппендицит необходимо дифференцировать почти от всех заболеваний брюшной полости и забрюшинного пространства (прободной язвы желудка или двенадцатиперстной кишки, острого панкреатита, дивертикулита, кишечных инфекций, почечной колики), а также от заболеваний органов малого таза (инфекций, апоплексии яичника, перекрута кисты яичника, внематочной беременности).
Лабораторная диагностика
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Comp.
Аппендицит
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Аппендицит – острая патология, которая требует немедленного хирургического вмешательства. Если не предпринять меры по устранению аппендикса из тела человека, могут возникнуть опасные для жизни осложнения, например, перитонит.
Воспаление может возникнуть в любом возрасте, но чаще встречается у людей от 10-19 лет. Воспаляется червеобразный отросток толстой кишки. Орган влияет на работу иммунной системы и помогает организму бороться с инфекцией.
Причины развития аппендицита
Точные причины развития воспалительного процесса до сих пор неясны. Но существует несколько распространенных вариантов:
Нарушение баланса микрофлоры – бактерии, которые в нормальной среде являются безопасными, становятся ядовитыми и вызывают воспаление.
Спазм сосудов – вызывает ухудшение питания тканей. Некоторые участки отмирают и становятся очагом инфекции.
Застой в кишечнике – каловые массы, инородные тела, новообразования или паразиты могут закрывать просвет отростка. В месте закрытия скапливается слизь, где начинает размножаться микробиом. Сужение и сдавливание отростка нарушает процессы кровообращения, приток лимфы, что приводит к быстрой прогрессии воспаления и некрозу тканей аппендикса.
Предрасполагающим фактором будут частые запоры, которые формируют каловые камни.
Симптомы аппендицита

Аппендикс расположен в нижней части живота. Первый симптом – это нестерпимая боль, которая появляется в области пупка и распространяется на нижнюю правую часть живота. Боль усиливается в течение короткого времени, при движении, глубоком вдохе, кашле или чихании.
Другие типичные симптомы:
тошнота, вплоть до рвоты
снижение или полное отсутствие аппетита
запор или, наоборот, диарея
метеоризм, болезненное вздутие живота
повышение температуры, озноб, симптомы интоксикации
позывы к акту дефекации
Признаки воспалительного процесса аппендикса у мужчин и женщин могут отличаться. Так, например, у женщин появляется тошнота, рвота и повышение температуры. В начале развития болезни боль давящая, тянущая и даже необязательно с правой стороны, что ошибочно может распознаваться как гинекологические проблемы.
Затем боль может стать схваткообразной, такие симптомы чаще всего возникают в вечернее или ночное время.
У мужчин при остром воспалении возникает сильная боль в области живота, самопроизвольное подтягивание правого яичка. При оттягивании мошонки возникает дискомфорт и боль в области ануса и выраженный позыв к опорожнению кишечника.
У пожилых людей симптомы аппендицита могут проявляться менее отчетливо: незначительные боли, несильная тошнота. При этом аппендицит у пожилых людей часто отличается тяжелым течением и развитием осложнений.
У детей до 5 лет симптомы аппендицита выражены не так ярко, как у взрослых. Боли часто не имеют четкой локализации. Распознать аппендицит у маленького ребенка можно по повышению температуры тела, диарее и наличию на языке налета.
Виды патологии
Острый аппендицит – развивается стремительно, проявляется ярко выраженными симптомами. При бездействии боли усиливаются и воспаление может привести к серьезным осложнениям.
По своему характеру острый аппендицит может быть осложненным и неосложненным. Неосложненная патология в свою очередь имеет 2 формы: катаральная (воспаляется только слизистая оболочка), деструктивная (поражаются более глубокие слои).
Хронический – достаточно редкая форма. В большинстве случаев развивается вследствие перенесенного острого аппендицита при отсутствии лечения. Имеет те же симптомы, но они проявляют себя очень вяло. Свойственны периоды обострения и ремиссии, как и любому хроническому заболеванию.
Хронический аппендицит также разделяется на подвиды:
Резидуальный – последствие перенесенного острого аппендицита, закончившегося самоизлечением. Проявляется тупыми ноющими болями в правой подвздошной области.
Рецидивирующий – носит приступообразный характер: время от времени происходят обострения, сменяющиеся ремиссией.
Первично-хронический – развивается самостоятельно, без предшествия острого аппендицита.
Диагностика аппендицита
Первое, с чего начинается обследование пациента, - осмотр и сбор анамнеза. Врач просит рассказать о том, когда появились симптомы и как долго длятся неприятные ощущения. Это важно понимать для того, чтобы отличить заболевание от чего-то другого.
Важно учесть и другие факторы, которые могли стать причиной для развития аппендицита:
Хирургические операции в области живота, перенесенные в недавнем прошлом.
Прием лекарств или добавок.
Вредные привычки, злоупотребление алкоголем, наркотиками и др.
Ощупывание живота поможет определить локализацию и интенсивность боли, её характеристики. Может понадобиться тазовое и ректальное обследование. Окончательный диагноз ставится только после сдачи лабораторных анализов. Анализ крови и мочи помогут обнаружить признаки воспаления или иные проблемы со здоровьем.
Могут потребоваться и визуальные методы обследования – УЗИ органов брюшной полости, КТ или МРТ. Они позволят:
определить состояние аппендикса и оценить его целостность
обнаружить признаки воспаления
оценить закупорку внутри аппендикса
выявить абсцесс или другие осложнения
Как лечить аппендицит?
Патология требует незамедлительного лечения, так как отросток может лопнуть и его содержимое выльется в брюшную полость и начнется перитонит. Поэтому единственное решение – удаление аппендикса хирургическим путем.
Аппендэктомия – хирургическая операция по удалению аппендикса. Она может проводиться двумя способами:
классическим – полостная операция
лапароскопическим, когда крупные разрезы отсутствуют
Полостная операция проводится в случае разрыва аппендикса и, если его содержимое разлилось в брюшную полость, а также если разрыв вызвал абсцесс.
Лапароскопия считается самым современным методом удаления аппендикса в силу разных причин: меньшая инвазивность, быстрое восстановление, да и количество осложнений меньше.
Операция проводится следующим образом:
хирург делает небольшие разрезы, через которые появляется доступ к аппендиксу
вводится камера с подсветкой
другими инструментами происходит удаление отростка
обрабатываются участки для обеззараживания инфекционного материала
осматривается прооперированная область, накладываются швы
Профилактика аппендицита
Особой профилактики не существует, аппендицит может случиться с каждым. Лучше всего отказаться от вредных привычек, соблюдать правильное питание. Достаточное содержание клетчатки, свежих овощей и фруктов, кисломолочных продуктов поддерживает нормальную работу кишечника, предотвращает запоры.
Также к профилактическим мерам можно отнести своевременное лечение любых инфекционных и воспалительных заболеваний, патологий ЖКТ и глистных инвазий.
Лечение аппендицита в Красноярске

Чтобы пройти диагностику и лечение аппендицита, обращайтесь в медицинский центр «Медюнион». У нас работают опытные врачи, которые проведут полный осмотр и обследование, дружелюбный медицинский персонал.
Записаться вы можете одним из удобных для вас способов:
Закажите обратный звонок, указав ваше имя и номер телефона. Наши менеджеры перезвонят вам в течение 15 минут и ответят на интересующие вас вопросы.
Острый аппендицит
Аппендицит — воспаление червеобразного отростка слепой кишки (аппендикса). Одно из наиболее частых заболеваний брюшной полости, требующих хирургического лечения.
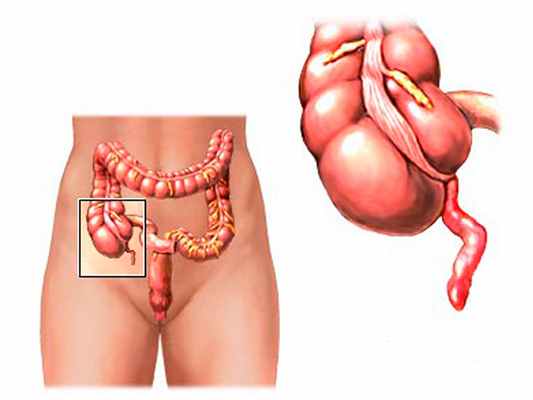
История
Впервые описание червеобразного отростка встречается в трудах Леонардо да Винчи, а также Андреаса Везалия в XVI веке. Позже европейскими врачами описаны случаи находок воспалённого червеобразного отростка на вскрытиях. Этому не придавали большого значения, так как считали, что аппендицит есть следствие воспаления слепой кишки. В XIX веке британские хирурги Брайт и Аддисон подробно описали клинику острого аппендицита и привели доказательства существования данного заболевания и его первичности по отношению к воспалению кишки. Это коренным образом изменило тактику при лечении больных острым аппендицитом, поставив на первое место оперативное лечение. Первую достоверную аппендэктомию выполнил в 1735 году в Лондоне королевский хирург, основатель госпиталя Святого Георгия Claudius Amyand.
В России первая операция удаления червеобразного отростка была сделана в 1888 г., провёл её врач К. П. Домбровский в Петропавловской больнице. Активно же оперировать аппендицит начали только в 1909 году, после Съезда российских хирургов.
Частота и распространение
Аппендицит проявляется в любом возрасте, однако чаще в возрасте 10—30 лет, частота встречаемости у детей не более 1-3 %; болеют и мужчины, и женщины. Заболеваемость острым аппендицитом составляет 4—5 случаев на 1000 человек в год. Среди острых хирургических заболеваний органов брюшной полости острый аппендицит составляет 89,1 %, занимая среди них первое место. Острый аппендицит — наиболее частая причина развития перитонита.
Этиология и патогенез
Основной причиной развития острого аппендицита является активация кишечной флоры червеобразного отростка на фоне механической обтурации его просвета. Обтурацию (закупорку) просвета отростка вызывают каловые камни (35 % наблюдений), гиперплазия лимфоидных фолликулов. Реже происходит обтурация инородным телом, опухолью или паразитом.
Это ведёт к скоплению слизи в просвете отростка и чрезмерному развитию микроорганизмов, что вызывает воспаление слизистой оболочки и подлежащих слоёв, тромбозу сосудов, некрозу стенки червеобразного отростка, что в свою очередь может приводить к перфорации стенки отростка (возникновению отверстия, «аппендицит лопнул», по народной терминологии) — внутрибрюшная катастрофа, которая приводит к излиянию гнойного содержимого, содержащего огромное количество микробов, в стерильную брюшную полость. Возникает угрожающее жизни больного осложнение — разлитой гнойный перитонит. В некоторых случаях при несвоевременном оказании медицинской помощи у больных могут возникать и другие осложнения: периаппендикулярный инфильтрат, периаппендикулярный абсцесс, острый пилефлебит.
Хронический аппендицит — редкая форма аппендицита, развивающаяся после перенесённого острого аппендицита, характеризующаяся склеротическими и атрофическими изменениями в стенке червеобразного отростка. Некоторыми исследователями допускается возможность развития первично-хронического аппендицита (без ранее перенесённого острого), но в то же время, многими авторами исключается наличие хронического аппендицита.
Клинические проявления
Боль в животе, сначала в эпигастральной области или околопупочной области; нередко она имеет нелокализованный характер (боли «по всему животу»), через несколько часов боль мигрирует в правую подвздошную область — симптом «перемещения» или симптом Кохера. Несколько реже болевое ощущение появляются сразу в правой подвздошной области.

Боли носят постоянный характер; интенсивность их, как правило, умеренная. По мере прогрессирования заболевания они несколько усиливаются, хотя может наблюдаться и их стихание за счет гибели нервного аппарата червеобразного отростка при гангренозном воспалении. Боли усиливаются при ходьбе, кашле, перемене положения тела в постели.
Отсутствие аппетита;
Тошнота, рвота 1-2 кратная и носит рефлекторный характер. Появление тошноты и рвоты до возникновения болей не характерно для острого аппендицита;
Подъём температуры до 37-38 °С
Возможны: жидкий стул, частое мочеиспускание
Острый аппендицит при беременности
Острый аппендицит — самая частая причина неотложных хирургических вмешательств у беременных. Частота острого аппендицита у беременных: 1 случай на 700—2000 беременных.
Анатомо-физиологические особенности женского организма затрудняют своевременную диагностику аппендицита. Это приводит к большей частоте развития осложнённых форм, что может привести к прерыванию беременности и гибели плода.
Правильной хирургической тактикой является ранняя аппендэктомия у беременных. Она позволяет избежать осложнений и спасает как жизнь матери, так и ребёнка.
У беременных при остром аппендиците отмечается острая боль в животе, которая приобретает постоянный ноющий характер и перемещается в место локализации отростка (правый боковой отдел живота, правое подреберье).
Диагностика
Клинические признаки и симптомы
- болезненность в правой подвздошной области при пальпации;
- напряжение мышц в правой подвздошной области при пальпации;
- болезненность передней стенки ампулы прямой кишки за счёт наличия выпота в кармане Дугласа, или в дугласовом пространстве при ректальном исследовании;
- симптом Бартомье-Михельсона — болезненность при пальпации слепой кишки усиливается в положении больного на левом боку;
- симптом Воскресенского — врач левой рукой натягивает рубашку больного за нижний край (для равномерного скольжения). Во время вдоха больного кончиками пальцев с умеренным давлением на живот осуществляют быстрое скользящее движение сверху вниз по направлению к правой подвздошной области. В момент окончания движения больной отмечает резкое усиление болезненности;
- симптом Клемма (Klemm) — скопление газа в илеоцекальном отделе кишечника, определяемое при рентгенологическом исследовании;
- симптом Раздольского (Менделя-Раздольского) — при перкуссии брюшной стенки определяется болезненность в правой подвздошной области;
- симптом Ровзинга (Rovsing) — появление или усиление болей в правой подвздошной области при сдавлении сигмовидной кишки и толчкообразном давлении на нисходящий отдел ободочной кишки;
- симптом Ситковского — возникновение или усиление болей в правой подвздошной области в положении больного на левом боку;
- симптом Черемских-Кушниренко (Караваевой) — усиление болей в правой подвздошной области при кашле;
- симптом Щёткина — Блюмберга — обратная чувствительность, усиление боли при резком отнятии руки, по сравнению с пальпацией;
Лапароскопия
Диагностическая лапароскопия показана в сомнительных случаях, может переходить в лечебную лапароскопию (лапароскопическую аппендэктомию).
При остром аппендиците наблюдаются неспецифические изменения анализов крови, характерные для воспалительной реакции как таковой: Повышение числа лейкоцитов в крови, повышение скорости оседания эритроцитов, подъём С-реактивного белка после первых 12 часов, небольшое количество эритроцитов и лейкоцитов в моче («токсические изменения мочи»).
Ультразвуковое исследование при остром аппендиците не всегда специфично. Наиболее частый ультразвуковой признак острого аппендицита — наличие свободной жидкости в правой подвздошной ямке (то есть, вокруг отростка) и (или) в полости малого таза (наиболее отлогом месте брюшной полости) — симптомы местного перитонита.
Аппендицит необходимо дифференцировать со следующими заболеваниями: пиелонефрит, почечная колика, острый сальпингоофорит (аднексит), апоплексия яичника, разрыв кисты яичника, внематочная беременность, острый эндометрит, воспаление дивертикула Меккеля, прободная язва, обострение язвенной болезни, гастрит, энтерит, колит, кишечная колика, холецистит, панкреатит, кетоацидоз, кишечная непроходимость, пневмония, болезнь Крона, геморрагический васкулит (болезнь Шенляйна — Геноха), пищевое отравление и др.
Лечение
На догоспитальном этапе запрещается: применять местное тепло (грелки) на область живота, вводить наркотики и другие болеутоляющие средства, давать больным слабительное и применять клизмы.
Постановка диагноза острого аппендицита является показанием к проведению экстренного оперативного лечения.
Государственная клиническая больница №29 им. Н.Э.Баумана – это современная многопрофильная высокотехнологичная больница с уникальной полуторавековой историей и традицией, оказывающая высококачественную медицинскую помощь в круглосуточном режиме.
Аппендицит
Аппендицит – острое воспаление червеобразного отростка, типичными проявлениями которого служат боль в животе, анорексия, болезненность при пальпации. Диагностика основывается на клинических проявлениях; для подтверждения нередко проводятся КТ или УЗИ. Лечение состоит в оперативном удалении аппендикса.
В США острый аппендицит – наиболее частая причина острой боли в животе, при которой возникает необходимость в хирургическом лечении. В популяции частота развития аппендицита превышает 5%. Чаще он отмечается у подростков и в течение 3-ей декады жизни, но может регистрироваться в любом возрасте.
Другие болезненные процессы, которые могут возникать в аппендиксе, – карциноид, рак, ворсинчатые аденомы, дивертикулы. Аппендикс также может поражаться при болезни Крона Болезнь Крона Болезнь Крона – хроническое воспалительное заболевание кишечкика с трансмуральным характером поражения, преимущественно поражающее дистальную часть подвздошной и толстой кишки, при котором также. Прочитайте дополнительные сведения ( воспалительное заболевание кишечника Обзор воспалительного заболевания кишечника (Overview of Inflammatory Bowel Disease) Воспалительные заболевания кишечника (ВЗК), к которым относятся болезнь Крона (БК) и язвенный колит – рецидивирующие заболевания, при которых наблюдается хроническое воспаление различных отделов. Прочитайте дополнительные сведения ).
Этиология аппендицита
Предполагают, что в основе развития аппендицита лежит обструкция его просвета, как правило, гиперплазированной лимфоидной тканью, в ряде случаев – фекалитом, инородным телом и даже паразитом. Обструкция ведет к растяжению, избыточному бактериальному росту, ишемии, воспалению. В отсутствие лечения развиваются некроз, гангрена, перфорация. При прикрытии перфорации сальником развивается аппендикулярный абсцесс.
Симптомы и признаки аппендицита
Классические симптомы острого аппендицита включают
боль в эпигастрии или области пупка, сопровождающуюся кратковременной тошнотой, рвотой, анорексией
Через несколько часов боль смещается в правый нижний квадрант живота. Боль усиливается при кашле и движении.
Классические признаки аппендицита:
Отдающая в правый нижний квадрант болезненность в точке Мак-Бурнея (на границе средней и наружной трети линии, соединяющей пупок с передне-верхней остью подвздошной кости)
Дополнительные признаки аппендицита – боль в правом нижнем квадранте живота при пальпации в левом нижнем квадранте (симптом Ровзинга), нарастание боли при пассивном разгибании в правом тазобедренном суставе, что сопровождается растяжением подвздошно-поясничной мышцы (псоас-симптом), а также боль, вызванная пассивной ротацией согнутого бедра кнутри (симптом запирательной мышцы). Часто отмечается лихорадка низких градаций (ректальная температура 37,7–38,3 ° C).
К сожалению, классические проявления встречаются с частотой 50%. Наблюдается вариабельность симптоматики аппендицита. Боль может не иметь локализованного характера, особенно у детей. Болезненность может быть диффузной или, в редких случаях, отсутствовать. Пальпаторная болезненность может иметь разлитой характер и в отдельных случаях отсутствовать; при наличии диареи необходимо заподозрить ретроцекальное расположение аппендикса. В моче могут выявляться эритроциты или лейкоциты. У пожилых и беременных нередки атипичные проявления; в меньшей степени выражены боль и местная пальпаторная болезненность.
Диагностика аппендицита
При необходимости – КТ брюшной полости
УЗИ – альтернатива КТ
При наличии классических проявлений аппендицита его диагностика основывается на клинических данных. В таких случаях промедление с операцией аппендицита из-за применения методов визуализации лишь повышает риск перфорации и последующих осложнений.
При атипичных или сомнительных проявлениях необходимо незамедлительно прибегнуть к методам визуализации. КТ с контрастированием обладает достаточной точностью в диагностике аппендицита, а также помогает установить другие причины «острого живота». УЗИ с дозированной компрессией легковыполнимо и не несет лучевой нагрузки (что особенно важно у детей); однако в ряде случаев ее применение ограничено наличием газов в кишечнике, оно также менее информативно в распознавании неаппендикулярных причин боли.
Диагноз аппендицита остается преимущественно клиническим. Избирательное и разумное использование визуализирующих методов исследования может снизить частоту необоснованых лапаротомий.
Лапароскопию проводят с целью диагностики, а также лечения аппендицита; особенно ценно это вмешательство при боли неясного происхождения в нижнем отделе живота у женщин. Типичный лабораторный признак – лейкоцитоз (12 000–15 000/мкл [12,00 to 15,00 × 10 9 /л]), однако этот показатель может значительно варьировать; при нормальном содержании лейкоцитов в крови исключить наличие аппендицита нельзя.
Прогноз при аппендиците
Без проведения хирургического вмешательства и введения антибиотиков (по данным наблюдений в отдаленных районах и наблюдений прошлых лет) частота летального исхода аппендицита составляет > 50%.
При хирургическом вмешательстве в ранние сроки летальность составляет 1%, восстановление протекает полно и без осложнений. При наличии осложнений (разрыв с развитием абсцесса или перитонита) и/или у больных пожилого возраста прогноз ухудшается: могут потребоваться повторные оперативные вмешательства, период восстановления затягивается.
Лечение аппендицита
Хирургическое удаление аппендикса
Внутривенное введение растворов и антибиотиков
Лечение острого аппендицита подразумевает открытую или лапароскопическую аппендэктомию; т.к. промедление повышает частоту летальных исходов, приемлемой считается 15%-я частота необоснованной аппендэктомии. Как правило, удается удалить даже перфорированный аппендикс. В части случаев расположение аппендикса сложно установить: в таких ситуациях он обычно локализуется позади слепой кишки или подвздошной кишки и брыжейки правой половины ободочной кишки.
Противопоказание к аппендэктомии – воспалительное заболевание с поражением слепой кишки. Однако при наличии терминального илеита и отсутствии изменений слепой кишки аппендикс следует удалить.
Аппендэктомии должно предшествовать внутривенное введение антибиотиков. Предпочтительно назначение цефалоспоринов Цефалоспорины Цефалоспорины являются бактерицидными бета-лактамными антибиотиками. Они подавляют ферменты в клеточной стенке восприимчивых бактерий, нарушая синтез белков клетки. Существует 5 поколений цефалоспоринов. Прочитайте дополнительные сведения 3-его поколения. При аппендиците без перфорации дальнейшее введение антибиотиков не показано. При перфорации аппендикса антибиотики следует продолжать в течение 4 дней ( 1 Справочные материалы по лечению Аппендицит – острое воспаление червеобразного отростка, типичными проявлениями которого служат боль в животе, анорексия, болезненность при пальпации. Диагностика основывается на клинических. Прочитайте дополнительные сведения ). При невозможности хирургического вмешательства введение антибиотиков существенно повышает выживаемость, хотя и не позволяет достичь излечения. Хотя несколько неоперативного лечения аппендицита (т.е. с использованием исключительно антибиотиков) показали высокий процент рассасывания в период первичной госпитализации, у значительного числа пациентов наблюдается рецидив и является необходимой аппендэктомия в течение следующего года ( 2 Справочные материалы по лечению Аппендицит – острое воспаление червеобразного отростка, типичными проявлениями которого служат боль в животе, анорексия, болезненность при пальпации. Диагностика основывается на клинических. Прочитайте дополнительные сведения ). Таким образом, аппендэктомия все еще рекомендуется, особенно если на КТ виден аппендиколит.
Если определяется большой воспалительный инфильтрат с вовлечением аппендикса, терминального отдела подвздошной кишки и слепой кишки, предпочтительно проведение резекции всего объемного образования с наложением илеостомы. В запущенных случаях, когда завершилось формирование периколического абсцесса, проводится его дренирование через катетер чрескожным доступом под контролем ультразвука или открытым способом (с последующим отсроченным проведением аппендэктомии).
Справочные материалы по лечению
1. Sawyer RG, Claridge JA, Nathens AB, et al: Trial of short-course antimicrobial therapy for intraabdominal infection. N Engl J Med 372(21):1996–2005, 2015. doi: 10.1056/NEJMoa1411162
2. Poon SHT, Lee JWY, Ng KM, et al: The current management of acute uncomplicated appendicitis: Should there be a change in paradigm? A systematic review of the literatures and analysis of treatment performance. World J Emerg Surg 12:46, 2017. doi: 10.1186/s13017-017-0157-y
Основные положения
При классических проявлениях следует предпочесть проведение лапаротомии, не обращаясь к дополнительным методам визуализации.
При недостаточной информативности данных следует прибегнуть к визуализации процесса с помощью КТ или – в особенности у детей – УЗИ.
Перед оперативным лечением следует назначить цефалоспорин 3-го поколения и, если произошла перфорация аппендикса, продолжить введение антибиотика после операции.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Аппендицит: симптомы, где находится, операция

Аппендицит – воспаление аппендикса, который представляет собой червеобразный отросток слепой кишки. Он имеет длину от 4 до 10 см, а диаметр от 5 до 7 мм. Аппендикс находится обычно в нижней части правой стороны живота. Его строение аналогично строению остального кишечника: он также имеет стенку из 4-х слоев и толщину, как у любой другой кишки.
Аппендикс не участвует в пищеварении и долгое время считался бесполезным органом. Но было установлено, что его профилактическое удаление в раннем возрасте приводит к развитию хронических кишечных заболеваний и различным инфекциям. В самом отростке есть много лимфоидной ткани, поэтому сейчас считается, что он входит в иммунную систему, и его удаление выполняется лишь при воспалении, представляющем угрозу для жизни.
Острый аппендицит – одно из наиболее распространенных заболеваний в хирургии, однако диагностировать его не так просто. Проблема в том, что симптомы в каждом случае могут несколько отличаться, и приходится дифференцировать эту патологию с множеством других, имеющих похожие проявления.
Аппендицит у детей чаще всего встречается в возрасте от 6 до 12 лет, у взрослых – от 18 до 42 лет, причем у женщин вдвое чаще, чем у мужчин. Общая заболеваемость составляет до 6 человек на 1000 человек населения, что и делает эту патологию самой распространенной в хирургии после панкреатита и холецистита.
Причины и провоцирующие факторы
Несмотря на широкую распространенность заболевания, точные причины аппендицита до сих пор не установлены. Дело в том, что воспаление отростка может вызываться различными причинами, и в каждом случае они индивидуальны. Обычно оно вызывается закупоркой просвета аппендикса и начавшимся в нем воспалительным процессом.
Первопричиной же чаще всего становится невозможность эвакуации из отростка любой попадающей в него пищи, так как перистальтика в нем недостаточна, и он представляет собой узкий глухой карман. Поэтому в него могут попадать любая непереваренная пища, а также любые тяжелые проглоченные предметы, например, зубные пломбы. По статистике, частое употребление мяса тоже повышает процент заболеваемости аппендицитом среди населения.
В аппендиксе быстро начинаются гнилостные процессы, что и вызывает воспаление – острый аппендицит. Процесс начинается со слизистой и распространяется на более глубокие слои, но если причиной стал тромбоз одного из сосудов в аппендиксе, то развивается гангрена, которая исходит из глубоких слоев и быстро охватывает весь орган.
Возбудителями воспалительного процесса обычно становятся анаэробные бактерии, для жизнедеятельности которых не требуется кислород. Они проникают в отросток извне вместе с пищей и вызывают приступ аппендицита в 90% случаев. У людей со слабым иммунитетом возможен другой путь инфицирования – путем переноса бактерий через кровь или лимфу, но такие случаи сравнительно редки.
Также патология может развиться при закупорке отростка гельминтами, каловыми массами или при отеке кишечника, если развилось другое воспалительное кишечное заболевание.
Классификация
- катаральный или простой, он поражает лишь слизистую отростка;
- флегмонозный – задевает все слои, как поверхностные, так и более глубокие;
- гангренозный – с развитием гангрены, то есть омертвения тканей во всех слоях;
- перфоративный – с образованием отверстия в стенке отростка;
- эмпиема – разновидность флегмонозной формы, но отличается тем, что в закупоренном отростке появляется полость с гноем.
Симптомы
Основной симптом аппендицита – это боль, чаще появляющаяся ночью или к утру. Сначала она ощущается в области эпигастрия – слева под ребрами, где расположен желудок. Иногда она имеет разлитой характер, когда пациент не может точно сказать, где болит, так как такая боль при аппендиците слабая, и ее расположение сложно установить.
Первые болезненные ощущения обычно несильные, непостоянные, и могут временами затихать, а потом снова появляются. Возможен спастический характер болей.
Однако спустя 2-3 часа боль становится уже определенной, сильной и постоянной – она смещается в правую область живота, ниже пупка. Такое явление называется симптомом Кохера, и это один из важных признаков аппендицита.
- Тошнота, рвота бывает в 70% случаев, из-за раздражения нервных окончаний в брюшине. Рвота обычно однократная или двукратная.
- Повышение температуры – первые 12 часов она обычно держится до отметки 37,5 °С, редко выше. Затем поднимается до 38 °С и выше, с появлением сопутствующих симптомов: озноба, потливости, слабости.
- Жидкий стул обычно бывает при близком расположении аппендикса к прямой кишке и раздражении ее нервных окончаний.
- Учащенное мочеиспускание также происходит при раздражении нервных окончаний мочевого пузыря и мочеточника при близком расположении аппендикса. Чаще бывает у женщин.
- Общая слабость – следствие интоксикации организма.
Симптомы в любом возрасте как у женщин, так и у мужчин проявляются одинаково, но у детей они более выражены, что позволяет быстрее установить диагноз.
Перечисленные симптомы – классические, они проявляются при типичном положении отростка, что на практике встречается не всегда.
Аппендикс не всегда располагается строго в правой нижней части брюшной полости. У некоторых людей он бывает и в других местах – это индивидуальные особенности организма и строения кишечника.
- ретроцекальное – позади кишечника;
- подпеченочное – под печенью;
- тазовое – в малом тазу;
- левостороннее – слева.
Диагностика
Так как проверить аппендицит самостоятельно практически невозможно из-за неоднозначности симптомов, при малейшем подозрении на это заболевание пациент должен быть осмотрен врачом-хирургом.
Врач проводит опрос, оценивает имеющиеся проявления, в том числе симптом Кохера, а также другие типичные для этой патологии диагностические симптомы – Ровзинга, Ситковского, Воскресенского, Образцова, Коупа. Они основаны на появлении или усилении боли в определенном положении пациента или при определенном движении.
Также выполняется анализ крови, где врача особенно интересует уровень лейкоцитов: уже в первый день болезни он повышается до 11-15 тыс/мкл, затем еще больше. В крови появляются незрелые лейкоциты, увеличивается количество эозинофилов.
Из инструментальных методов при диагностике аппендицита используется УЗИ, но этот метод не дает гарантий, однако позволяет исключить многие другие заболевания с похожими проявлениями. УЗИ позволяет подтвердить или исключить аппендицит на 90%.
Более надежен метод КТ, его информативность составляет 95%.
При диагностике воспаление аппендикса дифференцируют с другими патологиями брюшной полости: почечной коликой, пиелонефритом, холециститом, панкреатитом, гастроэнтеритом и некоторыми другими. Иногда требуются дополнительная консультация других профильных специалистов и проведение дополнительных исследований для исключения похожих патологий.
Лечение
Обычно лечение аппендицита выполняется одним методом – удалением. Операция проводится разными способами, однако предпочтительнее лапароскопия аппендицита, как более щадящий способ.
Но многое определяется тяжестью состояния пациента, сроками, в которые он попал в больницу, и развившимися осложнениями. Так, на 3-4-е сутки воспаления, если уже возник гнойный перитонит, операция выполняется только с разрезом, так как требуется полная дезинфекция брюшной полости, что невозможно сделать лапароскопическим методом.
При развитии аппендикулярного инфильтрата операцию откладывают, и назначается антибиотикотерапия. Также выполняется дренирование инфильтрата для выведения гнойного содержимого из него. Дренаж в некоторых случаях устанавливается на несколько месяцев. В случае аппендикулярного абсцесса также сначала проводится лечение антибиотиками, а удаление аппендикса выполняется позже – спустя 1-3 месяца.
При катаральном аппендиците отросток удаляется, и курс антибиотиков не требуется, а при флегмонозном или гангренозном они назначаются всегда, сразу после операции. Также в ходе операции берется материал из аппендикса и выполняется посев для изучения микрофлоры и ее чувствительности к антибиотикам – для дальнейшей коррекции лечения.
После удаления аппендицита на период восстановления назначается ограничение тяжелой физической нагрузки на 2-3 месяца. Диета после аппендицита используется щадящая: пища не должна раздражать кишечник, пока не произойдет заживление.
Осложнения
- перитонита – воспаления брюшины, которое быстро приобретает гнойный характер и приводит к летальному исходу;
- аппендикулярного абсцесса – образования ограниченного гнойника внутри брюшины при разрыве отростка;
- абсцессов брюшной полости – отдельных гнойников;
- флегмоны – обширного воспаления тканей брюшной стенки с образованием гноя;
- пилефлебита – септического тромбофлебита вен;
- сепсиса – общего заражения крови.
Прогноз
При отсутствии осложнений и быстром обращении в больницу прогноз хороший – пациент проводит в больнице всего несколько дней и быстро возвращается к привычной жизни.
При развитии перитонита и других опасных осложнений прогноз зависит от их тяжести и объемов хирургического вмешательства. Поэтому при первом подозрении на аппендицит следует обращаться в больницу или вызвать «Скорую».
Читайте также:
