Возбудители госпитальных инфекций. Возбудители внутрибольничных инфекций.
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Некоторые инфекции являются приобретенными после помещения в палату новорожденных, а не передаются от матери внутриутробно или время родов. Для некоторых инфекций (например, стрептококки группы В, ВПГ) может быть не ясно, является ли источником мать или же окружение больницы.
Внутрибольничные инфекции главным образом составляют проблему для недоношенных детей и доношенных детей с нарушениями здоровья, требующих длительной госпитализации. Частота развития инфекций у здоровых доношенных новорожденных 1%. Для детей, длительно находящихся в отделении интенсивной терапии, вероятность заболевания увеличивается с уменьшением массы тела при рождении. Наиболее распространенными являются внутрибольничные инфекции центральной линии ассоциированных инфекций кровотока (CLABSI) и внутрибольничной пневмонией Внутрибольничная пневмония Внутрибольничная пневмония развивается не менее чем через 48 часов после госпитализации. Наиболее распространенными возбудителями являются грамотрицательные бациллы и Staphylococcus aureus. Прочитайте дополнительные сведения .
Этиология неонатальной внутрибольничной инфекции
У доношенных новорожденных наиболее частыми госпитальными инфекциями являются
Кожные инфекции, вызванные Staphylococcus aureus Стафилококковые инфекции Стафилококки – грамположительные аэробные микроорганизмы. Staphylococcus aureus наиболее патогенный; как правило, он вызывает инфекции кожи, может вызывать пневмонию, эндокардит и остеомиелит. Прочитайте дополнительные сведенияХотя персонал детского сада, являющийся носителем S. aureus в носовой полости, представляет собой потенциальный источник инфекции, колонизированные этим микроорганизмом новорожденные и матери также могут стать резервуарами данной инфекции. Пупочная культя, нос и пах и часто колонизируются в течение первых нескольких дней жизни. Часто инфекция протекает латентно, пока новорожденный не возвращается домой.
У новорожденных с очень низкой массой тела при рождении ( 1500 г) грамположительные микроорганизмы являются причиной около 70% инфекций, большинство из которых вызывают лактозонегативные стафилококки. Грамотрицательные микроорганизмы, включая Escherichia coli Инфекции, вызываемые Escherichia coli Грам негативная бактерия Escherichia coli – самый многочисленный аэробный комменсал толстого кишечника. Определенные штаммы вызывают диарею, все штаммы могут вызвать инфекцию, если они. Прочитайте дополнительные сведения , Klebsiella Инфекции, вызываемые Klebsiella, Enterobacter, и Serratia Грамотрицательные бактерии Klebsiella, Enterobacter и Serratia – тесно связанная нормальная флора кишечника, которая редко вызывает заболевание у здоровых хозяев. Диагноз. Прочитайте дополнительные сведения , Pseudomonas Pseudomonas и подобные инфекции Pseudomonas aeruginosa и другие виды этой группы грамотрицательных бацилл – оппортунистические болезнетворные микроорганизмы, которые часто вызывают внутрибольничные инфекции, особенно. Прочитайте дополнительные сведения , Enterobacter Инфекции, вызываемые Klebsiella, Enterobacter, и Serratia Грамотрицательные бактерии Klebsiella, Enterobacter и Serratia – тесно связанная нормальная флора кишечника, которая редко вызывает заболевание у здоровых хозяев. Диагноз. Прочитайте дополнительные сведения , и Serratia Инфекции, вызываемые Klebsiella, Enterobacter, и Serratia Грамотрицательные бактерии Klebsiella, Enterobacter и Serratia – тесно связанная нормальная флора кишечника, которая редко вызывает заболевание у здоровых хозяев. Диагноз. Прочитайте дополнительные сведения , являются причиной около 20% случаев заболеваний. Грибы ( Candida albicans Кандидоз (инвазивный) Кандидоз – инфекция, вызываемая видом Candida (чаще всего C. albicans), проявляющаяся поражениями кожно-слизистой ткани, фунгемией и иногда очаговой инфекцией с вовлечением в процесс. Прочитайте дополнительные сведения C. parapsilosis) вызывают около 10% случаев. Варианты инфекции (и устойчивость к антибиотикам) различаются между учреждениями и подразделениями и изменяются со временем. Интермиттирующие «эпидемии» иногда вызываются условно-патогенными микроорганизмами, входящими в состав нормальной микрофлоры.
Инфицированию способствуют множественные инвазивные процедуры, которые применяют младенцам с очень низкой массой тела при рождении (например, долгосрочная артериальная и венозная катетеризация, интубация трахеи, поддержание постоянного положительного давления в дыхательных путях назогастральные или назоеюнальные зонды для питания). Чем дольше время пребывания в отделении интенсивной терапии и больше процедур сделано, тем выше вероятность заражения.
Профилактика неонатальной внутрибольничной инфекции
Меры по уменьшению колонизации S. aureus
Предотвращение колонизации и заражения в специальных палатах новорожденных и отделениях интенсивной терапии (ОИТ) для новорожденных
Контроль за инфекцией
Уменьшение колонизации
Использование местного антисептика во время рутинного купания или при подготовке кожи к стерильным процедурам может помочь уменьшить бактериальную колонизацию кожи у новорожденных. Продукты на основе хлоргексидина все чаще используются с этой целью, но Управление по контролю за продуктами и лекарствами США предупреждает о риске раздражения кожи и химических ожогов у детей
Специальные кувезы для выхаживания и ОИТ новорожденных
Профилактика колонизации и инфицирования в специальных кувезах для выхаживания требует выделения достаточного пространства и персонала. В реанимации в многоместных палатах следует обеспечить 120 кв. футов (11,2 кв. м) на младенца и 8 футов (около 2,4 м) между кувезами или обогревателями от края до края в каждом направлении. Необходимое соотношение медсестра:пациент составляет 1:1-1:2. В промежуточном звене помощи в многоместных палатах следует обеспечить 120 кв. футов (11,2 кв. м) на младенца и 4 фута (около 1,2 м) между кувезами или обогревателями от края до края в каждом направлении. Необходимое соотношение медсестра:пациент составляет 1:3-1:4.
Соответствующие методы необходимы, в частности, для размещения и ухода за инвазивными приборами, а также для тщательной очистки и дезинфекции или стерилизации оборудования. Активный мониторинг соблюдения методик имеет важное значение. Официальные протоколы на основе фактических данных для установления и поддержания центральных катетеров существенно снизили частоту катетер-ассоциированной инфекции кровотока.
Точно так же были разработаны группы процедур и протоколов, которые способствуют уменьшению частоты госпитальной пневмонии в отделении интенсивной терапии новорожденных; они включают образование и обучение сотрудников, активное наблюдение за пациентами с внутрибольничной пневмонией, поднятие головы с постели интубированных новорожденных на 30-45°, и обеспечения комплексной гигиены полости рта. Также может быть эффективным размещение новорожденного в боковом положении с горизонтальной эндотрахеальной трубкой с аспирационным просветом.
Гигиена рук
Другие превентивные меры включают тщательное внимание к гигиене рук. Очищающие средства со спиртом также эффективны как мыло и вода в снижении бактериальной колонизации на руках, но если руки видимо загрязнены, их следует сначала вымыть с мылом и водой. Кувезы обеспечивают ограниченную защитную изоляцию; их наружная и внутренняя поверхности достаточно быстро сильно контаминируются, вследствие чего идет контаминация рук и предплечья персонала. Дополнительная защита используется вместе с универсальными мерами предосторожности при контакте с кровью и жидкостями организма.
Контроль инфекции
Следует проводить активное наблюдение за инфекцией. При эпидемии бывает полезно определение контингента больных или колонизированных младенцев и выделение для них отдельных средств по уходу. Наблюдение за ребенком нужно продолжать в течение 1 месяца, после выписки.
Антибиотики
Профилактическая антибактериальная терапия, как правило, неэффективна, она ускоряет развитие устойчивых бактерий и изменяет баланс нормальной микрофлоры у новорожденного. Однако во время эпидемии в отделении интенсивной терапии новорожденных необходимо рассмотреть применение антибиотиков против специфичных возбудителей, например, пенициллина G для профилактики инфекции, вызванной стрептококками группы А ( Рекомендованные дозировки некоторых парентеральных антибиотиков для новорожденных Рекомендованные дозировки некоторых парентеральных антибиотиков для новорожденных ).
Вакцинация
Инактивированные вакцины следует применять в соответствие с графиком вакцинации ( Рекомендуемый график прививок в возрасте 0-6 лет Рекомендуемый график прививок в возрасте 0-6 лет ) у детей, пребывающих в этот период в больнице. Живые вирусные вакцины (например, вакцина против ротавирусной инфекции) не используют до момента выписки, чтобы предотвратить распространение вакцинного вируса в больнице.
Основные положения
Нозокомиальная инфекция главным образом является проблемой для недоношенных детей и доношенных детей с нарушениями, требующими длительной госпитализации.
Чем ниже вес при рождении, тем выше риск заражения, особенно у новорожденных с центральными катетерами и/или эндотрахеальными трубками.
Тщательная методика установки и поддержания катетеров, трубок и устройств является существенной для профилактики; официальные протоколы улучшают соблюдение мер.
Профилактическое применение антибиотиков не рекомендуется, за исключением, возможно, во время подтвержденной эпидемии в яслях, которая включает специфического возбудителя.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Внутрибольничные инфекции: профилактика, распространение, классификация
Какие существуют виды внутрибольничных инфекций? Что вызывает ВБИ? Какие санитарно-гигиенические и противоэпидемические мероприятия предпринять для профилактики инфекций?
Определение ВБИ. Внутрибольничные инфекции — это понятие собирательное. Оно включает инфекции различной природы, но наиболее оптимальное его определение звучит так: это любое патологическое состояние, клинически выраженное, вызванное микроорганизмами, которое возникло у больного как результат его госпитализации или посещения учреждения здравоохранения с целью лечения, а также у медицинского персонала в связи с выполнением профессиональных обязанностей.
✎ Понятие «ВБИ» определяется ВОЗ как любое клинически выраженное болезненное состояние, которое развилось у лица в связи со стационарным лечением или в течение месяца после выписки.
Распространенность внутрибольничных инфекций
Источники внутрибольничной инфекции
Основные источники ВБИ — сами пациенты и сотрудники медучреждения. Также источником ВБИ могут быть близкие и родственники пациентов, которые посещают их или же ухаживают за ними. Кроме того, грызуны, собаки или кошки также могут разносить инфекцию.
Механизмы передачи внутрибольничной инфекции могут быть такими:
- фекально-оральный механизм (к нему относится водный, пищевой и контактно-бытовой пути распространения ВБИ)
- воздушно-капельный
- трансмиссивный — укусы кровососущими насекомыми; контактный; вертикальный
Причинами ВБИ могут быть такие виды возбудителей внутрибольничной инфекции:
- бактериальные
- вирусные
- грибковые
- протозойные
- метозойные (гельминтозы)
Но абсолютное большинство всех ВБИ могут быть вызваны различными бактериями, а не другими формами жизни. Таким образом, структура ВБИ определяется именно бактериальными агентами. С практической точки зрения удобно различать среди инфекционных агентов патогенные и условно патогенные, а также облигатные паразиты.

Причины распространения внутрибольничных инфекций
- увеличение количества носителей штаммов резистентного типа среди медицинских работников, формирование госпитальных штаммов
- загрязнение воздуха, предметов и рук персонала
- контакт с инфекциями во время выполнения диагностических и лечебных манипуляций
- бесконтрольное использование антибиотиков пациентами, что приводит к формированию резистентности у микроорганизмов
- несвоевременная ротация дезинфектантов в учреждении здравоохранения, сопровождающаяся формированием резистентности к ним у госпитальных штаммов микробов
- нарушение правил санитарно-гигиенического и противоэпидемического режимов как больными, так и сотрудниками больниц
Причины распространения ВБИ подразделяют на субъективные, когда вина возлагается на медперсонал и администрацию медучреждения, и объективные — соответственно не зависящие от этих лиц.
Объективные причины распространения ВБИ — это формирование нечувствительности к антибиотикам в силу необоснованного их использования в животноводстве и других сферах народного хозяйства, несоответствующее требованиям современности оснащение медучреждений и т. д.
К субъективным причинам могут быть отнесены недостаточная информированность медперсонала о причинах внутрибольничной инфекции, невыполнение требований асептики/антисептики и т. д.
Олена Іщенко заступник директора Комунального закладу «Черкаський обласний онкологічний диспансер» Черкаської обласної ради
Аби успішно пройти перевірку дотримання вимог санітарного законодавства і набрати достатню кількість балів під час акредитації, скористайтеся зразками документів
Виды внутрибольничных инфекций
Гнойно-септические инфекции
Они насчитывают примерно 80 различных возбудителей и ответственны за 75—80% всех случаев госпитальных инфекций. Чаще всего они вызываются стафилококком, синегнойной палочкой. Этот вид ВБИ распространяется воздушным путем, а также через предметы быта, медицинский инструментарий, руки медицинских работников и т. п.
Кишечные инфекции
Этот вид составляет 7—12% всех внутрибольничных инфекций, причем самая распространенная в этой группе инфекция вызывает опасное заболевание — сальмонеллез. Сальмонеллы имеют большую устойчивость к антибиотикам и антисептикам. Передаются кишечные инфекции через пыль, предметы быта, медицинский инструментарий, а также воздушным путем. Однако чаще всего носителем возбудителей инфекций является медицинский персонал.
Вирусные инфекции
Вирусные инфекции, в том числе вирусные гепатиты B, C, D (6—7% всех внутрибольничных инфекций).
Другие внутрибольничные инфекции
Эта группа имеет наименьшую численность. На их долю из общего числа обсуждаемых нозологий приходится до 5% случаев, но несмотря на это, к ним не следует относиться пренебрежительно, так как к их числу относятся эпидемически опасные нозологии: грипп, дифтерия, туберкулез.
Дезінфекція під час епідемії грипу та ГРІ: як проводити
Классификация ВБИ по степени риска заражения бытовым путем
Степень риска
Предметы, на которых могут сохраняться возбудители ВБИ
Пути деконтаминации
Вещи, контактирующие с нормальной и интактной кожей, или загрязненные поверхности, которые непосредственно не контактируют с больными (стены, потолок, пол, мебель и т. п.)
Очистка и протирка
Оборудование (гастроэнтерологическое, гинекологическое, термометры и т. д.), которое не применяется для инвазивных процедур на кожных покровах или в других стерильных частях организма, но которое контактирует со слизистыми оболочками, неинтактной кожей или другими частями организма, контаминированными вирулентными микроорганизмами или другими трансмиссивными микроорганизмами
Очистка и дезинфекция
Инструменты, которые проникают через стерильные ткани, включая полости организма и сосудистую систему (хирургический инструмент, мочевые катетеры, внутрисосудистые катетеры)
ПСО и стерилизация. Если нет возможности провести стерилизацию, следует обеспечить дезинфекцию высокого уровня
Катетер-ассоциированные инфекции кровотока
Заболевания, относящиеся к внутрибольничной инфекции, часто возникают в связи с установлением периферических и центральных венозных катетеров. Их лечение обходится дорого, а продолжительность пребывания пациента в стационаре возрастает вдвое. Узнайте, какие действия медицинской сестры при проведении катетеризации приводят к возникновению катетер-ассоциированных инфекций кровотока.
Источники попадания катетер-ассоциированных ВБИ в кровоток
Чаще всего инфекция попадает в кровоток через катетер в составе растворов, лекарств, из системы для вливания растворов, сквозь кожу на месте установки катетера, а также гематогенным путем из источников внутрибольничных инфекций.
Именно поэтому особое значение нужно обратить на стерильность места пункции и систем для вливания растворов, соединительных портов.
Дело в том, что к любым инородным телам, которые вводят в кровяное русло (катетеры, иглы и т.д.) присоединяются бактерии, которые затем формируют биопленку, и, следовательно, становятся труднодоступными для антибиотиков и быстро размножаются. После достижения своей максимальной численности бактерии разрывают пленку и попадают в кровяное русло, вызывая при этом бактериемию.
Формированию биопленки способствуют концентрация фибриногена, фибронектина, кальция, магния, железа, продукция экстрацеллюлярного матрикса, ДНК, стресс, а также субингибиторные концентрации антибиотиков.
Формирование протеиновой биопленки происходит в течение первых секунд контакта крови с чужеродной поверхностью. Адгезия (прилипание) фибриногена и золотистого стафилококка к поверхности полиуретановых катетеров снижается при уменьшении шероховатости, неровности поверхности, а также зависит от гидрофильных свойств материала. К более гладким поверхностям катетеров и к поверхностям катетеров, которые имеют гидрофильное покрытие, адгезия фибриногена и бактерий значительно уменьшаются.
Биопленка на поверхности катетера защищает возбудителей ВБИ от действия антибиотиков. Дело в том, что антибиотики не могут проникнуть сквозь пленку из-за вязкой концентрации матрикса. В таких случаях нужны более сильные антибиотики, причем в высоких концентрациях и желательно в непрерывной инфузии. Субингибиторные дозы антибиотиков приводят к формированию колоний бактерий под биопленкой.
Как диагностировать?
Лабораторно подтвержденную инфекцию кровотока диагностируют, если:
- у пациента выявлена определенная патогенная флора в одном или более образцах крови, но эта микрофлора не имеет другого происхождения
- пациент имеет по крайней мере один из таких симптомов, как лихорадка (более 38°C), озноб, гипотензия
- симптомы и положительные лабораторные результаты на микрофлору не связаны с другим источником инфекции
- обычная микрофлора кожи, высеянная из двух или более образцов крови, взятых из разных сосудов или с интервалом не менее двух суток
✎ Можно ли диагностировать катетер-ассоциированную инфекцию кровотока как сепсис?
Нет, только у новорожденных и младенцев (до одного года) впервые обнаруженная катетер-ассоциированная внутрибольничная инфекция кровотока может быть основанием для диагностики сепсиса. Начать лечение сепсиса у детей до одного года целесообразно при наличии хотя бы одного из следующих симптомов:
- лихорадка или гипотермия (ректальная температура более 38 °C или менее 37 °C)
- апноэ, брадикардия
- отсутствие обследования гемокультуры или отсутствие микробов в ней
- отсутствие имеющихся источников инфекции
У взрослых пациентов и детей старше одного года диагноз «катетер-ассоциированная инфекция кровотока» нельзя идентифицировать как сепсис.
Кто в группе риска катетер-ассоцированных ВБИ
Катетер-ассоциированные инфекции кровотока являются наиболее частой формой внутрибольничных инфекций — 35% случаев. Они приводят к увеличению продолжительности стационарного лечения в среднем на 24 суток. Интересно, что такие инфекции чаще встречаются среди пациентов отделений интенсивной терапии.
В основном катетер-ассоциированные инфекции кровотока распространяются при катетеризации центральных вен. Частота таких случаев напрямую зависит от типа катетера.
К сожалению, в Украине не проводились исследования, от чего зависит уровень распространения катетер-ассоциированных внутрибольнтчных инфекций кровотока. Однако такие данные предоставляет организация из США National Healthcare Safety Network.
Правила асептики при ВБИ
Так, за 2006—2008 годы в США средняя инцидентность катетер-ассоциированных инфекций кровотока в больницах смешанного типа (терапевтические + хирургические койки) для отделений интенсивной терапии составляла от 1,5 дo 2,1 случаев на 1000 катетер-дней, для обычных палат — 1,2 на 1000 катетер-дней. У пациентов с ожогами этот показатель составлял 5,5 на 1000 катетер-дней.
В общем пациенты отделений интенсивной терапии имеют более высокий риск развития катетер-ассоциированных инфекций кровотока, но и показатель использования центральных венозных катетеров в этих отделениях гораздо выше. Этот показатель колеблется от 0,40 до 0,71, то есть 40—71% койко-дней в отделении интенсивной терапии пациенты проводят с центральным венозным катетером.
Риск возникновения катетер-ассоциированных внутрибольничных инфекций кровотока высокий у пациентов с катетеризацией центральных вен, чего чаще всего нуждаются пациенты отделений гемодиализа, онкологические пациенты, пациенты с заболеваниями желудочно-кишечного тракта, пульмональной (легочной) гипертензией.
В отделениях специфического лечения (онкогематология, трансплантология) чаще используют катетеры длительного применения. Но инцидентность катетер-ассоциированных инфекций кровотока для таких катетеров почти не отличается от временных катетеров.
В отделениях неонатальной интенсивной терапии инцидентность катетер-ассоциированных инфекций кровотока зависит от массы тела новорожденных. Чем меньше масса тела, тем чаще случаи инфицирования. Причем такая тенденция наблюдается как с центральными венозными катетерами, так и с катетерами в пуповинной вене.
Профілактика ВІЛ-інфікування у медзакладі ►►► ТЕСТ
Профилактика катетер-ассоциированных ВБИ
Предотвратить распространение катетер-ассоциированных внутрибольничных инфекций кровотока на фоне катетеризации центральных вен можно, если помнить о следующем:
- в ургентных пациентов риск заразиться выше, чем у плановых
- при выполнении катетеризации опытным персоналом риск инфицирования ниже
- катетеризация бедренной вены чаще сопровождается инфицированием, чем подключичной
- среди антисептиков для обработки кожи на месте пункции и катетеризации предпочтение следует отдавать 2%-му раствору хлоргексидина, 70%-му раствору этилового спирта и 10%-му раствору повидон-йода
- многопортовые катетеры чаще приводят к инфицированию, чем однопортовые
- чем дольше катетер находится в вене, тем больше риск инфицирования
- асептические барьеры при установлении катетера должны быть максимальными (хирургическая маска, которая покрывает голову, лицо, оставляя открытыми только глаза; стерильные перчатки, широкое покрытие операционного поля стерильной простыней или пеленкой с отверстием, края которой прилипают к коже и ограничивают место пункции)
Катетеризация центральных вен предполагает более высокий риск возникновения катетер-ассоциированных внутрибольничных инфекций кровотока, чем катетеризация периферических вен. К сожалению, до сих пор катетеризацию центральных вен назначают без особых на то показаний.
Особое значение для противодействия распространению внутрибольничных инфекций имеет гигиена рук медицинского работника. Так, обязательным условием является обработка рук до и после контакта с сосудистым катетером.
Внешнюю часть катетера (заглушка, инъекционный порт) необходимо обрабатывать антисептиком перед каждой процедурой. Снятые заглушки хранят в стерильной салфетке, смоченной антисептиком, пока в катетер проводится инфузия раствора. Именно инфицирования заглушек, портов, соединительных комплектующих считают наиболее частой причиной попадания инфекции в кровь через катетер.
Для обработки кожи в месте катетеризации лучше применять 2%-ный раствор хлоргексидина, так как 70%-ный раствор этилового спирта имеет специфическое взаимодействие с материалом полиуретановых катетеров, а повидон-йод — с материалом силиконовых катетеров.
При выборе центральных вен для катетеризации нужно принимать во внимание, что:
- катетеризация бедренной вены чаще приводит к возникновению тромбоза глубоких вен
- у пациентов с почечной недостаточностью лучше избегать катетеризации подключичной вены, ведь это может привести к стенозу вены, ограничить ее повторное использование
Существуют катетеры для центральных вен, импрегнированные (пропитанные) антибиотиком. Они могут быть очень полезными в группах риска распространения катетер-ассоциированных внутрибольничных инфекций кровотока. Также на место пункции и введения катетера лучше накладывать специальные фиксирующие повязки с хлоргексидином.
Главная медицинская сестра совместно с клиническим эпидемиологом и врачами должны организовать обучение младших специалистов с медицинским образованием правилам установления катетеров и ухода за ними. При этом важное значение здесь имеет пропаганда соблюдения требований санэпидрежима. Пренебрежение правилами асептики медицинскими сестрами является недопустимым, в том числе и по той причине, что может спровоцировать возникновение ВБИ.
Профилактика внутрибольничных инфекций
Профилактика внутрибольничных инфекций предполагает:
- постоянное, точное и безусловное следование утвержденным директивными документами требованиям, касающимся санитарно-эпидемиологического режима
- своевременное проведение дезинфекции, мероприятий по борьбе с насекомыми, грызунами; предстерилизационной обработки и стерилизации медицинских изделий и оборудования
- своевременную ротацию дезинфектантов на уровне замены активно действующего вещества для предотвращения появления резистентной микрофлоры в учреждениях здравоохранения
- детекцию и изоляцию больных
- тщательную обработку рук и средств ухода, использование средств индивидуальной защиты (перчатки, респираторы и т. д.) во время проведения лечебных процедур с изолированными пациентами
- избегание, по возможности, контакта с контаминированным материалом и биологическими жидкостями или надевание при этом перчаток, мытье рук сразу после снятия перчаток
- немедленную уборку зараженного ВБИ материала, если он пролился или рассыпался, и дезинфекцию поверхностей, которые он испачкал
- стерилизацию после использования оборудования, задействованного в уходе за пациентом
- сжигание или уничтожение другим разрешенным способом использованных повязок и другого перевязочного материала
- иммунизацию медицинского персонала среднего звена, в частности против гепатита В. Особенно это касается работников, которые при исполнении должностных обязанностей работают с кровью или загрязненным инструментарием
NB! Обычные хирургические маски не обеспечивают достаточной защиты от ВБИ. Специальные маски респираторного типа могут защитить от инфекции, которая передается аэрозольным путем, особенно от туберкулеза. Однако эти маски не всегда эффективны при высокой концентрации возбудителей кори и вирусов ветряной оспы.
Профилактика внутрибольничных инфекций — остроактуальная задача, которая ложится на плечи, как руководителей больниц, так и медицинского персонала, находящегося в непосредственном контакте с пациентами, реализующего уход за ними, обеспечивающего диагностический и лечебный процесс, а также задействованного в поддержании требуемого эпидемиологического режима. Несмотря на кажущуюся сложность, предупреждение нозокомиальных инфекций является посильной и осуществимой задачей при условии ежедневного следования указанным правилам.
⭐ Локальні документи ЗОЗ ⭐ Фінансова мотивація персоналу ⭐ Перевірки органів контролю ⭐ Безпека праці медпрацівників
Профилактика внутрибольничных инфекций: пути передачи, возбудители основных вби
Все заболевания, имеющие микробную природу происхождения, возникшие после того как человек посетил медицинское учреждение, имеют название «внутрибольничная инфекция».
Пути передачи
Источниками ВБИ считаются:
- пациенты, проходящие стационарное лечение;
- медицинские работники;
- посетители стационарного отделения.
Выделяются следующие пути передачи:
- воздушно-капельный;
- контактный или бытовой;
- через пищу (алиментарный);
- через кровь (парентеральный).
Кроме этого, ВБИ может передаваться:
- через объекты, которые постоянно связанны с высоким уровнем влаги – это рукомойники, резервуары для воды и так далее;
- через медицинские инструменты, аппаратуру, больничную мебель, постельное белье.
Профилактика
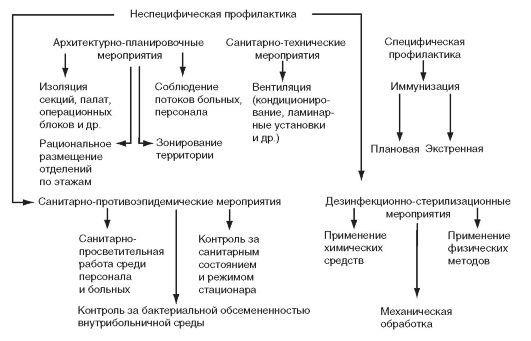
Чтобы предотвратить риск заражения внутрибольничной инфекцией, необходимо предпринимать специальные профилактические меры. Они должны носить многосторонний характер.
Профилактика ВБИ подразумевает одновременные действия в нескольких направлениях. Такая профилактика включает в себя санитарно-гигиенические, а также противоэпидемические мероприятия.
Такие меры направлены на то, чтобы строго соблюдались условия санитарного содержания больницы, инструментов, а также аппаратуры, которая используется.
Необходимо четкое соблюдение гигиены среди пациентов, а также медицинского персонала.
Не реже чем один раз в месяц во всех палатах должна проводиться тщательная генеральная уборка. Отдельно убираются все кабинеты и другие функциональные помещения. Генеральная уборка подразумевает дезинфекцию всех поверхностей в помещении, начиная от пола и заканчивая потолком. Дезинфицируется все, вплоть до лампочек.
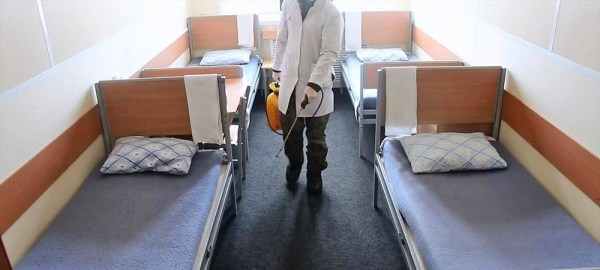
Два раза в сутки проводится влажный вид уборки помещений. Делается это также с использованием специальных средств и приспособлений. Важно отметить, что генеральная уборка в операционных блоках, родильных залах, перевязочных и манипуляционных должна проводиться намного чаще, минимум один раз в неделю.
Согласно санитарным нормам, помимо такого вида уборки все помещения должны дополнительно дезинфицироваться с помощью специальных бактерицидных ламп. Чтобы максимально избавится от болезнетворных бактерий и микроорганизмов в медицинских учреждениях, необходимо проводить ежедневную дезинфекцию. Только в таком случае удастся добиться максимально положительного результата в борьбе с ВБИ.
Внутрибольничные инфекции: профилактика, возбудители, пути передачи, распространение, источники
Среди инфекционных заболеваний особое место занимают внутрибольничные инфекции (ВБИ), которые называют также госпитальными или нозокомиальными.
Согласно определению ВОЗ внутрибольничными инфекциями являются инфекции микробного происхождения, возникающие в результате профессиональной медицинской деятельности. Внутри-больничные инфекции способны возникать как в амбулаторных, так и в стационарных учреждениях, где медицинские работники осуществляют свою профессиональную деятельность.
Внутрибольничные инфекции способны возникнуть путем экзогенного инфицирования или за счет активизации патогенной или условно-патогенной флоры самого человека, когда при неблагоприятном стечении обстоятельств (хирургическое лечение, частые инвазивные манипуляции, снижение защитных сил организма, широкая и длительная госпитализация лиц всех возрастов, циркуляция антибиотикоустойчивых/госпитальных штаммов микроорганизмов, нарушения санитарно-эпидемиологического режима и т.д.) эта флора активизируется и развивается инфекционный процесс.
Инфекции дыхательного тракта, детские инфекции и острые кишечные заболевания занимают весомое место в структуре ВБИ.
Чем больше в медицинском учреждении инвазивных процедур, тем выше риск госпитальной инфекции.Важным компонентом работы с пациентами, особенно с инфекционными больными, является предупреждение передачи инфекции экзогенным путем, что является главной задачей санитарно-эпидемиологического надзора.
Программа инфекционного контроля включает проведение превентивных плановых санитарно-противоэпидемических мероприятий с учетом особенностей, связанных с профилем патологии, и контроль за их выполнением, а также мероприятий в связи с выявленными случаями ВБИ. Все случаи возникновения ВБИ должны регистрироваться. По каждому случаю ВБИ проводится эпидемиологическое расследование и разработка мероприятий для снижения уровня ВБИ и их профилактики.
Программа инфекционного контроля проводится в жизнь госпитальным эпидемиологом, должность которого введена в 1993 г.
В настоящее время в лечебно-профилактических учреждениях начали создавать комиссии по профилактике внутрибольничных инфекций, которые организуют санитарно-эпидемиологические мероприятия и выполняют программу инфекционного контроля.
В штате такой комиссии микробиолог-клиницист, вирусолог, старшие сестры отделений высокого риска ВБИ, главная медсестра учреждения.
Экзогенное инфицирование может происходить контактным, алиментарным и аэрогенным путем, а также при гемотрансфузиях.
Контактный путь передачи инфекции является наиболее частым при экзогенном механизме развития ВБИ. Источником инфекции в этом случае могут быть:
- руки персонала, пациентов;
- оборудование (зонды, аппаратура для ИВЛ, мочевые катетеры, гастроскопы и т.д.);
- спецодежда персонала;
- инструментарий и перевязочный материал;
- предметы ухода за пациентом (белье, вода для умывания и т.п.);
- поверхности в помещениях;
- насекомые (летающие и ползающие).
Профилактика контактного пути передачи ВБИ реализуется мероприятиями по обеззараживанию всего, с чем может соприкоснуться пациент, т.е. дезинфекцией. Мытье рук медицинским персоналом является наиболее важным мероприятием инфекционного контроля.
Алиментарный путь передачи ВБИ реализуется по трем направлениям: при использовании продуктов питания (пища), с жидкостями для питья, при приеме внутрь лекарственных препаратов.
Службы лечебно-профилактического учреждения следят за питанием больных.
Ими предписано информировать пациентов, какие продукты не принимаются и не используются в лечебных учреждениях, как их хранить, установлено, как обрабатывать помещения и посуду буфетных отделений, столовую посуду, как должны быть организованы отделения, и многое другое, касающееся всех подразделений, имеющих отношение к организации питания пациентов.
Трансфузионный путь передачи ВБИ. Безопасность препаратов, которые могут быть введены внутривенно, обеспечивают фармацевтические компании — производители различных препаратов медицинского назначения (лекарственные растворы, диагностические препараты, растворы для парентерального питания).
Безопасность для пациентов крови донорской и препаратов на основе донорской крови обеспечивается выполнением приказов, регламентирующих обследование доноров и заготовку крови и препаратов.
Аэрогенный механизм передачи ВБИ реализуется в виде:
- «оседания» госпитальной флоры самого учреждения на поврежденную поверхность кожных покровов и слизистых оболочек, реализуя аэрогенно-контактный механизм, или вдыхания этой госпитальной флоры с развитием воспалительного процесса на всем протяжении дыхательных путей,
- заноса воздушно-капельных инфекций в отделение.
Для борьбы с ВБИ, возникающими вследствие аэрогенного пути передачи, применяется изолирующий уход, который предполагает изоляцию очага инфекционного заболевания в целях предупреждения развития инфекции или изоляцию пациентов, для которых опасна вторичная инфекция, а также создание в стационарах «комплексов чистых зон».
«Чистая зона» — помещение со стерильной средой, используется для лечения пациентов с иммунодефицитными состояниями.
Источники вби
ЛЕКЦИЯ № 4.
Внутрибольничные инфекции.
Тема: Основы
профилактики внутрибольничных инфекций.
Понятие внутрибольничных инфекций, классификация.
Характеристика источников ВБИ.
Механизмы передачи больничных инфекций.
Причины распространения ВБИ в лечебных учреждениях.
Основы направления профилактик ВБИ.
Проблема
внутрибольничных инфекций (ВБИ) возникла
с появлением первых больниц. В последующие
годы она приобрела исключительно большое
значение для всех стран мира.
ВБИ возникают у
5-7% больных, поступающих в лечебные
учреждения. Из 100000 больных, зараженных
ВБИ, погибает 25%. Больничные инфекции
увеличивают сроки пребывания больных
в стационарах.
Внутрибольничные
инфекции
– это любое клинически распознаваемое
заболевание микробной этиологии, которое
поражает больного в результате его
пребывания в лечебно-профилактическом
учреждении (больнице) или обращения за
лечебной помощью (вне зависимости от
появления симптомов заболевания во
время пребывания в больнице или после
нее), или сотрудника больницы вследствие
его работы в данном учреждении.
Таким образом, в
понятие ВБИ входят:
- заболевания пациентов стационаров;
- заболевания пациентов, получающих помощь в поликлиниках и на дому;
- случаи внутрибольничного заражения персонала.
По этиологии
различают 5 групп ВБИ:
инфекции, вызываемые простейшими;
заболевания, вызываемые клещами.
На современном
этапе основными возбудителями ВБИ в
стационарах являются:
грам-отрицательные условно-патогенные энтеробактерии;
- В большинстве
случаев причинным фактором ВБИ, особенно
гнойно-септических инфекций, служат
условно-патогенные микроорганизмы,
которые способны формировать «госпитальные
штаммы». - Под «госпитальным
штаммом» понимают разновидность
микроорганизмов, приспособленных к
обитанию в больничных условиях. - Отличительными
свойствами госпитальных штаммов
являются:
высокая резистентность (нечувствительность) к антибиотикам;
устойчивость к антисептикам и дезинфектантам;
повышенная вирулентность1 для человека.
- В стационарах
наиболее часто встречаются следующие
группы внутрибольничных инфекций: - 1 группа – диарейные
(кишечные); - 2 группа –
воздушно-капельные (корь, грипп, краснуха); - 3 группа –
гнойно-септические. - На первую и вторую
группу ВБИ приходится лишь 15% всех
заболеваний, на третью – 85%. - В эпидемиологии
выделяют 3 звена эпидемиологического
процесса:
Источником
ВБИ в лечебных учреждениях являются
пациенты,
медицинский персонал, значительно
реже лица,
осуществляющие уход
за больными и посетители.
Все
они могут быть носителями
инфекции, а также болеть
(как правило, в легкой или скрытой форме),
находиться в стадии выздоровления или
в инкубационном периоде.
Источником
инфекции могут быть и животные
(грызуны, кошки, собаки).
Пациенты являются
основным источником больничных инфекций.
Особенно велика роль этого источника
в урологических, ожоговых и хирургических
отделениях.
- Медицинский
персонал, как
правило, выступает в качестве источника
ВБИ при инфекциях вызванных золотистым
стафилококком, (гнойно-септические
ВБИ), иногда – при сальмонеллезах
(кишечные), иногда – при инфекциях,
вызванных условно-патогенной флорой. - При этом медицинский
персонал выделяет – «госпитальные»
штаммы возбудителей. - Роль посетителей
и лиц, занятых уходом за больными в
распространении ВБИ весьма ограничена.
Механизмы передачи вби
При ВБИ механизмы
передачи можно разделить на две группы:
естественные
и артифициальные
(искусственно создаваемые).
Естественные
механизмы
передачи ВБИ делят на 3 группы:
- фекально-оральный (кишечные инфекции);
- воздушно-капельный (инфекции дыхательных путей);
- трансмиссивный (через кровососущих насекомых, кровяные инфекции);
- контактно-бытовой (инфекции наружных покровов).
вертикальный (от матери к плоду при внутриутробном развитии);
во время акта родов (от матери).
Артифициальные
механизмы
передачи возбудителей ВБИ – это
механизмы, создаваемые в условиях
лечебных учреждений:
трансфузионные (при переливании крови);
ассоциированные (связанные) с операциями;
ассоциированные с лечебными процедурами:
ассоциированный с диагностическими процедурами:
- взятие крови;
- зондирование желудка, кишечника;
- скопии (бронхоскопия, трахеоскопия, гастроскопия и др.);
- пункции (спинно-мозговые, лимфатических узлов, органов и тканей);
- мануальное обследование (с помощью рук врача).
- Третьим звеном
эпидемического процесса является
восприимчивый
организм. - Высокая восприимчивость
организма пациентов больниц к ВБИ
обусловлена следующими особенностями: - а) среди пациентов
лечебных учреждений преобладают дети
и пожилые люди; - б) ослабление
организма пациентов основным заболеванием; - в) снижение
иммунитета пациентов за счет использования
отдельных препаратов и процедур.
Факторы, способствующие распространению вби в лечебных учреждениях
Формирование «госпитальных» штаммов микроорганизмов отличающихся лекарственной устойчивостью.
Наличие большого количества источников ВБИ в виде пациентов и персонала.
Наличие условий для реализации естественных механизмов передачи ВБИ:
- большая плотность населения (пациентов) в лечебных учреждениях;
- тесный контакт медицинского персонала с больными.
Формирование мощного искусственного механизма передачи ВБИ.
Повышенная восприимчивость пациентов ВБИ, имеющая несколько причин:
Возбудители госпитальных инфекций. Возбудители внутрибольничных инфекций.
Хараева З.Ф. 1 Балахова Б.О. 1 Белимготова Р.Р. 1 Мустафаев И.М. 1 Тугушева Д.С. 1 Чочуева Н.А. 1 Шекихачева Ф.Ю. 1
Несмотря на поиск и внедрение новых методов борьбы с госпитальными микробами, внутрибольничные инфекции являются актуальной темой исследования из-за постоянного изменения свойств микрофлоры. При санитарно-бактериологическом исследовании выявлены госпитальные штаммы: Proteus spp., Staphylococcus aureus, Acinetobacter spp., Streptococcus spp., Klebsiella pneumoniae, Enterobacter и плесневые грибы. Так как наиболее часто встречаемыми штаммами являлись штаммы Staphylococcus aureus, были исследованы характеристики золотистого стафилококка. Выделенные штаммы золотистого стафилококка обладали высоким персистентным потенциалом, множественной резистентностью к антибиотикам и некоторым дезинфектантам, что позволяло патогенной микрофлоре длительное время находиться в окружающей среде и противостоять защитным силам макроорганизма. Высокий персистентный потенциал выделенных штаммов стафилококков является фактором риска для пациентов, приводя к развитию затяжных гнойно-воспалительных заболеваний.
2. Бухарин О.В., Усвяцов Б.Я.. Бактерионосительство (методико-экологический аспект). – Екатеринбург: УрО РАН, 1996. – 207 с.
3. Бухарин О.В., Усвяцов Б.Я., Малышкин А.П., Немцева Н.В. Метод определения антилизоцимной активности микроорганизмов // Журн. микробиол. эпидемиол. и иммунобиол. – 1984. – N 2. – С. 27–28.
4. Бухарин О. В., Фадеев С.Б., Исайчев Б.А. Динамика видового состава, антилизоцимной активности и антибиотикорезистентности возбудителей хирургической инфекции мягких тканей // Журн. микробиол., эпидемиол. и иммунобиол. – 1997. – № 4. – С. 51–54.
5. Верещагина С.А. Внутрибольничные инфекции в многопрофильном хирургическом стационаре: дис. … канд. мед. наук. – Иркутск, 2005. – 112 с.
6. Внутрибольничная инфекция / Шерертц, Хэмптон, Ристуцина / под ред. Р.П. Венцела. – М.: Медицина 1990.
7. Дерябин Д.Г., Курлаев П.П., Брудастов Ю.А. Роль персистентных характеристик в определении затяжного течения гнойно-воспалительного процесса // Журн. микробиол., эпидемиол. и иммунобиол. – 1996. – N 3. – С. 74–77.
8. Желтова В.И., Шульга И.А., Сафронов А.А. Антилизоцимная активность и биологические свойства стафилококков при гнойно-септических заболеваниях // Персистенция микроорганизмов / под ред. О.В. Бухарина. – Куйбышев, 1987. – С. 19–22.
9. Зыкова Л.С. Факторы персистенции уропатогенов в диагностике, прогнозировании и лечении пиелонефрита у детей: автореф. дис. . д-ра мед. наук. – Оренбург, 1998. – 35 с.
10. Кулаев И.С., Северин А.И., Абрамочкин Г.В. Бактериологические ферменты микробного происхождения в биологии и медицине // Вестник АМН СССР. – 1984. – № 8. – С. 64–69.
11. Паршута А.И., Усвяцов Б.Я. Роль факторов персистенции в формировании микробного биоценоза слизистой оболочки носа у стафилококковых бактерионосителей // ЖМЭИ. –1998. – № 1. – С. 18–21.
12. Санитарные правила устройства, оборудования и эксплуатации больниц, родильных домов и других лечебных стационаров № 5179-90 от 29.06.90 г.
13. Хараева З.Ф. Факторы персистенции возбудителей внутрибольничных инфекций: методические указания. – Нальчик. КБГУ, 2010. – 55 с.
Несмотря на поиск и внедрение новых методов борьбы с госпитальными микробами, проблема внутрибольничных инфекций остается одной из самых острых в современных условиях, приобретая все большую медицинскую и социальную значимость [1]. Актуальность проблемы внутрибольничных инфекций обусловлена появлением так называемых госпитальных (как правило, полирезистентных к антибиотикам и химиопрепаратам) штаммов стафилококков, сальмонелл, синегнойной палочки и других возбудителей. Они легко распространяются среди детей и ослабленных, особенно пожилых, больных со сниженной иммунологической реактивностью, которые представляют собой так называемую группу риска [7, 8, 9].
Заболеваемость госпитальными инфекциями колеблется от 5 до 20 % от общего числа пациентов, госпитализированных в лечебные учреждения [5]. По результатам ряда исследований, уровень смертности в группе госпитализированных и приобретших внутрибольничные инфекции пациентов в 8–10 раз превышает таковой среди госпитализированных больных без внутрибольничных инфекций [1, 5]. Возбудители госпитальных инфекций отличаются высоким персистентным потенциалом и быстро развивающейся устойчивостью к дезинфектантам и антибиотикам, что позволяет патогенной микрофлоре длительное время находиться в окружающей среде и противостоять защитным силам макроорганизма.
Нозокомиальные инфекции большей частью обусловлены бактериальным происхождением. Вирусные, грибковые возбудители и простейшие встречаются гораздо реже. Особенностью нозокомиальных инфекций является то, что они могут вызываться не только облигатными (например, M. tuberculosis), но и оппортунистическими возбудителями со сравнительно невысокой патогенностью (S. maltophilia, Acinetobacter spp., Aeromonas spp. и др.), особенно у пациентов с иммунодефицитами. Несмотря на более низкую вирулентность оппортунистических микроорганизмов по сравнению с «классическими» возбудителями нозокомиальных инфекций (S.aureus, P. aeruginosa, E. coli, Klebsiella spp.), их этиологическое значение в последние годы значительно возросло [2, 4, 6].
Основными возбудителями бактериальных инфекций являются стафилококки, пневмококки, грамотрицательные энтеробактерии, псевдомонады и представители строгих анаэробов. Главенствующую роль играют стафилококки (до 60 % всех случаев внутрибольничных инфекций), грамотрицательные бактерии, респираторные вирусы и грибы рода Candida. Штаммы бактерий, выделенные от пациентов с нозокомиальными инфекциями, как правило, более вирулентны и обладают множественной химиорезистентностью [9, 11].
В связи с этим целью данного исследования было выявление основных особенностей внутрибольничных штаммов Staphylococcus aureus нозокомиальных инфекций, включая персистентный потенциал, антибиотикорезистентность и чувствительность госпитальных штаммов к дезинфектантам.
Наиболее общим качественным определением, характеризующим способность микроорганизма взаимодействовать с восприимчивым макроорганизмом с развитием инфекционного процесса, является патогенность. В качестве количественной меры патогенности традиционно используется понятие «вирулентности», отражающее интенсивность альтерирующего действия инфекта в отношении организма хозяина. В клинике критериями вирулентности микроорганизмов служат тяжесть инфекционных процессов и интенсивность отдельных симптомов и синдромов, что зависит от набора токсинов, ферментов, адгезивных и инвазивных свойств бактерий. Другой стороной патогенности микроорганизмов является способность не только инициировать развитие инфекционного процесса, но и поддерживать его в течение относительно длительного периода времени (персистенция) [4].
Материалы и методы исследования
Бактериологическое исследование микробной обсемененности объектов внешней среды было проведено согласно методическим рекомендациям по санитарно-эпидемиологическому режиму [4]. Отбор проб с поверхностей различных объектов осуществляли методом смывов. Идентификацию штаммов производили с учетом их морфологических и культуральных признаков. В качестве факторов персистенции изучены антилизоцимная, антикомплементарная, каталазная активности [5]. Антибиотикочувствительность исследовали диско-диффузионным методом. Чувствительность выделенных штаммов к 0,01 % раствору анолита исследовали путем добавления в соответствующем разведении к жидкой бактериальной культуре. Статистическую обработку проводили стандартными методами.
Результаты исследования и их обсуждение
При исследовании смывов в лечебном учреждении в 35 % случаев были выделены штаммы Staphylococcus аureus, в 17 % проб были выделены штаммы Klebsiella pneumoniae, в 10 % – Proteus vulgaris и Proteus mirabilis, в 2–5 % – Enterobacter, Acinetobacter. Так как наиболее часто встречаемыми штаммами являлись штаммы Staphylococcus aureus, были исследованы характеристики золотистого стафилококка.
В качестве факторов персистенции исследовали антилизоцимную (АЛА), антиинтерфероновую (АИА), антикомплементарную (АКА) активности как возможные пути противостояния кислороднезависимому механизму фагоцитоза и активность антиоксидантного бактериального фермента – каталазы. Антилизоцимной активностью обладало 67 % (20 культур) из 30 изученных штаммов. АИА обладало 44 % (13 культур), АКА обладали 34 % (10 культур) изученных нами штаммов S.aureus.
Известно, что первичными бактерицидными факторами, выделяемыми фагоцитами, являются перекись водорода и продукты ее свободнорадикального разложения, такие как гипохлорид и гидроксильный радикал [5]. Стафилококки приспосабливаются выживать в среде с повышенной концентрацией перекиси водорода путем индукции генов раннего ответа на окислительное повреждение [5]. Белковыми продуктами этих генов являются, среди прочих, фермент каталаза, разлагающий перекись водорода до нейтральных продуктов – воды и молекулярного кислорода и фермент супероксиддисмутаза, разлагающий супероксид анион радикал до молекулярного кислорода. Каталазная активность была выявлена у 80 % штаммов, при количественной оценке каталазной активности бактерий обнаружено, что большая часть штаммов (55 %) обладала высокой активностью фермента (4,0–5,1 ед./20 млн).
35–42 % штаммов S. aureus обладали множественной резистентностью, проявляя при этом чувствительность к препаратам цефалоспоринов (цефтриаксон, цефотаксим, цефуроксим). Для исследования чувствительности к применяемым в лечебных учреждениях дезинфектантам была проведена серия опытов по определению чувствительности S. aureus к раствору анолита. Обнаружено, что выделенные штаммы проявили устойчивость более чем в 60 % случаев к 0,01 % раствору анолита.
Таким образом, при изучении основных особенностей внутрибольничных инфекций, включая персистентный потенциал, антибиотикорезистентность и чувствительность госпитальных штаммов к дезинфектантам можно сделать следующие выводы:
1. При дальнейшем подборе дезинфектантов в стационарах необходимо учесть, что выделенные штаммы проявили устойчивость к 0,01 % раствору анолита, применяемого в современных медицинских учреждениях для дезинфекции. Возможно, данный дезинфицирующий раствор необходимо применять в более высокой концентрации или заменить его другим раствором.
2. Высокий персистентный потенциал выделенных штаммов стафилококков является фактором риска для пациентов, приводя к развитию затяжных гнойно-воспалительных заболеваний. Поэтому изучение патогенетически значимых свойств микроорганизмов, направленных на инактивацию эффекторов противоинфекционого иммунитета и тем самым нарушающих процесс элиминации патогена из очага воспаления [10], может стать альтернативным подходом к прогнозированию длительности течения гнойно-воспалительных заболеваний и дает возможность своевременного подключения иммунокорригирующих препаратов.
Рецензенты:
Борукаева И.Х., д.м.н., профессор кафедры нормальной и патологической физиологии КБГУ, ФГБОУ ВПО «Кабардино-Балкарский государственный университет им. Х.М. Бербекова», г. Нальчик;
Хасаева Ф.М., д.б.н., профессор кафедры ветеринарной и санитарной экспертизы, ФГБОУ ВПО «Кабардино-Балкарский государственный аграрный университет им. В.М. Кокова», г. Нальчик.
Читайте также:
