Болезнь Уиппла
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Болезнь Уиппла (или кишечная липодистрофия) представляет собой редкую системную патологию инфекционного характера, которая характеризуется нарушением процессов выработки и расщепления жиров, приводящим к поражению слизистых покровов тонкого кишечника, лимфатических тканей брыжейки, синовиальных оболочек суставов и других органов – легких, сердца, головного мозга, глаз.
Причины и факторы риска
Практикующие специалисты считают, что кишечная липодистрофия развивается у лиц с дефектами клеточного иммунитета, при обследовании у них выявляется наличие основного иммуногенетического маркера предрасположенности – HLAB-27. Высокая вероятность возникновения заболевания наблюдается у лиц с нарушением функциональной деятельности надпочечных желез.
Что вызывает болезнь Уиппла?
В начале 20-го столетия американский патологоанат Джордж Уиппл при вскрытии скончавшегося пациента обнаружил липидные отложения в стенках кишечника и забрюшинную лимфаденопатию. Эти явления дали основу для предположения, что патологический процесс был спровоцирован нарушением расщепления жиров. В конце прошлого века, благодаря использованию в лабораторной диагностике полимеразной цепной реакции, было доказано инфекционное происхождение данного недуга и идентифицирован возбудитель.
Развитие системного заболевания ассоциировано со скоплением в различных органах инфильтратов с элементами фагоцитов, поглотивших Tropheryma whippelii – это свидетельствует о расстройстве иммунного ответа, характеризующегося:
- уменьшением синтеза γ-интерферона и противовоспалительного цитокина IL-12;
- снижением реакции лимфоцитов на антигены;
- недостаточной выработкой Т-клеток.
Скопление в слизистых покровах тонкой кишки и мезентериальных лимфоузлах макрофагов, поглотивших патогены, провоцирует нарушение оттока лимфы и мальабсорбционную диарею. Дальнейшее распространение патологического процесса происходит лимфогенным путем и вызывает поражение синовиальных оболочек, глазного яблока, легочной паренхимы, эпикарда (серозной оболочки сердечной мышцы) и головного мозга – это вызывает генерализацию инфекции.
Основные симптомы и признаки
Клиническая картина болезни Уиппла зависит от пораженных систем. Обычно первыми появляются лихорадка и воспаление суставной ткани. Спустя некоторое время наблюдаются кишечные признаки инфекции – боль в животе, диарея, потеря массы тела, скрытое кровотечение. Поздние стадии патологического процесса сопровождаются тяжелой мальабсорбцией, анемией, пигментацией кожных покровов, лимфаденитом, периферическими отеками, хроническим кашлем, одновременным воспалением серозных оболочек (плевры, перикарда, брюшины), поражением центральной нервной системы.
Какие органы поражает болезнь Уиппла?
Данная патология характеризуется мультисистемным поражением человеческого организма:
- блуждающими полиартритами;
- генерализованным увеличением лимфатических узлов;
- воспалением сосудистой оболочки органов зрения;
- атаксией;
- снижением остроты зрения и слуха;
- полинейропатией;
- эндокардитом;
- экссудативным плевритом;
- перикардитом;
- нарушением координации движений;
- миоклонией;
- гидроцефалией;
- супрануклеарной офтальмоплегией;
- ухудшением физического и психического состояния.
Диагностика
Для диагностирования и клинического разграничения кишечной липодистрофии с болезнями Крона и Ходжкина, целиакией, соединительнотканными патологиями, лимфосаркомой, инфекционным эндокардитом и энтеритом используются результаты:
- Сбора анамнеза.
- Физикального осмотра пациента.
- Консультаций специалистов: гастроэнтеролога, ревматолога, инфекциониста, кардиолога, иммунолога, онколога.
- Эзофагогастродуоденоскопии – эндоскопического исследования, необходимого для выявления утолщения и растянутости складок кишечника, их отечности и гиперемии.
- Контрастной рентгенографии тонкого кишечника – для обнаружения его расширения и дуоденального изгиба.
- Ультрасонографии брюшины и средостения – для выявления увеличенных лимфатических узлов. – для обнаружения увеличенных параметров СОЭ, признаков гипохромной анемии, тромбоцитоза и гипер-лейкоцитоза. – общеклинического исследования каловых масс, позволяющего изучить их физические свойства и химический состав, выявить наличие патогенной микрофлоры. – для измерения уровня содержания общего белка, альбумина, железа, ионизированного кальция, калия, натрия, глюкозы, общего и прямого билирубина, аланинаминотрансферазы, аспартатаминотрансферазы, тироксина, кортизола, трийодтиронина, общего холестерина и его фракций. – комплексного гематологического оценивания свертывающей способности крови. – для обнаружения макрофагов с «непереваренными» Tropheryma whippelii. , выполненного ПЦР-методом – для выявления фрагментов генетического материала патогенных микроорганизмов.
Методы лечения
Лечебные мероприятия при болезни Уиппла включают проведение длительной антибактериальной терапии, применение цитостатических и глюкокортикоидных средств, энзимных и противосудорожных препаратов, ингибиторов фактора некроза опухоли, витамина-минеральных комплексов. При повышенном скоплении цереброспинальной жидкости в ликворной системе головного мозга проводят шунтирование.
Россия, Краснодарский край,
г. Сочи, ул. Старонасыпная, 22.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Болезнь Уиппла
БУ — болезнь Уиппла
ЛУ — лимфатические узлы
СОТК — слизистая оболочка тонкой кишки
Болезнь Уиппла (БУ) относится к редким заболеваниям. В недавно опубликованном обзоре U. Gunther и соавт. [1] собрали сведения о 191 пациенте с классической клинической картиной болезни. Мы располагаем собственным опытом лечения 9 больных, наблюдавшихся в ЦНИИГ с 1987 г. [2, 3]. В 2007 г. в журнале «Терапевтический архив» опубликована наша статья, приуроченная к 100-летнему юбилею описания Уипплом этой болезни [4].
БУ — системное заболевание, вызываемое бактерией Tropherymawhippelii. Микроб поселяется в лимфатических сосудах тонкой кишки и других органов, вызывая нарушение их проходимости. В слизистой оболочке тонкой кишки (СОТК) T. whippelii захватывается крупными «пенистыми» клетками — PAS-положительными макрофагами, не способными метаболизировать микроб. В биоптатах тонкой кишки и мезентериальных ЛУ больного находят макрофаги с включениями, содержащими продукты распада бактерий. Из Л.У. T. whippeliiраспространяется в синовиальные оболочки, плевру, перикард, головной мозг и другие органы.
Заболевание начинается постепенно и имеет хроническое течение. Первая стадия заболевания, как правило, проявляется полиартритами, лимфаденопатией, повышением температуры тела, иногда с ознобом и проливными потами. На второй стадии появляются диарея и синдром нарушенного всасывания с потерей массы тела и метаболическими расстройствами. Третья стадия БУ характеризуется кахексией и симптомами поражения центральной нервной системы, органов дыхания, сердца, глаз. Диагноз устанавливают на основании морфологического исследования тонкой кишки, реже — по данным полимеразной цепной реакции. От появления первых симптомов до постановки диагноза обычно проходит 7 лет и более. Поздняя диагностика объясняется незнанием врачами этой редкой болезни.
Основу лечения составляет длительная многомесячная антибактериальная терапия доксициклином, цераксоном, ко-тримексазолом и другими препаратами с контрольными биопсиями СОТК [1—5].
Приводим наше наблюдение.
Больная К., 56 лет. Считает себя больной с декабря 2015 г., когда пропал аппетит, быстро нарастали слабость, головокружение, боли в суставах, лихорадка до 38 °C. Вскоре появились поносы до 5—7 раз в сутки, отеки ног, судороги, за 2 мес похудела на 20 кг. В анамнезе мочекаменная болезнь с приступами почечной колики.
Обследована по месту жительства: при компьютерной томографии и магнитно-резонансной томографии обнаружено увеличение брыжеечных и забрюшинных ЛУ. C предполагаемой лимфомой поступила на лечение в МКНЦ с указанными выше жалобами. Состояние средней степени тяжести, пониженного питания, индекс массы тела 17 кг/м 2 . Кожные покровы и видимые слизистые оболочки бледные. Отеки ног до бедер. Периферические Л.У. не увеличены. При объективном осмотре патологии опорно-двигательного аппарата, сердца и легких не обнаружено. Язык влажный, не обложен. Передняя брюшная стенка пастозная. Живот при пальпации мягкий, болезненный в эпигастральной области. Печень, селезенка и почки не пальпируется. Симптом Пастернацкого отрицательный. Сознание ясное, полностью ориентирована в пространстве и времени.
В анализе крови отмечались повышение скорости оседания эритроцитов до 52 мм/ч, снижение уровня гемоглобина — 117 г/л, белка —51,3 г/л, альбумина — 27,8 г/л, железа —2,6 ммоль/л, кальция — 1,96 ммоль/л, повышение уровня глюкозы — 6,23 ммоль/л и С-реактивного белка —74,2 мг/л. В моче: относительная плотность 1,015, белок — 0,1 г/л, лейкоциты — 500 мкл, эритроцитов до 100 в п/зр. Эзофагогастродуоденоскопия: слизистая оболочка желудка и двенадцатиперстной кишки бледно-розовая с лимфангиэктазиями. Складки утолщены. При гистологическом исследовании в слизистой оболочке и подслизистом слое двенадцатиперстной кишки обнаружены крупные PAS-положительные макрофаги. Кишечные ворсины с булавовидными расширениями, местами с лимфангиэктазиями (см. рисунок). Заключение: морфологическая картина может соответствовать БУ.
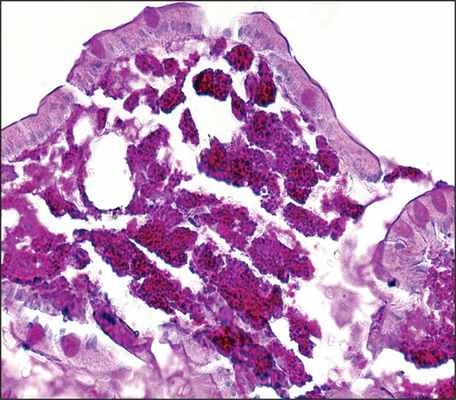
Интенсивное окрашивание в PAS-реакции цитоплазматических гранул макрофагов в СОТК при Б.У. Микрофотография, ув. 500.
Энтерография: заполнение петель тонкой кишки неравномерное, ускоренное. Ширина просвета обычная, керкринговы складки утолщены.
Ультразвуковое исследование: левая чашечно-лоханочная система расширена. В верхней трети левого мочеточника определяется камень, размером 0,8 см. В правой почке определяется камень диаметром 9 мм.
Установлен диагноз: болезнь Уиппла с синдромом энтеропатии с потерей белка. Мочекаменная болезнь с приступами почечной колики.
Больной в урологическом отделении выполнены лазерная контактная уретеролитотрипсия и стентирование верхних мочевых путей слева с рекомендацией удалить мочеточниковый стент через 3 нед. Больной назначена безжировая диета и антибактериальная терапия: ко-тримексазол 2 г/сут. Наступило улучшение, однако в биоптатах СОТК, полученных через 1 мес, оставалось большое количество РAS-положительных макрофагов. После удаления стента больная выписана с рекомендацией продолжить лечение антибиотиками под наблюдением специалистов поликлиники и МКНЦ.
Таким образом, у больной установлена типичная БУ с увеличением забрюшинных и брыжеечных ЛУ и синдромом энтеропатии с потерей белка. Правильную диагностику обеспечило обязательное следование алгоритму обследования пациентов с хронической диареей и синдромом нарушенного всасывания, применяемому в МКНЦ [6]. Больной выполнена множественная биопсия СОТК (двенадцатиперстной кишки 3—5 фрагментов) с обязательной постановкой PAS-реакции, на основании которой и установлен диагноз спустя 4 мес после появления первых симптомов болезни и быстрого прогрессирования симптомов энтеропатии с потерей белка.
Заслуживает обсуждения и мочекаменная болезнь, обусловившая необходимость хирургического вмешательства. Образование камней в почках — одно из возможных проявлений Б.У. Причиной развития мочекаменной болезни служит нарушение всасывания жирных кислот с длинной углеродной цепью вследствие тромбирования лимфатических сосудов кишки макрофагами, содержащими бактерии T. whippelii. Невсосавшиеся жирные кислоты легко соединяются с кальцием, образуют неабсорбируемые мыла и выделяются с калом. В результате оксалаты, в норме образующие с кальцием нерастворимые соли, в большом количестве всасываются. Развивается гипероксалурия с образованием оксалатных камней.
Наконец, обращает внимание длительное поражение СОТК у больной, несмотря на продолжающуюся антибактериальную терапию. При этом улучшение состояния наступило уже на протяжении 1-го месяца лечения: исчезли лихорадка, диарея, появился аппетит, нормализовались показатели крови. Наличие PAS-положительных макрофагов в СОТК подтверждает необходимость длительного лечения антибиотиками до полного исчезновения патогистологических признаков болезни.
Лечение болезни Уиппла
Заболевание встречается очень редко, инфекционного происхождения и вызвано микроорганизмом Tropheryma whipplei. Эта болезнь настолько редко встречается, что зафиксированы от 0,5 до 1 случаев на 1 миллион населения. Болеют чаще всего мужчины (86%) примерно от 40 до 50 лет.
О том, что заболевание системное, указывает то, что вовлекаются периферические лимфоузлы как кишечника, так и печени, легких, ЦНС и многих других органов.
Болезнь Уиппла имеет следующие стадии:
- На I стадии - основными признаками могут быть изменения в самочувствии, не напоминающие о проблемах в кишечнике (болезненность в суставах, увеличение температуры);
- На II стадии - присоединяются признаки нарушения функции кишечника (с большой потерей веса и тяжелыми метаболическими проявлениями);
- На III стадии - системные проявления (нарушение нервной, сердечно-сосудистой системы).
Предполагается, что попадание в организм инфекции совершается фекально-оральным путем в детском периоде жизни и остается незамеченным, или может быть в виде быстро проходящего гастроэнтерита. Поэтому лечение болезни Уиппла надо начинать вовремя.
Впервые заболевание описано Джорджем Уипплом (George H. Whipple). Симптомы болезни Уиппла были выражены тяжелым поносом, истощением и анемией. Джордж Уиппл предложил две гипотезы о причинах недуга: первая - нарушение процесса превращения липидов и поэтому назвал болезнь кишечной липодистрофией, вторая - инфекционная этиология заболевания.
Причины и развитие болезни
Развитию заболевания способствует несостоятельность иммунной системы, из-за чего специфические вещества бактериальной природы засоряют лимфатические сосуды и лимфоузлы. Развивается нарушение кишечного всасывания, поражение суставов и других органов.
Болезнь Уиппла встречается в пять раз чаще у мужчин, чем женщин, протекает БУ хронически, с повторяющимися обострениями.
Клиническая картина
Часто у пациентов недуг начинается с внекишечных проявлений: начинается повышение температуры, кашель, чувство боли в суставах.
Важна своевременная диагностика болезни Уиппла. Наиболее ранним и в 75% случаев единственным оказывается суставной синдром, который предшествует полному проявлению заболевания в течение 6-7 лет. Для суставного проявления заболевания характерно поражение крупных суставов и поясницы, появляющаяся на короткое время и повторяющаяся боль в суставах, артриты.
Симптомы болезни Уиппла
Гастроэнтерологические симптомы (понос, синдром нарушенного всасывания, дефицит массы тела) являются классическими признаками и встречаются у 85% заболевших. К свойственным этому заболеванию симптомам относят: сочетание поноса и других проявлений нарушения работы кишечника (выведение из больного организма большого количества кала, жиров, непереваренных мышечных волокон, непереваренного крахмала).
Нарастают истощение больного; слабость, снижение работоспособности; могут начаться расстройства психики, возможно появление избытка кислот.
Кожа приобретает сухость, начинаются отеки, подкожная клетчатка проявляется слабо, сыпятся волосы. Изменения эндокринных органов отмечаются нарушением месячного цикла, возникновением сексуальной несостоятельности, признаками надпочечниковой недостаточности.
ЦНС при данной болезни поражается в 10 и до 50% случаев. Поражение сердца случается у 20-25% заболевших. Со стороны дыхательной системы: наблюдается хронический кашель от 30 до 50% случаев.
Болезнь Уиппла протекает годами со сменой последовательных периодов: вначале появляются симптомы: повышение температуры, полиартрит; затем - признаки тяжелого синдрома нарушения всасывания; после этого к похуданию и метаболическим расстройствам добавляются неврологические проявления, кардит, полисерозит.
Диагностика Болезни Уиппла
Диагностические затруднения вызывает то, что часто кишечным симптомам предшествуют внекишечные проявления. Болезнь диагносцируется в среднем через шесть лет после начала заболевания. Диагноз выявляется при изучении биоптатов слизистой оболочки тонкой кишки, или же с помощью ПЦР, позволяющей найти патоген в гистологическом материале поражённых тканей. У больных сильно повышены СОЭ, количество лейкоцитов и тромбоцитов, белок, снижен гемоглобин.
Лечение Болезни Уиппла
С 1952 г. лечение болезни Уиппла начали проводить с применением антибиотиков. Для уничтожения возбудителя заболевания необходимо длительное лечение, в течение 6-12 месяцев. Применяются препараты, легко проходящие сквозь гематоэнцефалический барьер.
Лечение болезни Уиппла начинается с парентерального введения бактерицидных антибиотиков, которые характеризуются хорошей проникающей способностью в спинномозговую жидкость. Хорошая динамика будет при вовремя начатой терапии. Увеличенная температура и понос прекращаются к концу 1-й недели начатого лечения, суставной синдром проходит по истечении 1 месяца. Для вспомогательного лечения назначаются глюкокортикоиды.
Антибактериальная терапия обычно длится не менее 1 года. В случае повторного ухудшения состояния (8 - 35%) терапия повторяется.
Прогноз
Профилактика
Возбудитель заболевания обитает в среде, которая загрязнена. Зафиксированы случаи когда люди заражались этим возбудителем при отдыхе и купании в озерах, в которые направлялись сточные воды.
Симптомы и лечение Болезни Уиппла в домашних условиях
При появлении симптомов для своевременного и успешного лечения важно своевременно обратиться за квалифицированной помощью. Не допускается самолечение, лечение у домашних лекарей, которое очень часто приводит к нежелательным последствиям.
В нашей клинике лечение болезни Уиппла оказывают кандидаты медицинских наук, врачи высшей категории, имеющие опыт успешного лечения. Записывайтесь на прием по телефону или на сайте, и вы получите полноценную высококвалифицированную медицинскую помощь.
Болезнь Уиппла
Болезнь Уиппла – редкое системное заболевание, которое вызвано бактериями Tropheryma whipplei. Основные проявления – артрит, похудание, боль в животе, диарея. Диагноз ставится на основании биопсии тонкой кишки. Лечение подразумевает первоначальное назначение цефтриаксона или пенициллина с последующим приемом триметоприма/сульфометоксазола минимум в течение 1 года.
Болезнью Уиппла преимущественно страдают белокожие мужчины в возрасте 30–60 лет. Слизистая оболочка тонкой кишки поражается практически во всех случаях, хотя может отмечаться вовлечение различных органов (сердца, легких, головного мозга, серозных полостей, суставов, глаз, желудочно-кишечного тракта). У пациентов могут наблюдаться незначительные нарушения клеточно-опосредованного иммунитета, что предрасполагает к инфицированию T. whipplei. Предполагается, что существует связь между болезнью Уиппла и геном HLA-B27, но это не подтверждено.
Симптомы и признаки болезни Уиппла
Проявления зависят от пораженных органов и систем. Выделяют четыре основных симптома болезни Уиппла:
Как правило, первыми проявлениями являются артрит и лихорадка. Кишечные симптомы (водянистая диарея, стеаторея, боль в животе, анорексия, похудание) обычно развиваются позже, иногда годы спустя после появления первых жалоб. Может отмечаться активное или скрытое кишечное кровотечение. При выявлении болезни в поздней стадии могут определяться признаки выраженной мальабсорбции. К другим проявлениям относятся пигментация кожи, анемия, лимфоаденопатия, хронический кашель, серозит, периферические отеки, симптомы со стороны центральной нервной системы.
Диагностика болезни Уиппла
Эндоскопическое исследование с биопсией тонкой кишки
При отсутствии у пациентов явных симптомов со стороны желудочно-кишечного тракта болезнь Уиппла тяжело распознать. Болезнь Уиппла следует заподозрить у мужчин белой расы среднего возраста, у которых отмечаются артрит, боль в животе, диарея, похудание и другие признаки мальабсорбции.Таким пациентам необходимо провести эндоскопию верхних отделов ЖКТ с биопсией тонкой кишки; изменения тонкой кишки специфичны для данного диагноза. Таким пациентам показано проведение эндоскопического исследования верхних отделов ЖКТ с биопсией тонкой кишки; кишечные поражения специфичны и позволяют поставить диагноз. Наиболее выраженные и постоянные изменения наблюдаются в проксимальной части тонкой кишки. При световой микроскопии определяются PAS-позитивные макрофаги, нарушающие архитектуру ворсинок. Грамположительные некислотоустойчивые бациллы (T. whipplei) определяются в собственной пластинке слизистой оболочки и в макрофагах. Если T. whipplei не выявлены, но клиническая картина по-прежнему указывает на болезнь Уиппла, следует назначить тестирование методом полимеразной цепной реакции и иммуногистохимию.
Болезнь Уиппла нужно дифференцировать с кишечной инфекцей Mycobacterium avium-intracellulare (MAI), при которой наблюдаются сходные гистологические изменения. Однако, штаммы MAI окрашиваются кислым красителем.
Лечение болезни Уиппла
Возможен отдаленный рецидив
В отсутствие лечения болезнь прогрессирует и приводит к летальному исходу.
Различные антибиотики оказывают терапевтический эффект (триметоприм/сульфаметоксазол, пенициллин, цефалоспорины). Лечение болезни Уиппла начинают цефтриаксоном (2 г в день внутривенно) или бензилпенициллином (1,5–6 миллионов единиц внутривенно каждые 6 часов 2-4 недели). Затем назначают длительный курс перорального лечения триметопримом/сульфаметоксазолом (160/800 мг перорально 2 раза в день в течение 1 года) или комбинацией доксициклина (100 мг перорально 2 раза в день в течение 1 года) и гидрохлорохина (200 мл перорально 3 раза в день в течение 1 года). Препаратами выбора у пациентов с аллергией на сульфаниламиды являются пероральные пенициллин ВК или ампициллин. Наступает быстрое клиническое улучшение, с разрешением лихорадки и боли в суставах в течение нескольких дней. Симптомы со стороны кишечника проходят через 1-4 недели.
Чтобы подтвердить эффективность лечения, используют тестирование кала, слюны или другого биологического материала, основанное на полимеразной цепной реакции (ПЦР). Однако другие специалисты рекомендуют повторить биопсию с микроскопическим исследованием через 1 год для исключения наличия палочковидных бактерий (а не только макрофагов, которые могут сохраняться в течение нескольких лет после успешного лечения) в сочетании с ПЦР-тестированием.
Рецидивы наблюдаются часто и могут возникать спустя годы. При подозрении на рецидив следует провести биопсию тонкой кишки или ПЦР (независимо от пораженных органов) для подтверждения наличия бацилл.
Основные положения
При инфекции бактерией T. whipplei поражаются различные органы, в т. ч. желудочно-кишечный тракт.
Поражение тонкой кишки сопровождается развитием мальабсорбции.
Болезнь Уиппла следует заподозрить у мужчин белой расы среднего возраста, у которых отмечаются артрит, боль в животе, диарея, похудание и другие признаки мальабсорбции.
Необходимо проведение эндоскопии с биопсией тонкой кишки.
Показана длительная терапия антибиотиками; часто отмечаются рецидивы.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Как распознать болезнь Уиппла? Сложный клинический случай

Каждый врач в своей практической деятельности сталкивается с диагностически сложными пациентами. Иногда даже опытным специалистам бывает непросто разобраться в симптомах и синдромах, данных объективных, лабораторных и инструментальных методов исследования. Пройдя тернистый путь диагностического поиска, решив массу головоломок, найдя единственно верное решение сложнейшей клинической задачи, медики не умалчивают о сделанных ошибках, а стремятся поделиться приобретенным опытом со всеми специалистами, чтобы ценой поиска истины никогда не стала человеческая жизнь.
В качестве яркого примера обмена опытом можно привести клинический случай, с которым столкнулась группа канадских врачей под руководством D. Damaraju (2015). Представляя вашему вниманию краткое содержание статьи, опубликованной в авторитетном международном медицинском журнале The New England Journal of Medicine, мы постарались сохранить стиль и манеру оригинального изложения материала, в котором логические размышления специалистов представлены после каждого этапа обследования пациента.
63-летний некурящий мужчина, принадлежащий к европеоидной расе, обратился в клинику с жалобами на сухой кашель, усиливающийся в ночное время и беспокоящий его уже на протяжении 2 лет. Возникновение кашля больной связывает с перенесенной острой респираторной вирусной инфекцией во время путешествия по Южной Америке. Врач общей практики назначил пациенту курс антибиотикотерапии, но он не оказал значимого эффекта, тогда больному была рекомендована ингаляция салметерола и флутиказона, способствовавшая незначительному уменьшению интенсивности кашля.
У данного пациента имеет место хронический кашель, который диагностируется при длительности симптома более 8 нед. Наиболее распространенными причинами хронического кашля у некурящих лиц являются постназальный синдром (аллергической, неаллергической, инфекционной природы), бронхиальная астма (БА), гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Наиболее вероятной причиной кашля у этого больного может быть ГЭРБ или постназальный синдром, возникший после перенесенной ОРВИ. В то же время большая продолжительность сухого кашля может указывать на легкое течение БА, однако правильное использование комбинированного ингалятора должно было бы купировать проявления этого заболевания.
Анамнез жизни. На протяжении минимум 5 лет пациента периодически беспокоят артралгии и миалгии; в течение последних 2 лет он отмечает возникновение эпизодов ночной потливости (разрешившихся на момент обращения в клинику). Артралгии поражают преимущественно крупные суставы (плечи, запястья, бедра, лодыжки), длятся в среднем 2 нед, а потом полностью исчезают. В течение первых 2 лет после появления артралгий пациент наблюдался у ревматолога, при обследовании у которого были получены отрицательные результаты анализов на определение антиядерных антител (ревматоидный фактор, экстрагируемый ядерный антиген, антитела к циклическому цитруллинированному пептиду) и HLA-B27. Туберкулиновые кожные пробы, рентгенологическое исследование грудной клетки, ультразвуковое исследование органов брюшной полости не выявили патологических изменений. Также пациент отметил, что на протяжении последних 2 лет у него стали появляться двусторонние отеки нижних конечностей (их возникновение семейный врач связывал с венозным застоем). Мужчина никогда не курил, употребляет минимальное количество алкоголя и не содержит домашних животных; эпизодически принимает ибупрофен (по требованию) и пользуется ингалятором.
Учитывая отсутствие в анамнезе жизни указаний на аллергию или хронический ринит, версия постназального синдрома является маловероятной. Прием ибупрофена может быть фактором риска развития бронхоспазма или заложенности носа у больных БА, у пациентов с риносинуситом и полипами носовой полости. Эпизоды ночной потливости и артралгии могут быть связаны с имеющимися в настоящее время жалобами, но пока это предположение остается неподтвержденным. При осмотре пациента не были получены дополнительные сведения, которые позволили бы заподозрить саркоидоз (узловая эритема и прикорневой лимфаденит).
БА и ГЭРБ остаются наиболее вероятными причинами кашля. Проведение инструментального обследования органов грудной клетки позволит диагностировать паренхиматозное заболевание легких. В случае, если пациент все-таки страдает БА, неэффективность ингаляционных препаратов может быть обусловлена разными факторами (неправильным использованием ингалятора, отсутствием приверженности к терапии, дисфункцией голосовых связок). Спирометрия и компьютерная томография (КТ) органов грудной клетки смогут подтвердить наличие изменений в паренхиме легких.
Все показатели спирометрии, в том числе такой параметр оценки функции внешнего дыхания, как петля «поток-объем», соответствовали нормативным значениям. Бронхопровокационный тест с метахолином (последовательные ингаляции препарата до достижения концентрации препарата 16 мг/мл) был отрицательным. При его проведении снижение объема форсированного выдоха за 1-ю секунду (ОФВ1) составило всего 9% (окончательный ОФВ1 – 3,60 л, т. е. 89% от расчетного уровня). КТ органов грудной клетки не выявила никакой патологии, кроме легкой формы бронхоэктатической болезни.
Нормальные показатели петли «поток-объем» исключают наличие клинически значимой фиксированной обструкции (вызванной дисфункцией или опухолью голосовых связок). Отрицательный провокационный тест с метахолином ставит под сомнение диагноз БА. Таким образом, наиболее вероятной причиной кашля может быть ГЭРБ.
Пациент отказался от рН-мониторирования, но согласился на проведение теста с ингибитором протонной помпы (ИПП). Несмотря на это, он не посетил клинику на следующий день для оценки эффективности теста с ИПП.
Спустя 3 года мужчина снова обратился в стационар и сообщил о появлении новых симптомов, которые беспокоили его уже на протяжении 6 мес. Ухудшение самочувствия началось с интенсивного газообразования и вздутия живота, диареи с малым объемом каловых масс. Выраженность метеоризма постепенно уменьшилась на протяжении нескольких месяцев, а диарея спонтанно саморазрешилась через 6 мес. Интенсивное газообразование и вздутие живота пациент объяснял употреблением пищи, содержащей большое количество клетчатки.
Через 2 мес после появления гастроинтестинальных симптомов у больного внезапно возникла резкая боль в ноге, которая серьезно ограничила его подвижность. Несмотря на то что болевой синдром был купирован в течение нескольких дней, мужчину продолжали беспокоить миалгии, артралгии и рецидивирующий кашель, интенсивность которого не уменьшилась при применении ИПП.
Спустя 1 мес после эпизода боли в ноге у пациента появилась сильная головная боль, которая длилась 2 дня и сопровождалась транзиторной бинокулярной потерей зрения, по поводу чего больной был госпитализирован в отделение неотложной помощи. При обследовании обнаружен высокий уровень С-реактивного белка – 44,7 мг/л (при норме
На фоне терапии глюкокортикоидами головная боль разрешилась через 2 суток, а потеря зрения больше не возобновлялась. Проведенная через несколько недель биопсия височной артерии не выявила признаков васкулита. Учитывая быстрое исчезновение патологических симптомов при приеме преднизолона, пациенту было рекомендовано продлить курс лечения этим препаратом на протяжении нескольких месяцев. На фоне терапии преднизолоном больной отметил значительное улучшение самочувствия за счет уменьшения выраженности хронических артралгий, миалгий и длительно существовавших периферических отеков, а также некоторого снижения интенсивности кашля. При уменьшении дозы преднизолона до 10 мг/сут выраженность кашля и артралгий снова возросла, но неврологические симптомы не рецидивировали. Пациент обратился к пульмонологу.
Больных с гигантоклеточным артериитом может беспокоить кашель, появление которого обусловлено вовлечением в патологический процесс органов дыхания. Кашель в таких случаях усиливается при снижении дозы преднизолона, что косвенно подтверждает воспалительный генез заболевания. Существует небольшая вероятность получения ложноотрицательных результатов биопсии у больных височным артериитом, в этом случае необходимо тщательно сопоставить имеющиеся данные, подтверждающие диагноз височного артериита, и риск применения глюкокортикоидов (вероятность развития латентной инфекции, нарушения толерантности к глюкозе, снижения плотности костной ткани и асептического некроза). Следует продолжать диагностический поиск, учитывая тот факт, что существует множество заболеваний, кроме височного артериита, течение которых может улучшаться на фоне приема преднизолона.
КТ органов грудной клетки и брюшной полости (рис. 1) выявила умеренный интерстициальный отек легких и небольшой двусторонний плевральный выпот. Отмечено расширение ствола легочной артерии до 30,9 мм в диаметре, обнаружены признаки экссудативного перикардита. Диагностирована распространенная абдоминальная лимфаденопатия, которая считается одним из основных маркеров лимфомы, также как и утолщение стенок плохо растянутых проксимальных отделов тонкой кишки.
Рис. 1. КТ органов брюшной полости. Коронарные срезы демонстрируют увеличенные мезентериальные лимфатические узлы
Данные КТ органов брюшной полости можно расценить как лимфопролиферативное заболевание или неопластический процесс с преимущественным поражением проксимальных отделов тонкого кишечника. В то же время лимфаденопатия может быть вызвана инфекционным началом, включая микобактерии туберкулеза. Ранее полученные отрицательные результаты кожных туберкулиновых проб не позволяют исключить туберкулез, так как при диссеминированной форме заболевания этот вид обследования мало информативен. Необходимо определить пальпируемые периферические лимфоузлы, пригодные для взятия биопсии. Данные, полученные при КТ органов грудной клетки, могут свидетельствовать о наличии сердечной недостаточности и требуют проведения дальнейших исследований для исключения кардиомиопатии и патологии клапанного аппарата сердца.
У пациента не было обнаружено пальпируемых периферических лимфоузлов, но, учитывая клиническую настороженность в отношении лимфомы, больному предложено проведение диагностической лапаротомии и эксцизионной биопсии лимфатических узлов. Микробиологическое исследование полученного образца позволило выявить грамположительные бактерии в ткани лимфоузла. Данный факт натолкнул на мысль о таком вероятном диагнозе, как болезнь Уиппла. Прямое генетическое секвенирование подтвердило наличие ДНК Tropheryma whipplei. В ходе патоморфологического исследования ткани лимфатического узла (рис. 2) обнаружены признаки гранулематозного воспаления и многочисленные пенистые гистиоциты. Микроорганизмы, которые дали положительную реакцию на реактив Шиффа, имели морфологические особенности, характерные для Tropheryma whipplei. Анализ крови на гемокультуру не выявил указанного возбудителя.
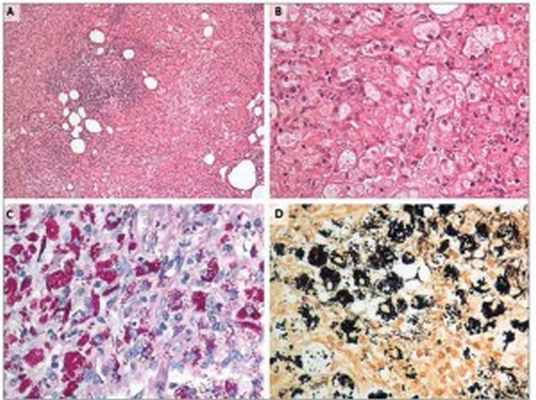
Рис. 2. Результаты патоморфологического исследования
А – микрофотография с малым увеличением: патологически измененный внутрибрюшной лимфатический узел, в котором нормальная архитектура заменена на многочисленные макрофаги, большинство из которых пенистые, и гигантские клетки (окраска гематоксилином-эозином). В – микрофотография высокого разрешения демонстрирует пенистые макрофаги с зернистой эозинофильной цитоплазмой (окраска гематоксилином-эозином). Фото С (окраска реактивом Шиффа) и D (серебрение по Вартин-Старри) демонстрируют многочисленные внутрицитоплазматические организмы, морфология которых соответствует Tropheryma whipplei.
В данном случае диагноз болезни Уиппла основывается на жалобах больного, включая хроническую артропатию, кашель, лимфаденопатию, лимфопению. Для подтверждения диагноза можно было бы использовать менее инвазивные методы (например, эндоскопию тонкого кишечника), если бы эта патология была заподозрена до проведения оперативного вмешательства. Отсутствие хронической диареи в этом случае объясняется атипичным течением болезни Уиппла.
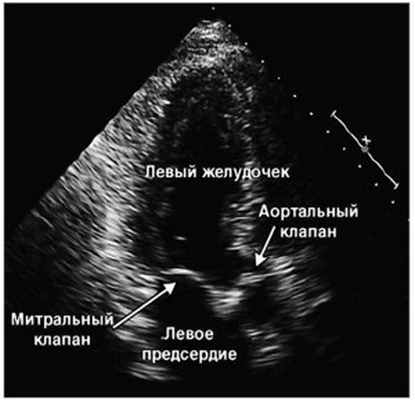
Рис. 3. Чреспищеводная эхокардиограмма. Определяется подвижная масса на створке аортального клапана
Пациент был консультирован инфекционистом, рекомендовано внутривенное введение цефтриаксона на протяжении 2 нед с последующим переходом на пероральный прием триметоприма/сульфаметоксазола в дозе 1 таблетка (160 мг триметоприма и 800 мг сульфаметоксазола) 2 р/сут. На фоне антибактериальной терапии удалось сначала уменьшить дозу преднизолона, а впоследствии полностью отменить его прием. Спустя 2 нед у больного был выявлен систолический шум в сердце, который ранее не аускультировался. При эхокардиографическом исследовании (рис. 3) в левом желудочке напротив двустворчатого аортального клапана обнаружена подвижная масса размером 7×6 мм; также диагностирован аортальный стеноз легкой степени, умеренная аортальная недостаточность. Систолическое давление в легочных артериях определить не удалось. Другие клинические признаки эндокардита (лихорадка, кардиальные симптомы, тромбоэмболические проявления) отсутствовали. Трехкратный анализ крови на гемокультуру был отрицательным.
Пациент консультирован кардиологом, который расценил вегетации как вероятное осложнение болезни Уиппла и рекомендовал продолжить антибиотикотерапию. Через 2 мес от момента начала приема антибактериальных препаратов мужчина отметил исчезновение кашля, периферических отеков, артралгий, миалгий и усталости. На шестом месяце антибиотикотерапии серия эхокардиограмм подтвердила отсутствие вегетаций на клапанном аппарате сердца (рис. 4).
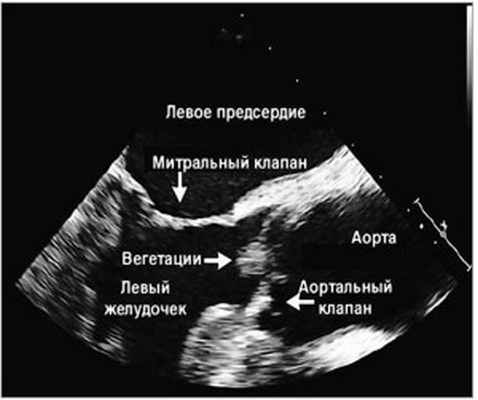
Рис. 4. Чреспищеводная эхокардиограмма. Створки аортального клапана свободны от вегетаций
Вполне вероятно, что транзиторная потеря зрения имела эмболическую природу и была обусловлена эндокардитом (однако в этом случае потеря зрения с большей вероятностью должна была бы быть односторонней, а не двусторонней). Разрешение кашля и других симптомов, а также клапанных вегетаций на фоне антибиотикотерапии подтверждает предположение о болезни Уиппла.
Комментарий
Анализируя представленный клинический случай, необходимо отметить, что канадские врачи действовали строго в соответствии с положениями практического руководства Американской коллегии врачей-специалистов по заболеваниям грудной клетки «Диагностика и лечение кашля» (2006). Однако еще при первом обращении пациента в клинику дифференциальный диагноз хронического кашля мог бы быть более обширным. Принимая во внимание пожилой возраст пациента и наличие двусторонних периферических отеков, отсутствие эффекта от приема комбинированного ингалятора, вероятно, в первую очередь следовало бы исключить патологию сердечно-сосудистой системы, а также новообразование верхних дыхательных путей и легких. Только благодаря онконастороженности и проведению биопсии мезентериальных лимфоузлов, специалисты смогли завершить диагностический поиск и выявить столь редкое заболевание. Отдавая должное высокому профессионализму канадских врачей, нужно подчеркнуть, что назначение адекватного этиопатогенетического лечения позволило спасти жизнь пациенту, обезопасить его от установления ложного диагноза, а также не только улучшить качество жизни, но и увеличить ее продолжительность.
Damaraju D. A Surprising Cause of Chronic Cough. N Engl J Med 2015; 373: 561-566.
Подготовила Лада Матвеева
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Згідно із сучасним уявленням, диспепсія – це будь-який серединний епігастральний біль / печіння / дискомфорт, відчуття переповнення після вживання їжі / раннього насичення / відрижки, а також печія, нудота/блювання, здуття в епігастрії, що свідчать про залучення верхніх відділів шлунково-кишкового тракту та тривають не менше 4 тиж [1]. Диспепсію слід трактувати двома способами – і як синдром (вторинна диспепсія внаслідок основного захворювання), і як самостійну нозологічну форму (функціональна диспепсія, ФД) [2]. Систематичні огляди свідчать, що симптоми диспепсії в усьому світі мають ≈20-25% населення; в різних країнах вони є причиною до 10% усіх звернень по медичну допомогу [3, 4].
Щороку в світі реєструються близько 1,5 млрд випадків гострої діареї, яка є причиною загибелі >2 млн людей, причому в структурі летальності від діареї переважають діти перших 5 років життя. Високий рівень захворюваності та смертності, надзвичайне різноманіття етіологічних збудників гострої діареї значно ускладнюють обрання тактики дії та підбір адекватного лікування в умовах первинної медичної практики.
Під час науково-практичної конференції «Сучасні проблеми медицини», що відбулася в онлайн-форматі, доктор медичних наук, професор Андрій Едуардович Дорофєєв (Національний університет охорони здоров’я України ім. П.Л. Шупика, м. Київ) висвітлив питання уражень кишечнику в умовах пандемії коронавірусної хвороби (COVID‑19). У цьому матеріалі представлено виступ Андрія Едуардовича у форматі «запитання – відповідь».
Належне травлення є важливим фактором здоров’я та добробуту людини. Оскільки великі частинки їжі не можуть потрапити до клітин, процес травлення готує їжу для використання клітинами, розщеплюючи її на поживні речовини, які можуть усмоктуватися в кров і потрапляти до клітин. Ефективне травлення – це складний та багатоетапний процес, що включає механічне і ферментативне розщеплення їжі. Механічне травлення – фізичне розщеплення харчових речовин на дрібніші частинки для ефективнішого хімічного. Роль хімічного травлення полягає у подальшому спрощенні травними ферментами молекулярної структури харчових субстратів, основними з котрих є жири, складні вуглеводи та протеїни.
Читайте также:
