Бородавчатый туберкулез кожи. Скрофулодерма - колликвативный туберкулез кожи
Добавил пользователь Morpheus Обновлено: 30.01.2026
Бородавчатый туберкулез кожи. Скрофулодерма - колликвативный туберкулез кожи
Эта форма туберкулеза представляет собой инфекцию в прошлом иммунной кожи вирулентной туберкулезной палочкой. Может быть один или несколько очагов поражения. Очаг представляет собой бородавчатый, гиперкератотический участок, окруженный воспалительным венчиком. Корки перемешаны с роговыми массами. Из трещин бородавчатых высыпаний часто при надавливании выделяется гной.
Гистопатология бородавчатого туберкулеза кожи. Гистологически обнаруживается акантоз, гиперкератоз и папилломатоз. Под эпидермисом имеется острый воспалительный инфильтрат из полиморфноядерных лейкоцитов и лимфоцитов. Отмечается образование абсцессов. В средней части дермы обычно обнаруживаются типичные бугорки с умеренно выраженным казеозным некрозом.
Иногда, однако, имеется лишь неспецифический воспалительный инфильтрат. Туберкулезные палочки более многочисленны, чем при туберкулезной волчанке, и иногда могут быть обнаружены гистологически (Монтгомери).
Скрофулодерма может возникать в подкожной жировой ткани; часто, однако, она является результатом непосредственного или лимфогенного распространения в коже нижележащего туберкулезного очага, локализующегося обычно в лимфатическом узле или кости. Вначале очаг поражения проявляется в виде болезненной припухлости синюшно-красного цвета. В дальнейшем происходит нагноение и вскрытие; образуется язва с неправильными подрытыми синюшными краями.
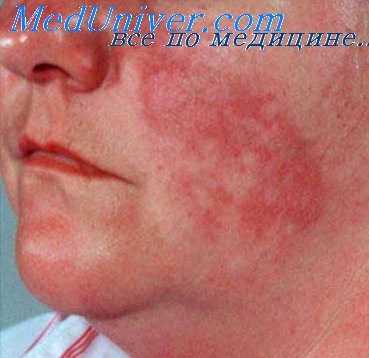
Гистопатология скрофулодермы. В центре очага обнаруживается неспецифический абсцесс с изъязвлением эпидермиса. По периферии, однако, наблюдается образование бугорков с резко выраженным казеозным некрозом и значительной хронической воспалительной реакцией. Туберкулезные палочки обычно удается гистологически обнаружить при окраске срезов по Цилю-Нильсеиу (Майклсон, 1924).
Tuberculosis cutis orificialis. Высыпания имеют вид поверхностных язв с гранулирующим дном. Они локализуются вблизи естественных отверстий и встречаются у больных вирулентным туберкулезом (внутренних органов.
Гистологически может обнаруживаться язва, окруженная неспецифическим воспалительным инфильтратом. Однако в большинстве случаев в глубокой части дермы имеются бугорки с казеозным некрозом. В эпидермисе у края язвы может отмечаться гиперплазия. Даже при наличии неспецифической гистологической картины в препаратах обычно могут быть обнаружены туберкулезные палочки.
Туберкулиды развиваются в результате гематогенной диссеминации туберкулезных палочек у больных с довольно высоким иммунитетом к туберкулезу. Вследствие этого палочки быстро разрушаются в коже и обычно не могут быть обнаружены ни гистологически, ни методом прививок животным. Хотя гематогенная диссеминация, естественно, должна происходить из туберкулезных очагов внутренних органов, часто эти очаги не могут быть обнаружены.
Клинически и гистологически нередко наблюдаются переходы между различными формами туберкулидов.

Туберкулез кожи.
Инфекция началась в форме маленького узла на носу и выросла в большую инфильтративную опухоль, которая поразила центр лица.
Диагноз подтвержден биопсией кожи и обнаружением микобактерий в культуральном анализе.
Опухоль прореагировала на антибиотики почти полным разрешением через 4 мес.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
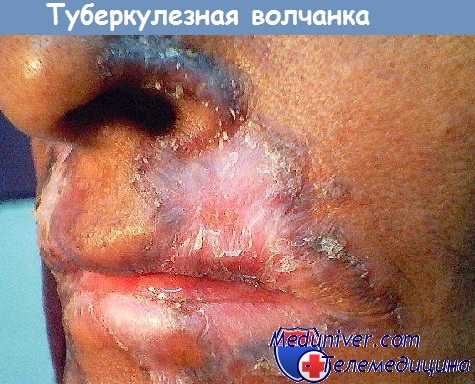
Туберкулезная волчанка. Гистология и дифференциация туберкулезной волчанки
Туберкулезная волчанка чаще всего локализуется на лице. Элементами являются глубоко расположенные узелки красновато-коричневого цвета величиной с булавочную головку, образующие резко ограниченные бляшки. При выдавливании крови нажатием часового стекла (метод диаскопии) цвет элементов отчетливо изменяется на желтовато-коричневый (узелки цвета яблочного желе). Постепенно развивается атрофия с уменьшением ткани.
В некоторых участках, однако, может появляться бородавчатое утолщение (lupus vulgaris verrucosus) или поверхностное изъязвление. В области края язвы может развиться спиноцеллюлярный рак.
Гистопатология туберкулезной волчанки. Обнаруживаются типичные бугорки с эпителиоидными и гигантскими клетками и периферической зоной, состоящей из лимфоцитов. Казеозный некроз в бугорках выражен слабо, а иногда полностью отсутствует. Количество воспалительного инфильтрата, состоящего из лимфоцитов и плазматических клеток, различное. В некоторых случаях в гистологической картине преобладает воспалительный инфильтрат, единичные бугорки приходится долго отыскивать. В других случаях, наоборот, воспалительный инфильтрат слабо выражен.
Инфильтрат при туберкулезной волчанке наиболее выражен в верхней части дермы, но на некоторых участках он может проникать и «в подкожный жировой слой. В этих случаях придатки кожи разрушаются. В участках заживления отмечается выр'аженный фиброз.
Часто обнаруживаются вторичные изменения эпидермиса. В некоторых участках отмечается акантоз, гиперкератоз и даже папилломатоз (lupus vulgaris verrucosus). В других участках под давлением инфильтрата может наступить атрофия и даже разрушение эпидермиса, что приводит к развитию язвы и вторичной пиококковой инфекции. На краю таких язв может развиться псевдоэпителиоматозная гиперплазия, а в некоторых случаях и спиноцеллюлярный рак.
Туберкулезные палочки имеются в столь малых количествах, что гистологическими методами их почти никогда не удается обнаружить, прививка же морской свинке обычно дает положительные результаты.
Дифференциальный диагноз туберкулезной волчанки. Дифференциальный диагноз с саркоидозом может быть очень трудным, а иногда и невозможным. Абсолютных гистологических критериев, позволяющих четко различать эти два заболевания, не существует.
Однако, как правило, инфильтрат при саркоидозе имеет тенденцию располагаться в виде островков во всех частях дермы; при туберкулезной волчанке инфильтрат является более компактным и локализуется преимущественно в верхней части дермы. Кроме того, при саркоидозе обычно менее выражена лимфоцитарная реакция; вокруг скопления эпителиоидных клеток имеется более отчетливый фиброз; количество гигант, ских клеток меньше, чем при волчанке; явления некроза отсутствуют полностью (Рончезе).
Эпидермис при саркоидозе представляется нормальным или же имеется атрофия от давления. При туберкулезной волчанке, кроме атрофии, могут быть видны очаги изъязвления, акантоза и псевдоэпителиоматозной гиперплазии. Единственным лабораторным методом, позволяющим с несомненностью отличить эти два заболевания, является прививка материала морской свинке, дающая обычно положительный результат при туберкулезной волчанке и всегда отрицательный результат при саркоидозе.
Бородавчатый туберкулёз кожи
Бородавчатый туберкулёз кожи – хроническая инфекция кожных покровов, возникающая в результате контакта человека с зараженным патогенами материалом или с пациентами, страдающими открытыми формами туберкулёза. Основным симптомом болезни является образование на тыле рук округлой гранулёмы фиолетового оттенка, имеющей тенденцию к росту, с исходом в плотную крупную папулу, покрытую бородавчатыми разрастаниями. Разрешается такой «туберкулёзный бугорок» рубцеванием. Субъективно самочувствие пациента не нарушается. Бородавчатый туберкулёз кожи диагностируют при помощи постановки туберкулиновых проб. Лечение патогенетическое с использованием противотуберкулёзных средств.
МКБ-10
Общие сведения
Туберкулёз известен со времён Гиппократа. Первое упоминание о кожных проявлениях специфической болезни дыхания у ремесленников датировано 1700 годом (Б. Рамадзини). Открытие палочки Коха в 1882 г. и рентгеновских лучей в 1895 г. оказалось революционным, т. к. дало в руки врачам ключи к диагностике всех проявлений туберкулёзной инфекции, в том числе и бородавчатого туберкулёза кожи. Актуальность изучения определяется неуклонным ростом туберкулёзной инфекции повсеместно, начиная с конца 1990-х годов. Связано это с эпидемией ВИЧ-инфекции, миграционными процессами, развитием резистентности к противотуберкулёзным препаратам.
Причины
Заражение микобактериями Коха чаще всего происходит эндогенно, через реактивацию уже существующих очагов инфекции, когда с током крови, лимфы микобактерии проникают в дерму. Возможно первичное попадание возбудителя на кожу после контакта с заражённым материалом. Не исключена аутоинокуляция, «самопрививка», непреднамеренный перенос возбудителя из первичного очага инфекции на другие участки кожного покрова и слизистых.
Патогенез
Патогенез заболевания не изучен до конца. В норме кожа не восприимчива к микобактерии. Нужны дополнительные причины для развития патогенного процесса: снижение иммунитета, стресс, гиповитаминоз, обменные нарушения, асоциальный образ жизни. На месте входных ворот инфекции образуется папула размером с горошину, увеличиваются лимфатические узлы, развивается туберкулёзный симптомокомплекс. Процесс диссеминирует с образованием туберкулидов – ангиоваскулитов в результате аллергического, иммунного воспаления или заканчивается локальным заживлением дефекта ткани. Всё зависит от того, насколько иммунокомпромиссен пациент.
Симптомы туберкулёза кожи
Данной формой патологии чаще болеют дети и мужчины. Основным клиническим симптомом служит появление небольших, до 10 мм в диаметре, округлых узелков синюшного цвета, безболезненных, плотной консистенции, с чёткими границами и типичной локализацией на тыле кистей, реже - стоп, голени. Бугорки имеют тенденцию к периферическому росту, трансформируясь в плоские бляшки с роговыми наслоениями на поверхности. Разрешается процесс образованием рубца. Бляшки образуют локальный очаг, в котором при его созревании видны три зоны: атрофия с бугристым дном – в центре; инфильтрат с чешуйками, трещинами, корочками – посередине; лиловая блестящая канва – по периферии. Под кожей формируются микроабсцессы, при надавливании «выплёскивающие» на поверхность кожи гнойное содержимое.
На развитие инфекции реагируют лимфоузлы, лимфатические и кровеносные сосуды. По периферии «бляшечного острова» возникают свежие первичные элементы, имеющие тенденцию к слиянию. Общее состояние пациентов не нарушено. В очаге не всегда находят микобактерии Коха, но туберкулиновые пробы положительны в 99% случаев. Волосы и ногти никогда не поражаются туберкулёзом, поскольку микобактерия не может жить без воздуха. Гистология специфична: акантоз эпидермиса в сочетании с папилломатозом и туберкулоидной структурой в дерме.
Диагностика
При подозрении на бородавчатый туберкулёз кожи необходима консультация дерматолога и фтизиатра с проведением диагностики в полном объёме. Одним методом исследования ограничиваться нельзя. Первичная диагностика складывается из данных анамнеза, клиники, гистологического исследования, рентгенографии предполагаемого первичного очага поражения. Далее используют бактериоскопию (исследование отделяемого очага или пунктата лимфоузла в мазке под микроскопом). Применяют бактериологическую диагностику (бакпосев отделяемого очага на питательные среды), биологические методы (опыты на животных – абсолютное подтверждение туберкулёза).
Имеют значение положительные туберкулиновые пробы для выявления сенсибилизации организма к палочке Коха (накожная проба Пирке и внутрикожная Манту). Наиболее современным методом диагностики бородавчатого туберкулёза является серологическое тестирование – T-SPOT.TB и его аналог - квантифероновый тест.
Бородавчатый туберкулёз кожи гистологически дифференцируют с обыкновенными бородавками, не имеющими воспалительной составляющей в процессе образования папул; вегетирующей пиодермией, с буллёзными гнойными высыпаниями, возникающими на фоне присоединения вторичной инфекции; спиноцеллюлярным раком, демонстрирующим асимметрию в высыпании первичных элементов при локализации по периметру физиологических отверстий, быстро перерождающихся в язвы; дерматомикозами, туберкулёзной волчанкой, веррукозным красным плоским лишаём. Серологическую дифдиагностику проводят с лейшманиозом и бугорковым сифилидом.
Лечение бородавчатого туберкулёза кожи
Терапия проводится врачом-фтизиатром. Сначала больного лечат стационарно. Используют противотуберкулёзные средства (фтивазид, рифампицин, канамицин) в различной комбинации, срок лечения - 1 год. Комбинацию препаратов необходимо постоянно менять, чтобы не вызвать привыкания, резистентности к проводимому лечению. В тяжёлых случаях назначают химиотерапию. После выписки из стационара проводят реабилитацию на базе санатория. Затем в течение 5 лет (срок диспансерного наблюдения) ежегодно назначают по два двухмесячных курса специфической терапии с целью профилактики рецидива и диссеминации процесса.
В комплексном лечении используют иммуномодуляторы (сок эхинацеи, интерферон альфа, натрия дезоксирибонуклеат), поливитамины, лечебное питание. Для укрепления защитных сил организма рекомендована калорийная диета с высоким содержанием белков (мясо, рыба, орехи), углеводов (фрукты, овощи, мёд), жиров (натуральное сливочное мясо, молочные продукты). Показаны препараты железа, ангио- и гепатопротекторы, улучшающие микроциркуляцию крови. Вне активной фазы бородавчатого туберкулёза кожи применяют физиотерапию: электрофорез с противотуберкулёзными препаратами.
Хирургическое вмешательство используют исключительно по показаниям, удаляя уплотнения и поражённые лимфоузлы, сформировавшиеся в косметические дефекты, ухудшающие качество жизни пациента. Рубцы (до 5 см) убирают после консультации с косметологом и пластическим хирургом при помощи иссечения, методов лазерной косметологии, криотерапии.
Профилактика и прогноз
Профилактика, направленная на предупреждение развития туберкулёза любой формы, проводится с рождения: вакцинация новорожденных, ревакцинация детей 7, 14 лет. В соответствии с законами РФ, каждый пациент, госпитализированный в круглосуточный и дневной стационар, подлежат обязательному флюорографическому обследованию. Важным методом профилактики является всеобщая диспансеризация населения, профилактические осмотры, в том числе при устройстве на работу (ФЛГ). Прогноз бородавчатого туберкулёза кожи, несмотря на длительность терапии, благоприятен для жизни - полное выздоровление.
Колликвативный туберкулез кожи
Колликвативный туберкулез кожи (скрофулодерма) – часто встречающаяся детско-юношеская форма туберкулёзного поражения кожи. Представляет собой плотный флюктуирующий узел без типичной локализации, чаще единичный, реже множественный, обладающий тенденцией к медленному росту. Разрешается свищами с изъязвлением и кровянисто-гнойным отделяемым. Исход – рубцевание специфичным «мостовидным» рубцом. Колликвативный туберкулёз кожи может быть первичным (гематогенным) и вторичным (лимфогенным). Заболевание диагностируют клинически с использованием туберкулиновых проб, рентгенографии, гистологии и микроскопии. Лечение проводится противотуберкулезными средствами.
Колликвативный туберкулез кожи (скрофулодерма) – локальная форма туберкулёзного поражения кожных покровов по типу «холодного» (вялотекущего) воспаления. Встречается только у детей и подростков. Характеризуется единичными, реже множественными глубоко залегающими в дерме узлами, которые возникают первично у неинфицированных ранее пациентов или вторично – у больных, много лет страдающих туберкулёзом внутренних органов. Колликвативный туберкулёз кожи не имеет сезонности и гендерной составляющей, не обладает эндемичностью, но очень контагиозен.
На долю колликвативного туберкулёза кожи приходится более четверти всей туберкулёзной патологии дермы. Однако врачи разных специальностей, особенно участковые педиатры, встречаясь с ранними проявлениями патологии, не имеют профессиональной настороженности при диагностике клинических проявлений, чаще всего принимая скрофулодерму за банальную пиодермию. Это способствует поздней диагностике колликвативного туберкулёза, изъязвлению первичных элементов с образованием обезображивающих кожу рубцов, которые остаются своеобразной «чёрной меткой» у пациента на всю оставшуюся жизнь.
Причина заболевания – кислотоустойчивая микобактерия Коха, открытая в 1882 году. Является аэробной палочкой, не имеющей капсулы и не образующей спор. Под микроскопом определяется только при окраске по Цилю-Нильсену. Существует два пути заражения колликвативным туберкулёзом кожи:
- Гематогенный. Первично инфекция попадает в организм воздушно-капельным путём и поражает внутренние органы, из которых микобактерии с током крови заносятся в кожу.
- Лимфогенный. Инфицирование кожи возникает вторично на фоне длительно существующего туберкулёза внутренних органов с поражением лимфатических узлов и лимфогенной миграцией микобактерии из патогенных лимфоузлов в кожу.
Механизм развития колликвативного туберкулёза кожи заключается в образовании туберкулёзной гранулёмы. Быстрота формирования первичного элемента зависит от количества проникших в кожу микобактерий, их вирулентности и состояния иммунной системы пациента. Туберкулёзное воспаление при колликвативном туберкулёзе кожи – это классический пример аутоиммунного процесса.
Сенсибилизированные к микобактериям Т-лимфоциты иммунной системы при проникновении в кожу начинают активно связывать чужеродные для организма антигены, которыми являются палочки Коха. Тем самым они препятствуют развитию колликвативного туберкулёза кожи. Однако наступает момент, когда микробов становится слишком много, они «оккупируют» кожу, внедряются в неё, и Т-лимфоциты начинают связывать клетки собственной кожи вместе с микобактериями. Возникает аутоиммунный процесс, вызывающий дополнительную сенсибилизацию кожи. Происходит деструкция кожных слоёв с развитием гранулёмы.
В свою очередь, микобактерии в месте своего внедрения в ткань дермы запускают механизм «холодного» вялотекущего воспаления, в основе которого лежит невозможность полного «переваривания» палочки Коха фагоцитами иммунной системы организма. Местный иммунитет вынужден работать с удвоенной силой, уничтожая поступающие в очаг микобактерии и инфицированные клетки кожи. В результате фагоцитоз приобретает незавершённый характер. «Непереваренные» микобактерии формируют в основании гранулёмы воспалительный инфильтрат, состоящий из иммунных клеток и умерших палочек Коха. Так образуется первичный элемент скрофулодермы – флюктуирующий узел. Колликвативный туберкулёз кожи часто сочетается с другими формами туберкулёза кожи.
Классификация
В клинической дерматологии принято выделять два варианта скрофулодермы, имеющие разные пути возникновения:
- Первичный гематогенный колликвативный туберкулёз кожи. Возникает у пациентов, ранее не болевших туберкулёзом, при попадании микобактерий в кожу с током крови.
- Вторичный лимфогенный колликвативный туберкулёз кожи. Развивается у больных, давно страдающих туберкулёзом. Гранулёма формируется в результате вторичного обсеменения кожи микобактериями из поражённых инфекцией лимфатических узлов.
Симптомы
Клинические проявления колликвативного туберкулёза кожи имеют небольшие различия в зависимости от формы. Гематогенная форма локализуется на конечностях (вокруг суставов), лице и шее, характеризуется появлением овальных, плотных, малоболезненных, глубоко залегающих в слоях кожи узлов до 5 см в диаметре. Первичные элементы спаяны с подлежащими тканями, имеют синюшную окраску, склонны к вскрытию и образованию глубоких язв с кровянисто-гнойными выделениями и формированием участков некроза. Заживление идёт вяло, образуются обезображивающие кожу «рваные» рубцы с «мостоподобными» перемычками.
Очаги лимфогенного колликвативного туберкулёза кожи возникают в области шейных и подчелюстных лимфатических узлов. Характеризуются появлением в дерме и подкожной жировой клетчатке плотноватых первичных бугорковых элементов красновато-лилового цвета, имеющих тенденцию к медленному росту, слиянию между собой и образованию конгломератов, которые, абсцедируясь, вскрываются на поверхности в виде свищей и язв. Обычно такие образования неглубокие, с гладкими тестообразными краями и творожистым секретом на дне. Рубцуются медленно, первоначально опутывая всю поверхность кожного дефекта паутиной из мостообразных перемычек, а затем заполняя оставшиеся промежутки грануляциями. После заживления образуется обезображивающий рубец.
Диагноз скрофулодермы ставят на основании анамнеза, клинической картины и результатов рентгенологического исследования, которое проводят с целью установления первичного очага туберкулёзного поражения. При постановке диагноза учитывают типичную локализацию процесса. При затруднениях в процессе дифференциальной диагностики колликвативного туберкулёза кожи выполняют гистологическое исследование. Морфологические изменения при обеих формах колликвативного туберкулёза кожи идентичны и сводятся к формированию неспецифического инфильтрата с очагами некробиоза, инфильтрированного мононуклеарными клетками. Микобактерии располагаются в верхних слоях поражённого участка кожи, что облегчает диагностику скрофулодермы.
Результаты туберкулиновых проб могут различаться в разных возрастных категориях. Дети старшего возраста дают резко положительную реакцию Манту, пациенты младших возрастных групп отвечают неспецифично. Колликвативный туберкулёз кожи дифференцируют с другими локальными формами туберкулёза кожи, сифилитическими гуммами, пиодермией, актиномикозом, эритемой Базена, вульгарной эктимой и гидраденитом. В сомнительных случаях проводится исследование крови in vitro: Т- СПОТ.ТБ или квантифероновый тест. Наряду с дерматологом, пациента консультирует фтизиатр.
Лечение колликвативного туберкулёза кожи
Терапию проводят в стационарах закрытого типа с учётом контагиозности пациентов. Назначают специфические противотуберкулёзные препараты по индивидуальным схемам с расчётом курсовой дозы на килограмм веса больного (ПАСК, бензоиламиносалицилат кальция). Местно применяют УФО, перевязки с мирамистином, этакридина лактатом, раствором перманганата калия и йодоформом.
При легком течении заболевания прогноз благоприятен. При изъязвлении колликвативный туберкулёз кожи приобретает хронический характер, плохо поддаётся терапии, рецидивирует, длится годами.
Туберкулез кожи
Туберкулез кожи – тяжелое инфекционное заболевание, имеющее длительное течение с частыми рецидивами, обусловленное заселением кожи и подкожной клетчатки микобактериями туберкулеза. Симптомы этого состояния крайне разнообразны, по этой причине некоторые исследователи считают, что микобактерии являются причиной целой группы дерматологических патологий. Диагностика включает в себя дерматологический осмотр, определение наличия антител к возбудителю туберкулеза в крови, исследование отделяемого кожных поражений. Лечение проводится традиционными противотуберкулезными препаратами, а также поддерживающими и иммуностимулирующими средствами.
Туберкулез кожи – крайне разноплановая по своим проявлениям, течению и прогнозу патология, вызванная микобактериями, которые проникают в кожу из внешней среды или уже существующих очагов в других органах. Различные формы туберкулеза (легких, костей, кожи) знакомы человеку с древнейших времен. Однако о причинах этого заболевания было известно мало, пока в 1882 году Роберт Кох не открыл микобактерии туберкулеза, а потом и выделил из них белок туберкулин, использующийся для диагностики этой патологии и поныне. Вскоре после работ Р. Коха начался взрывоподобный прогресс в вопросах изучения туберкулеза, его диагностики и лечения.
Туберкулез кожи в меньшей степени, чем легочная форма заболевания, является социальной проблемой современности. Хотя в ряде стран отмечается медленный рост распространенности этой патологии. Основная проблема заключается еще и в том, что далеко не каждый врач-дерматолог может своевременно и правильно диагностировать туберкулез кожи. Этому способствует медленное развитие проявлений и их значительная вариабельность – большинству больных диагноз ставится не ранее, чем через 4-5 лет после начала заболевания. Поздняя диагностика накладывает свой отпечаток и на лечение, которое становится длительным, сложным и имеет спорные и изменчивые результаты.
Причиной любого туберкулезного поражения являются микобактерии - Mycobacterium tuberculosis, имеющие несколько подвидов. Вызывать туберкулез кожи при этом способны человеческая, бычья и (по некоторым данным) птичья разновидности возбудителя. Заболевание встречается реже относительно других форм туберкулезного поражения, так как кожа здорового человека представляет собой неблагоприятную для развития микобактерий среду. Точно неизвестно, почему именно возбудитель оказывается способным колонизировать кожу и подкожную клетчатку – предполагается влияние эндокринных, иммунологических и других нарушений. Подмечено, что снижение или отсутствие инсоляции (воздействия на кожу ультрафиолетовых лучей солнечного света) резко повышает риск развития туберкулеза кожи.
Попадать в ткани кожи микобактерии могут многими путями, все они делятся на эндогенный и экзогенный способы заражения. Для развития туберкулеза кожи эндогенного характера необходимо наличие инфекционного процесса в других органах – легких, костях, кишечнике. В этом случае возбудитель может гемато- или лимфогенным путем проникать в кожу и вызывать заболевание. При экзогенном способе заражения микобактерии попадают на кожу из внешней среды – такой путь считается намного более редким. В основном, от экзогенного туберкулеза кожи страдают мясники, ветеринары, иногда – врачи-фтизиатры.
После попадания микобактерий в ткани кожи начинается их размножение с развитием характерного гранулематозного воспаления. Глубина расположения очагов, их размер, количество, локализация при туберкулезе кожи очень сильно варьируют при различных формах заболевания. В некоторых случаях основную роль в патогенезе заболевания играет аллергический компонент, в таком случае говорят о наличии гиперергического туберкулеза кожи. Как правило, подобная форма отличается обилием неспецифических проявлений, характерных для аллергических и аутоиммунных васкулитов. Аллергический компонент в большей или меньшей степени выражен почти в трети всех случаев туберкулеза кожи.
Симптомы туберкулеза кожи
Существует множество клинических форм туберкулеза кожи, которые очень сильно различаются между собой. Это дает повод некоторым специалистам утверждать, что микобактерии вызывают не одну патологию разных типов, а несколько различных заболеваний. Такое множество форм дополнительно затрудняет диагностику данного состояния.
Первичный туберкулез кожи (туберкулезный шанкр) – наиболее часто встречается у детей, имеет экзогенную природу заражения. Характеризуется развитием на коже папулы красновато-коричневого цвета примерно через 3-5 недель после попадания возбудителя в ткани. Со временем папула изъязвляется, однако остается такой же безболезненной. После формирования поверхностной язвы возникает регионарный лимфаденит, сохраняющийся примерно на протяжении месяца. Затем наступает этап разрешения и заживления, однако возможны и осложнения в виде диссеминированного туберкулеза кожи или вторичной инфекции.
Острый милиарный туберкулез кожи – такая форма имеет эндогенную природу и возникает преимущественно у больных с тяжелыми формами диссеминированного туберкулеза, при которых возбудитель распространяется по организму гематогенным путем. Симптомы такого поражения – развитие на туловище и конечностях симметричных высыпаний в виде мелких красновато-бурых узелков, везикул, папул.
Туберкулезная волчанка – самая распространенная форма туберкулеза кожи. Этот тип поражения характеризуется развитием нескольких бугорков (люпом) диаметром 2-3 миллиметра, они располагаются в дерме и покрыты (при отсутствии изъязвлений) эпидермисом. Излюбленная локализация образований – лицо, кожа ушных раковин, шеи, но иногда может поражаться и туловище, а также слизистые оболочки рта и носа. Люпомы безболезненны, имеют мягкую консистенцию, при надавливании предметным стеклом приобретают желтую окраску. Со временем они могут разрешаться, оставляя после себя рубцовую ткань или же стать причиной длительно незаживающих язв. Такой тип туберкулеза кожи имеет длительное рецидивирующее течение с обострениями в холодное время года, в некоторых случаях люпомы могут срастаться между собой, формируя плоские поражения.
Колликвативный туберкулез кожи (скрофулодерма) – эта форма относится к эндогенным типам заболевания и в основном поражает детей, имеющих туберкулезное поражение лимфатических узлов. Кожа в проекции пораженных узлов (в основном это шея, нижняя челюсть, подмышки) приобретает сначала синюшный оттенок, затем на ее поверхности формируется несколько язв с обилием некротизированной ткани. Как правило, язвы безболезненны, но после своего заживления они оставляют выраженные шрамы.
Бородавчатый туберкулез кожи – является экзогенной формой патологии, в основном им страдают мясники, патологоанатомы, ветеринары и другие лица, которые имеют контакт с зараженным материалом. Практически всегда поражается кожа рук, кистей и пальцев. Начинается заболевание с формирования мелких высыпаний, окруженных воспалительной каймой. Вскоре после этого они начинают разрастаться и сливаться между собой, формируя один крупный очаг поражения. Заболевание может длиться на протяжении многих месяцев, при разрешении очага образуются заметные рубцы и шрамы.
Милиарно-язвенный туберкулез кожи – это довольно редкая форма патологии, которая возникает у сильно ослабленных больных на фоне туберкулезного поражения легких, почек или кишечника. При этом заражение кожи происходит при попадании на нее биологических жидкостей (мочи, слюны, мокроты), содержащих большое количество микобактерий. По этой причине в основном поражаются участки кожных покровов, окружающих рот, анальное отверстие, половые органы. Сначала развиваются мелкие бугорки красного цвета, которые быстро изъязвляются, сливаются между собой и формируя сплошные очаги поражения.
Папулонекротический туберкулез кожи – форма заболевания, характеризующаяся сильно развитым аллергическим компонентом и васкулитом, в основном поражает подростков. Его проявлениями являются развитие эритемы на разгибательных поверхностях кожи конечностей и ягодицах, после чего, в центре покраснения появляется небольшая язвочка. После ее разрешения остается четкий рубец с ровными краями.
Уплотненный туберкулез кожи (эритема Базена) – так же, как и в предыдущем случае, в патогенезе заболевания значительную роль играют аллергические процессы и гиподермальный васкулит. В основном поражает молодых девушек, развивается на коже голеней. Имеет вид нескольких глубоко расположенных узлов плотной консистенции, диаметром 1-5 сантиметров. Иногда они могут изъязвляться, кроме того, нередко узлы становятся причиной регионарного лимфаденита.
Во фтизиатрии существует также еще множество более редких форм туберкулеза кожи – индуративная, лихеноидная и ряд других. Но подавляющее большинство из них является осложнением туберкулезного поражения внутренних органов.
В современной дерматологии диагностика туберкулеза кожи представляет собой значительную проблему по причине большого количества форм заболевания и, как следствие, разнообразия симптомов. Для выявления данной патологии используют дерматологический осмотр, определение антител к туберкулезу в крови и наличия микобактерий в очагах поражения кожи. При осмотре обращают внимание на внешний вид больного, характер высыпаний, длительность их развития и другие факторы. Однако даже присутствие подозрительных образований на кожных покровах не дает полной уверенности в наличии туберкулеза кожи.
Определение титра антител к бактериям туберкулеза является быстрым и эффективным методом диагностики, однако в ряде случаев и он может давать ошибочные результаты. Например, ложноположительные результаты может дать недавняя вакцинация БЦЖ, а ложноотрицательные часто бывают у ослабленных больных или же лиц, которые имеют экзогенные формы туберкулеза кожи. Намного более надежным методом является определение наличия микобактерий в отделяемом язв или пунктате из папул или бугорков. Сегодня для этого используют метод полимеразной цепной реакции (ПЦР), которая позволяет за считанные часы выявить даже мельчайшие количества ДНК возбудителя в исследуемом материале. Также информативны тесты in vitro на туберкулез.
Лечение туберкулеза кожи
Терапия туберкулеза кожи включает в себя все стандартные мероприятия и препараты, которые используются при иных формах туберкулезного поражения. В первую очередь, это противотуберкулезные препараты (изониазид, рифампицин, ПАСК, канамицин), дозировка которых рассчитывается врачом индивидуально. Для уменьшения побочных эффектов от их применения дополнительно назначают препараты кальция, витамины группы В, витамин Е и другие поддерживающие препараты. Учитывая тот факт, что в развитии туберкулеза кожи немаловажную роль играет снижение активности иммунитета, целесообразно назначение иммуностимулирующих средств.
Для лечения туберкулеза кожи используют также физиотерапевтические мероприятия. Особенно полезно применение ультрафиолетового облучения кожи, которое значительно ускоряет выздоровление больного и снижает вероятность осложнений. Среди других методов физиотерапии при туберкулезе кожи часто применяют электрофорез. Важно в целом усиливать сопротивляемость организма инфекции, что достигается правильным ил лечебным питанием, улучшением условий жизни, избавлением от вредных привычек.
Прогноз и профилактика
При наличии туберкулеза кожи экзогенного происхождения прогноз при правильном лечении, как правило, благоприятный. Рецидивы могут наблюдаться только при нарушении плана лечения или же (в редких случаях) заражении лекарственно-устойчивой формой микобактерии. При эндогенных формах заболевания прогноз во многом зависит от характера поражения внутренних органов, состояния иммунитета, возраста и ряда других показателей.
Профилактика туберкулеза кожи среди лиц, имеющих риск контакта с зараженными материалами, сводится к выполнению правил техники безопасности (использование перчаток, очков, масок). Если имеется туберкулезное поражение легких или других внутренних органов, то лучшей профилактикой поражения кожи будет разумная терапия основного заболевания.
Читайте также:
- Паравульварная денервация. Операции на девственной плеве. Удаление влагалищной перегородки.
- Строение микротрубочек и их функции
- Профилактическая ретинопексия для предупреждения отслойки сетчатки. Показания
- Отравление аминокапроновой кислотой и его побочные эффекты
- Препараты для профилактики и лечения тромбоза
