Быстропрогрессирующий (некротический экстракапиллярный) гломерулонефрит. Диагностика и лечение
Добавил пользователь Владимир З. Обновлено: 24.01.2026
Болезнь Гудпасчера. Гемолитико-уремический синдром
Болезнь Гудпасчера характеризуется легочными кровотечениями и гломерулонефритом. Заболевание связано с выработкой антител, часто направленных против отдельных эпитопов коллагена IV типа в базальной мембране легочных альвеол и почечных клубочков. Причина неизвестна. Болезнь Гудпасчера следует отличать от синдрома Гудпасчера, при котором легочное кровотечение и гломерулонефрит обусловлены различными системными нарушениями, включая СКВ, геморрагический васкулит, узелковый полиартериит и гранулематоз Вегенера. У некоторых больных нефрит с антителами к базальной мембране почечных клубочков развивается в отсутствие легочного кровотечения и представляет собой одну из форм быстропрогрессирующего гломерулонефрита.
Патоморфология болезни Гудпасчера. Изменения при световой микроскопии в большинстве случаев напоминают быстропрогрессирующий гломерулонефрит. Иммунофлюоресцентная микроскопия выявляет линейные отложения IgG по ходу базальной мембраны клубочков.
Клинические проявления болезни Гудпасчера. Болезнь Гудпасчера редко встречается в детском возрасте. Обычно возникает кровохарканье, обусловленное легочным кровотечением, которое может быть опасным для жизни. Поражение почек проявляется острым нефритическим синдромом с гематурией, протеинурией и повышением АД и прогрессирует за несколько дней или недель. Уровень компонента комплемента С3 в сыворотке крови остается нормальным.
Диагностика болезни Гудпасчера. Биопсия почек позволяет предположить болезнь Гудпасчера. Присутствие в сыворотке антител к базальной мембране почечных клубочков подтверждает диагноз и исключает другие заболевания, сопровождающиеся синдромом Гудпасчера.
Прогноз и лечение болезни Гудпасчера. У больных, выживших после легочного кровотечения, обычно развивается терминальная стадия ХПН. Пульс-терапия метилпреднизолоном в сочетании с циклофосфамида и плазмаферезом увеличивает выживаемость и способствует устранению почечной патологии.
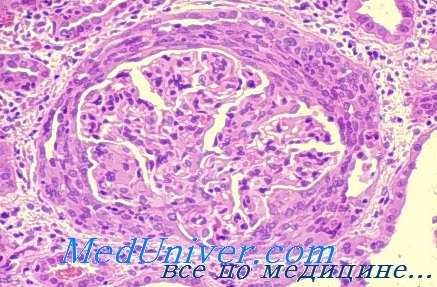
Гистология почек при болезни Гудпасчера
Гемолитико-уремический синдром
Гемолитико-уремический синдром (ГУС) — самая частая причина острой почечной недостаточности у маленьких детей, характеризуется микроангиопатической гемолитической анемией, тромбоцитопенией и уремией. Этот синдром сходен с тромботической тромбоцитопенической пурпурой, однако последняя обычно наблюдается у молодых женщин, рецидивирует, сопровождаясь лихорадкой, тяжелыми нарушениями ЦНС и тромбоцитопенией.
В развивающихся странах гемолитико-уремический синдром (ГУС) в 80 % случаев предшествует острый энтерит с поносом, вызываемый штаммом Escherichia coli (серотип 0157:Н1), который продуцирует веротоксин, близкий к цитотоксину Shigella dysenteriae. Этот микроб содержится в ЖКТ домашнего скота и попадает в организм человека с недожаренным мясом и непастеризованным молоком. Наблюдались вспышки заболевания после потреблении загрязненных напитков или купания в загрязненной воде.
Патоморфология гемолитико-уремического синдрома. Начальные изменения клубочков сводятся к утолщению стенок капилляров, сужению их просвета и разрастанию мезангия. При электронной микроскопии видно, что эти изменения обусловлены гранулярным отложением аморфного вещества неизвестного происхождения в субэндотелиальном слое и между капиллярами. В самих капиллярах и артериолах обнаруживаются фибриновые тромбы, которые могут приводить к некрозу коркового вещества почек.
В одних клубочках изменения прогрессируют вплоть до частичного или полного склероза, другие атрофируются вследствие ишемии. В пораженных мелких артериях и артериолах происходит концентрическая пролиферация интимы, закупоривая сосуды.
Патогенез гемолитико-уремического синдрома. Основную роль в патогенезе синдрома играет повреждение эндотелиальных клеток. Повреждение эндотелия почечных капилляров и артериол приводит к образованию отдельных тромбов. Диссеминированная внутрисосудистая коагуляция отмечается редко. Механическое повреждение эритроцитов при их прохождении через суженные участки сосуда обусловливает микроангиопатическую анемию. В основе тромбоцитопении лежат внутрипочечная адгезия или повреждение кровяных пластинок. Печень и селезенка удаляют поврежденные эритроциты и тромбоциты из кровотока. Эпизоды ГУС без диареи и отдельные семейные случаи могут объясняться отсутствием в плазме фактора, стимулирующего продукцию эндотелием простациклина, который расширяет сосуды и препятствует образованию тромбов.
Снижение уровня тромбомодулина, тканевого активатора плазминогена (алтеплазы) и гепариноподобных молекул, активирующих антитромбин III, напротив, способствует образованию тромбов при этом синдроме. Кроме того, еще до развития почечной патологии в сыворотке возрастает содержание таких прокоагулянтов, как фактор активации тромбоцитов, фрагменты протромбина 1 и 2, антиген тканевого активатора плазминогена, комплекс тканевого активатора и ингибитора плазминогена (ТАП-1), фактор Виллебранда, D-димеры и тромбоксан А2, которые и могут быть причиной тромбообразования.
Гломерулонефрит
Гломерулонефрит – это заболевание почек иммунновоспалительного характера. Поражает преимущественно почечные клубочки. В меньшей степени в процесс вовлекаются интерстициальная ткань и канальцы почек. Гломерулонефрит протекает, как самостоятельное заболевание или развивается при некоторых системных патологиях. Клиническая картина складывается из мочевого, отечного и гипертонического синдромов. Диагностическую ценность имеют данные анализов мочи, проб Зимницкого и Реберга, УЗИ почек и УЗДГ почечных сосудов. Лечение включает препараты для коррекции иммунитета, противовоспалительные и симптоматические средства.
Общие сведения
Гломерулонефрит – поражение почек иммунновоспалительного характера. В большинстве случаев развитие гломерулонефрита обусловлено чрезмерной иммунной реакцией организма на антигены инфекционной природы. Существует также аутоиммунная форма гломерулоронефрита, при которой поражение почек возникает в результате разрушительного воздействия аутоантител (антител к клеткам собственного организма).
Гломерулонефрит занимает второе место среди приобретенных заболеваний почек у детей после инфекций мочевыводящих путей. По статистическим данным современной урологии, патология является самой частой причиной ранней инвалидизации пациентов вследствие развития хронической почечной недостаточности. Развитие острого гломерулонефрита возможно в любом возрасте, но, как правило, заболевание возникает у больных в возрасте до 40 лет.
Причины гломерулонефрита
Причиной болезни обычно является острая или хроническая стрептококковая инфекция (ангина, пневмония, тонзиллит, скарлатина, стрептодермия). Заболевание может развиться, как следствие кори, ветряной оспы или ОРВИ. Вероятность возникновения патологии увеличивается при длительном пребывании на холоде в условиях повышенной влажности («окопный» нефрит), поскольку сочетание этих внешних факторов изменяет течение иммунологических реакций и вызывает нарушение кровоснабжения почек.
Существуют данные, свидетельствующие о связи гломерулонефрита с заболеваниями, вызываемыми некоторыми вирусами, Toxoplasma gondii, Neisseria meningitidis, Streptococcus pneumoniae и Staphylococcus aureus. В подавляющем большинстве случаев поражение почек развивается через 1-3 недели после стрептококковой инфекции, причем, результаты исследований чаще всего подтверждают, что гломерулонефрит был вызван «нефритогенными» штаммами b-гемолитического стрептококка группы А.
При возникновении в детском коллективе инфекции, вызванной нефритогенными штаммами стрептококка, симптомы острого гломерулонефрита отмечаются у 3-15% инфицированных детей. При проведении лабораторных исследований изменения в моче выявляются у 50% окружающих больного детей и взрослых, что свидетельствует о торпидном (бессимптомном или малосимптомном) течении гломерулонефрита.
После скарлатины острый процесс развивается у 3-5% детей, получавших лечение в домашних условиях и у 1% больных, пролеченных в условиях стационара. К развитию гломерулонефрита может привести ОРВИ у ребенка, который страдает хроническим тонзиллитом или является носителем кожного нефритогенного стрептококка.
Патогенез
Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности.
Классификация
Гломерулонефрит может протекать остро или хронически. Выделяют два основных варианта течения острого процесса:
- Типичный (циклический). Характерно бурное начало и значительная выраженность клинических симптомов;
- Латентный (ациклический). Стертая форма, характеризующаяся постепенным началом и слабой выраженностью симптомов. Представляет значительную опасность вследствие позднего диагностирования и тенденции к переходу в хронический гломерулонефрит.
При хроническом гломерулонефрите возможны следующие варианты течения:
- Нефротический. Преобладают мочевые симптомы.
- Гипертонический. Отмечается повышение артериального давления, мочевой синдром выражен слабо.
- Смешанный. Представляет собой сочетание гипертонического и нефротического синдромов.
- Латентный. Довольно распространенная форма, характеризующаяся отсутствием отеков и артериальной гипертензии при слабо выраженном нефротическом синдроме.
- Гематурический. Отмечается наличие эритроцитов в моче, остальные симптомы отсутствуют или слабо выражены.
Симптомы гломерулонефрита
Симптомы острого диффузного процесса появляются спустя одну-три недели после инфекционного заболевания, обычно вызванного стрептококками (ангина, пиодермия, тонзиллит). Для острого гломерулонефрита характерны три основные группы симптомов: мочевой (олигурия, микро- или макрогематурия), отечный, гипертонический. Острый гломерулонефрит у детей, как правило, развивается бурно, течет циклически и обычно заканчивается выздоровлением. При возникновении острого гломерулонефрита у взрослых чаще наблюдается стертая форма, для которой характерны изменения мочи, отсутствие общих симптомов и тенденция к переходу в хроническую форму.
Начинается заболевание с повышения температуры (возможна значительная гипертермия), познабливания, общей слабости, тошноты, снижения аппетита, головной боли и боли в поясничной области. Больной становится бледным, его веки отекают. При остром гломерулонефрите наблюдается уменьшение диуреза в первые 3-5 суток от начала заболевания. Затем количество выделяемой мочи увеличивается, но снижается ее относительная плотность. Еще один постоянный и обязательный признак гломерулонефрита – гематурия (наличие крови в моче). В 83-85% случаев развивается микрогематурия. В 13-15% возможно развитие макрогематурии, для которой характерна моча цвета «мясных помоев», иногда – черная или темно-коричневая.
Одним из наиболее специфичных симптомов являются отеки лица, выраженные по утрам и уменьшающиеся в течение дня. Следует отметить, что задержка 2-3 литров жидкости в мышцах и подкожной жировой клетчатке возможна и без развития видимых отеков. У полных детей дошкольного возраста единственным признаком отеков иногда становится некоторое уплотнение подкожной клетчатки.
У 60% больных развивается гипертония, которая при тяжелой форме заболевания может длиться до нескольких недель. В 80-85% случаев острый гломерулонефрит вызывает у детей поражение сердечно-сосудистой системы. Возможны нарушения функции центральной нервной системы и увеличение печени. При благоприятном течении, своевременном диагностировании и начале лечения основные симптомы (отеки, артериальная гипертензия) исчезают в течение 2-3 недель. Полное выздоровление отмечается через 2-2,5 месяца.
Для всех форм хронического гломерулонефрита характерно рецидивирующее течение. Клинические симптомы обострения напоминают или полностью повторяют первый эпизод острого процесса. Вероятность рецидива увеличивается в весеннее-осенний период и наступает спустя 1-2 суток после воздействия раздражителя, в роли которого обычно выступает стрептококковая инфекция.
Осложнения
Острый диффузный гломерулонефрит может приводить к развитию острой почечной недостаточности, острой сердечной недостаточности, острой почечной гипертензивной энцефалопатии, внутримозгового кровоизлияния, преходящей потере зрения. Фактором, увеличивающим вероятность перехода острой формы в хроническую, является гипопластическая дисплазия почки, при которой почечная ткань развивается с отставанием от хронологического возраста ребенка.
Для хронического диффузного процесса, характеризующегося прогрессирующим течением и резистентностью к активной иммунодепрессивной терапии, исходом становится вторично-сморщенная почка. Гломерулонефрит занимает одно из ведущих мест среди заболеваний почек, приводящих к развитию почечной недостаточности у детей и ранней инвалидизации больных.
Диагностика
Постановка диагноза производится на основании анамнеза (недавно перенесенное инфекционное заболевание), клинических проявлений (отеки, артериальная гипертензия) и данных лабораторных исследований. По результатам анализов характерны следующие изменения:
- микро- или макрогематурия. При макрогематурии моча становится черной, темно-коричневой, или приобретает цвет «мясных помоев». При микрогематурии изменения цвета мочи не наблюдается. В первые дни заболевания в моче содержатся преимущественно свежие эритроциты, затем – выщелочные.
- умеренная (обычно в пределах 3-6%) альбуминурия в течение 2-3 недель;
- зернистые и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам микроскопии мочевого осадка;
- никтурия, снижение диуреза при проведении пробы Зимницкого. Сохранность концентрационной способности почек подтверждается высокой относительной плотностью мочи;
- снижение фильтрационной способности почек по результатам исследования клиренса эндогенного креатинина;
По результатам общего анализа крови при остром гломерулонефрите выявляется лейкоцитоз и повышение СОЭ. Биохимический анализ крови подтверждает увеличение содержания мочевины, холестерина и креатинина, повышение титра АСТ и АСЛ-О. Характерна острая азотемия (повышение содержания остаточного азота). Проводится УЗИ почек и УЗДГ сосудов почек. Если данные лабораторных исследований и УЗИ сомнительны, для подтверждения диагноза производится биопсия почки и последующее морфологическое исследование полученного материала.
Лечение гломерулонефрита
Лечение патологии осуществляется в условиях стационара. Назначается диета №7, постельный режим. Больным назначается антибактериальная терапия (ампициллин+оксациллин, пенициллин, эритромицин), проводится коррекция иммунитета негормональными (циклофосфамид, азатиоприн) и гормональными (преднизолон) препаратами. В комплекс лечебных мероприятий входит противовоспалительное лечение (диклофенак) и симптоматическая терапия, направленная на уменьшение отеков и нормализацию артериального давления.
В последующем рекомендуется санаторно-курортное лечение. После перенесенного острого гломерулонефрита больные в течение двух лет находятся под наблюдением врача-нефролога. При лечении хронического процесса в период обострения проводится комплекс мероприятий, аналогичных терапии острого гломерулонефрита. Схема лечения в период ремиссии определяется, исходя из наличия и выраженности симптомов.
Хронический гломерулонефрит
Хронический гломерулонефрит – это прогрессирующее диффузное иммуновоспалительное поражение клубочкового аппарата почек с исходом в склероз и почечную недостаточность. Может протекать малосимптомно, включать повышение артериального давления, отеки, нарушения общего состояния. В диагностике применяют клиническое и биохимическое исследование мочи, УЗИ почек, морфологическое исследование почечной ткани (биопсию), экскреторную урографию, ренографию. Лечение включает регуляцию питания, кортикостероидную, иммуносупрессивную, антикоагулянтную, диуретическую, гипотензивную терапию.
МКБ-10
Под хроническим гломерулонефритом в урологии и нефрологии понимают различные по этиологии и патоморфологии первичные гломерулопатии, сопровождающиеся воспалительными и деструктивными изменениями и приводящие к нефросклерозу и хронической почечной недостаточности. Среди всей терапевтической патологии заболевание составляет около 1–2 %, что позволяет говорить о его относительно высокой распространенности. Патология может диагностироваться в любом возрасте, однако чаще первые признаки нефрита развиваются в 20-40 лет. Признаками хронического процесса служат длительное (более года) прогрессирующее течение гломерулонефрита и двустороннее диффузное поражение почек.
Причины
Инфекционные факторы
Хронизация и прогрессирование заболевания может являться следствием неизлеченного острого гломерулонефрита. Вместе с тем часто встречаются случаи развития первично-хронического гломерулонефрита без предшествующего эпизода острой атаки. Причину болезни удается выяснить не всегда. Ведущее значение придается:
- нефритогенным штаммам стрептококка;
- наличию в организме очагов хронической инфекции (фарингита, тонзиллита, гайморита, холецистита, кариеса, пародонтита, аднексита и пр.);
- персистирующим вирусам (гриппа, гепатита В, герпеса, ветряной оспы, инфекционного мононуклеоза, краснухи, цитомегаловирусной инфекции).
Неинфекционные факторы
У части пациентов хронический гломерулонефрит обусловлен наследственной предрасположенностью (дефектами в системе клеточного иммунитета или комплемента) или врожденными почечными дисплазиями. Также к неинфекционным факторам относят:
- аллергические реакции на вакцинацию;
- алкогольную и лекарственную интоксикацию;
- иммуновоспалительные заболевания – геморрагический васкулит, ревматизм, системная красная волчанка, септический эндокардит и т. д.
Возникновению патологии способствуют охлаждение и ослабление общей сопротивляемости организма.
В патогенезе хронического гломерулонефрита ведущая роль принадлежит иммунным нарушениям. Экзогенные и эндогенные факторы вызывают образование специфических ЦИК, состоящих из антигенов, антител, комплемента и его фракций (С3, С4), которые осаждаются на базальной мембране клубочков и вызывают ее повреждение. При хроническом гломерулонефрите поражение клубочков носит интракапиллярный характер, нарушающий процессы микроциркуляции с последующим развитием реактивного воспаления и дистрофических изменений.
Заболевание сопровождается прогрессирующим уменьшением веса и размеров почек, уплотнением почечной ткани. Микроскопически определяется мелкозернистая поверхность почек, кровоизлияния в канальцы и клубочки, потеря четкости мозгового и коркового слоя.
В этиопатогенетическом отношении выделяют инфекционно-иммунные и неинфекционно-иммунные варианты хронического гломерулонефрита. По патоморфологической картине обнаруживаемых изменений различают минимальный, пролиферативный, мембранозный, пролиферативно-мембранозный, мезангиально-пролиферативный, склерозирующий типы болезни и фокальный гломерулосклероз. В течении патологии выделяют фазу ремиссии и обострения. По скорости развития заболевание может быть ускоренно прогрессирующим (в течение 2-5 лет) и медленно прогрессирующим (более 10 лет).
В соответствии с ведущим синдромом различают несколько форм хронического гломерулонефрита. Каждая из форм протекает с периодами компенсации и декомпенсации азотовыделительной функции почек:
- латентную (с мочевым синдромом);
- гипертензионную (с гипертоническим синдромом);
- гематурическую (с преобладанием макрогематурии);
- нефротическую (с нефротическим синдромом);
- смешанную (с нефротически-гипертоническим синдромом).
Симптомы хронического гломерулонефрита
Симптоматика обусловлена клинической формой заболевания. Латентная форма встречается у 45% пациентов, протекает с изолированным мочевым синдромом, без отеков и артериальной гипертензии. Характеризуется умеренной гематурией, протеинурией, лейоцитурией. Течение медленно прогрессирующее (до 10-20 лет), развитие уремии наступает поздно. При гематурическом варианте (5%) отмечается стойкая гематурия, эпизоды макрогематурии, анемия. Течение данной формы относительно благоприятное, уремия возникает редко.
Гипертензионная форма хронического гломерулонефрита развивается в 20% наблюдений и протекает с артериальной гипертонией при слабо выраженном мочевом синдроме. АД повышается до 180-200/100-120 мм рт. ст., нередко подвергается значительным суточным колебаниям. Наблюдаются изменения глазного дна (нейроретинит), гипертрофия левого желудочка, сердечная астма, как проявление левожелудочковой сердечной недостаточности. Течение данной формы длительное и неуклонно прогрессирующее с исходом в почечную недостаточность.
Нефротический вариант, встречающийся в 25% случаев, протекает с массивной протеинурией (свыше 3 г/сут.), стойкими диффузными отеками, гипо- и диспротеинемией, гиперлипидемией, водянкой серозных полостей (асцитом, гидроперикардом, плевритом) и связанных с ними одышкой, тахикардией, жаждой. Нефротический и гипертензивный синдромы составляют суть наиболее тяжелой, смешанной формы хронического гломерулонефрита (7% наблюдений), которая протекает с гематурией, выраженной протеинурией, отеками, артериальной гипертензией. Неблагоприятный исход определяется быстрым развитием почечной недостаточности.
Ведущими критериями диагностики служат клинико-лабораторные данные. При сборе анамнеза учитывается факт наличия хронических инфекций, перенесенного острого гломерулонефрита, системных заболеваний.
- Анализы мочи. Типичными изменениями общего анализа мочи служит появление эритроцитов, лейкоцитов, цилиндров, белка, изменение удельного веса мочи. Для оценки функции почек проводятся пробы Зимницкого и Реберга.
- Анализы крови. В крови обнаруживается гипопротеинемия и диспротеинемия, гиперхолестеринемия, увеличивается титр антител к стрептококку (АСЛ-О, антигиалуронидаза, антистрептокиназа), снижается содержание компонентов комплемента (СЗ и С4), повышается уровень IgM, IgG, IgА.
- УЗИ почек. При прогрессирующем течении хронического гломерулонефрита обнаруживает уменьшение размеров органов за счет склерозирования почечной ткани.
- Лучевые методы. Экскреторная урография, пиелография, нефросцинтиграфия помогают оценить состояние паренхимы, степень нарушения функции почек.
- Дополнительные методы. Для выявления изменений со стороны других систем проводится ЭКГ и ЭхоКГ, УЗИ плевральных полостей, осмотр глазного дна.
- Биопсия почки. Для установления гистологической формы хронического гломерулонефрита и его активности, а также исключения патологии со сходными проявлениями проводится биопсия почки с морфологическим исследованием полученного образца почечной ткани.
В зависимости от клинического варианта болезни требуется проведение дифференциальной диагностики с хроническим пиелонефритом, нефротическим синдромом, поликистозом почек, почечнокаменной болезнью, туберкулезом почек, амилоидозом почек, артериальной гипертензией.
Лечение хронического гломерулонефрита
Особенности терапии диктуются клинической формой заболевания, скоростью прогрессирования нарушений и наличием осложнений. Рекомендуется соблюдение щадящего режима с исключением переутомлений, переохлаждений, профессиональных вредностей. В периоды ремиссии требуется лечение хронических инфекций, поддерживающих течение процесса. Диета, назначаемая при хроническом гломерулонефрите, требует ограничения поваренной соли, алкоголя, специй, учета выпитой жидкости, увеличения суточной нормы белка.
Медикаментозное лечение складывается из иммуносупрессивной терапии глюкокортикостероидами, цитостатиками, НПВС; назначения антикоагулянтов (гепарина, фениндиона) и антиагрегантов ( дипиридамола). Симптоматическая терапия может включать прием диуретиков при отеках, гипотензивных средств при гипертензии. Кроме полных стационарных курсов терапии в периоды обострения показана поддерживающая амбулаторная терапия во время ремиссии, лечение на климатических курортах.
Прогноз и профилактика
Эффективное лечение хронического гломерулонефрита позволяет устранить ведущие симптомы (гипертонию, отеки), отсрочить развитие почечной недостаточности и продлить жизнь пациенту. Все больные находятся на диспансерном учете у врача-нефролога. Наиболее благоприятный прогноз имеет латентная форма; более серьезный – гипертензивная и гематурическая; неблагоприятный - нефротическая и смешанная формы. К осложнениям, ухудшающим прогноз, относятся плевропнемнония, пиелонефрит, тромбоэмболии, почечная эклампсия.
Поскольку развитие или прогрессирование необратимых изменений в почках чаще всего инициируется стрептококковыми и вирусными инфекциями, влажным переохлаждением, первостепенное значение приобретает их профилактика. При сопутствующей хроническому гломерулонефриту патологии необходимо наблюдение смежных специалистов – отоларинголога, стоматолога, гастроэнтеролога, кардиолога, гинеколога, ревматолога и др.
Быстропрогрессирующий (некротический экстракапиллярный) гломерулонефрит. Диагностика и лечение
Быстро прогрессирующими называют несколько форм гломерулонефрита, общей особенностью которых является присутствие полулуний во многих почечных клубочках. При большинстве таких форм быстро развивается терминальная стадия ХПН.
Полулуния наблюдаются при гломерулонефрите нескольких типов, обусловленных:
1) иммунными комплексами (постстрептококковый, волчаночный, мезангиокапиллярный, болезнь Шенлейна-Геноха и IgA-нефропатия);
2) антителами к базальной мембране почечных клубочков (синдром Гудпасчера);
3) антителами к цитоплазме нейтрофилов (узелковый полиартериит и гранулематоз Вегенера).
Однако помимо полулуний для каждого их них характерны свои гистологические особенности при световой, иммунофлюоресцентной и электронной микроскопии, которые в сочетании с клиническими проявлениями и лабораторными данными позволяют диагностировать конкретное заболевание. Если исключены все известные формы гломерулонефрита, Диагностируют идиопатический быстропрогрессирующий гломерулонефрит.
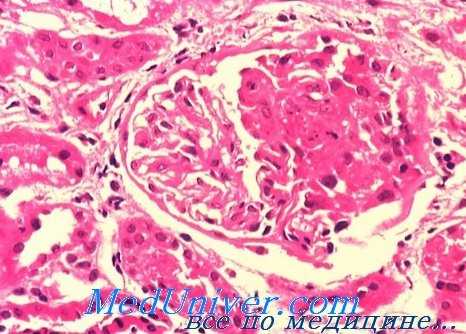
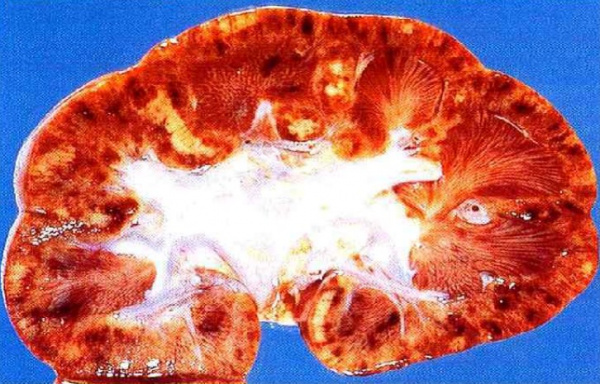
Гистология быстропрогрессирующего гломерулонефрита
Патоморфология и патогенез быстропрогрессирующего гломерулонефрита. Полулуния обнаруживаются на внутренней стороне боуменовой капсулы и состоят из пролиферирующих эпителиальных клеток капсулы, фибрина, вещества, сходного с базальной мембраной, и макрофагов. Считают, что полулуния образуются вследствие отложения фибрина в боуменовом пространстве при некрозе или разрыве стенки клубочковых капилляров.
Во многих случаях в стенке капилляров видны отложения иммунных Комплексов или линейные отложения IgG-антител на базальной мембране клубочков. При гломерулонефрите, обусловленном антителами к цитоплазме нейтрофилов, иммунофлюоресцентная и электронная микроскопия, как правило, не обнаруживают иммунного повреждения. Уровень компонента комплемента С3 остается нормальным.
Клинические проявления быстропрогрессирующего гломерулонефрита. У большинства больных развивается острая почечная недостаточность с нефритическим или нефротическим синдромом. За несколько недель или месяцев заболевание прогрессирует до терминальной стадии ХПН.
Диагноз и дифференциальная диагностика быстропрогрессирующего гломерулонефрита. Для диагностики того или иного типа гломерулонефрита проводят серологические исследования с определением титров антинуклеарных и антиДНКазы В антител, а также уровня компонента комплемента СЗ. Для таких редких форм васкулита, как гранулематоз Вегенера и узелковый полиартериит, характерны антитела к цитоплазматическим антигенам нейтрофилов — миелопероксидазе или сериновой протеиназе 3. Диагноз подтверждают биопсией почки.
Прогноз и лечение быстропрогрессирующего гломерулонефрита. Быстропрогрессирующий постстрептококковый гломерулонефрит у детей обычно проходит самопроизвольно. При СКВ, IgA-нефропатии и геморрагическом васкулите прекрасный эффект нередко дает кортикостероидная терапия в сочетании с циклофосфамидом. При других типах быстропрогрессирующего гломерулонефрита лечение менее эффективно, и через 2-3 года обычно наступает терминальная стадия ХПН.
Однако пульс-терапия метилпреднизолоном в сочетании с циклофосфамидом может замедлять патологический процесс в почках, особенно при гранулематозе Вегенера. В отдельных случаях помогает плазмаферез или лимфоцитаферез.
Быстропрогрессирующий гломерулонефрит ( Подострый гломерулонефрит , Экстракапиллярный гломерулонефрит с полулуниями )
Быстропрогрессирующий гломерулонефрит – это агрессивно протекающее поражение гломерулярного аппарата, сопровождающееся формированием клеточных полулуний более чем в половине почечных клубочков. Проявляется клиникой нефритического синдрома: гематурией, протеинурией, олигурией, отеками, артериальной гипертензией. Почечная недостаточность развивается в сроки от нескольких дней до недель или месяцев. Диагностируется по результатам исследований крови и мочи, УЗИ почек, гистологии биоптата. Для лечения используются глюкокортикоиды, цитостатики, плазмаферез, гемодиализ, трансплантация почки.
Быстропрогрессирующий гломерулонефрит (БПГН, подострый, экстракапиллярный гломерулонефрит с полулуниями) – злокачественная гломерулопатия, приводящая к быстрому снижению функции почек. Доля БПГН среди всех форм гломерулонефрита составляет 2-10%. Встречается во всех возрастных группах, чаще у лиц 20-50 лет. Половозрастное распределение коррелирует с этиологией. Необходимость своевременного распознавания быстропрогрессирующего гломерулонефрита связана с формированием терминальной почечной недостаточности и зависимости пациентов от диализной терапии.
Быстропрогрессирующий гломерулонефрит может иметь инфекционную, аутоиммунную, опухолевую этиологию. В некоторых случаях быстропрогрессирующее течение приобретают первичные гломерулонефриты (IgA-нефропатия, мезангиокапиллярный ГН). Иногда БПГН развивается без видимых причин (идиопатический вариант). Основными этиофакторами подострой гломерулопатии служат:
- Инфекция. Чаще всего БПГН является следствием острого постстрептококкового гломерулонефрита, вызванного нефритогенными штаммами β-гемолитического стрептококка группы А. Описаны наблюдения, когда быстропрогрессирующему гломерулонефриту предшествовали вирусные (гепатит С) и паразитарные инфекции, подострый эндокардит, сепсис.
- Системные заболевания. В большинстве случаев БПГН манифестирует на фоне аутоиммунных патологий: системной красной волчанки, криоглобулинемии, системных васкулитов (геморрагического, микроскопического полиангиита, гранулематоза Вегенера), синдрома Гудпасчера.
- Злокачественные опухоли. В редких наблюдениях быстропрогрессирующий гломерулонефрит бывает ассоциирован с лимфопролиферативными заболеваниями: хроническим лимфолейкозом, лимфомой.
Группа быстропрогрессирующих гломерулонефритов неоднородна в этиологическом и морфологическим отношении. Отличительным гистологическим признаком БПГН является наличие в большинстве клубочков клеточных депозитов – полулуний, частично или целиком заполняющих пространство капсулы Шумлянского-Боумена.
Они формируются вследствие повреждения стенок почечных капилляров иммунными комплексами, антителами к базальной мембране клубочков (Ат к БМК), антителами к цитоплазме нейрофилов (ANCA). Полулуния состоят из пролиферирующего эпителия париетального листка капсулы, фибрина, макрофагов, моноцитов. В результате количество функционирующих клеток в клубочках уменьшается, развивается гломерулярный некроз.
Со временем стадия диффузного отека и воспалительной инфильтрации сменяется процессом фиброзирования полулуний. В нем принимают участие профиброгенные цитокины, TGF-beta, фибробласты, фибриноген. Развивается фиброз полулуний, мембрана клубочков утолщается, почечная паренхима склерозируется и утрачивает свою функциональность.

На основании механизмов повреждения гломерулярного аппарата (наличие антител) и обнаруживаемых морфологических признаков (тип свечения при ИФ-микроскопии) в современной нефрологии выделяют следующие типы быстропрогрессирующего гломерулонефрита:
- БПГН 1 (анти-БМК-нефрит). В сыворотке крови присутствуют Ат к БМК, в биоптате почки определяется свечение антител линейной формы. Характерен для изолированной гломерулопатии, синдрома Гудпасчера. На него приходится примерно 20% случаев быстропрогрессирующего гломерулонефрита.
- БПГН 2 (иммунокомплексный). Антитела в крови отсутствуют, при иммунофлуоресценции выявляется скопление гранулярных иммунных комплексов. Диагностируется при постстрептококковом, волчаночном нефрите, пурпуре Шенляйна-Геноха, криоглобулинемии. В структуре злокачественного гломерулонефрита занимает около 25%.
- БПГН 3 (слабоиммунный). Отличается наличием циркулирующих Ат к цитоплазме нейтрофилов (c-ANCA и p-ANCA), отсутствием или незначительно выраженным свечением в образце почечной ткани. Развивается при микроскопическом полиангиите, гранулематозно-некротизирующем васкулите Вегенера. Составляет более половины всех форм быстропрогрессирующего гломерулонефрита.
- БПГН 4 (смешанный). Представляет собой сочетание 1 и 3 типов: в сыворотке присутствуют Ат к БМК и АНЦА, в нефробиоптате – линейное свечение.
- БПГН 5 (идиопатический). Антитела и иммунные комплексы не выявляются ни в крови, ни в биоптате, в анамнезе отсутствуют коллагенозы и гломерулярные патологии.
Симптомы быстропрогрессирующего гломерулонефрита
Гломерулонефрит с полулуниями, как правило, манифестирует с острого нефритического синдрома. За несколько недель до дебюта многие больные переносят респираторное заболевание. Появляются и быстро нарастают периферические отеки – за одну неделю прибавка в массе тела может достигать 5-10 кг. Уже в течение первой декады может развиться асцит, позднее – гидроторакс и гидроперикард.
Выявляется видимая примесь крови в моче (макрогематурия). С первых дней течение БПГН сопровождает артериальная гипертензия (АГ). При злокачественном варианте цифры АД достигают 200/110 мм рт. ст. и выше, не снижаются при приеме гипотензивных средств. Приблизительно у половины пациентов с быстропрогрессирующим гломерулонефритом отмечается олигурия.
Наряду с почечными проявлениями могут возникать системные изменения: кровохарканье при синдроме Гудпасчера, геморрагические высыпания на коже при васкулитах, макулопапулезная сыпь на лице при СКВ и т. д.
При быстропрогрессирующем гломерулонефрите рано обнаруживаются генерализованные отеки – анасарка, что чревато развитием расстройств дыхательной и сердечной деятельности. БПГН, связанный с системными васкулитами и СКВ, может осложняться ДВС-синдромом.
Без лечения у 80% пациентов в течение года после дебюта заболевания формируется финальная стадия почечной дисфункции (уремия), зачастую это происходит за несколько недель. Прогностически неблагоприятными факторами являются нефротический синдром и злокачественная артериальная гипертензия: при первом медианная выживаемость составляет 10 месяцев, при второй – 1 год 7 месяцев.
Подозрение на быстропрогрессирующую форму гломерулонефрита требует незамедлительного начала терапии, поэтому обследование должно быть проведено в кратчайшие сроки. Необходимо выяснение анамнеза по перенесенным инфекционным, аутоиммунным заболеваниям. По результатам осмотра пациента врачом-нефрологом назначаются:
- УЗИ почек. По данным сонографии почки в начале заболевания имеют нормальные размеры или увеличены, однако по мере развития склеротических изменений сморщиваются и уменьшаются. При быстропрогрессирующем гломерулонефрите это происходит на фоне стремительно нарастающей почечной недостаточности.
- Биохимия крови. В сыворотке крови быстро увеличивается концентрация креатинина и мочевины. При нефротическом синдроме обнаруживается гипопротеинемия, диспротеинемия, гиперлипидемия. Необходим контроль электролитного баланса, коагулограммы.
- Иммунологические анализы. При различных вариантах быстропрогрессирующего гломерулонефрита могут обнаруживаться антитела к БМК, антистрептолизин-О, криоглобулины, антинейтрофильные цитоплазматические антитела (к миелопероксидазе, протеиназе-3), ЦИК, гипокомплементемия С3.
- Исследование мочи. Для ОАК характерно наличие гематурии, лейкоцитурии, протеинурии (˂3,5 г/сут.), цилиндрурии. В пробе Зимницкого отмечается гипостенурия, иногда – изостенурия. По результатам пробы Реберга обнаруживается снижение скорости клубочковой фильтрации.
- Биопсия почки. Основной метод, позволяющий подтвердить диагноз быстропрогрессирующего гломерулонефрита, – это нефробиопсия. При световой микроскопии в 50-100% клубочков выявляются экстракапиллярные полулуния. Метод иммунофлюоресценции позволяет уточнить форму БПГН по наличию/отсутствию иммунных комплексов или иммуноглобулинов и их характерному свечению.
- Осмотр окулиста. В ходе офтальмоскопии обнаруживаются изменения, обусловленные артериальной гипертензией: стеноз артериол, отек диска ЗН, точечные геморрагии. При злокачественной АГ может произойти отслойка сетчатки.
Дифференциальная диагностика
В ходе комплексной диагностики необходимо исключить состояния, клинически напоминающие быстропрогрессирующий гломерулонефрит, но имеющие иную этиологию и требующие другой терапевтической тактики:
- острый гломерулонефрит (постинфекционный, интерстициальный);
- обострение хронического гломерулонефрита;
- острый тубулярный некроз;
- гемолитико-уремический синдром;
- вторичные нефропатии (склеродермическую, антифосфолипидную);
- вазоренальную АГ;
- холестериновую эмболию внутрипочечных артерий.

Лечение быстропрогрессирующего гломерулонефрита
Пациенты с экстракапиллярным ГН госпитализируются в нефрологическое отделение. Само заболевание расценивается как ургентная клиническая ситуация, требующая ранней интенсивной терапии. Пациентам назначается бессолевая низкобелковая лечебная диета №7а с ограничением жидкости, приготовлением отварных, паровых, запеченных блюд. Проводится ежедневный контроль диуреза и водного баланса. Лечение быстропрогрессирующего гломерулонефрита предусматривает:
- Иммуносупрессивную терапию. Лечение начинают с пульс-терапии глюкокортикоидами до стабилизации состояния. В дальнейшем переходят на прием ГКС внутрь с постепенным снижением дозировки. Одновременно назначают иммунодепрессанты из группы алкилирующих средств, антиметаболитов.
- Экстракорпоральную гемокоррекцию. С целью элиминации циркулирующих антител при быстропрогрессирующем гломерулонефрите 1 и 3 типа и ежедневно в течение 2-х недель проводят сеансы плазмафереза. При БПГН, ассоциированном с криоглобулинемией, рекомендован криоаферез.
- Противотромботическую терапию. Для профилактики ДВС-синдрома проводят переливание свежезамороженной плазмы, подкожно вводят антикоагулянты, назначают антиагреганты.
- Антигипертензивную терапию. Для стабилизации АД используют ингибиторы АПФ, блокаторы кальциевых каналов, β-адреноблокаторы самостоятельно или в сочетании с петлевыми диуретиками.
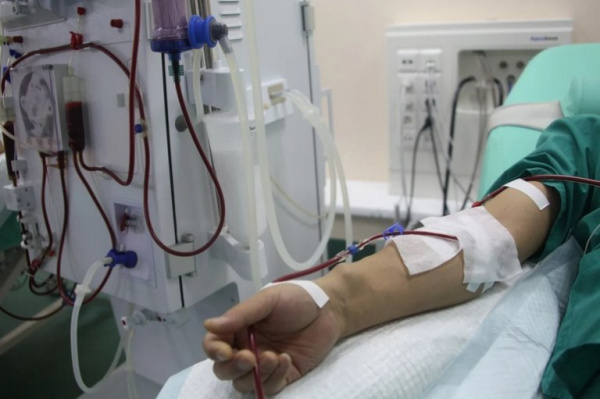
- Заместительную почечную терапию. При терминальной ХПН показано проведение диализной терапии. При невозможности восстановления функция почек методом выбора является нефротрансплантация. Однако риск рецидива быстропрогрессирующего гломерулонефрита в трансплантате достаточно высок.
Быстропрогрессирующий гломерулонефрит является одним из наиболее тяжелых нефрологических заболеваний. При отсутствии патогенетического лечения пациенты умирают в течение нескольких месяцев. Значительная часть больных становятся диализзависимыми. Факторами, определяющими прогноз, являются тип гломерулонефрита, сроки начала лечения, концентрация креатинина на момент начала терапии. Лучший прогноз имеет слабоиммунный БПГН, наиболее серьезный – анти-БМК-гломерулонефрит.
Чтобы избежать развития быстропрогрессирующего нефрита необходимо проводить индивидуальную профилактику инфекционных заболеваний, обследование после перенесенных инфекций, контроль и лечение аутоиммунных патологий, регулярно проходить диспансеризацию.
2. Клинические рекомендации по диагностике и лечению быстропрогрессирующего гломерулонефрита (экстракапиллярного гломерулонефрита с полулуниями)/ Шилов Е.М., Козловская Н.Л., Коротчаева Ю.В.// Нефрология. – 2015.
3. Варианты течения быстропрогрессирующего гломерулонефрита: как и чем лечить/ Гордеев И.Г., Соболева В.Н., Волов Н.А., Машукова Ю.М., Селезнева М.А.// Лечебное дело. – 2018.
Читайте также:
