Цитология (гистология) биопсии гортани, трахеи при опухоли
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Гистологическое исследование – это морфологическое исследование тканей, органов больного человека включает биопсию и исследование операционного материала. Биопсия –это морфологическое исследование кусочков ткани, взятых от больного с диагностической целью. Исследование операционного материала – это морфологическое исследование тканей, органов, удаленных у больного при хирургической операции, проводимой с лечебной целью. Гистологическое или патоморфологическое исследование является самым важным в диагностике злокачественных опухолей, одним из методов оценки лекарственного лечения.
Какими бывают биопсии?
Биопсии могут быть наружными и внутренними. Наружные биопсии - это биопсии, при которых забор материала производится непосредственно под "контролем глаза". Например, биопсии кожи, видимых слизистых. Внутренние биопсии - это биопсии, при которых кусочки ткани для исследования получают специальными методами. Так, кусочек ткани, взятый путем пункции с помощью специальной иглы называют пункционной биопсией, взятые путем аспирации кусочка ткани называют аспирационными биопсиями, путем трепанации костной ткани - трепанационными. Биопсии, полученные путем иссечения кусочка при рассечении поверхностно расположенных тканей, называют инцизионными, "открытыми" биопсиями. Для морфологической диагностики используются также прицельные биопсии, при которых забор ткани производится под визуальным контролем с помощью специальной оптики или под контролем УЗИ. Взятие материала для биопсийного исследования должно производиться на границе с неизмененной тканью и, по возможности, с подлежащей тканью. Это прежде всего относится к наружным биопсиям. Нельзя брать для биопсии кусочки из участков некроза или кровоизлияний. После забора биопсийный и операционный материал должен быть сразу доставлен в лабораторию, при задержке доставки – сразу зафиксирован. Основным фиксатором является 10-12% раствор формалина или 70% этиловый спирт, при этом объем фиксирующей жидкости как минимум должен в 20-30 раз превышать объем фиксируемого объекта. При направлении для патоморфологического исследования материала, чаще всего, опухолевой ткани, лимфатических узлов до фиксации необходимо сделать мазок для цитологического исследования. В зависимости от сроков ответа биопсии могут быть срочными ("экспресс" или "цито" биопсии), ответ на которые дается через 20-25 минут и плановые, ответ на которые дается через 5-10 дней. Срочные биопсии производятся во время операционного вмешательства с целью решения вопроса о характере и объеме оперативного вмешательства. Врач-патоморфолог, проводя исследование, производит макроскопическое описание доставленного материала (размеры, цвет, консистенция, характерные изменения и др.), вырезает кусочки для гистологического исследования, указывая какие необходимо использовать гистологические методики. Исследуя изготовленные гистологические препараты, врач описывает микроскопические изменения и проводит клинико-анатомический анализ обнаруженных изменений, в результате которого делает заключение.
Результаты биопсии
В заключении может быть ориентировочный или заключительный диагноз, в ряде случаев – только «описательный» ответ. Ориентировочный ответ позволяет определить круг заболеваний для проведения дифференциального диагноза. Заключительный диагноз патоморфолога является основой для формулировки клинического диагноза. «Описательный» ответ, который может быть при недостаточности материала, клинических сведений, позволяет иногда высказать предположение о характере патологического процесса. В некоторых случаях, когда присланный материал оказывается скудным, недостаточным для заключения, при этом патологический процесс мог не попасть в исследуемый кусочек, заключение патоморфолога может быть «ложноотрицательным». В случаях же отсутствия необходимых клинико-лабораторных сведений о больном или их игнорировании ответ патоморфолога может быть «ложноположительным». Во избежание «ложноотрицательных» и «ложноположительных» заключений необходимо совместно с врачом-клиницистом проводить тщательный клинико-анатомический анализ обнаруженных изменений с обсуждением результатов клинического и морфологического обследования больного.
Цитология (гистология) биопсии гортани, трахеи при опухоли
Цитология (гистология) биопсии гортани, трахеи при опухоли
Папилломатоз гортани связан с инфицированием вирусом папилломы человека, для него характерна высокая частота рецидивов, но низкий риск малигнизации.
Плоскоклеточный рак гортани и гортаноглотки составляет около 34% всех раковых заболеваний верхних отделов дыхательного и пищеварительного трактов. Он может локализоваться (в порядке убывания частоты) в надсвязочном пространстве, на уровне голосовой щели, гортаноглотки, подскладочного пространства, в редких случаях — в трахее.
По морфологическому строению данные опухоли могут быть высоко-, и низкодифференцированными, недифференцированными, веретеноклеточными плоскоклеточными карциномами. Все они характеризуются значительной инвазией, особенно периневральной, способны к лимфатическому метастазированию.
Прогноз наиболее благоприятен при локализации опухоли на уровне голосовой щели, наименее благоприятен при поражении гортаноглотки, подскладочного пространства, трахеи.
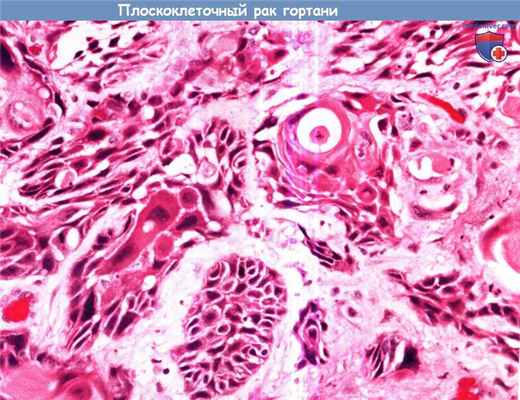
Для плоскоклеточного рака гортани характерны инвазия в окружающие ткани
злокачественного плоского эпителия с сохраненными межклеточными мостиками,
а также внутри- внеклеточные отложения кератина.
Прогностическое значение имеют несколько морфологических характеристик: поражение на уровне краев резекции; распространение в лимфатическую систему (особенно экстракапсулярное распространение), периневральная инвазия, характер инвазии в окружающие ткани (опухоли с экспансивными границами, сдвигающие окружающие ткани, имеют лучший прогноз чем те, которые характеризуются формированием изолированных очагов опухоли вне ее основного массива).
Папиллярный плоскоклеточный рак чаще всего локализуется в надсвязочном пространстве, прогноз при нем более благоприятный; гистологически отмечается сочетание папиллярной архитектоники со злокачественной плоскоклеточной выстилкой.
Веретеноклеточный рак чаще всего поражает голосовую щель, прогноз такой же, как и при простом плоскоклеточном раке; веретеноклеточный рак представляет собой неоднородную опухоль, в которой злокачественные плоские клетки перемежаются с саркоматоидными участками веретенообразных клеток.
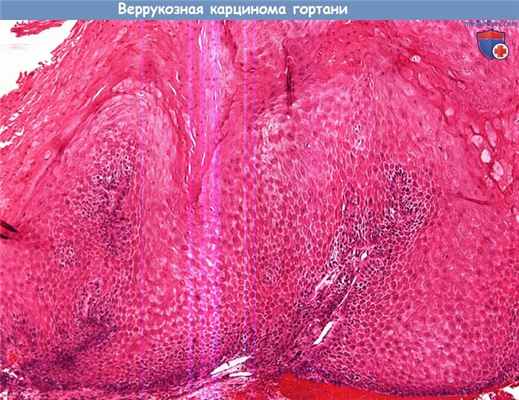
Веррукозная карцинома представляет собой высокодифференцированный вариант плоскоклеточного рака.
При микроскопии визуализируется пролиферация атипичных плоских клеток с выраженным гиперкератозом, формирования грануляций не отмечается.
Характерны клеточная дисплазия и высокая митотическая активность. Часто базальный слой остается интактным.
В гортаноглотке и надголосовом отделе может возникать акантолитический плоскоклеточный рак, при котором участки злокачественного плоского эпителия с сохраненными межклеточными мостиками перемежаются с участками цилиндрического эпителия, продуцирующего муцин.
Лимфоэпителиальные карциномы встречаются редко, морфология их приводилась в разделе о полости носа и околоносовых пазухах.
Нейроэндокринные опухоли гортани также по строению схожи с карциноидом, атипичным карциноидом и мелкоклеточным раком, описание которым было дано в разделе об околоносовых пазухах.
Морфологическое описание параганглиомы гортани приведено в разделе о среднем ухе. Описание меланомы дано в разделе, посвященном околоносовым пазухам.
Базалоидный плоскоклеточный рак чаще всего возникает на уровне гортаноглотки, грушевидных синусов и надсвязочного отдела гортани, опухоль крайне агрессивна.
При микроскопии определяются крупные базалоидные клетки с большими, гиперхромными ядрами и скудной цитоплазмой.
Также характерны очаги центрального некроза (угревой некроз), перемежающийся с участками злокачественных плоских клеток. Для микроскопической картины при акантолитическом плоскоклеточном раке характерно наличие участков злокачественного плоского эпителия с сохраненными межклеточными мостиками,
перемежающимися с участками выстилки столбчатым эпителием и секретирующими муцин цилиндрическими клетками.
Предпочтительна окраска муцикармином.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гистология: биопсия органов 4 категории сложности
Гистологическое исследование биопсии 4 категории сложности материала различных органов
Гистологический анализ биопсии 4 категории сложности - это гистологическое исследование материала различных органов (желудка, пищевода, кишки, бронхов, гортани, трахеи, языка, полости рта, носоглотки, мочевыводящих путей, влагалища, шейки матки, яичка) при протекании в них различных патологических процессов. Анализ биопсии 4 категории сложности позволяет оценить клеточный состав взятой ткани, дифференцировать схожие заболевания, а так же установить наличие онкологических процессов.
Подготовка к исследованию:
- Органы ЖКТ- воздержание от еды в течение 12 часов и очистительная клизма (если биопсия проводится через анальное отверстие);
- ЛОР органы и органы полости рта - воздержание от курения;
- Мочеполовых органов - специальной подготовки не требуется.
Тип биоматериала: Ткани и кусочки органов человека
Синонимы (rus): Гистологический анализ биопсии 4 категории сложности, Гистологическое исследование клеточного состава взятой ткани
Синонимы (eng): Histological analysis of the biopsy 4 grade, Histological study of the cellular composition of the tissue taken
Методы исследования: микроскопический
Сроки выполнения: 3-5 дней
Когда назначают биопсию 4 категории сложности?
Биопсию 4 категории сложности назначают чаще всего при подозрении на онкологическую патологию у пациента. Гистологическое исследование дает наиболее точную информацию о клеточном составе органа. Единственным минусом остается то, что атипичные (раковые) клетки, находящиеся в органе, могут быть не захвачены в момент биопсии, что в итоге приведет к ложному опровержению онкологии.
Широкое применение биопсии 4 категории получило в гастроэнтерологии, что позволяет оценивать состояние слизистой и степень ее модификации под влиянием различных заболеваний.
Методика проведения анализа
Во время биопсии используют эндоскопические инструменты, с помощью которых к исследуемому органу подводят специальные щипчики. Данными щипцами производят захват слизистой оболочки и последующее выведение материала наружу. Процедуру проводят несколько раз в разных местах одного органа, чтобы получить более достоверную картину.
Биопсия ЛОР органов, органов полости рта и мочеполовой системы должна проходит в период ремиссии хронических заболеваний. Нарушение данного правила исказит результаты биопсии и даст основу для постановки неверного диагноза.
С осторожностью проводят биопсию 4 категории сложности лицам, страдающим нарушениями свертываемости крови, так как во время забора материала возникают небольшие кровотечения.
Интерпретация результатов анализа
Описание биопсии 4 категории сложности проводит квалифицированный врач-лаборант. Во время исследования проводится микроскопическое изучение материала. Лаборант не имеет права ставить диагноз, основываясь на данных гистологического анализа. В специализированную бумажную форму заносятся все результаты исследования и в дальнейшем они передаются лечащему врачу.
Оценку результатов гистологического исследования биопсии 4 категории сложности и постановку диагноза осуществляет лечащий врач. Чаще всего обращают внимание на наличие типичных клеток, тем самым подтверждая или опровергая подозрения на раковые опухоли.
Россия, Краснодарский край,
г. Сочи, ул. Старонасыпная, 22.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Цитология (гистология) биопсии гортани, трахеи при опухоли
ГлавнаяHelixbook Гистологическое исследование эндоскопического материала (бронх, гортань, трахея, пищевод, желудок, кишка, за исключением многофокусных биопсий ЖКТ при воспалительных заболеваниях)
Гистологическое исследование эндоскопического материала (бронх, гортань, трахея, пищевод, желудок, кишка, за исключением многофокусных биопсий ЖКТ при воспалительных заболеваниях)
Изучение под микроскопом клеток образцов измененных тканей, взятых при проведении эндоскопии.
Синонимы русские
Эндоскопическая биопсия, морфологическое исследование, гистология, эндотрахеальная биопсия, колоноскопия с биопсией, фиброгастродуоденоскопия (ФГДС) с биопсией, желудочная биопсия, кишечная биопсия, биопсия мочевого пузыря, биопсия бронхов, биопсия гортани.
Синонимы английские
Endoscopic biopsy, histology, morphological study, endobronchial biopsy (EBB), colonoscopy with biopsy, esophagogastroduodenoscopy (EGD) with biopsy, intestinal biopsy, gastric biopsy, duodenal biopsy, endobronchial biopsy, bladder biopsy.
Метод исследования
Какой биоматериал можно использовать для исследования?
Любую ткань, полученную во время проведения эндоскопии.
Как правильно подготовиться к исследованию?
- Специальная подготовка нужна только для проведения эндоскопии. Для гистологического исследования полученного материала она не нужна.
Общая информация об исследовании
Гистологическое исследование эндоскопического диагностического материала заключается в изучении под микроскопом фрагментов тканей, взятых во время проведения эндоскопии.
Эндоскоп (оптический прибор) вводится в полости организма через естественные пути (например, через гортань в бронхи и лёгкие), а также путём проколов или операционных доступов (лапароскопия и др.). Диагностическая эндоскопия широко используется в гастроэнтерологии, позволяя исследовать желудочно-кишечный тракт: пищевод (эзофагоскопия), желудок (гастроскопия), двенадцатиперстную (дуоденоскопия) и толстую кишку (ректороманоскопия, колоноскопия). Также широко применяется и в других областях медицины: пульмонологии (бронхоскопия), оториноларингологии (ларингоскопия), урологии (цистоскопия), гинекологии (кольпоскопия, гистероскопия). При проведении эндоскопии для общих диагностических целей или при обнаружении отклонений берутся образцы тканей с помощью щетки, иглы или щипцов для последующего гистологического анализа. Если необходимо, могут проводиться неотложные меры, такие как купирование сосудистого кровотечения, удаление полипов. Морфологический анализ тканей позволяет диагностировать и верифицировать не только измененные клетки и воспаление в образцах тканей, но и может обнаружить возбудителя инфекции (например, Helicobacter pylori).
Гистологическое исследование играет незаменимую роль при верификации онкологических заболеваний. Это связано с тем, что диагноз в онкологии всегда морфологический. Независимо от того, насколько лечащий врач уверен в том, что он имеет дело с той или иной опухолью, диагноз не считается точным, пока патоморфолог не исследует ткань этой опухоли и не даст свое заключение.
Для чего используется исследование?
- Для определение вида и подвида опухоли, степени ее злокачественности и распространенности онкологического процесса;
- для диагностики предраковых заболеваний;
- для подтверждения неонкологических заболеваний, если другими лабораторными методами это не сделать (например, синдрома раздраженного кишечника, саркоидоза);
- для диагностики инфекционных болезней (например, туберкулеза);
- для оценки степени структурных изменений при хронических патологиях (например, ХОБЛ, болезни Крона);
- для подбора адекватной терапии;
- для определения характера оперативных вмешательств;
- для контроля эффективности лечения;
- для первичного отбора пациентов для диспансерного учета и дальнейшего обследования;
- для динамического контроля и прогноза у лиц, находящихся под наблюдением.
Когда назначается исследование?
- При подозрении на онкологическое заболевание;
- при определении степени злокачественности и оценки прогноза заболевания;
- при верификации неонкологических болезней (например, пищевода Барретта, язвенного колита);
- при неэффективности подобранного лечения;
- при полипах, дивертикулах, эрозиях, язвах;
- при кровотечениях;
- при наличии симптомов и отсутствии видимых поражений слизистой оболочки;
- при оценке эффективности терапии;
- при наблюдении за лицами, стоящими на диспансерном учете.
Что означают результаты?
На основании увиденного при микроскопии врач-патоморфолог дает заключение. В нем содержится информация о наличии или отсутствии измененных клеток и/или воспалительного процесса, а также клеточном составе исследуемых образцов. В заключении может присутствовать предварительный или заключительный диагноз, а также микроскопическое описание тканей и найденных клеток. Это поможет лечащему врачу подтвердить или опровергнуть предварительный диагноз, назначить подходящее лечение и, если потребуется, дополнительное обследование.
Расшифровка результатов исследования содержит информацию для лечащего врача и не является диагнозом.
Что может влиять на результат?
Опыт врача по проведению эндоскопии с биопсией.
Важные замечания
- Не стоит проводить биопсию на фоне обострения хронических заболеваний. В таком случае лучше ее сделать после соответствующего лечения пациента. Это не касается только тех случаев, когда биопсия показана при неэффективном лечении.
Также рекомендуется
12 Цитологическое исследование материала, полученного при эндоскопии (ФГДС, бронхоскопия, ларингоскопия, цистоскопия, ректороманоскопия, колоноскопия)
13 Иммуногистохимическое исследование клинического материала (с использованием 1 антитела)
22 Консультация биопсийного (операционного) материала любой сложности (по готовому материалу)
31 Фотофиксация (иллюстрация заключения изображением гистологического препарата)
Кто назначает исследование?
Онколог, гастроэнтеролог, проктолог, пульмонолог, уролог, лор, хирург, эндоскопист, терапевт.
Цитология (гистология) биопсии гортани, трахеи при опухоли
В области головы и шеи злокачественные опухоли растут быстро: достаточно 3-4 месяцев, чтобы радикальное лечение стало невозможным. Когда и почему, даже во время пандемии, надо поторопиться к онкологу, объясняет Замира Раджабова, заведующая хирургическим отделением опухолей головы и шеи НМИЦ онкологии им. Н.Н.Петрова.
– Замира Ахмедовна, ваши пациенты и в «мирное» время часто обращаются за помощью, когда ситуация – хуже некуда. Что происходит сейчас, когда все изменилось из-за пандемии?
– Да, у нас и раньше было много запущенных случаев заболевания, но многим мы все-таки успевали провести лечение. Из-за эпидемии ковида пациенты терпят так долго, что обращаются с уже неоперабельными опухолями, надежда только на паллиативное лечение. Чаще всего это рак кожи лица и ротоглотки – то, что быстро растет.
– Для человека, далекого от медицины, специализация в онкологии «рак головы и шеи» звучит странно. Что входит в зону ответственности такого специалиста? Проще говоря, что подразумевается под «головой-шеей»?
– Локализация «голова-шея» состоит из нескольких зон, в которых бывает множество онкологических заболеваний: рак малых и больших слюнных желез, щитовидной железы, опухоли глаза, ротовой полости, гортани, глотки, полости носа, шейного отдела пищевода, шейного отдела трахеи. По сути, всеми органами, которые располагаются в области головы и шеи, кроме головного мозга, занимаются врачи нашего профиля. Но это неофициальное разделение. Например, офтальмологи занимаются лечением онкологических заболеваний глаз, в том числе меланомы. Лечат сначала они, а потом – онкологи, если рак распространяется уже на другие органы. Как только возникает серьезная проблема, они обращаются к нам за консультацией. Щитовидную железу тоже лечат и хирурги, и эндокринологи неспециализированных клиник. При этом заболевании у пациентов обычно хороший прогноз на излечение, но есть разные формы рака щитовидной железы. Очень часто их направляют к нам после операции, когда уже получено гистологическое заключение и поставлен диагноз «рак». Особенно если это редкие формы рака щитовидной железы, которые требуют дополнительного тщательного лечения в онкологическом стационаре. Плохо, если пациента наблюдают не онкологи, а когда злокачественный процесс становится распространенным, его направляют к нам. Я считаю, что это неправильно – надо, чтобы таких пациентов лечили онкологи с самого начала, чтобы не приходилось переделывать ранее неправильно выполненный объем операции, чтобы вовремя назначить химиотерапию или лучевую терапию, поскольку в нашем центре есть практически все для комплексного лечения. Но так уж исторически сложилось.
– Почему, когда говорят о раке головы и шеи, чаще всего речь идет о гортани, губах, носе…?
– Как правило, слизистую оболочку полости рта, гортани и носа поражает плоскоклеточный рак (развивается из клеток плоского эпителия, выстилающего ротовую полость, полость носа и гортань). Он встречается чаще других, поэтому о нем и говорится чаще. В мире плоскоклеточный рак головы и шеи занимает 6-е место в ряду онкологических заболеваний. Из 7 миллиардного населения планеты, он обнаруживается у 800 тысяч человек. В структуре онкологической заболеваемости это около 3% всех злокачественных опухолей у мужчин и 1,5 % всех злокачественных опухолей у женщин. Кажется, немного. На самом деле – немало, особенно когда речь идет о тебе или о близком человеке.
– Почему он поздно обнаруживается?
– Напомню, поздняя выявляемость объясняется в первую очередь тем, что в зоне лор-органов (пазухи носа, решетчатая кость, полость носа) пациенты не замечают злокачественных изменений. Только когда возникают проблемы со зрением или с носовым дыханием, неподдающиеся симптоматическому лечению, они обращаются к нам. Или, например, человек долго живет с постоянными носовыми кровотечениями, которые списываются на всевозможные малозначительные причины. А на самом деле это серьезный звоночек. Он сигналит о том, что необходимо обратиться к врачу, который назначит МРТ мягких тканей шеи, осмотрит лор-органы, назначит КТ пазух. Только что у нас было два пациента 18 и 20 лет, очень тяжелые – с деструкцией костей лицевого скелета и ската черепа. Это запущенный рак носоглотки.
– То есть они не обращаются к врачу?
– Возможно, обращаются. Беда не только в том, что врачи не проводят полный осмотр, сами пациенты не торопятся к ним. Или настаивают «посмотреть только ухо», например, и доктор не всегда имеет возможность объяснить, что смотреть надо все: неприятные ощущения в том же ухе могут быть обусловлены опухолью в горле и наоборот. Стандартный осмотр у лор-врача, не только детского, но и взрослого, заключается в осмотре ушей, носа, ротовой полости и голосового аппарата (проверка подвижности голосовых связок). А от осмотра связок врачи часто вообще отказываются. При жалобах на осиплость голоса (один из признаков опухолевого процесса) направляют к фониатрам.
Так сложилось, что в ротовой полости у человека органов много, а заболевания этих органов лечат врачи различных специальностей.
– Может быть и у 14-летних. Я была поражена, когда как-то к нам в институт обратились родители с 14-летним сыном, у которого левый глаз буквально был выдавлен из орбиты опухолью носоглотки. Я подумала, что он либо сирота, либо из неблагополучной семьи. Но нет, у него есть родные, которые любят его и заботятся о нем. Болит глаз, они его «лечат», ходят к офтальмологу. А опухоль продвинулась уже к мозгу, у мальчика были разрушены кости черепа.
Есть теория, что рак носоглотки возникает на фоне вируса Эпштейн-Барра. Эти опухоли чаще всего могут быть ассоциированы с этим вирусом. Кроме того, считается, что рак носоглотки обусловлен чрезмерным употреблением красного мяса. Но обе эти теории под вопросом. Так, вирус Эпштейн-Барра есть у многих, но далеко не у каждого развивается рак. По поводу мяса: есть регионы, где едят только красное мясо, но рак носоглотки тоже развивается не у всех. При этом он встречается и в регионах, где едят в основном рыбу. Эти предположения говорят лишь о том, что истинные причины рака носоглотки, носовых пазух пока не установлены. А питание в любом случае должно быть разнообразным.
– Кто направляет к онкологу пациента, когда есть подозрение на рак языка, слюнных желез, слизистой губ или щек?
– Проблему может и должен увидеть и оценить стоматолог. Самый яркий пример, когда пациенты годами лечат у стоматологов гингивит, лейкоплакию, а это оказывается в последующем меланома слизистой или плоскоклеточный рак. Или усердно лечат пациентов с плоскоклеточным раком, не подозревая, что это не стоматологическая проблема, а онкологическая, останавливаются, когда уже разрушается кость и ставят диагноз «остеомиелит». Но бывает и так, что к онкологу пациента направляют в самом начале болезни, если он случайно попадает к доктору, который сразу заподозрит злокачественный процесс.
Многие стоматологи за всю профессиональную деятельность могут и не столкнуться с онкозаболеваниями ротовой полости. Но они должны помнить – как только обнаруживается в полости рта нарушение целостности тканей, нужно это тщательно отслеживать и сразу, как только появилось подозрение, направлять пациента к онкологу, который примет решение о биопсии с гистологическим и цитологическим исследованием.
– Когда говорят об инфекционной природе рака, неизбежно вспоминается о вирусе папилломы человека (ВПЧ), о важности прививки от него. Но целое поколение уже не сможет вакцинироваться, а этот вирус есть едва ли не у половины населения. Мы все умрем от рака, вызванного ВПЧ?
– ВПЧ 16-го типа в 87% случаев сопутствует раку ротоглотки (миндалины и корень языка). А вообще, около 26% всех раков головы и шеи ВПЧ-позитивные. Так что всем, у кого есть возможность, конечно, надо рекомендовать сделать прививку.
Но не думайте, будто у всех носителей этого вируса обязательно будет рак. ВПЧ становится пусковым механизмом для его развития, а причины другие. Зоны, в которых развивается ВПЧ-позитивный рак, поражаются и у курильщиков, и у тех, кто перенес в том месте травму, а ВПЧ запускает злокачественный процесс. Но раки ротоглотки и другие, связанные с ВПЧ, развиваются и без этого вируса. Доказано, кстати, что при своевременном обращении к врачу у пациентов с ВПЧ-положительным раком прогноз лучше, чем у тех, у кого вирус не выявлен, – у них более агрессивный рак. Течение болезни одинаковое, лечение одинаковое, а ответ на терапию разный, прогноз разный.
– Статистика говорит о том, что средний возраст, в котором выявляется рак головы и шеи – 62-65 лет. Почти половина раков – в возрасте 65+. У пожилых он тоже развивается стремительно?
– В организме раковые клетки образуются постоянно, но он с ними борется. Например, папиллома, казалось бы, доброкачественное новообразование, но если постоянно происходит травматизация этого новообразования или влияют какие-то другие вредные факторы, оно будет меняться, регулярно восстанавливаться после травматизации, но в какой-то момент в процессе обновления клеток происходит сбой. И риск возникновения такого нарушения выше у пожилого человека, это обусловлено процессом старения, замедления процессов обновления. Его организм с этими «неправильными» клетками уже не справляется.
Из-за того, что деление и обновление клеток происходит быстрее у молодых, злокачественные процессы у них могут протекать быстрее, но есть опухоли, которые и у пожилых растут быстро. Это зависит от биологии опухоли, от гистологической формы рака. Часто мы видим агрессивный рост плоскоклеточного рака языка. У пожилых опухоль растет примерно 3-4 месяца до размера в 1,5-2 см, это уже большое новообразование. Но пациенты приходят с ним через полгода. Сначала думают, что прикусил язык, потом чем-нибудь смазывают. Лечатся у стоматолога или лора, которые советуют прикладывать облепиховое масло и прочее. Когда вырастает до таких размеров, что человек сам понимает, что это рак, он еще три месяца морально готовится прийти к онкологу. Да, ему больно, он не может есть, не может говорить, уже метастазы на шее, но все равно чего-то ждет. Лечить таких пациентов всегда трудно. А сейчас, во время эпидемии, когда большинство боялось идти к онкологу еще и из-за опасений заразиться ковидом, таких стало больше.
Вообще, ранние раки языка у нас – большая редкость. Хотя недавно меня удивило обращение двух пациентов, они пришли почти одновременно с диагнозом «лейкоплакия» – это предраковое состояние. Вовремя начатое лечение позволит им избежать развития злокачественной формы опухоли.
– Можно назвать основные причины рака языка? У него есть отличия от других раков ротовой полости?
– Если мы говорим о причинах, характерных только для рака языка, то это невылеченные зубы, в первую очередь. Они могут изо дня в день наносить травмы языку (во время разговора, сна, приема пищи), а как я уже говорила, в месте травмы для заживления ткани образуются новые клетки. И в процессе их бесконечного образования после постоянной травмы со временем происходит сбой. Так что своевременное лечение зубов – действительно эффективная профилактика рака языка, ближайших мягких тканей ротовой полости. Вообще, регулярное посещение и, подчеркиваю, качественное лечение у стоматолога очень важно. Санация с профилактической целью, даже если кажется, что все зубы целы, нужна, потому что стоматолог увидит, если «что-то пошло не так». Именно он может, например, своевременно распознать опухоль альвеолярных отростков в челюсти, в десне, образующуюся после удаления корней зуба в ретромалярной зоне. Эта опухоль (в ретромалярной зоне) распространяется на сустав и плохо лечится, если она в запущенном состоянии.
Причиной развития, как рака корня языка, глотки, так и рака пищевода, ротовой полости (верхние пищеварительные пути) давно уже признано злоупотребление спиртным, поскольку каждый его прием сопровождается химическим ожогом эпителия.
– Еще один парадокс – позднее выявление рака губы. Разве его нельзя обнаружить на раннем этапе? Его не видно в зеркале, человек не чувствует неудобств?
– Его видно, он доставляет дискомфорт, боль пациенту. Многие лечат месяцами «герпес» – язву на губе, действительно напоминающую герпетическое проявление, в результате рак развивается до такой степени, что приходится удалять всю губу. Кроме того, этот рак метастазирует. Сейчас причиной развития рака губы чаще становится чрезмерная инсоляция – кожу мы уже научились защищать от палящего солнца, а про губы все забывают. Они пересыхают, трескаются. Раньше часто причиной развития рака губы было курение папирос и сигар, при котором губы регулярно обжигались. А это способно привести к развитию рака губы красной каймы верхней или нижней губы.
– Почему курение называют одним из самых понятных факторов риска онкологической заболеваемости органов головы и шеи? Рак ротовой полости возникает даже, если человек давно бросил и считает, что курение ни при чем.
– Зависимые от курения, после того как прекратят курить, не могут сравниваться с некурящими, поскольку на восстановление нормальной флоры курильщика требуется 15-20 лет. Проблема в том, что в процессе курения образуются смолы, которые оказывают негативное влияние на слизистую ротовой полости и дыхательных путей. Курящие постоянно получают микротравмы – воздействие вредного дыма, в составе которого есть смолы. А это, приводит к развитию онкологических заболеваний. Чаще всего у курильщиков рак развивается в носу, ротовой полости или в носовых ходах, развитию папиллом и росту сначала доброкачественных опухолей, а потом и злокачественных, подвержены еще и люди с искривленной перегородкой. Поэтому курильщикам надо стараться хотя бы раз в год обследоваться у лор-врача.
Нельзя забывать о такой беде, как меланоз курильщика – пигментные пятна на слизистой ротовой полости. Как только обнаруживается меланоз, его следует тщательно наблюдать. Он может локализоваться в разных местах ротовой полости – на внутренней стороне щеки и на нижних отделах ротовой полости их видно стоматологу, и меры предпринимаются быстро. А на твердом небе их редко замечают. Это образование слизистой оболочки ротовой полости может быть фоновым заболеванием и может приводить к возникновению меланомы слизистой оболочки, которая плохо поддается лечению, и прогноз у нее плохой, к сожалению.
В 2018 году в мире выявлено 834 860 случаев заболеваний рака головы и шеи. 431 131 человек умерли. В России этот диагноз поставили 22 603 пациентам, умерли 14 034 человека с этим диагнозом. Чаще всего заболевают раком губы и ротовой полости: в мире – заболели 354 864 человека, умерли – 177 384, в России – 10 827 заболели, умерли – 10 040.
Затем по частоте заболеваемости следуют рак гортани, носоглотки, ротоглотки, гортаноглотки.
В России в течение года с момента постановки диагноза от рака глотки умирают 41,5% пациентов, от рака полости рта – 34,2%, рака гортани – 23%.
Читайте также:
