Иммунитет при кожном лейшманиозе. Патогенез и патологическая анатомия кожного лейшманиоза
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Этиология. Возбудитель L. tropica.
Эпидемиология. Источник инвазии — больной человек. Обширность поражений, локализация их на доступных для москитов участках кожи (50% на лице), обилие лейшманий в инфильтратах делают человека эффективным источником заражения москитов. Возможно, что дополнительным резервуаром возбудителя служат собаки. Переносчик — москит.
Заболевания встречаются на протяжении всего года. Их круглогодичное распределение объясняется варьированием инкубационного периода от нескольких месяцев до 2 лет. Антропонозный тип кожного лейшманиоза встречается преимущественно в городах и поселках городского типа, но иногда отмечается и в сельской местности. Заболевание носит спорадический характер. Эпидемические вспышки отмечаются редко. Среди местного населения болеют преимущественно дети, среди приезжих — люди всех возрастов. Антропонозный кожный лейшманиоз распространен в Средиземноморье, странах Ближнего и Среднего Востока, в западной части полуострова Индостан, в республиках Средней Азии и Закавказья.
Патогенез и патологическая анатомия. На месте внедрения возбудителя и его размножения образуется инфильтрат (лейшманиома), который подвергается деструкции (язва) и репарации (рубцевание). Отсюда лейшмании могут распространяться по лимфатическим путям до регионарных лимфатических узлов, вызывая лимфангиты и лимфадениты (в случае антропонозной формы это происходит редко).
Симптомы и течение заболевания. Инкубационный период продолжительный: от 2 месяцев до 1-2 лет и более. Болезнь развивается медленно. Общая интоксикация выражена слабо. Некротизация и образование язв наблюдается на протяжении нескольких месяцев. Язвы округлой формы, с плотными краями, с небольшим количеством отделяемого («сухие»), как правило, единичные, безболезненные. Локализация язв – лицо, верхние конечности. На месте язв формируются западающие, стягивающие рубцы, которые приводят к деформации лица.
От появления бугорка до формирования рубца проходит в среднем 1 год (отсюда название «годовик»). В случае присоединения вторичной инфекции течение язвы осложняется, и длительность ее разрешения увеличивается.
У некоторых больных (чаще – детей) развивается туберкулоидный кожный лейшманиоз, клинически напоминающий туберкулезную волчанку. При этом образуются множественные бугорки, не склонные к изъязвлению, но сливающиеся. Как и для люпом волчанки, для бугорка туберкулоидной формы лейшманиоза характерен признак «печеного яблока», проявляющийся в том, что при нажатии на бугорок стеклянным шпателем, краснота исчезает, а остается буроватая окраска, весьма напоминающая цвет печеного яблока. При этом бугорок кажется полупрозрачным. Поверхность бугорков обычно гладкая, блестящая, иногда покрыта тонкими чешуйками. Бугорки обычно не изъязвляются, а через долгое время (до 20 лет и более), рассасываются с образованием атрофического рубца.
Осложнения и критические состояния для данной формы лейшманиоза не характерны.
Диагноз и дифференциальный диагноз. Диагностика основывается на клинических и эпидемиологических данных. Основным методом лабораторной диагностики является обнаружение лейшманий в мазках и соскобах, приготовленных из материала бугорка или околоязвенного инфильтрата. При заборе материала следует стремиться, чтобы выделялось меньше крови. Для этого участок краевого инфильтрата язвы, откуда берется материал, сжимается между большим и указательным пальпальцами левой руки, правой рукой делается надрез скальпелем и его концом соскабливается небольшое количество ткани с боковых поверхностей и дна надреза. Полученный материал распределяется по поверхности предметного стекла, фиксируется спиртом и окрашивается по методу Романовского-Гимза.
Дифференциальный диагноз следует проводить с трофическими язвами и пиодермией. Дифференциальный диагноз между антропонозной и зоонозной формами кожного лейшманиоза на основании клинической картины провести достаточно трудно. Некоторую помощь могут оказать критерии, указанные в таблице 26.
Особенности двух типов кожного лейшманиоза
| Тип | Антропонозный (I тип, поздноизъязвляющийся лейшманиоз) | Зоонозный (II тип, остронекротизирующийся лейшманиоз,) |
| Инкубация | Длительная: 2-6 мес., нередко 1-2 года | Короткая: обычно 1-4 нед. |
| Начальные явления | Небольшая папула, бугорок | Значительный, часто воспалительный фурункулоподобный инфильтрат |
| Развитие процесса | Медленное | Быстрое |
| Время наступления изъязвления | Через 3-6 мес. и больше | Через 1-2-3 нед. |
| Лимфангиты | Редки | Часты |
| Бугорки обсеменения | Относительно редки | Часты |
| Локализация | На лице чаще, чем на нижних конечностях | На нижних конечностях чаще, чем на лице |
| Сезонность | Первичные заболевания возможны на протяжении всего года | Первичные заболевания возможны только в летне-осенний период |
| Длительность процесса до эпителизации | Год и больше | 2-6 мес. |
| Эпидемические вспышки | Редки | Часто развиваются крупные вспышки |
| Резервуары возбудителя | Человек | Грызуны |
| Места распространения | Преимущественно в городах | В сельской местности, на окраинах городов и в пустынной местности |
| Количество паразитов в лейшманиомах | Много | Мало |
| Вирулентность для белых мышей | Низкая | Высокая |
| Возбудитель | L. tropica | L. major |
| Основной переносчик | P. Sergenti | P. papatasi |
Лечение. Для специфического лечения больных кожным лейшманиозом можно использовать препараты пятивалентной сурьмы в дозировках как и при висцеральном лейшманиозе. Больные кожным лейшманиозом при легком течении заболевания могут быть обследованы и пролечены амбулаторно. Начальный бугорок можно удалить хирургическим путем или методом лазеротерапии. Используются мази и примочки, содержащие хлорпромазин (2%), паромомицин (15%), клотримазол (1%). В тяжелых случаях кожного лейшманиоза, особенно при туберкулоидной форме, назначают препараты сурьмы парентерально (курс лечения 3 – 4 нед.) в дозах, используемых для лечения висцерального лейшманиоза.
Прогноз и исходы заболевания. Прогноз благоприятный, заболевание даже без лечения заканчивается спонтанным выздоровлением.
Правила выписки. Из стационара реконвалесцент выписывается по окончании этиотропной терапии.
Реабилитация. Переболевшие в реабилитации не нуждаются.
Диспансерное наблюдение не регламентировано.
Профилактика и противоэпидемические мероприятия в очаге проводятся в соответствии с Санитарно-эпидемиологическими правилами «Профилактика паразитарных заболеваний. (СП 3.2.1333-03)». Своевременное выявление и лечение больных, уничтожение или санация больных собак, борьба с москитами.
Военно-врачебная экспертиза не проводится.
Зоонозный кожный лейшманиоз
Этиология. Возбудитель L.major.
Эпидемиология. Зоонозная форма кожного лейшманиоза — природно-очаговое заболевание. Резервуарами L. major в природных очагах служат грызуны и другие мелкие млекопитающие (насекомоядные, зайцеобразные), в организме которых сохраняются лейшмании. Человек не может служить резервуаром инвазии, поскольку к началу нового сезона лёта москитов он, как правило, выздоравливает.
В интенсивных природных очагах зоонозного кожного лейшманиоза, например, в Южной Туркмении, большинство местного населения переболевает еще в детском возрасте и у взрослых случаи заболеваний не регистрируются. При прибытии в очаги больших контингентов неиммунных лиц возможны крупные эпидемические вспышки, во время которых заболевают тысячи людей.
После перенесенного заболевания развивается стойкий пожизненный иммунитет как к зоонозной, так и антропонозной формам кожного лейшманиоза. Повторные заболевания возникают очень редко, по-видимому, лишь в тех случаях, когда первичная инвазия была вызвана штаммом с пониженной вирулентностью.
Зоонозный, или сельский, тип кожного лейшманиоза встречается в Средней Азии и Закавказье, в Индии, Пакистане, Иране, странах Аравийского полуострова, Северной и Западной Африке.
Патогенез и патологическая анатомия такие же, как при антропонозном кожном лейшманиозе.
Симптомы и течение заболевания. Инкубационный период при этой форме короткий, в среднем 3 – 4 недели. Болезнь развивается остро. Некротизация и образование язв происходят в первые недели после инфицирования. Язвы очень болезнены, неправильной формы, обширные, множественные, чаще локализуются на верхних и нижних конечностях. Заживление язв начинается только через 2 – 4 месяца. Течение заболевания от 3 до 6 месяцев. Часто возникают регионарные лимфангиты и лимфадениты.
Осложнения и критические состояния. Наиболее частым осложнением является присоединение вторичной инфекции, при которой усиливается болезненность, нарастают воспалительные изменения и затрудняется процесс эпителизации. При лимфаденитах на нижних конечностях возможны отеки голеней и стоп вследствие лимфостаза.
Диагноз и дифференциальный диагноз проводится такими же методами, как и при антропонозом кожном лейшманиозе.
Лечение. Если заболевание не сильно беспокоит больного, этиотропную терапию лучше не проводить, а предоставить течению болезни естественное развитие. Парентеральное введение препаратов, используемых для лечения висцерального лейшманиоза, показано лишь при сильной воспалительной реакции и развитии регионарного лимфаденита, а также, если лейшманиомы располагаются в местах, где образование рубцовой ткани может стать причиной ограничения трудоспособности (например, в области суставов), или вызвать обезображивающий косметический эффект.
Прогноз и исходы заболевания, правила выписки, реабилитация и диспансерное наблюдение такие же, как при антропонозном кожном лейшманиозе.
Профилактика и противоэпидемические мероприятия в очаге проводятся в соответствии с Санитарно-эпидемиологическими правилами «Профилактика паразитарных заболеваний. (СП 3.2.1333-03)». Истребление диких грызунов, борьба с москитами.
Военно-врачебная экспертиза не проводится.
Диффузный кожный лейшманиоз
Этиология: возбудитель L. ae phiopica.
Эпидемиология. Ареал L. ae phiopica включает Эфиопию, Кению, Танзанию и Уганду. Природные очаги расположены в лесной местности на высоте 1500-2000 м над уровнем моря. Основными носителями инвазии в них являются даманы, – небольшие травоядные млекопитающие. Заражения людей происходят в зоне распространения колоний даманов.
Основной переносчик в Эфиопии – P. longipes, а на юге Эфиопии и в Кении, кроме него, P. pedifer. Местами выплода и дневок переносчика служат дупла деревьев, пещеры, постройки человека, берега каналов, ямы, норы грызунов и т. п. Пики численности отмечаются осенью и весной, то есть в начале и конце сезона дождей.
Патогенез и патологическая анатомия, симптомы и течение заболевания. Диффузный кожный лейшманиоз проявляется инфильтратами, папулами и множественными узлами на лице и верхних конечностях, напоминающих лепроматозную форму лепры. Причиной развития диффузного кожного лейшманиоза является дефект клеточного иммунитета у некоторых представителей этносов – жителей африканского континента.
Поражения бровей, носа вызывают картину «львиного лица», характерного для лепры. Самопроизвольно узлы не рассасываются. Поражения носа, ротовой полости и глотки проявляются отеками и изъязвлениями.
Осложнения и критические состояния. Редкими осложнениями являются поражения слизистых носа и глотки и развитие диффузного кожного лейшманиоза.
Диагноз и дифференциальный диагноз проводится также, как при других формах кожного лейшманиоза.
Лечение. Для лечения применяют пентамидин изотионат 3-4 мг/кг еженедельно в течение 4 мес.
Прогноз и исходы заболевания. После проведения специфического лечения часто развиваются рецидивы, требующие повторного лечения.
Правила выписки, реабилитация и диспансерное наблюдение такие же, как при других формах кожного лейшманиоза.
Профилактика и противоэпидемические мероприятия в очаге такие же, как при других формах кожного лейшманиоза. Плановая профилактика не проводится. Осуществляется только пассивное выявление и лечение больных.
Военно-врачебная экспертиза проводится в случае неэффективности терапии и развитии рецидивов
Лейшманиозы Нового Света
В Западном полушарии распространен висцеральный лейшманиоз, а также кожно-слизистый и кожный лейшманиозы, включающие несколько нозоформ, различающихся по распространению, клинике и структуре паразитарных систем. Их возбудители по морфологии не отличаются от лейшманий Старого Света, но каждый их вид имеет свои генетические характеристики, переносится специфическими переносчиками (москитами рода Lutzomyia) и является сочленом характерной лишь для него паразитарной системы. В качестве природных резервуаров помимо традиционных хозяев выступают также животные, обитающие во влажных тропических лесах Южной Америки.
Лейшманиозы Нового Света протекают в более тяжелых формах, по сравнению с лейшманиозами Старого Света. При отсроченой диагностике и отсутствие лечения часто заканчиваются летально. Для этиотропной терапии используются препараты сурьмы в тех же дозировках, что и при лечении индийского висцерального лейшманиоза. В ряде случаев требуются пролонгированные курсы лечения.
Выделяют следующие формы лейшманиозов Нового Света:
- американский висцеральный лейшманиоз – возбудитель L. infantum chagasi;
- группа американских кожных лейшманиозов - возбудители: L. Mexicana (язва Чиклеро), L. amazonensis, L. guyanensis (лесная язва), L. braziliensis, L. peruviana (синоним: ута), L. panamensis, L. pifanoi, L. garnhami, L. venezuelensis, L colombiensis;
- группа диффузных кожных лейшманиозов – возбудители: L. amazonensis, L. pifanoi L. Mexicana;
- группа американских кожно-слизистых лейшманиозов – возбудители: L. braziliensis (эспундия); L. panamensis и L. guyanensis.
Трипаносомозы – группа трансмиссивных протозойных болезней, вызываемых жгутиковыми простейшими рода Trypanosoma.
Различают две формы трипаносомозов – африканский трипаносомоз и американский. Каждая форма соответственно имеет распространение только на Африканском или Американском континенте. Трипаносомозы относятся к числу природно-очаговых болезней.
ВОЗ включает трипаносомозы в число шести наиболее опасных тропических болезней (лейшманиозы, лепра, малярия, трипаносомозы, филяриидозы, шистосомозы).
Африканский трипаносомоз
Африканский трипаносомоз (сонная болезнь) – трансмиссивная инфекция, характеризующаяся лихорадкой, высыпаниями на коже, увеличением лимфатических узлов, появлением местных отеков и поражением ЦНС, приводящим к летаргии, кахексии и летальному исходу.
Африканский трипаносомоз распространен в зоне саванн. Его нозоареал ограничен ареалом переносчика – мухи цеце. Сонная болезнь эндемична в 36 странах тропической Африки. Ежегодно регистрируется до 40 тыс. новых случаев. Вероятно, реальное число заболевших значительно больше и может составлять до 300 тысяч. Около 50 млн. человек проживают в условиях риска заражения.
Исторические сведения. В 1902 г. Р. Форд (R.M. Forde) и Дж. Дуттон (J.E. Duttuon) обнаружили трипаносом в крови человека с сонной болезнью. Д. Брюс (D. Brucei) и Д. Набарро (D. Nabarro) установили, что муха цеце (Glossina palpalis) служит переносчиком этого опасного заболевания.
Известны две формы африканского трипаносомоза: гамбийская и родезийская.
Иммунитет при кожном лейшманиозе. Патогенез и патологическая анатомия кожного лейшманиоза
Иммунитет при кожном лейшманиозе. Патогенез и патологическая анатомия кожного лейшманиоза
Естественной невосприимчивости к кожному лейшманиозу у человека не имеется.
После перенесения болезни возникает стойкий иммунитет. Повторные заболевания наблюдаются редко; по нашим данным — у 1,7% лиц, при антропонозном типе несколько чаще, чем при зоонозном.
В некоторых случаях в результате переболевания кожным лейшманиозом антропонозного типа полноценного иммунитета не развивается. У таких больных после заживления первичного поражения возбудитель болезни. Длительно задерживается в организме и, периодически активизируясь, вызывает появление на коже реактивных бугорков.
При антропонозном типе полная невосприимчивость к суперинфекции возникает после 5—7 месяцев существования естественной лейшманиомы, при зоонозном типе раньше— после 2 месяцев болезни, В период развитие иммунитета возможны повторные заражения, в результате чего появляются так называемые последовательные лейшманиомы, создающие полиморфизм кожных проявлений.
Между антропонозным и зоонозным типом кожного лейшманиоза существует перекрестный иммунитет.
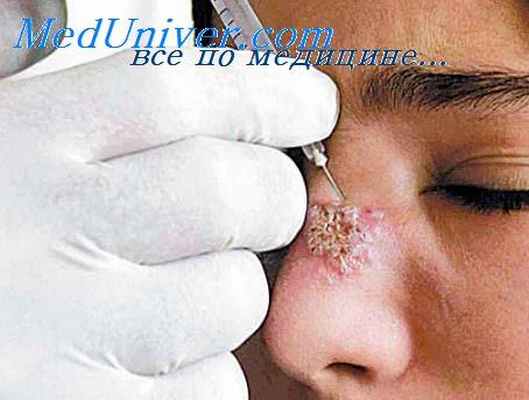
С целью ретроспективного диагноза применяется кожная проба. В качестве антигена берут взвесь лептомонад из культуры, убитых нагреванием, формалином или в результате длительного сохранения при комнатной температуре, и вводят внутрнкожно по 0,1—0,2 мл. При положительной реакции через 6—10 часов иа месте инъекции наблюдаются гиперемия, инфильтрат, отек, иногда повышение температуры. Указанные явления постепенно увеличиваются, достигай максимума к концу 2-х суток. У лиц, не болевших кожным лейшманиозом, реакция отсутствует.
Из серологических реакций изучали реакцию связывания комплемента и реакцию агглютинации. Обе эти реакции мало пригодны для практики ввиду большой частоты отрицательных реакций при явном заболевании и часто встречающихся песпецифических реакциях при его отсутствии,
Патогенез и патологическая анатомия кожного лейшманиоза
Возбудитель кожного лейшманиоза Leishmania tropica проникает в кожу человека при укусе переносчика болезни — москита. Первично локализуясь на месте внедрения. лейшмании размножаются и вызывают появление специфической гранулемы. По лимфатическим путям лейшмании могут переноситься в другие. иногда отдаленные от места внедрения, участки кожи и лимфатические узлы, вызывая бугорки обсеменения, специфические лимфангоиты и лимфадениты. Общие реакции организма при кожном лейшманиозе незначительные. При наличии большого количества поражений или осложнений (лимфангоиты, лимфадениты, рожа, флегмона и др.), а также одиночных поражений, локализующихся в области суставов, возможна длительная нетрудоспособность.
Гистологические изменения при обоих типах кожного лейшманиоза сходны. В толще кожи развивается массивный инфильтрат в виде специфической гранулемы, состоящей из гистиоцитов, плазматических клеток, нейтрофилов и лимфоидных элементов. В верхних слоях кожи инфильтрат имеет диффузный характер, а в более глубоких располагается вокруг сосудов и придатков кожи. При поражениях большой давности инфильтрат приобретает туберкулоидное строение с наличием эпителиоидных элементов и гигантских клеток типа Лангханса. Сосуды в области инфильтратов и за их пределами расширенные, с набуханием в с пролиферацией эндотелия.
При зоонозном типе в центре инфильтрата очень быстро формируется некроз с последующим его распадом и образованием язвы. При антропонозном типе процесс носит более затяжной характер.
Лейшмании обнаруживаются как в клетках дермы, так и в клетках (макрофагах) инфильтрата. Количество лейшмании убывает по мере давности лейшмаинозного процесса и развития иммунитета.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лейшманиоз
Возбудителем лейшманиоза являются паразитирующие простейшие рода Leishmania, который насчитывает более 20 видов. Установлено, что переносчиками паразитов Leishmania могут быть более 90 видов москитов. Существует 3 основные формы заболевания:
Механизм передачи
Паразиты Leishmania передаются при укусах инфицированных самок москитов, которые питаются кровью для откладывания яиц. Эпидемиологические характеристики лейшманиоза могут быть разными в зависимости от вида паразитов и москитов, особенностей экологии районов, где происходит передача инфекции, наличия у популяции контактов с возбудителем в данный момент или в прошлом, а также поведенческих факторов. Установлено, что естественными резервуарами паразитов Leishmania являются около 70 видов животных, в том числе человек.
Особенности эпидемиологии заболевания в различных регионах ВОЗ
Африканский регион
Висцеральная, кожная и слизисто-кожная формы лейшманиоза являются высокоэндемическими в Алжире и странах Восточной Африки. В Восточной Африке вспышки висцерального лейшманиоза – частое явление.
Регион стран Америки
Регион Восточного Средиземноморья
На этот регион приходится 80% всех случаев кожного лейшманиоза в мире. Висцеральный лейшманиоз является высокоэндемическим в Ираке, Сомали, Судане и Йемене.
Европейский регион
Регион Юго-Восточной Азии
Наиболее распространенной формой болезни в этом регионе является висцеральный лейшманиоз, но регион также эндемичен по кожному лейшманиозу. Это единственный регион, в котором реализуется региональная инициатива по ликвидации к 2020 г. висцерального лейшманиоза как проблемы общественного здравоохранения. В 2020 г. в регионе было отмечено 2295 случаев заболевания, что стало беспрецедентно низким показателем. Регион уверено движется к достижению поставленной цели, и страны региона намерены получить от ВОЗ подтверждение элиминации заболевания к 2023 г.
Пост-кала-азарный кожный лейшманиоз (ПККЛ)
Пост-кала-азарный кожный лейшманиоз (ПККЛ), как правило, является последствием висцерального лейшманиоза и проявляется в виде макулезной, папулезной или узелковой сыпи, чаще всего на лице, плечах, туловище и других частях тела. Эта клиническая форма заболевания характерна в основном для стран Восточной Африки и индийского субконтинента, где она регистрируется у 5‑10% пациентов с висцеральным (кала-азарным) лейшманиозом. Обычно кожные высыпания появляются в промежутке от 6 месяцев до одного или более лет после исчезновения признаков перенесенного висцерального лейшманиоза, однако это может произойти и раньше. Люди с ПККЛ считаются потенциальным источником инфекции.
Коинфекция лейшманиями и ВИЧ
Основные факторы риска
Социально-экономические условия
Нищета является фактором риска заболевания лейшманиозом. Плохие жилищные условия и антисанитарная обстановка (например, отсутствие системы утилизации отходов, открытая канализация) могут способствовать увеличению числа мест, благоприятных для размножения и жизни москитов, а также их близости к человеку. Москитов привлекают скученные жилищные условия, благоприятные для питания кровью людей. Поведенческие факторы, такие как сон на открытом воздухе или на земле, также могут быть связаны с повышенным риском заражения.
Неполноценное питание
Белково-энергетическая недостаточность и дефицит железа, витамина А и цинка в рационе повышают риск развития клинической формы заболевания в случае инфекции.
Перемещение населения
Эпидемии двух наиболее распространенных форм лейшманиоза часто связаны с миграцией и перемещением не имеющих иммунитета людей на территорию районов, где циркулирует инфекция. Важными факторами заболеваемости остаются профессиональная деятельность и масштабное сведение лесов.
Экологические изменения
Факторами заболеваемости лейшманиозом могут быть урбанизация и повышение интенсивности хозяйственной деятельности в лесных районах.
Изменение климата
Эпидемиология лейшманиоза зависит от ряда климатических факторов:
- изменение температурного режима, режима осадков и влажности могут оказывать значительное влияние на ареал распространения, выживаемость и размеры популяций переносчиков и резервуаров инфекции;
- небольшие колебания температуры могут оказывать глубокое воздействие на цикл развития промастигот лейшманий в организме москитов, что может создавать условия для передачи простейших в районах, ранее не являвшихся эндемичными по этой болезни;
- засуха, голод и наводнения могут провоцировать массовое перемещение и миграцию населения в районы циркуляции лейшманиоза, а плохое питание может негативно сказываться на иммунитете.
Диагностика и лечение
Диагностика висцерального лейшманиоза выполняется на основе клинической картины в сочетании с паразитологическими или серологическими исследованиями (например, экспресс-тестированием). Для диагностики кожного и слизисто-кожного лейшманиоза серологические исследования не представляют большого интереса; в этих случаях диагноз ставится на основе клинической картины и результатов паразитологического исследования.
Выбор лечения при лейшманиозе зависит от ряда факторов, таких как клиническая форма, наличие сопутствующих патологий, вид паразита и географический район. Лейшманиоз поддается лечению и может излечиваться полностью, однако эффективность лекарственных препаратов зависит от состояния иммунной системы пациента, и при ослабленном иммунитете не исключены рецидивы. Всем пациентам с висцеральным лейшманиозом показано безотлагательное назначение полного курса лечения. Детальная информация о лечении разных форм лейшманиоза в зависимости от географического района приведена в серии технических докладов ВОЗ №949, посвященной борьбе с лейшманиозом.
Профилактика и контроль
Профилактика и контроль лейшманиоза требуют комбинированного подхода, поскольку передача инфекции происходит в рамках сложной биологической системы, в которой участвуют человек или животное-резервуар (хозяева), паразит и его переносчик (москит). К основным мерам профилактики лейшманиоза относятся:
- Ранняя диагностика и быстрое начало эффективного лечения способствуют уменьшению распространенности болезни и предотвращают инвалидность и смерть пациентов. Это дает возможность снизить интенсивность передачи инфекции и вести мониторинг распространения и бремени болезни. В настоящее время существуют высокоэффективные и безопасные препараты для лечения лейшманиоза, особенно его висцеральной формы, хотя их применение может быть сопряжено с трудностями. Благодаря усилиям ВОЗ по согласованию цен и программе бесплатного обеспечения препаратами при посредничестве ВОЗ доступ к лекарственным средствам был значительным образом расширен.
- Борьба с переносчиками способствует снижению заболеваемости или прерыванию передачи инфекции путем сокращения численности популяций москитов. Для борьбы с переносчиками применяются распыление инсектицидов, обработанные инсектицидом сетки, меры инженерно-экологического обустройства и средства индивидуальной защиты.
- Эффективный эпиднадзор имеет большое значение, поскольку позволяет вести оперативный мониторинг обстановки и принимать меры во время эпидемий и в ситуациях, когда среди пациентов, находящихся на лечении, отмечаются высокие коэффициенты летальности.
- Контроль численности популяций животных-резервуаров инфекции требует сложного комплекса мероприятий и поэтому должен выполняться с учетом местных условий.
- Социальная мобилизация и укрепление партнерств: мобилизация и санитарное просвещение местного населения и проведение эффективных мероприятий, направленных на изменение поведения, всегда должны осуществляться с учетом местной специфики. Решающее значение имеют работа в партнерстве и сотрудничество с различными заинтересованными сторонами и программами по борьбе с другими трансмиссивными болезнями.
Деятельность ВОЗ
Работа ВОЗ по вопросам борьбы с лейшманиозом ведется по следующим направлениям:
ЛЕЙШМАНИОЗ
Лейшманиозы — заболевания, вызываемые паразитическими простейшими из рода Leischmania. Первые клинические описания болезни появились в европейской медицинской литературе в середине XVIII века. В 1898 г. русский военный врач П. Ф. Боровский открыл возбудителя кожного лейшманиоза (болезнь Боровского),
в 1900 г. Лейшман, а в 1903 г. Донован обнаружили возбудителя висцерального лейшманиоза(кала-азара).
Распространение лейшманиозов москитами установлено в 1921 г. Ежегодно в мире болеют лейшманиозами не менее 60 млн. человек.
Этиология лейшманиозов.
Возбудитель кожного лейшманиоза — Leishmania tropica. Есть две разновидности возбудителя кожного лейшманиоза: L. tropica minor, что вызывает кожный лейшманиоз антропонозного (городского) типа и L. tropica major, обуславливающий кожный лейшманиоз зоонозного (сельского) типа.
Возбудитель средиземноморского висцерального лейшманиоза — L. donovani infantum. Лейшмании относятся к типу простейших.
Цикл развития лейшманий связан со сменой хозяев — позвоночного животного (человека), в организме которого паразиты находятся в безжгутиковой форме, и кровососущего насекомого (москита), где лейшмании переходят в жгутиковую форму.
Москиты заражаются при сосании крови или межтканевой жидкости зараженных лейшманиозом животных (человека). В организме москита происходит размножение лейшманий, и спустя 6-8 дней паразиты скапливаются в глотке москита, откуда при укусе человека проникают в ранку, внедряются в клетки кожи или внутренних органов (в зависимости от вида лейшманий).
Эпидемиология. Средиземноморско-среднеазиатский лейшманиоз — зоонозное заболевание. Различают три типа очагов:
1. природные очаги, в которых возбудитель циркулирует среди диких животных (шакалы, лисицы, суслики и др. грызуны), являющихся источником инвазии;
2. сельские очаги, в которых возбудитель циркулирует у собак -главных источников инвазии, а также у диких животных;
3. городские (синантропные) очаги, в которых основным источником инвазии служат собаки и синантропные крысы.
Переносчики — различные виды москитов — флеботомусы.
Болеют в основном дети в возрасте от 1 года до 5 лет, а также взрослые — приезжие из неэндемичных районов.
Заболеваемость носит спорадический характер; в городах возможны вспышки. Сезон заражения — лето, а сезон заболеваемости — осень этого года или весна следующего.
Очаги регистрируются в странах Средиземноморья, Китая, Ближнего Востока, Латинской Америки.
Спорадические случаи регистрируются в Средней Азии и Закавказье: Туркменистан, юг Казахстана, Грузия, Армения, Азербайджан.
Зоонозный кожный лейшманиоз. Источниками инфекции являются животные: песчанки, тонкопалый суслик, домовые мыши, ежи. Заражение человека происходит в конце лета — начале осени — в период максимальной численности москитов.
Инкубационный период от 2 до 6 нед, затем на месте внедрения возбудителя образуется небольшой бугорок, в последующем изъязвляющийся, в дальнейшем язвы рубцуются. Таких образований может быть несколько. В неосложненных случаях заболевание продолжается 2-4 мес. После заболевания остается стойкий иммунитет.
Это природно-очаговая инфекция, очаги расположены в сельской местности. Из местного населения заболевают преимущественно дети, поскольку взрослые ранее перенесли эту болезнь. Среди приезжих и солдат могут быть массовые заболевания кожным лейшманиозом. Например, в 1885 г. в отряде русских войск, прибывших в Мервский оазис, заболело кожным лейшманиозом 85% личного состава.
Антропонозный (городской) кожный лейшманиоз. Инкубационный период от 2 мес до 2 лет. Стадия бугорка и инфильтрата продолжается 4-6 мес, стадия язвы — 6 мес, период рубцевания — 1-2 мес. Общая продолжительность болезни до 1 года. В месте поражения очень много лейшманий. Иммуногенез замедлен. Оба варианта кожного лейшманиоза дают перекрестный иммунитет. Источником инфекции является человек, однако не исключается роль собак и грызунов. Заболеваемость носит выраженный очаговый характер: поражаются жители определенных кварталов, домов. Сезонность не выражена.
В настоящее время эта болезнь у нас практически ликвидирована.
Средиземноморский висцеральный лейшманиоз
Длительность инкубационного периода колеблется от 10-20 дней до 1 года. Заболевание начинается с появлением папулы на месте укуса москита. Отсюда лейшмании гематогенно попадают в клетки ретикулоэндотелиальной системы. Развивающийся системный паразитарный ретикулоэндотелиоз приводит к увеличению печени, селезенки, лимфатических узлов и нарушению их функции. Отмечается общая интоксикация, нарушение кроветворения и аллергизация организма. Заболевание протекает на фоне лихорадки. Нелеченый висцеральный лейшманиоз часто имеет летальный исход.
В городах источниками инфекции являются собаки, а в сельской местности — шакалы, лисы, дикобразы. Заражения происходят летом, но ввиду длительности инкубационного периода заболевания чаще возникают в холодное время года. Среди заболевших 80-90% приходится на детей до 3 лет.
Осложнения кожного лейшманиоза
Возможно инфицирование язв вторичной бактериальной флорой, что затягивает выздоровление, может привести к развитию рожи, абсцесса. Прогноз благоприятный, возможны косметические дефекты.
Диагноз кожный лейшманиоз
Опорными симптомами клинической диагностики кожного лейшманиоза является образование на месте укуса москита папулы с последовательным превращением в лейшмании, язву с подрытыми краями и последующим рубцеванием. Большое значение имеют эпидемиологические данные — пребывание в эндемичных регионах в последние два месяца.
Специфическая диагностика кожного лейшманиоза
Проводится микроскопия содержимого язв и краевого инфильтрата. Поскольку лейшманий в материале немного, микроскопическое исследование проводят несколько раз. Применяют кожную аллергическую пробу Монтенегро с лейшманином (поверхностная жидкость убитых фенолом лейшманий). Используют также биологическую пробу на белых мышах и хомяках, которых заражают внутрикожно материалом из язв больного.
Дифференциальная диагностика кожного лейшманиоза
Дифференциальная диагностика проводится с фурункулезом, проказой, сифилисом, эпителиома, трофической язвой, сибирской язвой и т.п.
Лечение кожного лейшманиоза
Лечение преимущественно местное. Применяют примочки с фурацилином, грамицидина, мази: 0,5% акрихинову, мономицинову, Вишневского. В ранний период болезни лейшманиомы рекомендуется присыпать или внутрикожно обкалывать акрихином, мономицином, берберина сульфатом или гексаметилентетрамином. В последние годы применяют лазерную терапию, преимущество которой в заживлении язв без рубцевания. В случае множественных язв со значительными инфильтратами назначают парентерально мономицин по 0,25 г 3 раза в сутки в течение 10-14 дней, аминохииол по 0,2 г. З раза в день (на курс 10-12 г). Широко применяют стимулирующее и общеукрепляющее лечение, поливитаминные препараты и тому подобное
Профилактика лейшманиозов
При зоонозном кожном лейшманиозе необходимы дератизационные мероприятия, направленные против основного источника инфекции — больших песчанок. Мероприятия проводятся в радиусе 2,5-3км вокруг населенного пункта.
При антропонозной форме кожного лейшманиоза (источник инфекции — человек) больных госпитализируют в недоступные для москитов помещения; кожные поражения защищают повязкой от укусов москитов.
При висцеральном лейшманиозе проводят уничтожение больных собак (с кожными поражениями, истощенных, облысевших) и отлов бродячих собак.
Меры по предупреждению передачи болезни едины при всех формах лейшманиоза, поскольку во всех случаях переносчиками являются москиты. В населенных пунктах инсектицидами обрабатывают места выплода москитов, а также места их дневок.
Определенное значение имеют меры индивидуальной защиты от москитов — применение пологов, сеток,репеллентов.
В природных очагах лейшманиоза детям и прибывающим на работу и на постоянное жительство взрослым проводят искусственную иммунизацию путем внутрикожного введения живой культуры L. tropica major. Возникает доброкачественный местный процесс, заканчивающийся рубцеванием. Поскольку культуру вводят в участки тела, покрытые одеждой, косметический дефект незначителен. Иммунитет вырабатывается через 3 мес после прививки.
Лейшманиоз
Возбудителем лейшманиоза является паразит протозоа, один из более чем 20 видов Leishmania, передаваемый человеку при укусе инфицированной самки phlebotomine sandflies. Установлено, что переносчиками паразита Leishmania являются более 90 видов москитов. Существует 3 основных типа этой болезни:
- Висцеральный лейшманиоз (ВЛ, известный также как кала-азар) без лечения заканчивается смертельным исходом. Для него характерны нерегулярные приступы лихорадки, потеря веса, увеличение селезенки и печени и анемия. ВЛ является высокоэндемическим в Индостане и Восточной Африке. По оценкам, в мире ежегодно происходит от 50 000 до 90 000 новых случаев заболевания ВЛ. В 2015 г. более 90% новых случаев заболевания, о которых была извещена ВОЗ, произошли в 7 странах: Бразилии, Индии, Кении, Сомали, Судане, Эфиопии и Южном Судане. В области выполнения программ по ликвидации кала-азар в Юго-Восточной Азии наблюдается устойчивый прогресс, и число случаев заболевания в трех основных эндемических странах – Бангладеш, Индии и Непале – уменьшается.
- Кожный лейшманиоз (КЛ) является наиболее распространенной формой лейшманиоза и вызывает повреждения кожи, главным образом язвы, на открытых участках тела, после которых на всю жизнь остаются шрамы и тяжелая инвалидность. Около 95% случаев заболевания КЛ происходит в Америке, в Средиземноморском бассейне, на Ближнем Востоке и в Средней Азии. Более двух третей новых случаев заболевания КЛ приходится на 6 стран: Алжир, Афганистан, Бразилию, Иран (Исламскую Республику), Колумбию и Сирийскую Арабскую Республику. По оценкам, в мире ежегодно происходит от 0,6 миллиона до 1 миллиона новых случаев заболевания.
- Слизисто-кожный лейшманиоз приводит к частичному или полному разрушению слизистых оболочек носа, рта и горла. Более 90% случаев заболевания слизисто-кожным лейшманиозом происходит в Многонациональном Государстве Боливия, Бразилии, Перу и Эфиопии.
Паразиты, вызывающие лейшманиоз, передаются при укусах инфицированных самок phlebotomine sandflies. Эпидемиология лейшманиоза зависит от вида паразита, экологических особенностей мест, где происходит передача инфекции, текущего и прошлого воздействия паразита на данную группу населения и поведения людей. Установлено, что около 70 видов животных, в том числе человек, являются естественными резервуарами паразитов Leishmania.
В Юго-Восточной Азии висцеральный лейшманиоз — основной тип заболевания. Передача инфекции обычно имеет место в сельских районах, для которых характерны обильные годовые осадки, средняя влажность выше 70%, температура от 15° до 38°C, обильная растительность, грунтовые воды и аллювиальные почвы. Болезнь наиболее распространена в деревнях, где люди часто живут в домах с глинобитными стенами и земляными полами, а скот и другие домашние животные содержатся по соседству с людьми. Считается, что единственным резервуаром паразитов Leishmania в этом регионе являются люди.
В Восточной Африке часто бывают вспышки висцеральнгого лейшманиоза в северной саванне, где растут акации и баланитесы, а также в южной саванне и лесных районах, где москиты живут возле термитников. Считается, что основным резервуаром паразитов Leishmania, вызывающих висцеральный лейшманиоз, в этой части Африки являются люди.
Кожный лейшманиоз распространен в горной местности Эфиопии и других местах Восточной Африки, где в деревнях, построенных в скалах или на берегах рек, являющихся природной средой обитания даманов, происходит повышенное число контактов людей с москитами.
В Афроевразии самый распространенный тип заболевания — кожный лейшминиоз. Сельскохозяйственные проекты и ирригационные системы могут повысить распространенность одной формы кожного лейшманиоза, так как для работы в рамках этих проектов приезжают люди, не имеющие иммунитета к этой болезни.
Крупные вспышки болезни происходят в густонаселенных городах, особенно в военное время и при крупномасштабной миграции населения. Носителями паразита, вызывающего кожный лейшманиоз, являются, главным образом, люди или грызуны.
Кала-азар в Америке очень схож с разновидностью, распространенной в Средиземноморье. Считается, что инфицированию людей способствует обычай держать собак и других домашних животных в домах.
Эпидемиология КЛ в Америке сложная, с разными циклами передачи, хозяевами паразита, переносчиками, клиническими проявлениями и ответными реакциями на терапию и с многочисленными видами Leishmania, циркулирующими в одном и том же географическом районе.
Пост-кала-азар кожный лейшманиоз (PDKL).
PDKL является осложнением висцерального лейшманиоза, проявляющимся в виде макулезной, папулезной или узелковой сыпи обычно на лице, верхней части рук, туловище и других частях тела. Он характерен, в основном, для Восточной Африки и Индостана, где это состояние развивается у 5-10% пациентов с кала-азар. Обычно сыпь появляется через 6 месяцев — один или более лет после видимого излечения кала-азар, но может появиться и раньше. Люди с PDKL считаются потенциальным источником инфекции кала-азар.
Коинфекция лейшмании и ВИЧ.
Основные факторы риска.
Нищета повышает риск заболевания лейшманиозом. Плохие жилищные условия и домашние санитарные условия (например, отсутствие утилизации отходов, открытая канализация) могут способствовать увеличению числа мест для размножения и пребывания москитов, а также расширению их доступа к людям. Москитов привлекают скученные жилищные условия, которые обеспечивают хороший источник их «кровавой» пищи. Поведение людей, например привычка спать на свежем воздухе или на полу, может повышать риск. Использование надкроватных сеток, обработанных инсектицидом, способствует снижению риска.
Недостаточное потребление продуктов с высоким содержанием протеинов, железа, витамина А и цинка повышает риск развития кала-азар после инфицирования.
Эпидемии обеих основных форм лейшманиоза часто связанны с миграцией и передвижением людей, не имеющих иммунитета, в районы, где сохраняются циклы передачи инфекции. Важными факторами остаются воздействие на рабочих местах, а также широко распространившееся обезлесение. Например, люди, поселяющиеся в местах, которые раньше были лесами, приближаются к местам обитания москитов. Это может привести к быстрому росту заболеваемости.
Изменения в окружающей среде.
Изменения в окружающей среде, которые могут повлиять на заболеваемость лейшманиозом, включают урбанизацию, доместикацию цикла передачи инфекции и проникновение сельскохозяйственных ферм и поселений в лесные районы.
Лейшманиоз чувствителен к климату — на него оказывают значительное воздействие изменения, связанные с выпадением осадков, температурой и влажностью. Глобальное потепление и деградация почв оказывают воздействие на эпидемиологию лейшманиоза разными путями:
- Изменения температуры, выпадения осадков и влажности могут оказывать значительное воздействие на переносчиков и хозяев путем изменения мест их распространения и воздействия на их выживаемость и размеры популяций;
- Небольшие температурные колебания могут оказывать глубокое воздействие на цикл развития промастигот лейшманий в организме москитов, что может привести к установлению передачи паразита в районах, ранее не являющихся эндемичными по этой болезни;
- Засуха, голод и наводнения, происходящие в результате изменения климата, могут приводить к массовому перемещению и миграции людей в районы с передачей лейшманиоза, а плохое питание может ослаблять их иммунитет.
Диагностика и лечение.
При висцеральном лейшманиозе диагноз ставится на основе клинических признаков в сочетании с результатами паразитологических или серологических тестов (диагностических экспресс-тестов и других). При кожном и слизисто-кожном лейшманиозе серологические тесты имеют ограниченную ценность. Эффективность лечения лейшманиоза зависит от ряда факторов, включая тип болезни, сопутствующие патологии, вид паразита и географическое положение. Диагноз кожного лейшманиоза подтверждают клинические проявления и результаты паразитологических тестов.
Лечение лейшманиоза зависит от нескольких факторов, включая тип болезни, вид паразитов, географическое расположение. Лейшманиоз можно лечить и излечивать, но для того, чтобы лекарства помогли организму избавиться от паразитов, необходим здоровый иммунитет, а при иммунодефиците существует риск рецидивов. Всем пациентам, у которых диагностирован висцеральный лейшманиоз, требуется безотлагательное и полное лечение. Детальная информация о лечении разных форм болезни в зависимости от географического расположения доступна в серии технических докладов ВОЗ 949 о борьбе с лейшманиозом.
Профилактика и борьба.
Для профилактики лейшманиоза и борьбы с ним необходимо проводить комбинированные стратегии, так как передача инфекции происходит в сложной биологической системе с участием человека (хозяина), паразита, москита (переносчика) и в некоторых случаях животного резервуара (хозяина). Основные стратегии включают следующие:
- Ранняя диагностика и эффективное ведение случаев заболевания способствуют уменьшению распространенности болезни и предотвращают инвалидность и смерть. Выявление на ранних стадиях и своевременное лечение пациентов способствует снижению уровней передачи инфекции и мониторингу распространения и бремени болезни. В настоящее время есть высокоэффективные и безопасные препараты от лейшманиоза, особенно от ВЛ. Доступ к этим препаратам значительно улучшился благодаря системе ВОЗ по согласованию цен и программе бесплатного предоставления лекарств через ВОЗ.
- Борьба с переносчиками особенно в домашних условиях, способствует уменьшению или прекращению передачи инфекции. Методы борьбы включают распыление инсектицидов, использование обработанных инсектицидом сеток, рациональное использование окружающей среды и личную защиту.
- Эффективный эпиднадзор за болезнью имеет большое значение. Быстрое предоставление данных имеет решающее значение для проведения мониторинга и принятия мер во время эпидемий и в ситуациях с высокими коэффициентами летальности среди получающих лечение пациентов.
- Борьба с животными-хозяевами является сложным мероприятием, требующим учета местных условий.
- Социальная мобилизация и укрепление партнерств — мобилизация и санитарное просвещение местных сообществ при проведении эффективных мероприятий, направленных на изменение поведения, и коммуникационных стратегий, адаптированных к местным условиям. Партнерство и сотрудничество с различными заинтересованными сторонами и программами по борьбе с другими трансмиссивными болезнями имеет критически важное значение на всех уровнях.
Работа ВОЗ в области борьбы с лейшманиозом ведется по следующим направлениям:
Читайте также:
- Течение диффузного гломерулонефрита. Прогрессирующий хронический гломерулонефрит.
- Редко встречающиеся формы узкого таза. Кососмещенный (асимметричный) таз. Ассимиляционный (длинный) таз. Воронкообразный таз.
- Слезозаменители, антибиотики, противоглаукомные капли при экзофтальме
- Декомпрессионная болезнь
- Хирургический гепаторенальный синдром. Прогнозирование
