Диагностика анапластической астроцитомы по КТ, МРТ, ПЭТ
Добавил пользователь Alex Обновлено: 28.01.2026
Анапластическая астроцитома – опухоль 3 степени злокачественности по ВОЗ с визуализационными и прогностическими признаками между диффузными астроцитомами низкой степени злокачественности (2 степень по ВОЗ) и глиобластомами (4 степень по ВОЗ); они классифицируются на основании мутаций в гене изоцитратдегидрогеназы (IDH) – мутантный тип IDH, дикий тип IDH и NOS, когда состояние IDH неизвестно. При визуализации эти опухоли имеют общие черты с диффузными астроцитомами низкой степени злокачественности, однако анапластические астроцитомы, как правило, накапливают контрастное вещество.
Эпидемиология
Анапластические астроцитомы встречаются во взрослом возрасте с пиковой частотой, приходящейся на 40-50 лет, при этом диффузные астроцитомы низкой степени злокачественности встречаются в более молодом возрасте, в то время как глиобластомы – в более старшем [1].
Клиническая картина
Как и в случае большинства паренхиматозных опухолей головного мозга, у пациентов могут наблюдаться следующие симптомы: эпилептические приступы, очаговый неврологический дефицит или симптомы повышенного внутричерепного давления.
Патология
Патологоанатомические черты анапластической астроцитомы – промежуточные между таковыми при диффузными астроцитомами низкой степени злокачественности (2 степень по ВОЗ) и глиобластомами (4 степень по ВОЗ).
Ключевые особенности, присутствующие в анапластических астроцитомах, которые отсутствуют в опухолях низкой степени злокачественности, - это митотическая активность и клеточный плеоморфизм. Однако, в отличие от глиобластом, они не демонстрируют некроза или пролиферацию сосудов.
Диагностика
Компьютерная томография
Признаки на КТ являются промежуточными; анапластическая астроцитома проявляется как гиподенсная область с положительным масс-эффектом. Накопление контрастного вещества варьирует.
Магнитно-резонансная томография
Анапластические астроцитомы похожи на астроцитомы низкой степени злокачественности, но более вариабельны в своих проявлениях, и опухоль может демонстрировать высокую гетерогенность.
Ключом к отличию анапластических астроцитом от опухолей низкой степени злокачественности является накопление контрастного вещества, которое должно отсутствовать в последних (хотя следует отметить, что некоторые типы опухолей, особенно гемистоцитарные астроцитомы, могут демонстрировать контрастное усиление). Паттерны контрастного усиления очень вариабельны [1].
В отличие от глиобластом, для анапластической астроцитомы характерно отсутствие выраженного некроза, соответственно, центрально расположенные области, не накапливающие контрастное вещество, по своим сигнальным характеристикам соответствующие жидкости, должны отсутствовать.
- Т1: гипоинтесивные по отношению к белому веществу
- Т2: гиперинтенсивные, но могут быть гетерогенные в случае наличия продуктов распада крови
- Т1 с парамагнетиками
- очень варьирует, однако, имеет место накопление контрастного вещества
- наличие кольцевидного накопления контрастного усиления характерно глиобластоме, а не АА
- повышенное соотношение Cho/Cr
- пик N-ацетиласпартата сохранен или слегка снижен
- отсутствие лактата
- промежуточный уровень мио-инозитола (ниже, чем у опухолей низкой степени злокачественности, и выше, чем у глиобластомы) [2]
Лечение и прогноз
По сравнению с глиобластомами существует относительно небольшое количество исследований, посвященных схемам лечения анапластической астроцитомы [3]. Общие принципы одинаковы – хирургическая резекция опухоли (когда это возможно) с последующей лучевой или химиотерапией. Это зависит от предпочтений лечащего врача, степени резекции, демографических особенностей и рецидива опухоли.
Прогноз в случае анапластической астроцитомы также является промежуточным между таковым для астроцитом низкой степени злокачественности и глиобластом. Обычно опухоли рецидивируют через 2-3 года, часто с превращением в глиобластому [4].
Диагностика анапластической астроцитомы по КТ, МРТ, ПЭТ
Анапластическая астроцитома на МРТ
а) Терминология:
• Злокачественная астроцитома, характеризующаяся диффузным инфильтративным ростом, анаплазией и значительным пролиферативным потенциаломб) Визуализация анапластической астроцитомы:
• Объемное образование с инфильтративным ростом, преимущественным вовлечением белого вещества и вариабельным контрастированием
• Гетерогенно гиперинтенсивный сигнал на Т2-ВИ
• Клетки опухоли почти всегда обнаруживаются за пределами областей изменения сигнальных характеристик
• Возможно вовлечение и «растяжение» вышележащей коры
• Обычно не накапливает контраст:
о Менее часто фрагментарное, узловое, гомогенное, неоднородное контрастирование
о Кольцевое контрастирование подозрительно на глиобластому (МГБ)
• МР-спектроскопия: увеличение соотношения холин/креатин, уменьшение пика NAA
• МР-перфузия: увеличение максимального rCBV
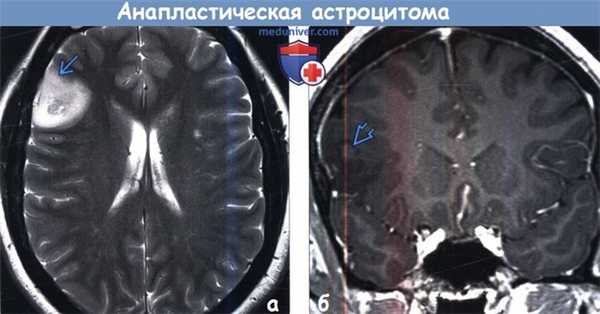
• Гистологические и визуализационные характеристики анапластическойа строцитомы (АА) варьируют в пределах спектра изменений, характерных для астроцитомы низкой степени злокачественности и МГБ(а) На рисунке аксиального среза изображено объемное образование, расположенное в белом веществе и характеризующееся инфильтративным ростом, распространением вдоль мозолистого тела и локальным масс-эффектом. В структуре образования определяется очаг кровоизлияния. Для анапластической астроцитомы (АА) характерно увеличение объема белого вещества. Анапластическая астроцитома (АА) наиболее часто локализуются в больших полушариях головного мозга.
(б) МРТ, Т2-ВИ, аксиальный срез: в лобной доле определяется гетерогенно гиперинтенсивное объемное образование, оказывающее локальный масс-эффект. При резекции диагностирована анапластическая астроцитома (АА), III степени злокачественности по классификации ВОЗ (grade III). Подобным глиомам высокой степени злокачественности свойственна тенденция к дегенерации до МГБ. (а) МР-спектроскопия: у пациента с анапластической астроцитомой крыши среднего мозга получен типичный для злокачественной опухоли спектр с высоким пиком холина и низким пиком NAA.
(б) МРТ, FLAIR, корональный срез: у мужчины 47 лет определяется гетерогенно гиперинтенсивное объемное образование, локализованное преимущественно в белом веществе левой лобной доли.
Анапластические астроцитомы составляют 1/3 всех астроцитом. Анапластические астроцитомы занимают промежуточное положение между астроцитомой низкой степени злокачественности (диффузной) (grade II) и МГБ (grade IV).в) Дифференциальная диагностика:
• Астроцитома низкой степени злокачественности
• МГБ
• Олигодендроглиома
• Церебрит
• Ишемический инсультг) Патология:
• III степень злокачественности по классификации ВОЗ (grade III)
• Обычно развивается из (диффузной) астроцитомы низкой степени злокачественности (grade II) (75%)д) Клиническая картина анапластической астроцитомы:
• Наиболее частая манифестация: выраженное ухудшение состояния у пациентов с астроцитомой grade II
• Встречается в любом возрасте, наиболее часто в промежутке 40-50 лет
• 1/3 астроцитом
• Мутации IDHH+) и MGMT(+) связаны с более высокой выживаемостью
• Медиана выживаемости: 2-3 годаа) Терминология:
1. Сокращения:
• Анапластическая астроцитома (АА)
2. Синонимы:
• Астроцитома III степени злокачественности по классификации ВОЗ (grade III), злокачественная астроцитома, астроцитома высокой степени злокачественности
3. Определение:
• Злокачественная астроцитома, характеризующаяся диффузным инфильтративным ростом, анаплазией и значительным пролиферативным потенциаломб) Визуализация:
1. Общие характеристики анапластической астроцитомы:
• Лучший диагностический критерий:
о Объемное образование с инфильтративным ростом, преимущественным вовлечением белого вещества (БВ) и вариабельным контрастированием
• Локализация:
о БВ полушария:
- Обычно вовлекаются лобная и височная доли
о Возможно вовлечение моста (обычно у детей), таламуса
о Менее часто вовлекается ствол мозга, спинной мозг
• Размеры:
о Вариабельны
• Морфология:
о Типичная морфология: объемное образование в БВ полушария головного мозга с плохо определяемыми границами
о Может выглядеть четко отграниченным от окружающих тканей
о Клетки опухоли почти всегда обнаруживаются за пределами областей изменения сигнальных характеристик2. КТ при анапластической астроцитоме:
• Бесконтрастная КТ:
о Слабо-определяемое гиподенсное объемное образование
о Редко Са++ и кровоизлияние
• КТ с контрастированием:
о Большинство не контрастируются
о Контрастирование часто фрагментарное, гетерогенное
о При кольцевом контрастировании следует предполагать прогрессию малигнизации до мультиформной глиобластомы (МТБ)![Анапластическая астроцитома на МРТ]()
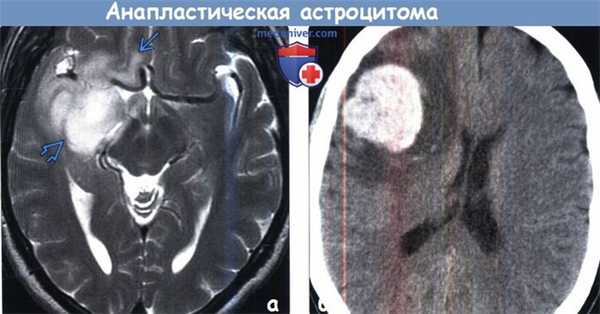
(а) МРТ, Т2-ВИ, аксиальный срез: у женщины 47 лет в лобной доле определяется гетерогенно гиперинтенсивное объемное образование, локализующееся преимущественно в белом веществе и распространяющееся на вышележащую кору. Хотя образование выглядит отграниченным от окружающих тканей, клетки опухоли часто обнаруживаются за пределами области изменений сигнальных характеристик.
(б) МРТ, постконтрастное Т1-ВИ, корональный срез: у этой же пациентки внутри объемного образования визуализируется участок контрастирования,. Характер контрастирования анапластической астроцитомы вариабелен: от отсутствия контрастирования до фрагментарного или узлового контрастирования. Большинство АА не накапливают контраст.3. МРТ при анапластической астроцитоме:
• Т1-ВИ:
о Объемное образование в БВ со смешанным сигналом: от изо-интенсивного до гипоинтенсивного
о Возможно вовлечение и «растяжение» вышележащей коры
о Са++, кровоизлияние, кистозный компонент визуализируются редко
• Т2-ВИ:
о Гетерогенно гиперинтенсивный сигнал
о Образование может выглядеть отграниченным, однако инфильтрирует соседние структуры головного мозга
о Возможно вовлечение и «растяжение» вышележащей коры
о Редко выявляемые выраженные участки потери сигнала за счет эффекта потока являются признаком прогрессии до МГБ
• FLAIR:
о Гетерогенно гиперинтенсивный сигнал
• ДВИ:
о Характерно отсутствие ограничения диффузии
• Постконтрастное Т1-ВИ:
о Контрастирование обычно отсутствует
о Менее часто: фрагментарное, узловое, гомогенное, неоднородное контрастирование
о Кольцевое контрастирование подозрительно на глиобластому (МГБ)
• МР-спектроскопия:
о Увеличение соотношения холин/креатин, уменьшение пика NAA
• Т2-взвешенное изображение с динамическим контрастированием:
о Увеличение максимального rCBV по сравнению с астроцитомой низкой степени злокачественности
о Увеличение проницаемости по сравнению с астроцитомой низкой степени злокачественности
• Диффузионно-тензорная визуализация (DTI) трактов БВ полезна для планирования оперативного вмешательства4. Радионуклидная диагностика при анапластической астроцитоме. ПЭТ:
о Более высокий метаболизм по сравнению с астроцитомой низкой степени злокачественности
о Глиомы высокой степени злокачественности характеризуются степенью поглощения ФДГ схожей с серым веществом или превышающей ее
о Отношение опухоль: БВ > 1,5, отношение опухоль: СВ > 0,6 являются признаком высокой степени злокачественности опухоли
о При дифференциальном диагнозе рецидивирующей опухоли от лучевого поражения мозга FDG имеет чувствительность 81 -86%, специфичность 50-94%5. Рекомендации по визуализации:
• Советы по протоколу исследования:
о МРТ с контрастным усилением:
о Полезны МР-спектроскопия, МР-перфузия, DTI![Анапластическая астроцитома на МРТ]()
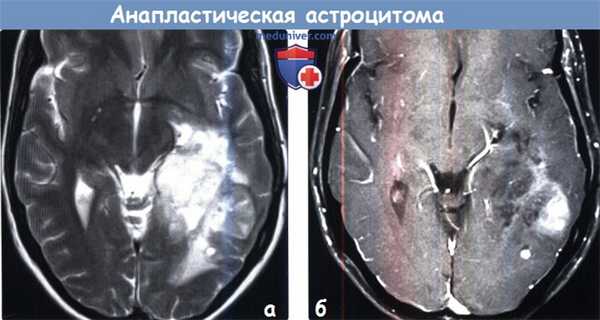
(а) МРТ, Т2-ВИ, аксиальный срез: у мужчины 62 лет в правой височной доле определяется инфильтрирующее окружающие структуры гиперинтенсивное объемное образование, распространяющееся в нижнюю часть лобной доли. На постконтрастных изображениях контрастирование не наблюдается. Анапластическая астроцитома часто напоминает более доброкачественную диффузную астроцитому.
(б) Бесконтрастная КТ, аксиальный срез: в правой лобной доле визуализируется объемное образование с геморрагическим компонентом, гиподенсной перифокальной зоной и масс-эффектом. Геморрагический компонент может наблюдаться как при анапластической астроцитоме, так и при МГБ, но более характерен для МГБ (grade IV).в) Дифференциальная диагностика анапластической астроцитомы:
1. Диффузная астроцитома низкой степени злокачественности:
• Локальное или диффузно распространенное объемное образование
• Типично отсутствие контрастирования объемного образования
• Может быть неотличима от анапластической астроцитомы (АА) без биопсии2. Мультиформная глиобластома (МГБ):
• Некротическое ядро, краевое контрастирование в 95% случаев
• Протяженные зоны повышения сигнала на T2-B1/I/FLAIR
• Геморрагический компонент отмечается редко3. Церебрит:
• Гиперинтенсивный сигнал на Т2-ВИ, фрагментарный характер контрастирования
• Характерно ограничение диффузии4. Ишемический инсульт:
• Соответствие бассейну кровоснабжения (СМА, ПМА, ЗМА)
• Ограничение диффузии в остром/подостром периоде
• Часто клиновидная форма, вовлечение СВ и БВ
• Гиральный характер контрастирования в подострой стадии ишемического инсульта5. Олигодендроглиома:
• Объемное образование в структуре коры, характеризующееся вариабельным контрастированием
• Часто Са++
• Может быть неотличима от АА6. Эпилептический статус:
• Судорожные приступы могут стать причиной изменения сигнальных характеристик и контрастирования мозговой ткани
• Наличие судорожных приступов в анамнезе
• Может требоваться наблюдение в динамике7. Герпетический энцефалит:
• Ограничен лимбической системой, височными долями
• Часто: продукты распада крови, контрастирование
• Характерно острое начало![Анапластическая астроцитома на МРТ]()
(а) МРТ, Т2-ВИ, аксиальный срез: у пациента после лечения астроцитомы низкой степени злокачественности (диффузной) в задних отделах левой височной и затылочной долей определяется гетерогенно гиперинтенсивное объемное образование.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у того же пациента с диагнозом астроцитомой grade II и ухудшением клинической картины определяется новая находка - гетерогенный характер контрастирования образования.
При повторной биопсии была диагностирована астроцитома (grade III). Появление нового участка контрастирования в астроцитоме более низкой степени злокачественности - почти всегда признак злока чественной трансформации.г) Патология:
1. Общие характеристики анапластической астроцитомы:
• Этиология:
о Развивается из клеток-предшественников, дифференцирующихся в астроциты
о Обычно развивается из (диффузной) астроцитомы низкой степени злокачественности (grade II) (75%):
- Развитие АА из астроцитомы низкой степени злокачественности (диффузной) связано с множественными генетическими нарушениями
о Может возникать de novo
• Генетика:
о Могут наблюдаться мутации ТР53 и потеря гетерозиготности на локусе 1 7р
- Избыточная экспрессия р53 неблагоприятна
о Аномалии генов, регулирующих клеточный цикл
о Потеря гетерозиготности: локусы хромосом 10q, 19q, 22q
о Делеция 6q (30%) о В большинстве случаев IDHK+)
о Часто метилирование MGMT
• Биологически агрессивная астроцитома характеризуется атипией клеток и митотической активностью:
о Свойственна тенденция к прогрессии в МГБ2. Стадирование и классификация анапластической астроцитомы:
• Степень злокачественности III по классификации ВОЗ (grade III)
• Промежуточное положение между астроцитомой низкой степени злокачественности (диффузной) (grade II) и МГБ (grade IV)3. Макроскопические и хирургические особенности:
• Инфильтрирующее окружающие структуры объемное образование
• Часто «растягивает» пораженные структуры без их выраженной деструкции
• АА может казаться отграниченной от окружающих тканей, однако она всегда инфильтрирует прилежащие ткани мозга
• Кистозный, геморрагический компонент выявляются редко4. Микроскопия:
• Характеризуются увеличенной целлюлярностью, отмечается митотическая активность, отчетливая атипия ядер
• Высокое отношение ядро/цитоплазма
• Ядерный/цитоплазматический плеоморфизм
• Отсутствие некроза или микроваскулярной пролиферации (наличие = grade IV)
• Иммуногистохимия: часто GFAP(+)
• KI-67 (MIB-1): 5-10% (индекс пролиферации)д) Клиническая картина:
1. Проявления анапластической астроцитомы:
• Наиболее частые признаки/симптомы:
о Выраженное ухудшение состояния у пациентов с астроцитомой grade II
о Зависит от локализации:
- Часто судорожный синдром, очаговые неврологические симптомы
- Возможна головная боль, сонливость
- Увеличение внутричерепного давления
- Личностные и поведенческие изменения2. Демография:
• Возраст:
о Встречается в любом возрасте, наиболее часто в промежутке 40-50 лет
• Пол:
о М:Ж= 1,6:1
• Эпидемиология:
о 1/3 астроцитом О 25% глиом
о Диффузно-инфильтративные глиомы, включая глиомы grade II, III, IV составляют > 60% всех первичных опухолей3. Течение и прогноз:
• Продолжительность жизни составляет 2-3 года
• Часто возникает как рецидив после резекции опухоли grade II:
о Обычно IDH1(+) (более благоприятный прогноз)
• IDH1(-) (дикий тип) связан с неблагоприятным прогнозом (что схожее МГБ)
• Очень часто прогрессирует до вторичной МГБ:
о Среднее время прогрессирования - 2 года
• Обычно распространяется по ходу трактов БВ:
о Может распространяться по ходу эпендимы, мягкой и паутинной мозговых оболочек и СМЖ
• Более высокая выживаемость: молодой возраст, высокий индекс Карновского, расширенная тотальная резекция
• Другие факторы, связанные с увеличением выживаемости:
о Отсутствие контрастирования, индекс пролиферации 5.1% или ниже, олигодендроглиальный компонент
о IDH1(+), метилирование MGMT(+)4. Лечение:
• Резекция с адъювантной лучевой терапией и химиотерпией (темозоломид)е) Диагностическая памятка:
1. Обратите внимание:
• Анапластическая астроцитома (АА) может имитировать другие опухоли, в особенности диффузные астроцитомы с низкой степенью злокачественности (grade II)
• Схожие заболевания неопухолевой природы, такие как церебрит, могут быть отдифференцированы при учете анамнеза
• Гистологические и визуализационные характеристики АА варьируют в пределах спектра изменений, характерных для астроцитомы низкой степени злокачественности и МГБ
2. Советы по интерпретации изображений:
• АА обычно являются полушарными объемными образованиями, не накапливающими контраст
• При обнаружении новых участков контрастирования подозревайте злокачественную трансформациюДиагностика глиобластомы по КТ, МРТ, ПЭТ
а) Терминология:
1. Синонимы:
• Астроцитома IV степени злокачественности (grade IV), злокачественная астроцитома, мультиформная глиобластома (МГБ)
2. Определения:
• Быстро растущая злокачественная астроцитарная опухоль, характеризующаяся некрозом и неоваскуляризацией
• Наиболее частая из всех внутричерепных опухолей1. Общие характеристики глиобластомы:
• Лучший диагностический критерий:
о Толстое неравномерное кольцевое контрастирование новообразованной ткани вокруг некротического ядра
• Локализация:
о Наиболее частая локализация - супратенториальное белое вещество:
- Лобные, височные, теменные > затылочные доли
о Большие полушария > ствол мозга > мозжечок
о Менее частая локализация-базальные ядра/таламус
о У детей более частая локализация - ствол мозга, мозжечок
• Морфология:
о Плохо отграниченное, диффузно инфильтрирующее окружающие ткани объемное образование полушария с некротическим компонентом
о Опухоль обычно пересекает тракты БВ с вовлечением контрлатерального полушария:
- Мозолистое тело (глиома в виде «бабочки»)
- Передняя и задняя спайки
о Редко вовлекаются оболочки мозга
о В редких случаях может иметь мультифокальный характер (-5%)2. КТ при глиобластоме:
• Бесконтрастная КТ:
о Неравномерно изоденсное или гиподенсное объемное образование с гиподенсной центральной частью, отражающей некроз
о Выраженные масс-эффект и перифокальные отек/опухолевая инфильтрация
о Нередко геморрагический компонент
о Редко каьцификация (связана с дегенерацией опухоли низкой степени злокачественности)
• КТ с контрастированием:
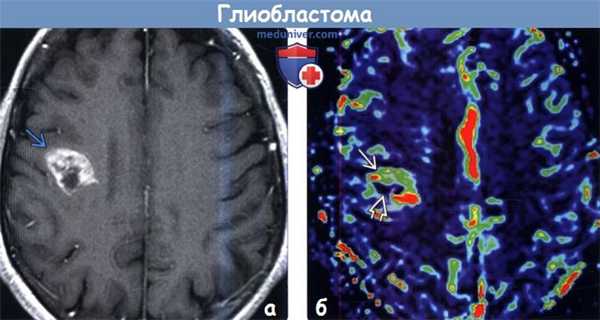
о Высокоинтенсивное гетерогенное неравномерное кольцевое контрастирование![Глиобластома на МРТ]()
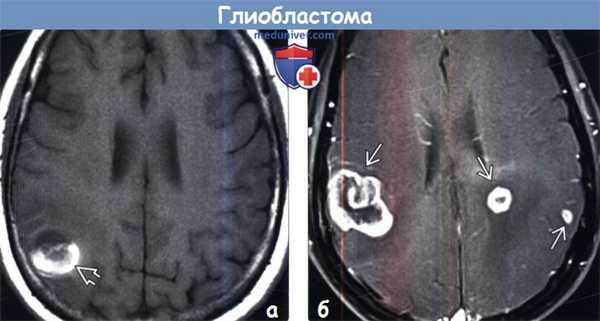
(а) МРТ, Т1-ВИ, аксиальный срез: у женщины 62 лет определяется объемное образование с геморрагическим компонентом (соответствующим областям укорочения Т1, что обусловлено наличием продуктов распада крови в подострой стадии). При биопсии была диагностирована МТБ. МТБ всегда нужно предполагать у пациентов старшего возраста с внутричерепным кровоизлиянием неясного генеза без артериальной гипертензии в анамнезе.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у мужчины 72 лет визуализируются три отдельные зоны контрастирования, представляющие собой мультифокальную МГБ. Подобное синхронное возникновение МГБ встречается не более чем в 5% случаев.4. Радионуклидная диагностика:
• ПЭТ:
о Злокачественные опухоли характеризуются гиперметаболизмом глюкозы и активно накапливают ФДГ
о Соотношения опухоль: БВ > 1,5 и опухоль: серое вещество (СВ) > 0,6 являются признаками высокой степени злокачественности опухоли5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Наиболее чувствительна МРТ с контрастным усилением
о Новые методики могут помочь улучшить диагностику/точность биопсии: МР-спектроскопия, МР-перфузия, визуализация гипоксии, DTI![Глиобластома на МРТ]()
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у мужчины 42 лет с впервые в жизни возникшим судорожным приступом определяется объемное образование, контраструемое по периферии и оказывающее лишь умеренный масс-эффект на окружающие структуры.
(б) МР-перфузия, аксиальный срез: у того же пациента определяется повышение rCBV в солидной части опухоли и снижение rCBV в некротизированных центральных отделах МР-перфузия помогает провести точную предопреационную диагностику. Кроме того, она часто используется для контроля биопсии в случае, если расположение опухоли не позволяет провести полную резекцию.в) Дифференциальная диагностика глиобластомы:
1. Абсцесс:
• Толщина кольца контрастирования обычно меньше, чем при МГБ
• Гипоинтенсивный ободок на Т2-ВИ, характерно ограничение диффузии
• Определение при МР-спектроскопии янтарной кислоты, аминокислот2. Метастатическое поражение:
• Характерны множественные очаги поражения на границе белого и серого вещества
• Округлая форма > инфильтративный характер
• Одиночный метастаз может быть неотличим от МГБ3. Первичная лимфома ЦНС:
• Объемное образование перивентрикулярной локализации, накапливающее контраст
• Часто пересекает мозолистое тело
• Обычно имеет изоинтенсивный/гипоинтенсивный на Т2-ВИ сигнал
• При лимфоме на фоне СПИД часто наблюдается некротический компонент4. Анапластическая астроцитома:
• Объемное образование в БВ, часто не накапливающее контраст
• Контрастирование может быть признаком дегенерации до МГБ
• Может быть неотличима от МГБ5. Псевдотуморозная форма демиелинизации:
• Часто участок неполного контрастирования в виде «лошадиного копыта», открытого к коре
• Типичная локализация; молодой возраст6. Подострый ишемический инсульт:
• Соответствие бассейну кровоснабжения (СМА, ЗМА, ПМА)
• Возможен масс-эффект и контрастирование (гирального характера)
• Для дифференциальной диагностики может быть полезным исследование в динамике7. Эпилептический статус:
• Судорожные приступы могут стать причиной изменения сигнальных характеристик и контрастирования мозговой ткани
• Часто диффузное контрастирование с распространением на СВ и БВ
• Наличие судорожных приступов в анамнезе8. Артериовенозная мальформация (АВМ):
• Множественные участки потери сигнала за счет эффекта потока с минимальным масс-эффектом
• При сочетании с кровоизлиянием может имитировать МГБ![Глиобластома на МРТ]()
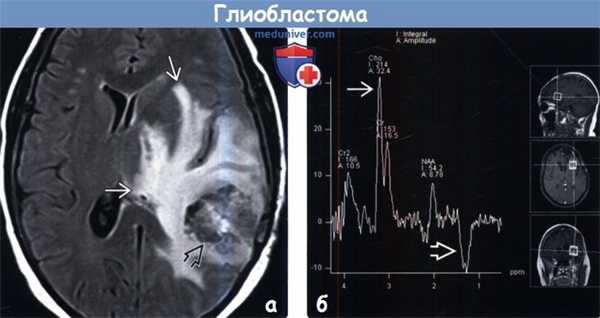
(а) МРТ, FLAIR, аксиальный срез: у пациента с МГБ определяется гетерогенное объемное образование и протяженная зона изменения сигнала вокруг него, что является признаком комбинации распространения клеток опухоли и вазогенного перифокального отека. С позиции патологии клетки опухоли обнаруживаются за пределами областей изменения сигнала.
(б) МР-спектроскопия: у пациента с рецидивирующей МГБ определяется классический МР-спектр, характерный для злокачественной опухоли, с выраженным подъемом пика холина (Cho), низким пиком NAA на 2,02 ppm и инвертированным пиком лактата на 1,33.1. Общие характеристики глиобластомы:
• Этиология:
о Два типа: первичные (de novo) и вторичные (дегенерация астроцитомы низкой степени злокачественности) глиобластомы:
- Отличаются генетически, имеют одинаковые внешние признаки
о Распространяется посредством создания «питательной среды» о В редких случаях связана с облучением
• Генетика:
о Первичная МГБ (de novo):
- Пациенты старшего возраста (средний = 62 года), биологически более агрессивная
- Развивается de novo (на фоне отсутствия опухоли низкой степени злокачественности), вероятно из нейрональных стволовых клеток
- Амплификация, избыточная экспрессия генов EGFR, MDM2
- Мутация гена PTEN (до 40% случаев)
- Потеря гетерозиготности на локусе 10р (потеря гетерозиготности)
- Составляет > 90% МГБ
о Вторичная МГБ (дегенерация опухоли более низкой степени злокачественности):
- Молодые пациенты (в среднем = 45 лет), менее агрессивна по сравнению с первичной МГБ
- Развивается из астроцитомы более низкой степени злокачественности (обычно через 4-5 летопухолевой прогрессии)
- Мутации генов ТР53, IDH1
- Амплификация, избыточная экспрессия PDGFR
- Потеря гетерозиготности на 10q, 17р
- Увеличение теломеразной активности и экспрессия hTERT
- Составляет < 10% МГБ
• Ассоциированные аномалии:
о Возникает спорадически как часть наследственного опухолевого синдрома
- Нейрофиброматоз 1 типа, синдром Ли-Фраумени (мутация гена ТР53)
- Синдром Тюрко, болезнь Олье, синдром Маффуччи
о Гигантоклеточная глиобластома, гистологический вариант МГБ (5%), чуть более благоприятный прогноз2. Стадирование и классификация глиобластомы:
• IV степень злокачественности по классификации ВОЗ (grade IV)3. Макроскопические и хирургические особенности:
• Красновато-серое «кольцо» из опухолевой ткани, окружающее некротическое ядро:
о Некроз-отличительный признак МГБ
• Большинство МГБ характеризуются выраженной васкуляризацией, ± обширным геморрагическим компонентом4. Микроскопия:
• Отличительными признаками являются некроз и капиллярная пролиферация
• Плеоморфные астроциты, выраженная атипия ядер, множественные митозы
• Высокий MIB-1 (индекс пролиферации): > 10%д) Клиническая картина глиобластомы:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Зависят от локализации: часто судороги, очаговые неврологические симптомы
о Увеличение внутричерепного давления, изменение сознания
о Обычно низкая продолжительность симптомов (< 3 месяцев)2. Демография:
• Возраст:
о Пик: 45-75 лет, может возникнуть в любом возрасте
• Пол:
о Преимущественно мужчины (М: Ж = 1,3:1)
• Эпидемиология:
о Наиболее частая первичная опухоль мозга
о Составляет 12-15% от всех внутричерепных новообразований
о 60-75% астроцитом О 3-4:100000 в год
о Мультифокальный характер: до 20% (в 2-5% случаев синхронные независимые опухоли)3. Течение и прогноз:
• Постоянное прогрессирование
• Прогноз неутешительный (смерть обычно в течение 9-12 месяцев)
• Паттерны распространения:
о Наиболее часто: вдоль трактов БВ
о Менее часто: эпендимальное/субпиальное распространение, метастазирование через СМЖ, периваскулярные пространства
о Нечасто: инвазия твердой мозговой оболочки/костей черепа
о Редко: экстраневральное распространение (легкие, печень, лимфоузлы, кости)
• Независимые предикторы увеличения выживаемости:
о Возраст (молодой: < 45 лет), шкала активности Карновского (высокие значения), расширенная резекция (обширнаятотальная по сравнению с субтотальной); статус метилирвоания гена MGMT
о Степень некроза, контрастирование при предоперацинной МРТ4. Лечение:
• Биопсия/уменьшение объема опухоли с последующей ЛТ, химиотерапией (темозоломид)
• Современные препараты антиангиогенеза, в особенности бева-цизумаб (блокатор эндотелиального сосудистого фактора роста) при рецидивахд) Диагностическая памятка:
1. Обратите внимание:
• Вовлечение мозолистого тела может происходить при МГБ, лимфоме, демиелинизации, или, менее часто, при метастатическом поражении
2. Советы по интерпретации изображений:
• Жизнеспособная опухоль характеризуется распространением далеко за пределы зон изменения сигналаАстроцитома головного мозга
Астроцитома головного мозга — первичная внутримозговая нейроэпителиальная (глиальная) опухоль, берущая свое начало из звездчатых клеток (астроцитов). Астроцитома головного мозга может иметь различную степень злокачественности. Ее проявления зависят от локализации и подразделяются на общие (слабость, потеря аппетита, головные боли) и очаговые (гемипарез, гемигипестезия, нарушения координации, галлюцинации, расстройства речи, изменение поведения). Астроцитома головного мозга диагностируется на основании клинических данных, результатов КТ, МРТ и гистологического исследования тканей опухоли. Лечение астроцитомы головного мозга обычно представляет собой комбинацию нескольких методов: хирургического или радиохирургического, лучевого и химиотерапевтического.
МКБ-10
Общие сведения
Астроцитома головного мозга является наиболее распространенной разновидностью глиальных опухолей. Примерно половина всех глиом головного мозга представлена астроцитомами. Астроцитома головного мозга может возникать в любом возрасте. Чаще других астроцитома головного мозга отмечается у мужчин в возрасте от 20 до 50 лет. У взрослых наиболее характерной локализацией астроцитомы головного мозга является белое вещество полушарий (опухоль полушарий мозга), у детей чаще встречается поражение мозжечка и ствола мозга. Изредка у детей наблюдается поражение зрительного нерва (глиома хиазмы и глиома зрительного нерва).
Этиология астроцитомы головного мозга
Астроцитома головного мозга является результатом опухолевого перерождения астроцитов - глиальных клеток, имеющих форму звезды, за которую их также называют звездчатыми клетками. До недавнего времени считалось, что астроциты выполняют вспомогательную поддерживающую функцию по отношению к нейронам ЦНС. Однако последние исследования в области нейрофизиологии и неврологии показали, что астроциты выполняют защитную функцию, предотвращая травмирование нейронов и поглощая образующиеся в результате их жизнедеятельности избыточные химические вещества. Они обеспечивают питание нейронов, участвуют в регуляции функций гематоэнцефалического барьера и состояния мозгового кровотока.
Точные данные о факторах, провоцирующих опухолевую трансформацию астроцитов, пока отсутствуют. Предположительно роль пускового механизма, в результате которого развивается астроцитома головного мозга, играют: избыточная радиация, хроническое воздействие вредных химических веществ, онкогенные вирусы. Существенная роль отводится также наследственному фактору, поскольку у пациентов с астроцитомой головного мозга обнаружены генетические поломки в гене ТР53.
Классификация
В зависимости от строения составляющих ее клеток астроцитома головного мозга может быть «обычной» или «особой». К первой группе относятся фибриллярная, протоплазматическая и гемистоцитарная астроцитома головного мозга. В группу «особых» входит пиелоцитарная (пиллоидная), субэпендимальная (гломерулярная) и микроцистная церебеллярная астроцитома головного мозга.
Согласно классификации ВОЗ астроцитомы головного мозга подразделяются по степени злокачественности. К I степени злокачественности принадлежит «особая» астроцитома головного мозга — пиелоцитарная. II степень злокачественности характерна для «обычных» доброкачественных астроцитом, например, фибриллярной. К III степени злокачественности относится анапластическая астроцитома головного мозга, к IV степени — глиобластома. На долю глиобластомы и анапластической астроцитомы приходится около 60% опухолей головного мозга, в то время как высокодифференцированные (доброкачественные) астроцитомы составляют лишь 10%.
Симптомы астроцитомы головного мозга
Клинические проявления, которыми сопровождается астроцитома головного мозга, можно разделить на общие, отмечающиеся при любом расположении опухоли, и местные или очаговые, зависящие от локализации процесса.
Общие симптомы астроцитомы связаны с обусловленным ею повышением внутричерепного давления, ирритативным (раздражающим) воздействием и токсическим влиянием продуктов метаболизма опухолевых клеток. К общим проявлениям астроцитомы головного мозга относятся: головные боли постоянного характера, отсутствие аппетита, тошнота, рвота, двоение в глазах и/или появление тумана перед глазами, головокружения, изменения настроения, астения, снижение способности к концентрации внимания и ухудшение памяти. Возможны эпилептические припадки. Зачастую первые проявления астроцитомы головного мозга носят общий неспецифический характер. Со временем в зависимости от степени злокачественности астроцитомы идет медленное или быстрое прогрессирование симптоматики с появлением неврологического дефицита, свидетельствующего об очаговом характере патологического процесса.
Очаговые симптомы астроцитомы головного мозга возникают в результате разрушения и сдавления опухолью расположенных рядом с ней церебральных структур. Для полушарных астроцитом головного мозга характерно снижение чувствительности (гемигипестезия) и мышечная слабость (гемипарез) в руке и ноге противоположной пораженному полушарию стороны тела. Опухолевое поражение мозжечка отличается нарушением устойчивости в положении стоя и при ходьбе, проблемами с координацией движений.
Местоположение астроцитомы головного мозга в лобной доле характеризуется инертностью, резко выраженной общей слабостью, апатией, снижением мотивации, приступами психического возбуждения и агрессивности, ухудшением памяти и интеллектуальных способностей. Окружающие таких пациентов люди отмечают изменения и странности в их поведении. При локализации астроцитомы в височной доле имеют место расстройства речи, нарушения памяти и различные по своему характеру галлюцинации: обонятельные, слуховые и вкусовые. Зрительные галлюцинации характерны для астроцитомы, расположенной на границе височной доли с затылочной. Если астроцитома головного мозга локализуется в затылочной доли, то наряду со зрительными галлюцинациями она сопровождается различными нарушениями зрения. Теменная астроцитома головного мозга вызывает расстройство письменной речи и нарушения мелкой моторики.
Диагностика астроцитомы головного мозга
Клиническое обследование пациентов проводится неврологом, нейрохирургом, офтальмологом и отоларингологом. Оно включает неврологический осмотр, офтальмологическое обследование (определение остроты зрения, исследование полей зрения, офтальмоскопия), пороговую аудиометрию, исследование вестибулярного аппарата и психического статуса. Первичное инструментальное обследование пациентов с астроцитомой головного мозга может выявить повышенное внутричерепное давление по данным Эхо-ЭГ и наличие пароксизмальной активности по данным электроэнцефалографии. Выявление очаговой симптоматики в ходе неврологического обследования является показанием к проведению КТ и МРТ головного мозга.
Астроцитома головного мозга может быть обнаружена и при ангиографии. Установить точный диагноз и определить степень злокачественности опухоли позволяет гистологическое исследование. Получение гистологического материала возможно в ходе стереотаксической биопсии или интраоперационно (для решения вопроса об объеме хирургического вмешательства).
Лечение астроцитомы головного мозга
В зависимости от степени дифференцировки астроцитомы головного мозга ее лечение проводится одним или несколькими из указанных методов: хирургическим, химиотерапевтическим, радиохирургическим, лучевым.
Стереотаксическое радиохирургическое удаление возможно лишь при малом размере опухоли (до 3 см) и проводится под томографическим контролем при помощи надеваемой на голову пациента стереотаксической рамки. При астроцитоме головного мозга этот метод может быть использован лишь в редких случаях доброкачественного течения и ограниченного роста опухоли. Объем хирургического вмешательства, проводимого путем трепанации черепа, зависит от характера роста астроцитомы. Зачастую из-за диффузного разрастания опухоли в окружающие мозговые ткани ее радикальное хирургическое лечение невозможно. В таких случаях может быть проведена паллиативная операция для уменьшения размеров опухоли или шунтирующая операция, направленная на снижение гидроцефалии.
Лучевая терапия астроцитомы головного мозга проводится путем многократного (от 10 до 30 сеансов) внешнего облучения пораженной области. Химиотерапия осуществляется цитостатиками с использованием пероральных препаратов и внутривенных введений. Ей отдают предпочтение в случаях, когда астроцитома головного мозга наблюдается у детей. Последнее время ведутся активные разработки по созданию новых химиотерапевтических препаратов, способных избирательно воздействовать на опухолевые клетки, не оказывая при этом повреждающего действия на здоровые.
Прогноз астроцитомы головного мозга
Неблагоприятный прогноз астроцитомы головного мозга связан с ее преимущественно высокой степенью злокачественности, частым переходом менее злокачественной формы в более злокачественную и практически неизбежным рецидивированием. У лиц молодого возраста наблюдается более распространенное и злокачественное течение астроцитом. Наиболее благоприятен прогноз, если астроцитома головного мозга имеет I степень злокачественности, но даже в этом случае длительность жизни пациента не превышает 5 лет. Для астроцитомы III-IV степени это время составляет в среднем 1 год.
Читайте также:
- Отравление наполнителями лекарств и красителями
- Методы обследования сегментарного инфаркта сальника
- Микроэлектрофорез при нейроциркуляторной дистонии. Самомассаж активных точек при ВСД
- Недостатки пневморетинопексии. На что обратить внимание?
- Сернокислая магнезия, бикарбонат натрия при реанимации больного.