Диагностика астробластомы по КТ, МРТ
Добавил пользователь Дмитрий К. Обновлено: 30.01.2026
Компьютерная томография – это тип исследования, при котором происходит послойное сканирование органа пациента. Для проведения процедуры используется мультиспиральный компьютерный томограф. В основе принципа его действия лежит отражение рентгеновского излучения от тканей и костей. Результат исследования представляется в виде на мониторе врача и может быть записан на диск.
Аппарат для КТ представляет собой круг вокруг стола с подвижными датчиками, которые, вращаясь в процессе исследования, делают снимки с разных ракурсов.
Так как при использовании этого метода пациент получает определенную дозу облучения, исследование не рекомендуется проходить часто.
Магнитно-резонансная томография – это обследование, в основе которого лежит эффект магнитного резонанса, отражающегося от более или менее плотных тканей.
Для него также используется томограф, но другого, чаще закрытого типа. Он оснащен выдвижным столом, на который укладывают пациента, и трубообразным аппаратом, в который этот стол задвигают.
Это довольно безопасный метод обследования, хотя при его использовании и существует ряд ограничений, в основном связанных с наличием в организме металлических имплантатов.
В каких случаях назначают КТ, а в каких МРТ?
Поскольку в основе обоих типов обследования лежат разные физические и химические явления, эффективность каждого из них варьируется в зависимости от анализируемых тканей.
Когда врач назначает МРТ мозга или КТ, он руководствуется тем, что именно нужно исследовать. Так, КТ считается более эффективной при обследовании твердых тканей, костей черепа и их нарушений, а МРТ – для анализа мягких тканей.
Основные показания для проведения КТ
Исследование назначают в таких случаях:
- Пациент получил травму
- Постоянные головные боли после удара
- Патологическое изменение костной ткани головы
- Диагностировано сотрясение мозга
- Необходимо подтвердить или опровергнуть наличие кровоизлияния
- Мозговые структуры сместились
- Есть вероятность наличия инородного тела
Основные показания для проведения МРТ
Такое исследование назначают в следующих случаях:
- Подозрение на опухоль
- Регулярные головные боли, головокружения, обмороки
- Пациент перенес инсульт
- Потеряны слух или зрение
- Травмы, гематомы и отеки
- Ухудшение памяти, проблемы с концентрацией внимания
- Невозможность проведения КТ
Также МРТ назначают, чтобы оценить:
- Правильность лечения
- Состояние мозга после обнаружения злокачественного образования
- Пред- и послеоперационное состояние
Ребенку рекомендуют томографию, если:
- У него были патологии при внутриутробном развитии
- Он отстает от сверстников по различным показателям
- Ребенок страдает от судорог, головокружений, потери сознания
- Он заикается или имеет другие проблемы с речью
Противопоказания
Компьютерную томографию не делают в следующих случаях:
- При беременности пациентки
- При большой массе тела (более 130 кг) больного
С осторожностью применяют ее для кормящих матерей, а если процедура выполнена, еще сутки нельзя кормить ребенка грудью.
Если исследование будет проводиться с контрастным веществом, противопоказаний больше:
- Аллергия на йод
- Сахарный диабет
- Эндокринные заболевания
- Проблемы с работой печени и почек
МРТ нельзя проходить тем пациентам, у которых:
- Есть металлические протезы из материалов, которые взаимодействуют с магнитным полем
- Сердечные клапаны и водители ритма
- Металлические клипсы на сосудах при аневризме
- Слуховые аппараты
- Несъемные зубные протезы из стали и подобных материалов
Исследование применяется с ограничениями, когда:
- Пациентка находится в первом триместре беременности
- Больной страдает боязнью замкнутого пространства
- У пациента есть коронки, брекеты
Также препятствием к обоим исследованиям может стать неспособность пациента пролежать неподвижно в течение нужного времени сильных болей в спине.
Если пациент знает о наличии ограничения (установлена беременность, ранее диагностирован диабет, есть металлические имплантаты и тому подобное), он должен заранее сообщить об этом врачу.
Преимущества каждого вида томографии
Чтобы сделать выбор между МРТ мозга или КТ, необходимо рассмотреть их назначение и преимущества для конкретного диагноза, а также принять во внимание типы тканей, которые нужно изучить.
Преимущества КТ
Компьютерная томография – один из самых точных способов исследования нарушений, связанных с состоянием мозга. Она особенно эффективна, если необходимо определить аномалии, возникшие травмы, а также иные проблемы с костями и плотными тканями черепа.
Это происходит потому, что особым образом отражаются от плотных костных тканей. Однако доза облучения, которую получает пациент, гораздо ниже по сравнению с иными рентгеновскими исследованиями. Таким образом можно диагностировать различные заболевания без использования инвазивных методов, что делает процедуру безболезненной.
При помощи КТ можно диагностировать перенесенный инсульт, нарушения артерий при атеросклерозе, изменения в структуре коры головного мозга и поражения лицевых костей. Она позволяет рассмотреть такие нарушения в мельчайших деталях и выявить причины возникновения заболеваний.
Время проведения процедуры – не более пятнадцати минут. Нет риска искажения результата, если пациент случайно сдвинется.
Пациенты, страдающие клаустрофобией, легко переносят компьютерную томографию, потому что используется открытый аппарат, в который погружается только голова, а не все тело.
Важно, что результат КТ можно рассмотреть сразу же, хотя в некоторых случаях изображение может быть недостаточно контрастным.
Преимущества МРТ
томография не менее точна, чем КТ, но область ее применения несколько иная. Она позволяет диагностировать заболевания мягких тканей мозга и показывает результаты в трех плоскостях:
- Аксиальная (горизонтальная проекция)
- Фронтальная (прямая проекция)
- Сагиттальная (боковая проекция)
МРТ позволяет очень четко увидеть проблемы с мягкими тканями: доброкачественные и злокачественные (рак) новообразования (их форму, локализацию и объем), нарушения работы гипофиза, нервные и мышечные волокна. Можно увидеть и измерить объемы отеков, опухоли нервной системы и другое. Кости же будут отображаться опосредованно.
Этот метод безопасен, поэтому его можно применять для диагностики беременных пациенток, но только во втором и третьем триместрах. Также его разрешено использовать для диагностики детей с трехлетнего возраста. Ребенку необходимо объяснить, как будет проходить исследование, чтобы он не боялся и постарался не двигаться.
МРТ можно делать несколько раз за небольшой временной отрезок.
Процедура длится около получаса. В этот период требуется, чтобы пациент лежал неподвижно. В противном случае изображение может исказиться и результат получится недостоверным или неточным.
Для больных с боязнью замкнутых пространств исследование может быть проведено в состоянии медикаментозного сна.
Технические параметры
МРТ дает чрезвычайно четкое изображение (за исключением костей) в виде проекций с разных ракурсов; КТ же предоставляет картинку менее четкую, но структура костей видна хорошо, а изображение представлено на мониторе в виде .
Другой важный момент – количество времени, которое необходимо провести в аппарате. Для КТ оно составляет от 5 до 15 минут, для МРТ – порядка получаса. Пациент должен быть максимально неподвижен. Но для результатов компьютерной томографии не столь критично, если больной немного сдвинется. В данные же исследования такое движение может привнести серьезное искажение.
КТ помогает поставить срочный диагноз, если пациент серьезно травмирован, у него присутствуют симптомы кровоизлияния в мозг.
Для выбора наиболее результативного метода обследования (МРТ мозга или КТ) необходимо обращать внимание на множество факторов. Это способен сделать только квалифицированный врач. Пациент обязан предоставить всю информацию, которая поможет в этом.
Диагностика астробластомы по КТ, МРТ
а) Определение:
• Редкое глиальное новообразование, характеризующееся наличием периваскулярных псевдорозеток и вариабельным биологическим поведением
б) Визуализация:
1. Общие характеристики астробластомы:
• Лучший диагностический критерий:
о Хорошо отграниченное от окружающих структур кистозно-солидное объемное образование, локализующееся в большом полушарии головного мозга и имеющее «пенистый» внешний вид, у ребенка или молодого взрослого
• Локализация:
о Практически всегда располагается супратенториально, обычно в структуре большого полушария головного мозга
- Теменная > лобная доля
• Размеры:
о Диапазон: 1 -10 см; средний размер: 4 см
• Морфология:
о Четкие контуры, дольчатое, кистозно-солидное объемное образование с преобладанием солидного компонента
2. КТ при астробластоме:
• Бесконтрастная КТ:
о Типична смешанная КТ-плотность: гипер-, гипо-, изоденсные зоны
о В большинстве случаев (до 80%) в структуре опухоли обнаруживаются кальцификаты (Са ++)
3. МРТ при астробластоме:
• Т1-ВИ:
о Кистозно-солидное объемное образование неоднородной интенсивности сигнала
• Т2-ВИ:
о Кистозно-солидное объемное образование с гетерогенной «пенистой» структурой солидного компонента
о Гиперинтенсивное по отношению к белому веществу сигнал (в 80% случаев)
о В 50% случаев имеет место отсутствие перитуморального повышения сигнала
• Постконтрастные Т1-ВИ:
о Гетерогенный характер контрастирования (70-75%)
о В
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Бесконтрастная КТ-лучший метод для выявления кальцификации
о Мультипланарная МРТ с контрастированием обеспечивает наиболее информативную оценку опухоли
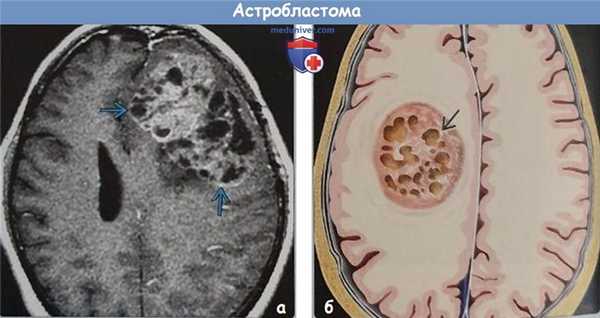
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: в структуре лобной доли определяешь крупное объемное образование с высокоинтенсивным гетерогенным характером контрастирования. Обратите внимание на множественные кистозные компоненты образования, окруженные контрастированиями ободками и солидными компонентами. Обратите внимание на относительное отсутствие перифокального отека и масс-аффекта при таких размерах образования, что типично для астробластомы.
(б) На рисунке аксиального среза изображено хорошо отграниченное от окружающих структур кистозно-солидное объемное образование полусферической формы с кальцификацией и "пенистым" внешним видом - характерными признаками астробластомы.
в) Дифференциальная диагностика:
1. Эпендимома:
• Супратенториальная локализация (1/3): интрапаренхиматозное/перивентрикулярное объемное образования гетерогенной структуры, накапливающее констраст
• Часто наблюдаются геморрагический, некротический компоненты, Са ++ и перифокальный отек
2. Примитивная нейроэктодермальная опухоль (ПНЭО):
• Периферическая локализация, интрапаренхиматозное объемное образование гетерогенной структуры
• Часто наблюдаются геморрагический, кистозный компоненты, Са++
3. Атипичная тератоидно-рабдоидная опухоль (АТ/РО):
• Солидное объемное образование гетерогенной структуры с геморрагическим, некротическим, кистозным компонентами, Са++
4. Олигодендроглиома:
• Часто отмечается Са++; перифокальный отек минимально выражен
• Периферическая локализация; связь объемного образования с корой ± контрастирование
5. Плеоморфная ксантоастроцитома:
• Типичные признаки: кистозное образование с интрамуральным солидным узловым компонентом, локализующееся в височной области
• Контрастирование солидного компонента, прилежащего ктвердой мозговой оболочке; наличие дурального «хвоста»
6. Пилоцитарная астроцитома:
• Накапливающее контраст солидный компонент + кистозный компонент
г) Патология:
1. Стадирование и классификация астробластомы:
• Официально не отнесена ни к одной из степеней злокачественности по классификации ВОЗ
• Некоторые патоморфологи на основе гистологических признаков определяют опухоль как хорошо дифференцированную (низкая степень злокачественности) или анапластическую (высокая степень злокачественности)
2. Макроскопические и хирургические особенности:
• Хорошо отграниченное от окружающих структур объемное образование с частым наличием кистозного компонента
• Некротический компонент может наблюдаться в структуре опухолей как низкой, так и высокой степени злокачественности
3. Микроскопическое признаки:
• Периваскулярные псевдорозетки
• Гиперхромные ядра формы от овальной до вытянутой; ± Са++
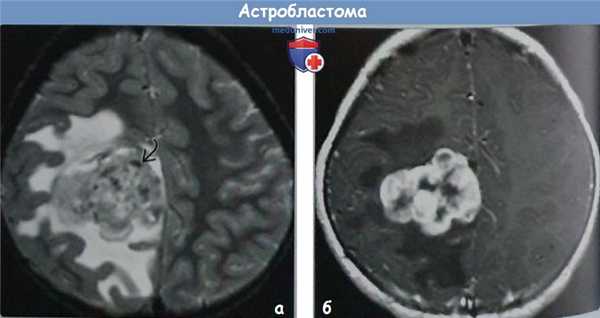
(а) MPT, Т2 ВИ, аксиальный срез у пятилетнего ребенка с судорожным синдромом определяется крупное объемное образование гетерогенной структуры. Участки низкой интенсивности сигнала представляют собой очаги обызвествления. Такие редкие опухоли обычно встречаются у детей и молодых взрослых.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез у того же пациента отмечается высокоинтенсивное гетерогенное контрастирование объемною образования. При гистологическом исследовании была диагностирована хорошо дифференцированная астробпастома. Хирургическая резекция с адъювантной лучевой и химиотерапией является специфическим методом печения анапластических опухолей.
д) Клиническая картина:
1. Проявления астробластомы:
• Наиболее частые признаки/симптомы:
о Головная боль, судороги, очаговые неврологические симптомы
2. Демография:
• Возраст:
о Наиболее часто встречается у детей и молодых взрослых: - Медиана: 11 лет
• Пол:
о Преобладание у лиц женского пола
• Эпидемиологии:
о Встречается редко (составляет 0,5-3% от первичных глиом)
3. Течение и прогноз:
• Тотальная резекция связана с благоприятным исходом
• Астробластомы низкой степени злокачественности часто характеризуются высокой долгосрочной выживаемостью
• Гистологические признаки анаплазии связаны с рецидивом опухоли и ее прогрессированием
е) Диагностическая памятка:
1. Обратите внимание:
• Объемное образование у ребенка или молодого взрослого, локализующееся в структуре большого полушария головного мозга и имеющее «пенистый» внешний вид, может быть астробластомой
2. Советы по интерпретации изображений:
• Астробластома часто характеризуется отсутствием ожидаемого для данных размеров выраженного перифокального отека и масс-эффекта
Астробластома на МРТ
а) Терминология:
• Редкое глиальное новообразование, характеризующееся наличием периваскулярных псевдорозеток и вариабельным течением
б) Визуализация:
• Хорошо отграниченное от окружающих структур кистозно-солидное объемное образование, локализующееся в большом полушарии головного мозга и имеющее «пенистый» внешний вид
• Практически всегда располагается супратенториально, обычно в структуре большого полушария головного мозга
• Большинство (до 80%) характеризуются кальцификацией
• Т2-ВИ кистозно-солидное объемное образование с гетерогенной «пенистой» структурой солидного компонента
• GRE SWI: гипоинтенсивные очаги, представляющие собой отложения Ca++ или продуктов распада крови
• Типичен гетерогенный характер контрастирования (75%):
о Гетерогенное контрастирование солидного компонента, обод ковое контрастирование
• МР-спектроскопия: ↓ пика NAA, ↑ пика холина
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: в структуре лобной доли определяешь крупное объемное образование с высокоинтенсивным гетерогенным характером контрастирования. Обратите внимание на множественные кистозные компоненты образования, окруженные контрастированиями ободками и солидными компонентами. Обратите внимание на относительное отсутствие перифокального отека и масс-аффекта при таких размерах образования, что типично для астробластомы.
(б) На рисунке аксиального среза изображено хорошо отграниченное от окружающих структур кистозно-солидное объемное образование полусферической формы с кальцификацией и "пенистым" внешним видом - характерными признаками астробластомы. (а) MPT, Т2 ВИ, аксиальный срез у пятилетнего ребенка с судорожным синдромом определяется крупное объемное образование гетерогенной структуры. Участки низкой интенсивности сигнала представляют собой очаги обызвествления. Такие редкие опухоли обычно встречаются у детей и молодых взрослых.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез у того же пациента отмечается высокоинтенсивное гетерогенное контрастирование объемною образования. При гистологическом исследовании была диагностирована хорошо дифференцированная астробпастома. Хирургическая резекция с адъювантной лучевой и химиотерапией является специфическим методом печения анапластических опухолей.
в) Дифференциальная диагностика стробластомы:
• Эпендимома
• Примитивная нейроэктодермальная опухоль
• Атипичная тератоидно-рабдоидная опухоль
• Олигодендроглиома
• Плеоморфная ксантоастроцитома
г) Патология:
• Официально не отнесена ни к одной из степеней злокачественности по классификации ВОЗ:
о Гистологические признаки низкой и высокой степеней злокачественности
д) Клиническая картина астробластомы:
• Наиболее частые проявления головная боль, судороги, очаговые неврологические симптомы
• Наблюдается во всех возрастных группах, медиана - 11 лет (пик: 10-30 лет)
• Встречается редко: 0,5-3% первичных глиом
• Астробластомы низкой степени злокачественности часто характерризуются высокой долгосрочной выживаемостью
• Хирургическая резекция является методом выбора
• Адъювантная лучевой терапия и химиотерапия при высокой степени злокачественности опухоли (анапластическая форма)
Диагностика субэпендимальной гигантоклеточной астроцитомы по КТ, МРТ
а) Терминология:
1. Сокращения:
• Субэпендимальная гигантоклеточная астроцитома (СГКА, СЭГА)
2. Определение:
• Доброкачественная глионейрональная опухоль, характеризующаяся медленным типом роста у пациентов с туберозно-склерозным комплексом (ТСК)
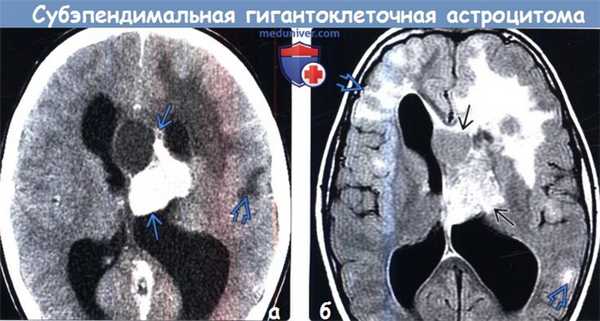
(а) КT с контрастированием, аксиальный срез: у пациента с ТСК определяется крупное частично кальцифицированное объемное образование, обтурирующее отверстие Монро. Обратите внимание на гиподенсный участок поражения в подлежащем кортикальному туберсу белом веществе.
(б) MPT, FLAIR, аксиальный срез: у того же пациента определяется, что выявленное образование имеет неоднородно гиперинтенсивный сигнал. Обратите внимание на кортикальные туберсы и очаги гиперинтенсивного сигнала, расположенные в субкортикальном белом веществе. При операции была выявлена СГКА.
2. КТ при субэпендимальной гигантоклеточной астроцитоме:
• Бесконтрастная КТ:
о Плотность от гипо- до изоденсной; гетерогенная структура о Наличие Са++ вариабельно
о Гидроцефалия
• КТ с контрастированием:
о Интенсивное, гетерогенное накопление контраста
о Выявление роста образования предполагает субэпендимальную гигантоклеточную астроцитому (СГКА)
о Изначально опухоль обычно имеет размеры 1 см
• КТ-перфузия:
о Субэпендимальная гигантоклеточная астроцитома (СЭГА) может быть умеренно гиперваскуляризирована
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ позволяет оценить размеры образования, выявить признаки ТСК
• Советы по протоколу исследования:
о МРТ с получением FLAIR изображений для выявления слабовыраженных признаков ТСК в ЦНС
о Рекомендуйте МРТ головного мозга с контрастированием каждые 1-2 года для наблюдения за СГКА в динамике
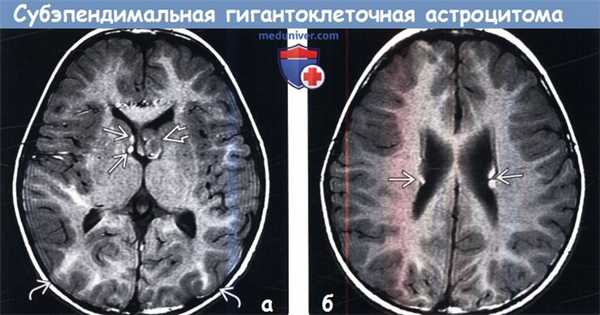
(а) МРТ, Т1-ВИ, аксиальный срез: у мальчика 13 лет с ТС по ходу переднего рога правого бокового желудочка определяются 2 СЭУ.
Кроме того, в переднем роге левого бокового желудочка, прилегая к отверстию Монро, визуализируется двудольчатое объемное образование со смешанной интенсивностью сигнала.
Обратите внимание на кортикальные туберсы, нечеткость границ между серым и белым веществом.
(б) MPT, Т1 -ВИ, более краниальный аксиальный срез: у того же пациента определяются другие СЭУ.
в) Дифференциальная диагностика субэпендимальной гигантоклеточной астроцитомы:
1. Хориоидпапиллома:
• Локализуется в области преддверия бокового желудочка; редко в области отверстии Монро
2. Астроцитома:
• Место возникновения: прозрачная перегородка в области свода мозга или медиальные базальные ганглии:
о Частое внутримозговое образование в педиатрической практике
о Вариабельное накопление контраста, редко Са ++
3. Герминома:
• Локализация по средней линии, часто развивается рядом с III желудочком
• Может развиваться из базальных ганглиев, что схоже с СГКА
• Раннее распространение по СМЖ
4. Субэпендимома:
• Опухоль взрослых среднего и пожилого возраста
• Нижние отделы IV желудочка/передний рог бокового желудочка
5. Центральная нейроцитома:
• Дольчатое хорошо отграниченное от окружающих структур образование с вариабельной степенью васкуляризации
• Тело бокового желудочка > отверстие Монро или прозрачная перегородка
• Часто наблюдается формирование некротического и кистозного компонентов
• Встречается у молодых взрослых
6. Супратенториальные ПНЭО:
• Могут распространяться в просвет желудочка при экзофитном росте
• Отсутствие перифокального отека
• Опухоль с высокой целлюлярностью, изоинтенсивна → слегка гиперинтенсивна на Т2-ВИ
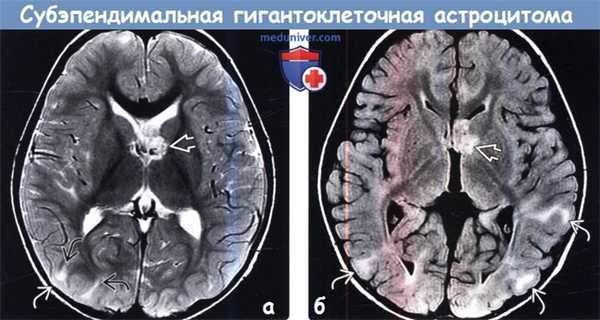
(а) МРТ, Т2-ВИ, аксиальный срез: у того же пациента в левом переднем роге определяется образование дольчатой структуры гиперинтенсивного по отношению как к белому, так и к серому веществу сигнала.
В структуре субкортикального белого вещества под кортикальными туберсами наблюдаются несколько зон гиперинтесивного сигнала в форме «языков пламени».
(б) MPT, FLAIR, аксиальный срез: у того же пациента определяется, что образование дольчатой структуры, расположенное в области переднего рога левого бокового желудочка, не обтурирует боковой желудочек.
Зоны гиперинтесивного сигнала в форме «языков пламени» в структуре белого вещества (БВ) под кортикальными туберсами на данной последовательности визуализируются лучше.
1. Общие характеристики субэпендимальной гигантоклеточной астроцитомы:
• Этиология:
о Вероятно, СГКА развивается из СЭ узлов в области герминального матрикса
о Вероятно, является следствием нарушения нейрональной миграции
• Генетика:
о 50% пациентов с ТСК имеют отягощенный семейный анамнез:
- Высокая частота мутаций de novo
- Аутосомно-доминантный тип наследования
- Высокая пенетрантность
- Значительная фенотипическая вариабельность
о Молекулярная генетика:
- 2 различных локуса TCK(9q-TSC7 и 16р-TSC2)
- Белковые продукты экспрессии генов 750 (гамартин) и TSC2 (туберин):
Подавляют мишень рапамицина млекопитающих (mTOR) -основной регулятор клеточного роста и пролиферации
- Мутация приводит к активации mTOR
• Ассоциированные аномалии:
о Другие проявления ТСК в ЦИС и за ее пределами
2. Стадирование и классификация:
• I степень злокачественности по классификации ВОЗ (grade I)
3. Макроскопические и хирургические особенности:
• Образование с четкими границами, развивающееся из стенки бокового желудочка вблизи отверстия Монро:
о ± кистозный, геморрагический компоненты, Са ++
• Не распространяется с током СМЖ
4. Микроскопия:
• Опухолевые клетки субэпендимальной гигантоклеточной астроцитомы (СГКА) обладают широким спектром фенотипов астроглиальных клеток:
о Гигантские пирамидальные ганглиоидные астроциты
о Формирование периваскулярных псевдополисадов
• При гистологическом исследовании СГКА может быть неотличима от субэпендимальных узелков:
о Диагностика основывается на размере и выявлении роста образования
• Иммуногистохимия:
о Вариабельная GFAP-, S100-иммунореактивность
о Вариабельная экспрессия глиального, нейронального антигенов
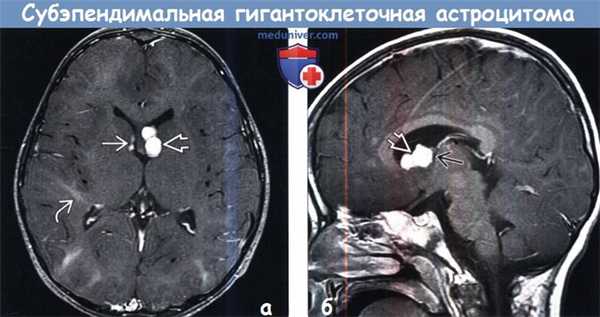
(а) МРТ, постконтрастное T1BИ, режим подавления сигнала от жира: у того же пациента определяется контрастирование СЭУ в области переднего рога правого бокового желудочка, а также контрастирование образования дольчатой структуры в области переднего рога левого бокового желудочка.
Зоны гиперинтесивного сигнала в форме «языков пламени» в структуре БВ на данном изображении видны лучше. Визуализируется один радиальный пучок, простирающийся до границы бокового желудочка.
(б) МРТ, постконтрастное Т1-ВИ, сагиттальный срез: у того же пациента образование левого переднего рога с дольчатой структурой напрямую прилежит к отверстию Монро, но не обтурирует его.
Предполагаемая СГКА у данного пациента наблюдается без хирургического вмешательства и остается стабильной уже в течение нескольких лет.
1. Проявления субэпендимальной гигантоклеточной астроцитомы:
• Наиболее частые признаки/симптомы:
о Повышение внутричерепного давления, обусловленное опухолевой обструкцией отверстия Монро:
- Головная боль, рвота, потеря сознания
о Другие признаки/симптомы:
- Прогрессирующая эпилепсия
- Массивное спонтанное кровоизлияние
• Клинический профиль:
о У пациентов с ТСК развиваются признаки и симптомы обструкции желудочков
о Прогрессирующая эпилепсия
3. Течение и прогноз:
• Одиночная доброкачественная опухоль с медленным характером роста
• Симптомы желудочковой обструкции
• Благоприятный исход и низкая частота рецидивов при полной резекции
• Редко массивное спонтанное кровоизлияние
е) Диагностическая памятка:
1. Обратите внимание:
• Предполагайте СГКА у пациентов с ТСК с прогрессирующими судорожным синдромом и/или симптомами обструкции желудочков
2. Советы по интерпретации изображений:
• Увеличивающееся в размерах и накапливающее контраст объемное образование с локализацией вблизи отверстия Монро у пациентов с ТСК
• Объемное образование в области отверстия Монро в сочетании с внутрижелудочковым кровоизлиянием
Диагностика анапластической олигодендроглиомы по КТ, МРТ
а) Терминология:
1. Сокращения:
• Анапластическая олигодендроглиома (АО), олигодендроглиома высокой степени злокачественности
2. Определение:
• Глиома, характеризующаяся высокой целлюлярностью и диффузным инфильтративным ростом
• Олигодендроглиома с фокальными или диффузными гистологическими признаками злокачественности
1. Общие характеристики анапластической олигодендроглиомы:
• Лучший диагностический критерий:
о Кальцифицированное объемное образование лобной доли с вовлечением коры и субкортикального белого вещества (БВ)
• Локализация:
о Супратенториальное новообразование в пределах большого полушария головного мозга с вовлечением коры и субкортикального БВ
о Лобная доля является наиболее частой локализацией, вторая по частоте - височная доля
о Может поражаться теменная или затылочная долей
о Часто приводит к «растяжению» вышележащей коры
• Морфология:
о Диффузно инфильтрирующее окружающие структуры объемное образование
о Внешне может выглядеть отграниченным от окружающих структур, однако всегда характеризуются их инфильтрацией
о Опухолевые клетки практически всегда обнаруживаются за пределами области изменения сигнальных характеристик
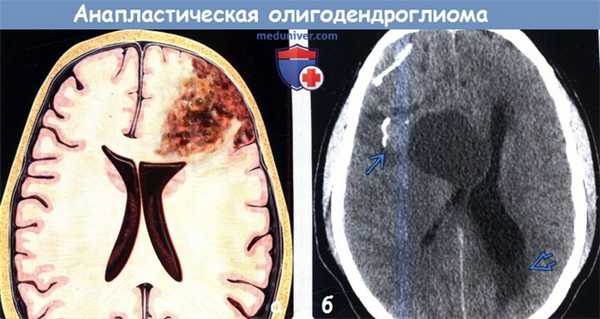
(а) На рисунке аксиального среза в структуре коры и субкортикального белого вещества лобной доли изображено объемное образование с участками некроза и кровоизлияний. Обратите внимание на масс-эффект и инфильтрацию окружающих структур в области краев опухоли, что характерно для анапластической олигодендроглиомы III степени злокачественности по классификации ВОЗ (grade III). Такие злокачественные глиомы имеют неблагоприятный прогноз.
(б) КТ, аксиальный срез: у мужчины 43 лет с судорожным синдромом определяется кальцифицированное кистозно-солидное образование лобной доли. Кроме того, имеют место внутренняя обструктивная гидроцефалия и трансэпендимальная миграция ликвора (интерстициальный отек) .
2. КТ при анапластической олигодендроглиоме:
• Бесконтрастная КТ:
о Объемное образование смешанной КТ-плотности (гиподенс-ное/изоденсное)
о Большинство характеризуются кальцификацией узлового или многоочагового характера:
- Возможна визуализация гирального характера Са++
о Часто наблюдается кистозная дегенерация
о Возможна визуализация геморрагического или некротического компонентов
о Образование может вызывать «растяжение», ремоделирование или эрозию костей свода черепа
4. Радионуклидная диагностика:
• ПЭТ:
о Гиперметаболизм глюкозы, степень накопления ФДГ аналогична или превышает таковую в сером веществе
о Глиомы высокой степени злокачественности характеризуются степенью поглощения ФДГ аналогичной или превышающей таковую в сером веществе
о Соотношения опухоль/БВ > 1,5 и опухоль/СВ > 0,6 свидетельствуют о высокой степени злокачественности
о При исследованиях с 11C-метионином отмечаются выраженные различия его поглощения между олигодендроглиомами и АО
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ для визуализации распространенности опухоли; КТ для визуализации Са++
• Совет по протоколу исследования:
о МРТ с контрастированием, GRE ± МР-спектроскопия и МР-перфузия
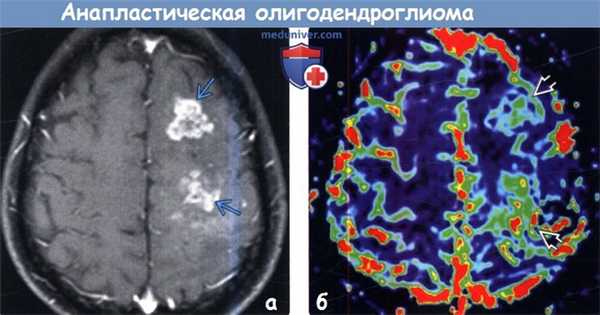
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у пациента, которому проводилось хирургическое лечение, лучевая терапия и терапия темозоломидом по поводу анапластической олигодендроглиомы в левой лобной доле определяются ранее не выявляемые участки накопления контрастного средства. Появление участков контрастирования в ранее неконтрастирующимся объемном образовании очень характерно для прогрессирования заболевания.
(б) МР-перфузия, метод динамической восприимчивости контраста (DSC), цветная карта rCBV, аксиальный срез: определяется повышение относительного объема мозгового кровотока в новых участках контрастирования, что говорит о прогрессировании опухоли.
в) Дифференциальная диагностика анапластической олигодендроглиомы:
1. Олигодендроглиома:
• Кальцифицированное объемное образование, распространяющееся на серое и белое вещество
• Может казаться более отграниченной от окружающих структур
• Может быть неотличима от АО без биопсии
• МР-спектроскопия и МР-перфузия могут быть полезны в предоперационной диагностике
2. Анапластическая астроцитома (АА):
• Объемное образование, характеризующееся инфильтративным ростом, распространяющееся преимущественно на белое вещество
• Часто не контрастируется, Са++ наблюдается редко
• Может быть неотличима от АО
3. Глиобластома (МГБ):
• 95% имеют некротическое ядро, контрастирующийся ободок
• Распространенная перифокальная область повышения сигнала на T2-BИ/FLAIR
• Часто наблюдается геморрагический компонент
4. Церебрит:
• Гиперинтенсивный на Т2-ВИ сигнал и фрагментарный характер контрастирования
• Типично ограничение диффузии
• Может иметь псевдотуморозный внешний вид
• Часто острое начало
5. Ишемический инсульт:
• Характерно соответствие бассейнам кровоснабжения (СМА, ПМА, ЗМА)
• Ограничение диффузии в острой/подострой стадии
• Вовлечение как серого, так и белого вещества, часто клиновидная форма
• Контрастирование коры гириформного характера в подострой стадии
6. Герпетический энцефалит:
• Ограничивается поражением лимбической системы, височных долей
• Часто наблюдаются продукты распада крови и контрастирование
• Типично острое начало
7. Менингиома:
• Накапливающие контраст внемозговое объемное образование, широким основанием связанное с твердой мозговой оболочкой
• Часто кальцифицируется, наблюдается дуральный «хвост»
• Характерны гиперостоз и Са++
• Пациенты более старшего возраста
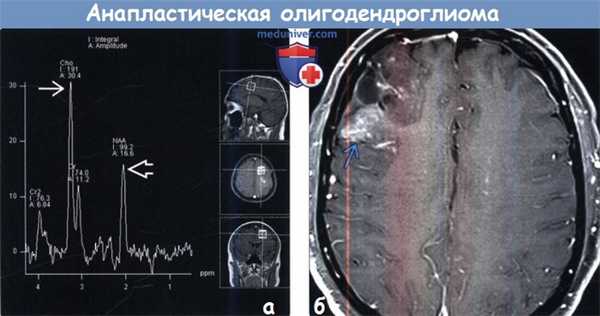
(а) МР-спектроскопия: у того же пациента определяется типичный спектр злокачественной опухоли с заметным повышением пика холина и снижением пика NAA. МР-перфузия и МР-спектроскопия могут быть полезны в предоперационной диагностике, а также оценке состояния пациентов с глиальными новообразованиями после курса лечения.
(б) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: определяется гетерогенный характер накопления контрастного агента объемным образованием правой лобной доли. При хирургической резекции была обнаружена олигодендроглиома grade III. Олигодендроглиомы характеризуются более благоприятным прогнозом, чем «чистые» астроцитомы той же степени злокачественности.
1. Общие характеристики анапластической олигодендроглиомы:
• Этиология:
о Может возникать de novo или при прогрессии малигнизации ранее существовавшей олигодендроглиомы grade II
о Возникает при малигнизации зрелых олигодендроцитов или незрелых глиальных клеток-предшественников
• Генетика:
о Потеря гетерозиготности на 1р и 19q (30-40%)
о Среднее число аберрантных хромосом в клетках олигодендроглиом grade III выше, в клетках олигодендроглиом grade II
• Ассоциированные аномалии:
о Часто встречается олигоастроцитома (смешанная опухоль с двумя различными типами опухолевых клеток)
- Недавно было предложено исключить термин «олигоастроцитома» и стратифицировать такую опухоль на основе IDH1-статуса
- Grade II (олигоастроцитома)
- Grade III (анапластическая олигоастроцитома)
- Более низкая выживаемость по сравнению с «чистой» олигодендроглиомой
2. Стадирование и классификация анапластической олигодендроглиомы:
• III степень злокачественности по классификации ВОЗ (grade III)
• Редко может быть мультифокальной или мультицентрической
• Редко олигодендроглиальный глиоматоз головного мозга
3. Макроскопические и хирургические особенности анапластической олигодендроглиомы:
• Хорошо отграниченное от окружающих структур, серовато-розовый цвета, мягкое, неинкапсулированное объемное образование
• Локализуется в коре головного мозга и субкортикальном БВ
• Ca++ наблюдается чрезвычайно часто
• Часто наблюдаются кистозная дегенерация, геморрагический компонент
• Может присутствовать некротический компонент
• Редко наблюдается инфильтрация вышележащих лептоменинкс
4. Микроскопия:
• Округлые гомогенные ядра и светлая цитоплазма:
о Перинуклеарное гало, паттерны «яичницы» и «медовых сот», обусловленные артефактами фиксации
• Микрокальцификаты, слизистая/кистозная дегенерация
• Густая сеть ветвящихся капилляров:
о По типу «проволочной сетки»
• Повышенная целлюлярность, выраженная атипия
• Высокая митотическая активность
• Микроваскулярная пролиферация и некроз
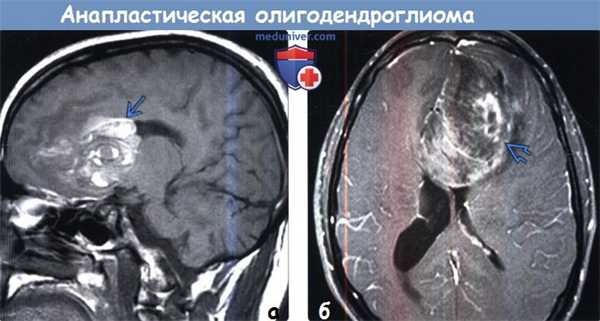
(а) MPT, Т1-ВИ, сагиттальный срез: определяется объемное образование (анапластическая олигодендроглиома) гетерогенной структуры с зонами гиперинтенсивного сигнала, представляющими собой продукты распада крови и обызвествления.
(б) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: у другого пациента с анапластической олигодендроглиомой отмечается гетерогенный характер накопления контрастного агента. Примерно 50% всех олигодендроглиом характеризуются накоплением контраста. Контрастирование опухоли не позволяет достоверно отличить олигодендроглиомы grade II и grade III.
д) Клиническая картина анапластической олигодендроглиомы:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Наиболее часто: головная боль, судорожный синдром
о Очаговый неврологический дефицит
о Продолжительность симптомов короче, чем при олигодендроглиоме grade II
2. Демография:
• Возраст:
о Пик заболеваемости: с 4-й по 6-ю декады
о Встречается во всех возрастных группах; средний возраст- 49 лет
о Более высокий средний возраст, чем у пациентов с олигодендроглиомами grade II
• Гендерные:
о Легкое преобладание встречаемости у мужчин
• Эпидемиологии:
о 20-50% олигодендроглиом являются анапластическими
о Олигодендроглиомы составляют 5-25% от всех глиом
3. Течение и прогноз:
• Неблагоприятный прогноз, выживаемость варьирует от месяцев до нескольких лет
• Средняя продолжительность жизни: четыре года
• Пятилетняя выживаемость: 40-45%; десятилетняя выживаемость: 15%
• Часто имеют место локальные рецидивы опухоли
• Метастазирование через СМЖ встречается редко
• Системное метастазирование возникает редко
• Лептоменингиальный олигодендроглиоматоз, метастазы спинного мозга наблюдаются крайне редко
• Положительные прогностические факторы:
о Возраст: < 50 лет:
о Общее состояние по шкале Карновского (ОСК): 90-100
о Опухоли < 4 см
о Полная резекция опухоли
• Делеции гена-онкосупрессора CDKN2A связаны с более низкой выживаемостью
• Потеря гетерозиготности на Три 19q связана с более высокой выживаемостью
• Олигодендроглиомы имеют более благоприятный прогноз, чем астроцитомы той же степени злокачественности
4. Лечение анапластической олигодендроглиомы:
• Хирургическая резекция + адъювантная химио- и лучевая терапия
д) Диагностическая памятка:
1. Обратите внимание:
• Многие глиомы могут имитировать АО
• Наличие Са++, эффект «растяжения» коры могут помочь отличить АО от других глиом
2. Советы по интерпретации изображений:
• Рутинная МРТ не позволяет достоверно отличить АО от олигодендроглиом grade II
• Опухолевые клетки практически всегда обнаруживаются за пределами области изменения сигнальных характеристик
• Появление нового участка контрастирования в ранее не накапливающей контраст олигодендроглиоме предполагает прогрессию малигнизации опухоли
Читайте также:
- Избегающее/ограничивающее расстройство потребления пищи
- Профилактика преждевременной яичниковой недостаточности (ПЯН). Рекомендации
- Роль начальника. Как критиковать подчиненных?
- Патологии, связанные с зубными имплантатами
- Диагностика внематочной беременности. Дифференциация кишечной инфекции и внематочной беременности
