Диагностика болезни Ходжкина - обследования
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Лабораторная диагностика болезни Ходжкина - анализы
Понятие «болезнь Ходжкина» является в первуюочередь гистологическим понятием, а диагноз не ставится иначе, чем в результате морфологического биоптического исследования.
При макроскопическом исследовании болезни Ходжкина констатируется, что лимфатические железы увеличены в объеме с тенденцией к слиянию в объемистые массы. Туморальная ганглиозная масса не прилегает к поверхностным или глубоким плоскостям. На разрезе лимфатические железы имеют желто-красноватый цвет, а их консистенция варьирует от случая к случаю: иногда мягкая, рыхлая, иногда твердая, склеротическая. Селезенка, если захвачена патологическим процессом, имеет характерный вид: на тёмнокрасном фоне, свойственном этому органу, выступает множество белосерых, ясно очерченных узелков, которые придают селезенке вид «крестьянской колбасы», известной и под названием "селезенка sagu". Печень может также представлять беловатые инфильтративные узелки.
При микроскопическом исследовании болезни Ходжкина, поражение характеризуется туморальной пролиферацией лимфогистиоцитарнои ткани, с наличием гигантских клеток типа Sternberg-Reed. Эта пролиферация переплетается с воспалительной грануломатозной тканью и заменяет нормальную структуру затронутого лимфатического или нелимфатического органа.
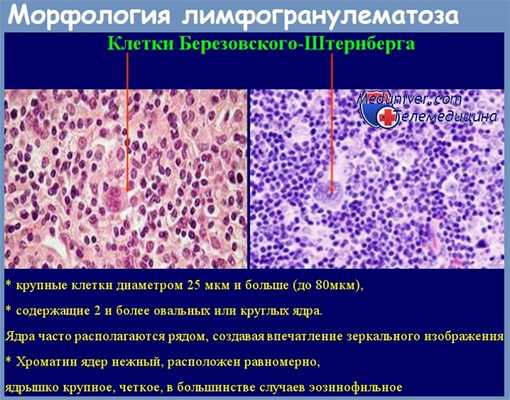
Характерной клеткой, собственно уточняющей диагноз болезни, является клетка Sternberg-Reed или Paltauf—Sternberg. Величина этой клетки варьирует между 15—40 u. Цитоплазма сравнительно обильная, слегка базофильная или амфофильная. Края клетки ясно очерчены, причем не наблюдается аспектов фагоцитоза. Ядро является тем элементом, который придает определяющий аспект этой клетке. Ядро, крупного размера, с ясно выделяющейся мембраной, может быть единым или множественным. Когда ядро бывает единым, оно имеет искривленный, почковидный вид. Иногда оно двойное, образуя аспект ядра в зеркале. Иногда клетка может иметь несколько ядер. Нуклеарный хроматин рыхлый и бедный. Нуклеоль характерного вида: крупный, ацидофильный и окруженный перинуклеарным венцом.
Наряду с этими типичными гигантскими клетками существует множество подобных клеток, но меньших размеров, с ядром правильной формы и с ацидофильными нукеолями. Цитоплазма этих клеток обильная и иногда вакуольная. Они получали название клеток Hodgkin (Peckham и Cooper). Происхождение клеток Sternberg—Reed и клеток Hodgkin вызывает множество споров; одни считают их злокачественными гистиоцитами (Rappaport), а другие утверждают, что это модифицированные лимфоциты (Lukes и сотр.). На срезах, Rappaport и Strum обнаружили аспекты сосудистой инвазии, особенно венозной, клеток Sternberg—Reed и клеток Hodgkin. Это является повидимому лишним аргументом в пользу злокачественного характера этих клеток.
На срезе злокачественная пролиферация переплетается, в вариабильной пропорции, с воспалительной грануломатозной тканью. Она состоит из нейтрофилов, эозинофилов, полиморфонуклеаров, нормальных гистиоцитов. Наличие эозинофилов, которое некоторые авторы считают эссенциальным для диагноза, не является постоянным аспектом.
Во многих случаях выступают на срезе эпителиоидные клетки, отдельно или в небольших группах. Иногда даже могут существовать гигантские клетки типа Langhans, без того, чтобы это было туберкулезным поражением или представляло тенденцию к казеификации. Фибробласты обычно присутствуют в гистологической картине болезни болезни Ходжкина. Они порождают фиброзы узелкового или диффузного типа.
На срезах при болезни Ходжкина производились множество цитохимических исследований, которые однако не дали убедительных результатов. Некоторые авторы выявили наличие неспецифических эстераз и кислотных фосфатаз в клетках Sternberg—Reed и в клетках Hodgkin (Braunstein), однако этот факт не был подтвержден другими исследователями (Dorffman и сотр.).
Электронная микроскопия не принесла особых данных в связи с болезнью Ходжкина. Установлено, что ядро клеток Sternberg—Reed обычно единое, многодольчатое, несмотря на то, что в оптической микроскопии клетка кажется многоядерной. Цитоплазма клеток Sternberg—Reed и клеток Hodgkin содержит множество свободных рибозомов, полизомов и довольно бедный эндоплазматический ретикул. Вообще, клеточные органиты представляют количественные колебания от одного элемента к другому (Dorffman и сотр.).
При помощи трехмерной электронной микроскопии (scanning electron microscopy) установлено, что клетки Sternberg-Reed имеют многоскладчатую структуру, аспект подобный тому, который встречается у перитонеальных макрофагов. Посредством электронной микроскопии изучалась взаимосвязь между клетками Sternberg-Reed и окружающими лимфоцитами. Эти лимфоциты имеют цитоплазматические отростки, которые проникают вглубь злокачественной клетки (Carr).
Исследования по клеточной кинетике при болезни Ходжкина показали сосуществование двух населений пролиферирующих клеток. Одно из этих населений состоит из лимфоидной серии, с нормальным хромозомиальным диплоидным видом, а другая состоит из клеток Hodgkin со значениями ДНК в гипотетраплоидном виде.
Собственно клетки, Sternberg-Reed обладают небольшой способностью синтеза ДНК, причем некоторые авторы считают их «финальными» клетками. Недавно Kaplan и Gartner (цитируемые Kaplan) установили аспекты размножения этих клеток в долгосрочных культурах. Способ их образования еще точно не известен, но предполагается, что они происходят путем амитотического деления клеток Hodgkin (Peckham и Cooper), Цитогенетические исследования также показывают существование смеси нормальных диплоидных клеток и населения аномалийных клеток. Последние содержат обычно большее число хромозомов, между 51 и 154 (Miles), с маркерными хромозомами, а также и другие несистематизированные аномалии.

В 1956 г. Smetana и Cohen включили в классификацию псевдофолликулярную склеротическую форму с несколько лучшим прогнозом. Lukes и Butler предложили классификацию с 6 формами, сокращенную впоследствии на 4 типа:
Тип I: лимфоцитарное преобладание слегка узелкового или дифузного характера, с малым количеством гистиоцитарных клеток и клеток Sternberg-Reed. Фиброз незначительный или отсутствует, а эпителиоидные клетки, плазмоциты или нейтральные и эозинофильные полиморфонукеары практически отсутствуют. Эти поражения могут сосуществовать с зонами нормальной лимфоидной ткани с герминативными центрами.
Тип II: узелковый склероз. Гистологический аспект вызван наличием полос коллагена, которые делят туморальную ткань на узелки. Количество клеток Sternberg-Reed колеблется от редких до многочисленных, причем эти клетки ассоциируются с переменчивым числом лимфоцитов, полисегменто-ядерных нейтрофилов, эозинофилов, плазмоцитов. Для этого типа характерно наличие вакуолярных клеток Hodgkin.
Тип III: смешанная целлюлярностъ является классическим аспектом заболевания с целлюлярным полиморфизмом (гистиоциты, полисегментоядерные нейтрофилы, эозинофилы, лимфоциты, плазмоциты), с сравнительно многочисленными клетками Sternberg-Reed. На срезе весьма часто встречаются митозы. Сеть ретикулина увеличена. Поражение обычно захватывает всю лимфатическую железу. С самого начала, поражения находятся в интерфолликулярных зонах (зона лимфоцитов Т).
Тип IV: лимфоцитарная деплеция; характеризуется полной заменой нормальной ганглиозной структуры туморальной тканью, состоящей из клеток Hodgkin и клеток Sternberg-Reed. Нормальные лимфоциты практически отсутствуют; находятся лишь несколько плазмоцитов и эозинофилов. Часто встречаются зоны некроза, а ретикулиновая сеть сильно утолщена, кое-где гиалинового вида. Иногда трудно формулировать дифференциальный диагноз между этой формой болезни Ходжкина и ретикулосаркомой.
В классификации Rye первые две формы, то есть преобладание лимфоцитов и узелковый склероз, имеют более благоприятный прогноз, чем последние две и в особенности форма с деплецией лимфоцитов.
Обычно, гистологическая форма — одна и та же во всех органах у каждого больного. В течение болезни гистологические формы с более благоприятным прогнозом могут переходить в более тяжелые формы. Форма с преобладанием лимфоцитов является наиболее лабильной и может легко превращаться в смешанную целлюлярность или лимфоцитарную деплецию. Болезнь Ходжкина с узелковым склерозом сохраняет свой гистологический тип долгое время и существуют больные, у которых повторная биопсия спустя 5—6 лет эволюции имеет тот же гистологический аспект.

Анализ периферической крови при болезни Ходжкина
Число эритроцитов может быть нормальным или может появляться анемия. Анемия при болезни Ходжкина принимает различный характер: она может быть гипохромной, микроцитарной в связи с плохим употреблением железа, макроцитарной, в связи с аномалиями метаболизма фолиевой кислоты и наконец, изредка гемолитической с автоиммунным механизмом. Исследование продолжительности жизни гематий у больных с болезнью Ходжкина показало во многих случаях значения ниже нормального.
Число лейкоцитов, обычно нормальное, может представлять значительные вариации, а именно: лейкоцитозы в размере 10—15 тысяч или лейкопении. В застарелых стадиях болезни, стадии III—IV, больные представляют, как правило, сокращение абсолютного числа периферических лимфоцитов (ниже 1200/мм3). В формуле крови встречается часто повышение количества моноцитов. Эозинофилия присутствует приблизительно в 20% случаев, причем ее процент колеблется между 6 и 20. Упоминаются больные с 90% полисегментоядерных эозинофилов.
Число тромбоцитов, обычно нормальное, проявляет иногда тенденцию к повышению. Встречались случаи с 800 000 тромбоцитами на мм 3 .
Для изучения лимфоцитов, используется тест бластической трансформации на фитогемагглютинации. При локализированных формах болезни, лимфоциты отвечают нормально, но в поздних стадиях болезни, способность трансформации понижена (в среднем 50% по сравнению с нормой — 70% (Gociu и сотр.).
Посредством концентрации периферической крови, Bouroncle нашел клетки Hodgkin и даже клетки Sternberg-Reed.
Исследование костного мозга при болезни Ходжкина не показывает характерных изменений. В результате костной биопсии возможно находить узелковые ходжкиновские поражения, указывающие на медуллярную детерминацию.
Реакция оседания эритроцитов повышена во время эволютивных фаз болезни и нормальная при полных ремиссиях. Этот анализ является ценным показателем для наблюдения больных. Кровяной фибриноген эволюирует параллельно с СОЭ, превышая 400 мг/100 мл в эволютивных формах. Сывороточное железо понижено у большого числа больных (57%) н существует показательное соотношение между прогрессией стадии болезни и частотой гипосидеремии (Ray и сотр.).
Дозировка сывороточной меди и церулоплазмина показывает более высокие цифры по сравнению с нормой. Эти цифры следует однако интерпретировать с большой осторожностью, так как они повышаются и у больных с бактериальными инфекциями, а также и у женщин, в период лечения оральными противозачаточными средствами. Протеинограмма не показывает характерных изменений; иногда констатируется рост а2-глобулинов. Рост щелочных сывороточных фосфатаз может происходить в связи с гепатической детерминацией, а рост кислотных фосфатаз — в связи с костной инвазией.
В технику исчерпывающего исследования больного с болезнью Ходжкина должно входить в обязательном порядке и определение иммунного состояния посредством интрадермореакций на туберкулин или P.P.D., на фунгусные антигены, а также и тест миграции макрофагов.
Рентгенологические исследования дают ценные указания для стадиализации болезни. Рентгенографии легких показывают медиастинальные или паренхиматозные локализации. Костные рентгенографии и бариевое исследование гастроинтестинального тракта выявляют детерминации на этих уровнях. Для общего контроля больного, производятся также уро-графии и кавографии, которые, вместе с лимфографией дают наиболее полную картину ганглиозных субдиафрагмальных детерминаций.
Лимфография, внедренная недавно в рутинное обследование больного с болезнью Ходжкина, состоит из инъецирования ультрафлюидного контрастного вещества в лимфатические сосуды на дорзальной части стопы. Это вещество затемняет паховые, подвздошные и параортические лимфатические железы. Затронутые узлы увеличены в объеме и затемняются неравномерно, имеют лакунарный и гранитный вид. Можно также наблюдать шунты между лимфатическими сосудами и венами, а также и изменения калибра лимфатических сосудов. Следует иметь в виду, что аспект лимфографии не является патогномоническим и следовательно не имеет значения для диагноза, а лишь для стадиализации.
Сцинтиграфические исследования все чаще используются для выявления гепатических, спленических и костных детерминаций. Для гепатической сцинтиграммы употребляется 131 I rose bengal, коллоидальное 198 Au, 99 Tc (technetium), коллоидальный сульфид. Возможно определять увеличения в объеме органа, а узелковые дефекты наполнения указывают на характерные детерминации болезни Ходжкина на этом уровне. Спленическая сцинтиграмма, произведенная с собственными альтерированными и меченными 99 Tc гематиями, дает ценные сведения об объеме этого органа, а также и насчет возможных детерминаций, проявляющихся в виде узелковых дефектов затемнения.
В сцинтиграфической практике были внедрены недавно радионуклиды, которые фиксируются специфически. Исследования при помощи радиогаллиума (67Ga) оказались полезными для выявления внеганглиозных детерминаций.
Спленектомия при болезни Ходжкина. За последние годы, в целях наиболее правильной инвентаризации больных с болезнью Ходжкина, специалисты прибегают к эксплораторной лапаротомии с спленектомией, биопсией печени и субдиафрагмальных лимфатических желез. Гистологические исследования дают точные сведения насчет абдоминального распространения поражений. В течение вмешательства на уровне абдоминальных лимфатических узлов, в определенных участках прикрепляются металлические щипцы, позволяющие рентгенологическое наблюдение индуцированных лечением изменений объема.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Диагностика болезни Ходжкина - обследования
При обследовании больного необходимо отметить наличие конституциональной симптоматики. Также следует подробно описать всю информацию, относящуюся к пораженным органам, и подготовить схему, содержащую сведения о размерах основных лимфатических узлов.
Гематологические и биохимические исследования. Данные полного анализа крови у большинства больных с локализованной формой болезни, ограниченной поражением лимфатических узлов и не сопровождающейся конституциональной симптоматикой (стадии IA и IIА) находятся в пределах нормы.
Для более поздних стадий болезни отмечается умеренная анемия, увеличенное содержание полиморфоядерных лейкоцитов, и высокое значение СОЭ. Обычно анемии относятся к нормохромному или слегка гипохромному типу, т. е. характерному для хронических заболеваний. Гемолитическая анемия аутоиммунного типа при обследовании обнаруживается редко.
Лимфопения обычно свидетельствует о распространенном патологическом процессе, однако эозинофилия, которая обнаруживается у немногих больных, прогностического значения не имеет. Величина СОЭ представляет собой недостаточно надежный тест для того, чтобы судить о степени распространенности болезни и течении патологического процесса, однако высокие значения этого показателя (выше 40) обычно связываются с более распространенным характером заболевания.
Данные анализа ферментов печени и билирубина в плазме крови во многих случаях при поражении печени выходят за пределы нормы, но само по себе умеренное увеличение аспартаттрансаминазы или глутамилтранспептидазы может наблюдаться и в отсутствие вовлечения печени в патологический процесс. Уровень щелочной фосфатазы в плазме крови часто оказывается повышенным; особенно это характерно для больных на поздних стадиях болезни.
Обычно эти изменения касаются изофермента печени, но иногда затрагивают также фосфатазу кости. Повышенный уровень щелочной фосфатазы, который не сопровождается изменениями других метаболитов, еще не свидетельствует об обширном патологическом процессе.
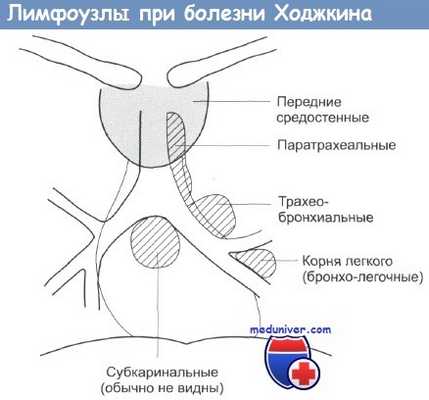
Анатомическое расположение основных групп лимфатических узлов, которые поражаются при болезни Ходжкина
Физические методы обследования при подозрении болезни Ходжкина
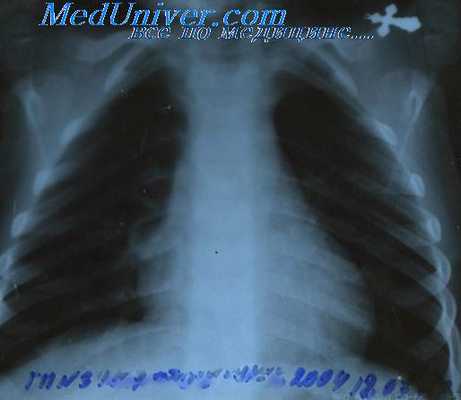
Рентгенография грудной клетки. Рентгенография грудной клетки является очень важной процедурой обследования. Часто наблюдается увеличение размеров средостенных и бронхолегочных лимфатических узлов. На рисунке выше показано анатомическое расположение основных групп лимфатических узлов. Аденопатия средостенных узлов особенно характерна для женщин с нодулярным склерозом. Может наблюдаться очень сильное увеличение размеров средостенных узлов, приводящее к обструкции верхней полой вены.
В патологический процесс может быть вовлечена зобная железа. При этом на снимке в правой боковой проекции видно плотное образование и на боковом снимке оно видно спереди. Увеличение размеров бронхолегочных лимфатических узлов может сопровождаться незначительными изменениями на рентгеновском снимке. Обычно увеличение размеров бронхолегочных узлов отмечается наряду с увеличением лимфатических узлов средостения.
Изменения в легких могут быть вызваны обтурацией бронхов, из-за увеличения размеров внутриорганного лимфатического узла или, реже, из-за локализованной внутрилегочной формы болезни Ходжкина. Обтурация бронха может вызвать ателектаз доли легкого со склеротическими изменениями в спавшей области. Нередко пораженные лимфатические узлы непосредственно затрагивают легкое. При рентгенографическом обследовании больных, прошедших курс облучения средостенных лимфатических узлов, поражение легкого иногда сложно отличить от радиационной пневмонии и фиброза.
Похожую рентгенограмму дают туберкулез и другие инфекционные заболевания. На снимке также может наблюдаться расширение тени сердца, вызванное выпотом в полость перикарда, либо эрозией ребра или грудины, вследствие локального распространения опухолевого процесса от лимфатических узлов.
Другие методы. При ультразвуковом обследовании можно обнаружить увеличение размера лимфатических узлов, особенно в верхней части брюшной полости. Характер и полнота получаемых при этом сведений во многом зависят от опыта врача, проводящего обследование. Поэтому трудно оценить точность ультразвукового метода и его место в арсенале стандартных процедур обследования.
В руках опытного специалиста он полезен для оценки эффективности лечения, поскольку относится к числу неинвазивных, и его можно использовать многократно.
С помощью КТ можно проверить, распространилась ли болезнь на легкие, и обнаружить небольшие легочные и субплевральные узелки опухоли. Этим методом также проверяется состояние средостенных лимфатических узлов. Информацию можно использовать для корректировки лечебных процедур, а полученные сканы могут оказаться полезными для планирования последующего курса лучевой терапии.
При обследовании таза, подвздошных и нижних парааортальных узлов, если они не увеличены, метод КТ оказывается менее чувствительным, по сравнению с лимфографией. Однако он полезен при обследовании верхней части брюшной полости, когда применение лимфографии связано с определенными ограничениями. В частности, с помощью лимфографии не удается обнаружить небольшие очаги опухоли в печени и селезенке.
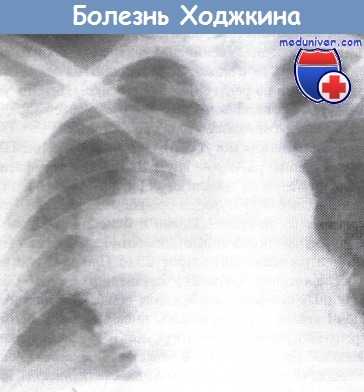
Внедрение разросшегося узла корня легкого в правое легкое
Компьютерно-томографическое обследование брюшной полости особенно полезно, когда с его помощью удается обнаружить обширное распространение заболевания у больных без определенной симптоматики. Это свидетельствует о необходимости изменения тактики лечения.
Ультразвуковые и КТ-обследования нередко изменяют подход к лечению больного, однако в отличие от лапаротомии они не позволяют выбрать метод лечения, и с их помощью невозможно обнаружить микроповреждения в селезенке.
Сканирование костей может оказаться полезной процедурой для обнаружения в них очагов поражения. При обычном обследовании метод сканирования не очень информативен, однако при жалобах больного на боль в костях этот метод приобретает особую важность, поскольку при положительном результате необходимо менять тактику лечения, если, конечно, выявленные повреждения являются следствием болезни Ходжкина. Результат сканирования следует проверить, проведя рентгенографию пораженного участка, поскольку его повышенная плотность на скане может объясняться различными причинами.
Дифференциальный диагноз между фиброзом и активной фазой болезни Ходжкина иногда удается поставить при проведении сканирования с использованием изотопа галлия. Этот метод оказывается особенно ценным, если обследуют леченого больного при подозрении на рецидив. В настоящее время обычно используют высокие дозы изотопа галлия. Этим методом также можно воспользоваться для того, чтобы выяснить, остался ли активный очаг опухоли в средостенной области после химиотерапии.
Перед проведением лимфографии канюлируют лимфатические сосуды и в них медленно вводят раствор контрастного вещества, обладающий низкой вязкостью. Рентгенографию тазовой и брюшной областей проводят во время введения контрастного вещества и на следующий день. Этот метод позволяет получить информацию о состоянии лимфатических узлов, для которых при КТ-обследовании не было выявлено признаков патологии. Однако метод технически труден, создает неудобства для больного, и после обследования иногда развивается реакция гиперчувствительности.
Рентгенографическое обследование желудка и кишечника при отсутствии соответствующей симптоматики проводить не обязательно. На рентгенограмме желудка при болезни Ходжкина обычно видно обширное затемнение, иногда напоминающее язву. Типичный инфильтрат в толстом и тонком кишечнике выглядит в виде протяженного участка кишки с нарушенной слизистой и утолщенной стенкой. Повреждения в кишечнике могут иметь сплошной или очаговый характер.
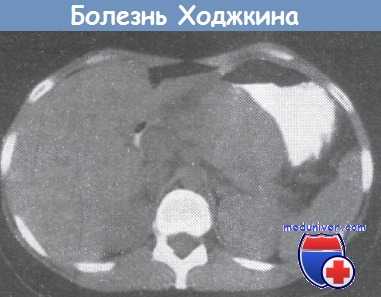
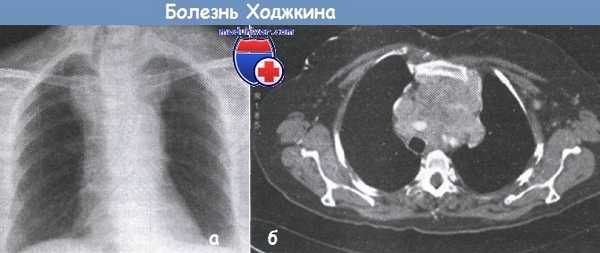
Результаты компьютерной томографии брюшной полости больного со стадией III болезни Ходжкина.
Видно смещение желудка влево под действием массы разросшихся лимфатических узлов.
Лабораторная диагностика лимфогранулематоза - анализы
Диагноз лимфогранулематоза устанавливается только на основании гистологического исследования лимфатического узла или другого очага первичной локализации (при необходимости дополнительно проводится иммуногистохимическое исследование).
Изменения данных лабораторных исследований неспецифичны, однако некоторые из них имеют прогностическое значение. Инструментальные исследования необходимы для определения стадии заболевания. Это чрезвычайно важно, поскольку стратегия лечения больных лимфогранулематозом в ранних и далеко зашедших стадиях заболевания различна.
Клинический анализ крови при лимфогранулематозе. Для начала заболевания наиболее характерны умеренный нейтрофильный лейкоцитоз, а также увеличение СОЭ, которое хорошо коррелирует с активностью процесса и является важным прогностическим фактором. В редких случаях лимфогранулематоза сопровождается высокой эозинофилией. При рецидиве возможен тромбоцитоз. В далеко зашедших стадиях часто развиваются лимфопения, а также панцитопения, обусловленная проводимым лечением или поражением костного мозга.
Биохимические исследования при лимфогранулематозе проводятся с целью определения биологической активности заболевания (фибриноген, гаптоглобин, церулоплазмин, а2 и у-глобулины); кроме того, перед началом лечения необходимо исследование функции печени и почек.
Исследование костного мозга при лимфогранулематозе. Для определения стадии лимфогранулематоза обязательно проведение трепанобиопсии костного мозга, при которой специфическая инфильтрация обнаруживается у 20% больных. Независимо от объема поражения лимфатических узлов у этих пациентов диагностируется IV стадия заболевания. Исследование миелограммы при лимфогранулематозе не относится к обязательным исследованиям и проводится при развитии выраженной цитопении или вторичного онкогематологического заболевания.
Цитогенетические и молекулярно-генетические изменения при лимфогранулематозе. Результаты хромосомного анализа при лимфогранулематозе отличаются от таковых при неходжкинских лимфомах (НХЛ), несмотря на некоторое сходство заболеваний. Если для НХЛ необычны случаи с числом хромосом, большим 50, то при лимфогранулематозе модальное число хромосом в большинстве случаев является около-триплоидным (около 69 хромосом) или около-тетраплоидным (около 92 хромосом). Чаще всего клональные изменения при лимфогранулематозе ассоциируются с перестройками 2р, 4р, 6q, 8q, 9p, 12p, 14q и 16q.
Наиболее часто выявляемыми молекулярно-генетическими изменениями являются клональные реаранжировки генов Ig, различные мутации гена р53. Патогно-моничных структурных хромосомных перестроек и их молекулярно-гене-тических эквивалентов для лимфогранулематоза, в отличие от некоторых типов неходж-кинских лимфом, в настоящее время не описано.
Исследования, необходимые для диагностики и определения стадии лимфогранулематоза
| Наименование исследования | Цель проведения |
| Анамнез заболевания | Выявление В-симптомов |
| Физикальное обследование | Выявление лимфоаденопатии, гепато- и спленомегалии |
| Биопсия лимфатического узла | Морфологическая диагностика лимфогранулематоза |
| Радиологические исследования (рентгенография, компьютерная томография) | Определение распространенности поражения лимфоидной ткани и нелимфоидных органов (стадирование) |
| Общий анализ крови, фибриноген, белковые фракции, церулоплазмин | Определение биологической активности заболевания |
| Трансаминазы, билирубин, ЛДГ, щелочная фосфатаза, креатинин, мочевина | Определение функции печени и почек до начала лечения |
| Трепанобиопсия костного мозга | Уточнение стадии заболевания |
Рентгенография органов грудной клетки при лимфогранулематозе в двух проекциях проводится для выявления поражения медиастинальных лимфатических узлов, легких и плевры.
Ультразвуковое исследование органов брюшной полости при лимфогранулематозе позволяет диагностировать поражение печени, селезенки и внутрибрюшных лимфатических узлов.
Компьютерная томография органов грудной клетки, брюшной полости и малого таза при лимфогранулематозе — оптимальный метод для определения объема поражения при первичном обследовании и контроля результатов лечения. Исследование позволяет значительно точнее, чем рентгенография и УЗИ, определить стадию процесса, выявить увеличение тех групп лимфатических узлов, которые плохо визуализируются другими методами.
Внедрение компьютерной томографии позволило отказаться от применявшихся ранее для определения стадии лимфогранулематоза методов (нижней лим-фографии и диагностической лапаротомии со спленэктомией).
По показаниям проводятся и другие исследования (радионуклидные — для выявления поражения костной системы, магнитно-резонансная томография — с целью диагностики поражения центральной нервной системы и др.).
В последнее время для оценки объема опухоли и ее ответа на терапию все шире используется более точный, чем КТ, метод — позитронно-эмиссионная томография (ПЭТ). Использование ПЭТ позволяет дифференцировать опухолевые и увеличенные вследствие воспаления лимфатические узлы, обнаруживать минимальные признаки опухоли в нормальных по размеру лимфатических узлах (минимальная остаточная болезнь), точнее диагностировать поражение костного мозга. Использование комбинированной методики (ПЭТ-КТ) еще более увеличивает диагностические возможности.
Наиболее адекватным методом для морфологической диагностики лимфогранулематоза и дифференциального диагноза с другими заболеваниями (инфекции, диффузные болезни соединительной ткани, онкогематологические заболевания, в редких случаях — метастазы солидной опухоли) является гистологическое исследование лимфатического узла, которое при необходимости дополняется иммуногистохимией.
Цитологическое исследование аспирата лимфатического узла обычно позволяет поставить диагноз лимфогранулематоза, однако возможности метода существенно ниже. В связи с этим при увеличении одного лимфатического узла проводится его операционная биопсия и гистологическое исследование. При генерализованной лимфоаденопатии дополнительно к операционной биопсии может быть выполнена аспирационная биопсия другого лимфатического узла. Основное преимущество цитологического метода — быстрая диагностика (один день). В то же время планирование лечения следует проводить только после получения гистологического заключения.
При решении вопроса о целесообразности проведении операционной биопсии следует руководствоваться следующими правилами:
1) биопсия показана при наличии в течение 3-4 недель наблюдения врачом даже одного увеличенного лимфатического узла (размером не менее 2 см) без признаков воспаления;
2) если предполагается связь лимфоаденопатии с перенесенной инфекцией, может быть проведен курс антибактериальной терапии (компрессы, сухое тепло и другие физиотерапевтические методы категорически противопоказаны!), после чего принимается окончательное решение о целесообразности биопсии;
3) для иссечения выбирают наиболее измененный, крупный, глубоко лежащий лимфатический узел;
4) при генерализованной лимфаденопатии используют биопсию шейных, надключичных или подмышечных лимфатических узлов (биопсия паховых лимфатических узлов нежелательна, поскольку интерпретация гистологических изменений затруднена из-за следов массивной антигенной стимуляции).
Обычно лимфатический узел иссекают целиком (эксцизионная биопсия). Частичное иссечение лимфатического узла (инцизионная биопсия) используется при наличии конгломерата лимфатических узлов. При проведении диагностической торако- или лапаротомии (в тех случаях, когда у больного выявлено только увеличение висцеральных лимфатических узлов) и подтверждении при экспресс-исследовании операционного материала диагноза лимфогранулематоза выполняется только биопсия. Радикальное удаление пораженных лимфатических узлов или их конгломератов противопоказано. Это приводит к значительному ухудшению результатов лечения, поскольку:
1) большой объем оперативного вмешательства сопровождается диссеминацией опухоли;
2) на длительный срок откладывается проведение оптимальных при лимфогранулематозе методов лечения: лучевой и/или химиотерапии.
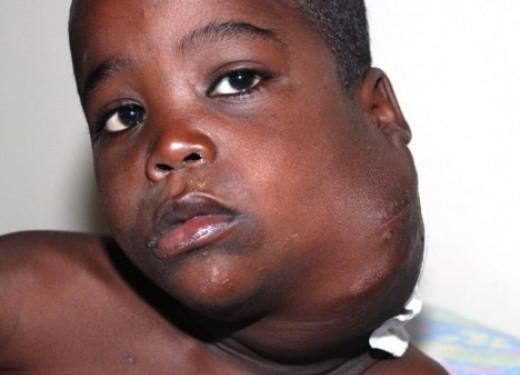
Лимфогранулематоз
Лимфогранулематоз - злокачественная гиперплазия лимфоидной ткани, характерным признаком которой является образование гранулем с клетками Березовского-Штернберга. Для лимфогранулематоза специфично увеличение различных групп лимфатических узлов (чаще нижнечелюстных, надключичных, медиастинальных), увеличение селезенки, субфебрилитет, общая слабость, похудание. С целью верификации диагноза осуществляется биопсия лимфоузлов, диагностические операции (торакоскопия, лапароскопия), рентгенография грудной клетки, УЗИ, КТ, биопсия костного мозга. В лечебных целях при лимфогранулематозе проводится полихимиотерапия, облучение пораженных лимфоузлов, спленэктомия.
Общие сведения
Лимфогранулематоз (ЛГМ) – лимфопролиферативное заболевание, протекающее с образованием специфических полиморфно-клеточных гранулем в пораженных органах (лимфоузлах, селезенке и др.). По имени автора, впервые описавшего признаки заболевания и предложившего выделить его в самостоятельную форму, лимфогранулематоз также называют болезнью Ходжкина, или ходжкинской лимфомой. Средний показатель заболеваемости лимфогранулематозом составляет 2,2 случая на 100 тыс. населения. Среди заболевших преобладают молодые люди в возрасте 20-30 лет; второй пик заболеваемости приходится на возраст старше 60 лет. У мужчин болезнь Ходжкина развивается в 1,5-2 раза чаще, чем у женщин. В структуре гемобластозов лимфогранулематозу отводится втрое место по частоте возникновения после лейкемии.
Причины лимфогранулематоза
Этиология лимфогранулематоза до настоящего времени не выяснена. На сегодняшний день в числе основных рассматриваются вирусная, наследственная и иммунная теории генеза болезни Ходжкина, однако ни одна из них не может считаться исчерпывающей и общепризнанной. В пользу возможного вирусного происхождения лимфогранулематоза свидетельствует его частая корреляция с перенесенным инфекционным мононуклеозом и наличием антител к вирусу Эпштейна-Барр. По меньшей мере, в 20% исследуемых клеток Березовского-Штернберга обнаруживается генетический материал вируса Эпштейна-Барр, обладающего иммуносупрессивными свойствами. Также не исключается этиологическое влияние ретровирусов, в т. ч. ВИЧ.
На роль наследственных факторов указывает встречаемость семейной формы лимфогранулематоза и идентификация определенных генетических маркеров данной патологии. Согласно иммунологической теории, имеется вероятность трансплацентарного переноса материнских лимфоцитов в организм плода с последующим развитием иммунопатологической реакции. Не исключается этиологическое значение мутагенных факторов - токсических веществ, ионизирующего излучения, лекарственных препаратов и других в провоцировании лимфогранулематоза.
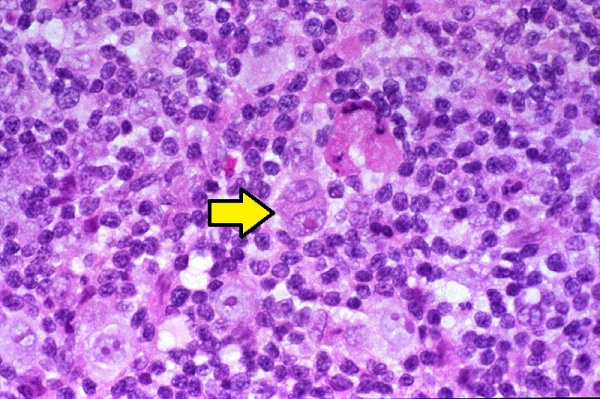
Предполагается, что развитие лимфогранулематоза становится возможным в условиях Т-клеточного иммунодефицита, о чем свидетельствует снижение всех звеньев клеточного иммунитета, нарушение соотношения Т-хелперов и Т-супрессоров. Главным морфологическим признаком злокачественной пролиферации при лимфогранулематозе (в отличие от неходжкинских лимфом и лимфолейкоза) служит присутствие в лимфатической ткани гигантских многоядерных клеток, получивших название клеток Березовского-Рид-Штернберга и их предстадий – одноядерных клеток Ходжкина. Кроме них опухолевый субстрат содержит поликлональные Т-лимфоциты, тканевые гистиоциты, плазматические клетки и эозинофилы. При лимфогранулематозе опухоль развивается уницентрически - из одного очага, чаще в шейных, надключичных, медиастинальных лимфатических узлах. Однако возможность последующего метастазирования обусловливает возникновение характерных изменений в легких, ЖКТ, почках, костном мозге.
Классификация лимфогранулематоза
В гематологии различают изолированную (локальную) форму лимфогранулематоза, при которой поражается одна группа лимфоузлов, и генерализованную – со злокачественной пролиферацией в селезенке, печени, желудке, легких, коже. По локализационному признаку выделяется периферическая, медиастинальная, легочная, абдоминальная, желудочно-кишечная, кожная, костная, нервная формы болезни Ходжкина.
В зависимости от скорости развития патологического процесса лимфогранулематоз может иметь острое течение (несколько месяцев от начальной до терминальной стадии) и хроническое течение (затяжное, многолетнее с чередованием циклов обострений и ремиссий).
На основании морфологического исследования опухоли и количественного соотношения различных клеточных элементов выделяют 4 гистологические формы лимфогранулематоза:
- лимфогистиоцитарную, или лимфоидное преобладание
- нодулярно-склеротическую, или нодулярный склероз
- смешанно-клеточную
- лимфоидное истощение
В основу клинической классификации лимфогранулематоза положен критерий распространенности опухолевого процесса; в соответствии с ним развитие болезни Ходжкина проходит 4 стадии:
I стадия (локальная) – поражена одна группа лимфоузлов (I) либо один экстралимфатический орган (IE).
II стадия (регионарная) - поражены две или более группы лимфатических узлов, расположенных с одной стороны диафрагмы (II) либо один экстралимфатический орган и его регионарные лимфоузлы (IIE).
III стадия (генерализованная) – пораженные лимфоузлы расположены с обеих сторон диафрагмы (III). Дополнительно может поражаться один экстралимфатический орган (IIIE), селезенка (IIIS) либо они вместе (IIIE + IIIS).
IV стадия (диссеминированная) – поражение затрагивает один или несколько экстралимфатических органов (легкие, плевру, костный мозг, печень, почки, ЖКТ и др.) с одновременным поражением лимфоузлов или без него.
Для обозначения наличия или отсутствия общих симптомов лимфогранулематоза на протяжении последних 6 месяцев (лихорадки, ночной потливости, похудания) к цифре, обозначающей стадию болезни, добавляются буквы А или В соответственно.
Симптомы лимфогранулематоза
К числу характерных для лимфогранулематоза симптомокомплексов относятся интоксикация, увеличение лимфатических узлов и возникновение экстранодальных очагов. Часто заболевание начинается с неспецифических симптомов – периодической лихорадки с температурными пиками до 39°С, ночной потливости, слабости, похудания, кожного зуда.
Нередко первым «вестником» лимфогранулематоза служит увеличение доступных для пальпации лимфоузлов, которые больные обнаруживают у себя самостоятельно. Чаще это шейные, надключичные лимфатические узлы; реже - подмышечные, бедренные, паховые. Периферические лимфоузлы плотные, безболезненные, подвижные, не спаяны между собой, с кожей и окружающими тканями; обычно тянутся в виде цепочки.
У 15-20% пациентов лимфогранулематоз дебютирует с увеличения лимфоузлов средостения. При поражении медиастинальных лимфоузлов первыми клиническими признаками болезни Ходжкина могут служить дисфагия, сухой кашель, одышка, синдром ВПВ. Если опухолевый процесс затрагивает забрюшинные и мезентериальные лимфоузлы, возникают абдоминальные боли, отеки нижних конечностей.
Лимфома Ходжкина у беременных
Лимфома Ходжкина у беременных — это злокачественное лимфопролиферативное заболевание с поражением B-лимфоцитов лимфатических узлов, лимфоидных структур и экстранодулярных тканей, перенесенное до гестации, возникшее или рецидивировавшее во время беременности. Проявляется увеличением лимфоузлов, беспричинной лихорадкой, ночной потливостью, снижением веса, слабостью, кожным зудом, признаками сдавления различных органов. Диагностируется с помощью МРТ, УЗИ, рентгенографии грудной клетки, биопсии лимфоидной ткани. Для лечения используют моно- или полихимиотерапию, дополненную облучением пораженных областей.
МКБ-10
В структуре злокачественных неоплазий, выявляемых у беременных, лимфома Ходжкина (лимфогранулематоз, злокачественная гранулема, болезнь Ходжкина) занимает четвертое место. Заболевание выявляется с частотой 1:1 000 — 1:6 000 беременностей и поражает преимущественно молодых женщин европеоидной расы в возрасте 20-29 лет. Применение современных методов лечения гемобластозов с достижением стойкой ремиссии или полного выздоровления привело к увеличению числа ситуаций, когда под наблюдение акушеров-гинекологов попадают пациентки, ранее перенесшие лимфогранулематоз. При этом риск рецидива лимфомы у беременных с полной ремиссией, длящейся более 3 лет, составляет 9%, а у больных, забеременевших менее чем через 3 года после окончания терапии, достигает 44%.
Причины
Этиология лимфогранулематоза окончательно не установлена. Большинство специалистов в сфере онкогематологии, акушерства и гинекологии не считают гестацию причиной или провоцирующим фактором возникновения либо рецидива болезни Ходжкина. Локальная трансформация B-клеток, характерная для злокачественной гранулемы, вероятно, может быть спровоцирована действием таких факторов, как:
- Инфицирование вирусами Эпштейна-Барр. В 40-70% случаев В-клеточная лимфома EBV-позитивна. Возбудитель является герпесвирусом 4-го типа (HHV4), тропен к B-лимфоцитам, в результате длительного латентного персистирования способен оказывать на иммунные клетки трансформирующий эффект с экспрессией мембранных белков и запуском механизмов апоптоза. Некоторые авторы в числе возбудителей, вызывающих онкотрансформацию B-клеток, также называют микобактерии туберкулеза, герпесвирусы 6-го типа, ВИЧ.
- Воздействие мутагенов. При EBV-негативных формах лимфомы не исключено влияние других неблагоприятных факторов внешней среды. Генные аберрации, способствующие малигнизации лимфоидной ткани, могут происходить под влиянием профессиональных вредностей (работа с производственными ядами), химио- и лучевой терапии, некоторых лекарственных средств (фенитоина и аналогов). Предположительно у ряда пациенток возможен генетически наследуемый дефект систем сдерживания опухолевой трансформации и роста.
Вероятность возникновения В-клеточной лимфомы повышается при приеме иммунодепрессантов после трансплантации органов. В группу риска также входят беременные с врожденными нарушениями иммунитета (болезнью Вискотта-Олдрича) и аутоиммунными расстройствами (ревматоидным артритом, синдромом Шегрена, системной красной волчанкой, целиакией).
Патогенез
Механизм развития лимфомы Ходжкина у беременных аналогичен онкогенезу, происходящему вне гестационного периода. Под влиянием вирусов Эпштейна-Барр и других мутагенных факторов происходит ряд иммуногистохимических процессов, позволяющих перерожденным B-клеткам избегать апоптоза и цитолитического действия Т-киллеров, подавлять иммунную реакцию тканевого микроокружения на неоплазию. По мнению большинства онкогематологов, перерождению подвергаются герминативные лимфоидные B-клетки, которые происходят из зародышевого центра фолликула лимфатического узла.
Патогенез болезни Ходжкина представлен сложными изменениями на уровне транскрипционных факторов, TNF-белков, хемокинов, цитокинов. Утрата регуляторных механизмов апоптоза приводит к неконтролируемому размножению перерожденных B-лимфоцитов — одноклеточных клеток-предшественников Ходжкина и гигантских многоядерных клеток Рид-Березовского-Штернберга. Раковая пролиферация сопровождается ухудшением гуморального иммунитета и реактивным ответом в виде разрастания соединительной ткани. У большинства беременных с лимфогранулематозом прогрессирует недостаточность T-клеточного иммунитета, что впоследствии приводит к развитию интеркуррентных бактериальных, вирусных, грибковых, протозойных инфекций, осложняющихся септическими состояниями.
Классификация
При систематизации вариантов лимфомы Ходжкина учитывают гистологические особенности неоплазии, стадию заболевания, выраженность интоксикационных явлений. Такой подход позволяет наиболее точно прогнозировать течение злокачественной гранулемы и предложить женщине оптимальное решение с учетом возможной пролонгации беременности. Исход заболевания и гестации во многом зависит от типа опухоли. Онкологи различают:
- Лимфогранулематоз с нодулярным склерозом. Определяется у 60,3% беременных со злокачественной гранулемой. Поражаются преимущественно лимфоузлы средостения, лимфоидная ткань делится на отдельные участки («узлы») фиброзными тяжами. Заболевание обычно имеет благоприятный прогноз. В препарате определяются классические многоядерные и лакунарные клетки.
- Смешанноклеточный вариант болезни Ходжкина. При беременности диагностируется у 32,8% заболевших пациенток, протекает менее благоприятно. Как правило, в процесс вовлечены несколько групп лимфоузлов в разных областях, выражена общеклиническая симптоматика. Гистологически проявляется полиморфизмом клеточных элементов.
- Лимфоидное истощение. Редкий неблагоприятный вариант лимфогранулематоза у беременных. Выявляется в 1,4% случаев. Характерна диссеминация онкоклеток с экстралимфатическими повреждениями и значительным угнетением иммунитета. В биоптате присутствуют пласты малигнизированных клеток и фиброзные тяжи, отсутствует нормальная лимфоидная ткань.
Низкопрогредиентная и прогностически наиболее благоприятная лимфома с лимфоидным преобладанием (лимфогистиоцитарный вариант заболевания) и недифференцированные типы неоплазии при гестации возникают крайне редко. При разработке тактики сопровождения беременности акушеры-гинекологи обязательно учитывают стадию онкологического процесса. С учётом количества и локализации поражённых областей, структур (селезенки, вилочковой железы, лимфатического окологлоточного кольца, пейеровых бляшек, аппендикса), экстранодулярных тканей, выраженности клинических симптомов, размеров неоплазии различают 4 стадии болезни Ходжкина. В целом прогноз беременности ухудшается по мере прогрессирования заболевания.
Симптомы ЛХ у беременных
В большинстве случаев первым признаком лимфогранулематоза являются увеличенные безболезненные плотноэластичные лимфатические узлы, которые не спаяны с окружающими тканями и могут образовывать конгломераты. У 70-75% пациенток поражаются шейная и надключичная области, у 15-20% — подмышечная и средостение, у 10% — пах. Позднее всего выявляется поражение медиастинальных лимфоузлов, которые при значительном увеличении сдавливают бронхолегочную ткань, вызывая кашель и затруднение дыхания. Возможно возникновение генерализованного кожного зуда и транзиторной болезненности пораженных лимфоузлов после приема алкоголя.
У 20-30% беременных с ходжкинской лимфомой III-IV стадии выявляются системные общеинтоксикационные симптомы — беспричинное повышение температуры более 38° С, профузные ночные поты, снижение веса на 10% и более, ухудшение аппетита, слабость, что служит прогностически неблагоприятным признаком. У части пациенток отмечаются тяжесть и распирание в левом подреберье, свидетельствующие об увеличении селезенки. При вовлечении в процесс печени часто возникает желтуха, при сдавливании сосудов пораженными паховыми и тазовыми лимфоузлами отекают нижние конечности. У женщин с компрессией верхних дыхательных путей определяются хрипы и одышка. В редких случаях возникают невралгии, паралич верхних или нижних конечностей с утратой двигательной функции, нарушение глотания и речи.
Осложнения
Осложненное течение беременности определяется у 64,7% женщин с лимфомой Ходжкина. Наиболее часто гестация осложняется вирусно-бактериальными инфекциями. У 19,6% беременных обостряется герпетическая инфекция, из них у 10,8% определяется генитальный герпес, у 9,8% часто возникают ОРВИ, у 8,8% наблюдается гестационный пиелонефрит или рецидивирует хронический пиелонефрит. У 18,6% пациенток выявляется анемия. Угроза прерывания беременности в одном или всех трех триместрах диагностируется у 30,4% заболевших, гестозы — почти у 20%. Частота развития фетоплацентарной недостаточности составляет 8,8%, задержки развития плода — 2,9%, у новорожденного возможны нейтропения и тромбоцитопения.
Медикаментозное и лучевое лечение лимфогранулематоза на протяжении первых 2 недель после зачатия провоцирует спонтанный выкидыш. В период органогенеза (на 2-8 неделях гестации) препараты с низкой молекулярной массой индуцируют врожденные аномалии развития, начиная с 3-го месяца гестационного срока – вызывают задержку роста плода. Частота тяжелых полиорганных пороков при проведении полихимиотерапии в 1 триместре беременности достигает 10-25%. Вероятность радиационно-индуцированных генетических дефектов увеличивается на 1% с каждым 1 Гр поглощенной дозы ионизирующего излучения. Экранирование брюшной полости позволяет уменьшить риск мутагенеза вдвое. У женщин после химиолучевой терапии частота последующих многоплодных беременностей достигает 12%, что в 10-20 раз выше по сравнению с общей популяцией.
Диагностика
При рецидиве лимфомы Ходжкина постановка диагноза не представляет особых трудностей. Однако даже в случае первичного заболевания, несмотря на ограниченное применение исследований с использованием ионизирующего излучения (компьютерной томографии, лимфангиографии), современные методы диагностики позволяют вовремя выявить лимфогранулематоз и корректно установить его стадию. Наиболее информативными методами являются:
- Магнитно-резонансная томография. При обнаружении лимфаденопатии МРТ по информативности сопоставима с КТ, однако несколько хуже определяет пораженные узлы в средостении. Трехмерная визуализация органов грудной и брюшной полости, забрюшинного пространства, таза, мягких тканей, сосудов дает возможность точно установить распространенность патологического процесса. При необходимости выполняется МРТ всего тела.
- Ультразвуковое исследование. Эхография — наиболее безопасный метод обследования для беременной и плода. УЗИ брюшной полости и забрюшинного пространства назначают при подозрении на злокачественное перерождение забрюшинных лимфоузлов. Для корректного определения стадии болезни производят УЗИ селезенки, которая может вовлекаться в онкопроцесс. При поверхностном расположении проводят УЗИ лимфатических узлов.
- Рентгенологическое исследование. Рентгенография ОГК в двух проекциях применяется ограниченно при возможном поражении внутригрудных (медиастинальных) лимфоузлов. Для исключения негативного влияния на плод обязательно экранируется брюшная полость. При наличии показаний выполняется КТ грудной полости без использования контраста.
- Гистологическое исследование биоптата. Достоверными маркерами лимфогранулематоза являются опухолевые клетки — одноядерные Ходжкина и многоядерные Рид-Штернберга. В зависимости от гистологического варианта заболевания они могут быть единичными, располагаться очагами между фиброзными тяжами или полностью замещать нормальную лимфоидную ткань. В препарате также могут присутствовать лакунарные клетки.
В общем анализе крови обычно отсутствуют какие-либо специфические изменения, повышение СОЭ свидетельствует о неблагоприятном течении процесса. При наличии экстранодулярных симптомов лимфомы показано определение уровней щелочной фосфатазы, АлТ, АсТ, креатинина, общего белка, других лабораторных маркеров поражения печени и почек, биопсия костного мозга. Болезнь Ходжкина у беременных дифференцируют с вирусными лимфаденитами при краснухе, кори, инфекционном мононуклеозе, цитомегаловирусной инфекции, паразитарными поражениями лимфоузлов (токсоплазмозом, гистоплазмозом, эхинококкозом, дирофиляриозом, лейшманиозом), лейкозами, неходжкинскими лимфомами, туберкулезом, саркоидозом, раком легких. По показаниям пациентку кроме акушера-гинеколога и онкогематолога консультируют инфекционист, фтизиатр, пульмонолог, онколог, гастроэнтеролог, невропатолог, неонатолог.
Лечение ЛХ у беременных
При выборе терапевтической тактики учитывают агрессивность неоплазии, гестационный срок, желания пациентки. Вне зависимости от формы и стадии опухоли может быть принято одно из трех возможных решений: прерывание беременности, выжидательно-наблюдательный подход, активное противоопухолевое медикаментозно-лучевое лечение по общим принципам. В соответствии с рекомендациями Министерства здравоохранения и социального развития России, медицинский аборт до 12-недельного срока рекомендован больным с лимфомой 3-4-й стадии. На более поздних сроках при агрессивном течении онкопроцесса вопрос прерывания гестации решается консилиумом с учетом мнения беременной и ее родственников.
При индолентном (медленно прогрессирующем) нодулярном склерозе IA-IIA стадий возможно успешное ведение большинства пациенток без назначения лечения на протяжении некоторого времени. В таких случаях беременность пролонгируется до достижения плодом жизнеспособности, обеспечивается регулярный УЗИ- или МРТ-контроль, а терапия болезни Ходжкина откладывается до II-III триместров и даже на послеродовый период. Женщинам с массивным поражением, наличием общеклинической B-симптоматики, экстранодулярным поражением, поддиафрагмальным распространением процесса, быстрым прогрессированием лимфогранулематоза назначаются:
- Химиотерапия. До II триместра предпочтительна монохимиотерапия алкалоидными цитостатиками. Далее применяется протокол ABVD без алкилирующих препаратов либо CHOP-подобные режимы. При рефрактерных формах болезни Ходжкина и рецидиве заболевания после I триместра возможно назначении более активных MOPP и MOPP-подобных схем. Миелосупрессивное лечение должно быть завершено не позднее, чем за 3 недели до предполагаемых родов.
- Радиотерапия. Обычно лучевую терапию откладывают до конца гестации, но не дольше 9 недель после последней химиотерапии. При клинически диагностированном химиорезистентном лимфогранулематозе или невозможности проведения химиотерапии выполняется облучение мантиевидными либо мини-мантиевидными полями, обеспечивается защита плода с помощью свинцового фартука. Суммарная полученная доза не должна превышать 10 Гр.
B-клеточная лимфома не является показанием для оперативного родоразрешения. При отсутствии акушерских противопоказаний беременность завершают естественными родами. Больным с выраженной постхимиотерапевтической тромбоцитопенией (менее 100∙10 9 /л) из-за повышенного риска образования пункционных гематом противопоказаны спинальная и эпидуральная анальгезия. Кесарево сечение может производиться при наличии осложнений противоопухолевой терапии — постлучевого кардиофиброза, сердечно-легочной недостаточности II-III степени, патологических переломов поясничных позвонков, асептического некроза тазобедренного сустава. Пациенткам в состоянии ремиссии не противопоказано грудное вскармливание, при активной лимфоме лактацию рекомендуется подавить.
Прогноз и профилактика
По данным исследований, гестация и ее сохранение не влияют на течение лимфогранулематоза. Применение полихимиотерапии самостоятельно или в комбинации с лучевой терапией позволяет достичь излечения у 70-80% беременных с впервые выяв ленной лимфомой Ходжкина. Прогностически неблагоприятными признаками являются массивное поражение лимфоузлов средостения, вовлечение в процесс 3 и более областей (лимфоидных структур), наличие экстралимфатических поражений, значительное ускорение СОЭ (при отсутствии общеклинических симптомов — свыше 50 мм/ч, а при их наличии — свыше 30 мм/ч).
Пациенткам, получавшим противолимфогранулематозное лечение, рекомендуется воздержаться от зачатия в течение 3 лет после завершения терапии. Менструальная функция, которая часто нарушается после применения химиопрепаратов, обычно восстанавливается за 2-3 года. Если больной назначались протоколы с использованием больших доз глюкокортикоидов, перед планируемой беременностью желательно провести денситометрию для исключения остеопении или остеопороза. Беременных, пролеченных по поводу злокачественной гранулемы, относят в группу высокого акушерского риска. После постановки на учет в женской консультации их должен не менее 12 раз осмотреть онкогематолог (онколог). В связи с недостаточной изученностью этиологии специальных мер профилактики болезни Ходжкина не предложено.
1. Лимфома Ходжкина и беременность/ Скрябина Л.С., Россоха Е.И., Лазарева Д.Г., Задонцева Н.С., Нечунаева Т.Г.// Российский онкологический журнал. – 2015 - №4.
2. Беременность и лимфомы: тактика ведения беременности, принципы диагностики и лечения// Акушерство и гинекология, 2011 - №3.
3. Особенности течения беременности у женщин с лимфомой Ходжкина/ Комова Т.Д., Шмаков Р.Г., Демина Е.А.// Вестник РОНЦ им. Н. Н. Блохина РАМН. – 2008.
4. Тактика ведения беременности у женщин с онкогематологическими заболеваниями (часть i лимфопролиферативные заболевания)/ Шмаков Р.Г., Демина Е.А., Комова Т.Д., Пилова И.В.// Клиническая онкогематология. Фундаментальные исследования и клиническая практика. – 2009.
Читайте также:
