Показания для переливания цельной крови
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Показания для переливания компонентов крови
Несмотря на широкое внедрение гемопоэтических факторов роста, трансфузионная терапия играет важную роль в лечении онкологических больных, особенно сейчас, когда более эффективные методы терапии позволили увеличить продолжительность жизни. Так же как пациенты с хроническими заболеваниями, они нуждаются в частом переливании компонентов крови.
Это обусловлено осложнениями, связанными не только с основной болезнью, но и с ее лечением. Цельную кровь разделяют на клеточные и неклеточные компоненты, включающие эритроциты, тромбоциты и плазму.
Компоненты крови: порция крови разделяется физическими и механическими способами, такими как дифференциальное центрифугирование. Все большее значение в трансфузиологии приобретает технология разделения клеток, позволяющая отбирать тромбоциты, плазму, гранулоциты, стволовые клетки крови и эритроциты.
Антикоагулянты и другие добавки позволяют хранить эритроциты до 42 дней.
Эритроцитная масса
Эритроцитная масса: ее получают из цельной крови центрифугированием с последующим удалением плазмы.
(1) Гематокрит 60-80 %.
(2) Показания:
a) восполнение числа эритроцитов и гемоглобина у больных с анемией при сердечной и почечной недостаточности, ожогами или угнетением кроветворения;
b) истощенные больные;
c) пожилые больные;
d) больные с заболеванием печени.
(3) Рекомендуется использовать эритроцитную массу при потере крови менее 1000—1500 мл/70 кг; при больших потерях следует использовать цельную кровь (в РФ ее использование в мирное время запрещено).
(4) Терапевтический эффект: у взрослого с массой тела 70 кг после переливания 1 дозы эритроцитной массы гематокрит должен возрастать на 3—4 %.
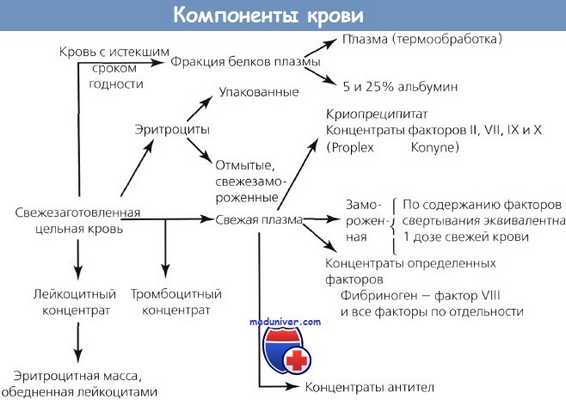
Замороженная эритроцитная масса
Замороженная эритроцитная масса: длительная сохранность эритроцитной массы может быть достигнута добавлением глицерина; перед переливанием эритроцитную массу размораживают и отмывают от глицерина.
(1) Преимущества:
a) кровь редких групп может храниться длительно;
b) содержание 2,3-дифосфоглицерола и аде-нозинтрифосфата остается таким же, как в день замораживания крови;
c) не содержит плазменного белка, тромбоцитов, лейкоцитов и фибрина; показан больным с повторяющейся фебрильной негемолитической трансфузионной реакцией, обусловленной антителами к лейкоцитам;
d) по сравнению с переливанием цельной крови риск передачи гепатита снижен.
(2) Недостатки:
a) дорогая;
b) срок годности 24 ч;
c) требуется время для размораживания и отмывания от глицерина.
Лейкоцитный концентрат
Лейкоцитный концентрат: обеднен эритроцитами; снижает частоту фебрильных трансфузионных реакций.
(1) Показания:
а) снижение абсолютного числа гранулоцитов менее 0,5 х 10 9 /л (0,5 х 10 9 /мл) при наличии инфекции, не контролируемой антибактериальной терапией.
Тромбоцитный концентрат
(1) Одна доза тромбоконцентрата содержит 5,5 х 10 10 тромбоцитов, суспендированных в 30—50 мл плазмы.
(2) Срок годности: 72 ч при комнатной температуре.
(3) Тромбоцитопения обычно не приводит к массивному кровотечению, если число тромбоцитов не снизится до менее 20 000/мкл, за исключением случаев, связанных с дефектами функции тромбоцитов, коагуляции, а также кровотечений, вызванных травмой или операцией.
(4) Для того чтобы гемостаз находился на адекватном уровне, у больного после травмы или перед операцией число тромбоцитов должно быть не менее 100 000/м кл.
(5) 1 доза тромбоцитного концентрата увеличивает количество тромбоцитов на 7000 — 10 000/мкл.
(6) Повторное переливание тромбоконцентрата может привести к иммунизации антигенами HLA и рефрактерности.
(7) Должен вводиться через фильтр с диаметром пор 170 мкм.
Свежезамороженная плазма
(1) Содержит альбумин, глобулин, активные факторы свертывания, комплемент и электролиты.
(2) Должна быть совместима по эритроцитарным антигенам групп AB0 и резус.
(3) Срок годности: 12 мсс. при температуре —20— 30 °С; необходимо использовать в течение 2 ч после размораживания.
(4) Показания:
a) дефицит факторов свертывания крови;
b) потеря плазмы;
c) быстрая отмена пероральных антикоагулянтов.
Криопреципитат
Криопреципитат: после оттаивания свежезамороженной плазмы при температуре 4 СС остается нерастворимый на холоде осадок; он содержит фактор VIII с фибриногеном и фактор XIII.
(1) Показания:
a) болезнь Виллебранда;
b) восполнение дефицита фибриногена, фактора XIII.
Плазменная фракция крови
Плазменная фракция: дериваты плазмы получают химическим способом, таким как преципитацией спиртом.
a. Концентраты факторов свертывания.
(1) Концентраты фактора VIII.
(2) Концентраты фактора IX.
(3) Протромбиновый комплекс (концентраты факторов II, VII, IX, X).
(4) Концентраты фибриногена.
b. Концентраты иммуноглобулина.
c. Альбумин: фильтрованный и пастеризованный путем инкубации в течение 10 ч при температур 60 °С для исключения риска вирусных гепатитов.
(1) 5% альбумин: изоосмотический, натрий 145 мэк-в/л; для быстрого увеличения объема циркулирующей крови.
(2) 25% альбумин: натрий 145 мэкв/л; вводится в/в; один объем 25% альбумина вызывает переход из внесосудистого пространства в сосудистое русло 4 объемов жидкости; используется для лечения ги-поальбуминемии.
d. Плазменный белковый фактор: 5% раствор отобранного человеческого плазменного белка в буферизованном соляном растворе; термообработанный, чтобы устранить риск гепатита; показан для быстрого увеличения объема циркулирующей крови.
Раствор гемоглобина
Раствор гемоглобина, свободный от стромы.
а. Преимущества:
1) нет необходимости в определении группы крови;
2) более длительный срок хранения;
3) лучше поддерживает микроциркуляцию;
4) улучшение оксигенации ишемизированных участков миокарда;
5) отсутствие антигенности.
Аутогемотрансфузия
Аутогемотрансфузия: заготовка и трансфузия (возвращение) собственной крови больного, взятой до или во время операции. Кровь заготавливают за 2 нед. до хирургической процедуры, гемоглобин должен быть на уровне 110 г/л или выше. Если существует необходимость в большем количестве крови, можно использовать замороженные эритроциты. Многие пациенты могут сдавать кровь 1 раз в неделю. Ин-траоперационная заготовка излившейся крови осуществляется только в стерильныхусловиях; она не должна содержать возбудителей инфекций и злокачественных клеток. Для получения эритроцитной массы с целью аутогемотрансфузии кровь больного собирают в стерильные полиэтиленовые пакеты, промывают и концентрируют.
Осложнения переливания компонентов крови
Главные осложнения, связанные с переливаниями компонентов крови, — инфекционные, трансфузионные реакции и аллоиммунизация. При каждом 6000-м переливании крови возникает острая гемолитическая реакция, уровень летальности при которой составляет 1:17. В основе этих реакций лежит несовместимость по антигенам АВО и внутриклеточный гемолизом. Развивается лихорадка, озноб, боль в груди, тошнота, гипотония и диссеминированное внутрисосудистое свертывание. Слабые реакции на антигены лейкоцитов и тромбоцитов обычно проявляются только эпизодами лихорадки. Гемолитические реакции на антигены других систем, таких как Kidd, Duffy и Kell, могут сопровождаться лихорадкой, анемией, гипербилирубинемией и положительной прямой пробой Кумбса.
Некоторые из легких трансфузионных реакций проявляются спустя 7—10 дней после переливания.
Получены и доступны гемопоэтические ростовые факторы, позволяющие ограничить применение крови и ее компонентов у онкологических больных. Выделение и синтез эритропоэтина существенно сократили трансфузии крови и эритроцитной массы. Доказано, что Г-КСФ уменьшает частоту инфекционных осложнений у больных с нейтропенией после химиотерапии (ХТ). Ограничения к использованию тромбоцитного компонента стимулировали поиски веществ, индуцирующих продукцию тромбоцитов. Эти препараты уже доступны. Кроме того, тромбопоэтические факторы роста способны увеличивать эффективность тромбафереза и получить от одного донора значительно больше тромбоцитов и стволовых клеток.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Показания для переливания цельной крови
При гематологическом лечении применяется, в основном, цельная кровь и ее фракции. По мере развития техники отделения и хранения составных элементов крови внедрилось использование именно тех фракций крови, которые абсолютно необходимы больному.
В процессе гематологического оживления применяются следующие основные продукты: свежая и консервированная кровь; эритроцитная масса и ее разновидности: концентрированная, разжиженная, промытая (без плазмы и лейкоцитов) и законсервированная замораживанием, в условиях низкой и очень низкой температур (—79°С и —180°С соответственно); лейкоцитная масса; тромбоцитная масса; цельная плазма и ее разновидности: свежая, законсервированная при температуре +4°С, замороженная и лиофилизированная; дефибринированная плазма; плазматические фракции, такие как гаммаглобулин, специфический иммуноглобулин, фибриноген, человеческий белок, концентрат фактора X (протромбиновый комплекс), криопреципитат (концентрат фактора VIII) и пр.
Цельная кровь получается от вполне здоровых доноров, причем для отбора используются противосвертывающие растворы, из них наиболее применяемыми являются лимонная кислота-цитратдекстроз (ЛКЦД) и цитрат-фосфат натрия-декстроз (ЦФНД). Цельная кровь применяется либо в свежем (в течение первых суток), либо в законсервированном (при температуре +40°С в течение 2—21 дней) видах.
В прошлом цельная кровь широко использовалась, в настоящее время показания значительно сократились и сводятся к острому геморрагическому шоку, анемии при острых костномозговой аплазии и лейкемии, анемии у страдающих гемофилией в период геморрагического приступа и анемии при остром фибринолизе в военное время, в мирное время переливание цельной крови запрещено законодательно.
Основными признаками, указывающими на необходимость переливания, следующие: понижение показателя гемоглобина до менее 8 г/100 мл, понижение гематокрита до менее 30%, равно как и клинические признаки кислородного голодания (бледность, одышка, артериальная гипотензия).
Не рекомендуется применение переливания цельной крови при формах анемии, которые можно лечить железом, витамином В12, фолиевой кислотой и эритроцитной массой. Подчеркиваем бесцельность переливания лишь одного баллона крови, поскольку при этом клиническая польза для больного не отмечается, но взамен могут развиьтся серьезные осложнения.
«Стимулирующий» или «питательный» эффекты не получили какого-либо научного обоснования. «Предупредительное» дооперационное переливание не оправдано в случае отсутствия анемии, после операции назначать переливание крови лишь когда анемию нельзя устранить иным способом.
Осложнения, вызываемые переливанием цельной крови двух видов: непосредственные и поздние. К первым относятся острая гемолитическая реакция, реакция за счет изоиммунизации, реакция, обусловленная массивным переливанием (отравление цитратом, ацидоз, гиперкалиемия, заниженная свертываемость), бактериемический шок после переливания зараженной крови, эмболия, перенагрузка сердечно-сосудистой системы вплоть до острого отека легких, аллергическая и лихорадочная реакции.
Ко вторым относятся вызываемые: изоиммунизацией к эритроцитным, лейкоцитным, тромбоцитным и плазматическим факторам; передачей вирусных или микробных заразных болезней (сывороточный гепатит, сифилис, малярия, инфекционный мононуклеоз, заражение цитомегаловирусом, прочие заразные болезни и зоонозы); гемосидерозом.
Частным случаем является использование аутологической законсервированной крови. Когда хирургическое вмешательство не носит срочный характер и может быть запланированно своевременно, необходимая кровь отбирается у данного больного. На протяжении 3 недель можно отобрать примерно 3 л крови, которая консервируется, а затем вводится больному до или после операции.
Аутологическая законсервированная кровь отличается полной совместимостью и лишена возможности передачи сывороточного гепатита.
Переливание крови: целесообразность и совместимость
Переливание крови (гемотрансфузия) — сложная процедура, которая проводится пациентам, нуждающимся в цельной крови или ее компонентах. Назначается с большой осторожностью и только в случае крайней необходимости.
Показания для переливания крови
Норма гемоглобина в крови человека варьируется в пределах 120-170 г/л, причем у женщин его уровень будет ниже. Переливание может быть назначено в том случае, если показатель падает до 70 г/л. Чаще всего это наблюдается при разных видах анемий и других болезнях крови. При этом если падение гемоглобина было не резким, уровень стабилен и варьируется в пределах 70-60 г/л, процедура может быть заменена другим лечением.
Одно из главных показаний для гемотрансфузии — массивная кровопотеря. Однако и здесь решение о переливании крови принимает исключительно врач, в зависимости от конкретной ситуации и рисков. Нужно учитывать, что вся кровь в организме делится на:
- циркулирующую (60%) — находится в кровяном русле;
- депонированную (40%) — находится в селезенке, печени, подкожной клетчатке.
Даже потеря около 20% из общего количества не сказывается критически на артериальном давлении — кровь просто перераспределяется. Так, например, стандартный забор донорской крови составляет 300-400 мл (10%) и это не отражается на здоровье человека. К тому же в некоторых случаях переливание крови можно заменить внутривенным введением физраствора. При необходимости позже процедура может быть дополнена переливанием эритроцитной массы.
При некоторых болезнях гемотрансфузия необходима на постоянной основе, переливания могут делаться даже ежедневно. Среди таких диагнозов:
- Апластическая анемия (когда костный мозг перестает продуцировать компоненты крови).
- Гемофилия.
- Лейкемия.
- Реабилитация после химиотерапии.
Также процедура назначается при обширных гнойных процессах или повреждениях — сепсисе, ожоге, травме. Донорская кровь может понадобиться при хирургических вмешательствах и осложненных родах.
Анализ донорской крови
Одой из серьезных опасностей гемотрансфузии считается инфицирование пациента, ведь вместе с донорской кровью он получает и все входящие в ее состав антигены и антитела. Долгое время именно переливание стояло в списке главных причин заражения вирусами, которые передаются через кровь и ее компоненты.
Поэтому сегодня по рекомендациям ВОЗ все донации должны проверяться на наличие гепатита В и С, ВИЧ и сифилиса. Однако поскольку такие анализы проводятся не всегда, опасность инфицирования для пациентов после гемотрансфузии существует.
В том случае, если переливания проводятся на регулярной основе, лучше всего выбрать нескольких постоянных доноров. Также таким пациентам рекомендовано провести вакцинацию против гепатита В. Если же переливание крови было экстренным, врачи рекомендуют спустя 4-6 недель сдать анализ на перечисленные инфекции.
Значение группы крови

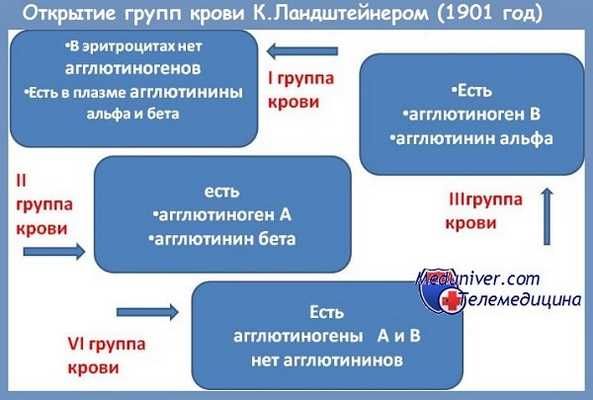
Группа крови определяется наличием или отсутствием на поверхности эритроцитов антигенов А и В, а также антител к ним (α и β). Эти компоненты отвечают за реакцию иммунной системы — в частности, за атаку на чужеродные объекты. Поскольку наличие одновременно А и α, В и β невозможно, существует лишь четыре комбинации, которые и определяют группу крови:
- 1 группа (0) — α и β.
- 2 группа (А) — А и β.
- 3 группа (В) — α и В.
- 4 группа (АВ) — А и В.
Также немаловажным является резус-фактор — специфический антиген D на поверхности красных кровяных телец. Положительное значение (Rh+) говорит о наличии этого антигена, отрицательное (Rh-) — об отсутствии.
Совместимость разных групп активно изучалась в ХХ веке. Еще в 1901 году австралийский врач Карл Ландштейнер заметил, что смешение некоторых образцов крови приводит к слипанию эритроцитов (агглютинации), что является смертельным для реципиента. Происходит это в том случае, если у пациента есть антитела к антигенам переливаемой крови. То есть, если у человека присутствует антиген А и есть антитела β, то кровь с антигеном В будет воспринята как чужеродная и атакована иммунной системой. По этому правилу получалось, что переливание крови другой группы вполне допустимо, достаточно не смешивать указанные компоненты. Так, например, 1-я группа крови, в которой отсутствует А и В, могла переливаться всем пациентам, а вот 4-я группа допускала переливание только в пределах своей группы. В этой системе учитывался и антиген D — считалось, что кровь с отрицательным резус-фактором (отсутствием антигена) также является универсальной.
По сегодняшним стандартам такие принципы гемотрансфузии являются устаревшими — переливание проводится строго в пределах одной группы крови и при совпадении резус-фактора. Сейчас теория совместимости разных групп используется лишь в экстренных случаях, плановые процедуры по этому принципу недопустимы.
Все, что нужно знать о переливании крови
В древние времена люди считали кровь священной и способной не только хранить память о человеке, но и содержать в себе саму его душу. Есть немало сект, где до сих пор запрещено переливание крови, хотя эта процедура уже давно и успешно помогает справляться с самыми разными заболеваниями и сохранять людям не только здоровье, но и жизнь. Если с ней никогда не приходилось сталкиваться, не лишним будет узнать все ее особенности и нюансы, а еще понять, насколько важно донорство для современного человека.
Различают несколько видов переливания крови
Несведущие люди думают, что кровь переливают такой, как она есть — заключают в стерильные пластиковые мешочки, подвешивают на капельницу и осуществляют внутривенное вливание. На самом деле трансфузия эритроцитов, то есть красных кровяных телец — только лишь одна из возможных разновидностей. Нередко пациенту переливают только плазму — жидкую составляющую крови, включающую массу всевозможных активных компонентов — белков, липидов, гормонов, ферментов. Переливание плазмы осуществляют для восстановления объема циркулирующей крови, поддержания равновесия между коллоидно-онкотическим и гидростатическим давлением.
Кроме того, человеку в отдельном порядке могут перелить тромбоциты, лейкоциты, компоненты, участвующие в свертывании крови. Клетки-киллеры, как еще называют лейкоциты, могут понадобиться пациенту с тяжелой инфекцией или нейтропенией.
Некоторым для сохранения здоровья необходима пожизненная процедура
Есть болезни, требующие пожизненного переливания крови. Прежде всего, это самые разные виды анемии — врожденные и наследственные, лишающие организм способности самостоятельно синтезировать столько эритроцитов и гемоглобина, сколько нужно для поддержания нормальной жизнедеятельности. Это же касается и тяжелых форм талассемии — болезни, при которой нарушается производство гемоглобина. Врожденный сфероцитоз — гемолитическая анемия, при которой эритроциты приобретают сферическую форму и в конечном итоге разрушаются, тоже может потребовать пожизненного переливания крови начиная с детского возраста, хотя болезнь может никак не проявлять себя в течение долгого периода времени.
Переливание как составляющая лечения при инсульте
Не секрет, что инсульт является тяжелой болезнью, нередко приводящей к смерти или оставляющей человека инвалидом. Сохранить его здоровье можно, если сделать переливание крови. Показанием для проведения процедуры является серповидно-клеточная анемия, повреждающая эритроциты и поражающая ткани мозга. С помощью переливания удается предупредить эти негативные последствия. Иногда его проводят для пациентов, у которых повышена вероятность повторного инсульта. Эффективно переливание и при высоком риске развития первичного инсульта, что диагностируется с помощью допплерографии сосудов головного мозга.
Эффективность переливания при анемии
Есть целый ряд различных патологий, при которых в крови снижается количество эритроцитов и уровень гемоглобина, что приводит к развитию анемии. То есть сама по себе она болезнью не является, а выступает лишь симптомом, устранить который и насытить клетки кислородом и помогает переливание. Однако, через какое-то время формула крови возвращается к своим прежним показателям, если не найдена и не устранена причина заболевания. Если проблему удается решить, организм начинает самостоятельно восполнять дефицит компонентов крови.
Переливание может спровоцировать избыток железа в организме
Есть болезни, при которых одного переливания крови недостаточно. Если человек страдает от онкологического недуга, талассемии или серповидно-клеточной анемии, ему могут проводить процедуру каждый месяц. Это позволяет существенно улучшить состояние его здоровья, но при этом невозможно избежать некоторых побочных эффектов. В частности, повышается риск развития гемохроматоза, связанного с чрезмерным накоплением железа в тканях. Основными носителями железа являются эритроциты и освободить их от него, не нарушая основной функции, организм человека не в состоянии. Однако, избыток данного минерала не проходит для него бесследно: нарушается работа печени, сердца, других органов и систем. К счастью, у медицины есть возможность вывести лишнее железо из организма, а помогают в этом специальные препараты — хелаторы железа.
Вероятность передачи вирусных болезней сведена к минимуму
Некоторые люди относятся к переливанию крови с некоторой опаской, полагая, что таким образом можно приобрести тяжелое заболевание — гепатит или ВИЧ-инфекцию. Однако, медики подходят к этому вопросу со всей ответственностью, тщательно отбирая доноров и соблюдая все необходимые правила и требования при проведении лабораторных анализов. Это позволяет свести к минимуму риск заражения вирусной инфекцией, хотя 100% гарантии пока добиться не удается. Риск попадания в кровь возбудителя ВИЧ-инфекции при переливании составляет 1 случай на 2 миллиона, а гепатита — 1 на 80 тысяч.
Пациент также рискует стать заложником бактериальной инфекции, а все из-за особенностей хранения тромбоцитарной массы, поскольку для поддержания всех ее свойств необходима комнатная температура. Однако специалисты постоянно проверяют ее на предмет наличия бактерий, и если возникают хоть малейшие подозрения в непригодности, ее утилизируют.
В больницах не всегда есть нужная кровь
Не секрет, что существует 4 типа крови, а еще отличия заключаются в резус-факторе. При этом одни группы более распространены, другие встречаются реже, и иногда для поиска подходящей крови требуется время. Кроме того, медикам необходимо проверить материал на наличие антител, способных спровоцировать реакцию на трансфузию, и провести перекрестную пробу на совместимость. В последнем случае смешивают материал донора и реципиента, определяя возможные нежелательные последствия.
На сегодняшний день потребность в донорской крови есть всегда, независимо от группы и резус-фактора, а все потому, что замены этому материалу в медицине нет. Запасы в банках требуется постоянно пополнять, ведь срок хранения крови не безграничен. К примеру, эритроцитарную массу хранят 42 дня, а тромбоцитарную и вовсе 5 дней. Вот почему донорство приобретает сегодня такое большое значение, ведется активная его пропаганда — ведь от этого зависит чья-то жизнь, и возможно даже самого близкого и родного человека.
Переливание цельной крови от донора реципиенту на сегодняшний день не применяется. На смену этой процедуре пришли более безопасные и эффективные методы трансфузиологии, при которых больной человек получает донорскую плазму, эритроцитарную массу или тромбоциты. Их могут выделять из цельной крови, которую донор сдает на станции переливания, однако более современным методом является избирательный забор отдельных компонентов. При нем человек, изъявивший желание помочь в лечении тяжелых больных людей, также сдает кровь, но при этом она фильтруется специальными приборами и отдельные ее фракции возвращаются обратно в кровяное русло. Таким образом есть возможность изолированного забора плазмы крови, эритроцитов, тромбоцитов и лейкоцитов. Подробности во Всемирный день донора крови — в новой статье на портале MedAboutMe.
О чем должен знать кандидат в доноры?

Правила забора цельной крови и ее отдельных компонентов отличаются и об этом кандидат в доноры должен быть уведомлен заранее. К примеру, мужчины могут сдавать цельную кровь не чаще пяти раз в год, а женщины — четырех. Между процедурами должно пройти не менее 60 суток: именно за этот временной интервал человек успевает полностью восстановиться, и последующий забор крови будет для него совершенно безопасным. Однако после 3-4 процедур все-таки нужно сделать перерыв на 3-4 месяца. Плазму крови можно сдавать чаще, допускается сокращение времени между двумя сдачами до 30 суток, однако решающим фактором в каждом конкретном случае является заключение доктора и результаты клинического анализа крови.
Например, если у потенциального донора тромбоцитов будет выявлено снижение количества этих кровяных телец, то он может быть не допущен до очередной процедуры, и врач-гематолог или трансфузиолог должен дать ему рекомендации по восстановлению их до нормального уровня. Человек с анемией не может стать донором эритроцитарной массы, а лейкопения — противопоказание для лейкоцитофереза (забора лейкоцитов).
Плазмаферез — процедура забора плазмы крови
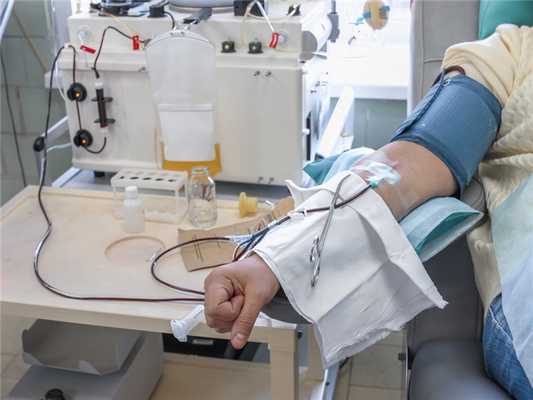
Плазмаферез — это процедура, при которой у донора изолированно забирается плазма крови, а форменные элементы возвращаются обратно в его кровяное русло. При этом у человека сохраняется прежний уровень гемоглобина, и у него нет риска развития анемии, что, несомненно, является огромным плюсом для потенциального донора. Донорская плазма — ценнейший продукт, который содержит важнейшие для здоровья человека вещества и элементы: факторы свертывания, белки крови (альбумины), защитные иммуноглобулины и др.
Безопасным считается забор не более чем 600 мл плазмы одномоментно. Именно этот объем данного компонента крови организм здорового человека способен восстановить уже в течение первых 3-5 суток. Специалисты в области трансфузиологии утверждают: регулярные сдачи небольшого количества плазмы оказывают положительный эффект, связанный с тем, что организм начинает быстрее вырабатывать белки и защитные клетки иммунной системы. Это может помочь самому донору в случае, если у него возникнут серьезные инфекционные заболевания, ожог или прочие виды травм. Отмечено, что люди, периодически сдающие плазму крови, выглядят моложе своих сверстников.
Сама процедура занимает обычно около 30-40 минут, в течение которых человек находится в удобном кресле, может читать или даже работать на ноутбуке. Обычно самочувствие после процедуры не ухудшается, ведь специальный прибор возвращает обратно в кровяное русло форменные элементы крови (эритроциты, тромбоциты, лейкоциты). И, тем не менее, учитывая небольшое снижение объема циркулирующей крови (за счет потери плазмы), в течение первых суток после ее сдачи человек должен употреблять большое количество жидкости и отказаться от тяжелой физической работы. Хотя современные станции переливания крови обычно во время процедуры вводят в кровяное русло аналогичный объем физиологического раствора, что снижает риск обезвоживания.
Сдавать плазму крови можно не чаще, чем раз в 2 недели. В течение года допускается забор не более чем 12 литров этой жидкости.
После забора плазмы крови на станции переливания ее подвергают процедуре замораживания и хранят в таком состоянии в течение 6 месяцев по истечении которых человек должен подойти для повторной сдачи анализов (на вирусные гепатиты, инфицирование вирусом иммунодефицита). Если результаты подтвердят отсутствие возбудителей этих инфекций, то данная плазма может быть использована для переливания нуждающемуся в ней больному человеку.
При температуре не выше минус 30°С плазма может храниться в течение 24 месяцев, а при температуре от минус 25 до 30°С — 12 месяцев. При поступлении в стационар больного, которому будет показано переливание донорской плазмы, доктор делает запрос на станцию переливания, после чего определенный объем этой жидкости будет доставлен непосредственно в отделение. В большинстве случаев переливание плазмы показано больным, перенесшим массивную кровопотерю, страдающим тяжелыми инфекционными заболеваниям, после обширных ожогов и др.
Забор донорских эритроцитов
Донорские эритроциты могут быть выделены отдельно после получения цельной крови от человека. Однако более современным методом является забор этих форменных элементов путем эритроцитаферез (выделение из крови красных кровяных телец). При этой процедуре кровь донора фильтруется, в результате чего плазма и остальные форменные элементы (лейкоциты, тромбоциты) поступают обратно в кровяное русло.
При этой процедуре можно осуществить забор большего количества эритроцитарной массы, чем при сдаче цельной крови. Причина в том, что в отличие от плазмафереза объем циркулирующей крови практически не меняется. При этом донор не нуждается в специальном его замещении физиологическим раствором и употреблении внутрь большого количества жидкости. Однако, как правило, процедуру донорского эритроцитафереза проводят только здоровым мужчинам, у которых отмечается высокий уровень гемоглобина. Для них она является не только социально полезной, но и помогает предотвратить сгущение крови (например, при эритроцитозе).
Процедура эритроцитафереза применяется не только в донорстве, но и при лечении различных заболеваний, сопровождающихся повышением количества эритроцитов и гемоглобина. К этим состояниям относят гемосидероз, гемохроматоз и полицитемию (которые являются очень серьезными заболеваниями крови). Однако данная эритроцитарная масса не подлежит переливанию реципиентам, а сама процедура проводится в качестве одного из компонентов терапии основного заболевания.
Эритроцитосодержащие компоненты крови замораживают и хранят при температуре, аналогичной плазме. Современные научные исследования, проведенные отечественными специалистами (Национальный медико-хирургический центр имени Н.И. Пирогова), показывают аналогичные результаты эффективности лечения с применением донорских эритроцитов различного срока хранения (от 8 до 48 суток). Главное, чтобы процедура проводилась с соблюдением всех необходимых мер безопасности.
Показанием для переливания эритроцитарной массы является массивная кровопотеря после травм, операций, осложненных родов.
Донорский тромбоцитаферез
Еще одной процедурой, применяемой в трансфузиологии, является тромбоцитаферез. При этом у донора проводится изолированно забор клеток, отвечающих за свертывание крови — тромбоцитов. В результате выделяют концентрат тромбоцитов, который может стать спасительным для больных в критических состояниях (при массивных кровопотерях, кровотечении при нарушении свертывания и при передозировке антикоагулянтами, обширных ожогах и др.).
Процедура забора донорских тромбоцитов осуществляется в несколько этапов. У человека проводится фильтрация 400-1000 мл крови, в результате чего аппарат выделяет 15-20 мл концентрата тромбоцитов, а плазма и остальные форменные элементы поступают обратно в кровяное русло. После этого аналогичная процедура повторяется с другой порцией донорской крови. После нескольких циклов (обычно их проводится 2 или 3) есть возможность получить 30-60 мл тромбоконцентрата. Этот вариант донорства является трудоемким и дорогостоящим, поэтому его проводят обычно у «проверенных» людей, у которых на момент процедуры есть отрицательный результат анализов на инфекции, передаваемые через кровь (вирус иммунодефицита, вирусные гепатиты). В отличие от забора плазмы, тромбоцитаферез длится 1-2 часа. При этом донор практически не теряет объем циркулирующей крови и ему не требуется его замещение физиологическим раствором.
Эта процедура проводится еще и с лечебными целями. Доказана эффективность тромбоцитафереза с целью ускорения заживления ран, язв (без признаков кровотечения), для улучшения упругости и эластичности кожи и даже при тяжелой бронхиальной астме.
После забора концентрата тромбоцитов его помещают в специальные герметичные контейнеры и хранят при температуре от плюс 20 до 24°С. При этом его необходимо постоянно перемешивать, чтобы сохранить активность этих клеток крови.
Доноры лейкоцитов и иммунной плазмы
Помимо стандартных и наиболее распространенных вариантов донорства (сдача плазмы, эритроцитов и тромбоцитов), появились и новые их виды, такие, как донорской гранулоцитоферез (лейкоферез) и донорство иммунной плазмы. В первом случае у человека проводится забор клеток, отвечающих за борьбу с возбудителями инфекций (лейкоцитов или их предшественников, гранулоцитов). Сама процедура проводится аналогично тромбоцитаферезу. Отличие заключается в том, что переливать донорские гранулоциты нужно сразу после их забора, то есть донор должен быть совершенно здоров. Показаниями для этого являются наличие тяжелых бактериальных или грибковых инфекций, когда собственный организм больного уже исчерпал все собственные защитные силы и противомикробные препараты не оказывают эффекта.
Донорство крови и ее отдельных компонентов должно проводиться на добровольной и бескорыстной основе. Увеличение количества людей, которые обращаются на станцию переливания, говорит о повышении уровня социального климата в стране.
Читайте также:
- Показания к аутологичной трансплантации гемопоэтических стволовых клеток (ауто-ТГСК)
- Гипогликемия при диабете. Особенности
- Витамины и пересадка поджелудочной железы при диабетической ретинопатии
- Диагностика конвекситального субарахноидального кровоизлияния (кСАК) по КТ, МРТ
- Дилатация сердца. Дилатационная кардиомиопатия без нарушений проводимости
