Диагностика гиперплазии эндометрия. Лечение гиперплазии эндометрия.
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Гиперплазия эндометрия (или гиперпластические процессы миометрия, ГПЭ) – патологическая диффузная или очаговая пролиферация (утолщение) железистого и стромального компонентов слизистой оболочки матки с преимущественным поражением железистых структур.
Название протокола: "Гиперплазия эндометрия"
Код протокола:
Код(ы) МКБ-10:
N85.0 Железистая гиперплазия эндометрия
N85.1 Аденоматозная гиперплазия эндометрия
Сокращения, используемые в протоколе:
ВОЗ – всемирная организация здравоохранения
ГПЭ – гиперпластические процессы эндометрия
ГЭ - гиперплазия эндометрия
ГнРГ-гонадотропинрилизинг гормон
ЗГТ- заместительная гормональная терапия
КОК – комбинированные оральные контрацептивы
МРТ-магнито-резонансная терапия
МЦ- менструальный цикл
УЗИ – ультразвуковое исследование
ЭМК-эндометриально-маточный коэффициент
Дата разработки протокола: апрель 2013 года.
Категория пациентов: гинекологические больные.
Пользователи протокола: врачи акушеры-гинекологи, врачи ВОП, фельдшера, акушерки ПМСП,онкогинекологи.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной

13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация
Согласно классификации ВОЗ 1994 г. всего выделяют четыре гистологические группы, или четыре варианта гиперплазии эндометрия:
1. Простая гиперплазия эндометрия без атипии – наиболее часто встречающийся вариант гиперплазии.Для нее характерно повышенное количество железистых и стромальных элементов без структурной перестройки эндометрия,обнаруживаемое в результате гистологических исследований. В литературе эквивалентом простой типичной гиперплазии являются понятия “железистая” и “железисто - кистозная гиперплазия эндометрия”.
2. Сложная гиперплазия эндометрия без атипии предполагает изменение расположения желез, изменение их формы и размера, уменьшение выраженности стромального компонента, т.е.наличие структурных изменений ткани при отсутствии клеточной атипии. Этот вариант соответствует нерезко выраженнойаденоматозной гиперплазии.
3. Простая атипическая гиперплазия эндометрия встречается достаточно редко. Ее отличительным признаком является наличие атипии клеток желез. При этом структурные измененияжелез, имеющих причудливую форму (на косых срезах напоминая картину “железа в железе”) отсутствуют, а эпителий демонстрирует повышенную митотическую активность.
4. Сложная атипическая гиперплазия эндометрия характеризуется выраженной пролиферацией железистого компонента,сочетающейся с явлениями атипии как на тканевом, так и на клеточном уровне, но еще без инвазии базальной мембраны железистых структур. Железистый эпителий многорядный, с признаками полиморфизма. Цитоплазма эпителиальных клеток увеличена в размерах,эозинофильна; ядра клеток увеличены,бледные. Отчетливо идентифицируются глыбки хроматина и крупные ядрышки. Увеличена митотическая активность, возрастаетчисло и спектр патологических митозов. Этот вариант изменений эндометрия соответствует резко выраженной аденоматозной гиперплазии.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий:
Основные
- жалобы и анамнез;
- специальное гинекологическое исследование (осмотр наружных половых органов, шейки матки на зеркалах, бимануальное исследование);
- трансвагинальное УЗИ;
- гистероскопия;
- гистологическое исследование
Дополнительные: цитологическое исследование аспирата из полости матки
Минимальный перечень обследования для плановой госпитализации
Согласно инструкции по обследованию больных на плановое хирургическое лечение
Диагностические критерии
Жалобы и анамнез: маточные кровотечения, чаще ациклические, контактные кровяные выделения, реже меноррагии. Анамнез: первичное бесплодие у больных репродуктивного возраста, невынашивание.
Физикальное обследование: на зеркалах и вагинальное исследование.
Лабораторные исследования: гистологическое исследование соскоба эндометрия, цитологическое исследование аспирата из полости матки.
Гистологическое исследование соскобов слизистой матки – окончательный метод диагностики гиперплазии эндометрия!
Цитологическое исследование аспирата из полости матки используют при динамическом наблюдении за эффективностью гормональной терапии и как скрининговый метод при диспансерном обследовании.
Инструментальные исследования: вагинальное УЗИ, гистероскопия, раздельное диагностическое выскабливание слизистой матки, аспирационная биопсия эндометрия.
Трансвагинальное УЗИ – скрининговый высокоинформативный метод диагностики патологии половых органов.При УЗИ оценивают характер М-эхо: в период менопаузы не должно превышать 4-5 мм по толщине, быть равномерным, структура его однородна. У менструирующих М-эхо интерпретируют с учетом фазы менструального цикла. Оптимальный срок для исследования на 5-7 день цикла (1 день менструации = 1 день цикла). Тонкое однородное М-эхо соответствует полному отторжению функциональному слою эндометрия, тогда как локальное или равномерное увеличение толщины М-эха следует расценивать как патологию. Для гиперплазии эндометрия патогномоничными УЗ признаками являются ровный контур М-эха, увеличение передне-заднего размера свыше возрастной нормы, негомогенная структура М-эха, либо повышенная эхоплотность, наличие эхонегативных включений
Гистероскопия - проводится перед выскабливанием слизистой матки для верификации характера патологии, ее локализации, после него с целью контроля за тщательностью проведенной операции.
Гистероскопическая картина гиперплазии эндометрия бывает различной и зависит от характера гиперплазии (обычная или полиповидная), распространенности (очаговая или диффузная), наличия кровотечения и его длительности.
При обычной гиперплазии и отсутствии кровяных выделений эндометрий утолщен в виде складок различной высоты, бледно-розового цвета, отечный, просматривается большое количество протоков желез (прозрачные точки). Если гистероскопию проводят при наличии длительных кровяных выделений, чаще в дне матки и в области устьев маточных труб определяют бахромчатые обрывки эндометрия бледно-розового цвета, на остальном протяжении эндометрий тонкий бледный. Эндометрий на описанной гистероскопической картине трудно отдифференцировать от эндометрия в фазе ранней пролиферации.
При полиповидной форме гиперплазии эндометрия поверхность эндометрия выглядит неровной в идее ямок, кист, бороздок, имеет полиповидную форму, бледно-розовый цвет. Величина полипов от 0,1х0,3 до 0,5-1,5 см.
Атипическая гиперплазия эндометрия и очаговыйаденоматоз не имеет характерных эндоскопических критериев, и их гистероскопическая картина напоминает обычную железисто-кистозную гиперплазию. При тяжелой форме атипической гиперплазии могут определять железистые полиповидные тусклые разрастания желтоватого или сероватого цвета.
Показания для консультации специалистов:
- консультации специалистов эндокринолога, невропатолога, терапевта: у пациенток репродуктивного периода зависит от обнаруженных изменений; у пациенток пери- и постменопаузального возраста для выбора терапии углубленное обследование для обнаружения сопутствующих заболеваний (биохимическое исследование крови, сахар крови, контроль АД, УЗИ брюшной полости и др.);
- консультация онколога после гистологической верификации диагноза при простой атипической или сложной (комплексной) атипической гиперплазии.
Дифференциальный диагноз
| № | Патология | Клиника | УЗИ | Гистероскопия | Гистология соскоба эндометрия |
| 1. | Аденомиоз | тазовые боли менометроррагия, возможно бесплодие | признаки аденомиоза | признаки аденомиоза | не специфична |
| 2. | Миома матки | менометроррагия, иногда тазовые боли | миоматозные узлы | возможно миоматозные узлы | Не специфична |
| 3. | Рак эндометрия | менометроррагия | М – эхо более 16 мм, в менопаузе М-эхо более 5 мм | картина неспецифична | Рак эндометрия |
| 4 | Прерывающаяся беремен ность | Метроррагия, задержка менструаций, боли | Неоднородное содержимоеполости матки | Хорион, части плодного яйца | беременность |
Лечение
Цели лечения
Цель лечения гиперплазии эндометрия – профилактика рака эндометрия и купирование клинических проявлений патологических изменений эндометрия (менометроррагии у пациенток репродуктивного и перименопаузального возраста).
Тактика лечения
Немедикаментозное лечение: не существует
Медикаментозное лечение
Гормональная терапия:
1. Комбинированные соединения – эстроген-гестагенные препараты, содержащие прогестины 3 поколения, характеризующиеся более низкой частотой побочных реакций андрогенного типа и не вызывающие метаболических эффектов (этинилэстрадиолгестоден, этинилэстрадиолдиеногест, этинилэстрадиолдроспиренон).
2. Прогестагены - производные прогестерона, не дающие андрогенного эффекта и значительно реже приводящие к развитию метаболических расстройств (левоноргестрел, гидроксипрогестерон, медроксипрогестерона ацетат, норэтистерон, дидрогестерон).
3. Агонисты РнРГ(гозерелин, бусерелин, бусерелин спрей назальный, трипторелин).
Гормональное лечение пациенток в репродуктивном возрасте
Гормональное лечение гиперплазии эндометрия без атипии в репродуктивном возрасте
| Препарат | Суточная доза | Режим введения | Длительность лечения |
| Норэтистерон | 5–10 мг | С 16-го по 25-й день цикла | 6 мес |
| Дидрогестерон | 10 мг | С 16-го по 25-й день цикла | 3–6 мес |
| Гидроксипрогестерон | 250 мг | Внутримышечно 14-й и 21-й дни цикла | 3–6 мес |
| Медроксипрогестерона ацетат | 200 мг | 14-й и 21-й дни цикла | 3–6 мес |
| КОК | 1 таблетка | По контрацептивной схеме | 3–6 мес |
При простой гиперплазии – ежемесячное использование медроксипрогетерона ацетата в дозе 10-20 мг курсами 10-14 дней3-6 месяцев с последующим контрольным исследованием эндометрия. В случае отсутствия эффекта от терапии прогестинами назначают в более высокихдозахв непрерывном режиме по схемам, применяющимся для лечения атипической гиперплазии эндометрия.
Женщинам репродуктивного возраста, нуждающимся в контрацепции наиболее целесообразно применять гормонсодержащую ВМК (левоноргестрел).
Гормональное лечение пациенток периода пре- и перименопаузы
Гормональное лечение гиперплазии эндометрия без атипии и полипов эндометрия в периоде пре- и перименопаузы
| Препарат | Доза | Режим введения | Длительность лечения |
| Норэтистерон | 10 мг в сутки | С 5-го по 25-й день, возможно с 16-го по 25-й день цикла | 6 мес |
| Гидроксипрогестерон | 250 мг внутримышечно | 14-й и 21-й дни цикла или 2 раза в неделю | 6 мес |
| Медроксипрогестерона ацетат | 200 мг | 1 раз в неделю | 6 мес |
| Бусерелинспрей назальный | 0,9 мг в сутки | 3 раза в день | 6 мес |
| Гозерелинтрипторелинбусерелин | 3,6 мг подкожно | 1 раз в 28 дней | 3–4 инъекции |
Примечание: контроль эффективности: УЗИ через 3,6,12 месяцев, аспирационная биопсия через 3 месяца, контрольная гистероскопия с раздельным диагностическим выскабливанием через 6 месяцев.
Гормональное лечение пациенток в постменопаузе
При впервые обнаруженной гиперплазии эндометрия без атипии у женщин в постменопаузе и при тяжёлой соматической патологии возможно назначение гормональной терапии пролонгированными гестагенами (гидроксипрогестерон, медроксипрогестерона ацетат) в непрерывном режиме на 8–12 мес. или агонистами ГнРГ (бусерелин) в течение 6–8 мес параллельно с гепатопротекторами, антикоагулянтами, антиагрегантами. Контроль эффективности: УЗИ через 3,6,12 месяцев, аспирационная биопсия через 3 месяца, контрольная гистероскопия с раздельным диагностическим выскабливанием через 6 месяцев.
Гормональное лечение атипической гиперплазии эндометрия у пациенток репродуктивного возраста
| Препарат | Доза | Ритм введения | Длительность лечения |
| Гидроксипрогестерон, медроксипрогестерона ацетат | 500 мг внутримышечно | 2 мес: 3 раза в неделю; 2 мес: 2 раза в неделю; 2 мес: 1 раз в неделю | 6 мес |
| Бусерелин назальный спрей | 0,9 мг в сутки | 3 раза в день | 6 мес |
| Гозерелин, трипторелин, бусерелин | 3,6 мг подкожно | 1 раз в 28 дней | 3 инъекции |
Контроль эффективности: УЗИ через 1, 3, 6, 12 мес. Раздельное диагностическое выскабливание под контролем гистероскопии через 2 и 6 мес. Диспансерное наблюдение: не менее 1 года стойкой нормализации менструального цикла.
Гормональное лечение атипической гиперплазии эндометрия у пациенток в периоде пре- и перименопаузы
| Препарат | Доза | Ритм введения | Длительность лечения |
| Гидроксипрогестерон | 500 мгвнутримышечно | 2 раза в неделю | 6–9 мес |
| Медроксипрогестерона ацетат | 400–600 мг внутримышечно | 1 раз в неделю | 6–9 мес |
Контроль эффективности: УЗИ через 3, 6, 12 мес. Аспирационная биопсия эндометрия через 2–3 мес.
Другие виды лечения: нет.
Хирургическое лечение
1. Маточное кровотечение.
2. Рецидив гиперплазии эндометрия у пациенток позднего репродуктивного периода, реализовавших репродуктивную функцию.
3. Сочетание гиперплазии эндометрия с выраженным аденомиозом или миомой матки с центрипетальным ростом.
4. Абсолютные или относительные противопоказания к гормональной терапии у пациенток перименопаузального периода.
5. Рецидив гиперплазии эндометрия в постменопаузе.
6. Гиперплазия эндометрия с атипией у женщин периода пре- и постменопаузы.
7. Повторное возникновение атипической гиперплазии или аденоматозных полипов эндометрия несмотря на адекватную гормональную терапию
Для остановки маточного кровотечения - раздельное диагностическое выскабливание слизистой оболочки матки под контролем гистероскопии.
При рецидиве гиперплазии эндометрия у пациенток позднего репродуктивного периода, реализовавших репродуктивную функцию показанааблация эндометрия – баллонная, электрохирургическая, лазерная.
При сочетании гиперплазии эндометрия с выраженным аденомиозом или миомой матки с центрипетальным ростом - гистерэктомия.
При рецидиве гиперплазии эндометрия в постменопаузе – экстирпация матки с придатками.
При гиперплазии эндометрия с атипией у женщин периода пре- и постменопаузы – экстирпация матки, вопрос об удалении яичников решается индивидуально.
При повторном возникновении атипической гиперплазии или аденоматозных полипов эндометрия несмотря на адекватную гормональную терапию - пангистерэктомия
Профилактические мероприятия
Доказательной базы по факторам риска развития гиперплазии эндометрия не существует.
Дальнейшее ведение:
- диспансерное наблюдение пациенток репродуктивного возраста: не менее 1 года стойкой нормализации менструального цикла
- диспансерное наблюдение пациенток в периоде пре- и перименопаузы: не менее 1 года стойкой нормализации менструального цикла или стойкой постменопаузы
- диспансерное наблюдение пациенток в периоде постменопаузы:не менее 1 года.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
- отсутствие осложнений после диагностического выскабливания слизистой матки, аблации эндометрия, гистерэктомии;
- отсутствие рака эндометрия в группах женщин с гиперплазией эндометрия
Эндометрит - симптомы и лечение
Что такое эндометрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Делеске Инны Александровны, гинеколога со стажем в 10 лет.
Над статьей доктора Делеске Инны Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
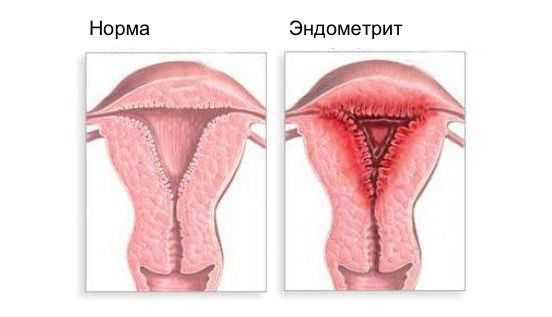
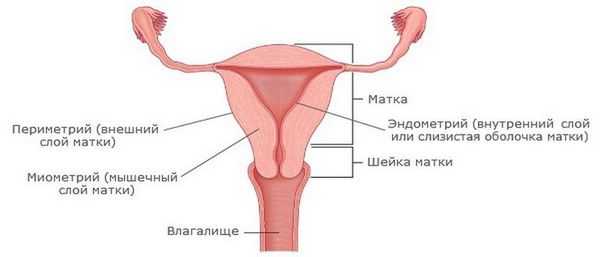
Эндометрит — это воспаление внутреннего слоя матки (эндометрия), которое приводит к изменению его функций. Возникает в результате заражения этой области микробами, вирусами и грибковыми инфекциями.
Эндометрит — одно из наиболее распространенных гинекологических заболеваний. По данным зарубежных источников, распространенность эндометрита составляет 20% в популяции, отечественные авторы указывают до 60-70%, чаще всего болеют женщины репродуктивного возраста [9] [11] . Стабильный рост заболеваемости отмечается последние 20-30 лет [1] [10] . Часто встречается в сочетании с ранним началом половой жизни, отсутствием контрацепции, абортами, наличием хронических воспалительных заболеваний нижнего отдела репродуктивного тракта. [7] [8] .
Эндометрит часто является причиной бесплодия, привычного невынашивания (два и более выкидыша в анамнезе), нарушения менструального цикла, осложнений беременности, родов и послеродового периода, неудачных попыток ЭКО, гиперпластических заболеваний эндометрия и сексуальных проблем [1] .
Чем эндометрит отличается от эндометриоза
Эндометриоз — это разрастание эндометриоидной ткани. Эндометриоз может поражать полость матки, её оболочки, маточные трубы, яичники, брюшину и области вне половых органов. Эндометритом же называют воспаление внутреннего слоя матки.
Причины эндометрита
В женском репродуктивном тракте присутствуют различные микроорганизмы, среди которых преобладают Lactobacillus spp. Эндометрит чаще ассоциирован с чрезмерным размножением бактерий Enterobacter, Enterococcus, Streptococcus, Staphylococcus, Ureaplasma, Mycoplasma.
Эндометрит вызывают также вирусные инфекционные агенты: вирус герпеса, цитомегаловирус, вирус папилломы человека, энтеровирусы и аденовирусы.
Возможен эндометрит специфической этиологии: гонорейный, туберкулезный, актиномикотический (грибковая инфекция) и неспецифический. [8] [7] [10] .
Риск развития эндометрита увеличивают:
- манипуляции в полости матки — аборты, выскабливания, метросальпингография (контрастное рентгенологическое исследование полости матки и проходимости фаллопиевых труб), введение внутриматочного контрацептива, инсеминация (введение спермы), ЭКО;
- заболевания мочевыделительной системы;
- операции на органах малого таза;
- послеродовые гнойно-воспалительные осложнения;
- другие гинекологические заболевания (хронический сальпингоофорит, цервицит, гиперплазия эндометрия, полип эндометрия);
- частая смена половых партнеров;
- незащищенные половые связи;
- предшествующие прерывания беременности;
- кесарево сечение до 28 недель гестации;
- длительный безводный период в родах;
- ручное отделение плаценты;
- инвазивные исследования для пренатальной диагностики;
- длительное ношение внутриматочного контрацептива.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эндометрита
Воспаление может протекать в острой и хронической форме. Чаще всего симптомы эндометрита появляются на четвёртый день после инфицирования. При острой форме эндометрита отмечаются общие симптомы воспаления, такие как слабость, быстрая утомляемость, повышение температуры тела, изменения в общем анализе крови (сдвиг лейкоцитарной формулы влево и повышение СОЭ).
К локальным симптомам острого эндометрита можно отнести:
- периодические умеренные или острые тянущие боли внизу живота, иногда отдающие вниз спины и в пах;
- жидкие гноевидные выделения из половых путей с неприятным запахом (возможно с примесью крови);
- диспареуния (боль при половом акте).
При отсутствии правильного и своевременного лечения эндометрита в течении 10 дней возможен переход в хронический воспалительный процесс. При этом держится повышенная температура, появляются новые симптомы:
- нарушение менструального цикла, мажущие кровянистые выделения в середине цикла;
- привычное невынашивание беременности;
- серозно-гнойные выделения из половых путей;
- ноющие боли внизу живота;
- боль во время секса [3][5][8] .
Течение острого послеродового эндометрита более тяжёлое, проявляется в следующих симптомах:
Эндометрит при беременности
Эндометрит препятствует имплантации плодного яйца, из-за чего оно может отторгнуться полностью или возникнет нарушение процессов имплантации. В дальнейшем это может привести к выкидышу или замершей беременности.
Если воспалительный процесс усиливается, может развиться хориоамнионит — воспаление плаценты, которое приводит к разрыву плодных оболочек, излитию околоплодных вод и преждевременным родам.
Чтобы избежать возможных осложнений, женщинам с хроническим эндометритом при планировании беременности необходимо пройти комплексное лечение.
Патогенез эндометрита
На начальном этапе воспаления инфекционный агент (бактерии, вирусы или грибки) внедряется в слизистую оболочку матки. Начинается выработка медиаторов воспаления, которая приводит к нарушению микроциркуляции крови в его очаге. Миграция лейкоцитов в зону повреждения, активация нейтрафилов и макрофагов ведёт к активной выработке цитокинов и перекиси водорода, запуску перекисного окисления липидов с повреждением мембран клеток. В это время на фоне повышенной выработки цитокинов и факторов роста происходит деградация матрикса клеток. Нарушение микроциркуляции крови приводит к развитию локальной ишемии и гипоксии ткани, которые затем активируют процессы склерозирования. При длительной стимуляции иммунной системы происходит её истощение и появление аутоиммунных реакций.
В 95% случаев эндометрит является первичным — патогенные микроорганизмы попадают в полость матки восходящим путём, при половом контакте или гинекологических манипуляциях . В 5% случае эндометрит носит вторичный характер: инфекция попадает в эндометрий гематогенным путем, либо же лимфогенным или нисходящим путём (с верхних отделов репродуктивного тракта).
При длительности воспалительного процесса более 2 месяцев можно расценивать его как хронический процесс. Развиваются изменения в структуре и функции ткани, происходит нарушение пролиферации (деления клеток) и физиологической циклической трансформации эндометрия. В связи с этим возможно нарушение нормальной имплантации эмбриона при беременности.
Существует аутоиммунная теория патогенезе хронического эндометрита. Она говорит о том, что при длительном воздействии инфекционного агента на иммунную систему происходит вторичное повреждение эндометрия. При этом нарушается процесс апоптоза (запрограммированной гибели клетки) [11] .
Классификация и стадии развития эндометрита
Эндометрит можно разделить на острую и хроническую форму.
Острый эндометрит возникает при абортах, диагностических манипуляциях, выскабливании, развивается быстро, воспаление сопровождается острыми или ноющими болями и повышением температуры. Наиболее частый путь инфекции при нём — восходящий. Распространение инфекции из влагалища в верхние отделы репродуктивного тракта происходит при несостоятельности барьера шейки матки. Воспаление может локализоваться в эндометрии, а также переходить на миометрий. При несвоевременном и неполноценном лечении возможно развитие пельвиоперитонита (воспаление оболочки брюшины в области малого таза).
Отдельно выделяется острый послеродовый эндометрит — начинается на 2-4 сутки после родов, ему может предшествовать хориоамнионит (инфицирование оболочек плода и жидкости).
При хроническом эндометрите симптоматика сглажена. Характерны периодические обострения и рецидивы после переохлаждения и воспаления другой локализации урогенитального тракта.
По клиническим проявлениям эндометрит подразделяется на клиничеcки выраженную и субклиническую форму.
По характеру воспалительного процесса эндометрит можно разделить на:
- Катаральную форму (поражение поверхностных слоев слизистой оболочки матки и выделение слизистого экссудата).
- Катарально-гнойную форму.
- Гнойную форму.
- Некротическую форму.
- Гангренозную форму.
По морфологическим признакам:
- Атрофический эндометрит — наблюдается атрофия желез эндометрия, фиброз стромы, инфильтрация лимфоидными элементами;
- Кистозный эндометрит — сдавление протоков желез фиброзной тканью, образование кистозных элементов в эндометрии;
- Гипертрофический эндометрит — характеризуется гипертрофией желез эндометрия в результате хронического воспаления [5] .
Осложнения эндометрита
Осложнения у эндометрита могут быть достаточно серьёзными.
Метротромбофлебит (тромбоз тазовых вен) развивается через 2-3 недели от начала заболевания эндометритом. Пациентки отмечают общие симптомы воспаления, сохраняющуюся повышенную температуру тела, тянущие или острые боли внизу живота, выделения из половых путей [1] [2] .
Параметрит — воспаление околоматочной клетчатки. После внедрения инфекционного возбудителя в параметрий возможно образование диффузного воспалительного инфильтрата. При отсутствии лечения происходит нагноение и переход в хроническое течение. При переходе на всю клетчатку развивается пельвиоцеллюлит (воспаление клетчатчки малого таза) [2] [9] [10] .
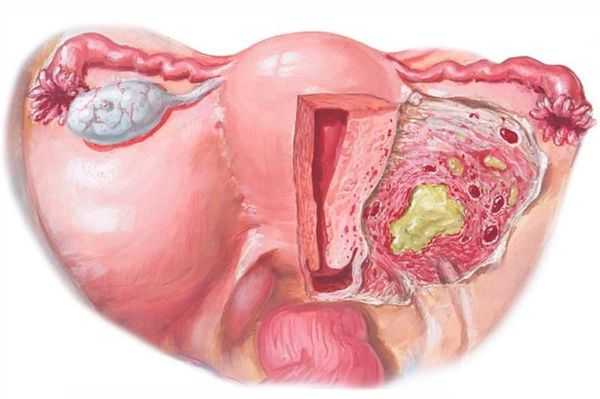
Пельвиоперитонит — воспаление выходит за пределы матки, в процесс вовлекаются листки брюшины. Пациентки отмечают резкое повышение температуры, симптомы интоксикации, тошноту, рвоту, интенсивные боли внизу живота (основная локализация ниже пупка), симптом раздражения брюшины ( резкое усиление боли в животе при быстром надавливании и снятии руки).
Сальпингоофорит — воспалительный процесс в маточных трубах и яичнике. Наиболее частые осложнения при несвоевременном лечении: пиовар (гнойное воспаление яичника) и туюоовар (формирование единого гнойного конгламерата из воспаленного яичника и маточной трубы). Все вышеперечисленные осложнения требуют оперативного лечения [2] [9] [10] .
Другими осложнениями могут быть бесплодие, нарушение менструального цикла, выкидыши, внематочная беременность, спаечный процесс в малом тазу [1] [2] [3] .
В некоторых случаях возникает септический шок — угрожающее жизни осложнение, в условиях которого критически нарушается кровоснабжение тканей и клеточный метаболизм. Главные симптомы сепсиса — высокие показатели температуры тела, симптомы интоксикации, снижение давления и тахикардия, изменения в общих анализах крови, обильное потоотделение, спутанность сознания [8] [9] .
Диагностика эндометрита
Диагностика хронического эндометрита должна быть основана на комплексном подходе анализа жалоб пациентки, анамнеза, симптомов, результатов эхографических исследований, лабораторной диагностики, данных морфологического исследования эндометрия и иммунного статуса.
Пайпель-биопсия эндометрия
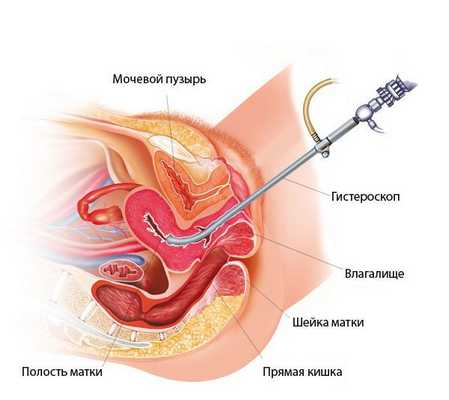
Хронический эндометрит диагностируют прежде всего с помощью морфологического исследования [8] .
Гистологический материал получают при выскабливании стенок полости матки под контролем гистероскопа или пайпель-биопсии. Пайпель-биопсия — это получение гистологического материала с помощью тонких канюль при аспирации (удалении) эндометрия. Данный метод имеет большую диагностическую ценность в амбулаторных условиях.

Критериями хронического эндометрита является наличие очаговых или диффузных лимфоидных инфильтратов, склероз стенок спиральных артерий, фиброз стромы и наличие плазматических клеток. При этом к абсолютным признакам хронического эндометрита относят плазматические клетки.
Микробиологическое исследование
Микробиологические посевы используются для выявления возбудителя воспалительного процесса.
Иммуногистохимическое исследование
Иммуногистохимическое исследование при эндометрите заключается в исследовании биоптата слизистой оболочки матки с целью определения мембранного белка, который является маркером плазматических клеток. Информативность гистологического исследования при этом возрастает до 85-90%, можно установить и иммунный характер повреждения эндометрия [5] [7] [8] .
УЗИ при эндометрите
При эхографии (УЗИ) хронический эндометрит определяют по:
- изменениям в структуре эндометрия;
- участкам повышенной эхогенности различной формы и величины в зоне М-Эхо;
- наличию сниженной эхогенности в эндометрии;
- наличию жидкости в полости матки;
- присутствию мелких кальцинатов 1-3 мм в эндометрии;
- участкам фиброза в эндометрии разной степени;
- наличию внутриматочных синехий.
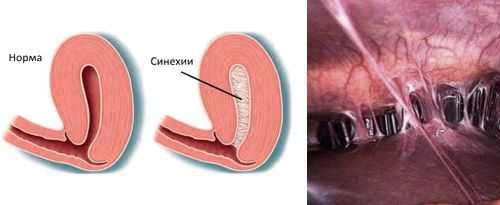
Гистероскопия при эндометрите
При гистероскопии определяются следующие признаки хронического эндометрита: гиперемия слизистой оболочки матки, неровномерная толщина эндометрия, полипообразные образования, кровоизлияния, очаговая гиперплазия эндометрия.
Лечение эндометрита
Лечение эндометрита на первом этапе заключается в устранении бактериального или грибкового возбудителя, а для эндометрита вирусной этиологии — снижении вирусной нагрузки [7] . Для этого проводят комплексное лечение, включающее в себя антибактериальную терапию, анаэробные средства, противовоспалительные и противовирусные лекарственные средства [5] [6] [8] .
Второй этап заключается в восстановлении рецептивности эндометрия и его функциональности. Успешное восстановление рецепторного аппарата эндометрия должно происходить без снижения пролиферации (размножения, разрастания) клеток. Устраняются последствия ишемии, склеротические процессы, восстановливается отток крови. Длительность и объёмы терапии зависят от тяжести воспалительного процесса и сопутствующей гинекологической патологии. После проведения основных этапов лечения необходим курс реабилитации (физио-терапевтическое лечение) [7] [8] [10] .
Иммуностимулирующую терапию применяют при комплексном лечении хронического эндометрита, если выявлена вирусная инфекция: вирус папилломы человека, герпеса, Эпштейна — Барр, цитомегаловирус.
Гормональную терапию используют для подготовки эндометрия, чаще всего перед ЭКО. Для применения гормональных препаратов необходимо гистологическое подтверждение патологии эндометрия.
Контрольные критерии эффективности терапии хронического эндометрита:
- допплерометрическое исследование сосудов матки с ЦДК во 2 фазу менструального цикла;
- определение ангиогенных факторов;
- клиническое улучшение.
Рекомендации по диагностике и лечении эффективны лишь у половины больных, а частота рецидивов остается на уровне 25 % [13] .
Прогноз. Профилактика
При своевременном и полноценном лечении прогноз благоприятный. Пациентки отмечают улучшение состояния в течении двух суток. При запоздалом лечении эндометрита возможно развитие септического шока.
Гиперплазия эндометрия
Гиперплазия эндометрия (ГЭ) – это патологический процесс слизистой оболочки матки, характеризующийся пролиферацией желез и увеличением железисто-стромального соотношения [1].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
В настоящее время в клинической практике используется бинарная классификация Всемирной организации здравоохранения (ВОЗ) 2014 года (оставленная без изменений в редакции 2020 года). Согласно этой классификации выделяют две формы [1], [10].
Ранее в международной клинической практике использовалась классификация ВОЗ 2003 года, включающая 4 категории ГЭ: простая и сложная ГЭ без атипии, простая и сложная АГЭ, но в связи с низкой воспроизводимостью диагнозов она была упрощена до бинарной классификации [11], [12], [13].
Существует также альтернативная система – классификация ЭИН (эндометриальная интраэпителиальная неоплазия), где вместо термина «атипическая гиперплазия эндометрия» используется термин “эндометриальная интраэпителиальная неоплазия” [14]. ЭИН предполагает наличие латентных генетически трансформированных клеток (недоступных световой микроскопии), которые могут привести к возникновению мутантных клонов, проявляющихся фенотипически структурными и цитологическими перестройками. В классификации ЭИН также есть категория доброкачественной ГЭ. Американская коллегия акушеров и гинекологов (2015), рекомендует клиническое применение классификации ЭИН, как более объективной, основанной на морфометрических параметрах [15]. С 2014 г. термин «ЭИН» инкорпорирован в классификационную систему ВОЗ, которая рекомендует его использование наравне с термином «АГЭ», с единым гистологическим кодом (8380/2) [1], [10].
Этиология и патогенез
Одной из ведущих причин развития ГЭ является абсолютная или относительная гиперэстрогения. К патогенетическим механизмам формирования ГЭ относят также подавление процессов апоптоза, о чем свидетельствует нарушение баланса активности подавляющей апоптоз системы генов Bcl-2 и проапоптотической системы генов Fas/FasL [2], [3]. ГЭ может возникать на фоне мутаций гена супрессора опухолей PTEN (phosphatase/tensin homolog) [4].
Факторы риска ГЭ можно разделить на три группы (1) раннее менархе или поздняя менопауза, бесплодие, ановуляция, обусловленная фазой менопаузального перехода и/или синдромом поликистозных яичников (СПЯ), (2) ятрогенные факторы (монотерапия эстрогенами или тамоксифеном); и (3) сопутствующие заболевания (ожирение, сахарный диабет (СД) 2го типа, артериальная гипертензия и синдром Линча, а также эстроген-секретирующие опухоли яичников, например, гранулезно-клеточные опухоли) [5], [6].
ГЭ без атипии характеризуется поликлональными и диффузными изменениями, атипическая ГЭ (АГЭ) - моноклональными поражениями, которые могут прогрессировать до эндометриоидной аденокарциномы (ЭА), являющейся основным гистологическим подтипом рака эндометрия (РЭ) [7]. Риск прогрессирования ГЭ без атипии в РЭ в течение 20 лет достигает 5%, при АГЭ риск возрастает до 27,5% [8].
Эпидемиология
По результатам популяционного исследования повозрастной частоты различных типов ГЭ (тестировано 63688 образцов эндометрия), обобщенная частота ГЭ составляет - 133 случая на 100 000 женщин-лет, при этом максимум (386 на 100 000 женщин-лет) приходится на возраст 50-54 года, минимум (6 на 100 000 женщин-лет) - на возраст до 30 лет. Частота простой ГЭ составляет 58 случаев на 100 000 женщин-лет, сложной ГЭ - 63 на 100 000 и АГЭ - 17 на 100 000 [9].
Клиническая картина
Cимптомы, течение
ГЭ проявляется аномальными маточными кровотечениями (АМК) в виде обильных или межменструальных маточных кровотечений при регулярном менструальном цикле или олигоменореи [16]. Характер АМК не позволяет предположить тип ГЭ. ГЭ формируется, как правило, на фоне прогестерон-дефицитного состояния и может быть причиной ановуляторного бесплодия [5], [6], [17], [18]. Для женщин с избыточной массой тела, ожирением, имеющих длительные ановуляторные менструальные циклы и увеличение конверсии андрогенов в эстрогены в жировой ткани, характерно повышение риска развития ГЭ и РЭ [19], [20].
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Диагноз ГЭ устанавливается на основании жалоб на АМК, анамнестических данных, физикального обследования, заключения УЗИ органов малого таза [21], [22], [23]. Окончательный диагноз ГЭ подтверждается патолого-анатомическим исследованием эндометрия [1], [7], [10], [24], [25], [26], [27].
См. пункт 1.6 «Клиническая картина».
- Рекомендуется всем пациенткам с ГЭ проведение физикального обследования по стандартным принципам пропедевтики, а также проведение осмотра шейки матки в зеркалах и бимануального влагалищного исследования [21], [22], [28].
Комментарии: Всем пациенткам с ГЭ необходимо вычислять ИМТ для диагностики избыточной массы тела или ожирения. ИМТ вычисляется по формуле: ИМТ (кг/м2) = масса тела (кг)/рост 2 (м 2 ). Ожирение является доказанным фактором риска ГЭ и РЭ, влияет на восстановление репродуктивной функции и исходы беременностей, увеличивает риск сердечно-сосудистых заболеваний. При ожирении снижается эффективность терапии и вероятность последующей ремиссии ГЭ.
- Рекомендуется проведение контроля лабораторных данных с целью выявления сопутствующих заболеваний, предоперационного обследования и определения тактики ведения всем пациенткам с подозрением на ГЭ [21], [22].
Комментарии: В комплекс лабораторных обследований целесообразно включить общий (клинический) анализ крови, анализ крови биохимический общетерапевтический с оценкой печеночных ферментов (аланинаминотрансфераза, аспартатаминотрансфераза, щелочная фосфатаза) и с определением уровня ферритина, коагулограмму (ориентировочное исследование системы гемостаза), оценку гормонов сыворотки крови для диагностики и выявления причин ановуляции и олигоменореи (исследование уровня фолликулостимулирующего гормона в сыворотке крови, исследование уровня лютеинизирующего гормона в сыворотке крови, исследование уровня прогестерона в крови, исследование уровня свободного тестостерона, андростендиона, дегидроэпиандростерона сульфата в крови, исследование уровня пролактина в крови, тиреоидные гормоны – исследование уровня тиреотропного гормона в крови, свободного тироксина сыворотки крови), проведение скрининга на ИППП (Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis, Mycoplasma genitalium) методом ПЦР (при подозрении на инфекции), исследование уровня хорионического гонадотропина в крови [21], [22].
- Рекомендуется проводить микроскопическое исследование влагалищных мазков у пациенток с подозрением на ГЭ для исключения воспалительных заболеваний органов малого таза [21], [22].
- Рекомендуется проведение цитологического исследования микропрепарата шейки матки у пациенток с подозрением на ГЭ с целью выявления цервикальной интраэпителиальной неоплазии [21], [22], [29].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется всем пациенткам с ГЭ проведение УЗИ органов малого таза (по возможности трансвагинального) для оценки состояния эндо- и миометрия [23], [25], [26], [27], [30], [31].
Комментарии: УЗИ органов малого таза, проводимое при возможности в 1ую фазу цикла или на фоне АМК, рассматривается как скрининговая процедура для оценки эндо- и миометрия. В репродуктивном возрасте увеличение м-эхо более 7-8 мм на 5-7й дни цикла при неоднородной структуре с эхогенными включениями позволяет заподозрить ГЭ. Четких эхографических признаков ГЭ в репродуктивном возрасте нет, в связи с чем диагностическая значимость УЗИ для выявления ГЭ у женщин данной возрастной группы ограничена. В постменопаузе при толщине эндометрия 3-4 мм вероятность РЭ составляет менее 1% [23]. В постменопаузе у женщин с АМК при толщине эндометрия менее 5 мм, риск развития РЭ составляет примерно 0,07% и 7,3% при эндометрии более 5 мм [30], [32]. Не рекомендуется рутинно использовать магнитно-резонансную томографию (МРТ) органов малого таза в качестве метода диагностики ГЭ. Однако этот метод рассматривается как перспективный в дифференциальной диагностике АГЭ и РЭ. Поскольку МРТ с использованием диффузно взвешенных последовательностей позволяет выявить начальные признаки инвазии ткани эндометрия в миометрий, характерные для ранней стадии РЭ [33].
- Рекомендуется при подозрении на ГЭ по данным УЗИ органов малого таза проведение патологото-анатомического исследования биопсийоного(операционного) материала эндометрия, полученного путем биопсии эндометрия или диагностического выскабливания полости матки по возможности под контролем гистероскопии [34], [35], [36], [37], [31].
Комментарии: Гистероскопия (ГС) обеспечивает проведение биопсии или диагностического выскабливания полости матки с удалением очаговых поражений, включая полипы эндометрия или субмукозные миоматозные узлы под визуальным контролем [34], [35], [36], [37], [31].
- Рекомендовано при подозрении на ГЭ по данным УЗИ органов малого таза проведение биопсии эндометрия у пациенток репродуктивного возраста с регулярным менструальным циклом [34], [35], [36], [37], [31].
- Рекомендуется окончательный диагноз ГЭ у пациенток c рецидивирующей ГЭ, наличием факторов риска развития РЭ в перименопаузе и постменопаузе ставить на основании результатов патолого-анатомического исследования эндометрия, полученного при диагностическом выскабливании полости матки (при отсутствии условий выполнения гистероскопии) [1], [7], [25], [26], [27], [31].
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Терапия ГЭ включает консервативное (гормональное) и оперативное лечение. Выбор тактики ведения ГЭ зависит от морфологического патолого-анатомического заключения, возраста пациентки, ее репродуктивных планов, наличия факторов риска ГЭ и сопутствующей гинекологической и экстрагенитальной патологии [25], [26], [27].
Цель терапии ГЭ состоит в купировании АМК, профилактике рецидивов ГЭ и развитии РЭ.
Комментарии: Эффективность левоноргестрел-высвобождающей внутриматочно системы (ЛНГ-ВМС) при ГЭ без атипии достигает 100% при минимальном системном воздействии и побочных эффектов [6], [7], [38], [39], [40], [41]. По результатам обзора 2020 года, включающего 11 рандомизированных клинических исследований, частота регресса ГЭ на фоне ЛНГ-ВМС в 3 раза выше в сравнении с пероральными формами прогестагенов [41].
- Рекомендуется после морфологической верификации диагноза ГЭ в случае противопоказаний к ЛНГ-ВМС или отказа от ее введения терапия прогестагенами (по анатомо-терапевтическо-химической классификации лекарственных средств (АТХ) - Прогестагены) в непрерывном или пролонгированном циклическом режимах [38], [39], [40], [42], [43].
Комментарии: В случае противопоказаний к ЛНГ-ВМС или отказа от ее введения при ГЭ без атипии возможно назначение в непрерывном или пролонгированном циклическом режимах прогестагенов. Прогестагены в циклическом режиме менее эффективны для регрессии ГЭ без атипии в сравнении с непрерывным режимом приема и ЛНГ-ВМС [6], [7], [38], [39], [40], [42], [43].
- Рекомендуется применение агонистов гонадотропин-рилизинг-гормона (аГн-РГ) (по АТХ – Аналоги гонадотропин-рилизинг гормона) при сочетании ГЭ с миомой матки и эндометриозом [44], [45], [46], [47].
Комментарии: Применение аГн-РГ целесообразно при сочетании ГЭ с миомой матки или эндометриозом [44], [45], [46], [47]. При выраженных симптомах эстроген-дефицита и необходимости проведении терапии более 6 месяцев целесообразно назначение возвратной терапии препаратами для непрерывного режима менопаузальной гормонотерапии [47].
Комментарии: Для контроля эффективности лечения ГЭ без атипии забор ткани эндометрия для патолого-анатомического исследования как при биопсии, так и при ГС и ДВ слизистой полости матки. Проведение 6 месячного курса терапии ЛНГ-ВМС (в сравнении с 3-х месячным) увеличивает эффективность регресса ГЭ с 84% до 100%, пероральных прогестагенов с 50% до 64% [48]. Если нет побочных эффектов и пациентка не заинтересована в беременности, целесообразно продлить терапию ЛНГ- ВМС на срок до 5 лет, для снижения риска рецидивов ГЭ, проводя ежегодный УЗИ-мониторинг за состоянием эндометрия и биопсию эндометрия [49], [50].
- Рекомендуется информировать пациентку о возможности рецидива ГЭ после завершения курса терапии [42], [49], [50].
Комментарии: Несмотря на значительно более высокую эффективность ЛНГ-ВМС в сравнении с непрерывным или циклическим режимами прогестагенов, после отмены 6-месячного курса терапии частота рецидивов через 2 года может достигать примерно 40% [50]. Рецидивы значительно чаще возникают у пациенток с ИМТ≥35 кг/м 2 .
- Рекомендуется при отсутствии эффекта от консервативного лечения и прогрессировании ГЭ рассмотреть вопрос о хирургическом лечении (гистерэктомия, по возможности, лапароскопическим доступом или резекция эндометрия под гистероскопическим контролем (гистерорезектоскопия)) [27], [54], [55], [56].
Комментарии: Вопрос о гистерэктомии решается при незаинтересованности пациентки в реализации репродуктивной функции, при прогрессировании ГЭ в АГЭ, при рецидиве ГЭ после 12 месячного курса лечения, при отказе пациентки от консервативного лечения [27].
- Не рекомендуется проводить аблацию эндометрия для лечения ГЭ [27].
- Рекомендуется у пациенток с ГЭ и бесплодием лечение проводить в соответствии с клиническими рекомендациями «Женское бесплодие» [18], [57], [58].
- Рекомендуется при АГЭ проведение гистерэктомии, по возможности, лапароскопическим доступом [55], [56], [59], [60], [61].
Комментарии: Необходимо проведение гистерэктомии ввиду высокой вероятности сопутствующего РЭ (по некоторым данным диагностируется в 40-60% случаев) [59], [60], [61].
Окончательный объем - гистерэктомия с маточными трубами, а в ряде случаев – гистерэктомия с придатками, решается в зависимости от сопутствующей патологии и факторов риска [61].
Комментарии: О возможности проведения консервативной терапии свидетельствуют литературные данные о частоте регрессии заболевания в 85,6% случаев, в то время как рецидив возможен в 26% случаев [65]. При оценке результатов применения ЛНГ-ВМС и оральных прогестагенов выявлено, что регрессия ГЭ, индуцированная ЛНГ-ВМС, происходит достоверно чаще (90% по сравнению с 69%) [39]. При АГЭ вероятность сопутствующего РЭ диагностируется в 40-60% случаев, что свидетельствует о целесообразности гистерэктомии при АГЭ [59], [60].
Медицинская реабилитация
Госпитализация
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Рекомендуется динамическое наблюдение с проведением ультразвукового исследования органов малого таза и ежегодным проведением биопсии эндометрия пациенткам из группы высокого риска рецидива ГЭ и развития РЭ [51], [52], [53].
Комментарии: График наблюдения может меняться в зависимости от клинической ситуации. Оптимальная частота и кратность обследований четко не определена из-за малого количества опубликованных данных. В течение первого года рекомендована биопсия эндометрия каждые 6 месяцев, со снятием с учета при отсутствии ГЭ по данным 2 последовательных патолого-анатомических исследований биопсийоного (операционного) материала эндометрия [25], [26], [27].
Факторами риска рецидива ГЭ и развития РЭ являются: избыточная масса тела и ожирение, СПЯ и др. [17], [19], [20], [51], [52], [53].
При ожирении снижается эффективность терапии и вероятность последующей ремиссии ГЭ. Необходима модификация факторов риска, лечение ожирения, СД, артериальной гипертензии, СПЯ и нормализации массы тела. Комплекс мер должен включать физические нагрузки и рациональное сбалансированное питание, снижение каллоража на 30% для достижения и поддержания нормальной массы тела. Физическая активность должна составлять минимум 150 минут в неделю, включая упражнения на укрепление мышц в течение 2 дней в неделю. График и интенсивность тренировок подбирается индивидуально [19], [20], [53].
Показано, что длительный прием прогестагенов снижает риск ГЭ, прием комбинированных оральных контрацептивов (КОК) приводит к снижению риска развития РЭ [71], хотя нет доказательной базы об эффективности КОК для профилактики рецидивов ГЭ.
Железистая гиперплазия эндометрия
Железистая гиперплазия эндометрия – избыточное разрастание железистой ткани эндометрия, характеризующееся его утолщением и увеличением объема. Железистая гиперплазия эндометрия проявляется обильными менструациями, дисфункциональными ановуляторными кровотечениями, анемией, бесплодием. Для определения гиперпластической трансформации эндометрия проводится УЗИ, гистероскопия, Эхо-ГСГ, биопсия эндометрия, гормональные исследования. Лечение железистой гиперплазии эндометрия включает выскабливание полости матки, гормонотерапию, при необходимости – резекцию или абляцию эндометрия.
МКБ-10
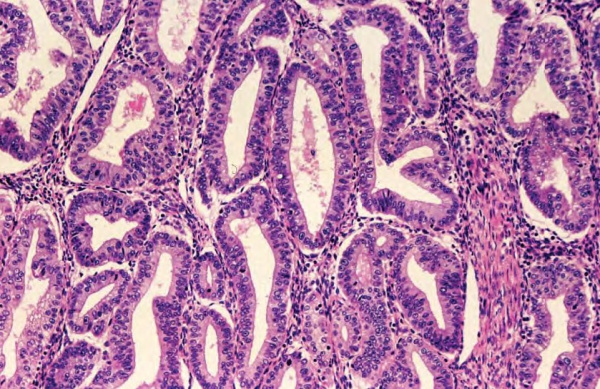
Общие сведения
В основе железистой гиперплазии эндометрия лежат чрезмерно активные пролиферативные процессы в железистой ткани матки. Основной опасностью гиперпластических изменений эндометрия служит возможность их прогрессирования и злокачественной трансформации. Поэтому важность диагностики и лечения железистой гиперплазии эндометрия диктуется актуальностью сохранения репродуктивного потенциала женщины и профилактики рака эндометрия. Диагноз железистой гиперплазии может быть поставлен только по результатам гистологического исследования образцов эндометрия.
Причины развития железистой гиперплазии эндометрия
Гиперпластическая трансформация эндометрия может возникать у женщин любого возраста при наличии факторов риска, но чаще встречается в переходные периоды, связанные с гормональными изменениями в организме (у подростков и пациенток пременопаузального возраста).
Фоновыми генитальными процессами, сопутствующими развитию железистой гиперплазии эндометрия, являются миома матки, синдром поликистозных яичников, эндометриоз, эндометриты. Развитию железистой гиперплазии эндометрия нередко предшествуют гинекологические операции, диагностические выскабливания эндометрия, аборты. Факторами риска гиперпластических процессов матки служит отсутствие в анамнезе у женщины родов, отказ от использования гормональной контрацепции, искусственное прерывание беременности, поздняя менопауза.
К экстрагенитальным сопутствующим заболеваниям относятся сахарный диабет, мастопатия, гипертония, ожирение, заболевания щитовидной железы, печени и надпочечников. Ведущим моментом возникновения железистой гиперплазии эндометрия служит гиперэстрогения или длительное воздействие эстрогенов при снижении сдерживающего влияния прогестерона.
Классификация гиперплазии эндометрия
По гистологическому варианту выделяют несколько видов гиперплазии эндометрия: железистую, железисто-кистозную, атипическую (аденоматоз) и очаговую (полипы эндометрия). Железистая гиперплазия эндометрия характеризуется исчезновением разделения эндометрия на функциональный и базальный слои. Граница между миометрием и эндометрием выражена четко, отмечается увеличенное количество желез, но их расположение неравномерно, а форма неодинакова. При железисто-кистозной форме гиперплазии часть желез приобретает кистозно-измененный вид.
Для аденоматоза (атипической гиперплазии) свойственны структурная перестройка и более интенсивная пролиферация элементов по сравнению с железистой гиперплазией эндометрия, полиморфизм ядер, уменьшение числа стромальных элементов. При локальной гиперплазии отмечается разрастание железистого и покровного эпителия вместе с подлежащими тканями, ведущее к образованию эндометриальных полипов (железистых, фиброзных, железисто-фиброзных).
Наибольшую онконастороженность в гинекологии вызывают атипическая и полипозная гиперплазия, которые расцениваются как предраковое состояние. Угроза перехода аденоматоза в рак эндометрия составляет около 10%. Железистая и железисто-кистозная гиперплазия эндометрия менее склонны к озлокачествлению. Такая вероятность возрастает при их рецидивирующем течении после выскабливания эндометрия и неадекватности гормонотерапии.
Симптомы железистой гиперплазии эндометрия
Характерным симптомом железистой гиперплазии эндометрия является расстройство менструальной функции, выражающееся патологическими маточными кровотечениями. Среди форм менструальной дисфункции встречаются меноррагии (циклические кровотечения, превышающие обычные месячные по кровопотере и длительности) и метроррагии (ациклические кровотечения различной продолжительности и обильности).
Кровотечения при железистой гиперплазии эндометрия возникают после незначительной задержки менструации или в межменструальный период. Для ювенильных кровотечений, возникающих при железистой гиперплазии эндометрия у подростков, характерен прорывной характер с выделением сгустков. Длительные и обильные кровотечения со временем способствуют развитию анемии, слабости, недомогания, головокружения. Ановуляторный цикл, отмечающийся при железистой гиперплазии эндометрия, сопровождается бесплодием.
Диагностика железистой гиперплазии эндометрия
Поскольку проявления железистой гиперплазии эндометрия не являются специфичными только для данной патологии, вопросы полноценной и точной диагностики приобретают особую важность. При изучении анамнеза гинеколог расспрашивает о наследственности, особенностях течения менструального цикла, состоянии детородной функции, используемых методах контрацепции, перенесенных общих и гинекологических заболеваниях.
Кроме общего гинекологического осмотра, диагностика железистой гиперплазии эндометрия включает трансвагинальное УЗИ, в процессе которого определяется толщина эндометрия, наличие полипозных разрастаний. При помощи УЗИ-скрининга выявляется контингент женщин, нуждающихся в гистологическом подтверждении диагноза железистой гиперплазии эндометрия с помощью проведения аспирационной биопсии эндометрия либо раздельного диагностического выскабливания.
Диагностическое выскабливание выполняется накануне ожидаемой менструации или сразу после ее начала под контролем гистероскопии. Гистероскопия обеспечивает проведение адекватного кюретажа и полное удаление патологически измененного эндометрия. Соскобы эндометрия подвергаются гистологическому исследованию, позволяющему определить тип гиперплазии и установить морфологический диагноз. При железистой гиперплазии эндометрия информативность диагностической гистероскопии составляет 94,5%, тогда как трансвагинального УЗИ - 68,6%.
При железистой гиперплазии эндометрия у пациентки исследуются уровень прогестерона и эстрогенов, при необходимости – гормоны надпочечников и щитовидной железы. Вспомогательную диагностическую роль играют гистерография или радиоизотопное сканирование. Дифференциальную диагностику при кровотечениях, вызванных железистой гиперплазией эндометрия, проводят с внематочной беременностью, трофобластической болезнью, полипами или эрозией шейки матки, раком тела матки, миомой матки.
Лечение железистой гиперплазии эндометрия
Процедура раздельного диагностического выскабливания полости матки служит первым этапом лечения железистой гиперплазии эндометрия. В дальнейшем с учетом результатов гистологии подбирается схема гормонотерапии, направленная на подавление дальнейшей пролиферации эндометрия и устранение гормонального дисбаланса.
При железистой форме гиперплазии эндометрия могут назначаться КОК (Ярина, Жанин, Регулон), гестагены (Утрожестан, Дюфастон) на 3-6 месяцев. С успехом в лечении железистой гиперплазии эндометрия применяется гестагенсодержащая внутриматочная система «Мирена», оказывающая местное лечебное воздействие на эндометрий. Использование агонистов гонадотропин рилизинг-гормона (аГнРГ) эффективно у женщин старше 35 лет и перименопаузального периода. Данные препараты вызывают временное обратимое состояние искусственного климакса и аменореи.
Параллельно с гормональным лечением проводится витаминотерапия, коррекция анемии, иглорефлексотерапия, физиотерапия (электрофорез). Контрольное УЗИ в процессе терапии выполняется через три и шесть месяцев лечения; повторная биопсия эндометрия – по окончании курса. В целях стимуляции овуляторного цикла в дальнейшем применяются стимуляторы овуляции.
В случае рецидива железистой гиперплазии эндометрия на фоне гормонотерапии у пациенток, заинтересованных в деторождении, могут выполняться абляция или резекция эндометрия с помощью лазерных и электрохирургических методики под гистероскопическим контролем. При железистой гиперплазии эндометрии, осложненной эндометриозом, миомой матки, а также в период климакса методом выбора может являться удаление матки: надвлагалищная ампутация, гистерэктомия или пангистерэктомия.
Профилактика железистой гиперплазии эндометрия
После завершения курса лечения железистой гиперплазии эндометрия особую значимость приобретает вопрос предупреждения ее рецидива и рака эндометрия. В этих целях рекомендуется регулярные осмотры гинеколога, консультация гинеколога-эндокринолога и подбор контрацепции, профессиональная подготовка и ведение беременности у пациенток. От самой женщины, своевременности ее обращения к специалисту и выполнения предписаний врача, в значительной мере зависит прогноз железистой гиперплазии эндометрия.
Читайте также:
