Диагностика инфратенториальной эпендимомы по КТ, МРТ
Добавил пользователь Алексей Ф. Обновлено: 10.01.2026
Эпендимома - опухоль головного мозга входящая в широкую группу глиальных опухолей, чаще возникающих из оболочки выстилающей желудочки головного мозга или центральный канал спинного мозга. Эпендимомы встречаются в ~5% случаев нейроэпителиальных опухолей, ~10% опухолей головного мозга у детей и до 33% опухолей головного мозга у детей младше 3х лет.
Эпендимомы могут возникнуть в любом месте, но чаще локализуются [11]:
- задняя черепная ямка: 60%
- супратенториальная эпендимома: 30%
- спинной мозг: 10%
Данная публикация посвящена эпендимомам головного мозга, эпендимомы спинного мозга будут рассматриваться отдельно (статья нуждается в переводе).
Эпидемиология
Гендерная предрасположенность отсутствует [3].
Клиническая картина
Клиническая картина может варьировать в зависимости от локализации. Начальными симптомами и признаками, как и при других опухолях IV желудочка, чаще всего являются проявления связанные с повышением внутричерепного давления. Другие симптомы включают атаксию [7], судороги или фокальный неврологический дефицит [2,5].
Сочетанная патология
нейрофиброматоз 2 типа
Классификация
Эпендимомы являются опухолями II степени по ВОЗ, причем более гистологически агрессивные опухоли относят к IIIй степени (анапластическая эпендимома), однако достоверность гистологических признаков и прогностическое значение противоречивы, и в последнее время в подразделении эпендимом используют молекулярные маркеры [11].
- WHO grade I
- субэпендимома
- миксопапиллярная. эпендимома
- эпендимома - 9391/3
- папиллярная эпендиомома
- светлоклеточная эпендиома
- удлиннённоклеточные эпендиома
- RELA fusion-positive
- анапластическая эпендимома
Диагностика
Большинство эпендимом головного мозга (60%) локализуются в задней черепной ямке (инфратенториально), возникая в области дна 4го желудочка, особенно у детей 5. В остальных случаях (40%) локализуясь супратенториально составляют вплоть до половины интрапаренхиматозных случаев [7].
Эпендимомы задней черепной ямки обладая пластичностью распространяются через отверстия Лушка и Мажанди. Данный признак может быть визуализировать при КТ и МРТ.
Эпендимома обычно представлена гетерогенным образованием с зонами некроза, кальцинатами, кистозной трансформацией и зачастую кровоизлияниями.
Интрапаренхиматозные поражения (как правило супратенториальные) обычно имеют более крупные размеры и вариабельность в проявлениях [7].- грубые кальцификаты (50%)
- кистозные зоны (50%)
- солидный компонент изо- и гиподенсивной плотности
- гетерогенное контрастное усиление
- кровоизлияния вариабельные
- T1
- солидный компонент эпендимомы обычно имеет изо- или гипоинтенсивный сигнал по отношению к белому веществу [7]
- гиперинтенсивный сигнал по отношению к белому веществу
- является более надежной последовательностью в дифференциально диагностике опухолевого поражения, чем бесконтрастные Т1 ВИ (но менее надежные чем Т1 с парамагнетиками)
- фокусы цветения за счет кровоизлияния или кальцификатов
- гетерогенное усиление
- полезно в разграничении опухоли от вазогенного отека и неизмененной паренхимы
- ограничение диффузии в солидном компоненте, особенно при анапластичпеском варианте
- интерпретация требует осторожности, поскольку может изменяться за счет кровоизлияний или кальцинатов
- повышение пика холина в соответствии с клеточностью опухоли
- снижение пика N-ацетиласпартата
- повышенное отношение холин/креатинин
- липиды и лактат повышаются при наличии дегенеративных изменений
Дифференциальный диагноз
- схожая эпидемиология, особенно в области 4го желудочка
- возникает в области червя
- контрастное усиление более гомогенное
- кальцинаты встречаются реже
- менее пластичные (не распространяются в отверстия)
- встречается в более старшем возрасте
- обычно не усиливается после введения контрастного вещества
- у детей чаще локализуется в области треугольников (задних рогов) боковых желудочков
- у взрослых локализуется в четвертом желудочке
- более яркое и гомогенное контрастное усиление
- слабо выраженный отек прилежащей паренхимы
- NB может быть гетерогенной и инвазировать головной мозг
- может иметь схожие проявления
- встречается в более старшем возрасте
- затруднено дифференцирование с интрапаренхиматозной супратенториально эпендимомой
- встречается в более старшем возрасте
- локализуется парааксиально в белом веществе
- возникает в/прилегая к прозрачной перегородке
- менее яркое контрастное усиление
- Миксопапиллярная эпендимома является наиболее доброкачественной, локализуется, главным образом, в спинном мозге в области конского хвоста. Встречается в основном у взрослых.
- Субэпендимома отличается медленным доброкачественным ростом, зачастую бессимптомным течением и относительно редким рецидивированием.
- Классическая эпендимома наблюдается наиболее часто. Может стать причиной окклюзии ликворных путей. Часто рецидивирует, со временем способна трансформироваться в анапластическую эпендимому.
- Анапластическая эпендимома составляет около четверти всех эпендимом. Отличается ускоренным ростом и метастазированием, за что получила синонимичные названия: эпендимобластома, злокачественная эпендимома, недифференцированная эпендимома.
- МРТ или КТ головного мозга.МРТ головного мозга предпочтительнее, поскольку дает более полную информацию и позволяет избежать лучевой нагрузки, особенно, когда речь идет об обследовании ребенка.
- НСГ. Для детей до года этапом первичной диагностики может стать нейросонография, которая выполняется через еще незакрывшийся родничок.
- Цитоморфологическая диагностика. Для определения распространенности процесса на спинномозговой канал производится люмбальная пункция и исследование цереброспинальной жидкости. Окончательная верификация диагноза возможна лишь после морфологического изучения материала эпендимомы, полученного интраоперационно или путем стереотаксической биопсии.
- Дополнительные методы. Проводится электроэнцефалография, консультация офтальмолога, прямая офтальмоскопия.
- Первичный туберкулезный комплекс. Формирование первичного туберкулезного комплекса.
- Лечение грибовидного микоза. Рекомендации
- Микрофлора нагноения торакальных ран. Антибиотикопрофилактика нагноения ран
- Советы по профилактике хирургической инфекции и сепсиса
- Психологические факторы, влияющие на соматические заболевания
Текущая версия (на октябрь 2017 года) является адаптированным переводом публикации Maxime St-Amant, Frank Gaillard et al. Ependymoma [13].
Диагностика инфратенториальной эпендимомы по КТ, МРТ
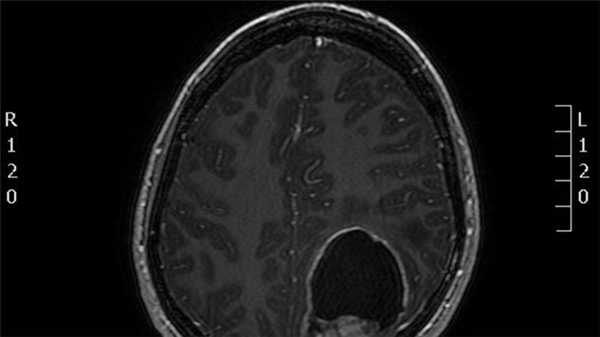
Инфратенториальная эпендимома на МРТ
а) Терминология:
• Эпендимома задней черепной ямки (ЭЗЧЯ)б) Визуализация инфратенториальной эпендимомы:
• Эпендимома может развиваться в любой части центральной нервной системы
• Наиболее частая локализация: задняя черепная ямка (2/3 случаев):
о Дольчатое объемное образование тела/нижней части IV желудочка:
- Мягкая или «пластичная» опухоль:
Приобретает форму желудочка
«Протискивается» в большую цистерну через отверстие Мажанди
± распространение через отверстие Люшка в цистерны ММУ
• Бесконтрастная КТ:
о Часто Са++ (50%)
о ± кистозные и геморрагические компоненты
о Часто обструктивная гидроцефалия
• МРТ:
о Вариабельное контрастирование
о На ДВИ ограничение диффузии обычно отсутствует(а) На рисунке сагиттального среза изображена эпендимома задней черепной ямки, распространяющаяся в большую цистерну и цистерну ММУ через выпускные отверстия IV желудочка.
Подобный «пластичный» характер роста характерен для эпендимом данной локализации и увеличивает сложность хирургической резекции.
(б) МРТ, постконтрастное Т1-ВИ, сагиттальный срез: определяется классическая ЭЗЧЯ в виде накапливающего контраст кистозно-солидного объемного образования с дольчатой структурой, распространяющегося через IV желудочек.
Опухоль «протискивается» в задненижнем направлении через отверстие Мажанди в большую цистерну. (а) МРТ, постконтрастное Т1 -ВИ, режим подавления сигнала от жира, аксиальный срез: у того же пациента определяется контрастирование кистозно-солидной опухоли, распространяющейся в IV желудочек и заполняющей его просвет.
(б) МРТ, постконтрастное Т1-ВИ, корональный срез: у того же пациента определяется накапливающее контраст кистозно-солидное объемное образование, принимающее форму расширенного IV желудочка.
Опухоль «протискивается» в нижнем направлении через расширенное отверстие Мажанди и распространяется в верхний отдел позвоночного канала.
При операции была обнаружена целлюлярная эпендимома II степени злокачественности по классификации ВОЗ (grade II).в) Патология:
• 3 молекулярных подтипа эпендимомы задней черепной ямки:
о Эпендимома задней черепной ямки, подтип А (ЭЗЧЯ-А):
- Наиболее частая (50%)
- Преимущественно дети младенческого возраста
- Неблагоприятный прогноз
о Эпендимома задней черепной ямки, подтип В (ЭЗЧЯ-В):
- 10% всех ЭЗЧЯ
- Дети старшего возраста, взрослые
- Более благоприятный прогноз
о Субэпендимома (СЭЗЧЯ; рассматривается в отдельной главе)г) Клиническая картина инфратенториальной эпендимомы:
• Признаки повышения внутричерепного давления
• В 3-17% наблюдается диссеминация через СМЖд) Диагностическая памятка:
• Намного менее часто, чем ПНЭО-МБ или пилоцитарная астроцитомаЭпендимома головного мозга
Эпендимома головного мозга — это опухоль из эпендимальной ткани желудочковой системы головного мозга. Клинически проявляется, прежде всего, признаками повышенного внутричерепного давления, а также атаксией, нарушениями со стороны зрения и слуха, судорожными приступами, нарушением речи и глотания. Диагностика осуществляется преимущественно при помощи МРТ головного мозга, спинальной пункции, ЭЭГ, гистологического исследования. Основу лечения составляет радикальное удаление эпендимомы с последующей лучевой или химиотерапией. У взрослых применяется стереотаксическая радиохирургия.
МКБ-10
Общие сведения
Эпендимома головного мозга — опухоль ЦНС, берущая свое начало из эпендимоцитов. Последние представляют собой эпителиоподобные клетки, образующие эпендиму — тонкую эпителиальную выстилку церебральных желудочков и центрального спинномозгового канала. Эпендимомы составляют до 8% всех опухолей головного мозга, относятся к глиомам.
Эпендимомы чаще встречаются в детском возрасте, около 60% больных составляют дети первых пяти лет жизни. По своей распространенности эпендимома головного мозга занимает 3-е место среди всех церебральных опухолей у детей. В детском возрасте более часто, чем у взрослых, наблюдаются ее злокачественные варианты. Лечение эпендимом является актуальной проблематикой современной онкологии, неврологии и нейрохирургии.
Причины
Исследования позволили обнаружить вирус SV40, находящийся в клетках эпендимом в активном состоянии. Однако до сих пор не понятна его роль в развитии новообразования. Предполагают, что эпендимома головного мозга возникает в связи с воздействием общих для большинства опухолей онкогенных факторов: химических канцерогенов, радиоактивного излучения, длительно действующих неблагоприятных природных условий (например, гиперинсоляции), онкогенных вирусов (вирус герпеса, папилломы человека и пр.).
Кроме того, нельзя исключить участия генетических факторов в развитии эпендимом. Известны сочетания церебральных эпендимом с нейрофиброматозом Реклингхаузена, синдромом множественных эндокринных неоплазий (МЭН), семейным полипозом толстой кишки.
Патогенез
Эпендимома головного мозга чаще образуется в задней черепной ямке. Во многих случаях характеризуется медленным ростом, отсутствием прорастания в окружающие церебральные ткани. Однако по мере роста новообразования оно может вызвать масс-эффект — сдавление головного мозга. Метастазирование эпендимомы происходит преимущественно по ликворным путям и, как правило, не выходит за пределы ЦНС. Наиболее часто отмечаются ретроградные метастазы в спинной мозг.
Классификация
Согласно современной классификации, различают 4 вида эпендимом, отличающихся степенью доброкачественности и характером течения опухолевого процесса:
Симптомы эпендимомы
Эпендимома головного мозга манифестирует признаками внутричерепной гипертензии: нарастающей головной болью, ощущением давления в глазных яблоках, независимой от приема пищи тошнотой, рвотой. Наряду с этим у многих пациентов наблюдается раздражительность, некоторые изменения в привычном поведении, атаксия — неуклюжесть и шаткость ходьбы, дискоординация движений, затрудняющая, в первую очередь, мелкие действия руками, в т. ч. и письмо. У детей школьного возраста отмечается заметное ухудшение результатов учебы.
Выше указанные симптомы являются следствием ликворно-гипертензионного синдрома и усугубляются по мере нарастания внутричерепного давления. Если эпендимома становится препятствием на пути циркуляции цереброспинальной жидкости и вызывает обтурацию ликворных путей, развивается обтурационная гидроцефалия. В клинической картине это проявляется резким нарастанием имеющихся симптомов — головная боль становиться очень интенсивной и сопровождается многократной рвотой без облегчения состояния. Возможны судорожные приступы.
Очаговая симптоматика, сопровождающая церебральную эпендимому, варьирует в соответствии с месторасположением опухоли. Для опухолей задней черепной ямки характерна вестибулярная атаксия, двоение в глазах. Если эпендимома головного мозга располагается в нижней части IV желудочка, то возможны тугоухость, дизартрия, мозжечковая атаксия, дисфагия.
Диагностика
Выраженный ликворно-гипертензионный синдром, появление другой неврологической симптоматики или впервые возникший эпиприступ являются для невролога поводом к всестороннему обследованию пациента. Спектр проводимых исследований включает:
Лечение эпендимомы головного мозга
Нейрохирургические операции
Оптимальным способом лечения эпендимомы является ее тотальное удаление. Частое расположение опухоли в задней черепной ямки обуславливает определенные трудности доступа к ней, с которыми сталкивается нейрохирург. Если полное удаление опухоли невозможно, операция может носить паллиативный характер. В таких случаях для улучшения оттока цереброспинальной жидкости может быть проведена шунтирующая операция.
У взрослых разрушение опухоли возможно методом стереотаксической радиохирургии. Последнее время все шире применяется установка «Кибер-нож», позволяющая достигнуть большой суммарной дозы облучения эпендимомы путем схождения на опухоли многочисленных пучков, исходящих из разных точек аппарата. Однако, в связи с большой лучевой нагрузкой, этот метод не рекомендован детям до 14 лет.
Противоопухолевая терапия
С целью уменьшения вероятности рецидива церебральной эпендимомы после хирургического лечения проводится лучевая терапия. У детей раннего возраста, мозг которых особо восприимчив к радиоактивному излучению, лучевая терапия должна быть сокращена или заменена химиотерапией. Лечение цитостатиками (цисплатином, карбоплатином) может проводиться после лучевой терапии или вместо нее. Его объем зависит от характера и распространенности эпиндимомы.
Прогноз
Миксопапиллярная эпендимома и субэпиндимома после их радикального удаления обычно имеют благоприятный прогноз. В случае классической эпендимомы полное удаление удается не всегда. Новообразование рецидивирует, как правило, в месте своего первоначального появления. При удачном удалении 5-летняя выживаемость оценивается на уровне 67-80%.
Наиболее негативный прогноз у анапластической эпендимомы, что связано с ее быстрым распространением по ликворным путям. Следует отметить, что даже после успешно осуществленного лечения у пациентов в последующем может сохраняться различная неврологическая симптоматика, тугоухость, ухудшение зрения; у детей возможна задержка психического развития.
Эпендимомы
![Эпендимомы]()
Эпендимомы – редкие опухоли, исходящие из эпендимы – оболочки выстилающей изнутри желудочки головного мозга и центральный канал спинного мозга. Из этого следует, что в подавляющем большинстве случаев эпендимомы расположены в желудочковой системе и в спинном мозге интрадурально. Значительно реже эпендимомы встречаются вне желудочковой системы, непосредственно в веществе головного мозга. Отличительной чертой этих образований является то, что они лучше отграничены от мозгового вещества в сравнении с большинством других внутримозговых опухолей. Из этого следует, что задачей нейрохирурга является максимально радикальное удаление опухоли, как в случае интракраниальной локализации, так и при локализации эпендимомы в спинном мозге. В случае невозможности радикального удаления, возможно проведение последующей лучевой терапии.
Эпендимомы возникают из эпендимальных клеток, выстилающих желудочки мозга и центральный канал спинного мозга. Они могут располагаться по всей длине нервной трубки.
Частота:
Интракраниальная локализация: составляют ≈5-6% внутричерепных глиом, в 69% бывают у детей, составляя 9% педиатрических мозговых опухолей.
Спинальная локализация: ≈60% глиом спинного мозга, в 96% случаев встречаются у взрослых, особенно в области конечной нити.
Средний возраст пациентов в момент диагностирования опухоли:
Интракраниальная локализация: взрослые - 17 лет, дети - 5 лет.
Инфратенториальная локализация: взрослые - 14 лет, дети - 4 года.
Супратенториальная локализация: взрослые - 22 года, дети - 6 лет.
Спинальная локализация: 40 лет.
Интрамедуллярная локализация: 47 лет.
Каудальная часть: 32 года.
Эпендимомы обладают способностью распространяться по нервной трубке по ликворным путям, этот процесс называется обсеменением, что приводит к возникновению «потерянных» метастазов в 11% случаев. Частота метастазирования возрастает по мере повышения степени злокачественности опухоли. В редких случаях имеет место системное распространение.
Патология
1. Неанапластическая (низкая степень злокачественности)
2. Папиллярная: «классическое поражение» ГМ и СМ. Метастазирование возможно вплоть до 30%.
3. Миксопапиллярная эпендимома: отдельная форма, встречается только в области конечной нити. Папиллярная эпендимома с микрокистозными вакуолями и слизистым содержимым.
5. Анапластическая: плеоморфизм, многоядерность, гигантские клетки, митозы, сосудистые изменения, участки некроза (иногда при большей выраженности анапластических изменений используют термин эпендимобластома, но этот термин должен быть оставлен для отдельного вида опухолей, редких примитивных нейроэктодермальных опухолей у детей). Влияет ли степень анаплазии на исходы пока неясно.
Внутричерепные эпендимомы
1. Часто возникают в дне IV желудочка
2. Существует потенциальная угроза распространения по нервной трубке
3. Молодые пациенты имеют худший прогноз
4. Лечение: максимальная резекция с последующей лучевой терапией.
Обычно это хорошо отграниченные и доброкачественные опухо- ли (хотя встречаются и злокачественные эпендимомы). Они часто возникают в дне IV желудочка (в 60-70% случаев располагаются инфратенториально, всегда вблизи IV желудочка, на их долю приходится 25% от всех опухолей области IV желудочка). Эпендимомы задней черепной ямки у детей часто являются анапластическими, при этом имеется больший риск распространения по нервной трубке. Хотя гистологически они не выглядят такими злокачественными, как медуллобластомы, они имеют худший прогноз из-за того, что они имеют тенденцию врастать в obex(задвижку), что препятствует их полному удалению. Субэпендимомы: для них типично расположение в передних отделах боковых желудочков или в задней части IV желудочка, выраженная роль субэпендимарных глиальных клеток. Нередко обнаруживаются на аутопсиях, подлежат хирургическому лечению в редких случаях.
Клинические данные
Симптомы
Большинство из них связаны с наличием объемного образования в задней черепной ямке, сопровождающимся повышением внутричерепного давления:
3. Атаксия или вертиго: 60%
4. Припадки: при супратенториальной локализации только в ≈30% случаев; это составляет только 1% больных с внутричерепными опухолями, которые проявили себя припадками.
КТ/МРТ:
Обычно обнаруживают объемное образование в дне IV желудочка, часто с окклюзионной гидроцефалией.
Рентгенологически может быть трудно отличить от медуллобластомы, могут помочь следующие признаки:
1. Калицификаты часто встречаются в эпендимомах, но редко (<10%) в медуллобластомах
2. Медуллобластомы обычно возникают из крыши IV желудочка (из его вершины, фастигиума), который покрывает опухоль («симптом банана»), эпендимомы имеют тенденцию врастать в IV желудочек со дна
3. Эпендимомы имеют негомогенную структуру на МРТ в Т1 режиме
4. Экзофитный компонент в эпендимомах имеет тенденцию давать высокий сигнал на МРТ в Т2 режиме (у медуллобластом он только немного гиперинтенсивный)
Миелография
Миелография с водорастворимым контрастным веществом обладает такой же чувствительностью для определения метастаз, как и МРТ с гадолиниумом. Также при этом можно сделать цитологическое исследование цереброспинальной жидкости для определения стадии опухоли.
Лечение
Хирургическая резекция
Цель операции: максимальное удаление интракраниальной части опухоли без неврологического дефицита. Если имеется значительная инвазия опухоли в дно IV желудочка, то удалить ее тотально невозможно. После операции производят лучевую терапию и миелографию для исключения возможного метастазирования. 10 мл цереброспинальной жикдкости направляют на цитологическое исследование, чтобы определить количество злокачественных клеток (если они в ней есть), ее можно также использовать в качестве способа контроля эффективности лечения.
Лучевая терапия
Эпендимомы являются вторыми по радиочувствительности после медуллобластом. Лучевую терапию назначают после хирургического удаления опухоли (выживание улучшается после проведения лучевой терапии в послеоперационном периоде: выживание 50% пациентов было на 2 года больше при проведении лучевой терапии, чем без нее, при этом количество пациентов, имевших 5-летний срок выживания увеличивается с 20-40% до 40- 80%)
Исходы
Оперативная летальность: 5-8%. При тотальной резекции первичной интракраниальной опухоли и проведении последующей краниоспинальной лучевой терапии срок 5-летнего выживания составляет 41%. У молодых пациентов выживание хуже (в педиатрической группе срок 5-летнего выживания составляет 20-30%, по сравнению с почти 80% у взрослых). За исключением эпендимобластом, наличие злокачественных признаков в эпендимомах не обязательно является признаком худшего прогноза.
а) Определение:
• Эпендимома задней черепной ямки (ЭЗЧЯ):
о Эпендимальноклеточная опухоль с медленным типом роста
о Подтипы: целлюлярная, папиллярная, светлоклеточная, таницитарнаяб) Визуализация:
1. Общие характеристики инфратенториальной эпендимомы:
• Лучший диагностический критерий:
о Мягкая «пластичная» опухоль, «протискивающаяся» в цистерны через отверстие IV желудочка
о Неоднородная плотность и интенсивность сигнала
о ± неразличимая граница с дном IV желудочка
• Локализация:
о Может возникать в любых отделах центральной нервной системы (большие полушария, задний мозг, спинной мозг)
о В 2/3 случаев локализуется в задней черепной ямке (в большинстве случаев в IV желудочке):
- Обычно растет из нижней 1/2 IV желудочка
- Антеролатеральное распространение через отверстие Люшка
о В 1/3 случаев локализуется супратенториально:
- В большинстве случаев экстравентрикулярно, в перивентрикулярном белом веществе (БВ)
• Размеры:
о 2-4 см
• Морфология:
о Принимает форму желудочка
о Типичные признаки = объемное образование IV желудочка с дольчатой структурой:
- Антеролатеральное распространение через отверстие(я) в цистерну ММУ
- Распространение в задненижнем направлении через отверстие Мажанди в большую цистерну2. КТ при инфратенториальной эпендимоме:
• Бесконтрастная КТ:
о Объемное образование IV желудочка
о Часто Са++ (50%); ± кистозный, геморрагический компоненты
о Часто гидроцефалия
• КТ с контрастированием:
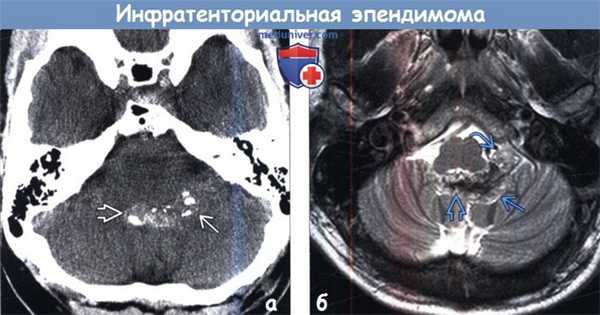
о Вариабельное гетерогенное накопление контраста![Инфратенториальная эпендимома на КТ, МРТ]()
(а) Бесконтрастная КТ, аксиальный срез: в нижнем отделе IV желудочка определяется частично кальцифицированное гиперденсное объемное образование. Обратите внимание на распространение образования в направлении цистерны правого мостомозжечкового угла.
(б) МРТ, Т2-ВИ, аксиальный срез: у того же пациента отмечается хорошая ограниченность объемного образования от окружающих структур. Определяется распространение образования по направлению от средней линии нижней части IV желудочка через левое латеральное отверстие и его пролабирование в цистерну мостомозжечкового угла.4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Бесконтрастная КТ + МРТ с контрастированием, МР-спектроскопия
• Советы по протоколу исследования:
о Перед операцией проведите полную диагностическую визуализацию центральной нервной системы
о Для дифференцировки от ПНЭО-МБ необходимо учитывать ви-зуализационные и клинические признаки в совокупности
о Получение сагиттальных срезов в высоком разрешении полезно для определения участка произрастания опухоли: крыша или дно IV желудочкав) Дифференциальная диагностика:
1. Медуллобластома (ПНЭО-МБ):
• Гиперденсная при бесконтрастной КТ
• Объемное образование гомогенной структуры
• Развивается из крыши IV желудочка
• Более четкая граница с дном
• Низкие значения ИКД, высокая целлюлярность2. Мозжечковая пилоцитарная астроцитома (ПА):
• Гетерогенное объемное образование полушария мозжечка
• Кистозное образование с интрамуральным солидным компонентом
• Интенсивное контрастирование солидного компонента3. Глиома ствола мозга:
• Объемное образование с инфильтративным типом роста, увеличивающее размеры ствола мозга
• Однородный сигнал при МРТ
• Может распространяться в дорсальном направлении в просвет IV желудочка4. Атипичная тератоидно-рабдоидная опухоль (АТРО):
• Крупное объемное образование с кистозным или некротическим компонентами
• Вариабельный характер контрастирования5. Папиллома сосудистого сплетения:
• Интенсивно накапливающая контраст внутрисосудистая опухоль
• Локализация в IV желудочке более характерна для взрослых6. Олигодендроглиома:
• Супратенториальное объемное образование гетерогенной структуры у молодых взрослых
• Локализация в структуре лобной доли, характерна Са++7. Глиобластома:
• Взрослые более старшего возраста; редко локализуется в задней черепной ямке
• Злокачественное супратенториальное объемное образование гетерогенной структуры
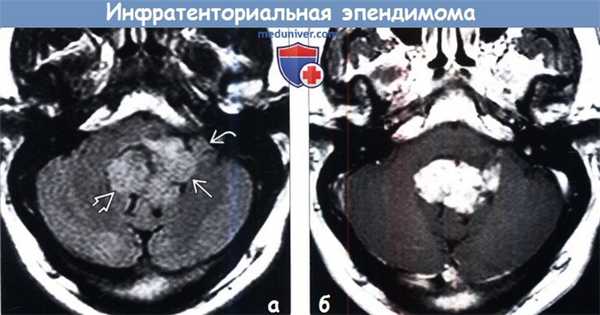
• Часто наблюдаются некротический и/или геморрагический компоненты![Инфратенториальная эпендимома на МРТ]()
(а) МРТ, FLAIR, аксиальный срез: у мужчины 49 лет с головными болями в подзатылочной области в области IV желудочка определяется слегка гиперинтенсивное объемное образование, имеющее дольчатую структуру. Отмечается антеролатеральное распространение образования по направлению через левое отверстие Люшка в цистерну левого мостомозжечкового угла.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у того же пациента определяется интенсивное, но слегка гетерогенное контрастирование объемного образования. При операции была диагностирована таницитарная эпендимома II степени злокачественности по классификации ВОЗ (grade II).г) Патология:
1. Общие характеристики инфратенториальной эпендимомы:
• Этиология:
о Предполагается, что ЭЗЧЯ развивается из регионально разрозненных радиальных глиальных клеток:
- Различия между этими популяциями клеток сохраняются и в сформированной опухоли
- Может частично обусловливать наблюдаемую гетерогенность
• Генетика:
о Амплификация генов обычно полностью отсутствует:
- Характерна дупликация или потеря целых хромосом
- Наиболее значимы эпигенетические аномалии
о При профилировании метилирования ДНК определяются 9 молекулярных подгрупп эпендимомы
о Три подгруппы эпендимомы задней черепной ямки:
- Субэпендимома (СЭЗЧЯ)
- Эпендимома задней черепной ямки, подтип А (ЭЗЧЯ-А):
Наиболее крупная подгруппа (- 50% всех случаев)
Преимущественно дети младенческого возраста
Стабильный геном («генетически обыденный»)
Нарушение эпигенетической регуляции (позитивный фенотип по метилятору CpG-островков [С1МР(+)])
Высокая степень злокачественности с плохим ответом на хирургическое вмешательство и лучевую терапию
Однако CIMP+ («метилированные») опухоли могут давать ответ на терапию препаратами, направленными на метилирование ДНК или НЗК27
- Эпендимома задней черепной ямки, подтип В (ЭЗЧЯ-В):
Дети старшего возраста, взрослые
10% всех случаев
Наиболее нестабильный геном среди всех эпендимом
Вариация числа копий крупных участков генома (часто дупликация/потеря целых хромосом)
Более благоприятный прогноз
CIMP(-)
о При рецидивировании молекулярные подгруппы остаются стабильными
о Стратификация риска на основе молекулярных подгрупп является более значимой, чем на основе гистологической картины2. Стадирование и классификация инфратенториальной эпендимомы:
• Степень злокачественности II по классификации ВОЗ (grade II) (низкая степень злокачественности, высокая степень дифференцировки)
• Степень злокачественности III по классификации ВОЗ (grade III) (высокая степень злокачественности, анапластическая опухоль)3. Макроскопические и хирургические особенности:
• Опухоль хорошо отграничена от окружающих структур
• Мягкое, серовато-красное объемное образование с дольчатым строением
• ± кистозный, некротический, геморрагический компоненты
• «Протискивание» через выпускные отверстия IV желудочка за счет «пластичности»
• Обычно смещает, а не инфильтрирует прилегающую паренхиму мозга4. Микроскопия:
• Несмотря на гистологическую идентичность, эпендимомы, развивающиеся из разных анатомических областей, биологически и клинически различныд) Клиническая картина:
1. Проявления инфратенториальной эпендимомы:
• Наиболее частые признаки/симптомы:
о ↑ внутричерепного давления: головная боль, тошнота, рвота
• Клинический профиль:
о Возраст 1-5 лет; головная боль, рвота
• Другие признаки/симптомы:
о Атаксия, гемипарез, расстройства зрения, боль в области шеи, кривошея, головокружение
о Младенческий возраст: раздражительность, летаргия, задержка в развитии, тошнота, макроцефалия2. Демография:
• Возраст:
о ЭЗЧЯ-А:
- 1-5 лет (средний возраст: три года)
о ЭЗЧЯ-В:
- Средний возраст постановки диагноза: 30 лет
• Пол:
о Небольшая предрасположенность у мужчин
• Эпидемиология:
о 3-5% от всех внутричерепных опухолей
о 15% от опухолей задней черепной ямки у детей
- Третья по встречаемости опухоль задней черепной ямки у детей:
Наиболее частыми являются ПА и ПНЭО-МБ3. Течение и прогноз:
• Значительная вариабельность прогноза:
о Общая пятилетняя выживаемость при ЭЗЧЯ-А: 50-60%
о Пятилетняя выживаемость при ЭЗЧЯ-В: 90-95%
• Диссеминация через СМЖ возникает в 3-17% случаев
• Пятилетняя выживаемость при рецидивировании составляет 15%4. Лечение инфратенториальной эпендимомы:
• Максимальная безопасная хирургическая резекция, затем лучевая терапия
о Хирургическая резекция часто затруднена вследствие адгезивных и инфильтративных свойств опухоли
о Тотальная резекция + лучевая терапия коррелируют с увеличением выживаемости
• Химиотерапия не увеличивает выживаемостье) Диагностическая памятка:
1. Обратите внимание:
• Значительно менее частая опухоль, чем ПНЭО-МБ или ПА
• Тотальная резекция более значительно влияет на выживаемость, чем при ПНЭО-МБ или ПА
• Наблюдение в динамике для выявления бессимптомных рецидивов может увеличить выживаемость
2. Советы по интерпретации изображений:
• Стертые границы:
о С дном IV желудочка = эпендимома
о С крышей IV желудочка = ПНЭО-МБЧитайте также: