Диагностика, лечение тиреоидита Хасимото
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аутоиммунный тиреоидит: причины появления, симптомы, диагностика и способы лечения.
Определение
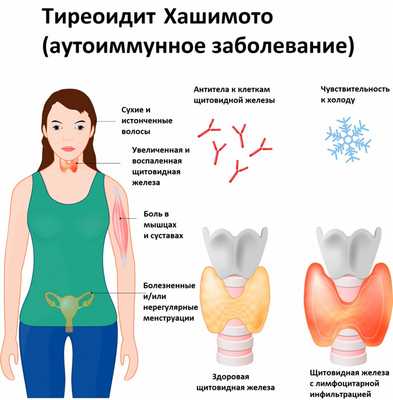
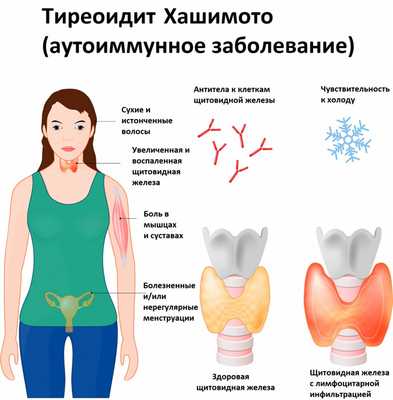
Аутоиммунный тиреоидит (другое название – тиреоидит Хашимото) – аутоиммунное заболевание с наследственной предрасположенностью, при котором в организме начинают вырабатываться антитела, «враждебные» к ткани щитовидной железы (ЩЖ), то есть разрушающие ее клетки – тиреоциты, которые отвечают за выработку тиреоидных гормонов.
Для заболевания характерно наличие лимфоцитарной инфильтрации щитовидной железы, разрушение фолликулов и разрастание соединительной ткани, со временем замещающей нормальную ткань ЩЖ.
Распространенность заболевания колеблется от 0,1-1,2% у детей до 6-11% у женщин старше 60 лет (женщины болеют примерно в 5-6 раз чаще мужчин).
Причины появления аутоиммунного тиреоидита
Основной причиной развития аутоиммунного тиреоидита (АИТ) являются антитела к тиреоидной пероксидазе (АТ-ТПО) и к тиреоглобулину (АТ-ТГ). Ученые до сих пор не пришли к единому мнению, что именно становится спусковым механизмом этого процесса. Однако принято выделять три основных фактора, которые могут увеличить риск развития АИТ:
- экзогенные (факторы внешней среды): стрессы и экологическая обстановка, приводящие к скачкам адреналина и кортизола, недостаточности надпочечников, к снижению адаптационных резервов организма, в результате чего фиксируется рост аутоиммунных заболеваний, включая АИТ; а также длительный прием йодсодержащих препаратов пациентами со спорадическим зобом щитовидной железы;
- эндогенные (факторы внутренней среды) – генетическая предрасположенность (в половине случаев у родственников пациентов с АИТ в сыворотке крови обнаруживаются антитела к щитовидной железе); для реализации предрасположенности к развитию аутоиммунного заболевания необходимы дополнительные внешние факторы (вирусы, различные инфекции, лекарственные и другие ксенобиотики – чужеродные для организма вещества);
- другие заболевания, на фоне которых может развиться аутоиммунный тиреоидит.
Аутоиммунный тиреоидит может считаться наследственным, если у близких родственников пациента диагностированы аутоиммунные заболевания (сахарный диабет, ревматоидный артрит и др.).
Классификация заболевания
Выделяют несколько типов аутоиммунного тиреоидита.
- Латентный АИТ – характеризуется отсутствием проявлений заболевания, в анализах может наблюдаться небольшой сбой выработки тиреоидных гормонов, щтовидная железа может быть незначительно увеличена.
- Гипертрофический АИТ, или зоб Хашимото (классический вариант заболевания) – характеризуется увеличением щитовидной железы; различают:
- диффузный зоб (равномерное увеличение щитовидной железы),
- узловой зоб (неравномерное увеличение железы с формированием узлов),
- диффузно-узловой зоб (равномерное увеличение щитовидной железы с формированием узлов).
Аутоиммунный тиреоидит развивается постепенно, а его симптомы зависят от стадии заболевания.
Эутиреоидная стадия АИТ.
Может протекать длительно (годы и десятилетия) и бессимптомно.
В некоторых случаях АИТ проявляется в виде тиреотоксикоза (хаши-токсикоза). Главным признаком этой стадии является увеличение щитовидной железы (зоб). В зависимости от объема зоба пациенты предъявляют жалобы на затруднения во время проглатывания пищи, чувство сдавливания в районе шеи. При пальпации щитовидная железа имеет плотную неоднородную структуру, безболезненна. Причиной хаши-токсикоза может быть как деструкция ЩЖ, так и ее стимуляция за счет выработки антител к ТТГ.
В большинстве случаев хаши-токсикоз не имеет выраженной клинической картины тиреотоксикоза и протекает по субклиническому типу (снижен уровень ТТГ при нормальных значениях Т3 и Т4). При манифестном хаши-токсикозе уровень Т4 повышается.
Субклиническая стадия гипотиреоза.
Отличается постепенной лимфоцитарной инфильтрацией щитовидной железы, продолжающимся разрушением фолликулов, отвечающих за синтез тиреоидных гормонов (Т4 и Т3), в результате чего их количество начинает снижаться. В ответ на это усиливается выработка тиреотропного гормона (ТТГ), который в свою очередь стимулирует продукцию тиреогормонов, поэтому долгое время (иногда многие годы) организму удается поддерживать нормальный уровень Т4.
Стадия манифестного гипотиреоза.
По мере разрушения фолликулов щитовидной железы количество тиреоцитов становится ниже критического уровня, возникают симптомы гипотиреоза: выпадение и сухость волос, ломкость и истончение ногтей, побледнение кожи, снижение частоты сердечных сокращений, слабость, сонливость, снижение концентрации внимания, отеки, запоры, избыточный вес при стабильном или даже плохом аппетите.
![Хашимото.jpg]()
Диагностика аутоиммунного тиреоидита
Диагностика аутоиммуного тиреоидита основывается на клинических и пальпаторных данных, исследовании функции щитовидной железы, ультразвуковой диагностике, определении наличия антител. Пункционная биопсия при АИТ не обязательна и проводится только при подозрении на онкологический статус заболевания (то есть для дифференциальной диагностики). Для постановки точного диагноза должны присутствовать сразу несколько признаков заболевания:
- наличие первичного гипотиреоза или хаши-токсикоза, подтвержденное гормональным исследованием – для этого определяется уровень тиреоидного гормона Т4 свободного (при манифестном гипотиреозе показатели ниже референсных значений, при хаши-токсикозе – в норме или выше нормы) и уровень тиреотропного гормона (ТТГ при гипотиреозе повышен, при хаши-токсикозе снижен);
Свободный, не связанный с транспортными белками плазмы крови тироксин. Синонимы: Анализ крови на свободный тироксин. Free T4; Free Form of Thyroxin. Краткая характеристика .
Аутоиммунный тиреоидит - симптомы и лечение
Что такое аутоиммунный тиреоидит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сивова А. А., эндокринолога со стажем в 13 лет.
Над статьей доктора Сивова А. А. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
![Сивова (Ульяновская) Анастасия Александровна, эндокринолог - Барнаул]()
Определение болезни. Причины заболевания
Хронический аутоиммунный (лимфоматозный) тиреоидит (ХАИТ) — хроническое заболевание щитовидной железы аутоиммунного происхождения, было описано Х. Хасимото в 1912 г. Заболевание чаще наблюдается у женщин и наиболее часто диагностируется среди известных патологий щитовидной железы. Аутоиммунный тиреоидит выявляется у одной из 10-30 взрослых женщин. [1]
Рассматриваемое заболевание аутоиммунной природы, и для него обязательно присутствие антител. Впервые опубликовали данные об обнаружении антител к ткани щитовидной железы в сыворотке у пациентов с аутоиммунным тиреоидитом в 1956 году. Впоследствии выяснилось, что аутоиммунный тиреоидит подразумевает наличие антител к тиреоглобулину, второму коллоидному антигену и тиреопероксидазе (микросомальному антигену).
Провоцирующие факторы
Сегодня принято считать, что апоптоз, то есть программируемая гибель фолликулярных клеток щитовидной железы — одна из главных причин аутоиммунного тиреоидита и других патологий щитовидной железы. [2] Предполагается, что запуску апоптоза способствуют вирусы и генетические нарушения.
Чем опасен тиреоидит во время беременности
Аутоиммунный тиреоидит у женщины никак не отражается на возможности забеременеть и родить здорового ребёнка при условии, что у пациентки нормальный уровень гормонов — тиреотропный гормон (ТТГ) до 2,5 мЕд/л, в том числе в первом триместре беременности.
При гормональном нарушении возможны следующие осложнения:
- ;
- выкидыш;
- преждевременные роды;
- проблемы со сном;
- поздний токсикоз; ;
- кровотечения после родов;
- гипоксия плода;
- неонатальный тиреотоксикоз.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аутоиммунного тиреоидита
Изначально, на протяжении некоторого времени, больные не высказывают никаких жалоб. Постепенно с течением времени регистрируют медленное развитие клинической картины снижения функции щитовидной железы, вместе с тем в части ситуаций будет отмечаться прогрессирующее уменьшение размеров железы или же наоборот ее увеличение. [3]
Клинические проявления при хроническом аутоиммунном тиреоидите начинают появляться с нарушением функции щитовидной железы, но в части ситуаций симптомов может и не быть. Все симптомы аутоиммунного тиреоидита щитовидной железы неспецифические, т. е. могут быть при многообразных заболеваниях. Но несмотря на это, все же обозначим клинические проявления, имея которые следует обратиться к эндокринологу для обследования.

Патогенез аутоиммунного тиреоидита
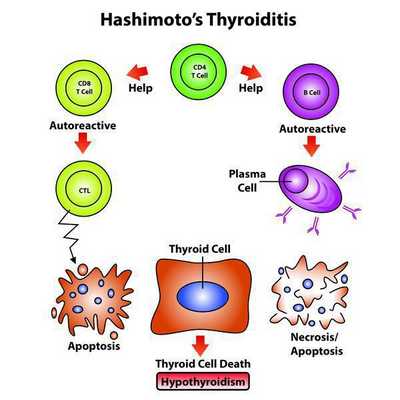
Эндогенный (внутренний) критерий наследования аутоиммунных заболеваний взаимосвязан с клонами Т-лимфоцитов.
- Чтобы произошло развитие хронического заболевания с учетом имеющейся наследственной предрасположенности, нужно влияние экзогенных факторов (вирусных и любых других инфекций, фармпрепаратов), которые способствуют активации Т-лимфоцитов, те впоследствии активируют В-лимфоциты, запуская цепную реакцию.
- Далее Т-клетки, кооперируясь с антитиреоидными антителами, воздействуют на эпителиальные клетки фолликулов, содействуя их деструкции, вследствие чего снижается численность правильно функционирующих структурных единиц щитовидной железы. [1][4]
Количество антитиреоидных антител при этом заболевании непосредственно отражает выраженность аутоиммунного процесса и иногда имеет склонность уменьшаться по мере увеличения продолжительности заболевания. Только присутствия антитиреоидных антител недостаточно, чтобы травмировать структурные элементы щитовидной железы.
Для реализации токсических свойств имеющимся антителам необходимо вступить во взаимодействие с Т-лимфоцитами, которые чувствительны к антигенам щитовидной железы при ХАИТ, чего не бывает при наличии обычного зоба или если патология щитовидной железы не выявлена.
В норме все клетки имеют иммунологическую нечувствительность к другим клеткам собственного организма, которая приобретается во время внутриутробного развития (еще до рождения), во время взаимодействия зрелых лимфоцитов со своими антигенами. Любые нарушения в данном взаимодействии и синтез особых клонов Т-лимфоцитов, которые вступают во взаимодействие со своими же антигенами, и могут стать той причиной, которая приводит к нарушению иммунологической нечувствительности и впоследствии привести к формированию любых аутоиммунных патологий, включая и ХАИТ.
Классификация и стадии развития аутоиммунного тиреоидита
Формы ХАИТ с учетом объема железы и данных клиники:
- Гипертрофическая (тиреоидит Хасимото). Наиболее распространена. Щитовидная железа отличается плотностью, увеличена до II или III степени. Функция железы чаще не изменена, однако в большинстве ситуаций регистрируют тиреотоксикоз или гипотиреоз. Встречается у 15-20% больных.
- Атрофическая. Щитовидная железа в норме или незначительно увеличена, а на момент осмотра может быть даже уменьшена. Функционально — гипотиреоз. Встречается у 80-85% пациентов.
Еще одна классификация аутоиммунного тиреоидита щитовидной железы: [2]
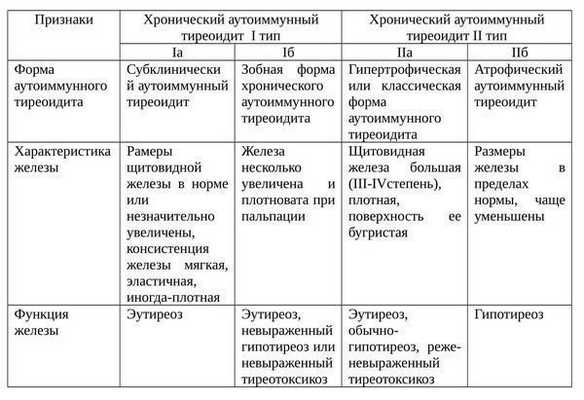
Фазы ХАИТ с учетом клинической картины заболевания:
- Эутиреоидная. Бессимптомное продолжительное (иногда пожизненное) течение, без изменений в функции щитовидной железы.
- Субклиническая. Если заболевание прогрессирует, то поскольку происходит деструкция клеток щитовидной железы и уменьшается уровень тиреоидных гормонов, повышается синтез тиреотропного гормона (ТТГ), который в свою очередь чрезмерно стимулирует щитовидную железу, благодаря чему организм поддерживает на нормальном уровне секрецию Т4.
- Фаза тиреотоксикоза. Поскольку заболевание продолжает развиваться, в кровь высвобождаются имеющиеся тиреоидные гормоны и формируется тиреотоксикоз. Не считая этого, в кровь попадают разрушенные части внутренних структур фолликулярных клеток, в результате образуются антитела к клеткам щитовидной железы. Когда при прогрессирующей деструкции щитовидной железы концентрация гормонопродуцирующих клеток снижается ниже допустимого предела, концентрация в крови Т4 стремительно уменьшается, развивается стадия явного гипотиреоза.
- Фаза гипотиреоза. Продолжается приблизительно в течение года, чаще всего после этого происходит восстановление функции щитовидной железы. Иногда гипотиреоидная фаза продолжается всю жизнь.
ХАИТ преимущественно протекает только с одной фазой заболевания. [5]
Осложнения аутоиммунного тиреоидита
ХАИТ — условно безопасное заболевание, не приводящее к осложнениям только при условии сохранения необходимой концентрации гормонов в крови, т. е. эутиреоидного состояния. И, соответственно, тогда никаких осложнений не развивается. Но при наступлении гипотиреоза могут наблюдаться осложнения. При отсутствии лечения гипотиреоза могут возникать осложнения: нарушение репродуктивной функции, выраженное снижение памяти, вплоть до слабоумия, анемия, но самое грозное и тяжелое осложнение гипотиреоза — гипотиреоидная или мексидематозная кома — возникает при резкой недостаточности гормонов щитовидной железы. [5] [6]
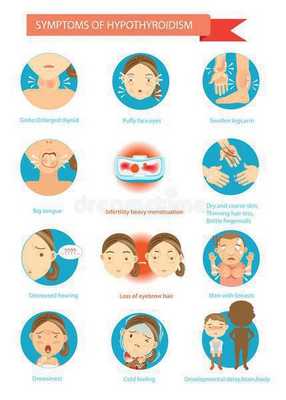
Диагностика аутоиммунного тиреоидита
Диагностика ХАИТ состоит из нескольких пунктов. Для определения данного заболевания у больного необходим минимум один большой критерий, если таких критериев не обнаружено, то диагноз лишь вероятен. [1]
Большие диагностические критерии:
- первичный гипотиреоз (причем возможен как манифестный, так и устойчивый субклинический);
- присутствие антител к ткани щитовидной железы;
- ультразвуковые критерии аутоиммунной патологии.
Пальпация щитовидной железы
Какие анализы нужны, чтобы определить АИТ
Для установления аутоиммунного тиреоидита необходимо сдать кровь на тиреотропный гормон ( ТТГ), тироксин свободный (Т4 свободный) и антитела к тиреопероксидазе (ТПО). Если антитела к ТПО повышены, но ТТГ в пределах нормы, то диагноз АИТ носит вероятный характер.
Нужно заметить, что при обнаружении у больного гипотиреоза манифестного или стабильного субклинического, диагностирование аутоиммунного тиреоидита важно для установления причины уменьшения функции железы, но несмотря на это постановка диагноза никак не меняет терапевтических методов. Лечение заключается в употреблении заместительной гормональной терапии препаратами тиреоидных гормонов.
Использование пункционной биопсии щитовидной железы не показано для установления хронического аутоиммунного тиреоидита. Ее необходимо проводить, только если имеются узлы щитовидной железы, более 1 см в диаметре.
Важно отметить, что нет надобности контролировать в течение болезни количество имеющихся антител к щитовидной железе, потому что данная процедура не имеет диагностической роли для анализа прогрессирования аутоиммунного тиреоидита. [7]
Лечение аутоиммунного тиреоидита
Терапия аутоиммунного тиреоидита щитовидной железы неспецифическая. При формировании фазы тиреотоксикоза достаточно применения симптоматической терапии. При формировании гипотиреоза главным вариантом медикаментозной терапии является назначение тиреоидных гормонов. Сейчас в аптечной сети РФ возможно приобрести только таблетки Левотироксина натрия (L-тироксин и Эутирокс). Применение таблетированных препаратов тиреоидных гормонов нивелирует клинику гипотиреоза и при гипертрофической форме аутоиммунного тиреоидита вызывает уменьшение объема щитовидной железы до допустимых значений.
В случае обнаружения у пациента манифестного гипотиреоза (повышение уровня тиреотропного гормона и снижение концентрации Т4 свободного) необходимо использование в лечении левотироксина натрия в средней дозе 1,6 – 1,8 мкг/кг массы тела пациента. Показателем правильности назначенного лечения будет являться уверенное удержание в пределах референсных значений тиреотропного гормона в крови больного.
Когда у больного диагностирован субклинический гипотиреоз (увеличена концентрация ТТГ в совокупности с неизмененной концентрацией Т4 свободного), необходимо:
- Спустя 3–6 месяцев вторично провести гормональное обследование для доказательства наличия изменения функции щитовидной железы;
- Когда в течение беременности у пациентки обнаружено увеличение уровня тиреотропного гормона, даже при сохраненной концентрации Т4 свободного, назначить левотироксин натрия в полной расчетной заместительной дозе сразу же;
- Лечение левотироксином натрия нужно при постоянном субклиническом гипотиреозе (увеличение концентрации тиреотропного гормона в крови свыше 10 мЕд/л, и еще в ситуациях не менее двукратного определения концентрации тиреотропного гормона между 5 – 10 мЕд/л), но если этим больным более 55 лет и у них имеются сердечно-сосудистые патологии, лечение левотироксином натрия назначается только при отличной переносимости лекарства и при отсутствии сведений о декомпенсации данных болезней на фоне приема тироксина;
- Показатель достаточности лечения субклинического гипотиреоза представляет собой стабильное удержание уровня ТТГ в пределах референсных значений в крови.
Если у женщин перед планированием беременности, выявлены антитела к ткани щитовидной железы и/или ультразвуковые признаки аутоиммунного тиреоидита, нужно определить гормональную функцию щитовидной железы (концентрацию тиреотропного гормона и концентрацию Т4 свободного) и обязательно определять уровень гормонов в каждом триместре беременности. [8]
Если поставлен диагноз аутоиммунный тиреоидит, но не выявляются изменения в работе щитовидной железы, применение препаратов левотироксина натрия не показано. [9] Оно возможно иногда в исключительных ситуациях внушительного увеличения объема щитовидной железы, спровоцированного аутоиммунным тиреоидитом, при этом решение принимается по каждому пациенту индивидуально. [10]
Физиологическое количество калия йодита (приблизительно 200 мкг/сутки) не могут спровоцировать формирование гипотиреоза и не осуществляют негативного воздействия на функцию щитовидной железы при ранее развившемся гипотиреозе, вызванном аутоиммунным тиреоидитом.
Питание при аутоиммунном тиреоидите
Продуктов, которые влияют на течение аутоиммунного тиреоидита, не существует. Глютен или лактоза не имеют отношения к гипотиреозу на фоне АИТ. Поэтому рекомендации по питанию для людей с аутоиммунным тиреоидитом такие же, как и для всех остальных: разнообразное сбалансированное питание с достаточным употреблением воды.
Существуют ли народные способы лечения
Аутоиммунный тиреоидит лечат только медицинскими препаратами, которые назначает эндокринолог. Отсутствие адекватной терапии может грозить опасными осложнениями: нарушением репродуктивной функции, выраженным снижением памяти (вплоть до слабоумия), анемией и комой, которая возникает при резкой недостаточности гормонов щитовидной железы.
Прогноз. Профилактика
Хронический аутоиммунный тиреоидит прогрессирует обычно крайне медленно, с развитием гипотиреоидного состояния спустя несколько лет. В отдельных ситуациях состояние и трудоспособность сохраняются в течение 15-18 лет, даже с учетом непродолжительных обострений. В фазе обострения тиреоидита регистрируются симптомы невыраженного либо гипотиреоза, либо тиреотоксикоза.
Сегодня методов профилактики хронического аутоиммунного тиреоидита не найдено.
Болезнь Хашимото: 10 важных вопросов для эндокринолога

Болезнь Хашимото, также известная как хронический аутоиммунный тиреоидит — наиболее распространенный тип тиреоидита. Организм сам начинает бороться со щитовидной железой, что вызывает воспаление.
Когда диагностируется болезнь Хашимото и что позволяет быстрее поставить диагноз?
Растущая осведомленность общества о проблемах со щитовидной железой оказывает огромное влияние на диагностику болезни Хашимото. Часто пациенты сами в рамках профилактических осмотров проверяют уровень ТТГ, что позволяет быстро выявить отклонения от нормы. Поэтому диагноз Хашимото ставится в первую очередь во время профилактических осмотров.
У некоторых пациенток заболевание выявляется при планировании беременности и при наличии симптомов болезни Хашимото, которые могут указывать на проблемы со щитовидной железой, например, склонность к полноте, утомляемость, сонливость, проблемы с концентрацией внимания, цветом лица, выпадением волос.
У мужчин тоже бывает Хашимото?
Болезнь Хашимото — это болезнь не только женщин. Этим заболеванием страдают и мужчины, но заболеваемость у них в семь раз ниже, чем у женщин.
Как диагностируется болезнь Хашимото и какие анализы следует проводить?
Для диагностики болезни Хашимото важно измерить уровень ТТГ, а затем антител против щитовидной железы (анти-ТПО). Сложность болезни Хашимото заключается в том, что может возникать как при нормальной щитовидной железе, так и при явном или субклиническом гипотиреозе.
Заболевание редко проявляется гипертиреозом. Этот важно, так как хорошие результаты ТТГ не означают, что железа здорова. Поэтому для полноценной диагностики необходимо провести тест на антитела и сделать УЗИ щитовидной железы.
Чем болезнь Хашимото отличается от гипотиреоза?
Болезнь Хашимото — наиболее частая причина гипотиреоза и тиреоидита в целом. Поэтому гипотиреоз является следствием болезни Хашимото. Источником проблемы в данном случае является аутоиммунитет, а следствием — гипотиреоз. Важно отметить, что при нормальном гипотиреозе антитела к щитовидной железе отсутствуют.
Питание при болезни Хашимото — зачем соблюдатьдиету?
Болезнь Хашимото чаще всего сосуществует с другими аутоиммунными заболеваниями, например, целиакией или непереносимостью лактозы. Диеты могут улучшить общее состояние здоровья, но по совершенно другим причинам, не связанным с Хашимото.
При заболевании рекомендуется прием витамина D, так как он значительно модулирует аутоиммунные процессы в организме. Также стоит употреблять в пищу продукты, богатые селеном и железом, дефицит которых может ухудшить течение болезни.
Что касается противопоказаний, выяснилось, что дети, питающиеся соей, чаще страдают болезнью Хашимото. Соя способствует увеличению выработки антител, вызывающих заболевание. Также не рекомендуется чрезмерное потребление йода, кроме периода беременности и кормления грудью.
Может ли болезнь Хашимото вызывать другие заболевания?
Сама по себе болезнь Хашимото не может быть причиной других заболеваний. Например, это не вызовет депрессию, но может усугубить или замаскировать ее. Симптомы депрессии и гипотиреоза, который является следствием болезни Хашимото, очень похожи, поэтому легко ошибиться.
При сердечных заболеваниях тяжелый гипотиреоз может привести сердечной недостаточности, но это лишь косвенное последствие Хашимото.
Что влияет на улучшение или ухудшение здоровья при Хашимото?
Болезнь Хашимото, которая не вызывает проблем со щитовидной железой, не поддается лечению из-за аутоиммунной природы заболевания. В таком случае можно бороться только с последствиями. Лечение основано на снабжении организма гормонами, которые не воспроизводятся. Также важно соблюдать диету, позволяющую замедлить или даже остановить развитие гипотиреоза.
Болезнь Хашимото может усугубиться, если не принимать лекарства и не контролировать гормоны щитовидной железы и уровень ее антител.
Умелое предвидение симптомов болезни также важно при лечении.
Лечение болезни Хашимото — от чего зависит терапия?
Самое главное в лечении болезни Хашимото — как можно быстрее выявить гипотиреоз и определить план лечения в соответствии с индивидуальными потребностями организма.
Лечение Хашимото должно зависеть, например, от возраста и планируемой беременности. Обмен веществ у людей разного возраста существенно различается, поэтому так важно своевременно проводить лечение.
В случае проведенного лечения важен систематический прием лекарств и соблюдение правил их применения. Таблетки от гипотиреоза плохо усваиваются, поэтому их следует принимать утром, всегда натощак, запивать водой и не сочетать с другими лекарствами. Препарат всасывается только через 30–60 минут, а регулярность приема значительно ускоряет этот процесс.
Следует ли принимать селен при болезни Хашимото? Какие нормы селена?
Селен входит в состав дейодиназ, участвующих в синтезе гормонов щитовидной железы. Этот элемент также положительно влияет на работу аутоиммунной системы.
Рекомендуется ежедневно употреблять 200 мкг селена, что способствует снижению активности аутоиммунной системы. Следовательно, это приводит к снижению антител против ТПО.
Проведенные исследования доказывают эффективность селена, но прямые указания по включению его план лечения отсутствуют. Большинство врачей решаются на это, потому что этот элемент повышает уровень иммунитета, улучшает качество кожи и волос.
Аутоиммунный тиреоидит
Болезнь Хасимото — хронический лимфоцитарный тиреоидит: диагностика и лечение

Общие симптомы болезни Хасимото: выпадение волос, сухость кожи, тяжелые месячные, усталость, мышечные боли, высокий уровень холестерина, проблемы с концентрацией и памятью.
Каковы причины болезни Хасимото? Какие анализы нужно делать и как лечить хронический лимфоцитарный тиреоидит?
Что такое болезнь Хасимото?
Болезнь Хасимото была впервые описана в 1912 году японским хирургом Хакару Хашимото, который исследовал образцы тканей щитовидной железы и обнаружил новый тип тиреоидита. Другие названия заболевания: хронический лимфоцитарный тиреоидит, лимфоцитарный зоб хашимото, тиреоидит Хашимото.
Первоначально открытие Хасимото не получило признания. Лишь в 1930-х годах термин «тиреоидит Хашимото» был принят в медицинском мире.
Хасимото — это аутоиммунное заболевание — оно относится к группе заболеваний, при которых иммунная система разрушает собственные клетки. Болезнь заключается в повышенном количестве антител против TPO-Ab, направленных против пероксидазы щитовидной железы человека. В результате этого процесса нарушается выработка гормонов щитовидной железы, и как следствие, развивается гипотиреоз.
Примеры других аутоиммунных заболеваний, которые могут сочетаться с хашимото: диабет 1 типа, красная волчанка, болезнь Крона, болезнь Аддисона, рассеянный склероз, ревматоидный артрит.
Болезнь Хасимото — симптомы
Симптомы болезни Хашимото могут быть самыми разными, при этом на ранних стадиях заболевания они вообще могут не проявляться. Первые симптомы обычно связаны с гипотиреозом.
Первые симптомы болезни Хашимото:
- постоянное чувство усталости и слабости;
- дремота;
- проблемы с концентрацией внимания;
- проблемы с кожей (сухая кожа);
- выпадение волос;
- перепады настроения, склонность к депрессии;
- высокий уровень холестерина;
- проблемы с весом (увеличение веса);
- боль в суставах;
- мышечная боль;
- тяжелые месячные, нарушения менструального цикла;
- снижение толерантности к холоду;
- хрипота.


Иногда одним из первых симптомов хашимото является симметричное увеличение щитовидной железы (щитовидки). По мере развития заболевания размер щитовидной железы постепенно возвращается к норме.
Тяжесть других симптомов зависит от того, насколько нестабильным является гормональный баланс. Чем тяжелее гипотиреоз, тем тяжелее симптомы.
Регулировка уровня гормонов и соответствующее лечение облегчают симптомы хашимото — но пациенту требуется длительное наблюдение у эндокринолога.
Какие анализы сделать при болезни Хашимото?
Диагностика болезни Хасимото начинается с изучения истории болезни. К сожалению, диагноз обычно ставится на очень поздней стадии развития болезни, когда появляются симптомы гипотиреоза.
Базовое обследование при подозрении на болезнь Хасимото:
- Пальпация — чаще всего при этом тесте обнаруживается увеличение щитовидной железы, поражение не болезненное.
- Анализ крови на анти-тиреотропные антитела против ТПО, антитела против ТГ (повышенная концентрация); — T3 и fT3 (трийодтиронин) и T4 и fT4 (тироксин)
- УЗИ щитовидной железы.

Дополнительно может назначаться тонкоигольная биопсия щитовидки. Обследование показано, когда ультразвуковое исследование показывает наличие узелков. Пробы взятые при биопсии отправляют на гистопатологическое исследование.
Болезнь Хасимото — лечение и прогноз
Эффективного метода лечения хашимото до сих пор не существует. Терапия состоит, главным образом, в лечении последствий заболевания, то есть в лечении гипотиреоза.
Пациентам, у которых анализы крови показывают присутствие антител, но в то же время дисфункция щитовидной железы не обнаружена, показано систематическое проведение тестов на состояние щитовидной железы.
Если поставлен диагноз — гипотиреоз, то чаще всего назначается фармакологическая терапия , которая включает в себя прием недостающих гормонов.
Фармакологическая терапия
Ключевой препарат в лечении хашимото в европейских клиниках — левотироксин. Это стабильная форма синтетического аналога природного тироксина. Препараты с левотироксином (левотироксин натрия, Levothyroxinum natricum) обладают сходными свойствами с гормоном, вырабатываемым щитовидной железой, и используются в качестве гормональной заместительной терапии при гипотиреозе, при хроническом тиреоидите (болезнь Хашимото) и раке щитовидной железы.
Если болезнь Хашимото лечится правильно, она не вызывает серьезных последствий. Очень редко тиреоидит прогрессирует до первичной злокачественной лимфомы щитовидной железы или папиллярного рака щитовидки.
Диета при болезни Хасимото
Использование правильно сбалансированной диеты — важная поддержка в лечении хашимото. При этом использовать ограничительную элиминационную диету (если не обнаружена пищевая аллергия) нет необходимости.
Читайте также:
- Ингибиторы карбоангидразы при глаукоме. Лекарства улучшающие отток внутриглазной жидкости
- Миорелаксанты в анестезиологии. Показания и побочные эффекты
- Синдром Шегрена. Диагностика и лечение
- Микроскопия и культивирование в стоматологии. Определение чувствительности к антибиотикам
- Последействие нервного сигнала. Синаптическое последействие нервного импульса