Диагностика орнитоза. Лечение и профилактика орнитоза
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Орнитоз (пситтакоз) , ORNITOSIS Psittacosis- зооантропонозная заразная болезнь птиц и человека, вызываемая внутриклеточным организмом сем. Chlamydiacta, вида Chl. Psittaci. сопровождающаяся у птиц поражением паренхиматозных органов и кишечника.
Возбудитель орнитоза Clamydophila psittaci является облигатным внутриклеточным паразитом, широко распространен в природе, установлен у 132 видов птиц 28 семейств 18 отрядов. Из пернатых болеют утки, индейки, гуси, куры, голуби , попугаи, воробьи, фазаны, чайки и др. Орнитоз известен на всех континентах земли. Возбудитель имеет некоторые особенности в строении, которые обуславливают течение болезни:
- размножается внутри пораженных клеток;
- способны образовывать формы возбудителя лишенные частично или полностью клеточной стенки, что позволяет ему не погибнуть и сохранить свою вирулентность на протяжении длительного времени, даже при воздействии повреждающих факторов (фагоцитоза, температуры, антибиотиков и т.д.);
- возбудитель может пребывать в двух формах элементарные и ретикулярные тельца, что имеет значение при назначении лечения. Элементарные тельца являются спороподобной формой из-за наличия прочной оболочки, которая делает возбудителя не чувствительным к антибиотикотерапии и в этом жизненном цикле возбудитель находится в не клетки и при неблагоприятных условиях приостанавливается деление со снижением синтеза основного белка мембраны и увеличения синтеза белка теплового шока.
Тропизм (избирательность поражения) к клеткам цилиндрического эпителия респираторного и урогенитального трактов (преимущественно) альвеолоцитам эндотелия сосудов.
Источник возбудителя — больные птицы и хламидионосители. В распространение возбудителя и формировании природных, а также вторичных очагов болезни среди домашней птицы большое значение имеют птицы, ведущие колониальный образ жизни и мигрирующие на далекие расстояния. У птиц семейства попугаевых штаммы возбудителя обладают более высокой вирулентностью, чем штаммы, выделенные от других птиц.
Элементарные тельца возбудителя болезни круглой формы диаметром 250-350 нм; развитие их характерно для представителей хламидий. Проникают в плазму клеток путем эндоцитоза, размножаются бинарным делением, не способны накапливать гликоген и синтезировать фолиевую кислоту.
Возбудитель относительно устойчив во внешней среде:
- при комнатной температуре возбудитель сохраняется в среднем до 2 дней, на скорлупе-3дня, в кале птиц до 4 месяцев;
- при минус 20° С сохраняется в течении 6 месяцев, при минус 75°С более года;
- высокие температуры действуют на возбудителя губительно, при 60°С возбудитель гибнет в течении 10 минут, при более высокой температуре смерть хламидии наступает мгновенно;
- ингибирующее действие на возбудителя оказывают как физические, так и химические дезинфицирующие средства: ультрафиолетовые лучи, эфир, 0,5%- фенол, 2% лизол, 0,1% иодит калия, 0,5% перманганата калия, 6% раствор перекиси водорода уничтожают возбудителя через 2 дня. Под действием 0,5% раствора хлорамина возбудитель гибнет в течение 10минут, 2% раствор хлорамина уничтожает возбудителя в течении минуты.
Эпизоотические данные. Больная птица выделяет большое количество хламидий с фекалиями, сухой помет может оставаться заразным в течение многих месяцев. В окружающей среде возбудитель рассеивается с экскрементами, слизью, слизью из носа.
Заражение — алиментарное и воздушно-капельное. Хламидии могут передаваться эктопаразитами через кожу.
Патогенез. Попав в организм птицы, хламидии размножаются в легких, воздухоносных мешках, в сердечной сумке, откуда попадают в кровеносные сосуды и с током крови достигают селезенки, печени и почек.
Клинические признаки. Инкубационный период зависит от вирулентности возбудителя и может продолжаться от 5-10 дней до 2-6 недель. У импортированных попугаев признаки заболевания проявляются быстро.
Птицы сидят нахохлившись, сонными, с взъерошенными перьями, крылья опущены. Аппетит исчезает, походка становится неуверенной, дыхание затруднено. Из носовых ходов и внутренних углов глаза вытекает серозно-слизистый экссудат. Появляется жидкий стул, помет зеленоватый, часто белый из-за нарушения обмена солей мочевой кислоты. Вследствие болезни птица сильно ослабевает, дыхание становится шумным, у птицы появляются хрипы и кашель. Подобное течение орнитоза может продолжатся 4-8 дней. При этом отдельные птицы могут медленно выздоравливать и у них остается лишь слабое истечение из носа и расстройство пищеварительного тракта сопровождающееся перемежающими запорами и поносами.
При подостром течение орнитоза у больной птицы отсутствуют характерные симптомы и болезнь обычно заканчивается выздоровлением.
У домашней птицы (куры, утки, индейки) орнитоз протекает бессимптомно. Стадо птиц внешне производит впечатление благополучности, яйценоскость сохраняется, но при этом значительно снижается оплодотворяемость и выход цыплят. У птицы переболевшей орнитозом в клинической форме, отмечаем те же симптомы болезни, что и у попугаев. У большинства больной птицы появляется конъюнктивит, при котором воспалено все глазное яблоко.
При этом цыплята более восприимчивы и орнитоз протекает у них в более тяжелой форме. У цыплят отмечаем расстройства в деятельности пищеварения, дыхания и нервной системы.
У утят орнитоз протекает также тяжело в отличие от уток на фоне выраженных респираторных расстройств, выделений из угла глаза, поноса, неуверенной походки. Через 7-10 дней больные утята впадают в коматозное состояние и погибают в течение 3-4 часов.
У индеек наблюдается кахексия, анорексия, диарея, падает яйценоскость, наблюдается истощение и парезы лапок.
У домашних млекопитающих орнитоз протекает, как правило, без симптомов, в то же время у беременных самок отмечаем тяжелые нарушения: аборты, преждевременные роды, а в случае нормальных родов появляется недоразвитый приплод, который погибает вскоре после рождения.
У коров после аборта или нормального отела часто возникают гинекологические заболевания: задержание последа, воспаление плодных оболочек, эндометрит, метрит, вагинит, бесплодие, мастит.
У овец орнитоз проявляется абортами, которые снижают рентабельность неблагополучной фермы на 25-50%. У овцематок, инфицированных в период суягности, болезнь протекает инаппарантно; подобное латентное состояние продолжается до следующей суягности, когда инфекция активизируется и проявляется клинически в виде аборта. Ягнята, родившиеся от клинически здоровых овцематок, в неблагополучном стаде заражаются и тяжело переболевают.
Абортированный плод и плодные оболочки имеют тяжелые поражения, отечны, с геморрагиями, некротическими зонами на котиледонах и содержат множество хламидий, которые инфицируют окружающую среду.
В мегаполюсах среди городских птиц, голубиные заражаются чаще других видов и являются главным источником заражения и переноса инфекции. У голубей птенцового возраста наблюдается жидкий стул, взъерошенное оперение, птенцы медленно набирают вес. У голубей старшего возраста орнитоз проявляется в виде насморка, конъюнктивита, слезотечения и хрипов.
Патологоанатомические изменения. Во всех случаях зависят от тяжести и формы заболевания. Может наблюдаться диффузное поражение легких с фибринозным экссудатом в плевральной полости. Печень, селезенка увеличены, изменена их окраска. На поверхности органов находим некротические очаги и кровоизлияния. Серозная оболочка покрыта клейким фибринозным экссудатом.
Диагноз и дифференциальный диагноз основаны на анализе эпизоотологических, клинических и эпидемиологических данных, патологоанатомических изменений и результатов мазков – отпечатков, взятых с печени и селезенки больных птиц, на межклеточные цитоплазматические включения, выделении возбудителя и обнаружении специфических хламидийных антител в сыворотке крови РСК. Применяют внутрикожную пробу с аллергеном возбудителя орнитоза. Хламидиоз птиц дифференцируют от микоплазмоза, сальмонеллеза, риккетсиоза, гриппа птиц и некоторых других болезней.
Иммунитет. У переболевших птиц образуется кратковременный иммунитет, не предохраняющий от реинфекции (вторичного заражения).
Мероприятия по профилактике и борьбе с орнитозом птиц строятся в соответствии с Санитарными правилами СП 3.1. 092-96. и Ветеринарными правилами ВП 13.4. 1211-96.
1. Для профилактики заболевания птиц орнитозом (пситтакозом) в птицеводческих хозяйствах, зообазах должны выполняться Ветеринарно-санитарные правила для птицеводческих хозяйств, в т.ч. создаваться оптимальные условия кормления и содержания птиц, микроклимата в производственных помещениях, соблюдения принципов «пусто-занято», «чисто-грязно», проведения карантинирования завозимых в Российскую Федерацию декоративных и других птиц в изолированных условиях в течение 30 дней.
2. При установлении заболевания птиц орнитозом Постановлением Губернатора области хозяйство (отделение, ферму) объявляют неблагополучной по этому заболеванию и вводят ограничения.
По условиям ограничений запрещается:
- вывод (продажа) и ввод (ввоз) в хозяйство новых птиц, а также перегруппировка их внутри хозяйства;
- запрещается сбор и закладка яиц на инкубацию из птичников, в которых протекает заболевание.
3. Больную и подозрительную по заболеванию птицу выбраковывают из общего стада и убивают бескровным методом. Остальной птице назначают лечение антибиотиками тетрациклинового ряда в течение 10-14 дней (доза тетрациклина 40мг на 1 кг живой массы в сутки).
Проводят тщательную механическую очистку и дезинфекцию в присутствии птицы, в соответствии с действующей Инструкцией по проведению аэрозольной дезинфекции птицеводческих помещений в присутствии птицы.
4. Яйца, полученные из птичников, где было установлено заболевание, подвергают обработке озоном или парами формальдегида по общепринятой методике, с последующей реализацией в торговую сеть.
5. Для ухода за птицей назначают постоянный обслуживающий персонал. Посещение этими лицами других производственных помещений не допускается.
6. Ограничения с хозяйства (предприятия) снимают через 30 дней после последнего случая выявления больной или подозрительной по заболеванию птицы и проведения заключительных ветеринарно-санитарных мероприятий.
Профилактика заболевания людей.
Лица, обслуживающие неблагополучную по заболеванию орнитозом птицу, должны быть обеспечены обычной спецодеждой, защитными очками и ватно-марлевыми масками. За этими лицами устанавливается постоянное медицинское наблюдение.
При установлении заболевания орнитозом среди людей на птицеперерабатывающем предприятии необходимо:
Трихоцефалёз
Трихоцефалез – кишечная инвазия, вызываемая паразитированием круглого гельминта – власоглава и протекающая с преимущественным нарушением функции пищеварительного тракта и нервной системы. Дисфункция ЖКТ при трихоцефалезе характеризуется снижением аппетита, слюнотечением, тошнотой, рвотой, болями в животе, поносами или запорами; поражение ЦНС приводит к головным болям, головокружению, нарушению сна, иногда – обморокам и судорогам. Трихоцефалез диагностируется на основании обнаружения яиц власоглава в кале или взрослых гельминтов в просвете кишечника с помощью эндоскопии. Лечение трихоцефалеза проводится антигельминтными препаратами (албендазол, мебендазол, карбендацим и др.).

Общие сведения
Трихоцефалез - кишечный нематодоз, характеризующийся хроническим течением с развитием диспепсического, астенического и анемического синдромов. Трихоцефалез имеет практически повсеместное распространение; чаще встречается в зонах тропического и субтропического климата, где инвазия выявляется у 40-50% местного населения. На территории РФ спорадические случаи трихоцефалеза регистрируются на Северном Кавказе и в Центральном Черноземье, преимущественно в сельской местности. В эндемичных регионах трихоцефалез является вторым по распространенности гельминтозом после аскаридоза. Наибольшая заболеваемость трихоцефалезом отмечается среди детей в возрасте от 5 до 15 лет.
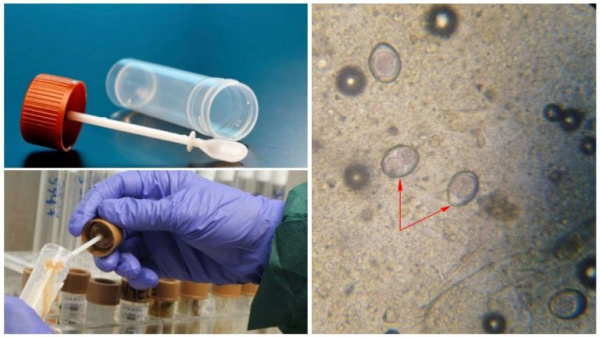
Причины трихоцефалеза
Этиологическим агентом, вызывающим трихоцефалез, выступает круглый гельминт Trichocephalis trichiuris (власоглав). Он представляет собой тонкую нематоду коричневатого цвета с тонкой нитевидной передней частью и закругленным утолщенным задним концом. Самки гельминта достигают в длину 3,5-5,5 см, самцы – 3-4,5 см. Взрослые гельминты паразитируют в слепой кишке, однако при массивной инвазии могут обитать во всем толстом кишечнике, включая его терминальный отдел - прямую кишку. Ежедневно самка власоглава выделяет около 3,5 тыс. яиц бочкообразной формы, покрытых толстой коричневой оболочкой с бесцветными «пробками» на полюсах. С испражнениями яйца попадают в почву, где происходит их созревание до инвазионной стадии. Оптимальными условиями для развития возбудителя трихоцефалеза во внешней среде служат температура 26-30°С, относительная влажность около 100%, доступ кислорода. Свои инвазионные свойства яйца власоглава в почве сохраняют до 2-х лет. Губительно на них действует высыхание и инсоляция.
Заражение трихоцефалезом реализуется по фекально-оральному механизму при занесении зрелых яиц в рот загрязненными руками или при проглатывании вместе с загрязненными землей ягодами, фруктами, зеленью, овощами, водой. В желудочно-кишечном тракте человека вышедшие из яиц личинки внедряются в стенку тонкого кишечника. Через 5-10 суток они опускаются до слепой кишки, где вновь внедряются в слизистую и в течение 1-1,5 месяцев превращаются во взрослых особей. Своей головной частью власоглав проникает в стенку кишки, а его задний конец свободно свисает в просвете кишечника. Продолжительность паразитирования гельминта в кишечнике человека достигает 5-7 лет. Трихоцефалезом чаще заболевают дети, у которых недостаточно сформированы гигиенические навыки, а также лица, имеющие контакт с почвой (садоводы, землекопы, строители), работники ЖКХ. Инфицирование чаще происходит с конца весны по начало осени.
Патологические эффекты при трихоцефалезе обусловлены травмированием слизистого, подслизистого и мышечного слоев кишки, выделением гельминтами ферментов и метаболитов, что сопровождается развитием местной воспалительной и общей токсико-аллергической реакции. Возможно возникновение инфильтратов, эрозий и язв слизистой оболочки, геморрагий. Раздражение нервных окончаний кишечника вызывает нарушение моторной и секреторной функции кишечника. Следствием расстройства всасывания жидкости в толстом кишечнике служит развитие диарейного синдрома. В случае присоединения вторичной микрофлоры развивается тифлит - воспаление слепой кишки. Будучи факультативными гематофагами по способу питания, власоглавы вызывают развитие железодефицитной анемии.
Симптомы трихоцефалеза
Выраженность клинической симптоматики трихоцефалеза зависит от остроты и интенсивности инвазии. Течение трихоцефалеза делится на острую и хроническую стадии, а также на компенсированную, субклиническую, манифестную и осложненную формы. Субклиническое течение отмечается при умеренной степени заражения гельминтами; в этих случаях возникают редкие спастические или колющие боли в правой подвздошной области.
При манифестной форме трихоцефалеза выражены признаки поражения желудочно-кишечного тракта и ЦНС. Основные симптомы связаны с нарушением пищеварения и включают отсутствие аппетита, слюнотечение, тошноту, рвоту, метеоризм, неустойчивый стул (диарею чередующуюся с запорами). При высокоинтенсивной гельминтной инвазии могут развиваться тяжелые колиты с некупируемыми поносами с примесью крови, тенезмами, выпадением прямой кишки. Боли в животе могут фокусироваться в эпигастрии, правой подвздошной области или не иметь четкой локализации. Боли в эпигастрии при трихоцефалезе нередко симулируют клинику язвенной болезни желудка и двенадцатиперстной кишки, а боли в нижних отделах живота – хронический аппендицит.
Изменения со стороны центральной нервной системы при трихоцефалезе включают общую слабость, плохой сон, раздражительность, головокружение, головные боли, у детей – обмороки, судорожный синдром, отставание в физическом развитии. Течение трихоцефалеза может осложняться дисбактериозом кишечника, острым аппендицитом, кахексией, анемией. Тяжелые формы инвазии отмечаются при сочетании трихоцефалеза с острыми кишечными инфекциями, аскаридозом, амебиазом.
Диагностика
При наличии соответствующей клинической картины проводится комплексное клинико-инструментальное и лабораторное обследование. Учитывается принадлежность пациента к группе профессионального риска по развитию трихоцефалеза. При исследовании гемограммы определяется умеренная эозинофилия, гипохромная анемия. Эндоскопическое исследование кишечника (ректороманоскопия или колоноскопия) выявляет гиперемированную, отечную слизистую с поверхностными эрозиями и точечными геморрагиями; иногда удается увидеть свисающих в просвет сигмовидной или прямой кишки гельминтов. Диагноз трихоцефалеза не вызывает сомнений при обнаружении яиц власоглава в фекалиях методами обогащения. На этапе дифференциальной диагностики исключаются вирусные и бактериальные гастроэнтериты, язвенный колит, другие гельминтозы (аскаридоз, дифиллоботриоз), шигеллезы, аппендицит. При подозрении на те или иные патологические состояния показаны консультации гастроэнтеролога, проктолога, хирурга.
Лечение трихоцефалеза
Обычно больные трихоцефалезом не нуждаются в госпитализации, за исключением случаев тяжелых сопутствующих заболеваний и осложнений. Противогельминтная терапия проводится препаратами албендазол, мебендазол, карбендацим и др. Контрольное исследование кала на яйца гельминтов выполняется через 3-4 недели после окончания курса лечения трихоцефалеза. При необходимости повторный курс противопаразитарной терапии повторяется другим препаратом. Сопутствующее медикаментозное лечение включает назначение витаминов группы В, ферментов, пробиотиков, препаратов железа.
Прогноз и профилактика
В случае проведения своевременной диагностики и специфической терапии трихоцефалеза прогноз благоприятен. При массивной инвазии заболевание опасно своими осложнениями. Пациент, переболевший трихоцефалезом, и члены его семьи находятся на диспансерном наблюдении в течение 2-х лет после излечения. Профилактика аналогична таковой при других кишечных гельминтозах. Ее главными звеньями служат соблюдение гигиены (кипячение воды, мытье рук, овощей и фруктов), охрана почвы от фекального загрязнения, повышение уровня гигиенического воспитания населения. Необходимо проведение регулярного копроовоскопического обследования детей и декретированных групп, своевременной дегельминтизации больных трихоцефалезом.
Орнитоз
Орнитоз – хламидийная инфекция, протекающая с преимущественным поражением дыхательной системы. Клинические проявления орнитоза включают лихорадочно-интоксикационный синдром, пневмонию, конъюнктивит, гепатолиенальный синдром, признаки нейротоксикоза и менингизма. Диагноз орнитоза подтверждается данными серологических исследований (РСК, РТГА, РИФ, ИФА), микроскопии мокроты, рентгенографии легких. Этиотропная терапия орнитоза проводится антибактериальными препаратами из группы макролидов, фторхинолонов и тетрациклинов; дополнительно используются бронхолитики, противокашлевые препараты, витамины.
Орнитоз (респираторный хламидиоз, пситтакоз, болезнь попугаев) – зоонозная инфекция, специфическими возбудителями которой выступают хламидии, а источником – птицы. Орнитоз является повсеместно распространенным заболеванием, что обусловлено миграцией птиц. В структуре острых пневмоний, регистрируемых в различных регионах мира, 10-20% случаев имеют орнитозную этиологию. Этот факт требует повышения уровня эпидемической настороженности в отношении орнитоза со стороны специалистов в области пульмонологии. В большинстве случаев регистрируются спорадические случаи орнитоза; реже – семейные, групповые и производственные вспышки. Среди заболевших орнитозом преобладают пациенты среднего и старшего возраста; у детей инфекция развивается сравнительно нечасто.
Причины орнитоза
Заболевание вызывается облигатным внутриклеточным паразитом Chlamydophila psittaci. Особенности жизнедеятельности хламидий обусловливают специфику течения орнитоза. К таким особым свойствам относятся способность возбудителя к размножению внутри клеток, образованию L-формы и сохранению вирулентности в различных условиях, выделению экзо- и эндотоксина, тропизм к клеткам респираторного тракта и системы мононуклеарных фагоцитов и т. д. Возбудитель орнитоза проявляет относительную устойчивость во внешней среде, хорошо переносит низкие температуры. Вместе с тем, быстрая инактивация хламидий наступает при нагревании, воздействии хлорсодержащих дезинфицирующих средств, ультрафиолета, антисептиков.
Природным источником и резервуаром орнитозной инфекции выступают дикие и домашние, в т. ч. декоративные птицы, которые являются бактерионосителями или переносят заболевание в форме ринита или острой кишечной инфекции. Носителями Chlamydophila psittaci могут являться свыше 150 видов птиц, чаще - попугаи, канарейки, утки, куры, индюшки, вороны, голуби (в городах зараженность голубей орнитозом достигает 50-80%). Птицы могут передавать возбудителя потомству на протяжении 2-х и более поколений. В окружающую среду возбудитель орнитоза попадает вместе с носовым секретом и фекалиями птиц. Заражение человека может происходить различными путями: аэрогенным (при вдыхании возбудителя с пылью), контактно-бытовым (через загрязненные возбудителем перья, яйца, предметы обихода) и фекально-оральным (при употреблении инфицированной пищи или занесении возбудителя в рот с грязных рук). В группу повышенного риска по заболеваемости орнитозом входят работники птицеферм, и птицефабрик, зоомагазинов, заводчики голубей и декоративных птиц, а также сельские жители, содержащие на своем подворье домашнюю птицу.
Основной мишенью возбудителя орнитоза в организме человека служат клетки цилиндрического эпителия дыхательных путей, лимфоидные и ретикулогистиоцитарные клетки, в которых происходит размножение и накопление хламидий. Через 2-3 суток пораженные клетки разрушаются, а хламидии, их токсины и продукты жизнедеятельности попадают в кровь, вызывая симптомы аллергизации и интоксикации. Гематогенное распространение возбудителей по организму приводит к поражению легких, миокарда, головного мозга, печени. Патоморфологические изменения во внутренних органах при орнитозе включают очагово-сливную бронхопневмонию, увеличение перибронхиальных и бифуркационных лимфоузлов, гепато- и спленомегалию, дистрофические изменения в паренхиматозных органах. Поскольку хламидии склонны к длительной внутриклеточной персистенции, орнитоз нередко принимает затяжное рецидивирующее течение с образованием ателектазов легких и развитием очагового фиброза или диффузного пневмосклероза.
Симптомы орнитоза
Клиническое течение орнитоза проходит инкубационный период (1-3 недели), продромальный период, период клинических проявлений и период выздоровления. Заболевание может протекать в респираторной, гриппоподобной, тифоподобной, менингеальной и генерализованной форме, а также в остром или хроническом варианте.
Перед манифестацией специфических симптомов острого орнитоза в течение 3-5 дней отмечаются продромальные явления, характеризующиеся недомоганием, общей слабостью, тошнотой, потерей аппетита, субфебрилитетом. Вслед за этим развивается лихорадка с температурой до 39-40°С, которая через несколько суток снижается литически. В лихорадочный период выражены жажда, сухость во рту, миалгии и артралгии. Отмечаются слабо выраженные катаральные явления: першение и боль в горле, насморк, гиперемия слизистой глотки, ларингит. Вследствие тропности возбудителя орнитоза к эндотелию сосудов возникает конъюнктивит, инъекция сосудов склер, носовые кровотечения, кожная сыпь пятнисто-папулезного или розеолезного характера.
На 3-5 сутки к общеинфекционным симптомам присоединяются признаки поражения легких: боли в грудной клетке, сухой, а затем продуктивный кашель со слизисто-гнойной мокротой. Рентгенологически определяются признаки интерстициальной, мелко- или крупноочаговой, долевой орнитозной пневмонии. К исходу первой недели заболевания увеличивается печень. Для орнитоза характерно поражение нервной системы с признаками нейротоксикоза: головной болью, адинамией, бессонницей, депрессией, при тяжелом течении – галлюцинациями, бредом, эйфорией. Возможно развитие серозного менингита с доброкачественным течением.
Гриппоподобная форма орнитоза характеризуется, главным образом, симптомами общей интоксикации. Тифоподобный вариант инфекции протекает с лихорадкой ремитирующего типа, гепатоспленомегалией и нейротоксическими проявлениями. При менингеальной форме орнитоза на первый план выходят симптомы менингизма. При любой из клинических форм орнитоза реконвалесценция растягивается на 2-3 месяца; в этот период сохраняется астенизация, быстрая утомляемость, снижение трудоспособности, артериальная гипотония, признаки вегето-сосудистой дистонии (акроцианоз, ладонный гипергидроз, тремор, зябкость конечностей). У 10-12% пациентов орнитоз принимает хроническое течение, чаще в виде хронического бронхита или пневмонии с длительным субфебрилитетом, увеличением печени и селезенки, астеновегетативным синдромом.
К редким осложнениям орнитоза относятся: гепатит, нефрит, миокардит, полиневрит, иридоциклит, тиреоидит и др. У беременных орнитоз может вызывать самопроизвольное прерывание беременности.
Диагностика и лечение орнитоза
Основу для постановки клинического диагноза представляют данные эпиданамнеза (тесное контактирование с птицами, групповая заболеваемость) и характерная симптоматика (лихорадка, пневмония, гепатолиенальный синдром и др.). Для лабораторного подтверждения орнитоза проводится микроскопическое исследование мокроты, серологическая диагностика (РИФ, РСК, РТГА, ИФА), исследование биоптатов бронхов, полученных в ходе бронхоскопии, биопроба на куриных эмбрионах.
Орнитозная пневмония диагностируется с помощью физикального обследования и рентгенографии легких. При менингеальных симптомах проводится спинномозговая пункция с исследованием цереброспинальной жидкости. Возможно проведение и анализ внутрикожной аллергической пробы с инактивированной культурой возбудителя орнитоза. Дифференциальная диагностика направлена на исключение ОРВИ, гриппа, атипичной пневмонии, инфекционного мононуклеоза, бруцеллеза, лихорадки Ку, туберкулеза, легионеллеза, глубоких микозов (аспергиллеза, гистоплазмоза, нокардиоза, кокцидиоидоза).
Комплексное лечение орнитоза складывается из этиотропной, патогенетической и симптоматической терапии. Базовыми препаратами для специфической терапии орнитоза служат антибиотики тетрациклинового ряда, макролиды, фторхинолоны, обладающие антихламидийной активностью. При острой форме орнитоза длительность антибактериального курса составляет 10-14 дней; при хроническом течении проводится 2-3 курса антибиотикотерапии с интервалом 7-10 дней и сменой препарата. Патогенетическая терапия орнитоза включает назначение иммуномодуляторов, иммуностимуляторов, поливитаминов, проведение дезинтоксикационных мероприятий. Симптоматическую направленность носит прием жаропонижающих, противокашлевых средств, муколитиков.
Прогноз и профилактика орнитоза
Исход орнитоза, как правило, благоприятный. Однако примерно у четверти больных в ранние (2-4 недели) или поздние сроки (4-6 месяцев) развиваются рецидивы заболевания. При своевременном лечении осложнения орнитоза возникают редко. К числу наиболее опасных из них, сопряженных с риском летального исхода, относятся острая сердечная недостаточность, ТЭЛА. Иммунитет после перенесенного орнитоза нестойкий, возможны повторные случаи заражения.
Неспецифические профилактические мероприятия предусматривают ограничение контакта с птицами, усиление ветеринарного контроля за содержанием птиц на птицефермах и в зоопарках, уничтожение инфицированного поголовья. В очагах орнитоза проводится дезинфекция; лица, подвергшиеся контакту с больными птицами, подлежат медицинскому наблюдению в течение 30 дней с проведением химиопрофилактики инфекции.
Узловатая эритема - симптомы и лечение
Что такое узловатая эритема? Причины возникновения, диагностику и методы лечения разберем в статье доктора Загидулины Марии Валерьевны, дерматолога со стажем в 13 лет.
Над статьей доктора Загидулины Марии Валерьевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Узловатая эритема — это воспаление подкожно-жировой клетчатки, которое сопровождается появлением болезненных пальпируемых подкожных узелков красного или фиолетового цвета. Чаще всего они появляются на голенях, иногда в других областях.
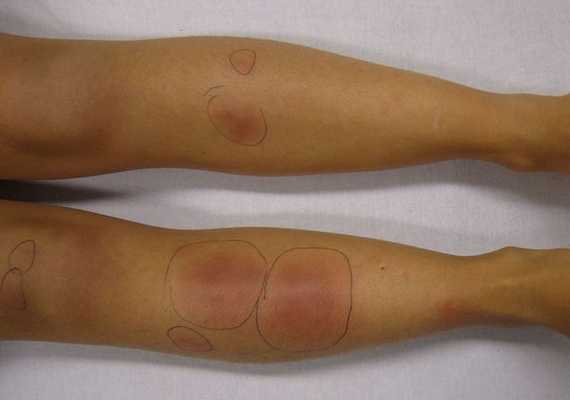
Это заболевание обусловлено повышенной иммунной реакцией организма на возбудителя [1] [3] . Несмотря на многочисленные исследования данной патологии, причины возникновения узловатой эритемы и механизм её развития изучены недостаточно. Однако существует теория о том, что основной причиной узловатой эритемы могут быть различные инфекционные заболевания.
Таблица 1. Причины узловатой эритемы.
К факторам риска появления узловатой эритемы относятся грибковые заболевания, воспалительные заболевания желудочно-кишечного тракта, нарушения гормонального фона, туберкулёз, приём различных лекарственных средств [2]
Важную роль играют провоцирующие факторы, такие как смена климата, переходное время года, стрессы, перепады температуры (переохлаждение), варикоз нижних конечностей и др. Заболевание имеет сезонность, обычно появляется ранней весной и поздней осенью, что обусловлено частыми простудными заболеваниями, ангинами, снижением иммунитета.
Заболеваемость узловатой эритемой в разных странах может варьировать от 1 до 5 случаев на 100 000 населения в год [12] . Это зависит от распространённости болезней, которые могут вызвать узловатую эритему, в конкретной местности. В основном узловатая эритема выявляется у людей 20-30 лет [2] [12] . Именно в этом возрасте человек впервые встречается со многими инфекциями.
Женщины, которые имеют ген HLA В8, более подвержены возникновению узловатой эритемы, что может подтверждать факт наследственной предрасположенности к данному заболеванию [4] . HLA (Human Leukocyte Antigen — человеческий антиген лейкоцитов) отвечает за распознавание чужеродных клеток и активацию иммунного ответа на них. При запуске этого механизма мы видим клиническую картину воспаления, причиной которого является реакция иммунной системы.
Известно, что HLA В8 располагает к нескольким группам заболеваний, в том числе к узловатой эритеме. И так запрограммировано, что чаще он встречается у женщин [11] . Именно поэтому женщины болеют гораздо чаще, чем мужчины (примерно в 3-6 раз) [12] . Если не брать в расчёт изменение генома, то узловатая эритема встречается пропорционально одинаково у мужчин и женщин, так как стрептококковой инфекции и другим заболеваниям они подвержены одинаково.
Узловатая эритема чаще выявляется у населения Европы, в частности в Скандинавии, при этом у азиатов её диагностируют редко, так как ген HLA B8 у них почти не встречается [11] [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы узловатой эритемы
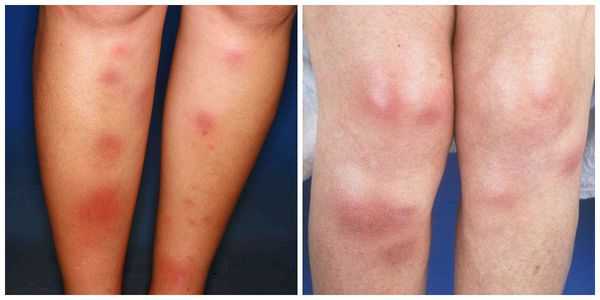
Узелки могут сливаться между собой, образуя красные уплотнения. В редких случаях они распространяются на кожу бёдер, задней поверхности рук, шеи и даже лица [6] . Узлы прощупываются нечётко, так как вокруг них имеется отёк [7] . По центру узлы имеют возвышение. Как правило, на 3-10 день узлы становятся плотными и болезненными, поэтому их часто принимают за абсцессы. Но уже на 10-14 день они постепенно размягчаются и спадают.
На 10-14 день узлы из красных превращаются в синие или сине-багровые, что визуально напоминает обычный синяк. Вся клиническая картина держится примерно 14-20 дней, после этого кожа на месте узлов и вокруг них начинает шелушиться [9] . Такой симптом довольно характерен для узловатой эритемы, что позволяет диагностировать её и на поздних стадиях. Язв не возникает, что также является диагностически важным признаком при постановке диагноза. Параллельно могут беспокоить боли в суставах и мышцах.
На месте узлов, как правило, ничего не остаётся, они исчезают бесследно. Повторное возникновение узловатой эритемы наблюдается нечасто [6] .
Для детей характерно более лёгкое течение болезни, узлов обычно немного. Боли в суставах бывают редко [7] .
Патогенез узловатой эритемы
Кожа — это показатель здоровья всего организма, поэтому любые изменения должны направлять врача и пациента на поиск их причины.
Узловатая эритема начинается с того, что бактерии, вирусы или другие агенты попадают в организм. Они могут проникнуть извне или из очага инфекции, который находится в организме, например в кишечнике, миндалинах и т. д. В ответ на их внедрение срабатывает иммунная система, начинают вырабатываться антитела — белки, которые связываются с антигенами (возбудителями), маркируют их или нейтрализуют самостоятельно. Комплексы, состоящие из антител и антигенов, называются циркулирующими иммунными комплексами (ЦИК). С током крови ЦИК разносятся по организму и задерживаются в различных органах и тканях. В том числе иммунные комплексы оседают в подкожно-жировой клетчатке, стенках сосудов и вокруг венул, находящихся в соединительнотканных перегородках подкожной клетчатки .
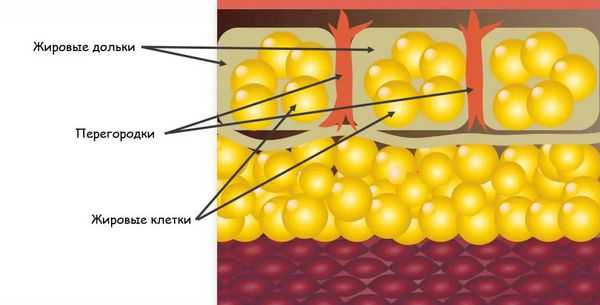
В результате возникает избыточная иммунная реакция местного характера, которая характеризуется воспалением и повреждением тканей. Это приводит к образованию узлов на коже.
Сочетание воспалительного процесса с расширением сосудов обусловливает красное окрашивание узлов в первые дни заболевания, а изменения в подкожно-жировой клетчатке приводит к образованию узлов, которые прощупываются под кожей [4] . По некоторым источникам инфекционные агенты параллельно могут вызывать развитие васкулита (воспаления стенок сосудов), что усугубляет течение узловатой эритемы [5] .
Можно сделать вывод, что большую роль в процессе развития узловатой эритемы играет чрезмерный иммунный ответ организма на внедрение инфекции, вируса или другого возбудителя. Как это происходит, до сих пор до конца не изучено. И почему организм реагирует так бурно, тоже точно неизвестно.
Классификация и стадии развития узловатой эритемы
По возникновению узловатая эритема бывает двух видов::
- Первичная (идиопатическая) — узловатая эритема протекает самостоятельно, без наличия других заболеваний.
- Вторичная — есть основное заболевание, на фоне которого возникла узловатая эритема.
Таблица 2. Узловатая эритема по течению и клиническим проявлениям.
Заболевание проходит три стадии:
Осложнения узловатой эритемы
Осложнения узловатой эритемы напрямую связаны с основным заболеванием. Нужно отметить, что и сама узловатая эритема является следствием запущенного процесса в организме.
Опасность острой узловатой эритемы заключается в её переходе в хроническую форму, так как при рецидивирующем характере заболевания возможно тяжёлое течение.
В единичных случаях осложнением патологии у детей может быть поражения глаз. В основном речь идёт о патологии переднего отрезка глаза: эписклерит (воспаление соединительного слоя между склерой и конъюнктивой), пигментная эпителиопатия (снижение остроты зрения вследствие появления множественных очагов сероватого или беловатого цвета) [9] .
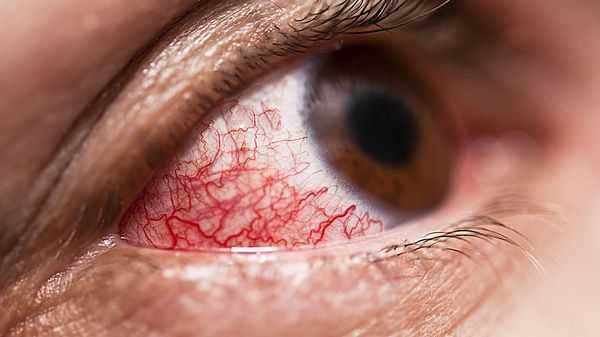
Диагностика узловатой эритемы
Диагностика узловатой эритемы начинается со сбора анамнеза. При этом необходимо учитывать:
- чем болел пациент в последнее время, не было ли заболевания, которое могло спровоцировать узловатую эритему.
- приём лекарственных препаратов;
- наследственность;
- заболевания печени, поджелудочной железы;
- поездки в другие страны, смена климата и т. д.
Минимальный перечень лабораторных исследований:
- Общий анализ крови. Как правило, показывает повышение скорости оседания эритроцитов (СОЭ), что отображает картину воспаления. Лейкоциты чаще остаются в пределах нормы.
- Биохимический анализ крови: печёночные ферменты (АЛТ, АСТ), амилаза, липаза, трипсин, ферритин. Печень является индикатором очищения организма, изменения показателей печени показывают нарушение процессов в организме.
- Иммунологическое обследование:
- С-реактивный белок (СРБ) — белок острой фазы воспаления, повышается при развитии узловатой эритемы и при некоторых других заболеваниях. Одним из первых повышается в крови, говорит об общем процессе воспаления, не является специфичным, а лишь направляет врача в диагностике заболевания.
- Антистрептолизин О (АСЛ-О). Повышение этого показателя говорит о наличии стрептококковой инфекции в организме, в частности гемолитического стрептококка, который вызывает ангины, тонзиллит, фарингит и другие инфекции, которые могут спровоцировать развитие узловатой эритемы. Увеличение АСЛ-О в крови можно увидеть через неделю от начала заболевания (например ангины). Для достоверности анализ сдают двукратно, с интервалом 2-4 недели. Если уровень значительно повышен, это подтверждает причину возникновения узловатой эритемы
Для исключения воспалительного процесса в организме выполняют следующие исследования:
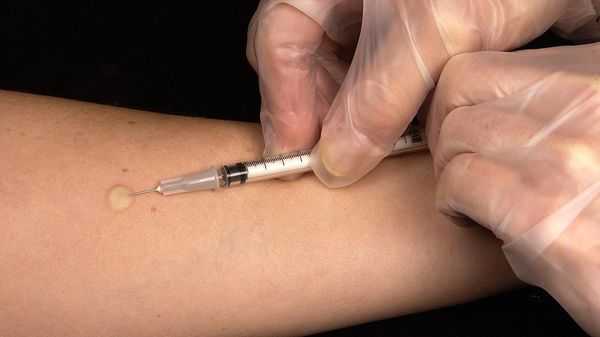
- Внутрикожный туберкулиновый тест. Реакция манту выполняется всем для исключения туберкулёза [7] .
- Рентгенограмма или компьютерная томография органов грудной клетки. Данное обследование зависит от жалоб, от клиники, оснащения больницы др. В некоторых случаях могут провести рентгенограмму, а затем при необходимости компьютерную томографию. В других случаях сразу выполняют КТ внутренних органов для исключения и\или выявления саркоидоза [8] .
- Биопсия узла (редко). Гистологический анализ показывает наличие или отсутствие характерных клеток для узловатой эритемы в материале [7] .
Дифференциальная диагностика проводится со следующими заболеваниями:
- кольцевидная эритема;
- клещевая мигрирующая эритема;
- эритема Базена;
- гранулематозный саркоидоз;
- ревматологические заболевания;
- рожа;
- узелковый полиартериит;
- спонтанный панникулит;
- синдром Свита [7] .
Лечение узловатой эритемы
Как будет проходить лечение, амбулаторно или стационарно, зависит от жалоб пациента, клинической картины и тяжести заболевания.
Показания к госпитализации:
- Неэффективное амбулаторное лечение.
- Ухудшение клинической картины, распространённость кожного процесса, его усиление.
- Наличие основного заболевания, которое обострилось и ухудшает самочувствие пациента [7] .
В остальных случаях лечение и необходимое дообследование проводят в амбулаторных условиях.
Лечение включает в себя:
- Постельный режим. Он необходим, так как долгое хождение или сидение вызывает у пациента выраженную отёчность ног, которая усиливается, при этом нарастает боль в ногах. В связи с этим рекомендуется по возможности держать ноги в приподнятом положении, а при значительном дискомфорте бинтовать их обычными или эластическими бинтами или носить эластические чулки [8] .
- Лекарственная терапия. Обычно проводится симптоматическое лечение, либо лечение, зависящее от основного заболевания, при его выявлении. Может включать:
- Для обезболивания — НПВС (нестероидные противовоспалительные средства).
- Одновременно назначаются сосудистые препараты ( пентоксифиллин ) для улучшения микроциркуляции, что способствует более быстрому разрешению процесса.
- В случаях с выраженным отёчным синдромом к лечению добавляют мочегонные препараты.
- При необходимости назначают антибактериальные, противовирусные препараты [7] .
- В условиях стационара включают инфузионную терапию.
- Назначаются витамины, препараты кальция для поддержания иммунитета и снижения реактивности организма.
- Местно на узлы применяют:
- раствор диметилсульфоксида 33 % (аппликации);
- НПВС мази и гели;
- клобетазола дипропионат 0,05 % (мазь);
- ангиопротекторы для улучшения микроциркуляции ( "Троксевазин") .
- Физиотерапевтические методы : электрофорез, фонофорез с гидрокортизоном 1 % (мазь) на узлы [7] .
При хроническом течении терапия направлена большей частью на лечение основного заболевания. Оно проводится по клиническим общепринятым рекомендациям. Следует разобраться в причине возникновения узловатой эритемы, выявить возбудителя, тогда врач сможет назначить лечение, которое будет направлено на профилактику рецидивов. В следующие 2-3 месяца после окончания терапии пациентам нужно беречь своё здоровье, так как процесс снова может активироваться.
Учитывая инфекционную природу заболевания, важным направлением в исследованиях, посвящённых узловатой эритеме, является разработка различных схем и методов антиинфекционной терапии в комплексном лечении рассматриваемой патологии [10] .
Прогноз. Профилактика
Прогноз для жизни при узловатой эритеме в большинстве случаев благоприятный. Как правило, при остром течении заболевание резко возникает и так же резко исчезает без последствий для организма. Рецидивы заболевания возникают редко. Иногда они наблюдаются при узловатой эритеме, связанной со стрептококковыми или нестрептококковыми инфекциями верхнего респираторного тракта. В некоторых случаях хроническое течение возможно у пациентов с заболеваниями сердечно-сосудистой системы [8] . В этом случае прогноз полностью зависит от особенностей заболевания, сил организма и эффективности лечения.
С целью профилактики узловатой эритемы при возникновении ангин, гайморитов и герпетических инфекций нужно обязательно обращаться к врачу, делать анализы для выявления возбудителя, проходить терапию, специфичную для данного возбудителя. Так можно обезопасить себя от возникновения узловатой эритемы и многих других процессов.
Профилактика рецидивов в первую очередь направлена на полноценное лечение основного заболевания, также важно избегать провоцирующих факторов. После основного лечения следует наблюдаться у дерматолога и необходимых специалистов, продолжать лечение с профилактической целью и проходить полное клиническое обследование до нормализации показателей анализов.
Рекомендуется защищаться от простудных заболеваний, повышать иммунитет, для этого сбалансированно питаться, заниматься физической активностью, особенно в течение года после болезни. При плохом самочувствии или ОРВИ обращаться к своему лечащему врачу для предотвращения рецидива. Врачам следует аккуратно назначать вакцинации и новые лекарственные средства [3] .
Бластоцистоз
Бластоцистоз – это паразитарная кишечная инвазия, вызываемая простейшими рода Blastocystis. Манифестная форма инфекции сопровождается абдоминальными болями, диарейным синдромом, рвотой, метеоризмом, снижением веса, интоксикацией, дерматозами. Для выделения возбудителя используется анализ кала на простейшие, ПЦР, методы культуральной диагностики. В целях эрадикации микроорганизма назначаются противопротозойные препараты, дополнительно – спазмолитики, эубиотики, коррекция диеты.
МКБ-10

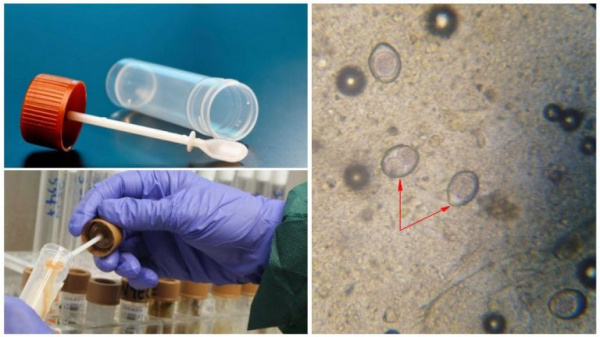
Бластоцистная инвазия имеет широкую распространенность в популяции. В зависимости от географических, санитарно-гигиенических, социально-экономических условий проживания инфицированность населения бластоцистами составляет от 1,5-10% в развитых странах до 30-60% ‒ в развивающихся. Считается, что простейшими заражено около 1 млрд. населения (по другим данным, каждый 4-й житель планеты), что обусловливает медико-социальную значимость бластоцистоза. Соотношение инфицирования мужчин и женщин оценивается как 1:1,2.
Причины бластоцистоза
Характеристика возбудителя
Возбудитель инфекции ‒ Blastocystis spp. (бластоцистис) – одноклеточный микроорганизм, паразитирующий в просвете толстого кишечника человека и других млекопитающих. Всего идентифицировано 17 генетических субтипов (СТ) бластоцистис, 9 их которых потенциально опасны для человека. Бластоцистоз у людей обычно вызывается СТ 1 и 3. На основании формы, размера, внутриклеточной морфологии выделяют несколько форм Blastocystis spp. Из них наиболее изучены и признаются большинством ученых четыре: вакуолярная, гранулярная, амебоидная и цистная.
Жизненный цикл Blastocystis spp. является предметом дискуссий. Достоверно известно, что паразит живет в бескислородной среде при температура 37°С и нейтральном рН. В воде может сохраняться до 2,5 недель, однако чувствителен к низким и высоким и температурам, дезинфицирующим препаратам.
Механизм инфицирования
Механизм передачи бластоцистоза – фекально-оральный, основные пути заражения – водный, пищевой. Чаще всего инфицирование происходит при употреблении некипяченой и нефильтрованной воды, как из открытых источников, так и из центрального водопровода, при купании в водоемах, посещении бассейна. Возможна контактная передача от инфицированных животных, контактно-бытовое заражение через предметы обихода во внутрисемейных очагах.
Факторы риска
Вероятность паразитарной инвазии многократно выше у детей в силу несформированности гигиенических привычек. Заражению подвержены лица, проживающие в плохих санитарных условиях, контактирующие с зараженными животными (фермеры, работники зоопарков, скотобоен), совершающие поездки в тропические страны. Кроме этого, риск развития бластоцистоза повышают некоторые фоновые патологии:
- заболевания ЖКТ: хронический гастрит, кишечный дисбиоз, синдром раздраженного кишечника, НЯК;
- патологии гепатобилиарной системы: хронический холецистит, ЖКБ, дискинезия ЖВП, хронические гепатиты В и С, цирроз печени;
- инфекции: туберкулез, ВИЧ;
- онкологические заболевания.
Патогенез
В вопросе патогенного потенциала Blastocystis spp. также отсутствует единство мнений. Известно, что у 80-90% инфицированных пациентов бластоцистоз не развивается. Одним из факторов патогенности является количество паразитов: кишечная инфекция манифестирует при обнаружении в образце кала >5 клеток бластоцист в поле зрения при 100-кратном увеличении. Также высказывается мнение, что патогенность возбудителя коррелирует с его морфотипом, а именно – амебоидной формой.
В организме человека Blastocystis spp. обитает на поверхности слизистой оболочки и в просвете толстой (преимущественно, слепой) кишки. Взаимодействуя с клетками кишечного эпителия, паразит демонстрирует иммуномодулирующую активность, вызывая ускоренный распад иммуноглобулина A, ингибирование синтазы оксида азота, активацию провоспалительных ЦК – ИЛ-1β, ИЛ-6, ФНО-α.
Протеазы бластоцист способствуют увеличению проницаемости эпителия кишечной стенки, нарушению клеточного барьера и состава кишечной микробиоты (уменьшение количества бифидумбактерий, лактобактерий, бактероидов, увеличение энтеробактерий, кишечной палочки). Активация системы комплемента с последующим высвобождением гистамина обусловливает развитие кожного синдрома.

Классификация
В зависимости от наличия и выраженности клинической симптоматики в инфектологии различают 3 формы бластоцистоза:
- Бессимптомную ‒ «немая» инвазия, паразитоносительство.
- Субклиническую – минимальные клинические проявления паразитоза.
- Манифестную (активную) – с выраженными симптомами:
- кишечными (типичный бластоцистоз);
- кожными (атипичный бластоцистоз).
Симптомы бластоцистоза
Клиническое течение бластоцистной инфекции варьирует от бессимптомного носительства до острого гастроэнтероколитического синдрома. Манифестный бластоцистоз сопровождается кишечной диспепсией. Самыми частыми и типичными являются жалобы на боли в животе, метеоризм, диарею различной степени тяжести, рвоту. У больных с сопутствующими заболеваниями может отмечаться синдром гемоколита (жидкий стул с примесью крови).
Иногда при паразитозе развиваются запоры, происходит снижение массы тела, возникает кожный зуд и папулезные высыпания, беспокоят суставные боли. Существует причинно-следственная связь между бластоцистозом и различными дерматозами: крапивницей, микробной экземой, атопическим дерматитом, псориазом (вульгарным, артропатическим), красным плоским лишаем. Присутствие Blastocystis нередко выявляется у пациентов с аллергическими реакциями, в т. ч. отеком Квинке.
Осложнения
Течение кишечного бластоцистоза может осложниться профузным поносом с выделением крови, перфоративным колитом и, как следствие, разлитым перитонитом. У иммунокомпрометированных и полиморбидных пациентов существует риск развития внекишечного (инвазивного) бластоцистоза. В последнем случае чаще поражаются селезенка и печень, возникает спленомегалия и гепатомегалия. Хроническая бластоцистная инвазия ведет к развитию белково-энергетической недостаточности, анемии, гиповитаминозов и гипомикроэлементозов.
Важную информацию о возможном заболевании врачу-инфекционисту дает сбор эпидемиологического анамнеза (наличие контакта с животными, поездки в тропические страны, условия проживания, употребление сырой воды и т. д.). Однако основной метод диагностики бластоцистоза – лабораторный. Идентификацию паразита в образцах кала проводят следующими методами:
- Микроскопия мазка кала. В манифестных случаях бластоцисты обнаруживаются в количестве 5 и более в поле зрения. Также при микроскопическом исследовании определяется морфологическая форма возбудителя.
- ПЦР. Позволяет обнаружить ДНК простейшего даже при низкой численности микроорганизма в исследуемом материале. Используется как для подтверждения данных микроскопии, так и для постановки диагноза при ложноотрицательных результатах микроскопии.
- Культуральный метод. Культивирование Blastocystis на питательных средах является высокоспецифичным методом, однако более трудоемким и длительным по времени, чем микроскопия и ПЦР. К несомненным плюсам посева кала относится возможность определения чувствительности штаммов к антипротозойным препаратам.
- Иммунологическая диагностика. Используется для обнаружения антигена бластоцист в образцах стула. Рутинно не применяется, чаще выполняется в научных целях.
Вспомогательные лабораторные тесты, помогающие выявить сопутствующие заболевания ЖКТ, включают копрограмму, анализ кала на дисбактериоз, тест на ротавирусный антиген. В целях дифдиагностики назначается колоноскопия, УЗИ гепатобилиарной системы, селезенки. Проводятся клинические и биохимические исследования крови (характерные изменения – эозинофилия, гипоальбуминемия, гипербилирубинемия).
Дифференциальная диагностика
Отсутствие специфических клинических признаков затрудняет диагностику бластоцистоза. Поэтому у пациентов с симптомами кишечной диспепсии необходимо исключить другие кишечные инфекции и заболевания неинфекционной природы:
- шигеллез;
- кишечный амебиаз;
- лямблиоз;
- гельминтозы;
- вирусные гастроэнтериты: ротавирусную, энтеровирусную инфекции;
- ВЗК: язвенный колит, болезнь Крона;
- функциональные расстройства: СРК, функциональную диспепсию.

Лечение бластоцистоза
Этиотропная терапия
На сегодняшний день существуют разные мнения о целесообразности проведения терапии бессимптомной инфекции, выборе лекарственных средств для эрадикации патогена. Традиционно для этих целей используются препараты с противопротозойной и противомикробной активностью из группы производных нитроимидазола. После курса терапии выполняется двукратное контрольное паразитологическое обследование.
Дополнительная терапия
Этиотропная терапия проводится на фоне диеты, ограничивающей употребление мучных, сладких, газообразующих продуктов. Для купирования болевого синдрома рекомендуются спазмолитики, для уменьшения вздутия живота – ветрогонные лекарственные средства. После окончания лечения в целях восстановления микрофлоры показан прием пробиотических препаратов.
Хирургическое лечение
Хирургическая помощь может потребоваться при бластоцистозе, осложненном кишечным кровотечением, перфорацией кишки, перитонитом. В этих случаях показана экстренная операция: гемиколэктомия, санация и дренирование брюшной полости.
Тяжесть бластоцистной инвазии варьирует от бессимптомного носительства до осложненных форм, что во многом зависит от состояния пищеварительной и иммунной системы пациента. Своевременное назначение противопротозойной терапии способствует полному купированию кишечных и кожных симптомов.
Профилактика бластоцистоза аналогична предупреждению других кишечных инфекций. Она включает употребление только кипяченой воды, частое мытье рук, соблюдение санитарных норм при приготовлении пищи. Существенную роль играет лечение сопутствующих заболеваний кишечника и гепатобилиарной системы.
1. Клинические формы, диагностика и лечение инфекции, вызванной Blastocystis species/ Малеев В.В., Токмалаев А.К., Кожевникова Г.М., Цветкова Н.А., Половинкина Н.А. и др.// Терапевтический архив. ‒Том 92, № 11 (2020).
2. Паразитарная инвазия Blastocystis spp. в практике гастроэнтеролога: современная диагностика и лечение/ И.Г Бакулин, Л.П. Зуева, М.С. Журавлева, Д.В. Азаров, А.Е. Гончаров, Л.Н. Белоусова, Т.Э. Скворцова, С.Г. Белов// Фарматека. – 2018. - №13.
3. Бластоцистная инвазия: потенциальная связь с заболеваниями кожи/ Вотинцев М. Н., Зуева Л. П., Козлов С. С. И др.// Медицина в Кузбассе. ‒ 2015.
Читайте также:
