Диагноз отогенного сепсиса. Дифференциация отогенного сепсиса
Добавил пользователь Валентин П. Обновлено: 29.01.2026
- это постоянное или периодическое поступление в кровь м/о или инфицированных эмболов из очага гнойного воспаления в среднем ухе. Этиология и патогенез. При остром гнойном среднем отите – чаще связан с острым мастоидитом, воспаление распространяется по венам сосцевидного отростка до луковицы яремной вены. При хроническом гнойном среднем отите – воспалительный процесс разрушает внутреннюю стенку сосцевидного отростка, где образуется экстрадуральный абсцесс. В воспалительный процесс затем вовлекается стенка сигмовидного синуса (перифлебит => флебит) => замедление тока крови => тромб источник диссеминации процесса – отогенного сепсиса => правая половина сердца => МКК => метастатические гнойники в легких => БКК (страдают сосуды мозга, суставов, почек). Клиника. Течение очень тяжелое: внезапное повышение температуры до 39-40 град.С, затем падает до 37-37,5 град.С + проливной пот и озноб, иногда температура м.б. постоянно высокой. Лицо землистого цвета, желтушные склеры, сухой язык, обложенный белым налетом, тахикардия, нитевидный пульс, гепатоспленомегалия, рвота, головная боль. Реб-к склоняет голову в сторону больного уха, пальпаторно болезненность по переднему краю грудной клетки – сосцевидные м-цы, + м.б. симптом «шнура» в месте проекции яремной вены. Диагностика: 1) симптоматика; 2) изменение крови (нейтрофильный лейкоцитоз, повышенная СОЭ, появление ионов незрелых клеток); 3) посев крови для обнаружения м/о (берут во время подъема температуры); 4) рентгенография височных костей (после их разрушения). Лечение. 1) противовоспалительная и дезинтоксикационая терапия; 2) при отсутствии улучшения в ближайшее время – атромастоидотомия с обнажением сигмовидного синуса. Сепсис при хроническом гнойном среднем отите – прямое показание к радикальной операции (удаление патологического содержимого и обнажение стенки сигмовидного синуса). Если нет пульсации синуса – пункция стенки синуса. Если нет венозной крови – вскрытие синуса и удаление тромба.
31. Отосклероз и принципы его лечения.
- это наследственное заб-е, обусловленное образованием спонгиозной кости (очага) вокруг основания стремени, которое теряет подвижность => нарушение звукопроведения, тугоухость. Болеют чаще женщины от 20 до 35 лет. Клиника: снижение слуха, м.б. шум в ухе, каждая беременность ухудшает течение отосклероза, процесс чаще двусторонний. Хар-ен своеобразный симптом Виллизия, паракузис – больные лучше слышат в шумной обстановке. Диагностика: аудиограмма – при хорошей костной проводимости значительно повышаются пороги воздушной проводимости (выраженный костно-воздушный разрез); «+» опыт Желе (ножку камертона устанавливают на сосцевидный отросток, во время исследования в наружном слуховом проходе с помощью резинового баллона сгущают и разрежают воздух – изменение восприятия звука свидетельствует о сохранении подвижности стремени). Лечение: консервативное – практически не эффективно; хирургическое леч-е – удаление стремени и его замена протезом (стопедопластика).
Отогенный сепсис
Сепсис – тяжелое заболевание, которое характеризуется проникновением патогенных микроорганизмов в кровяное русло и приводит к развитию выраженного системного ответа организма.
Отогенный сепсис – генерализация инфекционно-воспалительного процесса, первичный очаг которого находится в ухе. Данное заболевание рассматривается как тяжелое осложнение наружного, острого среднего, гнойного и других форм отита.
Причины
Попадание бактерий и болезнетворных микроорганизмов в кровь наблюдается при большинстве инфекционных процессов, однако в норме хорошая реактивность и полноценная работа иммунитета препятствуют развитию тяжелой клинической картины. В противном случае агрессивность инфекции преобладает над защитными силами и развивается сепсис.
Таким образом, ключевым моментом в возникновении отогенного сепсиса является ослабление или угнетение общей сопротивляемости организма или его иммунитета на фоне массивного проникновения бактерий из очага отита в кровеносное русло.
Наиболее частый путь распространения инфекции – внутричерепные венозные синусы (сигмовидный и каменистый). Эти крупные вены имеют непосредственный контакт с костными границами среднего и внутреннего уха, поэтому при наличии выраженного отита воспалительный процесс затрагивает и вены – так развивается флебит.
В результате флебита в просвете вен образуются тромбы, замедляется кровоток, повышается проницаемость сосудистой стенки, что и способствует генерализации инфекции из среднего или внутреннего уха.
Сепсис отогенный. клиническая картина
Клиническая картина отогенного сепсиса отличается своей тяжестью. Это связано с непосредственной близостью очага первичного воспаления с головным мозгом.
Самый первый признак развития сепсиса – резкое повышение температуры тела до 40 С о . Такие колебания сильно изматывают пациента, сопровождаются проливным потом и выраженным ознобом.
Обильный пот приводит к быстрому обезвоживанию организма и значительному ухудшению состояния. При этом определяется учащенное сердцебиение, слабый пульс, падение артериального давления, сухость слизистых оболочек, белый налет на языке, землистый цвет кожных покровов.
При поражении оболочек головного мозга появляются выраженные головные боли, тошнота, рвота, возможно – менингеальные симптомы.
Локально, в области сосцевидного отростка черепа (за ухом) отмечается отечность, покраснение или сыпь на коже.
Диагностика
Подозрение в отношении развития отогенного сепсиса должно возникать сразу после критического повышения температуры тела, а наличие резких температурных колебаний является уже достоверным признаком этого тяжелого заболевания.
К сожалению, состояние пациента не всегда позволяет выяснить информацию о перенесенном ранее отите. В таких ситуациях спрашивают родственников или проводится диагностика наружного и среднего уха.
Для выявления патогенных микроорганизмов в системном кровотоке берется проба крови для посева на питательные среды. Это позволяет определить конкретного возбудителя и назначить эффективный антибиотик.
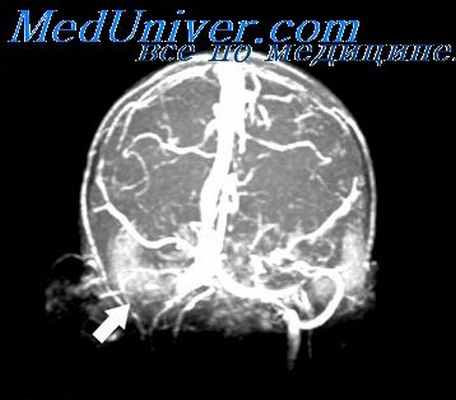
С целью установления формы отита и объема поражения уха проводят комплекс ЛОР-исследований: отоскопия, отомикроскопия, эндоскопия, тимпанометрия, рентгенография черепа, КТ или МРТ височных костей.
Лечение отогенного сепсиса
Сепсис отогенный является показанием к немедленной госпитализации пациента. При выявлении гнойного очага в полости среднего уха или в ячейках сосцевидного отростка готовится срочное хирургическое вмешательство, главная его цель которого – удалить гной, промыть пораженную полость, иссечь нежизнеспособные ткани.
Если гной находят в барабанной полости, то выполняется парацентез – небольшой прокол барабанной перепонки с целью извлечения гнойного содержимого. При наличии гноя в сосцевидном отростке проводится вскрытие его поверхностной пластинки и дренирование ячеек. После таких процедур самочувствие пациента значительно улучшается и увеличивается эффективность консервативной терапии.
Медикаментозное лечение подразумевает назначение больших доз антибактериальных препаратов с учетом чувствительности микрофлоры, инфузионную и дезинтоксикационную терапию, восстановление утраченной жидкости. Также большую роль играет общеукрепляющее лечение, поддержка иммунитета (витаминотерапия, полноценное питание).
Профилактика отогенного сепсиса
Чтобы сохранить здоровье для вас и исключить развитие отогенного сепсиса, необходимо своевременно обращаться за специализированной медицинской помощью и не заниматься самолечением. При любых заболеваниях уха в первую очередь нужно получить консультацию ЛОР-врача, например в клинике К+31. Мы держим в фокусе здоровье наших пациентов, поэтому здесь специалист поставит правильный диагноз и назначит верное лечение.
Диагноз отогенного сепсиса. Дифференциация отогенного сепсиса
Диагноз отогенного сепсиса. Дифференциация отогенного сепсиса
Отклонения от обычного ранее характера проявлений отогенного сепсиса стали теперь столь частыми, что говорить о типизме клинической картины в старом понимании не приходится. Это ставит перед современным отрлогом значительно более трудные, чем прежде, диагностические задачи.
Диагноз отогенного септического осложнения устанавливается легко в тех случаях, когда имеется выраженная картина местных и общих симптомов. Гектическая температура с ознобами или continua с картиной резкой интоксикации, высокий лейкоцитоз, нейтрофилез, сдвиг формулы влево и анэозинофилия позволяют в большинстве случаев остановиться на диагнозе септического состояния.
Одновременно существующий симптом Гризингера и болезненность при пальпации по ходу яремной вены заставляют связать это состояние с гнойным средним отитом, не предрешая, однако, вопроса о тромбическом или атромбическом характере первичного очага.
Выявление метастазов и получение культуры микробов из крови делают диагностику почти достоверной. Такая симптоматика иаблюдалась в большинстве случаев отогенного сепсиса и в досульфаниламидную эру. Применение антибиотиков заметно усложнило диагностику.
Поэтому тщательный анамнез, учитывающий характер первых общих симптомов осложнения, их соотношение по времени с появлением острого или обострения хронического отита и проводившееся ранее лечение, приобретает нередко для диагноза решающее значение.
Сопоставление этих данных с плохим самочувствием и общим состоянием больного и с повышенной температурой, пусть даже субфебрильной, но не исчезающей, несмотря на лечение антибиотиками, заставляет иногда заподозрить септическое осложнение. Проявления острого отита — мастоидита иногда настолько затушевываются антибиотиками, что в подозрительных случаях следует учитывать даже минимальные воспалительные изменения барабанной перепонки и костного слухового прохода и самые незначительные субъективные признаки (тяжесть в ухе, шум, особенно пульсирующий, длительное понижение слуха). В рентгенологической картине приходится больше внимания уделять затемнению клеток, чем симптомам костной деструкции (Розеивассер и Адельман).
Хронические гнойные эпитимпаниты, которым в настоящее время принадлежит ведущее место в развитии внутричерепных осложнений, легче поддаются учету. Однако и при них лечение антибиотиками иногда уничтожает специфический запах гноя и нередко быстро снимает наружные признаки поражения синуса.
Афебрильные синустромбозы удается, как правило, диагностировать лишь на операционном столе. При синустромбозах без выраженного септического состояния, ио сопровождающихся теми или иными общемозговыми или очаговыми симптомами, диагноз также чаще устанавливается во время операции. Положение облегчается тем, что такая симптоматика сама по себе служит показанием к производству вмешательства с обнажением твердой мозговой оболочки.
Затруднения при дифференциальном диагнозе иногда возникают при наличии гнойного среднего отита у больных брюшным тифом, малярией, бруцеллезом, милиарным туберкулезом, центральной пневмонией и др. Пенициллинотерапия, назначаемая с первых же дней лихорадочного заболевания, может усилить эти трудности, так как ведет к затушевыванию типичных для сепсиса клинической картины и изменений в белой крови. Использование всех дополнительных методов микробиологического, серологического и иммунологического исследований является, конечно, при этом обязательным. К сожалению, многие из них не обеспечивают ранней диагностики, так как становятся показательными в более поздние периоды болезни (например, реакция Видаля).
Трудности возникают иногда и при рожистом воспалении трепанационной раны, при котором покраснение кожи часто появляется несколько позднее, чем озноб и повышение температуры. Обильное выделение из раны и пышное разрастание отечных грануляций могут наблюдаться как при роже, так и при септическом осложнении. В результате перечисленных затруднений сейчас приходится несколько чаще, чем в досульфаниламидную эру, ставить диагноз отогенного синустромбоза во время операции.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Отогенный сепсис
Отогенный сепсис – это синдромокомплекс, возникающий при системном распространении бактериальной микрофлоры из очага инфекции, находящегося в полости среднего или внутреннего уха. Клинические проявления включают в себя тяжелое общее состояние, гектическую лихорадку, чередование озноба с профузным потоотделением несколько раз в сутки, болезненность при пальпации позади сосцевидного отростка и по ходу кивательной мышцы. Диагностика основывается на данных анамнеза и физикального осмотра, результатах лабораторных тестов. Лечение заключается в нормализации гемодинамики, санации очага инфекции и рациональной антибактериальной терапии.
Общие сведения
Отогенный сепсис – одно из наименее распространенных осложнений в отоларингологии, возникающее в 2-4% от всех случаев поражения внутреннего или среднего уха. В тоже время, это состояние имеет самый высокий показатель летальности, который колеблется в широких пределах – от 5-21% при сохранении ясного сознания до 90% при пребывании пациента в состоянии комы. В среднем смертность составляет около 58%. Большинство больных с данным осложнением – лица с иммунодефицитом (от 50 до 75%). Патология с одинаковой частотой встречается у мужчин и женщин. Более чем в 85% случаев сепсис сочетается с другими отогенными осложнениями, чаще всего – с тромбозом синусов головного мозга.
Причины отогенного сепсиса
Заболевание является осложнением патологий среднего и внутреннего уха и возникает при попадании бактериальной флоры из инфекционного очага в общий кровоток. Чаще всего генерализация инфекционного процесса наблюдается на фоне острого гнойного среднего отита, мастоидита, хронического мезотимпанита и эпитимпанита, гнойного лабиринтита. В качестве возбудителей обычно выступают стафилококки и стрептококки, несколько реже – пневмококки и диплококки. В отдельных случаях болезнь вызывают протеи или синегнойная инфекция. Выделяют две группы факторов, увеличивающих риск развития септических осложнений:
- Иммунодефицитные состояния: гипогаммаглобулинемия, СПИД, аспления, лейкопения, онкогематологические заболевания. Снижение резистентности и нарушение реактивности организма обеспечивает быстрое развитие патологических изменений и бесконтрольное размножение патогенной микрофлоры.
- Морфологические особенности анатомических структур уха: дегисценция стенок барабанной полости, холестеатома, дополнительные лабиринтовые окна, незаращенная каменисто-чешуйчатая щель, большое количество складок и внутренних карманов крыши барабанной полости, ячеистая структура сосцевидного отростка облегчают проникновение инфекции за пределы внутреннего и среднего уха.
Патогенез
В основе патогенеза лежит проникновение бактерий и их токсинов в кровоток при гнойном расплавлении одной из стенок пораженной полости, происходящем из-за нарушения оттока экссудата, которое может быть обусловлено непроходимостью слуховой трубы или чрезмерной плотностью барабанной перепонки, затрудняющей ее перфорацию. При гнойном среднем отите основные пути распространения – верхняя стенка антрума, окно улитки и кольцевидная связка преддверия, при мастоидите – крыша пещеры среднего уха, площадка или верхушка сосцевидного отростка, при хронических мезо- и эпитимпаните – фистула в полукружном канале. При гнойном лабиринтите генерализация инфекции происходит через водопровод преддверия и падпаутинное пространство мостомозжечкового угла. Таким образом, бактерии попадают в среднюю черепную ямку, откуда проникают в сосуды и вместе с кровью распространяются по всему организму.
Классификация
В современной медицине принято выделять три основные клинические формы отогенного сепсиса. Все они представляют собой последовательные стадии развития патологических изменений в организме на фоне генерализации инфекции.
- Септицемия. Характеризуется проникновением патогенной микрофлоры в системный кровоток и развитием общего интоксикационного синдрома.
- Септикопиемия. В результате распространения инфекционных агентов по организму с током крови происходит формирование метастатических абсцессов в других тканях и органах.
- Бактериальный или септический шок. Возникает в результате массивного проникновения в систему кровообращения бактериальных токсинов, продуктов распада тканей и биогенных аминов. Септический шок проявляется критическим нарушением центральной и периферической гемодинамики, дисфункцией всех органов и систем.
Симптомы отогенного сепсиса
Первым признаком системного распространения инфекции является резкое ухудшение общего состояния на фоне длительного или тяжелого течения заболеваний уха. Наблюдается быстрый подъем температуры тела до 39,5-41,0 °C с последующим резким падением до 37,0-37,5 °C. Клинически это сопровождается ознобом и проливным потом. Типичная особенность у взрослых – возникновение подобных перепадов температуры 2-4 раза в сутки. У детей гипертермия имеет постоянный характер. Отмечается общее недомогание, одышка, тахикардия и головная боль, реже – тошнота и рвота. Кожа становится бледной, приобретает бурый землистый оттенок. Часто наблюдается желтушность склер, сухость языка и образование на нем белого налета.
Возможны боли в мышцах, суставах, в пояснице и области сердца. При тяжелой интоксикации выявляются признаки поражения нервной системы и нарушения сознания – бессонница, бред, сопорозное или коматозное состояние. При приеме антибиотиков признаки распространения инфекции могут быть «смазанными». Наряду с общими проявлениями обнаруживается очаговая симптоматика: вынужденное положение головы с наклоном в больную сторону, отечность и боль при пальпации мягких тканей за сосцевидным отростком (симптом Гризингера) и по боковой поверхности шеи вдоль переднего края кивательной мышцы (симптом Уайтинга).
Осложнения
Отогенный сепсис зачастую сопровождается развитием метастатических гнойных очагов в органах и тканях, куда патогенная микрофлора попадает гематогенным путем. Первое место по распространенности занимает поражение легких в виде двухсторонней очаговой пневмонии, которая при отсутствии срочной медицинской помощи приводит к смерти пациента. Нередко наблюдается поражение почек (пиелонефрит), сердца (эндокардит). Сепсис часто сочетается с отогенными внутричерепными осложнениями: гнойным менингитом, энцефалитом, тромбозом венозного синуса, абсцессами головного мозга или мозжечка.
Диагностика
Диагностика отогенного сепсиса осуществляется в сжатые сроки, поскольку пациенты зачастую находятся в тяжелом или критическом состоянии. При постановке диагноза важнейшую роль играет анамнез заболевания, в котором присутствуют острые или хронические заболевания уха. В диагностическую программу входят:
- Физикальное обследование. Помимо нарушения общего состояния определяется резкое снижение АД, специфические симптомы Уайтинга и Гризингера, которые являются признаками тромбоза внутренней яремной вены и сигмовидного синуса. При возможности отоларинголог проводит отоскопию для подтверждения отогенной этиологии сепсиса.
- Общий анализ крови. Методика позволяет выявить неспецифические признаки воспаления – высокий нейтрофильный лейкоцитоз и повышение СОЭ. О наличии сепсиса свидетельствует токсическая зернистость лейкоцитов, гипохромная анемия, дефицит альбуминов и снижение уровня общего белка.
- Бактериальный посев крови. Исследование дает возможность идентифицировать циркулирующего в системном кровотоке возбудителя. Используется для подтверждения диагноза и определения чувствительности высеянной микрофлоры к различным группам антибактериальных препаратов.
- Лучевые методы диагностики. По данным КТ височных костей может определяться деструкция сосцевидного отростка, исчезновение контуров пещеры среднего уха или наличие вместо нее узкого участка просветления с четкими границами, слияние антрума и аттика. При подозрении на синус-тромбоз выполняется синусография.
Отогенный сепсис дифференцируют с тромбоэмболией легочной артерии (ТЭЛА), острой почечной недостаточностью (ОПН) и тяжелой формой малярии. При ТЭЛА в анамнезе часто присутствует варикозное расширение вен, тромбофлебит, на рентгенограмме органов грудной клетки определяются симптомы острого легочного сердца и инфаркта легкого. ОПН характеризуется олигоанурией, нарастанием креатинина и мочевины в биохимическом анализе крови. При малярии лихорадка имеет цикличность в 3-4 дня, в ОАК и биохимическом исследовании крови выявляется острый гемолиз эритроцитов и признаки печеночной недостаточности.
Лечение отогенного сепсиса
Лечебная тактика заключается в ликвидации первичного очага и интенсивной антибактериальной терапии. В зависимости от основного заболевания, наличия осложнений и тяжести общего состояния применяются хирургические, медикаментозные и аппаратные методики.
- Хирургическое лечение. Его суть заключается в дренировании очага бактериальной инфекции. При необходимости осуществляется оперативное лечение внутричерепных осложнений. Выбор вмешательства определяется выявленными нарушениями.
- Антибиотикотерапия. Выбор лекарственных средств производится с учетом чувствительности возбудителя. Чаще всего применяются препараты из групп цефалоспоринов III-IV поколения, аминогликозиды, фторхинолоны и карбопенемы.
- Экстракорпоральная детоксикация. Может проводиться с использованием инфузионной терапии (переливание глюкозы, свежезамороженной плазмы и кровозамещающих препаратов, введение диуретиков) и аппаратными методами (плазмаферез, гемосорбция, гипербарическая оксигенация и др.).
- Патогенетическая и симптоматическая фармакотерапия. В разных клинических ситуациях могут вводиться десенсибилизирующие препараты, витамины группы В, сердечные гликозиды, обезболивающие, антикоагулянты и аналептики. При необходимости производится коррекция кислотно-щелочного состояния крови. На фоне выраженного иммунодефицита назначаются иммунокорректоры, антистафилококковая плазма, донорские иммуноглобулины.
Прогноз и профилактика
Отогенный сепсис – тяжелое заболевание, прогноз которого напрямую зависит от своевременности и рациональности оказания медицинской помощи. Патология почти всегда сопровождается образованием отдаленных абсцессов во внутренних органах. Чем больше и массивнее метастатические очаги инфекции – тем меньше шансов на благоприятный исход. К профилактическим мероприятиям относи тся ранняя диагностика и полноценное лечение заболеваний уха, соблюдение рекомендаций лечащего отоларинголога относительно антибактериальной терапии. Вторичная профилактика подразумевает коррекцию иммунодефицитных состояний и сопутствующих заболеваний, укрепление общих защитных сил организма и т. п.
Комбинированные формы отогенного синустромбоза и сепсиса

Реферат. Проанализированы истории болезни 157 пациентов, леченных в ЛОР- клиниках г. Казани по поводу комбинированныx форм отогенного сепсиса (сведения за 45 лет). Проведена сравнительная оценка клинического течения болезни и применявшихся методов лечения.
Ключевые слова
Полный текст
Реферат. Проанализированы истории болезни 157 пациентов, леченных в ЛОР- клиниках г. Казани по поводу комбинированныx форм отогенного сепсиса (сведения за 45 лет). Проведена сравнительная оценка клинического течения болезни и применявшихся методов лечения.
Нами обобщены данные историй болезни 157 лиц в возрасте от 16 до 70 лет с комбинированными формами отогенного сепсиса за 1928—1972 гг. Учитывая, что изучаемый отрезок времени отмечен бурным прогрессом во всех областях медицины, мы решили разбить его на три периода:
1) доантибиотический (1928—1947 гг.),
3) современный период (1958—1972 гг.), характеризующийся снижением эффективности лечения отдельными антибактериальными препаратами, увеличением числа антибиотикоустойчивых форм микроорганизмов, значительным изменением реактивности макроорганизма, быстро прогрессирующей эволюцией атипичных форм в сторону малосимптомного, торпидного течения заболевания.
Лиц мужского пола было 65,6%, женщин — 34,4%. Причиной отогенного осложнения чаще всего являлся хронический средний гнойный отит (87,2%). С введением в практику антибиотиков частота комбинированных форм сепсиса, развившихся при остром отите, уменьшилась (5,4%), а после внедрения антибиотиков широкого спектра действия они вообще Не наблюдались. Причиной заболевания уха чаще были общие инфекции, в том числе грипп.
В развитии синустромбоза преобладающим путем распространения инфекции был контактный через перисинуозный абсцесс (57,2%). Лишь у 12,7% больных тромбоз отсутствовал (у 6 чел. при остром среднем отите и у 14 — при хроническом). У 97,3% больных сосцевидный отросток и стенка сигмовидного синуса были изменены. У 12 пациентов стенка синуса на вид казалась нормальной (у 5 из них — при остром отите). У 78,3% больных тромб располагался в сигмовидном синусе, у остальных наблюдалось поражение луковицы яремной вены, поперечного синуса, кроме того, у 3 — перибульбарный абсцесс и у 35 — явления перифлебита.
При остром среднем отите сепсис развивался за более короткий отрезок времени, чем при хроническом. Применение антибиотиков привело к удлинению периода формирования отогенного внутричерепного осложнения и к маскировке его клинических проявлений. В доантибиотический период в тяжелом состоянии поступило 32,5% больных, в состоянии средней тяжести — 67,5%. В период 1948—1972 гг. в тяжелом состоянии поступило 60,8%, в состоянии средней тяжести — 39,2%. Это можно объяснить тем, что вследствие антибиотикотерапии больные не погибали на предшествующих этапах, но течение заболевания и своевременный перевод в клинику затягивались.
У большинства пациентов (69,2%) температура была интермиттирующей или ремиттирующей, у 16,1%—постоянно высокой, у 10,6%—субфебрильной и у 4,1% — нормальной. Симптоматика комбинированного сепсиса приведена в таблице 1.
Таблица 1. Симптоматика при комбинированном сепсисе
Озноб, проливной пот
Гноетечение из уха
Боль по ходу сосудистого пучка шеи
Кроме указанной симптоматики у 23% больных было головокружение (особенно при сочетании сепсиса с абсцессом мозжечка). Спонтанный нистагм отмечен у 27 больных; иногда наблюдались застойный сосок зрительного нерва, анизокория, птоз век, центральный паралич взора с гемиплегией. Такие изменения регистрировались главным образом в 1948—1957 гг.
В таблице 2 представлена частота сочетания сепсиса с различными внутричерепными осложнениями.
В доантибиотический период ведущим симптомом комбинированного сепсиса была головная боль, рвота и тошнота (при сочетании сепсиса с менингитом, абсцессами; мозга).
Таблица 2. Сочетание сепсиса с отогенными внутричерепными осложнениями (%)
Сочетание сепсиса с:
экстраду ральным абсцессом
Доантибиотический (1928—1947 гг.)
Антибиотический (1948—1957 гг.)
Применение антибиотиков широкого спектра действия (1958— 1972 гг.)
Менингеальный синдром наблюдался при сочетании сепсиса с менингитом, а у одного больного — при абсцессе мозга и мозжечка. В этих случаях ликвор выходил под давлением, был мутный, с высоким плеоцитозом. Иногда появлялись симптомы, заставляющие предполагать абсцесс мозга. Брадикардия была у всех больных при сочетании сепсиса с абсцессом мозга. При сочетании сепсиса с абсцессом мозжечка имелся характерный для мозжечка спонтанный нистагм, адиадохокинез и промахивание при пальце-носовой пробе, нарушение походки. Изменения со стороны глаз были выражены при сочетании сепсиса с абсцессами мозга (расширение вен дна глаза, стушеванность сосков зрительного нерва, кровоизлияние в сетчатку глаза, анизокория. и др.). Таким образом, в этом периоде заболевание протекало с яркой клинической симптоматикой. Ввиду тяжелого состояния больных и позднего поступления на стационарное лечение детальное обследование их не всегда оказывалось осуществимым.
С введением в практику антибиотиков (1948—1957 гг.) головная боль наблюдалась главным образом при сочетании сепсиса с менингитом, абсцессами мозга и мозжечка (у 76,5% больных), рвота и тошнота — при сочетании с менингитом, абсцессом мозжечка или с их комбинацией (у 35,9%), менингеальный синдром — при сочетании с менингитом и с другими внутричерепными осложнениями (у 48,4%, с изменениями ликвора у 46,8%). При сочетании сепсиса с абсцессами мозга брадикардия была лишь 8 из 26 больных, застойный сосок зрительного нерва — у 2, расширение сосудов сетчатки— у 4. Мозжечковая симптоматика выражалась в наличии лишь у некоторых больных спонтанного нистагма, атаксии, промахивания при пальце-носовой пробе. Следовательно, в этом периоде обращает на себя внимание стушеванность и даже отсутствие некоторых симптомов, характерных для клинической картины. Летальные исходы чаще наступали при сочетании сепсиса с менингитом, абсцессом мозга. У таких больных иногда отмечались патологические рефлексы, судороги, гемипарез, изменения со стороны глазодвигательных нервов и глазного яблока, диплопия, неврит глазного нерва, застойный сосок, стушеванность границ зрительного нерва, расширение сосудов сетчатки, анизокория, экзофтальм, ограничение подвижности глазных яблок или паралич взора, птоз века, отсутствие корнеальных рефлексов, сужение зрачков. При летальных исходах симптоматика была примерно такой, как и в предыдущем периоде.
В период 1958—1972 гг. по-прежнему ведущим симптомом при комбинированном сепсисе являлась головная боль (78%). Реже отмечалась тошнота и рвота (129,4%), менингеальный синдром был констатирован при наличии менингита в 55,2% наблюдений и в 27% он сочетался с изменениями ликвора. Редко встречались брадикардия, спонтанный нистагм при патологии мозжечка, адиадохокинез, промахивание при пальце-носовой пробе. Застойный сосок зрительного нерва обнаружен у 7 из 28 больных; у 5 имелась стушеванность его границ. Таким образом, у большинства пациентов заболевание сопровождалось далеко не полным комплексом характерных симптомов, что свидетельствовало об атипичности течения.
Из местных симптомов многих больных беспокоила боль в ухе (56,8%), гноетечение из уха (84,8%). Вместе с тем выраженное гноетечение из уха в 1958—1972 гг. стало встречаться реже (52,5%), не наблюдалось пульсации гноя, тогда как в предыдущие три десятилетия обильное гноетечение было у большинства больных.
Антибиотики, сульфаниламиды и другие средства не только легко подавляют начальные проявления отогенного осложнения, нарушая динамику развития клинической картины, но и маскируют такие проявления, которые определяются добавочными методами исследования (анализы крови). Изучение гемограмм у наших больных, показало, что порой они не соответствуют клинической картине и не могут помочь в дифференциации разновидностей комбинированных форм сепсиса. Не следует забывать, что при современных методах лечения антибактериальными препаратами это заболевание протекает при едва заметных изменениях со стороны крови и даже ее нормальном составе. Исследование белой крови при сепсисе, по нашим данным, имеет большее значение в прогнозе заболевания, чем в диагностике. Лишь в ряде случаев в период с 1948 по 1957 г. по характерным изменениям крови можно было заподозрить указанное заболевание.
Диагностика комбинированных форм сепсиса представляет большие трудности. В доантибиотический период диагноз отогенного синустромбоза и сепсиса установлен до операции в 25%, во время операции синустромбоз выявлен в 42,5%, на секции — в 32,5%. С 1948 по 1957 г. диагноз сепсиса в 52,7% определен до операции, в 45,2% синустромбоз обнаружен во время операции и в 1,7% —на секции. О сложности диагностики и в более ранний период (до 1948 г.) говорит то, что из 14 умерших больных с недиагностированным сепсисом 13 приходится на период с 1928 по 1947 г. Несмотря на то, что антибиотики, являясь высокоэффективным противовоспалительным средствам, уменьшили остроту клинического проявления заболевания вообще, все же в период внедрения в практику антибиотиков широкого спектра действия (1968— 1972 гг.) диагноз этой формы сепсиса до операции был установлен у 35 из 53 (66%) больных; это свидетельствует прежде всего об улучшении диагностики. Вместе с тем в этот период комбинированный сепсис по-прежнему протекает тяжело, а в ряде случаев маскирующее действие антибиотиков приводит к запоздалой диагностике и несвоевременной госпитализации таких больных, что еще в большей степени усугубляет течение заболевания.
В доантибиотический период диагностика сепсиса на фоне менингита или абсцесса мозга базировалась главным образом на общих симптомах, температурной реакции и некоторых местных признаках синустромбоза. Значительным подспорьем служило также исследование крови. С введением в практику антибиотиков широкого спектра действия клинические проявления отогенного сепсиса стали менее выраженными, а иногда он протекает даже при отсутствии симптомов сепсиса или тромбоза. Вместе с тем летальность стала меньше, и чаще всего она связана с недостаточной элиминацией гнойного очага мозговой ткани, нежели с недостаточной терапией по поводу отогенного сепсиса. Во всяком случае, как правило, хирургическое и консервативное лечение избавляло больного от септицемии. В этот же период, как показывает анализ исследований, ведущим общим симптомом комбинированного сепсиса являлась головная боль, затем тошнота, рвота, местным проявлением—симптомом Гризингера, боль по ходу сосудисто-нервного пучка шеи. В ряде случаев особую информативность приобретают микросимптомы, описанные еще старыми авторами (Кюммелем, Герхардтом, Быховским и др.). Многие симптомы (патологические рефлексы, гипотония мышц, гемипарезы, изменения со стороны глазодвигательных нервов и. глазных яблок и др.), наличие которых в предыдущие годы предвещало летальный исход, с применением антибиотиков широкого спектра действия стали наблюдаться в случаях с благополучным результатом. Летальный же конец определяло наличие судорог и паралича взора. Успешной диагностике во многом помогала и электроэнцефалография, которая способствовала выявлению заболевания и раннему оперативному лечению (из 14 выздоровело 12).
В терапии комбинированного синустромбоза и сепсиса мы придерживались тактики возможно более раннего элиминирования очага в височной кости с многосторонним воздействием на больной организм: массивных доз антибиотиков, сульфаниламидов, витаминов, препаратов антигистаминного, дегидратационного, антикоагулирующего действия и др.
В последние два десятилетия отогенный синустромбоз и сепсис стали протекать с нагноением тромба в синусе, луковице, вене, с частым расплавлением их стенок (в 46,6% при 17,5% в доантибиотический период). Подобные изменения можно связать с нерациональным применением антибактериальных препаратов и других Средств, маскирующих основные проявления болезни и в то же время приводящих скрыто к большим разрушениям височной кости. В связи с этим процесс распространялся и на другие синусы: поперечный, кавернозный, продольный. Ряд авторов указывает и на учащение обширных тромбозов, осложняющихся негнойным ограниченным энцефалитом, гидроцефалией, отеком мозга [1, 2]. За последние два десятилетия мы наблюдали 3 таких больных. Все они погибли, и перечисленные изменения были обнаружены на секции. Патологические изменения в синусах, яремной вене и ее лукавице у некоторых больных найдены при ревизиях.
. Таким образом, комбинированные формы сепсиса весьма трудны для распознавания даже при наличии выраженной симптоматики, ибо часто проявления одного осложнения доминировали или перекрывали симптоматику другого. Поэтому больные, у которых подозревался абсцесс мозга, подвергались широкому хирургическому вмешательству с обнажением черепных ямок, синуса, с настойчивыми повторными пункциями синуса мозга и мозжечка.
Из 157 больных умерло 70 (44,6%), из них 12 — при отогенном сепсисе, возникшем на фоне острого среднего отита. В табл. 3 представлены сравнительные данные об итогах лечения больных с комбинированными формами отогенного сепсиса.
Таблица 3. Результаты лечения больных отогенными формами сепсиса
Читайте также:
