Симптомы портальной гипертензии. Застойная селезенка.
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гидроторакс: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гидротораксом называют патологическое состояние, характеризующееся скоплением избыточной жидкости в плевральной полости. Термин «гидроторакс» состоит из двух греческих корней: «hydor» – вода, «thorax» ‒ грудная клетка, что переводе буквально означает «грудная водянка».
Легкое человека покрыто двумя листками серозной оболочки – плеврой. Один из них плотно покрывает поверхность легких и их сосудов. Второй плотно прилежит к ребрам и органам, которые располагаются между легкими (сердцу, пищеводу, лимфоузлам и др.).
Основная задача плевры – участие в акте дыхания. В норме полость плевры содержит небольшое количество серозной жидкости, за счет которой листки легко скользят относительно друг друга, оберегая органы от излишнего трения и травмирования при дыхании. Если уровень жидкости между листками плевры превышает физиологическую норму, то говорят о наличии гидроторакса, что сопровождается характерной симптоматикой дыхательной недостаточности (одышкой, тяжестью в груди, цианозом носогубного треугольника).
Плевральный выпот вырабатывают капилляры межреберных артерий, а выводится лишняя жидкость лимфатической системой.
Накопление жидкости происходит только в случае увеличения ее поступления в полость плевры или блокирования ее обратного оттока.
При гидротораксе накапливающаяся жидкость имеет невоспалительный характер (транссудат) в отличие от экссудативного плеврита, при котором выпот имеет воспалительное происхождение (экссудат). Транссудат представляет собой прозрачную бесцветную или слегка желтоватую жидкость, имеет щелочную реакцию, уровень белка в нем не более 3%. Количество транссудата весьма вариабельно и может достигать нескольких литров.
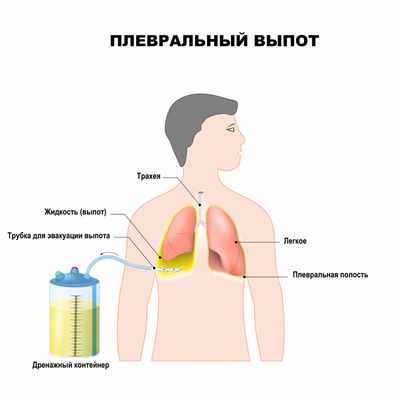
Все неудобства и проблемы, которые вызывает гидроторакс, носят механический характер. Накапливаясь в плевральной полости, жидкость начинает давить на легкие и органы средостения. Большой объем жидкости в плевральной полости может спровоцировать тяжелое осложнение – острую дыхательную недостаточность, угрожающую жизни пациента. Кроме того, существует высокий риск смещения органов средостения, нарушения кровообращения и развития тяжелой сердечной патологии.
В отдельных случаях может происходить вторичное инфицирование с развитием гнойного воспалительного процесса в плевральной полости (эмпиемы плевры).
Разновидности гидроторакса
Классификация гидроторакса основывается на объеме и расположении жидкости:
- малый гидроторакс — жидкость находится в пределах реберно-диафрагмального синуса;
- средний гидроторакс — скопление жидкости наблюдается от угла до уровня середины лопатки;
- большой гидроторакс — уровень жидкости выше середины лопатки.
С учетом количества транссудата различают гидроторакс:
- осумкованный – ограничен спайками или другими тканями от большего участка плевральной щели, может находиться на любой поверхности плевры;
- частичный;
- тотальный.
Гидроторакс не является самостоятельным заболеванием, то есть развивается непременно на фоне другой болезни. Причиной его возникновения всегда оказывается хроническое или осложненное заболевание внутренних органов, а также побочный эффект от лечения. К основным причинам гидроторакса относят:
- нарушения проницаемости сосудистой стенки;
- расстройства лимфатического оттока;
- нарушения обмена электролитов;
- увеличения продукции альдостерона;
- повышения давления в системе сосудов малого круга кровообращения;
- физиологически низкого давления в плевральной полости.
Хроническая сердечная недостаточность, которая может быть связана с ишемической болезнью, пороками сердца, констриктивным перикардитом, миокардитами, хронической обструктивной болезнью легких.
Накопление транссудата в межплевральном пространстве происходит по причине венозного застоя в большом круге кровообращения.
Почечная недостаточность, которую сопровождает нефротический синдром. Является следствием болезней почек различного характера, которые предусматривают поражение почечных клубочков: гломерулонефритов, амилоидоза почек, коллагенозов, токсической нефропатии и др.
На фоне гипопротеинемии и гипоальбуминемии развиваются генерализованные отеки, гидроперикард, гидроторакс, асцит.
Алиментарная дистрофия, связанная с неполноценностью или недостаточностью питания (тяжелая форма белково-энергетической недостаточности). В этом случае выпот в плевральную полость напрямую связан с дефицитом витаминов В и С, снижением оттока лимфы.
Цирроз печени. Гидроторакс развивается у 5-10% больных в терминальной фазе цирроза печени, что указывает на наличие застойных явлений в системе крови. Он обусловлен гипоальбуминемией, портальной гипертензией, сопутствующим асцитом. Является следствием попадания асцитической жидкости из брюшной полости в плевральную через диафрагму.
Перитонеальный диализ. Эта процедура подразумевает ввод в брюшную полость большого объема жидкости, а потом ее удаление. Гидроторакс возникает вследствие перемещения диализирующего раствора из брюшной полости в плевральную. При этом в 90% случаев развивается правосторонний гидроторакс.
Опухоли. При онкологических заболеваниях часто наблюдается рецидивирующий гидроторакс, причиной которого может быть не только само злокачественное новообразование, но и его лечение с помощью лучевой или химиотерапии. Еще одна возможная причина – нарушение работы лимфатической системы из-за поражения лимфоузлов метастазами или прорастания раковой опухоли. Чаще всего скопление жидкости в легких происходит при раке легкого, молочной железы, яичника, желудка, тела и шейки матки, при меланомах, лимфомах, саркомах, лейкемии. При злокачественной опухоли плевры (мезотелиоме) повышается проницаемость сосудистой стенки капилляров. Жидкость из крови активно поступает в легкие, а ее откачка лимфатической системой, напротив, ухудшается. В результате возникает застой и скопление жидкости.
Микседема — недостаток гормонов щитовидной железы. Механизм образования транссудата при тяжелом гипотиреозе неизвестен. Предполагается, что это связано с застоем лимфы ввиду снижения выработки тиреоидных гормонов.
Тромбоэмболия легочной артерии. Выпот может иметь как характер транссудата, так и экссудата. Первый характерен для острого легочного сердца, второй – для инфаркта легкого.
Гидроторакс плода во время беременности. Причиной плеврального выпота у плода могут быть генетические проблемы; инфекции и пороки развития, особенно сердца или легких; ситуации, когда при резус-конфликте нарушается работа системы кровообращения. У новорожденных детей гидроторакс может возникнуть при обвитой пуповине или родовых травмах.
К каким врачам обращаться при гидротораксе
На наличие плеврального выпота указывают данные физикального осмотра и текущие жалобы пациента.
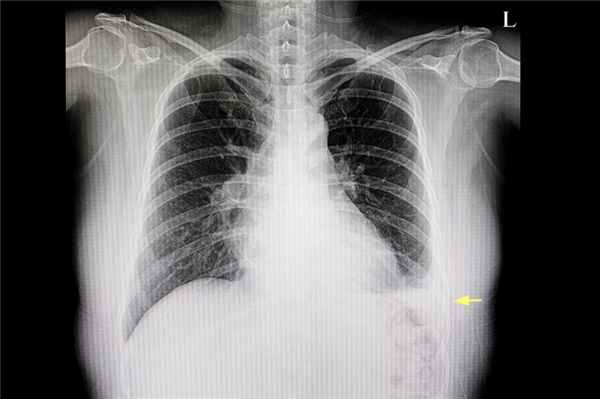
Рентгенологическое изображение легкого пациента, где виден плевральный выпот (желтая стрелка)
Первичный осмотр проводит врач-терапевт , врач общей практики или пульмонолог . Дальнейшее ведение больных осуществляется профильным специалистом: кардиологом , гепатологом, нефрологом, эндокринологом . В стационаре пациента наблюдает торакальный хирург.
Диагностика и обследования при гидротораксе
Симптомы гидроторакса становятся следствием сдавливания легких скопившейся жидкостью. Пациентов беспокоит чувство тяжести, давления в груди, сухой кашель, одышка. Если в плевральной полости накапливается большое количество транссудата, затрудняется отток крови из шейных вен. Тогда становится заметным их набухание. Наблюдается тотальная отечность тканей, скопление жидкости в брюшной полости, иногда – в перикарде. Характерными объективными признаками являются тахипноэ, асимметрия грудной клетки, ограничение подвижности пораженной стороны при дыхании, цианоз кожных покровов.
Врач выявляет наличие лишней жидкости в плевральной полости на начальных этапах осмотра. Специалист осматривает грудную клетку, проводит перкуссию (выстукивание) и аускультацию (выслушивание стетоскопом).
Для подтверждения гидроторакса применяется следующий диагностический алгоритм:
- Ультразвуковое исследование плевральных полостей позволяет выявить наличие даже минимального объема выпота в грудной полости, с высокой точностью определить его количество. Кроме того, ультразвук используется для постановки метки и контроля при проведении плевральной пункции.
Исследование плевральной полости для диагностики различные патологии легких, включая травматические повреждения плевры.
Симптомы портальной гипертензии. Застойная селезенка.
Симптомы портальной гипертензии. Застойная селезенка.
При всех формах портальной гипертонии наблюдаются 3 основных симптома:
1) увеличение селезенки;
2) развитие абдоминально-торакального коллатерального кровообращения;
3) асцит.
Степень выраженности этих симптомов различна в зависимости от того, где расположена блокада. Селезенка особенно увеличена при стволовом и селезеночном типах блокады и в меньшей степени — при внутрипеченочной и корешковых внепеченочных формах. Однако при дифференциальном диагнозе нельзя исходить из размеров селезенки.
Развитие абдоминально-торакального коллатерального кровообращения с расширением или новообразованием венозных сосудистых сплетений в области живота (голова медузы), прямой кишки (геморроидальные узлы), желудка и особенно пищевода наблюдается при всех 3 формах. Варикозные расширения вен пищевода особенно резко выражены при селезеночной, стволовой и внутрипеченочной формах блокады. Голова медузы и расширение вен на боковых отделах грудной клетки наблюдаются прежде всего при внутрипеченочной и послепеченочной формах.
Асцит относительно рано образуется при внутрипеченочной блокаде и лишь в поздних стадиях — при внепеченочном типе блокады.
Субъективные симптомы соответствуют описанным при тромбозе селезеночных вен.
В дифференциально-диагностическом отношении можно прежде всего выделить по признаку положительного выпадения функциональных проб печени внутрипеченочную форму блокады. Локализация препятствия при внепече-ночной блокаде может быть установлена с помощью спленопортографии. Ценные указания могут быть получены опытным исследователем и при применении пневмоперитонеума и лапароскопии.
Застойная селезенка.
При гемодинамической недостаточности сердца селезенка почти никогда не бывает настолько увеличенной, чтобы ее можно было пропальпировать (Naegeli). Ibrahim, Sorour и Elsherif на 206 больных с недостаточностью сердца лишь у 5 обнаружили увеличенную селезенку и именно в связи с активной ревматической инфекцией. Я наблюдал несколько раз увеличение селезенки при митральных пороках, что согласуется с данными Zollinger о том, что патологоанатомически селезенка при правожелудочковой недостаточности наиболее поражается из всех застойных органов.
Лишь при слипчивом перикардите, который приводит к развитию застойного псевдоцирроза печени Фридль — Пика (Friedl — Pick) часто с одновременным асцитом и большими отеками нижних конечностей, нередко наблюдается значительное увеличение селезенки. В этих случаях печень плотна, но функциональные печеночные пробы отрицательны или слабо положительны.
В общем, однако, как правило, при сочетании порока сердца с увеличенной селезенкой врач должен прежде всего подумать о возможности затяжного септического эндокардита.
Констриктивный перикардит характеризуется следующими симптомами:
1) явлениями гемодинамической недостаточности сердца.
2) систематическим втяжением верхушечного толчка (также при перемене положения тела).
3) отсутствием смещения сердца при перемене положения тела — ведущий признак медиастинального перикардита. Наиболее демонстративно это обнаруживается на ЭКГ в пробе с изменениями положения тела (Dieuaide опыт). В норме на ЭКГ, снятых при положении больного на прабом или левом боку, имеются характерные изменения, обусловленные смещениями оси сердца. Если сердце фиксировано, ЭКГ не изменяется при перемене положения тела (эти данные не патогномоничны);
4) выраженным протодиастолическим третьим тоном сердца;
5) незначительной амплитудой сокращений желудочков при просвечивании и на рентгенокимограммах.
Решающее значение имеет обнаружение обызвествлений перикарда, которые наиболее отчетливо видны в косых проекциях.
Увеличения селезенки при новообразованиях:
- системные поражения неопластического типа — гемобластозы;
- лейкозы - неоплазии лейкоцитарных элементов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Тромбоз воротной вены
Тромбоз воротной вены приводит к портальной гипертензии и, как следствие, желудочно-кишечному кровотечению из варикозно-расширенных вен пищевода или желудка. Диагноз устанавливается на основании результатов УЗИ. Лечение включает в себя контроль за варикозным кровотечением (обычно посредством эндоскопического лигирования, внутривенного введения октреотида или того и другого), профилактику рецидивов с использованием бета-блокаторов, а иногда – применение хирургических шунтов и тромболизис при остром тромбозе.
Этиология тромбоза воротной вены
Причины различаются в разных возрастных группах (см. таблицу Частые причины тромбоза воротной вены Частые причины тромбоза воротной вены* ).
Симптомы и признаки тромбоза воротной вены
Диагностика тромбоза воротной вены
Подозрение на тромбоз воротной вены возникает в следующих ситуациях:
Умеренные нарушения функции печени или повышение ферментов в сочетании с такими факторами риска, как неонатальная инфекция пупочной культи, аппендицит в детстве или гиперкоагуляционные расстройства
Допплеровская ультрасонография Допплеровская ультрасонография Визуальные методы исследования позволяют точно диагностировать патологию билиарного тракта и важны для определения очаговых повреждений печени (например, абсцесс, опухоль). Они ограничены в. Прочитайте дополнительные сведения обычно является хорошим диагностическим методом, показывающим сниженный или отсутствующий венозный кровоток и иногда тромб. Сложные случаи могут потребовать проведения МРИ или КТ с контрастом. Для проведения хирургического шунтирования может потребоваться выполнение ангиографии.
Лечение тромбоза воротной вены
В некоторых острых ситуациях тромболизис
Длительное применение антикоагулянтов
Ведение портальной гипертензии и ее осложнений
В острых случаях с успехом может применяться тромболизис, особенно если его проводят при недавней окклюзии, в частности, при гипер-коагуляционных состояниях. Антикоагулянты не лизируют сгустки, но имеют некоторое значение для долгосрочной профилактики повторных тромбозов при гиперкоагуляционных состояниях, несмотря на риск варикозного кровотечения Варикозное расширение вен Варикоз представляет собой расширение вен дистальной части пищевода или проксимальной части желудка, вызванное повышением давления в системе воротной вены, как правило, при циррозе печени. Варикоз. Прочитайте дополнительные сведенияСправочные материалы по лечению
1. Valentin N, Korrapati P, Constantino J, et al: The role of transjugular intrahepatic portosystemic shunt in the management of portal vein thrombosis: A systematic review and meta-analysis. Eur J Gastroenterol Hepatol 30(10):1187-1193, 2018. doi: 10.1097/MEG.0000000000001219
Основные положения
Причины и факторы риска тромбоза воротной вены включают пупочный сепсис (у новорожденных), аппендицит (у детей) и повышенную свертываемость крови (у взрослых).
Следует рассматривать тромбоз воротной вены, если у пациента проявляются признаки портальной гипертензии при отсутствии цирроза или если имеются слабые, неспецифические патологии печени при наличии факторов риска.
Диагноз подтверждается с помощью допплерографии или, если результаты не убедительны, МРТ или КТ с использованием контрастного вещества.
Проводят лечение причины возникновения тромбоза воротной вены и осложнений портальной гипертензии.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Клиника доктора Шима - эхография брюшной полости

Рис. 1. На эхограмме селезенки больного циррозом печени и портальной гипертензией определяются мелкие диффузные гиперэхогенные включения (точечные кальцификаты).
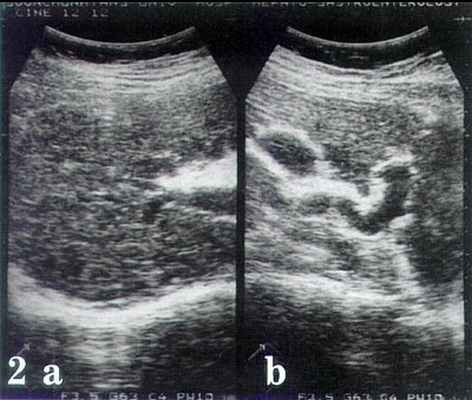
Рис. 2. Эхограммы больного циррозом печени и портальной гипертензией.
a) Повышение эхогенности и неоднородная структура печеночной паренхимы с наличием узлов.
b) Видна расширенная пупочная вена.
Каков Ваш диагноз?
Ответ: Тельца Гамна-Гэнди (Gamna-Gandy) в селезенке больного циррозом печени с портальной гипертензией.
На эхограмме в левой косой проекции (рис. 1) визуализируются диффузные гиперэхогенные включения (точечные кальцификаты) в селезенке, состоящие из телец Гамна-Гэнди. При сканировании в правом подреберье (рис 2b) визиализируется печень повышенной эхогенности, с неоднородной структурой, образованием узлов в ее паранхиме и расширением пупочной вены.
Тельца Гамна-Гэнди представляют собой ограниченные организованные кровоизлияния в селезенке, вызванные портальной гипертензией. Тельца Гамна-Гэнди состоят из фиброзной ткани, гемосидерина и кальция.
Они обычно расположены в перифолликулярной и трабекулярной зоне и состоят из фиброзной ткани, с вкраплениями гемосидерина и кальция. Yasuhara с соавторами при проведении УЗ-исследования определяли тельца Гамна-Гэнди в виде диффузных гиперэхогенных включений, подобные повреждения они обнаружили на аутопсии у 12,9% больных циррозом печени. Изучив корреляцию морфологических и эхографических признаков, авторы пришли к выводу, что эхография позволяет увидеть в селезенке тельца Гамна-Гэнди диаметром больше 1 мм и широко распространенные. Тельца Гамна-Гэнди определяются при портальной гипертензии, синдроме Банти, наследственном сфероцитозе, застойной сердечной недостаточности, внутрибрюшинном воспалении или при прорастании воротной вены карциномой желудка либо карциномой поджелудочной железы. Тяжелые хронические заболевания и их осложнения могут вызывать образование расссеянных кальцифицированных очагов. Наиболее частой причиной является туберкулез. Рассеянные кальцификаты возникают также при длительно текущем гистоплазмозе или токсоплазмозе. При цистицеркозе они обнаруживаются значительно реже. Длительно существующая застойная селезенка вызывает значительное увеличение органа. Селезенка становится плотной, и плотность ее увеличивается по мере нарастания застойных явлении. Капсула селезенки становится утолщенной и фиброзированной, но не вовлекается в процесс. На срезе ткань селезенки напоминает мясо, цвет ее варьирует от серо-красного до темно-красного, в зависимости от степени фиброза. Часто мальпигиевы тельца не видны. Небольшие серо-коричневые плотные узлы, рассеянные в красной пульпе селезенки, составляют так называемые тельца Гамна-Гэнди.
Длинник селезенки, измеренный эхографически, должен быть меньше или равен 11 см. При получении множественных серийных сечений можно определить объем селезенки. Увеличение селезенки происходит при любом состоянии, вызывающем генерализованную лимфоаденопатию, портальную гипертензию или экстрамедуллярныи эритропоэз. В отличие от массивной сплено-мегалии, которая может наблюдаться при некоторых хронических инфекциях или лейкемии, как правило, при портальной гипертензии отмечается лишь умеренная спленомегалия, длинник селезенки составляет 12-16 см. Таким образом, у каждого больного циррозом печени должна быть исследована селезенка для обнаружения портосистемных анастомозов в забрюшинном пространстве, в малом сальнике или воротах селезенки. Визуализацию околопупочной вены пациента можно рассматривать как достаточно специфичный признак портальной гипертензии.
Патологическими признаками цирроза печени являются разрушение паренхимы с образованием узлов регенерации и фиброз, приводящие к нарушению архитектоники печени. Это состояние является результатом широкого круга причин, которые могут быть классифицированы по этиологическому или морфологическому принципу, либо при использовании комбинации обоих. Основными ультразвуковыми признаками являются нарушения структуры печени с нарастанием выраженности диффузной гетерогенности ткани с множественными участками повышенной эхогености и ухудшение визуализации воротной вены. Рубцовые процессы в печени необратимы и часто прогрессируют.
Ультразвуковая оценка структуры печени оказывает помощь в диагностике цирроза печени. Хотя цирротическая печень может быть нормальных размеров, обычно отмечается тенденция к сморщиванию печени по мере прогрессирования заболевания. Кроме того, правая доля печени может уменьшаться, в то время как каудальная доля занимает относительно большую часть печеночного объема. Соотношение каудальной доли к правой доле можно получить при поперечном сканировании непосредственно ниже бифуркации воротной вены: в норме соотношение меньше 0,6, при циррозе печени оно превышает 0,65; данный признак обладает 100% специфичностью и чувствительностью 84% и 43% в двух различных группах наблюдений.
При ультразвуковом исследовании при циррозе печени повышается эхогенность паренхимы, описываемая как грубая эхоструктура или высокоамплитудные эхосигналы. Узлы-регенераты могут вызвать генерализованную гранулярность эхоструктуры печени при мелкоузловом циррозе, в то время как более крупные узлы при крупноузловых поражениях нарушают ровность контура печени, которая становится бугристой. Узлы на поверхности печени легче определяются при асците. Большие узлы могут замаскировать опухоли, в этом случае дифференциальный диагноз затруднен, поскольку цирроз является фактором риска в развитии рака печени, а ультразвуковое исследование используется при скрининге этого осложнения. Сосудистые изменения при циррозе играют основную роль в уменьшении объема печеночной паренхимы и могут свидетельствовать о наступлении необратимой стадии цирроза. При циррозе печеночный фиброз вызывает ослабление поглощения эхосигналов и неравномерный стеноз внутрипеченочных ветвей воротной вены и печеночной артерии, а вышележащие печеночные сосуды редуцируются.
Другие ультразвуковые находки при циррозе связаны с осложнениями, развивающимися вследствие печеночноклеточной недостаточности и портальной гипертензии. Это - асцит, спленомегалия, развитие венозных коллатералей и другие нарушения в системе воротной вены.
Портальная гипертензия развивается в том случае, когда повышается сопротивление портальному кровотоку и (или) при увеличении портального кровотока. Последствиями этих механизмов могут быть расширение внепеченочных портальных сосудов и развитие спонтанных портосистемных коллатералей. Ультразвуковое исследование верхних отделов брюшной полости позволяет увидеть некоторые коллатеральные пути и изменения основных сосудов системы воротной вены.
Портальные сосуды были измерены у здоровых и у пациентов с портальной гипертензией, получены большие различия верхней границы нормы диаметра воротной вены. Измерение воротной вены следует проводить в базальных условиях (спокойное дыхание, в положении лежа на спине, натощак). В общем, портальная гипертензия диагностируется при диаметре портальной вены более 15 мм. Основные внутрипеченочные ветви воротной вены обычно также расширены при портальной гипертензии, в то время как периферические внутрипеченочные ветви суживаются и становятся извилистыми, вероятно, в связи с паренхиматозными изменениями. Другим важным признаком портальной гипертензии является колебание диаметра селезеночной и верхней брыжеечной вен во время дыхания.
У пациентов с портальной гипертензией обычно происходит расширение коллатеральных сосудов, связывающих систему воротной вены с повышенным давлением, с системной циркуляцией, где давление низкое. Это высокоспецифичный ультразвуковой признак. Пупочная вена проходит в круглой связке в левой доле печени и легко визуализируется как сосуд более 3 мм в диаметре, который открывается при портальной гипертензии. Реканализация пупочной вены, определяемая при УЗ-исследовании, является высокоспецифичным признаком портальной гипертензии, хотя определяется не всегда. Другие коллатерали, такие как левая желудочная вена и забрюшинная вена, проходящая вокруг поджелудочной железы, сложны для визуализации из-за наличия газа в кишечнике. Левая желудочная вена обычно соединяется с дистальной частью селезеночной вены или с местом слияния верхней брыжеечной и селезеночной вен, и может быть значительно расширена. Значительное увеличение диаметра левой желудочной вены позволяет предположить наличие варикозно расширенных вен пищевода.
Очаговые и диффузные поражения печени

Любое заболевание печени сопровождается изменением ее структуры. Изменения, носящие ограниченный характер называются очаговыми. В том случае, когда в процесс вовлекается вся паренхима печени, говорят о диффузном поражении. Изменения могут носить как доброкачественный, так и злокачественный характер и могут быть обратимыми и не обратимыми.
К доброкачественным образованиям относятся кисты печени, гемангиомы, аденомы, липомы, гамартомы, гиперплазии и очаги вне костномозгового кроветворения. Инфекционные заболевания могут сопровождаться очаговыми изменениями – абсцессы печени, очаги воспаления и некроза при вирусных гепатитах, туберкулезе, эхинококкозе, описторхозе, кандидозе.
К злокачественным очаговым образованиям относятся первичные опухоли печени (карциномы, гепатобластомы, саркомы и т.д) и метастазы опухолей внепеченочной локализации. Наиболее частыми первичными очагами являются опухоли толстой, желудка, поджелудочной железы, гениталий. Реже в печень метастазируют злокачественные опухоли почек, простаты, легких, кожи, мягких тканей, костей и головного мозга. Наиболее частыми путями распространения злокачественных клеток является лимфогенный и гематогенный. По секционным данным, метастазы в печени выявляются у 36% больных со злокачественными опухолями. Они могут быть одиночными и множественными (в 90% случаев). При метастатическом поражении наблюдается деформация контуров, локальное или генерализованное увеличение, очаговая неоднородность структуры печени.
Диффузные поражения печени являются следствием многообразных факторов:
- злоупотребление спиртным, курение,
- длительный прием сильнодействующих препаратов или антибиотиков,
- аутоиммунный гепатит, цирроз,
- резкие снижение веса,
Диффузные изменения паренхимы печени можно также разделить на слабовыраженные (умеренные) и сильно выраженные. К первым относят диффузные изменения печени по типу жирового гепатоза, цирроз застойного характера, острый и хронический виды гепатитов, метастазы. Ярко выраженные диффузные изменения печени подразумевают наличие у пациента саркоидоза, цирроза печени (не застойного), абсцесса, токсического жирового гепатоза.
Клиника сопровождается развитием ряда симптомов и синдромов (гепатомегалия, желтуха, портальная гипертензия и т.д).
Диагностика очаговых и диффузных изменений печени: МСКТ с контрастированием, МРТ, УЗИ, пункционная биопсия печени под контролем УЗИ или КТ, лапароскопия, ангиография, анализы крови на онкомаркеры, сцинтиграфия.
Биопсия печени (чрескожная пункционная биопсия печени (ЧКБП) – извлечение небольшого фрагмента ткани печени для установления или уточнения диагноза. Основная ценность биопсии — это возможность довольно точно определить этиологию (причины) болезни, стадию заболевания, уровень ее повреждения и величину фиброза. Результативность чрескожной пункции печени под ультразвуковым контролем составляет 98,5%.
Показания к назначению пункционной биопсии печени.
Читайте также:
