Дифференциация пузырей на коже. Дерматит-экзема
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Образование пузырей при дерматите-экземе. Подострый дерматит
Представляет интерес способ образования пузырьков и пузырей при дерматите-экземе. Раньше считалось общепринятым, что причиной развития пузырьков является спонгиоз, т. е. межклеточный отек. В настоящее время многие авторы считают, что первичным фактором является внутриклеточная вакуольная дегенерация, а спонгиоз развивается вторично.
В 1925 г. Сиватт (Civatte) описал в качестве первичного элемента так называемый «vesiculette primordiale», образованный в результате лизиса двух или трех шиловидных клеток вследствие протоплазматической alteration cavitaire. Спонгиоз развивался позднее и вызывал увеличение полости.
К аналогичному взгляду пришли Персивал, Дреннэн и Доде (Percival, Dodds); в качестве доказательства авторы приводят следующие наблюдения: пузырьки развиваются преимущественно в тех участках, где клетки мальпигиевой сети находятся в состоянии вакуольной дегенерации; пузырьки часто располагаются на участках, ранее занятых эпидермальными клетками; в окружности пузырьков спонгиоз может полностью отсутствовать.
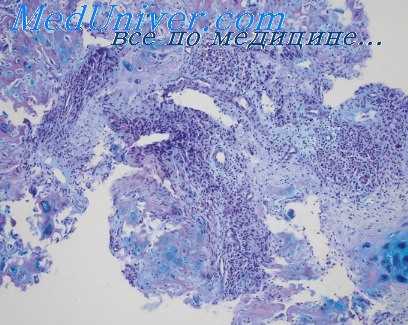
Изучая образование пузырьков при экспериментальной экземе с помощью импрегнации серебром, Полак и Мом (Polak, Mom) обнаружили, что ко времени образования «vesiculette primordiale» межлеточные мостики являются еще непораженными; они разрушаются позднее вследствие механических факторов, вызываемых увеличением пузырька в размерах.
Дифференциальный диагноз острого везикулезного или буллезного дерматита с буллезной многоформной эритемой и герпетиформным дерматитом не всегда возможен. Хотя при двух последних заболеваниях пузыри образуются под эпидермисом, они могут располагаться и внутриэпидермально в процессе заживления, наступающего вследствие регенерации эпидермиса.
В таких случаях дифференциальному диагнозу могут помогать вторичные находки: наличие выраженного спонгиоза при контактном дерматите и его отсутствие при двух других заболеваниях, а также количество эозинофилов. Следует особо подчеркнуть, что при всех вазикулезных и буллезных заболеваниях биопсию следует производить в области свежего элемента, так как вторичные явления, такие как регенерация и пиококковая инфекция, могут мешать правильному диагнозу.
Подострый дерматит характеризуется спонгиозом, внутриклеточным отеком, а также обычно образованием пузырьков. Пузырьки, однако, меньшей величины, чем при остром дерматите. Имеется также умеренный акантоз и различной степени паракератоз. Воспалительный инфильтрат в дерме обычно хорошо выражен и состоит из различных клеток— лимфоцитов (они преобладают), нейтрофилов, эозинофилов и гистиоцитов. Может иметь место значительная миграция нейтрофилов и лимфоцитов в эпидермис.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дифференциация пузырей на коже. Дерматит-экзема
1. Подроговой пузырь. Происходит отделение рогового слоя от мальпигиева слоя.
2. Спонгиотический пузырь. Вакуольный некроз небольшого количества эпидермальных клеток вызывает образование маленькой первичной полости, которая постепенно вследствие межклеточного отека (спонгиоза) и внутриклеточного отека (alteration cavitaire) окружающего эпидермиса увеличивается до размеров внутриэпидермального пузыря. Б случаях выраженного внутриклеточного отека может развиться ретикулярная дегенерация эпидермиса.
3. Пузырь потницы. При потнице пузыри образуются вследствие выхождения пота из протоков потовых желез.
4. Акантолитический пузырь. Дегенерация межклеточных мостиков приводит к потере связи между эпидермальными клетками и к образованию щелей, увеличивающихся до размеров пузыря. Отторгнутые (акантолитические) эпидермальные клетки обнаруживаются в полости пузыря. Акантолиз может быть в нижних частях эпидермиса, преимущественно над базальным слоем, а также в верхних его частях, преимущественно внутри зернистого слоя.
5. Вирусный пузырь. Проникновение в эпидермальные клетки некоторых вирусов приводит к двум типам дегенеративных изменений в этих клетках: баллонирующей и ретикулярной дегенерации. Баллонирующая дегенерация приводит к распространенному акантолизу. Хотя пузыри образуются внутри эпидермиса, продолжающийся процесс баллонирующей дегенерации приводит к подэпидермальной локализации старых пузырей.
6. Пузырь от давления. При этой форме происходит отделение всего эпидермиса от дермы.
7. Пузырь, развившийся вследствие базальноклеточной дегенерации. Некоторые заболевания вызывают вакуольную дегенерацию базальных клеток. Это может привести к поражению протоплазматических отростков, в результате чего происходит отделение базального слоя от дермы. Так образуется подэпидермальный пузырь.
8. Пузырь, развившийся вследствие ретикулярной дегенерации. Поражение подэпидермальных ретикулярных волокон приводит к развитию протоплазматических отростков базальных клеток. В образующийся подэпидермальный пузырь проникают многочисленные протоплазматические отростки из базальных клеток, достигая покрышки пузыря.
Дерматит-экзема
Термины дерматит и экзема в настоящее время употребляются в качестве синонимов. Они обозначают воспаление кожи, которое возникает как аллергическая реакция на различные агенты — химические, белковые, бактерии и грибки. Аллерген может действовать на кожу как экзогенный фактор (эпидермальная сенсибилизация) или как эндогенный фактор (сосудистая сенсибилизация).
Дерматит (экзема) может быть острым, подострым или хроническим. Клиническая картина характеризуется полиморфизмом элементов. Первичными элементами могут быть пятна, узелки и пузырьки; пятна и узелки имеют тенденцию к взаимному слиянию и образованию очагов диффузной эритемы. Вторичными элементами являются чешуйки, корочки, лихенификация и трещины. Очаги дерматита обычно не бывают резко отграничены от окружающей здоровой кожи. При большинстве форм дерматита отмечается зуд от умеренного до сильного.
Общепринятой классификации дерматитов до сих пор не существует, и отдельные случаи не укладываются в различные классификации. Мы здесь коснемся следующих форм дерматитов:
1) контактного дерматита,
2) монетовидной экземы (eczema numullare),
3) атопического дерматита (или диссеминированного невродермита),
4) ограниченного невродермита (или lichen simplex chronicus),
5) эксудативного дискоидного и лихеноидного хронического дерматоза,
6) себорройного дерматита (включая болезнь Лейнера),
7) застойного дерматита и
8) генерализованного эксфолиативного дерматита.
Кроме того, высыпания дерматита могут наблюдаться при поверхностных дерматомикозах, медикаментозных сыпях и лимфомах. Эти три формы дерматита мы будем разбирать в главах о соответствующих заболеваниях.
Контактный дерматит развивается в результате контакта кожи с агентом, действующим в качестве специфического аллергена-сенсибилизатора или в качестве первичного раздражителя. Контактный дерматит может быть острым, подострым или хроническим. При остром и подостром контактном дерматите преобладают явления диффузной эритемы, отека, мокнутия и образования корок; если причиной заболевания является специфический аллерген-сенсибилизатор, часто развиваются и пузырьки.
При хроническом контактном дерматите преобладают эритема, шелушение и лихенификация.
Монетовидная экзема, развивающаяся, по-видимому, в результате временной потери резистентности кожи к ее обычной бактериальной флоре, характеризуется резко очерченными бляшками эритемы с многочисленными пузырьками и эрозиями размером с булавочную головку.
Чем отличается дерматит от экземы: изучаем причины и симптоматику

Многие кожные заболевания похожи между собой и нуждаются в дифференциальной диагностике специалистом. Одинаковая симптоматика может быть у дерматита и экземы, но все-таки у двух дерматологических заболеваний есть различия, которые влияют на постановку диагноза.

Дерматит — воспаление кожи, которое возникает при контакте с неблагоприятными факторами внешней среды, химическими веществами, средствами ухода и косметикой. Классический пример — профессиональный контактный дерматит, который появляется из-за постоянного контакта человека с некоторыми химическими веществами в ходе трудовой деятельности.
Для дерматита характерны следующие симптомы:
- сухость;
- шелушение;
- покраснение кожи;
- трещины;
- высыпания, пузырьки;
- зуд, ощущение покалывания.
Экзема — заболевание, которое часто проходит в хронической форме, периодически сопровождается обострениями, протекает с формированием очень сухих или мокнущих участков кожи, отека, шелушения, ухудшает качество жизни из-за жжения и зуда.
То есть симптомы и экземы, и дерматита очень похожи. Но в формировании экземы важную роль играет склонность организма определенным образом реагировать на раздражитель, то есть атопия. Поэтому экзему еще называют атопическим дерматитом.
Чем отличается экзема от дерматита
Экзема — частный случай дерматита. Вот чем обусловлены похожие симптомы воспаления. Но только у экземы наблюдается специфический механизм формирования, который не свойственен для всех дерматитов в целом.
Экзема имеет сложный механизм формирования, в котором принимают участие генетическая предрасположенность, иммунологическая дисфункция, нарушения эпидермального барьера. Главный симптом экземы — зуд. Он тоже возникает не при всех дерматитах. Больные атопическим дерматитом имеют мутации в гене, который кодирует филагрин, поэтому очень часто экзема трудно поддается лечению и периодически обостряется. Дерматит может возникнуть внезапно и также внезапно исчезнуть, не появляясь больше никогда, а экзема может годами докучать человеку, периодически обостряясь.
При экземе повышается иммуноглобулин Е в крови, что говорит об аллергическом компоненте заболевания, что нельзя назвать характерным признаком для всех дерматитов. Болезнь у человека, склонного к атопическим реакциям, могут спровоцировать:
- продукты питания, например, молоко, яйца, арахис;
- специфические аллергены, такие как пылевые клещи;
- некоторые косметические средства, духи;
- повышенное потоотделение;
- некоторые ткани с грубой текстурой;
- Staphylococcus aureus, которые колонизируют активно кожу из-за недостатка антимикробных пептидов.
Обычный дерматит не может возникнуть, если человек съест аллергенный для него продукт, например, арахис, а экзема вполне может появиться из-за погрешностей в питании. То есть сбой происходит во всем организме, но отражается это именно на коже в виде экземе. Привести к экземе могут патологии желудочно-кишечного тракта, застой желчи, д искинезия желчевыводящих путей.
Атопия, характерная для экземы, — предрасположенность к нетипичным, чрезмерным реакциям кожи, поэтому экзема возникает у определенного типа людей с конституциональными особенностями. Дерматит может возникнуть у каждого, например, при контакте с агрессивной бытовой химией, при этом у человека не будет наблюдаться признаков аллергической реакции.
Экзема дерматоз
Экзема — повсеместно встречающееся, чаще острое, реже хроническое рецидивирующее заболевание кожи, возникающее в любом возрасте, характеризующееся полиморфизмом морфологических элементов сыпи. Экзема составляет 30—40 % всех кожных заболеваний [Студницин А. А., Скрипкин Ю. К., 1979]. Название данного дерматоза объясняется свойством экзематозных пузырьков быстро вскрываться, подобно пузырькам кипящей воды (по-гречески eczeo — вскипать). Важный признак острой экземы — наличие многочисленных сгруппированных и быстро вскрывающихся с образованием серозных «колодцев» мелких пузырьков, имеющих некоторое сходство с пузырьками на поверхности кипящей воды.
Термин «экзема» применяли еще во II веке до н. э., но только для обозначения различных остро возникающих дерматозов. Лишь в первой половине XVIII века Уиллен (1808), Бейтмен (1813), Рейе (1823) и другие ученые выделили экзему в отдельную нозологическую форму.
Этиология и патогенез
Экзема формируется в результате сложного комплекса этиологических и патогенетических факторов. Поскольку преимущественное значение тех или иных эндогенных и экзогенных влияний остается спорным, принято считать экзему полиэтиологическим заболеванием.
На разных этапах развития учения об экземе особое значение в этиологии и патогенезе заболевания придавали нервной системе (неврогенная теория), роли эндокринных желез, аллергическому состоянию организма (аллергическая теория), наследственным факторам. Следует признать, что этиология и даже патогенез экземы чрезвычайно сложны, не всегда одинаковы и во многих своих аспектах остаются неизученными.
В последние годы большинство авторов считают, что экзематозный процесс развивается в результате комплексного воздействия нейроаллергических, эндокринных, обменных и экзогенных факторов [Шахтмейстер И. Я., 1970; Скрипкин Ю. К. и др., 1975; Антоньев А. А. и др., 1978; Кубанова А. А., 1986].
Экзогенными раздражителями могут быть химические, биологические агенты, бактериальные аллергены, физические факторы, медикаменты, пищевые продукты, косметические средства.
Аллергическая реактивность в начале болезни иногда моновалентна. При дальнейшем течении дерматоза больной организм качественно и количественно начинает реагировать на множество раздражителей и аллергенов, что свидетельствует о развитии поливалентной сенсибилизации, характерной для экзем. Экзематозная реакция представляет собой аллергическую реакцию замедленного типа. Однако у некоторых больных в результате применения медикаментов (пенициллин, новокаин, витамины группы В и др.) могут развиваться реакции немедленно-замедленного типа (анафилактическая реакция).

Реакция между антигенами и антителами происходит в определенной гуморальной среде. Изменение гомеостаза оказывает существенное влияние и на механизмы формирования аллергических явлений (нарушения деятельности эндокринной, нервной, иммунной системы, находящихся в постоянном взаимодействии). На современном этапе развития учения об экземе основное значение придают патогенетической роли различных иммунных сдвигов, изменениям состояния простагландинов и циклических нуклеотидов. При изучении иммунного статуса больных экземой А. А. Кубанова (1986) установила значительные нарушения клеточного звена иммунитета и неспецифических факторов защиты, проявляющиеся в выраженной лимфоцитопении, снижении функциональной активности и содержания пула Т-лимфоцитов, резком подавлении функциональной активности Т-супрессоров и уменьшении количества Т-хелперов. Выявленные нарушения находились в прямой зависимости от продолжительности заболевания, снижения выраженности клинических проявлений и изменялись с возрастом. Наиболее высокие показатели, отражающие состояние иммунного статуса, констатированы в возрастных группах от 16 до 20 лет и от 20 до 30 лет, а наиболее низкие — в возрастной группе старше 50 лет. Зависимости изменений иммунного статуса от пола не установлено.
Нарушения не специфических факторов защиты проявляются в снижении функциональной активности нейтрофилов (процент фагоцитоза, фагоцитарное число, абсолютный фагоцитарный показатель), способности к спонтанному и комплементарному розеткообразованию нейтрофильных лейкоцитов, в уменьшении числа их цитоплазматических гранул (цитоплазматические гранулы нейтрофилов являются морфологическим показателем их переваривающей способности, отражающей четвертую стадию фагоцитоза). Этими нарушениями, возможно, и объясняются часто наблюдаемые осложнения экзематозного процесса вторичной стрептостафилодермией, которая отягощает течение заболевания и приводит к дополнительной сенсибилизации организма. Показатели гуморального иммунитета (общее количество В-лимфоцитов, иммуноглобулинов А, М, G) у больных экземой существенно не изменяются.
У больных истинной экземой установлена положительная ассоциация антигенов системы гистосовместимости (HLA) В22 и CW1 [Кубанова А. А., 1986]. Указанная ассоциация антигенов отмечена У лиц славянской расы преимущественно русской национальности, что позволяет считать эти антигены генетическими маркерами экземы для лиц славянской расы. Полученные сведения углубляют представления о механизмах реализации генетической предрасположенности к развитию иммунопатологических состояний. Выявлена зависимость показателей супрессорной функции Т-лимфоцитов и содержания Т-хелперов от HLA фенотипа, о чем свидетельствует снижение супрессорной функции и число Т-хелперов у больных с маркерами экземы HLA-B22 и CW1 [КубановаА. А., 1986].
Значительную роль в патогенезе экземы играют изменения состояния простагландинов и циклических нуклеотидов, которые занимают центральное место во внутриклеточных регуляторных механизмах, опосредуют нейроэндокринную информацию, превращают ее в специфический ответ клетки и реализуют нормальные и патологические реакции организма [Федоров Н. А., 1979]. Простагландины Е1 и F201, циклические аденозинмонофосфат и гуанозинмонофосфат оказывают регулирующее влияние на развитие аллергических и воспалительных реакций, функциональную деятельность иммунной системы организма. Между простагландинами E1 (ПГЕ1, циклическим аденозинмонофосфатом (цАМФ) и простагландинами F2а циклическим гуанозинмонофосфатом (цГМФ) существуют антагонистические отношения. ПГЕ1 стимулирует синтез цАМФ, который подавляет продукцию гистамина, серотонина и других медиаторов аллергических реакций. ПФГ2а стимулирует синтез цГМФ, активирующего продукцию медиаторов аллергии, тем самым способствуя развитию аллергических и воспалительных реакций. У больных экземой установлено повышение концентрации ПГЕ1 и ПГФ2а в плазме крови, однако более значительно повышение ПГФа, что приводит к изменению соотношения ПГЕ1/ПГФ2 (преобладает ПГФ2а) и образованию своеобразного дефицита ПГЕ1.
Установленные биохимические и иммунные нарушения позволили разработать новую концепцию патогенеза экземы [Кубанова А. А., 1986]. У лиц, имеющих наследственную предрасположенность, подтверждаемую положительной ассоциацией антигенов системы гистосовместимости (В22 и Cw1), повышается синтез простагландина F2a, что вызывает усиленную стимуляцию синтеза циклического гуанозинмонофосфата, который активирует выработку гистамина, серотонина и других медиаторов аллергии, способствует развитию аллергических и воспалительных реакций, повышению проницаемости сосудов. Одновременно с увеличением образования простагландина F2a повышается синтез простагландина E1, но его концентрация значительно снижена по отношению к увеличивающейся концентрации простагландина F201. Недостаток содержания простагландина Е1, нарушение его соотношения с содержанием простагландина F2a приводит к недостаточной стимуляции синтеза циклического аденозинмонофосфата, подавляющего формирование аллергических и воспалительных реакций, выработку медиаторов аллергии. Таким образом, у больных экземой в результате повышения содержания F2a и нарушения соотношения ПГЕ1/ПГФ2а и цАМФ/цГМФ происходит преобладание простагландина F2a и циклического гуанозинмонофосфата, что является одной из причин развития заболевания. В тромбоцитах периферической крови больных экземой установлено усиление синтеза и экскреции серотонина в кровяное русло. Реакция высвобождения тромбоцитов, в результате которой серотонин поступает в кровь, регулируется простагландинами. Простагландин Е1 ее подавляет, а простагландин F2a провоцирует. Преобладание простагландина F2a обусловливает повышение содержания в крови серотонина, что усугубляет аллергические реакции. Гормон щитовидной железы тиреокальцитонин стимулирует активность аденилатциклазы — фермента, катализирующего синтез циклического аденозинмоно-фосфата из АТФ. Повышение содержания тиреокальцитонина у больных экземой, возможно, и есть проявление защитно-компенсаторных реакций организма.
Простагландины и циклические нуклеотиды являются одним из факторов многокомпонентной системы регуляции иммунного ответа. Повышение их синтеза приводит к изменениям иммунологической реактивности и вызывает глубокие иммунологические расстройства, проявляющиеся в подавлении клеточного иммунитета (снижение содержания Т-РОК, количественных и функциональных показателей Т-хелперов и Т-супрессоров, подавление супрессорной активности Т-лимфоцитов) и неспецифических факторов защиты (снижение количества спонтанных и комплементарных нейтрофилов, содержания цитоплазматических гранул нейтрофильных лейкоцитов, процента фагоцитоза, абсолютного фагоцитарного показателя и фагоцитарного числа). Изменения иммунного статуса способствуют повышению аллергической реактивности и наряду с простагландинами и циклическими нуклеотидами приводят к формированию экзематозного процесса. Степень выраженности установленных нарушений дисбаланса простагландинов, циклических нуклеотидов и иммунологической реактивности отражается на остроте клинических проявлений и течении процесса.
Одновременно с состоянием иммунной недостаточности у больных экземой констатируют функциональные изменения в деятельности ЦНС, преобладание активности безусловных рефлексов над активностью условных рефлексов, нарушения равновесия между деятельностью симпатических и парасимпатических отделов вегетативной нервной системы, изменения функционального состояния рецепторов кожи в виде диссоциации кожной чувствительности. Таким образом, угнетение иммунной реактивности у больных экземой развивается не изолированно, не только на основе генетической предрасположенности, но и в результате сложных нейроэндокринно-гуморальных сдвигов, изменяющих трофику тканей.
Преобладание парасимпатических медиаторов в коже, гуморальная недостаточность гипофизарно-надпочечниковой системы [Шарапова Г. Я., 1965; Шахтмейстер И. Я., 1970, и др.] приводят к резкому усилению проницаемости стенок сосудов и повышенной чувствительности гладкомышечных клеток, к действию эндо- и экзогенных разрешающих факторов, в том числе и бактериальных антигенов. Слабость иммунитета при наличии инфекционных антигенных раздражителей проявляется персистенцией микробных и бактериальных антигенов, формированием хронического рецидивирующего воспаления в эпидермисе и дерме. При этом возникают патологические иммунные комплексы, повреждающие собственные микроструктуры и создающие аутоантигены, образующие аутоагрессивные антитела.
Воспалительный хронический процесс в эпидермисе и дерме возникает в результате комплексного патологического функционирования различных систем макроорганизма. Наиболее наглядно у больных экземой, нейродермитом и другими аллергическими дерматозами выявляются нарушения функционального состояния желудочно-кишечного тракта, нервной, эндокринной систем, обменных процессов [Торопова Н. П. и др., 1986].
Формирование экземы вследствие генетической предрасположенности, зависящей от присутствия в лимфоцитах гена иммунного ответа, создает предпосылки для наследования ее в последующих поколениях. Развитию экземы у детей первого года жизни способствует осложненное течение беременности у матери [Торопова Н. П. и др., 1986]. При изучении анамнеза больных детей выявлено, что возникновению заболевания способствуют токсикозы и погрешности в питании в период беременности, сопутствующие заболевания у матери (нефропатия, сахарный диабет, сердечно-сосудистая недостаточность, хронический гепатохолецистит). По данным Ф. А. Зверьковой (1975), у 30 % матерей беременность сопровождалась токсикозом, сильной рвотой. Искусственное вскармливание с первых дней жизни ребенка, раннее введение прикорма, особенно цельного коровьего молока, манной каши на цельном или сгущенном молоке, концентратов, мясных и рыбных бульонов, создают условия для возникновения экссудативного диатеза и тяжело протекающих дерматозов, чаще всего детской экземы.
В развитии экземы у детей имеет место полигенное мультифакториальное наследование с выраженной экспрессивностью и пенетрантностью генов. Ю. К. Скрипкин (1979) сообщает, что при аллергическом заболевании одного из родителей (преимущественно матери) шанс заболеть экземой у ребенка равен приблизительно 40 %, а при поражении обоих родителей степень риска возрастает до 50—60 %. Формированию гиперчувствительности немедленно - замедленного типа, проявляющейся экзематозными высыпаниями, способствуют очаги хронической инфекции, желудочно-кишечные расстройства, дисфункция печени, поджелудочной железы и др. Клинические и патогенетические особенности экземы позволяют выделить несколько наиболее часто встречающихся форм.
Псориаз, дерматит и экзема – сходства и отличия патологий
Псориаз и дерматиты разной этиологии отличаются своей клинической картиной. Различия симптомов выраженные, яркие, но окончательный диагноз может установить только опытный дерматолог. Это связано с индивидуальными особенностями проявлений заболевания у разных пациентов.
Дерматит и псориаз – характеристика
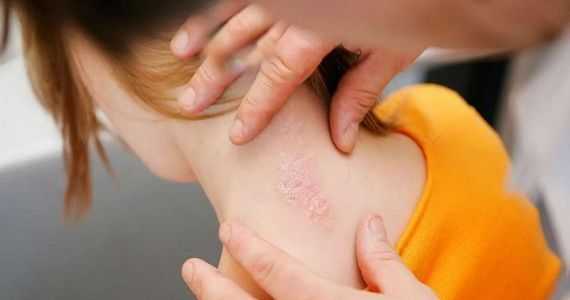
Псориаз характеризуется белыми чешуйками на поверхности кожного покрова. Пораженный участок краснеет в рамках четких контуров, сильно шелушится. Прикосновения к нему болезненные, чувствуется жжение.
Частые локализации участков псориаза:
- колени;
- руки;
- пах и половые органы;
- лицо;
- волосистая часть головы.
Среди причин появления псориаза:
- заболевания ЖКТ;
- болезни печени;
- сильные стрессы;
- гормональные сбои.
Дерматит – результат гиперчувствительности кожи. Проявляется, как острая реакция на аллергены. Чаще встречается в детском возрасте. Характерная особенность – длительное поражение кожи, покраснение, которое сложно устраняется. Локализуется на внутренних сгибах локтя и коленных чашечках.
Как отличить псориаз от дерматита – сходства и различия
Атопический дерматит и псориаз похожи в следующем:
- могут иметь наследственный характер;
- развиваются по стадиям, периодически обостряются;
- кожа краснеет и зудит в местах поражения;
- появляются микротрещины, шелушения.
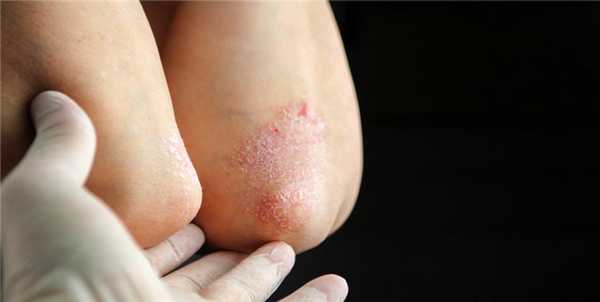
На первых стадиях отличия псориаза от себорейного дерматита практически незаметны и сделать вывод о заболевании можно только по результатам осмотра и диагностики. Но со временем клиническая картина становится более однозначной. При псориазе:
- бледно-розовые бляшки;
- не бледнеют от нажатия;
- не опухают;
- чешуйки крупные, белесые.
- симптомы острые с переходом в хроническую стадию, тогда как псориаз – вялотекущий, хронический;
- нет сухих белых бляшек;
- могут появляться пузыри с нагноением.
Разницу между дерматитом и псориазом определяет только дерматолог – чем раньше будет определен характер поражения, тем быстрее и успешнее лечение.
Чем отличается себорейный дерматит от псориаза
Отличить псориаз и себорейный дерматит сложнее. Они похожи поражением волосистой части головы с чешуйками. Отличия в следующем:
- псориазные бляшки толще, окрашены ярче;
- себорейные чешуйки мельче, бледнее;
- себорейные с желтоватым оттенком, удаляются без боли;
- псориазные бляшки удаляются с остаточной маленькой каплей крови – синдромом кровяной росы.
Такие едва заметные отличия различимы только под специальным дерматологическим оборудованием.
Экзема или псориаз
Отличить экзему от псориаза проще по форме заболевания. Экзема лечится быстрее, тогда как хронический псориаз хуже поддается лечению и может затрагивать ногти, внутренние органы. Для экзематозных поражений характерны:
- выраженный зуд, жжение;
- отсутствие четких границ, размытость;
- поражение наиболее нежных участков кожи: складок, областей между пальцами;
- выраженная отечность пораженной области.

Не пытайтесь самостоятельно установить диагноз и определить, экзема это, псориаз или дерматит. Специалисты дерматологического центра «ПсорМак» проводят быструю диагностику и эффективное лечение псориаза и дерматита у взрослых и детей. Современное оборудование и авторские методики лечения с 25-летним успешным применением – ваша возможность быстро определить и побороть заболевание кожи.
Читайте также:
