Дифференциальная диагностика дерматомиозита. Отличительные признаки
Добавил пользователь Alex Обновлено: 16.01.2026
Системная склеродермия - диффузная патология соединительной ткани, для которой характерны фиброзно-склеротические изменения кожи, суставно-мышечного аппарата, внутренних органов и сосудов. Типичными признаками системной склеродермии служат синдром Рейно, уплотнение кожи, маскообразное лицо, телеангиэктазии, полимиозит, суставные контрактуры, изменения со стороны пищевода, сердца, легких, почек. Диагностика системной склеродермии основана на комплексе клинических данных, определении склеродермических аутоантител, биопсии кожи. Лечение включает антифиброзные, противовоспалительные, иммуносупрессивные, сосудистые средства, симптоматическую терапию.
Общие сведения
Системная склеродермия – коллагеноз с полисиндромными проявлениями, в основе которого лежит прогрессирующий фибросклероз кожных покровов, опорно-двигательного аппарата, висцеральных органов и сосудов. Среди болезней соединительной ткани занимает второе место по частоте встречаемости после системной красной волчанки. Патология детально описана еще в ХVII в., однако общепринятый термин «склеродермия» был введен в употребление лишь в середине ХIХ столетия, а детальное изучение заболевания в рамках ревматологии началось с 40-50-х г.г. прошлого века. Распространенность системной склеродермии колеблется от 6 до 20 случаев на 1 млн. человек. Женское население заболевает в 3-6 раз чаще, чем мужское; основную долю пациентов составляют лица в возрасте 30-60 лет. Системная склеродермия имеет медленно прогрессирующее течение, со временем приводящее к утрате трудоспособности.
Причины
Точные представления о причинах системной склеродермии отсутствуют. Накопленные наблюдения позволяют лишь высказывать отдельные этиологические гипотезы. В пользу генетической детерминированности свидетельствуют факты семейной истории системной склеродермии, а также наличие у ближайших родственников других склеродермических болезней, коллагенозов (СКВ, ревматоидного артрита, синдрома Шегрена), микроангиопатий, кардиопатий и нефропатий неизвестного генеза. Выявлена ассоциация склеродермии с определенными антигенами и аллелями HLA-системы, определяющими иммунный ответ, что также свидетельствует о наличии генетического следа в генезе патологии.
Наряду с наследственной теорией, широко обсуждается роль инфекции, в первую очередь цитомегаловирусной. Некоторые пациенты связывают дебют заболевания с перенесенным гриппом или стрептококковой ангиной. Ряд наблюдений указывает на триггерную роль химических агентов: кварцевой и угольной пыли, растворителей, лекарственных средств (в частности, блеомицина и других цитостатиков). Доказано участие вибрационного воздействия, стресса, охлаждения и обморожения, травм в запуске иммунопатологических сдвигов при системной склеродермии. Фоном для развития системного склероза может служить гормональная перестройка, обусловленная пубертатом, родами, абортом, климаксом. У отдельных пациентов началу заболевания предшествуют операции (удаление зуба, тонзиллэктомия и др.) и вакцинация. Т. о., на основании имеющихся данных можно сделать вывод о мультифакториальном генезе системной склеродермии, сочетающем в себе сложное взаимодействие эндо- и экзогенных факторов с наследственной предрасположенностью.
Патогенетические механизмы системной склеродермии изучены лучше этиологии. Ключевую роль в них играют нарушения клеточного и гуморального иммунитета, приводящие к повышению числа CD4 + и В-лимфоцитов, и реакция гиперчувствительности, обусловливающая образование широкого спектра аутоантител (антинуклеарных, антицентромерных, анти-Scl-70, антинейтрофильных, антиэндотелиальных, цитоплазматических, АТ к соединительной ткани и др.) и циркулирующих иммунных комплексов. Подобная иммунная активация способствует гиперактивности фибробластов и повреждению сосудистого эндотелия. Специфика заболевания определяется генерализованным склерозом органов и тканей (кожи, костно-суставной и мышечной системы, ЖКТ, сердца, легких, почек) и развитием облитерирующей микроангиопатии. Рассмотренный механизм позволяет отнести системную склеродермию к аутоиммунным заболеваниям.
Классификация
На сегодняшний день термином «склеродермия» обозначается группа заболеваний со сходными патогенетическими механизмами, протекающих с локальным или генерализованным фиброзом соединительной ткани. С позиций международной клинической классификации выделяют следующие формы склеродермических болезней: системная склеродермия, очаговая склеродермия, отечная склеродермия (склередема Бушке), эозинофильный фасциит, индуцированная склеродермия, мультифокальный фиброз, псевдосклеродермия.
Системная склеродермия (диффузная или генерализованная склеродермия, прогрессирующий системный склероз) может протекать в нескольких клинических формах:
- Пресклеродермия не имеет дерматологических проявлений и сопровождается только феноменом Рейно.
- Для диффузной склеродермии патогномонично стремительное развитие, поражение кожи, сосудов, мышечно-суставного аппарата и внутренних органов в течение первого года заболевания.
- Лимитированная форма протекает с медленно развивающимися фиброзными изменениями, преимущественным поражением кожных покровов и поздним вовлечением внутренних органов.
- При склеродермии без склеродермы отмечаются только висцеральные и сосудистые синдромы без типичных кожных проявлений.
- Перекрестная форма может проявляться сочетанием системной склеродермии с дерматомиозитом, полимиозитом, СКВ, РА, васкулитами.
Системная склеродермия может протекать в хронической, подострой и острой форме. При хроническом течении на протяжении многих лет единственным указанием на заболевание служит синдром Рейно; другие типичные поражения развиваются постепенно и длительно. При подостром варианте системной склеродермии преобладает кожно-суставной (склеродермия, полиартрит, полимиозит) и висцеральный синдром (сердечно-легочный) при незначительных вазомоторных нарушениях. Острая форма патологии отличается стремительным (в течение 12 мес.) формированием системного фиброза и микрососудистых нарушений. Различают три степени активности системной склеродермии: I – минимальную, типичную для хронического варианта; II – умеренную, обычно встречающуюся при подостром процессе; III – максимальную, сопровождающую течение острой и иногда подострой форм.
Симптомы системной склеродермии
Клиническая специфика системной склеродермии заключается в полиморфности и полисиндромности проявлений. Варианты развития болезни могут варьировать от маловыраженных форм с относительно благоприятным прогнозом до быстропрогрессирующих диффузных поражений с ранним фатальным исходом. В дебюте системной склеродермии, еще до появления специфических поражений, отмечается потеря веса, слабость, субфебрилитет.
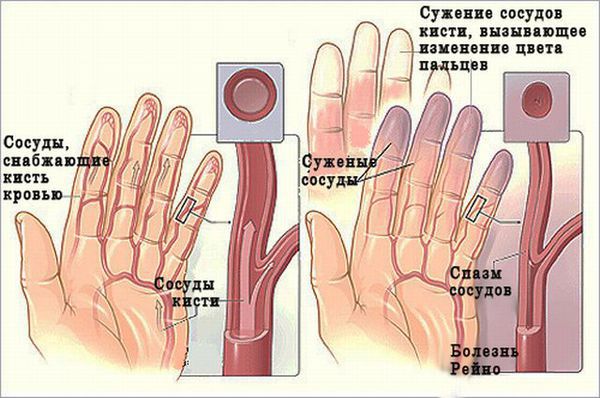
Наиболее ранним признаком заболевания служит синдром Рейно, характерный для 99% пациентов и протекающий с преходящими пароксизмами вазоспазма. Под воздействием стресса или охлаждения пальцы рук резко бледнеют, затем кожа приобретает синевато-фиолетовую окраску. Сосудистый спазм может сопровождаться чувством зябкости и онемения кистей. После разрешения вазоконстрикции наступает стадия реактивной гиперемии: кожа становится ярко-розовой, появляется ощущение ломоты и боли в пальцах. Феномена Рейно при склеродермии может носить системный характер, т. е. распространяться на сосуды кожи лица, языка, почек, сердца и др. органов.
Кожный синдром присутствует у большинства больных системной склеродермией. В своей эволюции он проходит 3 фазы: воспалительного отека, уплотнения (индурации) и атрофии кожи. Начальную стадию характеризует появление плотного отека кожи рук и ног, сопровождающегося зудом. В дальнейшем развивается склеродактилия (утолщение кожи пальцев), образуются трофические язвы, деформируются ногти. Лобные и носогубные складки сглаживаются, в результате чего лицо приобретает маскообразное выражение. Вследствие атрофии сальных и потовых желез кожа становится сухой и грубой, лишенной волосяного покрова. Часто обнаруживаются телеангиэктазии, депигментация или гиперпигментация кожи, подкожные кальцинаты.
Мышечно-суставной синдром также часто сопутствует системной склеродермии. Типичны отечность и скованность суставов, артралгии – данный симптомокомплекс носит название склеродермического полиартрита. Вследствие уплотнения кожи формируются сгибательные контрактуры суставов, развиваются теносиновиты. Возможен остеолиз ногтевых фаланг, приводящий к укорочению пальцев. Поражение мышц при системной склеродермии протекает по типу полимиозита или невоспалительной миопатии.
Висцеральные поражения могут затрагивать ЖКТ (90% случаев), легкие (70%), сердце (10%), почки (5%). Со стороны органов пищеварения отмечается дисфагия, изжога, тошнота и рвота. Развивается рефлюкс-эзофагит, усугубляющийся образованием язв и стриктур пищевода. На этом фоне у больных системной склеродермией повышен риск формирования пищевода Барретта и аденокарциномы. При поражении тонкого кишечника возникает диарея, метеоризм, похудание; при вовлечении толстого кишечника – запоры и кишечная непроходимость.
Поражение легких при системной склеродермии может выражаться в виде пневмофиброза и легочной гипертензии. Оба синдрома проявляются непродуктивным кашлем, прогрессирующей экспираторной одышкой и дыхательной недостаточностью. Поражение легких служит ведущей причиной летальных исходов у больных системной склеродермией, поэтому расценивается как прогностически неблагоприятный фактор. При вовлечении сердца могут развиваться аритмии, перикардит (адгезивный или экссудативный), эндокардит, сердечная недостаточность.
Почечный синдром при системной склеродермии чаще протекает в форме латентной нефропатии с умеренными функциональными нарушениями. Однако у ряда больных в первое пятилетие от дебюта заболевания развивается грозное, потенциально летальное осложнение - острая склеродермическая почка, которая протекает с гиперренинемией, злокачественной артериальной гипертензией, тромбоцитопенией и гемолитической анемией, стремительно нарастающей почечной недостаточность. В числе прочих синдромальных проявлений системной склеродермии встречаются полиневропатия, синдром Шегрена, аутоиммунный тиреоидит, первичный билиарный цирроз печени и др.
Диагностика
Американской коллегией ревматологов разработаны критерии, на основании которых может быть выставлен диагноз системной склеродермии. Среди них выделяют большой критерий (проксимальная склеродермия - уплотнение кожи кистей рук, лица и туловища) и малые (склеродактилия, дигитальные рубчики, двусторонний пневмофиброз). При выявлении двух малых или одного большого признака клинический диагноз можно считать подтвержденным. Дифференциально-диагностические мероприятия проводятся как внутри группы склеродермических болезней, так и среди других системных заболеваний: синдрома Шегрена, полимиозита, дерматомиозита, облитерирующего тромбангиита и мн. др.
Общеклинические анализы малоинформативны, а выявляемые в них изменения – неспецифичны. Со стороны крови отмечается гипохромная анемия, лейкоцитопения или лейкоцитоз, умеренное увеличение СОЭ. В общем анализе мочи может выявляться протеинурия, лейкоцитурия, микрогематурия. Биохимические показатели указывают на признаки воспаления (повышение уровня серомукоида и фибриногена, СРБ, РФ). Наибольшее значение имеют результаты иммунологического обследования. При системной склеродермии в крови обнаруживаются склеродермические аутоантитела-маркеры: АТ к Scl-70 и антицентромерные АТ.
Среди инструментальных методик для ранней диагностики системной склеродермии наибольшую ценность представляет капилляроскопия ногтевого ложа, позволяющая выявить начальные признаки болезни. Для оценки состояния костной системы проводится рентгенография кистей. С целью выявления интерстициального пневмофиброза целесообразно выполнение рентгенографии и КТ легких. Для исследования ЖКТ назначают рентгенографию пищевода, рентгенографию пассажа бария по кишечнику. Электрокардиография и ЭхоКГ необходимы для выявления кардиогенных поражений и легочной гипертензии. Электромиография позволяет подтвердить миопатические изменения. Для гистологической верификации системной склеродермии проводится биопсия кожи, мышц, почек, легких, перикарда.
Лечение системной склеродермии
Лицам, страдающим системной склеродермией, следует избегать стрессовых факторов, вибрации, переохлаждения, инсоляции, контакта с бытовыми и производственными химическими агентами, отказаться от курения и употребления кофеина, приема сосудосуживающих средств. Фармакотерапия, ее дозировки и длительность зависят от клинической формы, активности и скорости прогрессирования заболевания, тяжести висцеральных поражений.
Патогенетическая терапия системной склеродермии проводится с использованием сосудистых, антифиброзных и иммуносупрессивных препаратов. Для предупреждения эпизодов сосудистого спазма и профилактики ишемических осложнений назначаются вазодилататоры (нифедипин, верапамил, дилтиазем, циннаризин и др.), антиагреганты (ацетилсалициловую кислоту, пентоксифиллин) и антикоагулянты (гепарин, варфарин). С целью подавления развития системного фиброза используется D-пеницилламин. Противовоспалительная терапия при системной склеродермии включает прием НПВП (ибупрофен, диклофенак, нимесулид) и глюкокортикоидов. Препараты данной группы помогают уменьшить признаки воспаления (миозита, артрита, тендосиновита) и иммунологическую активность. Для замедления прогрессирования системного фиброза может применяться метотрексат, циклоспорин, пульс-терапия циклофосфаном.
Симптоматическая терапия при системной склеродермии направлена на уменьшение расстройств пищеварения, сердечной недостаточности, легочной гипертензии. При развитии склеродермического почечного криза назначается каптоприл, эналаприл; в некоторых случаях может потребоваться проведение гемодиализа. Хирургическое лечение – грудная симпатэктомия - показано при осложненной форме синдрома Рейно.
Прогноз
Прогноз при системной склеродермии в целом неблагоприятный. Самая низкая пятилетняя выживаемость (30-70%) ассоциируется с диффузной формой. Предикторами неблагополучного прогноза выступают легочный и почечный синдромы, дебют болезни у пациентов старше 45 лет. Лимитированная форма и хроническое течение болезни имеют более благоприятный прогноз и лучшую выживаемость, при них возможно планирование беременности и благополучное родоразрешение. Пациенты с системной склеродермией подлежат диспансерному учету и наблюдению каждые 3–6 месяцев.
Дифференциальная диагностика дерматомиозита. Отличительные признаки
• Другой формой воспалительной миопатии является полимиозит. Заболевание отличается от дерматомиозита отсутствием поражения кожи. В то же время, дерматомиозит может протекать без мышечного поражения - так называемый дерматомиозит без миозита или амиопатический дерматомиозит.
• Полиморфный фотодерматит или другие фоточувствительные реакции иногда ошибочно принимаются за дерматологические признаки дерматомиозита. Это могло бы произойти В описанном клиническом случае, поскольку кожные проявления у пациентки предшествовали мышечной слабости, а кожные признаки наблюдались только на открытых действию солнца участках тела. Поэтому при лечении и наблюдении пациентов с подозрением па фоточувствительные реакции, необходимо расспросить их о наличии мы шечной слабости и обследовать на предмет других признаков дерматомиозита. Осмотр кистей и тесты на активность мышечных ферментов могут помочь отличить дерматомиозит от фоточувствительных реакций.
• Гипотиреоидизм, также как полимиозит и дерматомиозит, может быть причиной проксимальной миопатии. Хотя гипотиреоидизм может приводить к дерматопатии, ее проявления не похожи на кожные признаки дерматомиозита. Все пациенты с мышечной слабостью проксимальных отделов конечностей должны проходить скрининг на ТСГ для исключения гипотиреоидизма независимо от кожных признаков.
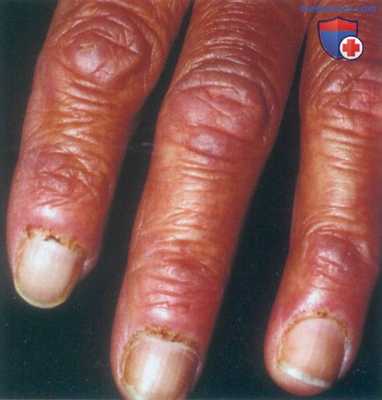
Дерматомиозит с утолщенной неровной и гиперкератотической кутикулой с телеангиэктазиями у мужчины. Вид «изъеденных молью» кутикул носит название симптома Самитца
• Розацеа является причиной эритематозной сыпи на лице, часто возникающей при дерматомиозите. Розацеа, конечно, не вызывает мышечную слабость, а эритема при розацеа отмечается только на лице.
• Стероидная миопатия может развиваться как побочное явление системной стероидной терапии. Симптомы возникают через 4-6 педель после начала пероральной стероидной терапии дерматомиозита и других аутоиммунных заболеваний. Поэтому, возобновление мышечной слабости после некоторого улучшения может свидетельствовать о побочном действии стероидов, а не о заболевании.
• В редких случаях лекарственные реакции, возникающие после приема лекарственного препарата и купирующиеся после его отмены, проявляются поражением кожи, напоминающим дерматомиозит. К таким препаратам относятся пеницилламин, НПВС и карбамазепин.
• Перекрестный синдром. Термин «перекрестный» означает, что некоторые признаки наблюдаются как при дерматомиозите, так и при других заболеваниях соединительной ткани, таких как склеродермия, ревматоидный артрит и красная волчанка. Склеродермия и дерматомиозит сочетаются особенно часто, поэтому применяется термин склеродерматомиозит или смешанное заболевание соединительной ткани. При смешанном заболевании соединительной ткани проявляются признаки системной красной волчанки, склеродермии и полимиозита, такие как сыпь на щеках, алопеция, феномен Рейно, восковидная кожа и мышечная слабость в проксимальных отделах конечностей.
Полимиозит - симптомы и лечение
Что такое полимиозит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лазаревой Оксаны Юрьевны, ревматолога со стажем в 19 лет.
Над статьей доктора Лазаревой Оксаны Юрьевны работали литературный редактор Елизавета Цыганок , научный редактор Ирина Семизарова и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Полимиозит (Polymyositis) — это аутоиммунная болезнь, при которой воспаляется поперечно-полосатая мускулатура. Причиной обращения к врачу обычно становится нарастающая слабость в мышцах рук, ног, шеи и спины [1] [2] [3] .
Симптомы полимиозита похожи на проявления дерматомиозита, однако дерматомиозит помимо мышц поражает кожу, причём кожные симптомы обычно появляются раньше мышечной слабости [7] .
Распространённость полимиозита
По данным разных авторов, в год выявляют от 2 до 10 новых случаев полимиозита на 1 млн населения. Женщины болеют чаще мужчин примерно в 3 раза. Болезнь может начаться в любом возрасте, но отмечают два возрастных пика заболеваемости: в 5–15 лет и в 45–55 лет [1] [2] .
Причины развития полимиозита
Причины развития болезни до конца не ясны, однако существует две теории: генетическая и инфекционная. Теорию о генетической предрасположенности подтверждают случаи болезни среди кровных родственников, в том числе у близнецов. На влияние инфекций косвенно указывает рост заболеваемости зимой и ранней весной во время сезонных эпидемий.
Полимиозиту также могут предшествовать солнечное облучение и работа с химикатами [1] [2] [3] .
В 3,8 % случаев болезнь связана со злокачественным новообразованием. Для дерматомиозита эта цифра больше – 23,5 % случаев [6] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы полимиозита
Как правило, первые симптомы полимиозита неспецифичны и часто встречаются при других болезнях: повышенная утомляемость, слабость, недомогание, потеря веса, попеременные боли в разных мышцах, повышение температуры. Иногда появляется боль и отёк в суставах, после чего становится тяжелее их сгибать и разгибать [11] .
В течение нескольких недель или месяцев постепенно нарастает слабость в мышцах рук и ног. Пациенту тяжело заходить в транспорт, подниматься по лестнице, вставать со стула, отрывать голову от подушки (человек помогает себе руками). Некоторые больные используют специальные «вожжи», которые они прикрепляют к опоре (например, к батарее) и подтягиваются за них руками, чтобы встать с постели. В некоторых случаях пациент может упасть из-за резкой слабости в ногах, которые будто подкосились.
Когда у пациентов зудит и краснеет кожа (чаще всего в зоне декольте и верхней части спины по типу «шали»), речь идёт о дерматомиозите.
При поражении мышц глотки, гортани и пищевода голос становится гнусавым, пациенту тяжело глотать, при этом человек может поперхнуться едой, а жидкая пища вылиться через нос [3] .
В редких случаях у человека с полиомиозитом меняется цвет пальцев рук (синдром Рейно). Обычно наблюдают три последовательные фазы: побеление — посинение — покраснение. Это связано с резким сужением (спазмом) мелких сосудов на кончиках пальцев, когда пациент замёрз или нервничает [1] [2] .
Редким, но опасным симптомом является поражение лёгких с развитием альвеолита. При этом появляется кашель без мокроты, одышка и чувство нехватки воздуха [9] .
Патогенез полимиозита
Поперечно-полосатая мышечная ткань у животных и человека формирует скелетную (туловищную) и мимическую мускулатуру, язык и стенку пищевода. Она состоит из множества мышечных волокон, способных сокращаться. Скелетная мускулатура помогает нам двигаться, прыгать и бегать. Она участвует в дыхании, жевании, глотании и звукообразовании. Но при поражении мышц привычные для нас действия становятся затруднительными.
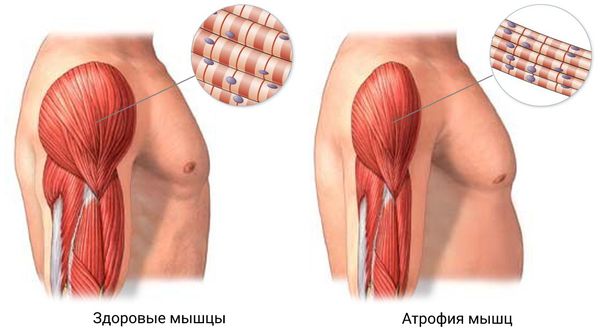
Полимиозит — это аутоиммунное заболевание, связанное с нарушением работы иммунной системы. В этом случае иммунная система воспринимает свои собственные ткани как чужеродные и повреждает их с помощью клеточных и гормональных гуморальных (внеклеточных) иммунных реакций. В мышцах скапливается воспалительная жидкость, наполненная макрофагами, Т- и В-лимфоцитами. Образовавшиеся иммунные комплексы с антителами повреждают мелкие сосуды и мышцы, т. е. иммунная система работает сильно, но неправильно, разрушая собственные ткани. Постепенно мышечные волокна истончаются, что приводит к атрофии мышц [1] [2] .
Классификация и стадии развития полимиозита
Воспалительные миопатии — это целая группа болезней, объединённых общим признаком — поражением скелетной мускулатуры. Помимо полимиозита в эту группу входят дерматомиозит, паранеопластический миозит (т. е. миозит на фоне злокачественного новообразования), миозит с включениями и миозит при системных заболеваниях соединительной ткани. Их симптомы похожи, но механизмам развития отличается.
Встречаются также редкие формы воспалительных миопатий: эозинофильный, гранулематозный, узелковый и оссифицирующий миозит, а также миозит глазных мышц и миозит при васкулитах [1] [2] .
![Оссифицирующий миозит [12]](/pimg3/differentsialnaya-diagnostika-dermatomio-BD7A5.jpeg)
Особая форма полимиозита — антисинтетазный синдром. Это наиболее тяжёлый вариант миопатии. Антисинтетазный синдром начинается остро и сопровождается:
- лихорадкой;
- припухлостью суставов кистей;
- болью в мышцах;
- синдромом Рейно.
Тяжесть состояния связана с поражением лёгких по типу альвеолита. Пациенты жалуются на одышку, чувство нехватки воздуха и кашель без мокроты [4] [7] . Усугубляет ситуацию нарушение глотания, попёрхивание и невозможность проглотить твёрдую пищу [9] .
Осложнения полимиозита
Нарушение глотания может привести к аспирации пищи, когда еда попадает в дыхательные пути вместо пищевода, и развитию аспирационной пневмонии. Такие больные мало двигаются, у них снижен кашлевой рефлекс, слабо работают межрёберные мышцы и диафрагма. Аспирационный синдром встречается часто — в 30 % случаев. У таких пациентов нарушена нормальная вентиляция лёгких и отмечается склонность к инфекционным осложнениям. Всё это создаёт благоприятные условия для развития пневмонии [1] [2] .
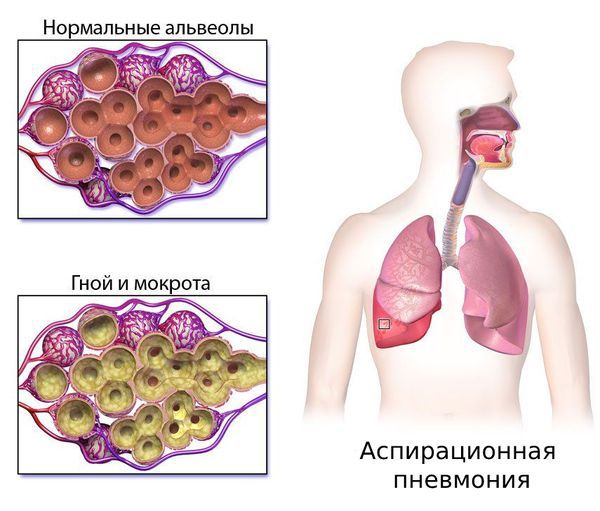
Поражение лёгких может сопровождаться развитием дыхательной недостаточности. Со стороны сердечно-сосудистой системы могут быть нарушения ритма сердца и сердцебиения, а также сердечная недостаточность. Со стороны желудочно-кишечного тракта могут быть запоры или диарея [3] .
Внезапные падения могут закончиться переломами костей, что усугубляет болезнь. Особенно высок риск падений и переломов у пожилых пациентов.
Диагностика полимиозита
Диагностика полимиозита базируется на данных анамнеза, результатах осмотра, лабораторного и инструментального обследования, в том числе исследования биоматериала из скелетной мышцы.
Сбор анамнеза и физикальный осмотр
При беседе врач уточняет у пациента, есть ли боль или слабость в мышцах плечевого и тазового пояса, при каких обстоятельствах слабость усиливается, а что приносит облегчение, какие события предшествовали болезни и как быстро она развивалась, принимает ли пациент лекарства, как долго и в каких дозах. Например, при использовании гормональных препаратов и лекарств, снижающих уровень холестерина, а также Пеницилламина, Хлорохина, Гидроксихлорохина, Колхицина, Гемфиброзила, Эритромицина, Эметина и Зидовудина могут развиться лекарственные миопатии [1] .
Так как щитовидная железа влияет на работу скелетно-мышечной мускулатуры, врачу важно знать, наблюдается ли пациент у эндокринолога, принимает ли препараты заместительной терапии и сдавал ли анализ крови на гормоны щитовидной железы [1] [2] .
При осмотре врач оценивает кожные симптомы, возможные при дерматомиозите, определяет мышечную силу и болезненность при прощупывании мышц. Ранним признаком болезни могут быть покраснение околоногтевых валиков и разрастание кожи вокруг ногтевого ложа [11] .
Чтобы исключить артрит, поражения лёгких, сердца и желудочно-кишечного тракта, врач проверяет суставы и органы.
Важным диагностическим симптомом является нарушение глотания. Если он присутствует, пациенту проводят уточняющие обследования [3] .
Лабораторные обследования
При подозрении на полимиозит назначают:
- Общий анализ крови — проводят, чтобы исключить заболевания крови [8] . Может быть повышенный уровень СОЭ (скорости оседания эритроцитов).
- Общий анализ мочи — обычно остаётся в норме, изредка в моче находят белок (протеинурия). У некоторых пациентов моча становится красной или бурой, после того как в неё попадает миоглобин при массивном распаде мышечной ткани.
- Биохимический анализ крови – обязательное обследование при подозрении на полимиозит. Наиболее важный и чувствительные маркер повреждения скелетной мускулатуры — креатинфосфокиназа (КФК). В разные периоды болезни она повышается у 95 % больных. Нормальный уровень КФК при полимиозите сохраняется в начале болезни и на поздних стадиях, когда уже развилась тяжёлая мышечная атрофия, а также у пациентов, которые прошли курс лечения и находятся в стадии ремиссии [1][2][3] .
- Исследование функции щитовидной железы — чтобы исключить эндокринную миопатию, определяют уровень тиреотропного гормона (ТТГ), трийодтиронина (Т3) и тироксина (Т4) в сыворотке крови.
- Иммунологические исследования — так как полимиозит — это аутоиммунное заболевание, при котором организм выделяет аутоантитела, направленные против собственных клеток организма (антинуклеарные антитела). Повышенный уровень антинуклеарного фактора (АНФ) присутствует у 50–90 % больных [1][2] . Выделяют миозитспецифические и миозитассоциированные антитела. Наибольшее диагностическое значение имеют миозитспецифические антитела: анти-Jo-1, анти-Mi-2, частицы сигнального распознавания SRP. Среди миозитассоциированных антител выявляют анти-RNP, анти-Scl-70, анти-Ku, анти-Ro/SS-A, анти-La/SS-B [4] . При этом активность миозитспецифических ферментов определяют до проведения игольчатой электромиографии, так как иЭМГ травмирует мышцу, что повышает активность ферментов в крови.
Оценку лабораторных показателей проводит только доктор с учётом клинической картины болезни и всего перечня обследований. Например, уровень КФК может быть повышен и у здорового человека после интенсивной физической нагрузки, операции, внутримышечных инъекций или употребления алкоголя. КФК также может повышаться при травмах, ожогах, гипотиреозе, опухолях, инфаркте миокарда, миокардите, судорогах, приёме некоторых лекарств (например, снижающих уровень холестерина, а также Дексаметазона или Амфотерицина В) [1] [2] .
Часто повышение уровня КФК сопровождается повышением активности разных ферментов, например альдолазы, лактатдегидрогеназы (ЛДГ), аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ), а также миоглобина [8] .
Инструментальные исследования
- Игольчатую электромиографию (иЭМГ) — помогает уточнить диагноз в сомнительных случаях и полезна для контроля эффективности лечения. Игольчатые электроды возбуждают мышечные волокна, после чего электромиограф регистрирует электрическую активность мышц.

- Капилляроскопию — позволяет оценить микроциркуляцию крови. Под специальным микроскопом врач исследует капилляры ногтевого ложа. При полимиозите число капилляров уменьшается, при этом их размер увеличивается, а форма меняется на «кустовидную» [1][2] .
- Рентгеновскую компьютерную томографию (РКТ) лёгких высокого разрешения — назначают всем больным, чтобы оценить состояние лёгких. С помощью рентгена можно увидеть линейные тени, кистозные просветления, очаги снижения прозрачности лёгочных полей по типу «матового стекла» и утолщение бронхиальных стенок. Наибольшие изменения находят в нижних и субплевральных отделах лёгких [9] .
- Спирометрию — исследование функции внешнего дыхания. При поражении лёгких снижается объём воздуха, который человек может вдохнуть или выдохнуть (в том числе за секунду) [9] .
- МРТ мышц — полезна для ранней диагностики полимиозита. Позволяет увидеть отёк мышечной ткани (признак воспаления мышц) даже у пациентов с нормальной активностью миозитспецифических ферментов. Этот метод более чувствителен, чем УЗИ или КТ. МРТ мышц используют при выборе зоны для диагностической биопсии, с её помощью также контролируют эффективность терапии [10] .
- Ультрасонографию — вспомогательная методика. Это ультразвуковая визуализация мышц, которую используют для дифференциальной диагностики с другими нервно-мышечными заболеваниями, например поражением мышц при токсоплазмозе, трихинеллёзе, цистицеркозе, эхинококкозе и миозите с включениями. УЗИ — довольно доступный, недорогой и безвредный метод, но чувствительность у него намного ниже, чем у МРТ, поэтому ставить диагноз только про результатам УЗИ нельзя.
- Мышечную биопсию — обязательный метод диагностики, так как для полимиозита характерна особенная морфологическая картина: скопление в мышцах мононуклеарных клеток (в основном лимфоцитов), некроз и регенерация мышечных волокон. Мононуклеарные клетки чаще всего находятся в кровеносных сосудах, рыхлой соединительной ткани (эндомизии) и вокруг оболочек (фасций), покрывающих органы и мышцы. Определяются признаки васкулопатии: утолщение эндотелия, скопление тромбоцитов в капиллярах, отёк, разрастание и изменение клеток эндотелия, а также образованием в цитоплазме клетки вакуолей, содержащих воду, гликоген или липиды . На поздних стадиях болезни у пациента обнаруживают атрофию мышечных волокон, разрастание соединительной ткани (фиброз) и замещение миофибрилл на жировую ткань [1][2] . Предпочтительно проводить открытую биопсию, т. е. через разрез кожи. Это позволяет получить большой мышечный образец.
При подозрении на опухоль пациенту назначают анализ на онкомаркеры: СА-125, СА-15.3 для исключения рака яичников и груди, а также на простатспецифический антиген (ПСА) для диагностики рака предстательной железы [6] .
Лечение полимиозита
Для лечения полимиозита применяют высокие дозы стероидных гормонов. Важно начать лечение как можно раньше, желательно в течение первых трёх месяцев от появления симптомов. Пациентам назначают трёхмесячный курс Преднизолона или Метилпреднизолона. Дозу рассчитывают в соответствии с массой тела (1 мг/кг в сутки внутрь). При положительной динамике симптомов через три месяца дозу постепенно снижают до поддерживающей (примерно 5 – 10 мг в сутки).
Если болезнь протекает тяжело и гормональные средства малоэффективны или часто случаются рецидивы, назначают противоопухолевые препараты.
В качестве базисной противовоспалительной терапии применяют:
- — внутрь или подкожно; — внутрь; — внутривенная капельница раз в месяц; — внутрь; — внутрь.
Эти препараты позволяют контролировать симптомы и снизить дозу стероидных гормонов, что очень важно для профилактики глюкокортикоидного остеопороза и стероидной миопатии [1] [2] .
При нарушении глотания и тяжёлом течении болезни врач может назначить иммуноглобулин внутривенно в течение 4–6 месяцев. В комплексном лечении иногда дополнительно используют плазмаферез (фильтрацию плазмы).
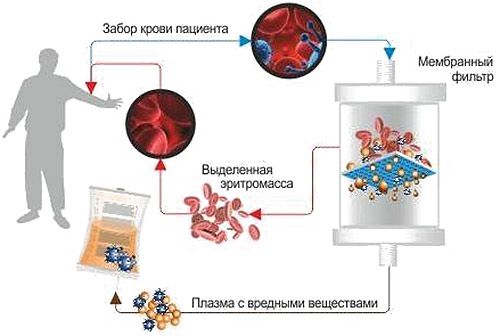
Есть единичные случаи успешного применения Ритуксимаба при дерматомиозите, который блокирует распространение (пролиферацию) В-лимфоцитов. При серьёзном поражении лёгких Ритуксимаб вводят внутривенно с помощью капельницы [5] .
Прогноз. Профилактика
Эффективность терапии и прогноз при полимиозите зависят от ряда условий. К факторам неблагоприятного прогноза относятся пожилой возраст, поражение лёгких, позднее начало лечения, недостаточная стартовая доза гормонов и слишком быстрое снижение дозы.
При полимиозите на фоне злокачественного новообразования прогноз зависит от того, когда найдут и начнут лечить опухоль. При раннем выявлении новообразования и полном его удалении прогноз благоприятный.
Чем раньше начинается лечение полимиозита, тем эффективнее результаты.
Профилактика полимиозита
Специфической профилактики полимиозита не существует, однако непосредственно во время лечения пациентам назначают бисфосфонаты, препараты кальция и витамина D, чтобы предотвратить развитие глюкокортикоидного остеопороза, и гастропротекторы для профилактики язвенных осложнений желудочно-кишечного тракта. При лечении также проводят профилактику стероидного диабета.
Помимо этого, пациентам рекомендуют избегать переохлаждения, контакта с инфекционными больными и физические перегрузки [1] [2] .
Важно каждый год проходить профилактические осмотры кожи, слизистых губ и рта, щитовидной железы и лимфатических узлов, чтобы снизить риск развития онкологических заболеваний, а также другие скрининги по назначению врача:
Лечение дерматомиозита направлено па устранение проксимальной мышечной слабости и кожных изменений. Кожные проявления не всегда реагируют на терапию одновременно с реакцией мышц. При лечении миопатии эффективно применение пероральных кортикостероидов, иммуносупрессоров, биологических агентов и/или иммуноглобулина. Эффективными средствами в отношении кожных проявлений заболевания являются солнцезащитные препараты, местные кортикостероиды, антималярийные средства, метотрексат и/или иммуноглобулин. В рутинной клинической практике эти методы терапии используются отдельно и в комбинации, однако оптимальные терапевтические режимы не установлены, поскольку отсутствуют высококачественные рандомизированные исследования с группами контроля.
а) Местное лечение дерматомиозита:
• В начале лечения применяются кортикостероиды с высокой фармакологической активностью. Мазь триамцинолона может применяться для менее выраженных очагов или при их локализации на лице.
Короткий курс стероидов сверхвысокой активности, таких как клобетазол, рекомендуется при более тяжелом поражении различных участков тела, за исключением лица.
• Местный такролимус 0,1% применяется как вспомогательная терапия при торпидпых кожных проявлениях.
б) Системная терапия дерматомиозита:
• Системная терапия направлена на мышечные проявления заболевания и начинается с приема системных кортикостероидов в комбинации с иммуносупрессивными препаратами (метотрексатом, циклоспорином А или азатиоприном), либо без них.
• Препаратом первой линии является преднизон в дозе 0,5-1,0 мг/кг массы тела в день (или 60 мг в день) до тех пор, пока повышенный уровень мышечных ферментов не продемонстрирует тенденцию к нормализации показателей, после чего доза стероидов должна постепенно снижаться.
• Метотрексат вызывает положительный эффект у детей и взрослых с торпидным дерматомиозитом, у пациентов, нуждающихся в стероид-сберегающих препаратах, а также при вторичных побочных эффектах стероидов:
- Недавние исследования показали, что назначение метотрексата в ранней стадии заболевания способствует более быстрому выздоровлению, ограничению количества применяемых лекарственных препаратов и уменьшению осложнений.
- Комбинированная терапия с преднизопом и метотрексатом становится общепринятой и позволяет уменьшить дозу кортикостероидов до 5 мг в день и менее.
- Прием метотрексата предлагается начинать с 7,5-10 мг в педелю. Затем дозировка повышается на 2,5 мг в педелю до достижения общей дозы 15-25 мг в неделю. Общая доза метотрексата зависит также от того, насколько хорошо пациент может переносить этот препарат.
- По мере повышения дозы метотрексата постепенно снижается доза преднизона.
• Комбинация циклоспорина А и метотрексата показала некоторое преимущество при лечении торпидного ювенильного дерматомиозита.
• Азатиоприн обычно применяется при хронической форме заболевания как стероидсберегающий препарат; однако исследования с применением азатиоприна в дозе 2 мг/кг в день не показали значительного улучшения силы мышц по сравнению с плацебо.
• Гидроксихлорохин является еще одним препаратом стероид-сберегающей терапии, который рекомендуется для молодых женщин с незначительными проявлениями заболевания.
• Эмпирически изучались различные парные комбинации следующих препаратов: азатиоприн, циклоспорин А, внутримышечный метотрексат и пероральный метотрексат.
• Крайне важно изучить профиль побочных эффектов этих препаратов и в соответствии с ним регулировать лечение пациента. Во время их приема следует исключить беременность, а также регулярно проводить контрольные лабораторные исследования. У пациентов, принимающих метотрексат, после кумулятивной дозы 1,5 г необходима биопсия печени.
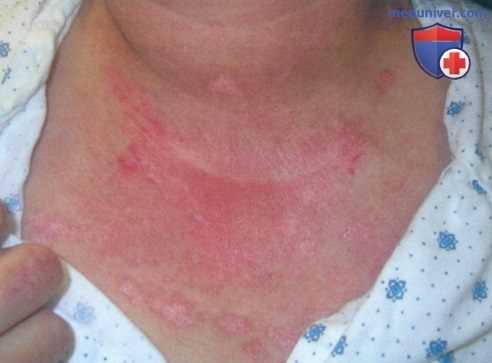
Дерматомиозит, эритема и пойкилодермия, связанные с воздействием солнца, в области декольте у 35-летней женщины
в) Внутривенное лечение дерматомиозита:
• Внутривенная пульс-терапия метилпредпизолона считается предпочтительной для тяжелого течения болезни и при торпидных случаях миозита.
• Отмечается значительное число пациентов, резистентных или частично реагирующих па стероиды или иммуносупрессивные препараты. Недавние исследования выявили эффективность внутривенного иммуноглобулина как препарата второй линии.
- При лечении пациентов с дерматомиозитом с помощью внутривенного введения иммуноглобулина было показано статистически достоверное улучшение мышечной силы и некоторое улучшение кожных проявлений заболевания.
- Пациенты получали 1 г/кг/день иммуноглобулина в течение двух дней каждые 4 недели.
г) Другие методы лечения:
• Для восстановления мышечной силы рекомендуются физиотерапия и/или специальные методы лечения.
• Фотозащитные мероприятия включают применение солнцезащитных препаратов широкого спектра, ношение защитной одежды и ограничение времени пре бывания на солнце.
• Новые биологические препараты, включая ингибиторы фактора некроза опухолей-альфа, испытываются в настоящее время для применения при дерматомиозите у детей и взрослых.
д) Скрининг злокачественных опухолей:
• У пациентов старше 50 лет после начала лечения необходимо исключить признаки малигиизации.
• Для женщин без факторов риска достаточно полного ежегодного обследования яичников, молочных желез и прямой кишки.
• С учетом возраста пациента и семейного анамнеза выполняется маммография и/или колоноскопия. Некоторые специалисты рекомендуют полное обследование пациентов старше 50 лет с дерматомиозитом.
• Если с момента установления диагноза прошло более двух лет, поиск злокачественной опухоли не обязателен. В течение первого года наблюдения диагноз первичной злокачественной опухоли устанавливается в шесть раз чаще. После первого года риск становится таким же, как в общей популяции.
е) Рекомендации пациентам с дерматомиозитом. Пациенту необходимо разъяснить всю важность солнцезащитных мероприятий. Следует указать на серьезный характер заболевания и его прогноз, поскольку у многих пациентов мышечная слабость сохраняется даже тогда, когда течение заболевания удается взять под надежный контроль. Пациенты должны понимать, что принимаемые ими лекарственные препараты наряду с пользой увеличивают риск нежелательных побочных эффектов, поэтому врача следует информировать о возникновении любых неблагоприятных явлений. В связи с приемом целого ряда препаратов женщинам детородного возраста необходимо предохраняться от беременности.
ж) Наблюдение пациента врачом. Пациенты нуждаются в очень внимательном и регулярном наблюдении для контроля медикаментозного лечения и общего состояния. Это необходимо потому, что высокие дозы стероидов и стероид-сберегающих препаратов, таких как метотрексат, обладают потенциалом многочисленных побочных эффектов. Необходимы лабораторные тесты по всем параметрам, связанным с приемом токсических медикаментов, используемых при лечении. Для профилактики некоторых побочных эффектов сильнодействующих медикаментов пациенты также нуждаются в физиотерапии и специальных добавках, таких как кальций и фолиевая кислота.
Дерматомиозит. Причины появления и диагностика
а) Пример из истории болезни. 55-летняя латиноамериканка обратилась к врачу по поводу распространенной сыпи и повышенной мышечной слабости. Сыпь появилась у нее два месяца назад, предположительно как фоточувствительная реакция на новый назначенный препарат гидрохлоротиазид. Пациентка прекратила прием гидрохлоротиазида, и после применения местных кортикостероидов выраженность сыпи уменьшилась. В последнее время женщина испытывала затруднения при вставании со стула, ходьбе и поднимании рук над головой. При осмотре была выявлена гелиотропная сыпь, натогномоничная для дерматомиозита, и папулы Готтрона.
Отмечалась также околоногтевая эритема и чешуйки красного цвета па волосистой части кожи головы. При неврологическом исследовании была выявлена проксимальная миопатия. Больная также жаловалась на затруднения при глотании хлеба. Активность ферментов мышечной ткани была повышена в незначительной степени. Лечение, заключавшееся в ежедневном приеме 60 мг преднизона и аппликации местных стероидов на пораженные участки, оказалось эффективным и две недели спустя самочувствие пациентки улучшилось, при этом сыпь побледнела. После шестинедельного ежедневного приема преднизона в дозе 60 мг больной назначен метотрексат еженедельно по 10 мг с целью последующего постепенного снижения дозы стероидов. Некоторое время улучшение продолжалось, по после снижения дозы стероидов высыпания рецидивировали.
Была назначена физиотерапия и начато лечение микроэлементами кальция для предупреждения стероид-индуцированного остеопороза. Для минимизации побочных действий метотрексата больная также принимала по I г фолиевой кислоты ежедневно. Шесть месяцев спустя она чувствовала себя хорошо, принимая 7,5 мг метотрексата еженедельно и 20 мг преднизолона ежедневно.
Начальные проявления дерматомиозита на груди, лице и руках у 55-летней женщины: наблюдается выраженная эритема фиолетового цвета с шелушением. Интенсивная темнокрасная эритема особенно заметна на лице сбоку Крупный план гелиотропной (фиолетовой) сыпи вокруг глаз у пациентки, представленной на рисунке выше Двусторонняя гелиотропная сыпь у пациентки, представленной на рисунке выше - патогномоничный признак дерматомиозита Поражение кисти у пациентки, представленной на рисунке выше: над суставами пальцев кисти стрелками отмечены две папулы Готтрона, обратите также внимание на эритематозные ногтевые валики - околоногтевую эритему
б) Распространенность (эпидемиология):
• Редкое идиопатическое воспалительное заболевание, поражающее поперечно-полосатые (скелетные) мышцы и кожу.
- Прегрессирующая симметричная слабость проксимальных мышц.
- Характерная гелиотропная сыпь.
• Заболеваемость дерматомиозитом составляет 5,5 случаев на 1 млн человек ежегодно.
• Наиболее часто болеют женщины, соотношение по лов 2:11.
• Заболевание развикается в любом возрасте, по чаще отмечается у детей и взрослых старше 40 лет.
• Сочетание со злокачественными опухолями наблюдается в 15-25% случаев, в основном опухоли выявляются у больных старше 50 лет.
• С дерматомиозитом наиболее часто ассоциируются злокачественные опухоли молочной железы, яичников, легких, желудочно-кишечного тракта. У пациентов, страдающих дерматомиозитом и раком, преобладает рак яичников. У детей с дерматомиозитом рак, как правило, не развивается.
в) Этиология (причины), патогенез (патология):
• Полагают, что дерматомиозит является аутоиммунным заболеванием неизвестной этиологии. Определенную роль в патогенезе заболевания могут играть факторы окружающей среды и инфекционные агенты.
• Дерматомиозит является микроангиопатией, поражающей кожу и мышцы. Мышечная слабость и кожные проявления могут быть результатом активации и отложения комплемента, вызывающего лизис эндомизиальных капилляров и мышечную ишемию.
Улучшение у пациентки после двух недель перорального приема преднизона. Вокруг глаз и в области декольте все еще определяется гелиотропная сыпь. Эритема на границе роста волос служит проявлением поражения волосистой части кожи головы Классическая гелиотропная сыпь вокруг глаз у 19-летней девушки была расценена как дерматомиозит («гелио-тропный» цвет - розово-фиолетовый оттенок, характерный для цветков гелиотропа). Сыпь разрешилась после приема преднизона и гидроксихлорохина Поражение кисти с папулами Готтрона в области суставов пальцев у 19-летней девушки, представленной на рисунке выше. Отмечается эритема ногтевого валика и «рваная» кутикула (симптом Самитца) Ювенильный дерматомиозит у мальчика. Обратите внимание, что эритематозные папулы и бляшки локализуются в основном над суставами пальцев и отсутствуют на участках между суставами. Это типичный пример папул Готтрона, которые особенно выражены при ювенильном дерматомиозите
г) Клиника:
• Двусторонняя периорбитальная гелиотропная эритема (патогномоничная) и шелушащийся фиолетовый папулезный дерматит у пациентов с жалобами на слабость мышц проксимальных отделов конечностей указывают на дерматомиозит.
• В классических случаях пациенты жалуются на затруднения при подъеме по лестнице, вставании с места или причесывании волос. Кожные проявления могут предшествовать или сопутствовать поражению мышц, либо возникают вслед за таким поражением. Иногда кожные высыпания наблюдаются более чем за год до развития мышечной слабости.
• Поражение кистей включает аномалии ногтевых валиков и папулы Готтрона. «Изъеденные молью» кутикулы, так называемый симптом Самитца, сочетаются с околоногтевой эритемой и телеангиэктазиями.
• Папулы Готтрона - однородные фиолетово-красные папулы - в типичных случаях располагаются над пальцевыми суставами и по боковым поверхностям пальцев. Вместо папул или в дополнение к ним на суставах пальцев могут наблюдаться бляшки. Папулы особенно выражены в случаях ювенильного дерматомиозита.
д) Локализация дерматомиозита:
• Лицо - характерна гелиотропная сыпь вокруг глаз. «Гелиотропный» цвет является розово-фиолетовым оттенком, в который окрашены цветки гелиотропа. Наблюдается также гелиотропная сыпь темно-красного цвета. Гелиотропная сыпь двусторонняя и симметричная.
• Поражение кистей обычно проявляется папулами Готтрона (и бляшками), аномалиями ногтевых валиков и кутикул.
• Шея и верхняя часть туловища - красная сыпь или высыпания по типу пойкилодермии развиваются в области декольте или в «области шали» (область шеи и плеч). Пойкилодермия проявляется гиперпигментацией кожи различных оттенков, что связано с телеангиэктазиями. Высыпания на этих участках могут шелушиться, напоминая псориаз.
• На конечностях могут возникать эритематозные бляшки и папулы с шелушением.
• Волосистая часть кожи головы часто поражается эритемой и шелушением, эти проявления напоминают себорею или псориаз.
• Участки, открытые воздействию солнца, поражаются чаще, их вид ухудшается при инсоляции. Этот факт объясняет наличие большинства кожных признаков на лице и верхней области груди. Несмотря на это, пациенты редко жалуются на фоточувствительность.
е) Анализы при дерматомиозите:
• Повышенная активность мышечных ферментов, признаки воспаления на электромиограмме и воспалительные инфильтраты в мышечных биоптатах подтверждают диагноз дерматомиозита. В острую активную фазу заболевания может повышаться активность следующих мышечных ферментов: креатининкиназы, лактатдегидрогеназы, алаиинаминотрансферазы, аспартатаминотрансферазы и альдолазы. Следует отметить, что необходимо определить уровни всех ферментов, поскольку повышенную активность может иметь только один из них.
• У пациентов с характерными кожными признаками и повышенным уровнем мышечных ферментов диагноз может быть установлен с полной уверенностью.
Если проявления являются не такими очевидными, проводится электромиография и биопсия мышц.
• Диагноз может быть подтвержден положительным результатом тестов па наличие антител, таких как AHA, анти-Mi-2 и анти-jo-1. Обязательное определение этих антител при диагностике дерматомиозита не требуется, поскольку фактически эти миозит-специфичные антитела положительны только у 30% пациентов с дерматомиозитом. Пациенты с анти-Mi-2 обычно имеют лучший прогноз.
• Другие папулосквамозные заболевания, такие как простой лишай и псориаз, следует дифференцировать путем биопсии, однако гистологическая картина дерматомиозита не отличается от таковой при кожной красной волчанке.
Читайте также:
- КТ, МРТ при неходжкинской лимфоме слизистого пространства глотки
- Ограниченный плацентарный мозаицизм. Особенности
- Показания для стереотаксической операции при гломусной опухоли и ее эффективность
- Прямокишечно-влагалищный свищ при раке шейки матки, влагалища или вульвы
- Диастолические шумы сердца. Продолжительные шумы сердца
