Дифференциальная диагностика тунельных невропатий. Лечение туннельных невропатий.
Добавил пользователь Валентин П. Обновлено: 25.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: компрессионная невропатия, компрессионно-ишемическая невропатия, ловушечная невропатия, капканный синдром, Tunnel syndrome
Туннельные синдромы: причины появления, симптомы, диагностика и способы лечения.
Определение
Туннельные синдромы – это группа заболеваний, причиной которых является локальная компрессия (защемление) и ишемия (нарушение кровоснабжения) периферических нервов, характеризующаяся болью и/или снижением их функций (двигательных и чувствительных).
Туннельные невропатии среди всех заболеваний периферической нервной системы составляют до 40%, причем чаще страдают лица наиболее трудоспособного возраста – 30-50 лет. В литературе описано более 30 форм туннельных невропатий.
Причины появления туннельных синдромов
Головной и спинной мозг получают и отсылают информацию к мышцам, железам и рецепторам. Информация, поступающая к внутренним органам, проходит по нервам. Для большинства периферических нервов характерны три особенности, защищающие их от физической деформации:
- волнообразный ход ненатянутого нерва;
- эластичность;
- расположение нервов относительно суставов предохраняет их от избыточных растяжений во время движений конечностей.
Туннели являются естественными анатомическими структурами, образованными мышцами, связками, фасциями, сухожилиями, костями.
Основным предрасполагающим фактором развития туннельной нейропатии является узость того или иного анатомического туннеля, через который проходят нервы. Сдавлению подвергаются не только нервы, но и сосуды, идущие параллельно нервным стволам, поэтому некоторые туннельные синдромы являются нейроваскулярными.
Широкое распространение туннельных синдромов – это прямое следствие профессиональной деятельности, связанной с длительной статической нагрузкой (монотонной работой за компьютером у офисных работников, профессиональной деятельностью музыкантов, художников, спортсменов). Основным фактором местного патологического воздействия является перенапряжение связочного аппарата и мышц, окружающих нерв. Наибольшая доля туннельных синдромов (80%) связана с поражением верхних конечностей.
Второе место по распространенности занимают посттравматические периферические нейропатии - они развиваются на фоне или после перенесенной инфекции, чаще вирусной этиологии.
Туннельные невропатии часто наблюдаются при эндокринных заболеваниях (сахарном диабете, гипотиреозе, акромегалии), патологиях суставов (подагре, деформирующем остеоартрозе, ревматоидном артрите), объемных образованиях самих нервов (шванноме, невроме), при паранеопластических полиневропатиях (саркоме, липоме), депозитарных невропатиях (амилоидозе), наследственной склонности к параличам от сдавления, а также при некоторых физиологических изменениях гормонального статуса (беременности, лактации, климаксе), приеме пероральных контрацептивов. К нарушению функции периферических нервов могут приводить механическая травматизация, ишемия (которая может быть первичной или возникать вслед за компрессией или одновременно с ней), венозный застой, отек тканей.
Известны семейные формы туннельных невропатий, обусловленные, по-видимому, как избыточным анатомическим сужением тех или иных каналов, так и наследуемыми аномалиями (дополнительными мышцами и сухожилиями, рудиментарными костными шпорами и фиброзными тяжами).
Туннельные синдромы разделяются в зависимости от пораженных нервов на нейропатии черепных нервов, нейропатии плечевого пояса и верхних конечностей, нейропатии тазового пояса и нижних конечностей.
- Карпальный синдром (запястный туннельный синдром) является самой распространенной формой компрессионно–ишемической невропатии, встречающейся в клинической практике. Развивается вследствие сдавливания срединного нерва в том месте, где он проходит через запястный канал под поперечной связкой запястья – удерживателем сухожилий сгибателей пальцев.
- Кубитальный синдром развивается при компрессии локтевого нерва на уровне локтевого сустава.
- Фибулярный синдром – невропатия малоберцового нерва при его сдавлении на уровне коленного сустава, а именно в области головки малоберцовой кости.
- Тарзальный синдром – невропатия нижней конечности, которая возникает в результате сдавления большеберцового нерва, проявляющаяся болью в области голеностопного сустава по внутренней стороне стопы.
- В случае краниальных нейропатий поражаются глазодвигательный, тройничный, лицевой нервы.
По срокам развития туннельные синдромы подразделяют на острые (развиваются от нескольких дней до 4-х недель), подострые (развиваются в течение нескольких недель) и хронические, в т.ч. рецидивирующие (развиваются в течение нескольких месяцев или лет).
Симптомы туннельных синдромов
Тяжесть повреждения нерва, вызванного острой или хронической компрессией, зависит от силы и продолжительности компрессии, а также от размеров нервного волокна, его положения в нервном стволе, количества и размеров пучков нервных волокон.
Полная картина туннельного синдрома включает в себя чувствительные (боль, парестезии, онемение), двигательные (снижение функции, слабость, атрофии) и трофические нарушения.
Возможны различные варианты клинического течения. Чаще всего заболевание дебютирует болью или другими чувствительными расстройствами. Реже – начало характеризуется двигательными нарушениями. Трофические изменения обычно выражены незначительно и только в запущенных случаях.
Сначала боль появляется во время движения (нагрузки), а по мере развития патологии возникает и в покое. Для туннельных синдромов характерны чувство онемения, покалывания по ходу поврежденного нерва, ощущение прохождения электрического тока (электрический прострел), жгучая боль. Двигательные нарушения возникают вследствие поражения двигательных ветвей нерва и проявляются снижением силы, быстрой утомляемостью. В некоторых случаях прогрессирование заболевания приводит к атрофиям, развитию контрактур («когтистая лапа», «обезьянья лапа»). При компрессии артерий и вен возможно развитие сосудистых расстройств, что проявляется побледнением, снижением локальной температуры кожного покрова или появлением синюшности и отечности в области поражения.
Диагностика туннельных синдромов
Как правило, диагноз устанавливается на основании характерных клинических проявлений. Удобным для клинициста является использование ряда клинических тестов, которые позволяют дифференцировать различные виды туннельных синдромов.
При наличии у больного признаков компрессионно-ишемического поражения периферических нервов необходимо проведение стандартного комплекса исследований, который включает:
- общий соматический осмотр с определением основных витальных функций;
- неврологический осмотр с использованием специфических тестов; (добавочные ребра, костные мозоли, костные отростки, переломы, вивихи и др.);
- нейровизуализацию (магнитно-резонансную или компьютерную томографию) участка компрессии нервного ствола, позвоночника и др.;
- электрофизиологические методы исследования (электронейромиографию для определения скорости проведения импульса по нерву и уточнения уровня поражения нерва);
- допплерографию сосудов конечностей с выполнением сгибательно-разгибательных проб;
- клинический анализ крови;
Диагностикой и лечением туннельного синдрома занимается врач-невролог. В ряде случаев может потребоваться консультация травматолога. Ортопеды и пластические хирурги также сталкиваются с компрессионной нейропатией. Нейрохирурги чаще других врачей оперируют больных с туннельными синдромами.
Лечение туннельных синдромов
При возникновении первых признаков заболевания необходимо максимально ограничить движения в суставе и, как следствие, травмирование нерва. В течение двух-трех недель следует избегать той деятельности, которая усугубляет симптомы заболевания. Для уменьшения отека рекомендуют прикладывать холод к области поражения.
Целью терапии является декомпрессия нервного ствола и восстановление его функций. В качестве патогенетической терапии используются дегидратирующие препараты, лекарственные средства, улучшающие микроциркуляцию в периферических сосудах, препараты для усиления регенерации нервных волокон и улучшения проведения возбуждения в нервномышечных синапсах. Применяются физиотерапевтические методы, акупунктура, массаж, лечебная физкультура.
Объем и последовательность оказания лечебной помощи зависят от состояния больного, сопутствующей патологии, вида и степени поражения нервного ствола. При острых невропатиях без сопутствующей патологии, как правило, хирургическое лечение не показано. Методы консервативного лечения включают:
- купирование болевого синдрома с помощью нестероидных противовоспалительных препаратов, аналгетиков, антиконвульсантов, транквилизаторов, витаминов группы В, лечебно-медикаментозной блокады с кортикостероидами в область туннеля, холодовой терапии;
- противоотечную терапию венотониками, диуретиками;
- улучшение микроциркуляции за счет сосудорасширяющих препаратов;
- усиление регенерации нервных волокон с помощью препаратов альфа-липоевой кислоты, нейропротекторов;
- фонофорез, электрофорез, лазеротерапию, рефлексотерапию, магнитотерапию;
- электростимуляцию (при наличии парезов);
- бальнеотерапию (радоновые, сероводородные, жемчужные ванны).
Выбор того или иного препарата должен быть сделан на основе клинических проявлений и индивидуальных особенностей пациента с учетом возможности развития побочных эффектов.
К хирургическому лечению обычно прибегают, когда исчерпаны другие возможности оказания помощи пациенту. Оно необходимо при острой компрессии с нарастающей гематомой или отеком, при наличии выраженного прогрессирующего болевого синдрома и грубых вегетативно-трофических нарушений, открытых повреждений, симптомов выпадения (двигательных, чувствительных и др.). Хирургическое вмешательство обычно заключается в освобождении нерва от сдавления, «реконструкции туннеля».
Осложнения
Туннельные синдромы на тяжелых запущенных стадиях способны привести к мышечной атрофии в области поражения.
Одним из осложнений карпального синдрома является развитие контрактуры. При этом рука приобретает вид куриной или обезьяньей лапы. Человек, долгое время страдающий туннельным синдромом и не обратившийся к специалистам, теряет способность сжимать руку в кулак, сгибать большой палец.
Еще одним следствием запущенного заболевания являются трудности при подъеме и удержании предметов в руке.
Профилактика туннельных синдромов
Профилактические меры в отношении туннельной невропатии заключаются в правильной организации рабочего места:
- стулья и кресла должны быть эргономичными и иметь подлокотники;
- при работе с клавиатурой локтевые суставы должны сгибаться под углом в 90 градусов;
- при долгой и монотонной работе для запястья следует применять специальные бандажи, а кисть руки должна лежать на поверхности стола, а не висеть в воздухе.
Избежать развития туннельного синдрома можно, если регулярно выполнять гимнастику, направленную на снятие нагрузки с тех суставов, которые из-за профессиональной деятельности страдают больше всего.
- Болевые синдромы в неврологической практике / Под ред. О.В. Левина. — Спб: МедПРЕСС, 2010. — 308 с.
- Клинические рекомендации. Мононевропатии. Минздрав РФ, 2017.
- Пизова Н.В. Туннельные синдромы запястного и кубитального каналов как наиболее распространенные варианты компрессионных невропатий верхних конечностей. Медицинский совет. 2020;(19):52–60. doi: 10.21518/2079-701X2020-19-52-60.
- Котов А.С., Елисеев Ю.В. Туннельные синдромы. «РМЖ» №22 от 15.10.2014. С. 1586.
Современные представления о диагностике и лечении карпального туннельного синдрома
Авторы: Белова Н.В. 1 , Юсупова Д.Г. 1 , Лагода Д.Ю. 1 , Вершинин А.В. 1 , Вуйцик Н.Б. 1 , Супонева Н.А. 2 , Арестов С.О. 1 , Гуща А.О. 1
1 ФГБНУ «Научный центр неврологии»
2 ФГБНУ «Научный центр неврологии», Москва
Для цитирования: Белова Н.В., Юсупова Д.Г., Лагода Д.Ю. и др. Современные представления о диагностике и лечении карпального туннельного синдрома. РМЖ. 2015;24:1429-1432.
В статье освещены современные представления о диагностике и лечениикарпального туннельного синдрома

Для цитирования. Белова Н.В., Юсупова Д.Г., Лагода Д.Ю., Вершинин А.В., Вуйцик Н.Б., Супонева Н.А., Арестов С.О., Гуща А.О. Современные представле- ния о диагностике и лечении карпального туннельного синдрома // РМЖ. 2015. No 24. С. 1429–1432.
В литературе описано более 30 форм туннельных невропатий [1], и они, по разным источникам, составляют в настоящее время 23–40% всех заболеваний периферической нервной системы [2]. При сдавлении нерва в канале или туннеле развивается локальное повреждение миелиновой оболочки, что приводит к снижению скорости проведения возбуждения по нерву в области компрессии. Длительная компрессия нерва приводит к необратимым последствиям и дегенерации его волокон с последующей неврогенной атрофией мышц и стойкой потерей функции.
Одной из самых распространенных компрессионных невропатий в мире является невропатия срединного нерва в запястном канале, или карпальный туннельный синдром (КТС). Распространенность КТС составляет 150 на 100 тыс. населения. Ряд специалистов в Америке, Европе, России и странах СНГ утверждают, что каждый год сотни тысяч рабочих и служащих, занятых в сельском хозяйстве, промышленности, а также занимающихся офисной и творческой работой, становятся временно нетрудоспособными вследствие различных производственных травм, связанных с перегруженностью костно-мышечной системы рук, в т. ч. и КТС [3, 4].
КТС впервые был описан J. Parget в 1863 г., более подробное описание было дано G. Phalen в 1949 г. [5]. Чаще всего КТС – профессиональное заболевание, встречающееся у офисных служащих, долгое время работающих за компьютером [5, 6], а также работников других специальностей, выполняющих монотонные сгибательно-разгибательные движения кисти (например, пианисты, художники, ювелиры и т. д.). Однако известно, что у женщин КТС встречается в 5–6 раз чаще, чем у мужчин, нередко бывает ассоциирован с гормональными перестройками в организме (беременность, климактерический период, старение), ревматологическими заболеваниями [7], эндокринной патологией (сахарный диабет, гипотиреоз и др.), даже при отсутствии явного компрессионно-ишемического воздействия [8]. Многофакторность КТС подтверждают также результаты исследования у мужчин-рыбаков, среди которых КТС встречался чаще при условии длительного нахождения рук в холодной воде [9].
Клиническая картина КТС представлена: 1) чувствительными нарушениями в виде онемения и парестезий в зоне иннервации срединного нерва на кисти, особенно усиливающихся в ночное время или после пробуждения; 2) двигательными нарушениями в виде парезов I–III пальцев кисти; 3) атрофией мышц возвышения большого пальца; 4) вегетативными нарушениями в виде нейропатической боли, отека пальцев и кистей, трофических изменений кожи, ногтей, синдрома Рейно [10]. При прогрессировании КТС может приводить к снижению трудоспособности, чаще всего в связи с выраженным нейропатическим болевым синдромом или потерей функции вследствие развития парезов и атрофии мышц кисти.
Большим подспорьем в диагностике как для практических врачей, так и для исследователей являются специализированные клинические шкалы и опросники. Если ранее они воспринимались как дополнение, то в настоящее время они считаются наиболее адекватными средствами оценки состояния пациента и широко используются во многих областях медицины. Для пациентов с дисфункцией верхних конечностей и нейропатической болью в руке разработано множество опросников [11]. Однако наиболее информативным в диагностике КТС является Бостонский опросник (Boston Carpal Tunnel Questionnaire – BTCQ) [12]. Он состоит из шкалы тяжести симптомов и шкалы функционального дефицита. Опросник заполняется пациентом самостоятельно и достаточно удобен для интерпретации лечащим врачом.
Согласно правилам надлежащей клинической практики и международным принципам проведения научных исследований, использование разработанной за рубежом версии шкалы или опросника возможно только после прохождения процедуры валидации с последующей кросс-культурной адаптацией. BTQS уже был переведен на итальянский, шведский, китайский и португальский языки, однако русскоязычной версии до сих пор разработано не было. В настоящее время в ФГБНУ «Научный центр неврологии» начата валидация BTQS для российской популяции.
Особенности осмотра пациента с подозрением на КТС заключаются в необходимости мультимодальной оценки чувствительности, мышечной силы и вегетативных нарушений. Особое внимание обращают на исследование чувствительности в первых 3 пальцах и медиальной поверхности безымянного пальца, на ладони и запястье (болевая, вибрационная, тактильная, температурная, дискриминационная чувствительность) [13].
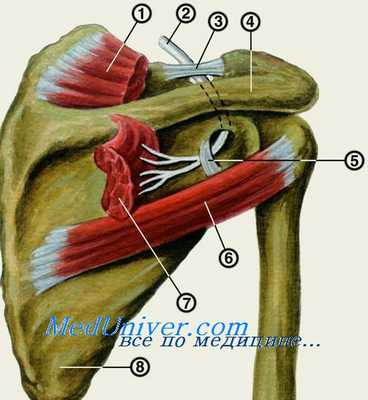
Следует затем внимательно визуально оценить объем мышц тенара, а также провести оценку силы мышц кисти с помощью динамометрии либо различных проб. В основном исследуют длинный сгибатель большого пальца (рис. 1), короткую мышцу, отводящую большой палец кисти (рис. 2), мышцу, противопоставляющую большой палец кисти (рис. 3).
Также при осмотре важно обратить внимание на проявления вегетативных расстройств, указанных выше [10].
Существуют различные пробы на выявление компрессии срединного нерва на уровне запястного канала. Наиболее известные – проба Фалена прямая и обратная (рис. 4) и симптом Тиннеля. В 30–50% случаев они дают ложноположительный результат.
Одной из первоочередных задач ЭНМГ является дифференциальная диагностика. В исследовании Witt (2000) описаны 12 пациентов, которым в результате ошибочного диагноза проведено оперативное лечение КТС без эффекта [17]. Дифференцировать КТС следует с мононевропатиями (кубитальный туннельный синдром, пронаторный синдром), генерализованными невропатиями, синдромом выходного отверстия, радикулопатиями, миелопатиями С5–С8, сирингомиелией, лигаментитами, тенденитами, болезнью мотонейрона, рассеянным склерозом, болезнью Рейно.
ЭНМГ также позволяет объективно определить степень повреждения нерва. Можно использовать различные классификации выраженности нарушения проведения по нерву, например, Seddon & Sunderland (1951): стадии I–V, Canterbury (1992): степени 0–6, Padua (1997): степени 0–5. Использование шкал помогает наиболее точно оценить состояние пациента и определить прогноз оперативного лечения. Необходимо отметить, что данные классификации объединяют в себе электрофизиологические и морфологические признаки деградации нерва, таким образом, являются отражением патогенеза заболевания. Определенно ясно, что чем лучше показатели ЭНМГ, тем лучше прогноз оперативного лечения у данного пациента. Однако описаны случаи, когда пациенты с грубым нарушением проводящей функции нерва были успешно прооперированы и довольны лечением [18–22].
Ультразвуковое исследование (УЗИ) в диагностике КТС применяется сравнительно недавно, повсеместно используется с 2000 г. Этот метод, в отличие от ЭНМГ, позволяет оценить анатомию нерва без оценки его функции и, кроме того, визуализировать окружающие структуры, воздействующие на нерв. Несмотря на достаточно высокую информативность УЗ-методики, это субъективный, оператор-зависимый метод. Тем не менее он может применяться не только для диагностики, но и нести навигационную [23], а также мониторирующую в послеоперационном периоде функцию [24]. Несомненно, эффективность методики значительно возрастает в совокупности с клиническим и, главное, нейрофизиологическим обследованием – стимуляционной ЭНМГ [25]. Важно отметить, что до сих пор нет универсальной классификации для УЗИ и морфологических находок в измененном периферическом нерве. Существуют различные УЗ-протоколы, включающие разнообразный набор исследуемых параметров, наиболее показательными из которых считаются площадь поперечного сечения срединного нерва на уровне гороховидной кости (норма – 4–9 мм2) [26], а также наличие «симптома песочных часов», убедительно указывающего на компрессию нерва (рис. 6).
Кроме того, при УЗИ измеряются толщина поперечной связки, толщина короткой мышцы, отводящей большой палец, снижение высоты в дистальном сегменте запястного канала и уточняются изменения интраневральной васкуляризации при энергетическом допплеровском картировании [27]. В послеоперационном периоде УЗИ проводится по тому же протоколу, с оценкой всех перечисленных выше параметров, но особо обращается внимание на: 1) уменьшение площади поперечного сечения, отражающее корректное выполнение оперативного вмешательства [26]; 2) неполное рассечение карпальной связки (указывает на обратное); 3) признаки интраоперационной травмы нерва.
Лечение КТС – подчас непростая задача. Существуют консервативные и хирургические способы лечения КТС. После установления окончательного диагноза обычно пациенту предлагается консервативная терапия, в особенности на ранних сроках заболевания. Оперативное вмешательство рекомендуется при неудовлетворительных результатах консервативного лечения, до возникновения стойкой потери функции [28, 29]. Консервативное лечение в виде лечебных блокад с глюкокортикостероидами в карпальный канал, физиотерапии, кинезиотейпирования, ношения ортеза эффективно обычно в первые 6 мес. от начала заболевания, т. е. до формирования стойкого болевого синдрома, чувствительного дефицита или двигательных нарушений. При всем богатстве выбора в настоящее время доказана эффективность только одного вида консервативного лечения – лечебных блокад. По рекомендации Американской ассоциации ортопедических хирургов (AAOS, 2011) [28] они проводятся в период от 2 до 7 нед. от начала заболевания. В настоящее время назвать точное число необходимых инъекций и сроки их проведения довольно сложно, т. к. все зависит от длительности эффекта выполненной процедуры у каждого конкретного пациента [30]. В связи с риском развития спаечного процесса в канале многие специалисты проводят не более 3 блокад с интервалом 3–5 дней. При отсутствии положительной динамики по клиническим и инструментальным данным рекомендуется оперативное лечение – уровень доказательности A, I (AAOS, 2011) [28].
По данным Gelfman (2009), операция декомпрессии нерва на уровне карпального канала является одной из самых часто проводимых в США (350 тыс. процедур в год) [31]. Чрезвычайно важно понимать, насколько может быть эффективным хирургическое лечение при КТС. По результатам исследований, проведенных в University of Maryland Medical Centre, 70–90% пациентов, которым была выполнена операция, навсегда освободились от боли и онемения в ночные часы. Более того, хирургическое лечение, по их мнению, гораздо эффективнее терапии медикаментами и физиотерапии. В Ист-Кенте (Великобритания) проведен опрос 6000 пациентов с КТС, которым была выполнена декомпрессия срединного нерва на уровне запястья. У половины пациентов после операции полностью регрессировали все жалобы, 75% пациентов довольны результатами. У 87% состояние в той или иной степени улучшилось [32]. То есть при КТС хирургическое лечение можно смело отнести к разряду методов, сохраняющих орган (функцию). Однако необходимо четко донести до пациента, что оперативное вмешательство может быть эффективным только в тех случаях, когда восстановление в принципе возможно. J.H.J. English и D.P. Gwynne-Jones, проанализировав 10-летний опыт хирургического лечения и наблюдения 2300 пациентов, выявили корреляцию между тяжестью КТС и возрастом: у пожилых пациентов степень страдания нерва по данным ЭНМГ была выше, особенно в возрасте старше 65 лет. Существенное превышение (более 60%) частоты развития данного синдрома в возрастной популяции 70–79 лет ставит, однако, под сомнение эффективность лечения пациентов в данной возрастной группе ввиду отсутствия продолжительного эффекта [33].
Существует большое количество модификаций оперативного лечения КТС, базирующихся всего на 2 основных методах: открытом (рис. 7) и мини-инвазивном (рис. 8).
Оба эти метода направлены на эффективную декомпрессию срединного нерва в канале путем полного рассечения карпальной связки. В настоящее время не доказана бóльшая эффективность того или иного метода оперативного вмешательства. В ФГБНУ НЦН специалистами отделения нейрохирургии выполняется минимально инвазивная декомпрессия срединного нерва, позволяющая использовать общехирургический инструментарий при размерах хирургического доступа до 15 мм в проекции входа нерва в карпальный канал. Операции при КТС относятся к малым хирургическим вмешательствам. Госпитализация обычно занимает не больше 2–3 дней. Показано, что пациенты, которым выполнялся мини-инвазивный доступ, быстрее возвращались на работу [34], однако долгосрочный прогноз у всех пациентов при условии полного рассечения карпальной связки был одинаков [34, 35]. Большинство авторов приводят данные о том, что после эндоскопических операций больные приступали к рабочим обязанностям на 2 дня раньше, однако необходимо понимать, что здесь важнейшую роль играет не метод операции, а вид занятости пациента. Так, Cowan et al. показали, что офисные работники могли приступить к обязанностям в адаптированных условиях труда уже на 7-й день после вмешательства, к обычной своей работе – через 10 дней [36]. Остальным пациентам требовалось для возвращения на службу 18 и 30 дней соответственно. Также существует интересное наблюдение, что пациенты, стремившиеся пораньше вернуться на работу еще до операции, приступают к своим обязанностям быстрее, чем те, кто планировал дольше не выходить на работу (пациенты в сравнимых группах) [36]. В октябре 2015 г. группой ученых из Швеции опубликованы результаты метаанализа различных способов хирургического лечения [37], который наряду с другими исследованиями показал преимущества и недостатки различных методов: в частности, более раннее исчезновение послеоперационной боли наряду с высокой частотой рецидива нейропатии при проведении эндоскопических вмешательств по сравнению с микрохирургическими. При этом статистически значимых различий в плане осложнений, сроков возобновления работы, общего удовлетворения пациентов выявлено не было.
Очевидно, что немаловажным аспектом эффективного лечения КТС является реабилитация в послеоперационном периоде. На сегодняшний день среди специалистов, занимающихся туннельными невропатиями, нет консенсуса в отношении сроков и объема реабилитационных мероприятий, а также пока не разработан четкий алгоритм выбора эффективной реабилитационной программы для той или иной группы пациентов с КТС.
В заключение данного обзора следует еще раз подчеркнуть важность проблемы КТС. На первый взгляд, КТС кажется малозначимым заболеванием, однако он становится причиной инвалидизации трудоспособного населения и ведет к серьезным затратам на лечение как в России, так и за рубежом [38]. Несмотря на характерную клиническую картину и простоту диагностики, на практике нередко встречаются ошибки как на этапе установления диагноза, так и при выборе тактики лечения, которые приводят к неудовлетворенности пациентов результатами лечения и последующей стойкой нетрудоспособности со снижением качества жизни. На базе ФГБНУ НЦН была создана группа специалистов, работающих над усовершенствованием диагностики КТС, уточнением показаний к консервативному и оперативному лечению и созданием алгоритма эффективной персонифицированной реабилитационной программы. В нее входят неврологи, нейрофизиологи, нейрохирурги, ортопеды, инструкторы – методисты лечебной гимнастики, лингвисты и программисты.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Дифференциальная диагностика тунельных невропатий. Лечение туннельных невропатий.
Туннельные синдромы. Туннельные невропатии.
Среди частых причин боли и парестезии в конечностях фигурируют туннельные невропатии — поражение периферических нервов в анатомически узких пространствах — костно-фиброзных, мышечно-фиб-розных, либо в отверстиях апоневрозов и мышц, через которые проходят те или иные нервы. Их называют также компрессионно-ишемическими невропатиями, так как в участках сдавления нервы подвергаются ишемии.
Большинство туннельных невропатий возникает в регионах суставов, рядом с которыми располагаются соответствующие каналы и где имеются условия, способствующие повреждению — макро- или микротравматизации.
Непосредственной причиной клинического дебюта туннельных невропатий часто бывает постуральный фактор, например длительное положение на корточках создает условия для сдавления малоберцового нерва в узком канале мезкду головкой малоберцовой кости и фиброзным краем длинной малоберцовой мышцы.
Сдавление может быть результатом спазма той или иной мышцы, участвующей в образовании канала, при болевой МФБД.
Редким, но требующим немедленных действий является синдром мышечных лож, развивающийся вследствие резкого повышения тканевого давления в замкнутом пространстве мышечного ложа. Причины разнообразны, например сдавление тугой повязкой, шиной, лангетом, внутримышечные кровоизлияния, отек, тромбоз глубоких вен, ушибы и т. д., а также перенапряжение мышц при судорогах (столбняк, эпилепсия, эклампсия) либо при интенсивной нагрузке.
Повышение давления в мышечном ложе ведет к нарушению оттока венозной крови, микроциркуляции и ишемии содержащихся в футляре мышц и нервов. При вовлечении крупных мышц и их некрозе возникает ми-оглобинурия.
Синдром характеризуется нарастающей болью, локальным отеком, гиперемией, параличами соответствующих мышц, нередка лихорадка.
При вовлечении нерва присоединяются двигательные и чувствительные расстройства в зоне его иннервации.Характерны плотность и напряжение мышечного ложа при пальпации.
Лечебные мероприятия туннельных невропатий: срочное устранение давления повязок, шин, лангетов и т. д. и немедленное рассечение фасции, при выявлении некроза мышечной ткани — некрэктомия.
Консервативное лечение туннельных невропатий абсолютно неэффективно.
При затягивании с операцией нарастает некроз мышцы, в последующем развивается фиброз тканей, мышечные контрактуры и ретракции сухожилий.
Инъекционные невропатии связаны с повторными инъекциями в одну и ту же мышцу с последующим развитием фиброза и сдавления нерва, в частности седалищного, грушевидной мышцей.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника, диагностика и терапия некоторых туннельных синдромов верхних конечностей
В статье представлены современные взгляды на клинику, диагностику и комплексное консервативное лечение туннельных мононевропатий верхних конечностей в остром периоде. Наиболее детально рассмотрены туннельный синдром пронатора, синдром переднего межкостного нерва предплечья, запястного канала, канала Гийона, кубитального канала. Представлены собственные данные о частоте встречаемости различных туннельных синдромов верхних конечностей среди 68 пациентов. На материале 60 пациентов с электрофизиологическими и клиническими критериями впервые выявленной туннельной невропатии срединных нервов на уровне карпального канала без прямой травмы верхних конечностей в анамнезе показаны основные клинические проявления данной патологии, общие и местные факторы риска их развития. Описаны основные виды лечебных мероприятий. В основе лечения туннельных синдромов лежит консервативная терапия, целью которой является декомпрессия нервного ствола и восстановление его функций. Первая и принципиально важная задача, стоящая перед врачом, – максимально быстрое и эффективное купирование боли. Препаратами выбора при необходимости обезболивания являются нестероидные противовоспалительные препараты (НПВП), например хорошо себя зарекомендовавший нимесулид (Найз ® ).
Ключевые слова: туннельные синдромы, факторы риска, клиника, диагностика, лечение, НПВП, нимесулид.
Clinic, diagnostics and therapy of some tunnel syndromes of the upper limbs
Pizova N.V.
Yaroslavl State Medical University
The article presents the modern views on the clinic, diagnostics and complex conservative treatment of tunnel mononeuropathies of the upper limbs in the acute period. The detailed information is given about the pronator tunnel syndrome, the anterior interosseous nerve syndrome, carpel tunnel syndrome, the Guyon tunnel syndrome and cubital tunnel syndrome. The author presents her own data on the frequency of occurrence of various tunnel syndromes of the upper limbs among 68 patients. There are also the results of examination of 60 patients with electrophysiological and clinical criteria of the newly diagnosed neuropathy of the median nerves at the level of the carpal canal without a direct trauma of the upper limbs in the history, the main clinical manifestations of this pathology, general and local risk factors of their development. The main types of treatment are described. The treatment of tunnel syndromes is based on conservative therapy, the purpose of which is the decompression of the nerve trunk and restoration of its functions. The first and fundamentally important task for the doctor is the fastest and most effective relief of pain. The drugs of choice in this case are non-steroidal anti-inflammatory drugs, such as the well-proven nimesulide (Nise ® ).
Key words: tunnel syndromes, risk factors, clinic, diagnosis, treatment, NSAID, nimesulide.
For citation: Pizova N.V. Clinic, diagnostics and therapy of some tunnel syndromes of the upper limbs // RMJ. 2017. № 21. P. 1548–1552.
Статья посвящена ведению пациентов с туннельным синдромом верхних конечностей
Заболевания периферической нервной системы являются в настоящее время социально значимой проблемой. Туннельные невропатии – поражения периферической нервной системы – достаточно часто встречаются в клинической практике [1]. Туннельные невропатии составляют 1/3 от заболеваний периферической нервной системы. В литературе описано более 30 форм туннельных невропатий [2]. Туннельным синдромом (син.: туннельная невропатия, компрессионно-ишемическая невропатия, ловушечная невропатия, капканный синдром) принято обозначать комплекс клинических проявлений (чувствительных, двигательных и трофических), обусловленных сдавлением, ущемлением нерва в узких анатомических пространствах (анатомический туннель). Стенками анатомического туннеля являются естественные анатомические структуры (кости, сухожилия, мышцы), и в норме через туннель свободно проходят периферические нервы и сосуды. Но при определенных патологических условиях канал сужается и возникает нервно-канальный конфликт [3].
На сегодняшний день выявлено множество причин, которые могут привести к развитию компрессионных и компрессионно-ишемических невропатий [4, 5] (табл. 1).
По срокам развития выделяют острые (развиваются в течение от нескольких дней до 4-х недель), подострые (развиваются в течение нескольких недель) и хронические, в т. ч. рецидивирующие (развиваются в течение нескольких месяцев или лет), туннельные невропатии [6].
Основные туннельные невропатии верхних конечностей представлены в таблице 2 [7, 8].
Данные исследований
Лечение
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Туннельные синдромы
Читайте также:
