Дисбарическая газовая эмболия сосудов. Церебральный кровоток при рекомпрессии
Добавил пользователь Владимир З. Обновлено: 20.01.2026
Тромбозы боковых или сагиттального венозных синусов, а также мелких кортикальных вен головного мозга возникают на фоне следующих причин:
- сепсис ("заражение крови") , воспаления придаточных пазух носа, открытых черепно-мозговых травм
- состояний, сопровождающихся повышением свёртываемости крови (гиперкоагуляцией), в том числе полицитемии, серповидно-клеточной анемии, во время беременности или приёма оральных контрацептивов
Венозные тромбозы приводят к повышению внутричерепного давления, распирающим головным болям и очаговым неврологическим симптомам (фокальные судорожные припадки, парезы, параличи и т.д.). Массивные инфаркты паренхимы головного мозга (ишемические инсульты) с вторичным его отёком могут оказываться фатальными для пациента, в том числе в виду возникновения грубых дислокационных синдромов срединных структур или ствола мозга с его защемлением под краем намёта мозжечка на уровне тенториального отверстия.
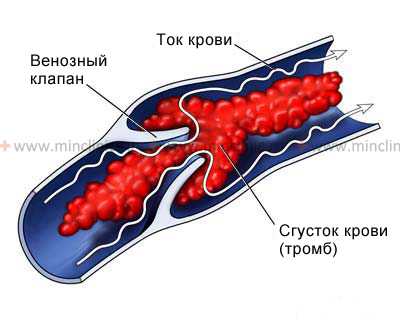
Системная гипотензия
Системная гипотензия в результате приступов Морганьи-Адамса-Стокса и других причин иногда может приводить к ишемии дистальнее участка стеноза (сужения просвета артерии). Инфаркт головного мозга (ишемический инсульт) развивается лишь в условиях длительно сохраняющейся гипотензии, как, например, при остановке сердца. Инфаркты головного мозга (ишемические инсульты) имеют тенденцию локализоваться в удалённых (дистальных) сегментах крупных внутримозговых артерий, в том числе в дистальных зонах бассейнов кровоснабжения средней, передней и задней мозговой артерий. Именно этим вызвано развитие инфарктов головного мозга (ишемических инсультов) в зонах смежного кровоснабжения средней и передней или средней и задней мозговых артерий. В пользу данного диагноза свидетельствуют слабость в проксимальных отделах конечностей и дистальный париетальный дефицит.
Расслоение артерий шеи и головного мозга (цервико-церебральных артерий)
Расслоение стенок крупных артерий шеи с последующим нарушение артериального кровотока по ним может вызвать инфаркт головного мозга (ишемический инсульт). Часто расслоение стенок артерий является причиной инсульта у детей и молодых взрослых людей. При расслоении стенок артерии разделяется средняя оболочка сосуда либо интима отделяется от медии. Транзиторная ишемическая атака (ТИА, микроинсульт) и инфаркт головного мозга (ишемический инсульт) возникают при закупорке сосуда или тогда, когда расслоение стенок артерий вызывает эмболии.
МРТ показывает гематому после расслоения левой внутренней сонной артерии, что сопровождается покраснением лица и повышенным потоотделением у пациента.
Значительное число случаев расслоения стенок артерий шеи и головного мозга обусловлено перенесённой пациентом ранее травмой головы и шеи. Травма может быть как значительной, так и лёгкой степени тяжести. Спонтанное расслоение стенки артерии может произойти при атеросклеротическом её поражении, как осложнение фиброзно-мышечной дисплазии или при гомоцистеинурии, артериите. Часто наблюдают расслоение стенки внутренней сонной артерии, но ему подвержены также позвоночные и основная артерии, ствол средней мозговой и передняя мозговая артерия.
Расслоение стенки внутренней сонной артерии приводит к окулосимпатическому параличу или синдрому Горнера, когда у пациента возникает птоз, миоз и энофтальм. Более чем в 50% случаев расслоений стенки внутренней сонной артерии приводит к появлению прослушивания самим больным шума артериальной крови. Может отмечаться болезненность над луковицей бифуркации сонной артерии.
Вышеперечисленные симптомы и преходящая слепота на один глаз или транзиторная ишемическая атака (ТИА, микроинсульт) часто предшествуют эмболическому инфаркту головного мозга (ишемическому инсульту) или инфаркту в зоне смежного кровоснабжения в каротидной системе. Это оставляет время для лечебного вмешательства. Однако механизм образования расслаивающих поражений сосудов шеи и головного мозга остаётся настолько неопределённым, что адекватная медицинская помощь со стороны медицинского персонала представляется проблематичной.
Лечебные подходы при расслоении стенки сонной артерии в области шеи включают хирургическое обследование и удаление расслаивающегося сгустка и интимы с помощью катетера Фогарти или медикаментозное лечение антикоагулянтами и антиагрегантами. Когда у больного с расслоением стенки сонной артерии отмечают окулосимпатический паралич (синдрому Горнера), или малый инсульт (ТИА, микроинсульт), то предпочтительнее проведение антикоагулянтной терапии варфарином. Хирургическое обследование рекомендуется больным, у которых нарастает тяжесть транзиторной ишемической атаки (ТИА, микроинсульта) или отмечается прогрессирование малого инсульта. После стабилизации неврологической симптоматики таким больным назначают варфарин натрия сроком на 6 месяцев.
МРТ показывает расслоение правой позвоночной артерии (белая стрелка), что сопровождается инсультом в стволе мозга (в продолговатый мозг, чёрная стрелка).
Больным с клинически проявляющимся расслоением позвоночной, средней мозговой или задней мозговой артерии в острой фазе заболевания также можно рекомендовать гепарин, а позднее — варфарин натрия.
Фиброзно-мышечная дисплазия артерий шеи (цервикальных сосудов)
Фиброзно-мышечную дисплазию артерий шеи чаще наблюдают у молодых женщин. В сонных или позвоночных артериях при этом обнаруживают множественные сегменты кольцевидного сужения, чередующиеся с участками дилятации (расширения). Закупорка просвета артерии (окклюзия) при фиброзно-мышечной дисплазии часто бывает неполной. Процесс закупорки просвета артерии протекает бессимптомно, но иногда ему сопутствуют различимый шум, транзиторная ишемическая атака (ТИА, микроинсульт) или инсульт. Артериальная гипертензия (гипертоническая болезнь), если таковая имеется, может быть следствием стеноза почечной артерии.
Причина возникновения и развитие заболевания (этиология и патогенез) фиброзно-мышечной дисплазии не установлены. Если просвет оставшегося суженного участка артерии составляет более 2 мм, то связывать с данным заболеванием симптомы преходящей ишемии (микроинсульта) или эмболический инсульт следует с осторожностью. Хирургическое расширение (дилятация) шейного отдела внутренней сонной артерии в случаях с имеющимися клиническими проявлениями технически возможно, но сопряжено с высоким риском осложнений. У больных с транзиторной ишемической атакой (ТИА, микроинсультом), которая характеризуется нарастающей тяжестью клинических проявлений, более эффективным (по сравнению с хирургическим методом лечения) может оказаться лечение антикоагулянтами.
Артерииты
В настоящее время артериит, вызванный бактериальным или сифилитическим заражением, не является распространённой причиной тромбоза сосудов мозга, как это было ранее в допенициллиновую эру. Другие артерииты также редко встречаются, но любой из них может вызвать тромбоз мозговых сосудов.
Некротический (гранулёматозный) артериит
Некротический, или гранулёматозный, артериит протекает как самостоятельно, так и одновременно с генерализованным узелковым периартериитом или гранулёматозом Вегенера. Он поражает мелкие дистальные ветви (диаметром менее 1 мм) основных внутримозговых артерий и вызывает малые ишемические инфаркты в головном мозге, зрительных нервах и спинном мозге. Некротический, или гранулёматозный, артериит — это редко встречающееся заболевание характеризуется неуклонным прогрессированием. У некоторых больных эффективна стероидная терапия (преднизон в дозе 40-60 мг в день). В последние годы стали применять препараты, угнетающие иммунитет (иммунодепрессанты), и при этом получены благоприятные результаты.
Идиопатический гигантоклеточный артериит (синдром Такаясу)
Идиопатический гигантоклеточный артериит, поражающий крупные сосуды, выходящие из дуги аорты (синдром Такаясу), может в редких случаях вызывать тромбозы сонных или позвоночных артерий. Это нечастая причина синдрома дуги аорты у населения в западном полушарии.
Височный артериит (черепной артериит)
Височный артериит довольно часто диагностируют у пожилых людей. При височном артериите поражается система наружных сонных артерий, особенно височные ветви, в которых развивается подострое гранулематозное воспаление с экссудатом. Эксудат при височном артериите содержт лимфоциты, моноциты, нейтрофилы и гигантские клетки. Обычно наиболее поражённые участки артерий тромбируются. Основной жалобой пациента при височном артериите служит головная боль (цефалгия). К системным проявлениям относятся так же анорексия, снижение массы тела, недомогание и ревматическая полимиалгия (распространённая фибромиалгия или боль в мышцах). О воспалительной характере височного артериита свидетельствуют один или несколько из следующих признаков:
- повышение температуры тела
- умеренный лейкоцитоз
- ускорение скорости оседания эритроцитов (СОЭ)
- анемия
Закупорка ветвей глазной артерии при височном артериите приводит к слепоте на один или оба глаза более чем у 25% больных. Иногда отмечают офтальмоплегию при вовлечении в процесс глазодвигательных нервов. В некоторых случаях при патологоанатомическом исследовании обнаруживали артериит аорты и её крупных ветвей, в том числе сонных, подключичных, коронарных и бедренных артерий. Выраженный воспалительный процесс во внутримозговых артериях (артериит) встречается редко. Иногда он приводит к развитию инсульта в связи с закупоркой внутренней сонной, средней мозговой или позвоночной артерии. Диагноз артериита основывается на обнаружении болезненной при пальпации тромбированной или уплотнённой черепной артерии и подтверждении характера поражения при исследовании биоптата.
Используемые при лечении височного артериита кортикостероиды дают поразительное субъективное улучшение состояния больного и часто предотвращают возникновение слепоты. Чаще всего назначают преднизон (преднизолон). Курс лечения артериита начинают с применения больших доз препарата (80-120 мг в день), затем дозу уменьшают под контролем величины скорости оседания эритроцитов (СОЭ).
Болезнь мойа-мойа
Мойа-мойа — недостаточно изученная окклюзирующая артерии болезнь, сопровождающаяся поражением крупных внутримозговых сосудов, особенно внутренней сонной артерии и ствола средней мозговой и передней мозговой артерий. Артерии чечевицеобразного ядра и полосатого тела образуют богатый источник коллатерального кровотока вокруг подвергшегося закупорке участка средней мозговой артерии, который при ангиографии сосудов мозга напоминает клуб дыма ("мойа-мойа"). Другие коллатерали включают трансдуральный анастомоз между поверхностными корковыми ветвями средней мозговой артерии и артериями мягких покровов черепа (скальпа). Это заболевание встречается главным образом среди народов Востока, но его следует подозревать при развитии транзиторных ишемических атак (ТИА, микроинсультах) или инсультов у детей и молодых людей.
Этиология болезни мойа-мойа неизвестна. Проведено несколько патологоанатомических исследований, в которых показано, что сужению просвета артерий сопутствует отложение гиалинового фиброзного материала. Назначать антикоагулянты больным с неврологической симптоматикой следует особенно осторожно, так как возможно субарахноидальное кровоизлияние при разрыве трансдуральных артериальных анастомозов. В некоторых случаях рекомендуются операции по созданию экстракраниально-интракраниальных обходных путей, но их эффективность не установлен. Необходимая для создания шунта краниотомия может привести к перерыву трансдурального анастомоза и теоретически способна вызвать нарастание неврологического дефицита. Кроме того, экстракраниально-интракраниальное шунтирование может спровоцировать закупорку (окклюзию) проксимального (вышележащего) участка средней мозговой артерии.
Оральные контрацептивы
С приёмом оральных контрацептивов связывают повышенную частоту инсульта у молодых женщин (13,2 на 100 000 среди женщин, принимающих оральные контрацептивы по сравнению с 2,8 на 100 000 среди тех, кто их не употребляет). В большинстве случаев при проведении пациенткам ангиографии просвет предполагаемой поражённой артерии оказывается свободным. Если же обнаруживается окклюзия (закупорка просвета артерии), то позднее свободная проходимость у этого сосуда восстанавливается. Данное обстоятельство позволяет рассматривать в качестве основной причины инсульта у женщин, принимающих оральные контрацептивы, эмболию (принесённый с током крови тромб). Однако источник происхождения эмболов остаётся невыясненным. При патологоанатомическом изучении вовлечённых в процесс артерий и сердечно-сосудистой системы показано, что они находятся в нормальном состоянии.
Инсульты у женщин молодого возраста объясняют также мигренью и курением сигарет, при этом предполагается развитие состояния повышенной свёртываемости крови (гиперкоагуляции), приводящее к тромбозам и эмболиям артерий головного мозга.
Полицитемия, тромботическая тромбоцитопеническая пурпура, идиопатический тромбоцитоз, гиперпротеинемия, серповидно-клеточная анемия
Полицитемия, тромботическая тромбоцитопеническая пурпура, идиопатический тромбоцитоз, гиперпротеинемия и серповидно-клеточная анемия могут приводить у больных к ишемическому инсульту (инфаркту головного мозга). Это обусловлено развитием тромбозов с последующими артериальными эмболиями, поскольку перечисленным болезням сопутствует состояние повышенной свёртываемости крови (гиперкоагуляции).
Болезнь Бинсвангера
Болезнь Бинсвангера (хроническая прогрессирующая субкортикальная энцефалопатия) — редкое состояние, при котором подвергается инфарктам субкортикальное белое вещество головного мозга. При болезни Бинсвангера остаются интактными U-волокна. При компьютерной томографии (КТ) головного мозга обнаруживают перивентрикулярные (вокруг желудочков головного мозга) участки низкой абсорбции рентгеновских лучей. В мелких артериях глубокого белого вещества, как это бывает и при артериальной гипертензии, неизменно развивается липогиалиноз. При болезни Бинсвангера могут наблюдаться инфаркты в глубоком белом и сером веществе головного мозга, относящемся к зоне смежного кровоснабжения пенетрирующих артерий виллизиева круга и мозговой коры. Патофизиологическая сущность заболевания и даже основополагающие патологоаиатомические изменения остаются невыясненными. Данное заболевание — это одна из причин абулии и инвалидности у пожилых людей.
Дисбарическая газовая эмболия сосудов. Церебральный кровоток при рекомпрессии
Болезнь декомпрессии II типа. Неврологическая форма болезни декомпрессии
Болезнь декомпрессии II типа включает все наиболее тяжелые по своей природе случаи с нарушениями ЦНС, нейропатией периферического происхождения, отклонением в функции дыхания, с гиповолемическим шоком или без него. Поскольку место (одно или несколько) кавитации может находиться где-нибудь в высших центрах нервной системы, спинном мозге или кардиореспираторной системе, симптоматология многообразна, имеет различную локализацию и всегда непредсказуема.
Выраженность поражения будет определять тяжесть симптомов. Одно из этих более серьезных состояний, возможно, будет единственным проявлением болезни декомпрессии у пострадавшего. Важно заметить, что приблизительно в 30% случаев болезни декомпрессии II типа боль в суставе также отмечается. Декомпрессионное заболевание легких.
Респираторная форма болезни декомпрессии, известная водолазам, как приступ удушья, возможно, является результатом эмболии легких газовыми пузырьками. Патогномоничным будет резкое прерывание дыхания при ингаляции. Иногда впервые это выявляется в тот момент, когда водолаз на поверхности закуривает сигарету. Респираторная форма болезни декомпрессии часто появляется рано: это может произойти в течение первых минут тяжелой декомпрессии. Данное состояние также относится и к ранее описанным недомоганию и физической слабости после декомпрессии и их возможной взаимосвязи с субклинической формой эмболии легких. Известно, что около 2% всех случаев II типа болезни декомпрессии у водолазов сопровождается приступом удушья; у кессонных рабочих частота появления этого симптома приблизительно равна 6%.
Неврологическая форма болезни декомпрессии. Heller и сотрудники в 1900 г. наблюдали случай, когда развитию паралича и комы предшествовали респираторные нарушения и болевые симптомы в конечностях. Из работ других исследователей также известно, что неврологической форме болезни декомпрессии нередко предшествуют респираторные симптомы. И тем не менее в большинстве случаев неврологические проявления болезни декомпрессии не сопровождаются респираторными симптомами.
Наиболее распространенным участком неврологических поражений является спинной мозг. Как правило, нарушения в нем наблюдают у водолазов, использующих для дыхания сжатый воздух и полностью пренебрегающих необходимой декомпрессией. Церебральные проявления болезни декомпрессии тоже нередки и могут появиться после любого типа погружения. Описаны также декомпрессионные заболевания черепных нервов. Нарушениями функции головного мозга можно объяснить почти любые причудливые симптомы или странное поведение водолаза.

Психотические условия имитировали, но при этом наиболее часто наблюдали нарушение остроты зрения и головную боль. Один из специфических декомпрессионных синдромов, названный водолазами «шатаниями», представляет собой нарушение функции лабиринта с появлением головокружения, нистагма, тошноты и рвоты. Он может сопровождаться звоном в ушах и частичной потерей слуха. Хотя этот синдром нередко возникает при погружениях, проводимых с использованием сжатого воздуха, все же он, видимо, наиболее распространен при относительно быстрой декомпрессии после глубоководных погружений с использованием гелиево-кислородной смеси [Greene, Lambertsen, 1980]. Мигренеподобные симптомы после декомпрессии, отмечаемые, как правило, у летчиков, у водолазов известны тоже.
Лица, занятые в подводных исследованиях, у которых в прошлом были частые приступы истинной мигрени, сообщают, что проявления болезни декомпрессии сходны с предыдущими приступами, но в более тяжелой степени. Потемнение в глазах и односторонняя головная боль отражаются изменениями на электроэнцефалограмме затылочных отделов коры головного мозга.
Наиболее опасное явление, следующее за декомпрессией, представляет развитие симптомов нарушения периферической чувствительности и двигательной функции. При этом развивается парестезия или крайне выраженная слабость конечностей. В ступнях могут возникнуть неясные неприятные ощущения или чувство холода. Следует помнить, что вначале обычное «покалывание» в коже может менее чем через полчаса распространиться по всему телу и у больного может возникнуть параплегия и полное исчезновение регуляции сфинктера.
Считают, что расстройство периферической чувствительности и двигательной функции происходит вследствие наличия газовых пузырьков. в спинном мозге. Однако при этом указанные нарушения никогда не соответствуют типичному распределению зон спинномозговых нервов по сегментам, и очаг изолированного поражения может возникнуть в любой конечности. Потерю чувствительности, по распространенности в виде «перчатки» или «чулка» не следует относить к проявлению истерии, даже если эти и другие нарушения невозможно объяснить прямым анатомическим повреждением.
Чувство покалывания в коже всегда следует считать одним из признаков компрессионного заболевания спинного. мозга. Опыт показал, что опоясывающие боли туловища указывают на начало тяжелого повреждения спинного мозга, которое требует самостоятельного лечения.
- Вернуться в оглавление раздела "Физиология человека."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Влияние внутрисосудистого воздуха на легкие. Влияние рекомпрессии на легкие
De la Torre и сотрудники в 1962 г. выявили, что через несколько секунд после эмболии давление спинномозговой жидкости начинает расти и затем сохраняется повышенным в течение от нескольких минут до более 1 ч, в зависимости от объема воздуха, поступившего во внутричерепные сосуды. Подъем давления спинномозговой жидкости, вероятно, является следствием паралича и крайней степени вазодилатации открытых внутрипаренхиматозных сосудов в сочетании с увеличением внутричерепного объема крови [Fritz, Hossman, 1979].
Другой путь действия внутрисосудистого воздуха, сопровождающего баротравму легких, состоит в явной тенденции ускорения развития болезни декомпрессии при декомпрессии, вследствие чего следует ожидать развития неблагоприятных субъективных и объективных проявлений патологии. Доказательства этому к настоящему времени выведены путем заключения, а не совсем понятный механизм, возможно, включает в себя обсеменение газовыми пузырьками перенасыщенной газом крови, ведущее к росту и дополнительному образованию новых газовых пузырьков до тех пор, пока процесс не превысит некоторый критический уровень, необходимый для развития клинических симптомов.
Существование подобного феномена предполагают в тех случаях, когда церебральная газовая эмболия явно совпадает с болезнью декомпрессии после подводных погружений без ступенчатой декомпрессии. Некоторое подтверждение этому приводится в работе Greenbaum и соавт. (1982), когда собак, находящихся под наркозом, подвергали эмболизации церебральных сосудов путем инъекции воздуха во внутреннюю сонную артерию. Затем животных погружали на 50 м (экспозиция на глубине 15 мин) и проводили декомпрессию по режиму, который самостоятельно не вызывал болезни декомпрессии у собак.
Проведенные вскоре после подъема на поверхность исследования кровотока посредством введения радиоактивного индикатора 14С-антипирина выявили прерывание потока в пояснично-крестцовом отделе спинного мозга с тем же единым по форме распределением крови, которое ранее наблюдали во время болезни декомпрессии [Hallenbeck, Sokoloff, 1978].
Эффект рекомпрессии заключается в уменьшении размера газового пузырька до такой величины, при которой перфузионное давление способно протолкнуть внутрисосудистый газ сквозь русло капилляра и восстановить кровоток. Waite и сотрудники в 1967 г. установили, что рекомпрессия до имитационных глубин 18—30 м в барокамере вызывает удаление воздуха из сосудов мягкой мозговой оболочки, имеющих диаметр до 30 мкм.
Когда дисбарическая газовая эмболия появляется при тренировках аварийного покидания подводной лодки, рекомпрессия назначается через несколько минут после случившегося, и ретроспективный анализ свидетельствует о том, что в большинстве ситуаций это оказывает лечебный эффект. Однако в 7—14% случаев больные погибают [Elliott et al., 1978]. При возникновении газовой эмболии, связанной с подводным погружением, уровень летальности выше, и чаще появляются неврологические последствия, что, вероятно, связано с более длительной задержкой в проведении рекомпрессии.
Так, Hiess и сотрудники в 1976 г. установили, что амплитуда волн этих регистрируемых сигналов при кровотоке свыше 10— 20 мл на 100 г нервной ткани в минуту не изменяется. В диапазоне величин 12—16 мл/100 г в 1 мин амплитуда сенсорных вызванных потенциалов коры меняется прямо пропорционально скорости кровотока, а при скорости 12 мл/100 г в 1 мин электрофизиологическая вызванная реакция коры головного мозга исчезает. Хотя функция нейронов угнетается в период такого снижения локального кровотока в критическом диапазоне 12— 20 мл/100 г в 1 мин, нервные клетки способны выжить в данных условиях в состоянии приостановленной активности на протяжении длительного периода. Это состояние было названо «ишемическим полузатмением» [Astrup et al., 1977].
Сложная терапевтическая проблема дисбарической газовой эмболии сосудов включает по крайней мере две основных категории подпроблем [Hallenbeck, Greenbaum, 1977]. Одна из них сопряжена с немедленной смертью вследствие явной кардиореспираторной недостаточности. По-видимому, непосредственная эмболия коронарных артерий способствует этой катастрофе (Green, 1977]. Однако новые данные, заинтересовавшие исследователей, указывают, что причиной смерти может быть нейрогенное влияние на сердце и легкие, опосредованное вегетативной нервной системой в результате эмболии ствола головного мозга [Evans et al., 1981].
Другая сторона проблемы включает вторичное ухудшение клинического состояния больного в начальном периоде восстановления после наступившего заболевания. Обычно тренирующийся появляется на поверхности воды, пройдя расстояния тренажерной башни и теряет сознание через короткий промежуток времени. В считанные минуты ему проводят срочную рекомпрессию до имитационной глубины 50 м в среде сжатого воздуха. Пострадавший, как правило, через 10 мин после достижения этой глубины приходит в сознание.
Он становится активным, приобретает ясность ощущений, у него не отмечается признаков неврологических нарушений, что устанавливается при клиническом обследовании, проводимом дежурным врачом. Однако через некоторое время (от 20 мин до 2 ч) после начального восстановления может наступить ухудшение состояния. Если в первоначальный клинической картине отмечались признаки выпадения центральных функций, то при ухудшении состояния они могут появиться вновь.
Если в начале имели место случаи потери сознания, то во время рецидива головная боль, помрачение сознания, потеря зрения и судорожные припадки формируют обычную для этих случаев совокупность субъективных и объективных признаков заболевания. Поскольку ухудшение состояния часто наступает во время декомпрессии с глубины 50 м, логично предположить возможную роль в патологии нарушения венозного возврата вследствие расширения газа, находящегося в средостении, дальнейшей эмболизации или высвобождения вазоактивных субстанций из поврежденных легких.

Однако клиническое ухудшение иногда происходит в то время, когда пострадавший остается на глубине 50 м. Не исключено также увеличение внутричерепного давления или образование отека.
Любые из этих патологических явлений могли содействовать замедлению церебрального кровотока. Так, Osburne, Halsey в 1975 г. предположили, что в зонах острого ишемического поражения головного мозга замедленный ток крови постепенно прекращается. Hallenbeck (1977) показал, что этот процесс прогрессивного ослабления питающего ткани потока мог включать в себя не совсем ясное взаимодействие между факторами крови и элементами действительно разрушенных сосудов и нервной ткани [Hallenbeck, 1977].
Фактор VIII/белковый фактор von Willebrand [Hallenbeck et al, 1981] и простагландиновал система [Hallenbeck, Furlow, 1979] играют роль в образовании постишемичных нарушений микрососудистой циркуляции при повышении давления цереброспинальной жидкости у собак во время создаваемой в эксперименте общей ишемии мозга. Было показано, что комбинация парентеральных фармацевтических веществ, обладающих сосудорасширяющим, противоагрегационным (в отношении тромбоцитов), растворяющим тромбы и угнетающим синтез простагландинов действием (простагландин I2, гепарин и индометацин) устраняет препятствие и возобновляет поток крови после общей ишемии ЦНС и способствует восстановлению кровотока после центральной ишемии, вызванной воздушной эмболией [Hallenbeck et al., 1982].
Это наводит на мысль, что подобная комбинация препаратов могла быть полезной в случаях дисбарической воздушной эмболии головного мозга, осложненной вторичным ухудшением клинического состояния, а также на то, что терапевтические схемы введения препаратов, обоснованные в клинических исследованиях, касающихся заболеваний со сходными патофизиологическими процессами (например, острая эмболия или тромботический паралич), возможно, в будущем будут полезными в лечении больных с воздушной эмболией, которые слабо реагируют на рекомпрессию или у которых во время рекомпрессии появляются рецидивы симптомов.
Баротравма легких при декомпрессии. Патогенез баротравмы легких
В одной серии наблюдений, включающей 88 больных с баротравмой легких, газ поступает в разорванные легочные сосуды, а затем в системную циркуляцию крови, вызывая в 75% случаев объективные и субъективные проявления нарушений ЦНС [Elliott et al., 1978].
Столь высокая частота случаев поступления воздуха в сосуды должна быть связана со способностью сжатого, вдыхаемого на глубине газа образовывать градиент давлений, который благоприятствует поступлению этого газа в разорванные сосуды, после того, как был заключен в виде периваскулярной эмфиземы в результате произошедшего разрыва альвеол. При изучении величины давления, необходимой для образования газовой эмболии у крыс во время вентиляции легких под положительным давлением, обнаружено, что для этого достаточно давления, имеющегося в конце выдоха.
Несмотря на то что высокое инспираторное давление способствовало воздушной эмболии при давлении к концу выдоха, поддерживаемом на уровне 10 см вод. ст., при давлении, равном 5 см вод. ст. и меньше, этого не происходило [Као, Tierney, 1977]. В действительности, случаи поступления газа в разорванные сосуды и возникновения системной артериальной газовой эмболии могут происходить даже чаще, чем это предполагают по данным клинического наблюдения за субъективными и объективными признаками заболевания. Ingvar и сотрудники в 1973 г. показали, что электроэнцефалография, как более чувствительный в некоторых случаях показатель нарушения функции мозга по сравнению с данными анамнеза и физического обследования, способна выявить газовую эмболию церебральных сосудов при отсутствии каких бы то ни было иных клинических проявлений.
Газ, который проникает в разорванные сосуды перегородок альвеол, далее мигрирует через легочные вены в левое предсердие и левый желудочек, а затем изгоняется в систему циркуляции в вид вспененных частиц, которые распределяются по кровеносному руслу в соответствии со степенью их плавучести. В обычном вертикальном положении тела весь объем эмболического газа поступает в мозг, в то время как в обратном положении с поднятыми вверх ступнями эмболизируются преимущественно коронарные сосуды.
Есть некоторые свидетельства, указывающие, что коронарная циркуляция может быть подвергнута определенной степени воздействия даже в ортостатическом положении тела. Это наводит на мысль о существовании дополнительных факторов, таких как локальная турбулентность потока крови и образование завихрений, способных повлиять на распределение эмболических пузырьков.
В противоположность неврологической форме болезни декомпрессии, возникающей при субнасыщенном погружении, основным органом-мишенью при дисбарической артериальной газовой эмболии является головной мозг, признаки его дисфункции доминируют в клинической картине заболевания. Эмболизация газом артерий и артериол вызывает как дистальную ишемию, так и прямое повреждение эндотелия в месте обструкции, которое не опосредованно исключительно гипоксией или ишемией.
O'Brien и сотрудники в 1974 г. показали, что спустя 1—2 мин после воздушной эмболии наблюдается ненормально высокая проницаемость белкового индикатора Evans Blue, в то время как при ишемии мозга, вызванной перевязкой артерии, нарушение гематоэнцефалического барьера в отношении проницаемости белкового индикатора проявляется через 3—4 ч после инсульта. Скоротечное повреждение эндотелия сосуда, вероятно, происходит в результате активности газового пузырька, обусловленной воздействием его поверхности.
Читайте также:
- Рентгенограмма, КТ при полипе пищевода
- Препараты для профилактики и лечения тромбоза
- Период дегенеративных и антропогенных заболеваний. Распространение сердечно-сосудистых заболеваний
- Менингиома основания черепа - лучевая диагностика
- Колорадская клещевая лихорадка. Диагностика, лечение и профилактика реовирусных инфекций.
