Доступ при экстренной торакотомии. Разрезы
Добавил пользователь Morpheus Обновлено: 21.01.2026
Торакотомия – это хирургическое вскрытие грудной клетки, позволяющее получить доступ к расположенным в плевральной полости органам. Считается одним из самых травматических хирургических вмешательств. Может быть терапевтической и диагностической, плановой и экстренной. В ряде случаев, начинаясь как диагностическая, операция торакотомии в процессе переходит в лечебную – например, при выявлении опухоли, которую можно иссечь прямо сейчас.
Кому проводят торакотомию? Прежде всего, это страдающие от различных заболеваний легких пациенты, у которых диагностирован туберкулез, гнойное воспаление или наличие в легких различных новообразований. Также это хирургическое вмешательство может быть показано пациентам с заболеваниями плевры – серозной оболочки, покрывающей легкие и внутреннюю поверхность грудной клетки, а также нарушениями функционирования, травмами и опухолями пищевода и верхней части желудка.
Показания к проведению торакотомии
Хирургическое вскрытие грудной клетки чаще всего производится в следующих случаях:
- остановка сердца;
- скопление в плевральной полости большого объема воздуха;
- внутреннее кровотечение в грудной полости;
- травмирование сердечной мышцы и крупных регионарных кровеносных сосудов;
- патологическое скопление в перикарде жидкости;
- нагноение плевры;
- наличие в трахее или бронхах инородных тел крупного диаметра;
- выявление у пациента новообразований в области сердца, перикарда, пищевода, легких, плевры;
- открытая и закрытая формы туберкулеза.
При этом в экстренном порядке данное хирургическое вмешательство проводится пациентам с ранениями в область сердца или плевральную полость, а также с угрожающими жизни состояниями. Во всех остальных случаях операция проводится планово. В целях диагностики торакотомия проводится в основном для биопсии, а также для уточнения характера новообразования и того, распространенилась ли опухоль на соседние органы. Кроме того, если результатов анализов или инструментальных исследований недостаточно, торакальные хирурги могут провести вскрытие грудной клетки для отслеживания эффекта от проведенного лечения.
Неправильным было бы не упомянуть о противопоказаниях к проведению торакотомии. Это серьезнейшая операция, и их немало. Прежде всего, это наличие у пациента гемофилии и прочих нарушений свертываемости крови, а также декомпенсированных сердечно-сосудистых и пульмонологических патологий, тяжелых заболеваний печени, почек и других внутренних органов. Неоперабельные злокачественные опухоли и инфекционные заболевания в остром течении также являются противопоказаниями.
Как подготовиться к проведению торакотомии?
Как самостоятельная операция, торакотомия предусматривает тщательную подготовку к ее проведению. Эта подготовка включает в себя анализы крови, а также рентген грудной клетки, ЭКГ, проведение спирометрии, сдачу анализов на гепатиты, ВИЧ и сифилис.
Пациент непременно должен согласовать прием любых препаратов со своим лечащим врачом. При этом аспирин и другие лекарства, способствующие разжижению крови, находятся под строжайшим запретом – их прием может спровоцировать сильную кровопотерю во время операции. Применение общего наркоза предусматривает обязательное предварительное очищение кишечника с помощью клизмы и запрет на употребление воды и пищи хотя бы за 12 часов до начала операции.
Важно! Как минимум за месяц до назначенной для проведения торакотомии даты откажитесь от сигарет! Торакальные хирурги нашего медицинского центра в Рязани настоятельно рекомендуют заблаговременно начать тренировать сердечно-сосудистую и дыхательную систему. С этой целью ежедневно проходите в нормальном темпе не менее 3 км.
В отличие от торатоскопии – эндоскопического доступа в плевральную полость – хирургическое вскрытие грудной клетки длится около трех часов, а в особо сложных случаях и дольше. Оно проводится под общим наркозом.
Восстановление пациента после этого хирургического вмешательства проводится под пристальным вниманием врачей. В период реабилитации он может страдать от сильных болей, поэтому особое внимание уделяется послеоперационному обезболиванию. Во избежание развития у больного воспалительного процесса в этот период ему назначается антибиотикотерапия.
Торакотомия из бокового доступа
Наиболее распространенной является типичная торакотомия по Sweet (1950), производимая в боковом положении разрезом по ходу ребер, с задней на переднюю поверхность груди. При этом доступе становятся одинаково хорошо доступными спереди и сзади корни легкого, сердце и средостение. Кроме того, правосторонний доступ позволяет подойти к трахее, средней и верхней части пищевода. Левосторонний доступ открывает нижнюю часть пищевода и нисходяшую часть аорты. В зависимости от уровня производимой торакотомии можно получить доступ к куполу плевры и к диафрагме (задне-боковой доступ).
Если, однако, больного уложить несколько больше на спину и продлить разрез кпереди, то доступ будет называться передне-боковым (Lezius, 1951).
Разрез окаймляет лопатку, проходя кзади и кверху через трапециевидную мышцу и обе ромбовидные мышцы. Если разрез продлевается кпереди, то он проходит через широкую мышцу спины, переднюю зубчатую мышцу и достигает края большой грудной мышцы. Таким образом, доступ может быть расширен по желанию как кпереди, так и кзади. Он представляет наилучшую ориентацию и лучшие возможности для препаровки. Однако при этом положении больного на операционном столе бронхи оперируемой половины опорожняются в противоположное легкое, что может таить в себе определенную опасность. Кровянистое или инфицированное отделяемое может проникнуть в бронхиальное дерево ниже расположенного легкого и усложнить работу анестезиолога, в особенности, если у больного т.н. «мокрое легкое» (бронхит, бронхоэктазии, абсцессы легкого, легочное кровотечение). В таких случаях мы применяем интубацию нижележащего бронха или располагаем больного таким образом, чтобы отделяемое бронхов больного легкого не попало в здоровое легкое.
Несомненно, что при боковом положении возможность флотации средостения в зависимости от фаз дыхания является наибольшей. В прежнее время это рассматривалось как обстоятельство, отягощающее операцию и чреватое большой опасностью. Современный комбинированный наркоз с мышечной релаксацией и управляемым дыханием устранил эту проблему (М.Н. Аничков). При хорошо проведенном наркозе не возникает флотации средостения и газообмен окажется ненарушенным.
Плечо лежащего на боку больного прикрепляется к дуге операционного стола таким образом, чтобы подмышечная часть была хорошо доступна. Разрез проводят от хорошо видимого края широкой мышцы спины косо, сверху вниз до бокового края большой грудной мышцы. Образующийся после разреза кожный рубец длиною в 12-14 см становится почти незаметным. Большим преимуществом этого разреза является то, что на его протяжении попадается только одна-единственная незначительная в отношении функции передняя зубчатая мышца. Однако и эту мышцу рассекать не обязательно. Можно в направлении кожного разреза расслоить мышечные волокна в соответствии с их ходом, при этом возникают разнонаправленные линии разреза различных слоев. Далее подходят к IV—VI ребру в аксиллярном направлении, и производится торакотомия по описанному уже принципу.
Эта методика имеет и некоторые недостатки. Когда плевральные листки спаяны на широком протяжении, выделение легкого, особенно при сращениях в области диафрагмы, становится очень трудным. Корень легкого лежит очень глубоко и лишь с трудом может быть осмотрен. Если возникнут непредвиденные осложнения (кровотечение), то действия хирурга очень затрудняются, и может случиться, что запланированное вмешательство станет невыполнимым. В таком случае следует расширить доступ кпереди и вниз, в субмаммарном направлении. Из косметических соображений такого рода доступ осуществляется в первую очередь у женщин, при этом производится закрытый шов субмаммарного разреза.
В связи с отмеченными отягощающими обстоятельствами аксиллярная торакотомия может применяться по ограниченным показаниям. Во-первых, в хирургии легких, когда рентгенологически определяется расположенная к периферии круглая тень туберкуломы, доброкачественной опухоли или кисты. Затем этот доступ может быть применен для биопсии легкого с целью диагностики диссеминированных легочных заболеваний. Наконец, его можно применить также для проведения верхней торакальной симпатэктомии. Если есть подозрение на поражение бронха карциномой, то мы этот доступ не рекомендуем, ибо он не дает возможности произвести расширенную резекцию и радикальное удаление лимфатических узлов.
Торакотомия в положении больного на животе
Этот доступ ввели lselin и Overholt (1947). Последний сконструировал приспособление, удлиняющее операционный стол с созданием опоры для головы, плеч и ключиц больного. Таз фиксируется к операционному столу ремнями. Грудная клетка располагается свободно и легко доступна со стороны спины и боковых поверхностей. Разрез окаймляет лопатку и после рассечения трапециевидной и ромбовидной мышц может быть продлен кверху. Однако в передне-боковом направлении он не идет дальше средней подмышечной линии.
Положение на животе особенно рекомендуется для торакотомии у больных с «мокрым легким». В таких случаях бронхи опорожняются через трахею, и не происходит аспирации. Освобождение бронхиального дерева может быть улучшено положением по Trendelenburg. При операциях на легких очень важно быстро достичь бронха корня легкого, быстро пережать и пересечь его. Таким образом, на протяжении последующих этапов операции исключается возможность поступления содержимого бронхов больного легкого. С другой стороны, магистральные сосуды корня легкого, легочная артерия и легочная вена, располагающиеся вентральнее, становятся труднодоступными. Их обработка может быть произведена только после пересечения бронха. Поэтому этот доступ при опухолевых инфильтрациях или рубцовых изменениях в области корня легкого не применяют.
Этот доступ имеет неудобства и для анестезии. Трудно контролировать глазные рефлексы, и если во время операции по какой-то причине возникнет необходимость в проведении реинтубации, то при этом положении тела она невозможна. Значительно затруднена при нем и реанимация.
Этот доступ применим почти исключительно только при операциях у детей по поводу бронхоэктазий, так как у детей из-за узкого просвета бронхов может оказаться неприменимой тампонада бронха и трубка Carens. По той же причине у них может возникнуть быстрая аспирация содержимого бронхов, ведущая к тяжелой гипоксии. Поэтому в таких случаях положение на животе обеспечивает большую гарантию от возможного осложнения. Для помещения детей на операционном столе нет необходимости в его удлинении, что связано только с неудобствами. Подкладыванием подушек под таз и грудину можно создать хорошее положение на любом операционном столе.
Торакотомия в положении больного на спине
С точки зрения дыхания и кровообращения положение больного на операционном столе на спине является наилучшим. Жизненные функции больного хорошо контролируемы, что значительно облегчает работу анестезиолога. Однако в этом положении больного легко доступны только органы переднего средостения.
Передняя межреберная торакстомия
Этот доступ часто применял Rienhoff (1936). Разрез следует по переднему изгибу III или IV ребра, от передней подмышечной линии до грудины. У женщин проводят субмаммарный разрез, после отпрепаровки молочной железы и поднятия ее кверху достигают необходимого межреберья. Между волокнами большой грудной мышцы, после рассечения малой грудной мышцы доходят до ребра. Плевральная полость вскрывается по межреберью. Резекция ребра ведет к образованию незаместимого дефекта. Если разрез достигает грудины, то наталкиваются на внутренние артерию и вену молочной железы, которые рассекаются после их лигирования. В целях расширения доступа через межреберья может быть необходимо пересечение одного или двух реберных хрящей. Но и в этом случае доступ не становится, конечно, во всех отношениях достаточным и удобным.
При положении больного на спине становится возможным легко перевязать поверхностно расположенные сосуды легкого. Также легко доступным становится перикард. Трудным является вмешательство на расположенном кзади средостении, например, обработка бронха корня легкого. Сложным представляется также закрытие раны грудной клетки из-за большого расстояния ребер друг от друга. Если был рассечен реберный хрящ, то его соединяют тонкой проволокой или хром-кетгутом, чтобы предотвратить парадоксальное движение грудной стенки. Герметическое закрытие является трудным и недостаточным даже тогда, когда, накладывая швы, используют волокна большой грудной мышцы, сшивая их с межреберными мышцами.
Исходя из ограниченных возможностей этого доступа и отягощающих его обстоятельств, мы не можем его рекомендовать.
Срединная стернотомия
В хирургии сердца срединная стернотомия является наиболее распространенным доступом, благодаря которому становится хорошо доступным переднее средостение и большие сосуды.
Производят срединный разрез от вырезки грудины до середины эпигастрия. Электроножом рассекается надкостница грудины по средней линии, а затем подкожная мышца и поверхностная фасция шеи — в верхней части разреза. Таким образом обеспечивается доступ в загрудинное пространство. Затем препарируют дистальную часть грудины. Мечевидный отросток захватывают зажимом и удаляют или только отводят в сторону. После этого вводят указательный палец левой руки сверху и указательный палец правой руки снизу за грудину для освобождения ретростернального пространства. Обычно дополнительно вводят в обеих направлениях тупфер для завершения образования туннеля.
Грудину рассекают костными ножницами, стернотомом или пилой Oigli (П. А. Куприянов). Эти инструменты имеют закругленные концы, что позволяет их легко проводить через образованные пальцами туннели как сверху, так и снизу. Наиболее применимы различные механические пилы, производящие быстрое и щадящее рассечение грудины под контролем зрения, когда ассистент раздвигает концы грудины крючками.
Срединная стернотомия предоставляет экстраплевральный доступ. Если же возникает необходимость, то можно вскрыть для обследования обе плевральные полости. Края рассеченной грудины разводятся реберным или грудинным расширителем, что позволяет получить хороший обзор переднего средостения и сердца. Операционная рана при срединной стернотомии должна быть в конце операции надежно, герметично закрыта. Если сопоставление краев раны недостаточно плотное и костные края смещаются, то наступает расхождение краев грудины с развитием медиастинита.
Перед закрытием грудины через отдельное отверстие проводят под грудину дренаж с отверстиями. Затем шилом прокалывают по обе стороны рассеченной грудины 3—5 отверстий, через которые проводят толстую нержавеющую проволоку. В последнее время грудину не просверливают, а проводят проволоку вдоль костного края грудины через межреберья обеих сторон. Проволоку вдевают через ушко толстой иглы, которая проводится через грудину или межреберные промежутки. При извлечении иглы за ней легко следует проволока.
Концы толстой проволоки скручиваются щипцами на 3—4 витка, затем они приподнимаются щипцами и вновь скручиваются. Этим самым достигается плотное прилегание рассеченных половин грудины. Концы проволоки укорачиваются, загибаются и погружаются в ткани. Частыми швами надежно сшивается надкостница. Кожа, подкожная клетчатка сшиваются узловатыми швами. При срединной стернотомии в послеоперационный период дыхание больного менее затруднено, чем при боковой торакотомии.
Поперечная стернотомия
Разрез проводится волнообразно под молочными железами. Если надо получить доступ к сердцу, то вскрывают обе плевральные полости в IV межреберье. После двухсторонней перевязки внутренних артерии и вены молочной железы рассекают или перепиливают грудину. В конце операции в обе плевральные полости и за грудину вводят дренаж. Концы рассеченной грудины соединяют проволокой. При закрытии окологрудинного межреберья возникают описанные ранее трудности герметизации.
Поперечная стернотомия не является выгодным доступом, так как вскрываются обе плевральные полости, что нарушает статику грудной клетки. В послеоперационный период это приводит к тяжелым нарушениям дыхания. В настоящее время этот доступ применяется только в виде исключения: при удалении опухолей, расположенных в средостении и проникающих в обе плевральные полости.
Тораколапаротомия
Как сочетанный доступ к органам грудной и брюшной полости в последние 20—30 лет применяют тораколапаротомию (Б. В. Петровский). Тораколапаротомия, наряду с широким полем деятельности, обеспечивает определенную безопасность, гарантируя широкую ориентацию. Этот доступ как в онкологии, так и в травматологии предоставляет почти неограниченные операционные возможности.
После рассечения реберной дуги и проникновения через диафрагму становится хорошо доступным лежащее под диафрагмой пространство. Тораколапаротомия применяется главным образом при операциях на кардии и пищеводе. Этот доступ находит также применение при удалении увеличенных почек, надпочечников, при опухолях печени, сильно увеличенной селезенке и при наложении портокавального и спленоренального анастомозов. Он применяется и при проникающих торакоабдоминальных ранениях, когда есть подозрения на одномоментное повреждение органов груди и живота. Тораколапаротомия применяется также в хирургии диафрагмы, когда часто одновременно раскрываются грудная и брюшная полости. Этот доступ удобен в хирургии торако-абдоминальной части аорты (А. В. Покровский).
Закрытие грудной клетки
При задней и боковой межреберной торакотомии закрытие грудной клетки не представляет труда, так как межреберные пространства в этих местах узкие. Закрытие при передней торакотомии из-за большого межреберного пространства связано с трудностями, что не зависит от применяемого шовного материала. Целесообразно вначале наложить несколько узловатых швов, чтобы плевра под контролем зрения была захвачена в швы. Затем реберными крючками или реберным ретрактором сближают соседние реберные края, связывая при этом швы.
Есть и другие возможности закрытия разреза грудной клетки, например, сближают разъединенные разрезом соседние ребра перикостальным швом. Для этого как шовный материал лучше всего подходит хром-кетгут. Он, несмотря на последующую резорбцию, достаточно крепок.
Если доступ осуществляется через надкостницу, то в этом месте опускают частично отпрепарованное ребро и сшивают под ним межреберные мышцы.
Оперативные доступы к органам грудной полости. Общие принципы.
Торакотомия должна обеспечить хирургу достаточно широкий доступ для необходимого ориентирования в операционном поле, обеспечить возможность преодоления непредвиденных ситуаций.
Особое внимание следует обратить на положение больного на операционном столе. Для торакотомии больной может быть уложен на спину, на живот или на бок при различной степени наклона кпереди или кзади. Каждое из этих положений больного на операционном столе связано с топографо-анатомическими особенностями отдельных органов и образований.
Опытный хирург выбирает обычно наиболее соответствующий доступ, всегда в зависимости от клинической картины заболевания и от планируемой операции. При этом должны быть учтены не только технические особенности операции, но и вид проводимого обезболивания.
То или иное положение больного на операционном столе должно применяться с учетом оптимального газообмена у больного, обеспеченного при интраоперационном контроле. Оперативный доступ должен соответствовать этому положению на операционном столе.
Операционный доступ при необходимости должен быть легко расширен. На коже очерчивают линию кожного разреза, наносят скальпелем перпендикулярно разрезу в нескольких местах насечки для улучшения адаптации кожных краев кожного разреза при его зашивании. Если по ходу операции возникнет, необходимость расширить разрез, то предварительно начерченная на коже линия разреза помогает правильно выполнить это. Эта отметка в особенности целесообразна, когда торакотомический разрез продляется в лапаротомический (тораколапаротомия) или лапаротомический — в торакотомический.
Разрез производится в большинстве случаев через большие массивы мышц, богато снабженных сосудами. Кровопотеря может быть значительной уже до того, как начнется основная часть операции. Для лигирования всех кровоточащих сосудов требуется значительное время. Поэтому следует обращать внимание не только на величину разреза, но и на правильное распределение времени вмешательства. Применяя электронож, улучшают возможности доступа, сводя потерю крови до минимума. Средний и указательный пальцы левой руки проводят под рассекаемые мышцы. В приподнятом таким образом мышечном массиве натягиваются сосуды, что позволяет определить их и перед пересечением захватить зажимом или коагулировать.
Как следует вскрывать грудную клетку: по межреберью или же поднадкостнично резецируя ребро? Послойное вскрытие грудной клетки и резекция одного ребра имеет преимущество перед бесконтрольным его переломом. Грубое растяжение раны грудной клетки реберным расширителем может легко привести к перелому ребер. После сорокалетнего возраста начинает уменьшаться эластичность костной части грудной клетки. Чем старше больной, тем меньше возможность получить достаточно широкий обзор операционного поля без пересечения или резекции ребер. У больных в возрасте до сорока лет редко возникает необходимость в резекции ребер. При операциях на детях необходимо избегать повреждения костной части грудной клетки. В этом и нет никакой необходимости, так как грудная клетка настолько эластична, что даже при межреберном доступе может быть осуществлен достаточный доступ. У больных в возрасте между сорока и пятьюдесятью годами следует решать вопрос индивидуально.
На основе конфигурации грудной клетки, а также рентгеновской картины и данных дыхательной функции можно прийти к заключению о состоянии костной части грудной клетки. Если полученные данные свидетельствуют об эмфиземе легких и в интересах вмешательства необходим широкий доступ, то следует произвести пересечение ребер или их резекцию.
Если больной старше пятидесяти лет и предполагается вмешательство более широкое, чем поверхностная плевральная биопсия, то следует произвести резекцию соответствующего реберного участка. В этих случаях мы никогда не отмечали плохих последствий у взрослых больных.
Резекция ребер производится поднадкостнично. Скальпелем или электроножом рассекают надкостницу по передней поверхности удаляемого ребра. Затем распатором надкостница сдвигается с реберной поверхности. По верхнему реберному краю продвигают распатор по направлению от позвоночника к грудине, а по нижнему реберному краю — в обратном направлении. После этого по задней поверхности ребра отделяют надкостницу специальным изогнутым распатором (Doyen), после чего ребро пересекается. Острые концы ребер, чтобы они не выступали в операционной ране, резецируют костными щипцами. После этого находят межреберные нервы и удаляют их на протяжении всей операционной раны. Тем самым предотвращается возможность возникновения послеоперационной межреберной невралгии, которая может причинять весьма сильные боли.
Если у больного с ригидной грудной стенкой необходим широкий доступ, то целесообразно произвести поднадкостничную резекцию 2—3 см соседних ребер, после чего вскрывают плевру между двумя разъединенными ребрами.
Для доступа по межреберью рассекают межреберную мускулатуру или отодвигают переднюю и заднюю часть поверхности надкостницы с рассечением задней ее части. Преимущество такого доступа связано с тем, что не повреждаются межреберные сосуды и нервы.
Доступ при экстренной торакотомии. Разрезы
При эмпирической необходимости операции по поводу повреждения груди у нестабильного пациента с травмой хирург выбирает доступ в предполагаемом направлении, руководствуясь собственным опытом. Для брюшной полости эффективным разрезом при травме является срединная лапаротомия. Однако при грудной травме доступно много разрезов. Они включают переднебоковую торакотомию, чрезгрудинную переднебоковую торакотомию, заднебоковую торакотомию, разрез «в виде книги» (переднебоковая торакотомия, частичная верхняя стернотомия с продлением выше ключиц) и срединную стернотомию.
Левая переднебоковая торакотомия — эффективный разрез для реанимации в состоянии острого повреждения или остановки сердца. Этот разрез дает экспозицию для открытия перикарда, открытого массажа сердца, перекрытия нисходящей грудной аорты и лечения многих повреждений сердца и левого легкого. Ошибки, связанные с выполнением левой переднебоковой торакотомии, включают проведение разреза, слишком маленького первоначально, несоответствие межреберным промежуткам, повреждение аорты, межреберных артерий или пищевода во время пережатия аорты и повреждение диафрагмального нерва при открытии перикарда.
Повреждение правых отделов сердца часто требует трансстернального продолжения разреза для полной визуализации и восстановления. Сам по себе правый переднебоковой разрез обеспечивает ограниченный доступ к сердцу и используется в первую очередь при предполагаемых повреждениях правого легкого и грудной стенки. Непарная венозная система находится на задней грудной стенке. Там могут быть повреждения, которые трудно визуализировать через передние разрезы, сопровождающиеся летальностью, сопоставимой с таковой при повреждениях полой вены. Их можно связать с венозным кровотечением сзади.
В то время, как многие обычно вводят справа плевральную дренажную трубку во время выполнения экстренной торакотомии, более простой способ оценить наличие гемоторакса/пневмоторакса состоит в том, чтобы провести руку в правую плевральную полость кпереди от перикарда. Эти разрезы часто должны делаться быстро. При завершении процедуры должны быть осмотрены и перевязаны внутренние грудные и межреберные артерии, чтобы предотвратить отсроченное кровотечение. К сожалению, из-за быстроты выделения и закрытия, отсроченное кровотечение бывает нередко, поскольку эти сосуды во время операции часто спазмированы.
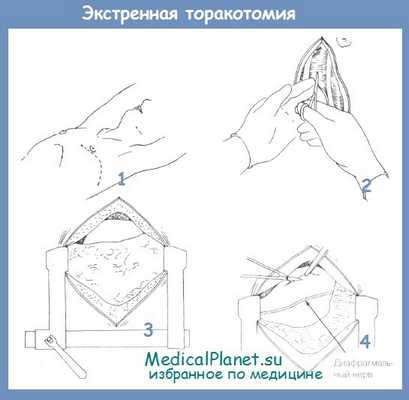
Правая заднебоковая торакотомия обеспечивает хорошую экспозицию для лечения повреждений легкого, трахеи и среднего отдела пищевода. Хотя этот разрез обеспечивает некоторую экспозицию сердца для лечения повреждений правого предсердия и некоторых повреждений левого предсердия, экспозиция недостаточна для повреждений сердца. Этот разрез также дает доступ к верхней и нижней полой вене и непарной вене. Однако в основном он используется при легочных, пищеводных или трахеальных повреждениях. Межреберный промежуток выбирается в центре соответствующей области.
Разрез в виде «книги» или «люка» используется редко, но может рассматриваться для обнажения повреждений в области левой стороны грудной апертуры. Преимущество заключается в обнажении длинного сегмента левой общей сонной артерии и левой подключичной артерии. Переднебоковой торакотомный компонент этого разреза может быть сделан выше или ниже молочной железы, и нужно обратить внимание на внутреннюю грудную артерию. Для выполнения остеотомии грудины может использоваться скальпель Лебшке или грудинная пила.
Чтобы облегчить выделение, может быть рассечена грудино-ключично-сосцевидная мышца, но следует соблюдать осторожность, чтобы избежать повреждения диафрагмального нерва, который расположен на передней границе передней лестничной мышцы. Трудности с «книжным» разрезом включают растяжение плечевого сплетения и верхних задних реберных соединений, что может привести к отдаленным неврологическим и болевым синдромам в верхних отделах спины, которые могут весьма сказываться на активности. Эта боль симулирует каузалгию и может потребовать значительной реабилитации или более поздней симпатэктомии для контроля.
Видео: техника экстренной торакотомии. Оригинальная версия в разделе медицинское видео по хирургии
Таким образом, этот разрез используется только при необходимости контроля и восстановления. Современный подход к лечению повреждений левой подключичной артерии состоит в том, чтобы получить проксимальный контроль через переднебоковую торакотомию в левом третьем межреберном промежутке, сочетающуюся с отдельным ключичным разрезом для радикального восстановления. Стандартная срединная стернотомия хотя и является самым популярным плановым разрезом для доступа к сердцу, имеет ограниченное применение при травме. Она обеспечивает превосходную экспозицию при изолированных повреждениях передних отделов сердца и крупных сосудов, но не дает доступа к пищеводу и задним отделам груди. Кроме того, через этот доступ очень трудно зажать нисходящую грудную аорту. Поэтому он рекомендуется, прежде всего, при ожидаемых изолированных повреждениях передних отделов сердца, когда нет потребности в ликвидации повреждений других органных систем.
Срединная стернотомия также целесообразна при повреждении структур переднего средостения, таких как восходящая аорта, безымянная артерия и левая общая сонная артерия. Лучшую экспозицию можно получить с помощью продления разреза в надключичную область или на шею.
Подгрудинная перикардиотомия — брюшной доступ к подозреваемой ране сердца, который обеспечивает неидеальную экспозицию. С увеличением использования прицельного ультразвукового исследования живота при травме (FAST) для исключения тампонады, эта процедура редко имеет показания. Намного более полезна перикардиотомия во время лапаротомии в операционной. Она может помочь при необъяснимой гипотензии вследствие невыявленной тампонады.
Самое частое операционное положение пациента с повреждением груди — лежа на спине с разведенными обеими руками. Пациент обрабатывается от подбородка до коленей или лодыжек. Таким образом, расположение и операционная подготовка допускают выполнение сосудистого доступа во многих местах, а также позволяют забрать трансплантат для восстановления повреждений малых сосудов. Для заднебоковой торакотомии пациент размещается в положении лежа на боку с доступной соответствующей стороной. Бедра часто несколько повернуты назад, чтобы позволить доступ к брюшной полости при необходимости в случае внезапного ухудшения и подозрения на внутрибрюшное повреждение.
К сожалению, это положение вполоборота часто не оптимально при любом повреждении, и может быть лучше решать опасные для жизни проблемы через передний разрез, можно временно закрыть его принятым в рамках тактики контроля повреждений способом, затем повернуть и повторно обработать пациента. При укладке в положении лежа на боку, не следует устанавливать центральный венозный катетер на нижней стороне, поскольку возможный вследствие введения катетера пневмоторакс интраоперационно может привести к коллапсу противоположного легкого, невозможности вентилировать пациента и летальному исходу на операционном столе.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Хирургические доступы при ранениях груди - техника торакотомии
Еще в первой половине XIX в. Wilms разработал методику переднебоковой торакотомии в четвёртом межреберьи с пересечением у грудины хрящей IV и V ребер и доказал рациональность этого доступа. В настоящее время применяется универсальный доступ по пятому межреберыо. При использовании общего обезболивания с миорелаксаитами реберные хрящи пересекаются крайне редко, в чрезвычайных случаях.
В подавляющем большинстве случаев при ранениях груди используют левостороннюю переднебоковую торакотомию, которая позволяет получить доступ к сердцу, нисходящей аорте, левому легкому и небольшому участку наддиафрагмального сегмента пищевода.
Правосторонняя переднебоковая торакотомия предоставляет хирургу меньше возможностей. Ее применяют при ранениях внутригрудной части трахеи, ранениях пищевода. При правосторонних ранениях груди, сопровождающихся массивной кровопотерей с падением артериального давления, а также в случаях массивной воздушной эмболии торакотомия выполняется справа. Если при этом выявляется ранение сердца, доступ можно расширить за счет поперечной стернотомии и левосторонней торакотомии, превратив тем самым доступ в чрездвухплевральный.
Важным элементом этого доступа является выделение по ходу его выполнения внутренних грудных артерий и вен и их перевязка, что занимает некоторое время. Т. К. Jones и соавт. рекомендуют чрездвухплевральный доступ с поперечной стернотомией при двусторонних огнестрельных ранениях и нестабильной гемодинамике.
Левостороннюю переднебоковую торакотомию также можно при необходимости расширить вправо за счет пересечения на этом уровне тела грудины.
Левосторонняя заднебоковая торакотомия обеспечивает прекрасный доступ к нисходящей аорте, левому легкому, нижней трети грудного отдела пищевода, а также месту отхождения от аорты левой сонной и левой подключичной артерии.
Правосторонняя заднебоковая торакотомия в пятом межреберье обеспечивает хороший доступ к трахее и пищеводу, правому легкому, полым венам, непарной вене и, на небольшом участке, к правой подключичной вене. После отведения легкого кпереди и пересечения непарной вены доступными становятся трахея, ее бифуркация и начальные отделы правого и левого бронхов.

Однако следует подчеркнуть, что использование заднебоковых доступов предполагает точное знание, какой сосуд или орган и на каком уровне поврежден, а также — полную уверенность в отсутствии других, недостижимых при этих доступах, повреждений. Так как такая уверенность бывает далеко не всегда, методом выбора является левосторонняя переднебоковая торакотомия в положении пострадавшего на спине с отведенной вверх верхней конечностью.
После обработки операционного поля разрез кожи и подкожной клетчатки намечают на уровне пятого межреберья, тотчас у нижнего края большой грудной мышцы. При этом у женщин необходимо отодвинуть вверх молочную железу. После рассечения кожи и подкожной клетчатки от парастернальной до лопаточной линии послойно рассекают электроножом поверхностную фасцию, грудинные и реберные порции большой грудной мышцы, а в латеральном углу раны частично пересекают волокна передней зубчатой мышцы, доходя до наружного края широчайшей мышцы спины.
После выделения этого мышечного пласта тупым путем его легко оттягивают лопаточным зеркалом, обнажая межреберный промежуток на всем протяжении.
Для расширения доступа широчайшую мышцу спины можно частично надсечь, но делать это следует только при необходимости.
При критическом состоянии пострадавшего электроножом рассекают сразу кожу, подкожную клетчатку и мышцы грудной стенки, открывая межреберье. При низком артериальном давлении кровотечение из тканей грудной стенки минимальное и на этой стадии операции не должно вызывать опасений. Межреберные мышцы и париетальную плевру рассекают как один слой длинными ножницами. Рассекать межреберные мышцы следует почти посередине, чуть ближе к верхнему краю нижележащего ребра, чтобы не повредить не только нижнюю межреберную артерию, но и достаточно крупную ее ветвь, идущую по верхнему краю персднебоковых отделов ребер.
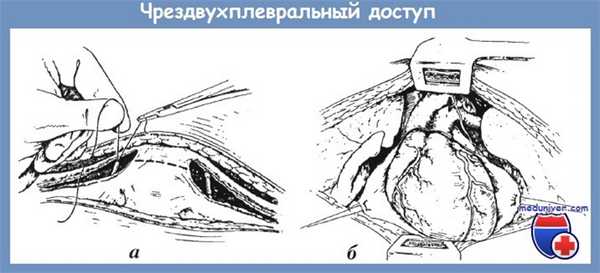
Схема чрездвухплеврального доступа:
а - лигирование внутренних грудных артерий и линия пересечении грудины;
б — широкий доступ к сердцу, корням обеих легких и крупным сосуда средостения
Хирург, рассекающий межреберные мышцы точно по верхнему краю нижележащего ребра, будет, во-первых, по ходу рассечения несколько раз повреждать одну и ту же ветку межреберной артерии, тратя время на гемостаз, а во-вторых, оставит слишком мало мышечной ткани снизу, что затруднит создание герметичности при ушивании торакотомной раны.
В медиальном углу торакотомной раны следует остерегаться повреждения внутригрудной артерии. Если это произошло, оба конца артерии следует тщательно лигировать с прошиванием нерассасывающимся шовным материалом.
После вскрытия плевральной полости края торакотомной раны, покрытые влажными марлевыми салфетками, разводят реечным расширителем, ручка которого должна быть направлена вниз, к латеральной стенке груди.
При расширении межреберья одновременно следует отсекать ножницами или коагулировать плоскостные спайки, идущие от висцеральной плевры к грудной стенке. Если из-за поспешности этого не сделать, спайки отрываются вместе с частью паренхимы легкого, что создаст дополнительные проблемы с аэростазом и гемостазом.
В редких случаях приходится идти на быстрое пересечение в медиальном углу раны реберных хрящей выше и ниже торакотомного доступа. Если возникает острая необходимость дальнейшего расширения раны, нужно лигировать обе внутригрудные артерии вместе с венами и пересечь грудину в поперечном направлении (рис. а).
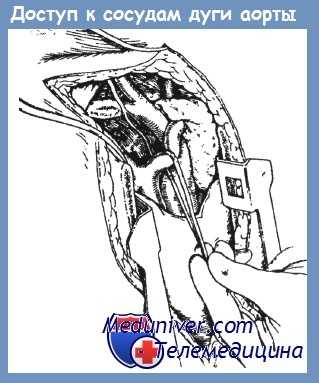
Доступ при ранении сосудов, отходящих от дуги аорты
Конечно, пересечение реберных хрящей и тем более грудины увеличивает травматичность вмешательства и чревато возникновением серьезных осложнений в послеоперационном периоде, но с этими факторами не приходится считаться, если имеется реальная угроза для жизни пострадавшего. К сожалению, в хирургической практике нередки случаи, когда нерешительность хирурга при выполнении быстрого расширения доступа приводит к потере времени и гибели пострадавшего.
Левосторонняя переднебоковая торакотомия, дополненная поперечной стернотомией и переднебоковой торакотомией справа, широко раскрывает обе плевральные полости, делая доступным корни легких, все отделы сердца и дугу аорты (рис. б).
Если во время левосторонней переднебоковой торакотомии по пятому межреберью появляется подозрение на ранение сосудов, отходящих от дуги аорты (в том числе при цервикоторакальных и торакоцервикальных ранениях) вместо поперечной стернотомии лучше использовать верхнюю продольную стериотомию с отведением плечевого пояса кнаружи. При этом широкое разведение раны позволяет свободно оперировать на любой глубине. Однако следует помнить, что при чрезмерном отведении кнаружи плечевого пояса возникает натяжение плечевого сплетения и даже корешков верхних межреберных нервов, что в послеоперационном периоде приводит к упорной и сильной боли типа каузалгии и к ограничению движения руки.
В таких случаях необходимо длительное восстановительное лечение, а у некоторых пациентов, по данным литературы, приходится прибегать к симпатэктомии. Поэтому этот доступ следует применять только в случаях крайней необходимости, и во время операции следить за степенью отведения руки. При ранении подключичных сосудов предпочтительнее пользоваться менее травматичным доступом -торакотомией в третьем межреберье в сочетании с пересечением ключицы.
При отсутствии показаний к стандартной торакотомии в пятом межреберье, при колото-резаных ранениях груди ниже уровня VI ребра используют рассечение раны вдоль соответствующего межребсрья, соблюдая целость межреберных сосудов. При разведении раны пластинчатыми крючками Фарабефа в верхнем ее углу виден невскрытый плевральный мешок с просвечивающим сквозь него легким, а в нижнем углу — скат диафрагмы. При этом либо констатируют непроникающий характер ранения, либо находят рану диафрагмы (внеплевральное торакоабдоминальное ранение). В таких случаях операция является расширенной хирургической обработкой раны.
Если же обнаруживают дефект париетальной плевры, констатируют ранение, проникающее в плевральную полость, и рану межребсрья расширяют до 12-14 см для визуальной ревизии плевральной полости и прилежащих органов: диафрагмы, легкого, а при локализации раны в опасной для ранения сердца зоне — и перикарда. В случаях обнаружения раны диафрагмы речь идет о чресплевральном торакоабдоминальном ранении. Такая операция носит название атипичной торакотомии, которая при отсутствии возможности применения торакоскопии является атравматичным, быстрым и надежным методом обнаружения колото-резаных торакоабдоминальных ранений.
Видео техники экстренной торакотомии и перикардотомии
Читайте также:
- Лечение отогенного менингита. Методы терапии ушного менингита
- Механизм полимеризации актина в актиновые филаменты
- Показания, методика введения лекарств, контраста в голеностопный сустав
- Поджелудочная железа и печень при туберкулезе. Желудок при туберкулезе.
- Классификация аномалий сократительной деятельности матки.
