Эффективность тимпанопластики. Принципы тимпанопластики
Добавил пользователь Alex Обновлено: 27.01.2026
Авторы: Сопко О.Н. 1 , Бервинова А.Н. 2 , Самошкина М.Е. 2 , Колесникова О.М. 2
1 ФГБОУ ВО ПСПбГМУ им. И.П. Павлова Минздрава России, Санкт-Петербург
2 ФГБОУ ВО ПСПбГМУ им. И.П. Павлова Минздрава России, Санкт-Петербург, Россия
Данный обзор посвящен проблеме успешности оперативного вмешательства у пациентов с хроническим гнойным средним отитом в зависимости от размера перфорации, ее местоположения и вида трансплантата. Основываясь на данных литературы, авторы выявили факторы, влияющие на анатомический исход тимпанопластики I типа, и установили их значимость. Авторы пришли к выводу, что большинство исследователей описывают местоположение перфорации как статистически незначимый фактор в ходе приживления трансплантата. В отличие от расположения, о размере перфорации нельзя сказать так однозначно. В данном обзоре большее количество авторов склоняются к тому, что размер перфорации является важным предиктором приживления трансплантата, но при этом есть многие авторы, которые не нашли никакой статистической значимости. Что касается типа графта, то, сравнивая хрящевой и фасциальный трансплантаты, большинство исследователей выделяют хрящевой трансплантат как наиболее оптимальный выбор для закрытия перфорации. Знания о выявленных факторах риска помогут уменьшить количество неудовлетворительных результатов при выполнении тимпанопластики. Кроме того, зная предикторы неблагоприятного исхода оперативного вмешательства, возможно разработать рекомендации и алгоритмы ведения пациентов при различных видах перфорации барабанной перепонки.
Ключевые слова: тимпанопластика, перфорация барабанной перепонки, мирингопластика, аутотрансплантат, влияющие факторы, размер перфорации, расположение перфорации, тип графта, хронический гнойный средний отит.
Для цитирования: Сопко О.Н., Бервинова А.Н., Самошкина М.Е., Колесникова О.М. Влияние размера, местоположения перфорации и типа трансплантата на исходы тимпанопластики I типа. РМЖ. Медицинское обозрение. 2019;3(9(II)):56-59.
O.N. Sopko, A.N. Bervinova, M.E. Samoshkina, O.M. Kolesnikova
I.P. Pavlov First St. Petersburg State Medical University
This paper addresses the importance of successful surgery for chronic suppurative otitis media depending on the size and site of tympanic membrane perforation (TMP) and graft material type. The authors have identified the factors affecting anatomical outcomes of type 1 tympanoplasty and their relevance based on published data. The authors concluded that most researchers regard TMP site as statistically insignificant factor for the engraftment. The effect of TMP size is ambiguous. Most authors suggest that TMP size is an important predictor of the engraftment. However, many authors did not find any statistical significance. As to the graft material type, most researchers consider cartilage graft as optimal one to close perforation. Knowledge on identified risk factors will reduce the percentage of poor outcomes of tympanoplasty. In addition, predictors of poor surgical outcomes allow the development of r ecommendations and management algorithms in different variants of TMP.
Keywords: tympanoplasty, tympanic membrane perforation, myringoplasty, autograft, affecting factors, TMP size, TMP site, graft material type, chronic suppurative otitis media.
For citation: Sopko O.N., Bervinova A.N., Samoshkina M.E., Kolesnikova O.M. The effect of the size and site of tympanic membrane perforation and graft material type on the outcomes of type 1 tympanoplasty. RMJ. Medical Review. 2019;9(II):56–59.
В обзоре освещена проблема эффективности оперативного вмешательства у пациентов с хроническим гнойным средним отитом в зависимости от размера перфорации, ее местоположения и вида трансплантата
Введение
Тимпанопластика I типа — одна из наиболее часто проводимых операций в оториноларингологии. Эта операция включает восстановление только барабанной перепонки, слуховые косточки при этом интактны. История оперативного лечения при повреждениях барабанной перепонки восходит к 1640 г., когда Marcus Banzer предпринял попытку ее восстановления при помощи трубки из слоновой кости, покрытой мочевым пузырем свиньи, добившись временного восстановления слуха [1]. Затем, почти через 200 лет, Joseph Toynbee в 1853 г. поместил резиновый диск, прикрепленный поверх серебряной проволоки, прямо над перфорацией, чем также добился улучшения слуха у пациента [2]. Blake в 1877 г. достиг такого же результата, расположив бумажную накладку поверх дефекта барабанной перепонки [3]. Создателем термина «мирингопластика» считается Berthold, который в 1878 г. впервые выполнил хирургическое закрытие дефекта барабанной перепонки. Он деэпителизировал остатки барабанной перепонки путем наложения пластыря на 3 дня, а затем поместил поверх перфорации кожный лоскут [4]. В 1950-х гг. Wullstein [5] и Zollner [6], используя операционный микроскоп и микроскопические инструменты, снова ввели в обиход тимпанопластику I типа. Также Wullstein в 1956 г. классифицировал тимпанопластику на 5 типов [7].
Существует большое количество этиологических факторов перфорации барабанной перепонки. Самыми частыми из них являются ее разрыв при гнойном среднем отите [8], аку- и баротравмы [9]. Также нельзя забывать и ятрогенные причины разрыва барабанной перепонки.
Наличие перфорации барабанной перепонки является значимой проблемой, приводящей к снижению слуха, возможным обострениям хронического воспалительного процесса за счет инфицирования полостей среднего уха, снижающей качество жизни и социальную активность пациентов [10]. В связи с этим важно рассмотреть условия, от которых зависит приживление трансплантата, чтобы в будущем учитывать их при выполнении операции и обеспечивать максимально успешный исход данной манипуляции.
В целом можно определить, что многие факторы влияют как на анатомический, так и на функциональный исход тимпанопластики I типа. Это возраст и пол пациента, размер и место перфорации, опыт врача, состояние контралатерального уха, первичный или повторный характер операции и многие другие. Но их реальное значение до сих пор является предметом споров различных исследователей.
Поэтому в данном обзоре нами рассмотрены результаты ряда исследований, в которых изучалась зависимость приживления трансплантата от размера перфорации, его расположения и от вида трансплантата, которым закрывают дефект барабанной перепонки, и сделаны выводы о значимости данных факторов.
Зависимость приживления трансплантата от размера перфорации
В статьях, посвященных тимпанопластике I типа, часто оценивается этот фактор, приводятся различные мнения по поводу его влияния на исход данной операции.
В исследованиях многих авторов делается вывод о том, что размер перфорации не имеет значения в процессе приживления трансплантата (табл. 1). Например, K. Dangol и R.P. Shrivastav [11] сравнивали приживление в группах, где пациенты имели малые, средние и большие перфорации. Частота успешного приживления в группе с малыми перфорациями на 15,4% и 17,6% больше, чем в группе со средними и большими перфорациями соответственно, что, по мнению авторов, делает размер перфорации статистически незначимым фактором. В статье E. Vartiainen и J. Vartiainen [12] сравнивались 2 группы пациентов: с размером перфорации более и менее 50%. Процент успешных приживлений в обеих группах был абсолютно одинаков. Полученные результаты свидетельствуют о незначимости размера как фактора исхода тимпанопластики I типа. В исследовании M. Salviz et al. [13] были рассмотрены такие же категории размера перфорации. При перфорации более 50% площади барабанной перепонки успех приживления графта был больше, чем при перфорациях менее половины площади. Таким образом, авторы получили противоположные результаты, что опровергает предположение о значимости размера перфорации. D. Kim et al. [14], а также J.D. Wasson et al. [15] в своих работах сравнили 4 группы пациентов, поделенных в зависимости от площади перфорации барабанной перепонки. Все перечисленные авторы в ходе исследований пришли к выводу, что рассматривать размер перфорации как предиктор не представляется возможным.
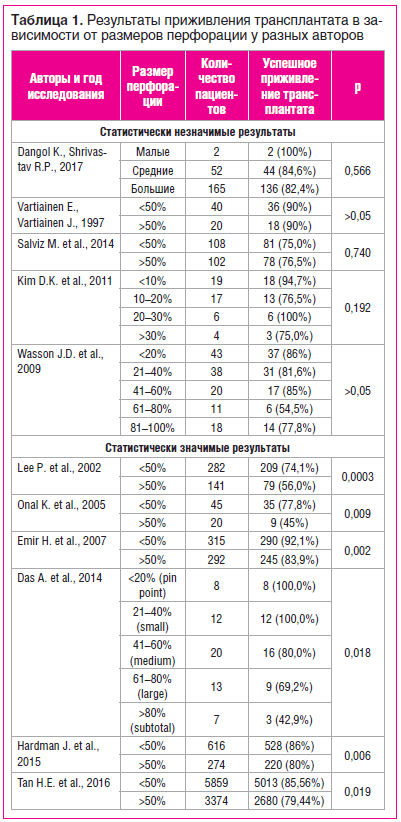
Однако A. Das et al. [16] сравнивали приживление у пациентов с размерами перфорации 80%. Успешность приживления, по результатам данного исследования, полностью коррелировала с размером перфорации барабанной перепонки. Таким образом, авторы показали, что размер перфорации является статистически значимым фактором (табл. 1). P. Lee et al. [17] разделили пациентов всего на 2 группы: перфорация 50% (успешное приживление в 56% случаев). В ряде исследований пациенты были разделены на аналогичные группы. В соответствии с данными, полученными K. Onal et al. [18], была зафиксирована разница в функциональном результате между группами более чем в 1,5 раза. В исследовании H. Emir et al. [19] была также получена статистически значимая разница, но она составила 8,2%, что тем не менее является статистически значимым различием. В метаанализе J. Hardman et al. [20], проведенном среди детского населения, было также показано, что у детей с меньшим размером перфорации приживление происходило гораздо успешней, чем в группе с большими перфорациями. В метаанализе, проведенном H.E. Tan et al. [21], в группе пациентов с перфорацией менее 50% успешное приживление трансплантата зафиксировано в 85,56% (5013 случаев), а в группе пациентов с перфорацией более 50% — в 79,44% (2680 случаев).
Таким образом, все перечисленные выше авторы указывают на тот факт, что размер перфорации имеет статистическую значимость, а значит, важен для определения успеха тимпанопластики I типа. Так как с размером перфорации растет и техническая сложность самой тимпанопластики, ухудшается видимость во время операции, поддержка, фиксация трансплантата, а также повышается длительность его васкуляризации, данные результаты не кажутся неожиданными [18, 21].
Зависимость приживления трансплантата от расположения перфорации
Мы изучили некоторые работы, исследующие влияние расположения перфорации на исход тимпанопластики I типа (табл. 2). Так же, как и в случае с размером перфорации, имеются различные мнения по поводу значения места перфорации как фактора успешной операции. Но, в отличие от первого, все же большинство исследователей данной проблемы сходятся на том, что место перфорации не имеет значения в процессе приживления трансплантата. Например, в статье K. Dangol и R.P. Shrivastav [11] рассматриваются 3 группы перфораций: передние (12 случаев), задние (9 случаев) и субтотальные (198 случаев). Успешное приживление трансплантата в данных группах составило 83,3%, 77,7% и 83,3% соответственно. Авторы комментируют полученные данные и указывают на то, что такие результаты могли получиться из-за неравномерного распределения больных по группам. R. Caylan et al. [22] исследовали детей с передними, центральными и тотальными перфорациями. Результаты исследования признаны авторами статистически незначимыми. В своей работе A. Das et al. [16] сравнили исходы тимпанопластики I типа в группах с передними, задними, нижними и центральными перфорациями. Результаты приживления графта никак не коррелировали с местоположением перфорации. Поэтому место перфорации в данной работе не является достоверным прогностическим фактором. K. Onal et al. [18] рассмотрели пациентов с передней, задней и центральной перфорациями. Приживление у пациентов с задними перфорациями было на 7,8% больше, чем у пациентов с передними, и на 23,6% больше, чем у больных с центральными перфорациями. В статье D.K. Kim et al. [14] сравнивались исходы тимпанопластики I типа у людей с перфорациями, захватывающими переднюю часть барабанной перепонки (в эту группу входят передние, передненижние и передненижние в сочетании с центральными перфорациями) и не захватывающими переднюю часть барабанной перепонки (нижние, задние, центральные и задненижние перфорации). Значения, полученные в итоге, были расценены авторами как статистически незначимые и несущественные в процессе оценки исхода тимпанопластики. H.E. Tan et al. [21] рассмотрели в своем метаанализе случаи центральных, передних и задних перфораций. В 1-й группе успешное приживление зафиксировано на 0,61% чаще, чем во 2-й, и на 2,69% реже, чем в 3-й группе. Таким образом, авторы пришли к выводу, что расположение перфорации не влияет на исход тимпанопластики.
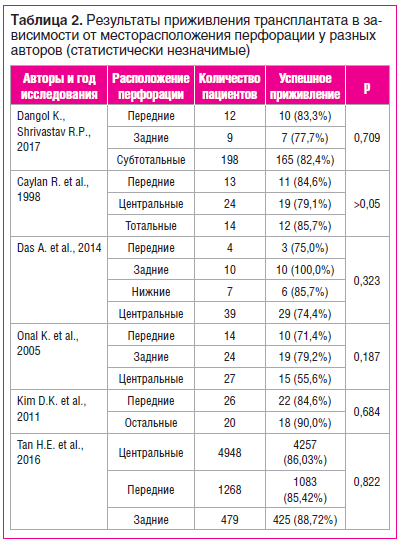
Pinar et al. [23] придерживаются другого мнения. Авторы сделали вывод о том, что расположение перфорации важно для хода приживления графта. Они выявили, что уровень приживления при центральных перфорациях (84,2%) больше, чем при передних (63%) и задних (71,7%). Данные факты объясняются авторами тем, что доступ к дефекту, а также укладка трансплантата в случаях передних перфораций становятся технически сложнее. Также в своей статье J.J. Halik и G.D.L. Smyth [24] выяснили, что приживление графта в случае повреждения передней половины барабанной перепонки достоверно хуже, чем при повреждении центральной и задней частей барабанной перепонки. Авторы связывают это с меньшей визуализацией передней части барабанной перепонки, более трудной экспозицией графта.
Зависимость приживления трансплантата от его типа
Исследовав литературу, посвященную факторам, влияющим на исход тимпанопластики I типа, мы обнаружили, что среди материалов, используемых в качестве трансплантата, в основном сравнивают и используют хрящевую ткань и височную фасцию. Далее мы приводим результаты исследований касательно данного вопроса.
M. Knapik и I. Saliba [25] рассматривали исходы тимпанопластики I типа в детской популяции. В категории «тип графта» они сравнивали, как говорилось выше, височную фасцию и надхрящницу. Результат получился следующий: тип графта не является статистически значимым фактором в процессе приживления трансплантата. К такому же выводу пришли M. Yung et al. [26]. Среди 20 пациентов, которым была выполнена трансплантация височной фасции, через 3 мес. наблюдений приживление графта наблюдалось у 18 человек (94,%), через 12 мес. — у 15 (83,3%), через 24 мес. — у 16 (84,2%). Среди 18 пациентов, получивших хрящевую ткань в качестве графта, через 3 мес. приживление наблюдалось в 13 случаях (81,2%), через 12 мес. — также в 13 случаях (81,2%), через 24 мес. — в 12 случаях (80,0%). Такие результаты расценивались авторами как статистически незначимые. С другой стороны, в своем исследовании C. Ozbek et al. [27] пришли к противоположному выводу (табл. 3). Они рассматривали 2 группы пациентов детского возраста: с хрящом и височной фасцией в качестве трансплантата. В 1-й группе у 21 пациента успешное приживление трансплантата наблюдалось в 100% случаев, а во 2-й группе из 24 человек — лишь в 70,8% (17 пациентов). Авторы считают эти результаты статистически значимыми и объясняют преимущество хрящевой ткани тем, что она более жесткая и твердая по своей структуре и поэтому более устойчива к инфекциям и ретракции неотимпанальной мембраны из-за дисфункции слуховой трубы, которая наблюдается в детском возрасте. По результатам исследования O. Ben Gamra et al. [28], среди пациентов, получивших хрящ в качестве графта, приживления удалось добиться на 0,8% больше, чем среди больных, получивших фасциальный трансплантат. Таким образом, авторы пришли к выводу, что хрящ как трансплантат при тимпанопластике обеспечивает прекрасный анатомический результат и стабильность. Однако, как нам кажется, следует принять во внимание тот факт, что во 2-й группе имелось в 3 раза больше пациентов, чем в 1-й группе. Исследование O.A. Albirmawy [29] показало, что применение «кольцевого» графта из хряща и надхрящницы было более эффективно, чем трансплантата из фасции. Автор также указывает на анатомические и функциональные преимущества использования хрящевого трансплантата.

E.E. Callioglu et al. [30] показали, что успешное приживление хрящевого графта превосходит таковое в случае с фасциальным трансплантатом на 15,2%. Очевидно, что использование хрящевой ткани как источника графта имеет более высокий анатомический эффект, поэтому авторы рекомендуют отдавать предпочтение именно ему при выполнении тимпанопластики. M. Salviz et al. [13] и H.E. Tan et al. [21] также сравнивали трансплантаты, сделанные из хрящевой и фасциальной ткани. Результаты исследований говорят о значимости типа использованного графта как предиктора успешного его приживления.
Заключение
На основании анализа литературных данных нами была проведена оценка значимости таких факторов, как размер перфорации, ее местоположение, а также трансплантат, для прогнозирования исходов тимпанопластики I типа. Мнения авторов по поводу значимости размера перфорации разнятся. В большинстве исследований авторы приходят к выводу о статистически значимом влиянии размера перфорации на результат тимпанопластики I типа. Важно отметить, что местоположение перфорации не является важным прогностическим фактором, в этом мнении сходится большинство авторов. Что касается типа графта, то многие исследователи считают, что использование хрящевой ткани является оптимальным вариантом и обеспечивает хороший анатомический, функциональный исход, а также имеет большую стабильность, чем остальные материалы. Выявленные факторы риска в предоперационном периоде помогут выбрать адекватный вид оперативного вмешательства, тип трансплантата, подобрать послеоперационную терапию и, таким образом, уменьшить количество неудовлетворительных результатов при выполнении тимпанопластики. Кроме того, зная предикторы неблагоприятного исхода оперативного вмешательства, возможно разработать рекомендации и алгоритмы ведения пациентов при различных видах перфорации барабанной перепонки.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Тимпанопластика
Тимпанопластика – это хирургическое вмешательство при хроническом гнойном среднем отите операция, с целью восстановления поврежденных структур среднего уха, барабанной перепонки и улучшения слуха.
К сожалению, хронический гнойный средний отит является частым заболеванием. Его развитию способствует неправильное и несвоевременное лечение острого гнойного среднего отита, из-за чего может образоваться перфорация барабанной перепонки (отверстия в ней). Через перфорацию в барабанную полость проникают болезнетворные бактерии, поэтому выделения из уха могут наблюдаться в течение многих лет.
Несвоевременное лечение гнойного отита приводит к серьезным осложнениям и может стать причиной таких болезней, как менингит, тромбоз сосудов головного мозга, абсцесс головного мозга.
Воспалительный процесс не ограничивается слизистой оболочкой барабанной полости, но также ведет к разрушению костных структур – стенок барабанной полости, слуховых косточек. Со временем возникает не только прогрессирующее снижение слуха, но могут быть и тяжелые гнойные осложнения – менингит, тромбоз сосудов головного мозга, абсцесс мозга.
Показания и противопоказания
Хирургическое вмешательство является необходимым в следующих случаях:
- центральная или краевая перфорация барабанной перепонки, то есть присутствует ее повреждение, которое приводит к смещению слуховых косточек;
- перфорация барабанной перепонки без выраженного воспаления среднего уха;
- фиброз среднего уха;
- тимпаносклероз;
- полипы среднего уха;
- хроническое воспаление среднего уха с выраженным нагноением.
Абсолютным противопоказанием к операции является:
- тяжелое общее состояние;
- обострение хронических заболеваний;
- гнойные осложнения и сепсис;
- полная глухота;
- средний адгезивный отит;
- стойкие нарушения проходимости слуховой трубы – это могут быть как врожденные аномалии, так и формирование спаек и рубцов в результате воспаления.
Относительные противопоказания:
- эпидермизация барабанной полости – абсолютное замещение слизистой барабанной полости эпителием наружного слухового прохода;
- функциональная (временная) непроходимость слуховой трубы;
- заболевания верхних дыхательных путей;
- аллергические заболевания в стадии обострения;
- острый воспалительный процесс в среднем ухе.
Врач оценивает необходимый объем оперативных вмешательств и всегда сообщает пациенту о возможных рисках.
Подготовка к операции
В период подготовки к операции проводится консервативное лечение. В полости среднего уха вводят сосудосуживающие, противовоспалительные и антибактериальные средства. Эти процедуры необходимы для санации (очистки) от инфекции – послеоперационная рана будет быстрее заживать и риск воспаления после операции значительно уменьшается. Одновременно улучшается проходимость слуховой трубы, что также очень важно для хорошего послеоперационного результата.
Как и перед любой другой операцией, пациент должен быть полноценно обследован. В обследование входят: общий и биохимический анализ крови, анализ мочи, коагулорамма, анализ крови на инфекции (гепатит В и С, сифилис, ВИЧ), ЭКГ.
За неделю до операции пациенту противопоказано принимать лекарственные средства для разжижения крови, например, Варфарин, а также нестероидные противоспалительные препараты, такие как аспирин или парацетамол.
В случае хронических заболеваний, во время подготовки пациенту будет необходимо проконсультироваться с профильным специалистом. За 6 часов до операции больному категорически запрещается есть, пить воду и жевать жевательную резинку.
Виды тимпанопластики
Мирингопластика – восстановление целостности барабанной перепонки. Такой вид тимпанопластики показан пациентам, у которых сохранены и подвижны все слуховые косточки в барабанной полости, нужно лишь закрыть перфорацию барабанной перепонки. Материалом для мирингопластики служит аутотрансплантат – лоскут кожи с подлежащими слоями берется за ухом у пациента. Собственные ткани хорошо приживаются и не отторгаются организмом, в чем их огромное преимущество в отличие от инородных материалов.
Тимпанопластика с оссикулопластикой – реконструкция не только барабанной перепонки, но и разрушенных слуховых косточек. При хроническом гнойном среднем отите слуховые косточки (их три – молоточек, наковальня и стремечко, их соединения друг с другом напоминают микроскопический сустав) могут быть повреждены вследствие постоянного воспалительного процесса. Без них невозможно проведение звука к воспринимающим нервным окончаниям внутреннего уха. Поэтому недостающие элементы этих косточек замещаются искусственными протезами слуховых косточек, изготовленных из тифлона, биокерамики и других синтетических материалов. В нашей клинике используются современные титановые протезы фирмы «Kurz». Если цепь слуховых косточек имеет минимальные разрушения, то возможно обойтись без искусственных материалов – сохранные элементы несколько перестраиваются, с сохранением их подвижности. Завершающим этапом хирургического вмешательства является мирингопластика.
В случае срастания двух поверхностей среднего уха после осложнения отитами, возможно проведение восстановления барабанной полости с помощью остатков барабанной перепонки и трансплантантов, соединяющих ткани между собой.
Все виды тимпанопластики проводятся с помощью современного микроскопа для отохирургии фирмы «Karl Storz».
Анестезия
Операция проводится под местной анестезией – в стенки наружного слухового прохода и в заушную область вводится раствор анестетика – 2% раствор лидокаина с адреналином или эпинефрином. Этого достаточно для хорошего обезболивающего эффекта, может появиться лишь ощущение давления на ухо, так как введение анестетика проводится довольно плотно. Во время самой процедуры пациент находится в сознании.
Реабилитация после операции
После операции больной находится в стационаре в течение от 1 до 3 суток. Антибиотики назначают на 7 – 10 дней. Ежедневно проводят анемизацию - введение сосудосуживающих препаратов в глоточное устье слуховой трубы. Слуховой проход освобождают от тампонов постепенно, поэтому некоторое время после выписки пациент должен приходить на осмотры.
Для того, чтобы в послеоперационном периоде чувствовать себя комфортно, необходимо избегать сморкания и чихания, попадания воды в ушную раковину (лучше проконсультироваться с врачом о том, каким способом мыть голову и посещать душ), авиаперелетов, бассейна и занятий дайвингом, а также подъема больших тяжелых предметов.
Осложнения после тимпанопластики
В период реабилитации возможны такие осложнения, как отторжение лоскута барабанной перепонки, смещение протезов слуховых косточек, обострение или рецидив гнойного процесса, формирование рубцов в слуховом проходе и барабанной полости, головокружения в результате осложнения структур среднего уха, не исключена и потеря слуха.
Стоимость тимпанопластики
В нашей лор-клинике тимпанопластика стоит от 129,000 руб .
В эту стоимость входит:
- проведение операции
- анестезия
- нахождение в стационаре
- трехразовое питание в стационаре
- послеоперационное наблюдение в течение месяца (3 посещения)
Окончательная стоимость определяется после осмотра пациента врачом.
Исследования для подготовки к оперативному вмешательству
Перед непосредственным оперативным вмешательством необходимо провести комплекс процедур по подготовке пациента к проведению операции.
Этот комплекс включает в себя:
- Общий анализ крови (CBC/DIFF) с лейкоцитарной формулой/СОЭCBC/DIFF) с лейкоцитарной формулой/СОЭ;
- Группа крови, резус-фактор;
- Биохимический анализ крови
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.
Тимпанопластика (восстановление слуха)
Хирургическая процедура по восстановлению перфорированной барабанной перепонки называется тимпанопластикой. Перфорация барабанной перепонки, как правило, не является серьезным заболеванием, однако она может привести к ухудшению слуха и частым инфекционным воспалением уха. Кроме этого, она даже может стать причиной нарушений чувства баланса, когда вода попадает во внутреннее ухо во время приема ванны или душа.
Признаки и опасность перфорации барабанной перепонки
Главными причинами перфорации барабанной перепонки являются инфекции среднего уха. Кроме этого, она может развиться вследствие глубокого погружения под воду или резкого снижения самолета, повреждений или травм.
Признаками перфорации перепонки могут быть дискомфорт или боль в ухе, наличие выделений из ушного канала, звон, свист, жужжание или клацанье в ушах. Со временем развивается ухудшение слуха.
Перфорация барабанной перепонки – это, как правило, не тяжелое заболевание. Но если ее не устранить, разрыв увеличивается в размерах из-за рецидивов инфекции, что может привести к развитию серьезных осложнений. Особенно опасны инфекционные воспаления в среднем ухе, которые могут распространяться на головной мозг и его оболочки.
Хирургическое лечение перфорации барабанной перепонки
Показания для проведения тимпанопластики:
- Для восстановления нормальной анатомии среднего уха, обеспечения защиты пространства среднего уха и изоляции от внешней среды.
- Для обеспечения нормальной физиологической среды в среднем ухе.
- Для предотвращения рецидивов хронического отита среднего уха, которые сопровождаются ухудшением слуха и развитием потенциально опасных для жизни осложнений.
- Для восстановления проводящего механизма с улучшением слуха.
Если разрыв в барабанной перепонке не закрывается самостоятельно, его можно устранить с помощью операции тимпанопластики. Это может улучшить слух, предотвратить частые рецидивы ушных инфекций и уменьшить постоянный шум в ушах.
Тимпанопластика может проводиться под местной или общей анестезией. Операция проводится в два этапа. На первом этапе хирург готовит трансплантат и подготавливает барабанную перепонку для его имплантации. Далее врач вводит трансплантат и покрывает им отверстие в барабанной перепонке. Это делается под контролем микроскопии. После этого, для удерживания трансплантата на нужном месте, вводится специальная пенка вокруг него.
Если хирург обнаруживает во время операции, что слуховым косточкам среднего уха необходимо восстановление, он может принять решение о проведении этой процедуры во время тимпанопластики или отложить решение этой проблемы на некоторое время (как правило, при наличии противопоказаний операцию откладывают на 6-12 месяцев). Такая комбинированная операция носит название тимпанопластики с реконструкцией цепи слуховых косточек, она направлена на восстановление связи между барабанной перепонки и внутренним ухом с помощью протезов. Основной целью такой операции является улучшение или восстановление слуха. В Белоруссии во время тимпанопластики с этой целью применяют современные титановые протезы, которые имеют следующие типы:
- Тотальный протез – полностью замещает цепь слуховых косточек.
- Частичный протез – замещает только наковальню и молоточек; его имплантация возможна при нормальном стремени (третья слуховая косточка).
- Угловые протезы – позволяют восстановить соединение между сохраненными слуховыми косточками.
Длительность пребывания в стационаре после тимпанопластики с реконструкцией цепи слуховых косточек в Минске составляет 10-14 дней. Перед выпиской проводят предварительную оценку восстановления слуха. Из-за наличия отека травмированных во время операции тканей и наличия сгустков крови в полости среднего уха результаты этой проверки иногда не очень положительны. Повторная оценка слуха и результатов тимпанопластики проводится через 3, 6 и 12 месяцев.
Обследования перед операцией
Перед тимпанопластикой пациент проходит обычное общеклиническое обследование, включающее осмотр оториноларинголога, анестезиолога, лабораторные анализы (общий анализ крови, общий анализ мочи, биохимический анализ крови, глюкоза крови) и инструментальные исследования.
Проведение тимпанопластики в Беларуси
Оториноларингологи Беларуси обладают большим опытом проведения тимпанопластики и восстановления слуховых косточек с целью улучшения и восстановления слуха. Применяемая в Беларуси и за рубежом методика является оптимальным способом улучшения слуха, по сравнению с другими методами. Кроме этого, в Белоруссии проводится полноценная реабилитация пациентов после оториноларингологических операций на профессиональном уровне. Стоимость проведения тимпанопластики и послеоперационной реабилитации в Беларуси намного ниже, чем за границей — в среднем цена операции составляет 800 долларов США.
Эффективность таких операций по тимпанопластике и эндопротезированию слуховых косточек среднего уха в Беларуси, как и за границей, составляет около 90%. Цена отказа от этой безопасной операции по восстановлению слуха может быть очень высокой – вплоть до развития опасных для жизни осложнений.
Эффективность тимпанопластики. Принципы тимпанопластики
Техника тимпанопластики. Ликвидации патологии слуховых косточек
Практически тимпанопластика проводится под местной анестезией, применяемой, как при радикальной операции; с целью облегчения остановки кровотечения весьма желательно создать хотя бы временно искусственное снижение артериального давления, так как кровотечение во время операции заметно замедляет вмешательство. Для этой цели предлагают ганглиоблокаторы (аминазин, промедол, димедрол).
К сожалению, применение этих препаратов не всегда эффективно и безопасно. Поэтому для тщательного гемостаза до операции мы назначаем внутрь витамин К, а на операционном столе для остановки кровотечения применяем влажные тампоны, смоченные горячим физиологическим раствором.
Операция всегда начинается со вскрытия и контроля патологических изменений в антруме и аттике. Если тело наковальни и головка молоточка сохранены, мостик сразу не удаляют, а суживают до тоненькой пластинки. Утончение мостика должно производиться не только сзади, но больше состороны барабанной полости при помощи зубного бора средней величины, после отсепарования барабанной перепонки.
Мостик скашивают таким образом, чтобы трансплантат свободно и без напряжения укладывался кзади. Одновременно с этим сносят задненижнюю костную стенку слухового прохода, причем настолько, чтобы можно было беспрепятственно осмотреть нишу круглого окна, сочленение наковальни и стремечка впереди шпоры. После того как кожный слуховой проход разрежут по всей длине на границе его задней и нижней стенок и лоскут отодвинут кверху, создаются благоприятные условия для исследования всего звукопроводящего аппарата.
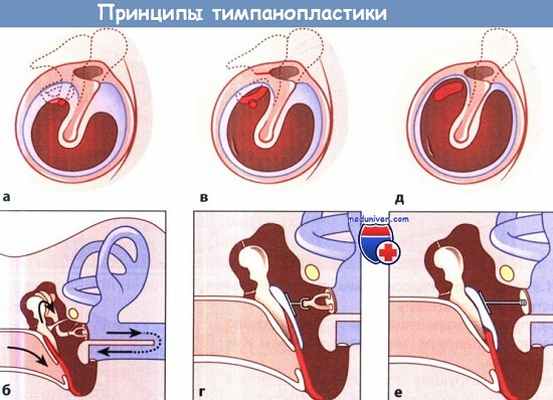
Принципы тимпанопластики:
а - Простая перфорация барабанной перепонки; целостность цепочки слуховых косточек не нарушена.
б - Закрытие дефекта в натянутой части барабанной перепонки с помощью заведенного за нее трансплантата, выкроенного из фасции или надхрящницы (обозначен красным цветом), и реконструкция механизма защиты от звукового давления и его трансформации.
в - Перфорация барабанной перепонки и дефект длинного отростка наковальни,
г - Закрытие перфорации. Реконструкция звукопроводящего аппарата путем интерпозиции аллопротеза (протез для частичного замещения слуховых косточек) между молоточком и стременем (колумелла-эффект).
Между протезом и барабанной перепонкой имеется слой хряща (показан голубым цветом).
д - Дефект наковальни и стремени при субтотальной перфорации барабанной перепонки; молоточек и основание стремени сохранены.
е - Интерпозиция между сохранившимися слуховыми косточками аллопротеза (протез для полного замещения слуховых косточек).
Если цепь слуховых косточек нарушена, то, разумеется, бесполезны старания сохранить их. Если же установлена целость длинного отростка наковальни и его связь с головкой стремечка, то оказываются обоснованными все дальнейшие усилия по сохранению и целости цепи слуховых косточек. Если головка молоточка и наковальня лежат в толще грануляций или, как обычно, в толще рубцовой ткани, они должны быть осторожно высвобождены. При незначительных воспалительных явлениях в барабанной полости после обнаружения доступа к обоим окнам нетрудно ориентироваться в функциональной способности последних.
При помощи увеличительной оптики и зонда-щупа нетрудно определить подвижность стремечка. Если барабанная полость выполнена грануляциями и рубцовыми тяжами, то вначале при помощи маленькой ложечки тщательно освобождают дно барабанной полости (hypotympanon) до ниши круглого окна.
Одновременно контролируют устье евстахиевой трубы; если она прикрыта рубцовой барабанной перепонкой, то последнюю также удаляют. Для освобождения обоих окон и стремечка лучше всего применять тенотомный ножичек и отсасыватель; отсасыватель присасывает и удерживает грануляции, пока уясняется топография этой области. Начиная со дна барабанной полости и нижнего отдела промонтория удаляют грануляции из ниши круглого окна (при этом plexus tympanicus причиняет значительные болезненные ощущения); рубцовые соединительнотканные тяжи, нередко закрывающие вход в нишу круглого окна, удается легко отсепаровать с переднего края ниши.
Труднее удалить рубцовую ткань из самой ниши; легче высвободить нишу начиная с ее нижнего костного края; в верхней части надо быть особенно осторожным, чтобы не нарушить целость вторичной барабанной перепонки. Со стороны круглого окна и длинного отростка наковальни легче всего обнаружить стремечко; при хорошей подвижности пластинки стремечка следует соблюдать особую осторожность при удалении грануляции, особенно до тех пор, пока стремечко не станет видно; иначе можно люксировать его. Однако всегда следует освобождать стремечко настолько, чтобы установить сохранность контакта между ним и длинным отростком наковальни. Именно в этом месте часто обнаруживаются ограниченные дефекты, в особенности при холестеатоме.
Если они остаются нераспознанными, надежды на улучшение слуха могут не оправдаться.
Любое нарушение контакта слуховых косточек является основанием к удалению наковальни и молоточка. Свободный трансплантат, заменяющий барабанную перепонку, должен в таком случае иметь непосредственный контакт с головкой стремечка с тем, чтобы стремечко выполняло роль columella-effect.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эффективность тимпанопластики. Принципы тимпанопластики
Отдел диагностики и реабилитации нарушений слуха Санкт-Петербургского НИИ уха, горла, носа и речи, Санкт-Петербург, Россия, 190013
Запорожский государственный медицинский университет, Украина
ФГБУ «Санкт-Петербургский НИИ уха, горла, носа и речи» МЗ РФ, Санкт-Петербург, Россия, 190013
Санкт-Петербургский научно-исследовательский институт уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013
ФГБУ "Московский НИИ глазных болезней им. Гельмгольца" Минздрава России
ФГБУ «Санкт-Петербургский НИИ уха, горла, носа и речи» МЗ РФ, Санкт-Петербург, Россия, 190013
Одноэтапная тимпанопластика при открытой форме тимпаносклероза с фиксацией стремени
Журнал: Вестник оториноларингологии. 2019;84(2): 23‑28
Отдел диагностики и реабилитации нарушений слуха Санкт-Петербургского НИИ уха, горла, носа и речи, Санкт-Петербург, Россия, 190013
В работе использовали несколько вариантов одноэтапной тимпанопластики, в том числе собственный способ, согласно которому при отсутствии наковальни и молоточка после мобилизации стремени, оссикулопластики частичным или полным оссикулярным протезом и мирингопластики одномоментно профилактически создавали опору (неомаллеус) в толще неотимпанальной мембраны. Для оценки эффективности различных вариантов одноэтапной тимпанопластики сравнивали отдаленные функциональные результаты в сроки 6—12 мес после вмешательства с дооперационными показателями. Использовали стандартные методы статистического оценивания с расчетом описательных статистик и методы проверки статистических гипотез на основе непараметрического критерия Вилкоксона для связанных выборок. Все использованные в работе варианты одноэтапной тимпанопластики при фиксации стремени эффективны и в целом позволяют добиться улучшения слуховой функции. В настоящем исследовании такой результат был достигнут у 61 из 86 больных тимпаносклерозом (71% (65%; 74%) 95% ДИ). Функциональные результаты тимпанопластики по разработанному способу практически не отличаются от результатов традиционных вариантов с использованием протезов, но выполнение этого варианта тимпанопластики в случае отсутствия наковальни и молоточка позволяет при рефиксации стремени осуществить в ходе реоперации стапедотомию с использованием протеза типа «пистон» без дополнительного хирургического этапа формирования неомаллеуса.
Отдел диагностики и реабилитации нарушений слуха Санкт-Петербургского НИИ уха, горла, носа и речи, Санкт-Петербург, Россия, 190013
Запорожский государственный медицинский университет, Украина
ФГБУ «Санкт-Петербургский НИИ уха, горла, носа и речи» МЗ РФ, Санкт-Петербург, Россия, 190013
Санкт-Петербургский научно-исследовательский институт уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013
ФГБУ "Московский НИИ глазных болезней им. Гельмгольца" Минздрава России
ФГБУ «Санкт-Петербургский НИИ уха, горла, носа и речи» МЗ РФ, Санкт-Петербург, Россия, 190013
Тимпаносклероз — хроническое негнойное заболевание среднего уха, характеризующееся образованием в слизистой оболочке своеобразных склеротических очагов, ограничивающих подвижность барабанной перепонки и/или слуховых косточек [1, 2]. Тугоухость при тимпаносклерозе обусловлена как фиксацией слуховых косточек, так и их разрушением, при этом степень нарушения слуховой функции зависит, как правило, от выраженности и распространенности тимпаносклероза [2—4].
Наиболее часто тимпаносклероз наблюдается у больных хроническим гнойным средним отитом и адгезивным отитом. В зависимости от наличия перфорации барабанной перепонки выделяют открытую и закрытую форму тимпаносклероза.
Тимпанопластика при открытой форме тимпаносклероза заключается в воссоздании барабанной перепонки и восстановлении звукопроводящей цепи путем мобилизации сохранных слуховых косточек за счет удаления тимпаносклеротических очагов или удаления самих слуховых косточек в случае невозможности их мобилизации, а также использования различных оссикулярных протезов [1, 2].
Мобилизация фиксированного стремени при тимпаносклерозе всегда технически сложна, а во многих случаях сопряжена со значительными трудностями и риском осложнений. Кроме того, рефиксация стремени считается одной из наиболее частых причин неудовлетворительных функциональных результатов тимпанопластики при тимпаносклерозе.
Цель исследования — повышение эффективности хирургического лечения больных открытой формой тимпаносклероза с фиксацией стремени.
Пациенты и методы
В настоящее клиническое исследование включены 86 пациентов, оперированных в ФГБУ «СПб НИИ ЛОР» Минздрава России в 2015—2017 гг. по поводу хронического среднего отита с тимпаносклерозом. У части больных проявления тимпаносклероза были выявлены при отомикроскопии еще на этапе предоперационного обследования, у остальных — интраоперационно.
Критерием включения в исследование явилась интраоперационная верификация открытой формы тимпаносклероза с фиксацией стремени. Пациентов с латеральной локализацией тимпаносклероза, т. е. с фиксацией молоточка и наковальни без фиксации стремени, в настоящее исследование не включали. Изолированная фиксация стремени (медиальная локализация тимпаносклероза) была диагностирована у 27 (31%) пациентов, у остальных 59 (69%) пациентов фиксация стремени сопровождалась фиксацией молоточка и/или наковальни, т. е. наблюдали распространенный тимпаносклероз.

В работе были использованы несколько вариантов одноэтапной тимпанопластики, которые включали удаление очагов тимпаносклероза, мобилизацию слуховых косточек, укладку трансплантата фасции височной мышцы или, значительно реже, надхрящницы для восстановления барабанной перепонки и применение различных оссикулярных протезов, в том числе частичных (ЧОП), полных (ПОП) и протезов типа «пистон» (табл. 1). Таблица 1. Распределение больных тимпаносклерозом с фиксацией стремени в зависимости от варианта тимпанопластики
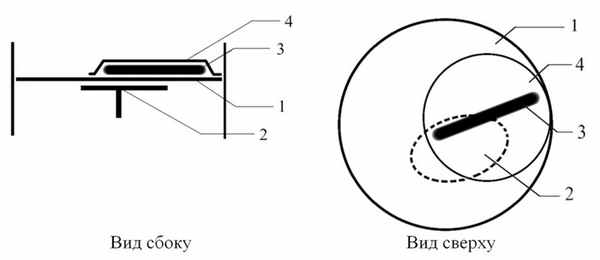
В ходе исследования был разработан и использован собственный способ тимпанопластики (заявка на патент № 2017146185/14 (078950)), согласно которому при отсутствии наковальни и молоточка после мобилизации стремени путем удаления очагов тимпаносклероза, оссикулопластики частичным или полным оссикулярным протезом и мирингопластики по технике onlay одномоментно профилактически создавали опору (неомаллеус) в толще неотимпанальной мембраны. Для этого интраоперационно из остатков слуховых косточек или из кортикального слоя височной кости алмазной фрезой формировали аутокостный трансплантат цилиндрической формы длиной 3,5—4 мм и диаметром 0,6—1,0 мм. На заключительном этапе тимпанопластики изготовленный аутокостный трансплантат укладывали на фасциальный (надхрящничный) аутотрансплантат, закрывающий дефект барабанной перепонки, при этом имитируя расположение естественной рукоятки молоточка, и полностью покрывали вторым фасциальным аутотрансплантатом диаметром 5—6 мм (см. рисунок). Рис. 1. Схематичное изображение способа тимпанопластики при открытой форме тимпаносклероза. 1 – фасциальный аутотрансплантат; 2 – частичный или полный оссикулярный протез; 3 – костный аутотрансплантат; 4 – второй фасциальный аутотрансплантат. Операцию заканчивали укладкой кожи наружного слухового прохода на стенки с фиксацией фасциальных трансплантатов по периферии и тампонировали слуховой проход.
Для оценки слуховой функции рассчитывали среднее арифметическое значение порогов костного звукопроведения (КП) и воздушного звукопроведения (ВП) тональной пороговой аудиограммы, а также значение костно-воздушного интервала (КВИ), используя данные для частот 0,5, 1, 2 и 4 кГц. Исходное состояние слуха у больных характеризовалось наличием кондуктивной или смешанной тугоухости II—III степени (по международной классификации (ВОЗ, 1997), что позволило прогнозировать деструкцию и/или фиксацию слуховых косточек практически у всех пациентов на дооперационном этапе. Для оценки эффективности различных вариантов тимпанопластики сравнивали отдаленные функциональные результаты с дооперационными показателями в сроки 6 мес и более после вмешательства. Использовали стандартные методы статистического анализа с расчетом описательных статистик и методы проверки статистических гипотез на основе непараметрического критерия Вилкоксона для связанных выборок. Пациентов с неудовлетворительными анатомическими результатами (рецидив перфорации, латерализация неотимпанальной мембраны) в исследование не включали.
Результаты и обсуждение
Известно, что хирургическое лечение является эффективным способом реабилитации слуха у больных тимпаносклерозом [5, 6]. Вопрос о преимуществах двухэтапной тактики, когда первым этапом выполняют ревизию, санацию и мирингопластику, а через 6—24 мес — удаление очагов тимпаносклероза, мобилизацию слуховых косточек, включая стапедотомию, и оссикулопластику, перед одноэтапным вмешательством до сих пор обсуждается [4, 7—9]. Значимым преимуществом одноэтапного вмешательства, принципов которого мы придерживаемся, является потенциальная возможность добиться стойкого удовлетворительного функционального результата уже после первой операции. В настоящем исследовании такой результат был достигнут у 61 из 86 больных тимпаносклерозом (71% (65%; 74%) при 95% доверительном интервале — ДИ). Для пациентов, которые решаются на операцию тимпанопластики, такая вероятность благоприятного исхода является очень важным психологическим фактором.
После этапа подготовки ложа для трансплантата барабанной перепонки выполняли ревизию барабанной полости, оценивая, в первую очередь, сохранность и подвижность цепи слуховых косточек, а также подвижность каждой из косточек по отдельности. Во многом именно результаты такой интраоперационной диагностики определяли дальнейшую тактику проведения тимпанопластики — в один или два этапа — и вариант оссикулопластики.
При значительной тугоподвижности или полной неподвижности рукоятки молоточка делали заключение о фиксации слуховых косточек в аттике, после чего осуществляли дезартикуляцию наковальне-стременного сустава и удаляли фиксированную наковальню, резецировали головку молоточка, сохраняя его рукоятку, и далее приступали к мобилизации стремени.
Характерные тимпаносклеротические конгломераты удаляли микрохирургическими иглами и крючками вокруг стремени, освобождая основание до круговой связки стремени. Особую осторожность проявляли в процессе удаления склеротических очагов между ножек стремени, во избежание их непреднамеренного перелома. В 10 (12%) из 86 случаев для полноценной мобилизации стремени, кроме удаления очагов тимпаносклероза вокруг него, потребовалось пересечь склеротически измененное сухожилие стременной мышцы. Во избежание рефиксации стремени заднюю часть рассеченного сухожилия удалили вместе с пирамидальным отростком.
При изолированной фиксации стремени молоточек и наковальня оставались подвижными. В 15 случаях удалось мобилизовать стремя без нарушения целостности наковальне-стременного сочленения, и протез не использовали. В 7 случаях удалили подвижную наковальню, длинная ножка которой мешала визуализации и удалению очагов тимпаносклероза в области передней ножки стремени, в результате чего после мобилизации стремени оссикулопластику выполнили с применением частичного оссикулярного протеза. Альтернативный вариант — тимпанопластика в 2 этапа, включая стапедотомию и использование протеза типа «пистон» с фиксацией его на длинной ножке наковальни в ходе второго этапа, не использовали в настоящей работе.
Тимпанопластика по разработанному нами способу в настоящем исследовании была выполнена в 10 случаях, когда наряду с фиксацией стремени выявляли полное отсутствие или функциональную несостоятельность молоточка и наковальни, то есть значимое — на 2/3 или более укорочение рукоятки молоточка и фиксацию наковальни. Наковальню и остатки молоточка в подобных случаях удаляли, поскольку они не могли быть использованы ни как опора для фасциального аутотрансплантата, ни как подвижная опора для протеза типа «пистон». Из одной из этих косточек алмазной фрезой формировали аутокостный трансплантат цилиндрической формы и использовали согласно изобретению.
Мы считаем необходимым добиваться мобилизации стремени исключительно за счет максимального полного удаления очагов тимпаносклероза. Раскачивание или расшатывание стремени без тщательного удаления очагов может привести к мобилизации стремени в некоторых случаях, но подвижность стремени при этом будет ограниченной, а вероятность рефиксации стремени значительно выше. По нашему мнению, следует избегать попыток мобилизации стремени путем давления на него, так как в таком случае мобилизация стремени будет обусловлена исключительно разрывом круговой связки стремени с дислокацией основания в преддверие без возможности в дальнейшем установки оссикулярного протеза.
Также не рекомендуем стремиться любой ценой мобилизовать стремя, особенно в случаях его фиксации очагами тимпаносклероза костной плотности, когда риск вывиха или фрагментации основания стремени достаточно высок. В сложных случаях целесообразно прибегнуть к двухэтапному варианту тимпанопластики и отложить реконструкцию звукопроводящей цепи с мобилизацией стремени или стапедотомией на второй этап.
При выполнении операций на основании стремени мы стараемся избегать стапедотомии при наличии перфорации барабанной перепонки, так как вскрытие преддверия в условиях инфицированности «открытого» среднего уха при хроническом отите несет в себе потенциальный риск негативного воздействия на лабиринт с развитием сенсоневральной тугоухости. Однако у 5 из 86 пациентов в настоящем исследовании стапедотомия произошла непреднамеренно в процессе удаления очагов тимпаносклероза при попытке мобилизовать основание стремени. В 3 из 5 указанных случаев молоточек и наковальня были сохранны и подвижны, поэтому оссикулопластика была выполнена путем установки протеза типа «пистон» с фиксацией его на длинной ножке наковальни. В 2 других случаях использовали установку полного оссикулярного протеза на трансплантат надхрящницы, который уложили на фрагментированное основание стремени.
Функциональные результаты. При сравнении показателей КП для всех вариантов тимпанопластики статистически значимых различий до операции и спустя 6 мес после нее не обнаружено (p>0,05).

Обнаружены статистически значимые (p<0,05) различия показателей воздушной проводимости до операции и спустя 6 мес после операции при отсутствии протеза (средние изменения 2±7,3 дБ), и при использовании частичного протеза (средние изменения — 1,4±5,7 дБ). Статистически значимых различий показателей ВП до операции и спустя 6 мес после нее при использовании полного протеза не обнаружено (p>0,05). Значения тестовых статистик (критерий Вилкоксона) при сравнении показателей ВП при разных протезах до операции и спустя 6 мес после нее приведены в табл. 2. Таблица 2. Значения тестовых статистик (критерий Вилкоксона) при сравнении показателей ВП до операции и спустя 6 мес после операции для различных вариантов тимпанопластики Примечание. * — статистически значимые (p<0,05) различия.

Обнаружены статистически значимые (p<0,05) различия показателей КВИ до операции и спустя 6 мес после нее при использовании частичного протеза (среднее изменение КВИ — 14,2±7,1 дБ). Статистически значимых различий показателей КВИ до операции и спустя 6 мес после нее при использовании полного протеза (среднее изменение КВИ — 9,6±9,4 дБ) и при отсутствии протеза (среднее изменение КВИ — 3,5±6,4 дБ) не обнаружено (p>0,05). Значения тестовых статистик (критерий Вилкоксона) при сравнении показателей КВИ при разных протезах до операции и спустя 6 мес после нее приведены в табл. 3. Таблица 3. Значения тестовых статистик (критерий Вилкоксона) при сравнении показателей КВИ до операции и спустя 6 мес после операции для различных вариантов тимпанопластики Примечание. * — статистически значимые (p<0,05) различия.
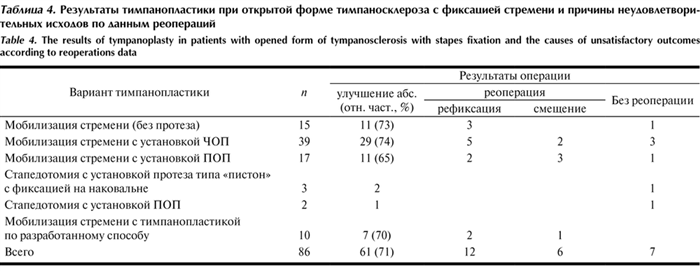
Большая часть пациентов с неудовлетворительным функциональным результатом (18 из 25) были повторно оперированы в сроки от 6 до 20 мес. Было выявлено, что основной причиной неудовлетворительного результата в 12 случаях явилась рефиксация стремени, а в остальных 6 — смещение оссикулярного протеза. В 7 случаях причину неудовлетворительного функционального результата установить не удалось, так как по разным причинам реоперации не были выполнены (табл. 4). Таблица 4. Результаты тимпанопластики при открытой форме тимпаносклероза с фиксацией стремени и причины неудовлетворительных исходов по данным реопераций

Рефиксация стремени считается одной из наиболее частых причин неудовлетворительных функциональных результатов тимпанопластики при тимпаносклерозе, в таких случаях необходима реоперация. Особую сложность представляют случаи, когда при рефиксации стремени нет возможности использовать высокоэффективный способ оссикулопластики — стапедотомию с установкой протеза типа «пистон» вследствие отсутствия не только длинной ножки наковальни, но и рукоятки молоточка, на которых фиксируют такой протез. Нами был разработан способ одноэтапной тимпанопластики у больных тимпаносклерозом с фиксацией стремени в случае отсутствия рукоятки молоточка и длинной ножки наковальни. Выполнение тимпанопластики по разработанному способу позволяет одновременно улучшить слух и создать условия для осуществления стапедотомии с использованием протеза типа «пистон» в случае выявления при реоперации повторной фиксации стремени. Функциональные результаты тимпанопластики по разработанному способу представлены в табл. 5. Таблица 5. Значения тестовых статистик (критерий Вилкоксона) при сравнении показателей ВП, КП и КВИ до операции и спустя 6 мес после тимпанопластики по разработанному способу Примечание. * — статистически значимые (p<0,05) различия.
При сравнении показателей ВП до операции и в отдаленном периоде средние изменения составили 13,1±3,6 дБ. При аналогичном сравнении показателей КВИ изменения составили 11,9±2,9 дБ.
Выводы
2. Функциональные результаты тимпанопластики по разработанному способу практически не отличаются от результатов традиционных вариантов с использованием протезов, но выполнение этого варианта тимпанопластики в случае отсутствия наковальни и молоточка позволяет при рефиксации стремени осуществить в ходе реоперации стапедотомию с использованием протеза типа «пистон» без дополнительного хирургического этапа формирования неомаллеуса.
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Читайте также:
