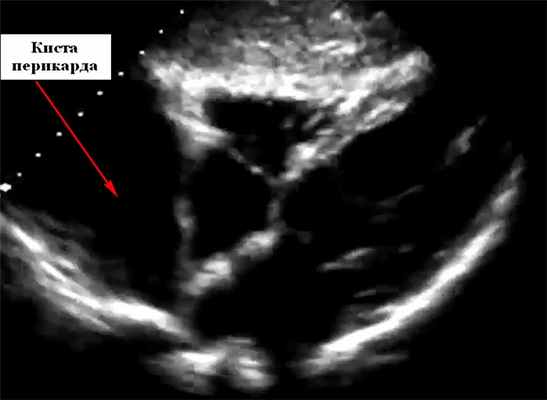
ЭхоКГ кисты перикарда
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Здравствуйте! Хотелось бы получить совета, ответа,как мне быть. Случайно обнаружили кисту в легком, когда делали томографию поясницы. Заключение: Целомическая киста правого кардиодиафрагмального угла. Размер 46х63х57. Жидкостная плотность 8ед. Через 1,5 месяца снова сделала кт. Картина без динамики. Размер 46х58х57, плотность 6 ед. Ранее отмечалась нехватка воздуха, одышка ( симптомы 5-6 летней давности). Проверяли мне сердце всегда,все в порядке. На данный момент бывают покалывания в области сердца, одышка также остаётся ,не знаю с этим связано или нет. На Флюрографических снимках 14 года кисты не видно, делала сразу после родов. В 16году на снимке флюрографии заметна киста,но вроде меньшего размера . Нужна ли операция в данном случае и как срочно её нужно делать. Торакально возможно это удалить и большая ли необходимость в этом. Или смэтим можно жить. Буду ждать ответа от вас. Спасибо заранее!
С этим можно жить, но обязательно наблюдаться. Хотя в настоящее время, в связи с возможностью удалить кисту торакоскопически через проколы - при обнаружении кист их как правило удаляют.
Здравствуйте. При флюорографии был поставлен диагноз парастернальная липома справа. После проведения кт , поставили диагноз киста перикарда. В правом диафрагмалтном углу, связанное с перикардит, жидкостное образование, не накапливающее контраст, с четкими ровными контурами, 29*52*51 мм., отделено от диафрагмы жировой прослойкой. 4 месяца назад я делала эхокг, никаких патологий не обнаружено , может ли киста вырасти за 4 месяца? И как убедиться что же все таки это? Обязательна ли операция по удалению? Из симптомов меня беспокоит не постоянная и не каждодневная аритмия, которая проходит при смене положения тела и небольшая одышка при эмоциональном разговоре. Спасибо.
Кисты перикарда как правило удаляют, делается это торакоскопически и операция очень простая как для хирурга, так и по переносимости для пациента. При ЭхоКГ вполне верятно данное образование не определялось. Вы можете повторить исследование (ЭхоКГ) уже зная о наличии кисты и спросит врача видно ли оно. Чтокасается симптоматики - то скорее всего она обусловлена чем-то другим, таких размеров киста как правило является случайной находкой, что касается необходимости удалять -определенно сказать нельзя, однако в связи с потенциальной возможностью увеличения кисты, ее инфицирования и разрыва - лучше ее удалить.
Здравствуйте. Скажите, пожалуйста, можно ли делать общий укрепляющий массаж ребенку 7 лет при наличии кисты перикарда?
А почему не удаляете кисту, торакоскопически это производится с минимальной травмой, через 3 5мм прокола
Здравствуйте! ! Подскажите пожалуйста сколько будет длиться болевой синдром после проведенной торакоскопии по удалению кисты перикарда? Операция проведена была 10 дней назад, но боли при вставании и движениях присутствует. Спасибо огромное за ответ! !
В ноябре 2011 г. была проведена операция по удалению кисты перикарда. Сейчас снова появились давящие боли, чувство тяжести. Очень трудно найти положение при сне. Возможно ли повторное образование кисты?
Здравствуйте. у меня киста перикарда. вернее вот точный диагноз: В переднем средостении определяется объемное образование округлой формы, с четкими ровными контурами, размерами 92х80мм, с плотной капсулой, однородной жидкостной плотности 10ед. HU. Образование задней и медиальной поверхностью прилежит к дуге аорты, левой егочной артерии, левому желудочку. Меня интересует возможность операции без вскрытия грудной клетки. возможно ли это при таких размерах кисты. также снимок я делал год назад. возможен ли рост кисты за это время. Меня так же интересует стоимость данной операции в сумме с обследованиями и нахождении в вашем стационаре. заранее благодарю вас за информацию
Данные операции мы выполняем всегда только торакоскопически. Рост кисты возможен. В любом случае, если мы будем проводить операцию то повторим компьютерную томографию. Вы можете дополнительно проконсультироваться по тел (925) 507-8783
ЭхоКГ кисты перикарда
ЭхоКГ кист перикарда. Эхокардиография перикардиального выпота
Кисты перикарда — аномальные, наполненные жидкостью образования перикарда, обычно визуализируемые как опухолевые образонания при рентгенографии грудной клетки или как кистозные эхонегативные структуры при двухмерной ЭхоКГ. Кисты перикарда обычно расположены справа, но их можно обнаружить и в области левого костодиафрагмального угла, корня легкого/ в верхнем средостении. Кисты перикарда следует дифференцировать от опухолей, расширения камер сердца, диафрагмальных грыж. Кисты перикарда имеют характерную картину на КТ и МРТ.
Эхокардиография перикардиального выпота
Перикардиальный выпот представляет собой эхосвободное пространство. При массивном перикардиальном выпоте сердце совершает «колебательные» движения в полости перикарда, что проявляется типичной ЭхоКГ-картиной тампонады сердца (электрической альтернацией). Тампонада сердца обычно развивается при массивном выпоте, но может появиться и при малом количестве жидкости в условиях ее быстрого накопления. ЭхоКГ-признаки тампонады в М- и В-режимах: (а) коллапс ПЖ в начале диастолы и инверсия ПП в конце диастолы, связанные с внутриперикардиальным давлением, превышающим внутрисердечное (диастолический коллапс правых отделов сердца может не развиться при повышении давления в них); (б) аномальное движение МЖП, связанное с различиями в наполнении желудочка при дыхании; (в) различия в размерах желудочка, связанные с дыханием; (г)полнокровие в системе нижней полой вены со сглаженными изменениями, связанными с дыханием. Сгустки крови, или гемоперикард, можно обнаружить у больных с разрывом миокарда или при проксимальном расслоении аорты.
Пневмоперикард, или воздух в полости перикарда, в результате перфорации пищевода служит причиной неадекватной визуализации при ТТЭхоКГ и ЧПЭхоКГ, поскольку ультразвук плохо проникает через воздух.
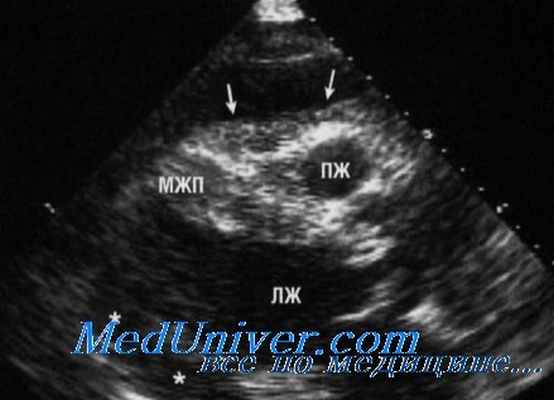
В ряде случаев сложно отличить перикардиальный выпот от плеврального. В парастернальной позиции по длинной оси перикардиальный выпот расположен перед нисходящей Ао, тогда как плевральный выпот — за ним. Наличие эхосвободного пространства только по передней поверхности сердца скорее обусловлено эпикардиальной жировой прослойкой, чем выпотом в полость перикарда, который обычно окружает сердце.
ДЭхоКГ-иризнаки тампонады сердца обладают большей чувствительностью, чем полученные при ЭхоКГ в В-режиме. Они основаны на характерных, связанных с дыханием изменениях впутригрулной и внутрисердечной гемодинамики. В норме внутриперикардиальное давление (а следовательно, диастолическое давление в ЛП и ЛЖ) и внутригрулное давление (а следовательно, ДЗЛК) снижаются в равной степени во время вдоха, но при тампонаде сердца внутриперикардиальное (и внутрисердечное) давление снижается значительно меньше, чем внутригрудное.
В связи с этим перепал давления наполнения ЛЖ от ДЗЛК до диастолического давления в ЛЖ на вдохе уменьшается. Соответственно, пик Е трансмитрального потока на вдохе также уменьшается. Наполнение ЛЖ и пик Е на выдохе увеличиваются. При тампонаде сердца степень наполнения желудочка зависит от другого желудочка из-за относительного ограничения общего объема сердца (так называемая желудочковая взаимозависимость); таким образом, в правых отделах сердца развиваются реципрокпые изменения. Повышенный венозный возврат к правым отделам на вдохе также увеличивает желудочковую взаимозависимость.
Изменения скоростей кровотока через МК и ТК при дыхании отражаются на скоростях кровотока в легочных и печеночных венах соответственно: ортоградный диастолический поток в легочных венах на вдохе уменьшается и увеличивается на выдохе; на выдохе ортоградный диастолический ноток в печеночных венах уменьшается, а ретроградный — увеличивается.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
ЭхоКГ кисты перикарда


- НИО хирургии аорты, коронарных и периферических артерий
- НИО новых хирургических технологий
- НИО хирургической аритмологии
- НИО эндоваскулярной хирургии
- НИО сосудистой и гибридной хирургии
- НИО онкологии и радиотерапии
- НИО ангионеврологии и нейрохирургии
- НИО анестезиологии и реаниматологии
- НИО лучевой и инструментальной диагностики
- Состав совета по защите докторских и кандидатских диссертаций
- Требования к соискателям
- Соискатели
- Апелляции
- ГОСТ по оформлению диссертации и автореферата
- Контакты совета
- Генеральный директор Центра
- Руководство Центра
- Миссия
- История
- Мероприятия
- Фотопроекты
- Истории пациентов
- Нормативные документы
- Структура отдела
- Организационно-методическая работа с регионами
- Развитие телемедицинских технологий
- Кадровая политика и повышение квалификации
- Публичный отчет
- Устав и регистрационные документы
- Лицензии
- Публичный отчет
- Сведения о медицинских работниках
- План развития Центра
- Политика обработки персональных данных
- Охрана труда
- Политика в области охраны труда
- Противодействие коррупции
- Учетная политика
Преимущества малоинвазивных методов лечения патологий перикарда перед традиционной «открытой» хирургией
Перикард, или околосердечная сумка, - это тонкое, но прочное образование, окружающее сердце и состоящее из соединительной ткани. Перикард покрывает сердце со всех сторон, выступая в роли защитной капсулы. Данное образование не только защищает сердце от агрессивных факторов, но и обеспечивает определенное положение органа, а также оберегает от растяжения при перегрузках.
Специалисты Центра Мешалкина занимаются хирургическим лечением заболеваний перикарда: аномалий развития, кист и перикардитов, в последнее десятилетие отдавая предпочтение малоинвазивным методам.
Аномалии развития перикарда
Данные патологии встречаются редко и протекают клинически бессимптомно. Как правило, дефект перикарда обнаруживают случайно - при обследовании или во время операций на органах грудной клетки. Однако при врожденном частичном отсутствии перикарда возможно ущемление участков сердца или легкого, что может приводить к боли в груди, одышке, потере сознания. В таких случаях дефекты перикарда закрывают синтетическими заплатами.
Киста перикарда
Киста перикарда - образование с тонкими стенками, заполненное жидкостью, связанное с сердечной сумкой посредством ножки или спаянное с ней. Течение кист часто бессимптомное. Однако большие образования нередко вызывают одышку, кашель, дискомфорт в области сердца, сердцебиение и даже нарушение ритма сердца. Наиболее часто встречаются у женщин среднего возраста. Среди всех объемных образований средостения кисты перикарда составляют от 5 до 20%.
Как правило, кисты перикарда выявляются с помощью рентгенологических исследований (рентгеноскопии, рентгенографии грудной клетки, компьютерной томографии), ультразвуковой эхокардиографии. Кисты подлежат хирургическому удалению в связи с высоким риском нагноения или разрыва, а также сдавления рядом лежащих камер сердца. После удаления кисту направляют на гистологическое исследование с целью подтверждения доброкачественного характера образования.
Перикардиты
Перикардиты - воспалительные заболевания перикарда. Перикардиты часто проявляются при заболеваниях внутренних органов как инфекционной, так и неинфекционной природы, системных заболеваниях соединительной ткани (ревматизме, системной красной волчанке и др.), опухолях и аллергических процессах, а также травмах сердца. Воспалительный процесс может приводить к утолщению стенок перикарда, формированию спаек, cдавлению сердца. При этом возникают непродуктивный кашель, одышка, тупые или острые боли, распространяющиеся в шею, левую руку, лопатку. Интенсивность боли варьирует при смене положения тела. Диагноз подтверждается с помощью ультразвукового исследования сердца, мультиспиральной компьютерной томографии, магнитно-резонансной томографии. Заболевание встречается в любом возрасте, но чаще среди взрослого населения. Хирургическое лечение перикардита (удаление участков перикарда сдавливающих сердце) выполняют по экстренным показаниям.
Также воспалительный процесс может приводить к накоплению большого объема жидкости в полости перикарда. При этом значительно увеличенный объем перикарда неблагоприятно влияет на функцию соседних органов за счет их сдавления и смещения. При медленном накоплении жидкости проявлениями патологического процесса служат ознобы, симптомы интоксикации. Увеличение объема жидкости вызывает мучительный кашель, одышку, осиплость голоса. В тяжелых случаях снижается артериальное давление, появляется синева на лице, учащается пульс. Данной категории пациентов требуется немедленное вмешательство, во время которого в полость перикарда устанавливается мягкий катетер, позволяющий эвакуировать накопившуюся жидкость.
Торакоскопическое вмешательство (без широкого рассечения тканей, через проколы грудной стенки с использованием высокоточного эндоскопического оборудования) является высокоэффективным и малотравматичным способом лечения заболеваний перикарда.
Основное преимущество малоинвазивной методики - уменьшение побочных эффектов стернотомии: кровопотери, интенсивности болевого синдрома во время пребывания пациента в стационаре, риска инфекции, связанной с послеоперационным швом. Использование данного варианта значимо сокращает реабилитационный период пациентов, которые уже в первые сутки после операции начинают ходить, общаться с родственниками, через три недели могут вернуться к активному образу жизни, а также позволяет добиться великолепного косметического результата операции.
Эхокардиография и киста перикарда
Кисты перикарда — это доброкачественные внутригрудные поражения, составляющие 6% всех новообразований средостения. Они, как правило, однокамерные, содержат серозную жидкость и имеют диаметр от 1 до 5 см, хотя сообщалось о гигантских кистах. заполненную прозрачной жидкостью (отсюда другое название «киста с родниковой водой»). Воспалительные процессы в кистах возникают в результате воспаления перикарда или локализованного выпота в результате хирургического вмешательства, травмы, перикардита или хронической бактериальной или туберкулезной инфекции. Надо помнить, что паразитарная или эхинококковая киста, в отличии от простой, обычно многокамерная
Клинические проявления и эхокардиография
Большинство кист обнаруживается путем случайных визуализационных исследований, выполняемых по другим показаниям, например на эхокардиографии. Хотя многие из них протекают бессимптомно и имеют доброкачественное течение, до одной трети пациентов сообщают об атипичной боли в груди, одышке или постоянном кашле. Возможные осложнения включают инфекцию кисты, кровотечение или разрыв, эрозию соседних структур, таких как верхняя полая вена (ВПВ) или свободная стенка правого желудочка (ПЖ), тампонада сердца, обструкция выводного тракта ПЖ, фибрилляция предсердий, обструкция правого главного бронха, или внезапная смерть.
Методы визуализации при кисте перикарда
Характерная находка на рентгенограмме грудной клетки - округлая, четко очерченная рентгеноконтрастное образование под правым кардио-диафрагмальным углом, прилегающая к диафрагме. Сообщалось о других местах, таких как левый сердечно-диафрагмальный угол или где-либо еще в верхнем средостении. На эхокардиографии они выглядят как локализованное свободное от эхонегативное пространство, прилегающее к границе сердца, чаще всего около правого предсердия. Они могут исказить нормальную форму предсердия. При эхокардиографии киста выявляется как округлая эхонегативная кистозная структура, прилегающая к правому предсердию или желудочку, которая не сообщается с перикардиальным пространством. Чреспищеводная эхокардиография может дать лучшее определение ее размерам. Большие кисты перикарда могут привести к сдавлению правой камеры сердца и появлению симптомов. Цветное допплеровское картирование и импульсный допплеровский спектр при настройках на низкой скорости можно использовать, чтобы гарантировать отсутствие фазового потока внутри образования.
Дифференциальный диагноз кисты перикарда включает дивертикул перикарда. Дивертикулы перикарда - крайне редкие выпячивания через дефект париетального перикарда. Дивертикулы перикарда сообщаются с полостью перикарда и дефектом выстилки перикарда и могут быть выявлены на эхокардиографии. Кроме того, учитывая их связь с перикардиальным пространством, дивертикулы перикарда могут изменять размер и форму при изменении положения и дыхании.
На УЗИ кисты перикарда необходимо дифференцировать от локализованного выпота в перикарде, увеличения камеры сердца, диафрагмальной грыжи и злокачественных опухолей. Двумерная эхокардиография может легко отличить анэхогенное содержимое перикардиальной кисты от солидных структур. Типичное расположение кист перикарда в правом сердечно-диафрагмальном угле является еще одним ключом к разгадке, хотя они также могут быть обнаружены в левом сердечно-диафрагмальном углу, воротах и верхнем средостении.
Магнитно-резонансная томография сердца (КМРТ) или компьютерная томография (КТ) обычно используются для подтверждения диагноза, выяснения других анатомических деталей и отличия от новообразований и аневризм. На картинке ниже представлена гигантская киста перикарда на эхокардиографии.
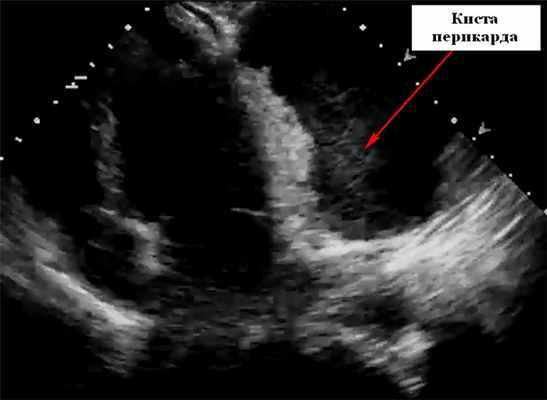
Дифференциальная диагностика при кистах перикарда
Основными дифференциальными диагнозами являются опухоли сердца и средостения, внесердечные кисты, абсцессы и висцеральные грыжи.
Ведение пациентов с кистой перикарда
Бессимптомные пациенты нуждаются в периодическом наблюдении, как правило, с серийным обследованием эхокардиографии, КТ или КМРТ каждые 1–2 года. При наличии симптомов или диагностической неоднозначности рекомендуется чрескожная аспирация с возможным склерозированием этанолом. Торакоскопическая или открытая хирургическая резекция может быть оправдана при диагностической неопределенности или при рецидивирующих кистах, несмотря на чрескожную аспирацию. Следует избегать хирургического удаления эхинококковой кисты. Вместо этого рекомендуется предварительная обработка альбендазолом с последующей инстилляцией этанола или нитрата серебра.
Выводы:
Случай интервенционного и хирургического лечения желудочковой тахикардии и кисты перикарда
Кисты перикарда встречаются достаточно редко и составляют примерно 7% от количества всех образований средостения. Пациентам с асимптомными кистозными образованиями средостения обычно не требуется хирургического лечения. В отечественных и зарубежных публикациях мы не встретили описаний кист перикарда, которые вызывали бы желудочковые нарушения ритма. У пациентки 49 лет выявлены около 15 тысяч мономорфных желудочковых экстрасистол и периодические пробежки неустойчивой желудочковой тахикардии (ЖТ). В связи с деформацией свободной стенки правого предсердия, выявленной по ЭхоКГ, рекомендовано проведение магнитно- резонансной томографии (МРТ) сердца с контрастированием. При МРТ выявлено кистозное образование. Паразитарная природа кисты исключена. После эффективной радиочастотной аблации желудочковых экстрасистол из межжелудочковой перегородки со стороны левого желудочка (ЛЖ) выявлена неустойчивая ЖТ с морфологией блокады левой ножки пучка Гиса. При этом заподозрена взаимосвязь данной неустойчивой ЖТ с кистозным образованием средостения. Принято решение об удалении кистозного образования, что и было выполнено. После операции данных, свидетельствующих о желудочковых нарушениях ритма, нет. Этапное лечение позволило полностью избавить пациентку от нарушений ритма сердца и профилактировать осложнения, связанные с кистозным образованием.
Бокерия Л.А., Меликулов А.Х., Сергеев А.В. и др. Случай интервенционного и хирургического лечения желудочковой тахикардии и кисты перикарда. Анналы аритмологии. 2013. Т. 10. № 4. С. 195-200. DOI:10.15275/annaritmol.2013.4.3.
К исты перикарда встречаются достаточно редко и составляют примерно 7% от количества всех образований средостения. Частота встречаемости составляет 1 на 100 тыс. человек [1]. Наиболее часто кисты перикарда обусловлены неполным соединением фетальных лакун при развитии перикарда. Кроме того, кисты могут быть приобретенными – как следствие воспалительных процессов. Встречаются также гидатид- ные и неопластические кисты перикарда. Кистозные образования перикарда могут исходить из любого его места, при этом наиболее частым их расположением является левый (51–70%) и правый (28–38%) кардиодиафрагмальный углы [2]. Гистологически данные кистозные образования наиболее часто выстланы однослойным мезотелием или эндотелием. Остальная часть кистозного образования состоит из коллагеновых и эластических волокон [3]. Кисты обычно заполнены жидкостью и имеют капсулу, что четко отграничивает их от других образований.
Течение заболевания большинства пациентов является бессимптомным. Появляющиеся симптомы зависят от размера образования, локализации и наличия возможных осложнений. В связи с отсутствием симптомов кистозные образования перикарда являются случайной находкой. Наиболее часто пациенты предъявляют жалобы на боль в грудной клетке, одышку и постоянный кашель [4]. К осложнениям данных образований относятся компрессия расположенных рядом структур, разрыв кисты, кровоизлияние в кисту, инфекция [5]. Иногда кисты перикарда могут нарушать системную гемодинамику и вызывать симптомы, маскирующие сужение правого атриовентрикулярного отверстия, легочный стеноз или констриктивный перикардит. При сдавливании рядом расположенных структур симптомы развиваются у 25–30% пациентов. В дифференциальную диагностику кист перикарда входят выраженные перикардиальные жировые подушки, аневризмы желудочков сердца, гематомы перикарда и опухоли средостения [6].
Кисты перикарда можно выявить с помощью эхокардиографического исследования и подтвердить с помощью компьютерной или магнитно-резонансной томографии [7, 8].
Пациентам с асимптомными кистозными образованиями средостения обычно не требуется хирургического лечения. Проводят наблюдение за размерами кисты. При наличии симптомов проводят ее хирургическое удаление.
В отечественных и зарубежных публикациях мы не встретили описание кист перикарда, которые вызывали бы желудочковые нарушения ритма. В связи с этим представляем наше клиническое наблюдение.
Клиническое наблюдение
Пациентка И., 49 лет, поступила в НЦССХ им. А.Н. Бакулева РАМН с жалобами на перебои в работе сердца, которые отмечала с детства. За медицинской помощью не обращалась, лекарственной терапии не получала. С 2010 г. на фоне перебоев в работе сердца стала отмечать одышку, слабость, головокружение. Пациентка обратилась к кардиологу по месту жительства, где при проведении электрокардиограммы (ЭКГ) и мониторирования ЭКГ по Холтеру выявлены около 15 тыс. мономорфных желудочковых экстрасистол с морфологией блокады правой ножки пучка Гиса и периодическими пробежками неустойчивой желудочковой тахикардии (ЖТ) с морфологией блокады левой ножки пучка Гиса. Кардиологом назначена терапия аллапинином, амиодароном – без эффекта.
В марте 2012 г. выполнена селективная ангиография коронарных артерий, по результатам которой гемодинамически значимых сужений коронарных артерий выявлено не было. По результатам иммунологического исследования данных, свидетельствующих о миокардите, не получено. По данным эхокардиографии выявлена инкапсулированная полость (киста перикарда?), деформирующая правое предсердие, правый желудочек, размерами 3,5×6 см. Левый желудочек: толщина межжелудочковой перегородки (диаст.) – 1,1 см, толщина задней стенки левого желудочка (диаст.) – 0,8 см, конечный систолический размер – 3,5 см, конечный диастолический размер – 5,3 см, конечный диастолический объем – 133 мл, конечный систолический объем – 51 мл, ударный объем – 82 мл, фракция выброса (по Тейхольцу) – 62%. Левое предсердие: диаметр – 3,5 см. Митральный клапан: не изменен, движение створок разнонаправленное, диаметр фиброзного кольца – 2,7 см. Аортальный клапан: не изменен, диметр фиброзного кольца – 2,4 см. Аорта: диаметр на уровне синуса Вальсальвы – 3,7 см; диаметр восходящего отдела – 3,8 см. Трикуспидальный клапан: не изменен, диаметр фиброзного кольца – 3,5 см.
В связи с деформацией свободной стенки правых отделов рекомендовано проведение МРТ сердца с контрастированием для выявления возможного субстрата желудочковой экстрасистолии. Магнитно-резонансное исследование сердца выполнено по программе HASTE, TSE, TRUFI в T1- и Т2-взвешенных режимах и по программе динамического сканирования в аксиальной, фронтальной и косых плоскостях, а также в плоскости выводного отдела левого и правого желудочков с толщиной среза 4–6 мм на фоне и после внутривенного введения контрастного вещества дотарем 20 мл. По правому контуру сердца над диафрагмой на широком основании по перикарду идентифицировано кистозное образование размерами 36 × 60 × 24 мм с перетяжкой по периферии. Кистозное образование накапливало контрастное вещество в капсуле. В раннюю и позднюю фазы отмечаются участки накопления контрастного вещества по стенкам правого желудочка, а также в области колец митрального и трикуспидального клапанов. Пациентка консультирована в НИИ паразитологии РАМН, паразитарная природа кисты исключена.
В связи с имеющимися данными обследования принято решение разделить лечение пациентки на два этапа: первым этапом провести радиочастотную аблацию желудочковой экстрасистолии, вторым – удаление кисты.
При осмотре перед операцией общее состояние удовлетворительное. Сознание ясное. Активность сохранена. Телосложение нормостеническое. Развитие подкожной клетчатки нормальное. Отеков нет. Кожные покровы и видимые слизистые оболочки бледно-розовые. Язык чистый. Лимфатические узлы не увеличены. Грудная клетка правильной формы. Частота дыхательных движений (ЧДД) – 17 в минуту. Дыхание везикулярное, проводится во все отделы. Хрипов нет. Перкуторный звук ясный легочный. Патологические шумы над сердцем не выслушиваются. Частота сердечных сокращений (ЧСС) – 70 уд/мин; АД: на левой руке – 120/80 мм рт. ст., одинаково на обеих руках. Пульс удовлетворительного наполнения. Печень не увеличена. Селезенка не пальпируется. Живот мягкий, безболезненный. Стул регулярный. Мочеотделение свободное. Диурез нормальный. Симптом Пастернацкого отрицательный с обеих сторон.
Пациентка доставлена в рентгенохирургическую операционную на синусовом ритме с ЧСС 72 уд/мин и частой мономорфной желудочковой экстрасистолией с морфологией блокады правой ножки пучка Гиса и атриовентрикулярной (АВ) блокадой I степени (интервал PQ=270 мс) (рис. 1).
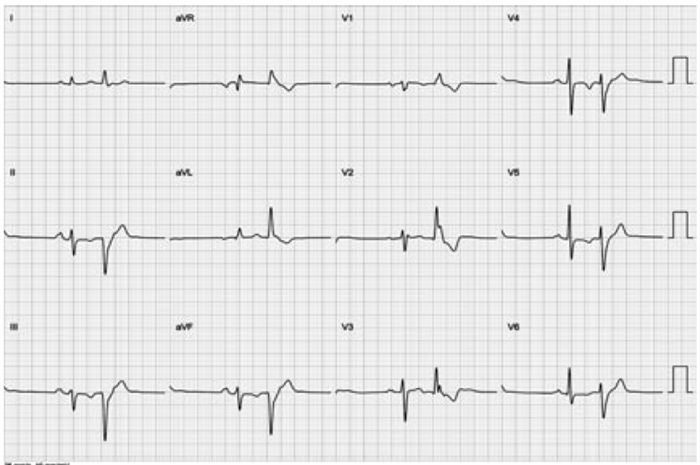
Рис. 1. ЭКГ в 12 отведениях. Вторые комплексы в каждом из отведений являются экстрасистолическими. Скорость записи 25 мм/с.
Под внутривенной и местной анестезией sol. novocaini 0,5% – 60,0 мл по методике Сельдингера пунктированы левая бедренная вена и правая бедренная артерия, через которые в полость сердца проведено три электрода для выполнения картирования и радиочастотной аблации в позиции коронарного синуса, правого желудочка и картирующий и аблационный электрод «Marinr MC» («Medtronic»). Выполнено электрофизиологическое исследование (ЭФИ): ретроградная точка Венкебаха – 360 мс, ретроградный эффективный рефрактерный период АВ-узла менее эффективного рефрактерного периода правого желудочка или соответствует ему – 260 мс. Проведено активационное картирование ЛЖ, при котором наиболее ранняя точка на электрограмме левожелудочковой экстрасистолы опережала комплекс QRS по ЭКГ на 22 мс (рис. 2).
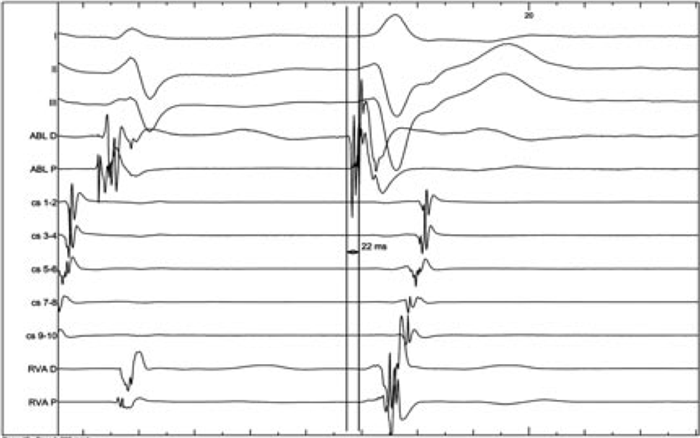
Рис. 2. Активационное картирование желудочковой экстрасистолии. Опережение на дистальной паре аблационного электрода составляет 22 мс. Видна фрагментированная активность с аблационного электрода в найденной ранней точке, являющаяся предиктором успешной радиочастотной аблации. Скорость записи 200 мм/с (I, II, III – стандартные отведения ЭКГ; ABLD и ABLP – биполярные эндограммы с аблационного электрода; CS 1–10 – биполярные эндограммы с катетера, установленного в коронарный синус; RVAD, RVAP – эндограммы с катетера, установленного в правом желудочке).
Данная точка локализовалась в нижней трети межжелудочковой перегородки. Проведено стимуляционное картирование. Получена практически полная идентичность комплексов по сравнению с комплексами желудочковой экстрасистолы (рис. 3).
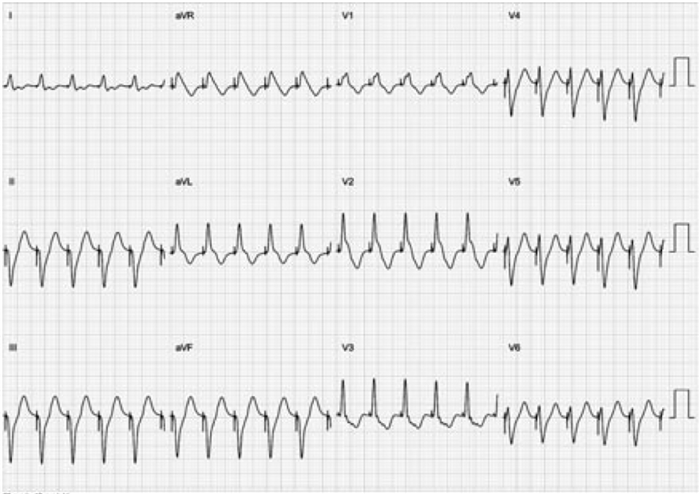
Рис. 3. Стимуляционное картирование в области нижней трети межжелудочковой перегородки со стороны ЛЖ. Видна идентичность комплексов в сравнении с комплексами при желудочковой экстрасистолии на рисунке 1. Скорость записи 25 мм/с.
В вышеуказанной области выполнено одно радиочастотное воздействие с удовлетворительными параметрами (температура 49–57 °С, со- противление 105–115 Ом, мощность 40 Вт, длительность 1,5 мин). Далее вновь проведено ЭФИ: антеградная точка Венкебаха – 600 мс, антеградный эффективный рефрактерный период АВ-узла – 540 мс. Максимальное корригированное время восстановления функции АВ-узла – 400 мс. Желудочковые экстрасистолы и эпизоды неустойчивой ЖТ не зафиксированы. На этом процедура завершена.
Однако в послеоперационном периоде по результатам мониторирования ЭКГ по Холтеру отмечаются пароксизмы неустойчивой ЖТ с морфологией блокады левой ножки пучка Гиса. При этом заподозрена взаимосвязь данной неустойчивой ЖТ с кистозным образованием средостения, следовательно, было принято решение об удалении кистозного образования средостения. Оперативный доступ – срединная стернотомия. По правому контуру сердца, из области острого края сердца на широком основании исходит полостное тонкостенное образование 3,5×6 см, деформирующее правый желудочек, правое предсердие, с продолжением в правую плевральную полость. Образование тупым способом выделено и удалено. Плевральная полость промыта раствором диоксидина. Гемостаз. Дренажи в полость перикарда, переднего средостения и в правую плевральную полость. Послойное ушивание раны. Грудина ушита проволокой. Ранний послеоперационный период протекал без особенностей. При мониторировании ЭКГ по Холтеру данных, свидетельствующих о желудочковых нарушениях ритма, нет. Проведено гистологическое исследование кисты с окраской гематоксилином и эозином. Стенка кисты представлена тонкой пластинкой фиброзно-мышечных волокон, покрытых слоем однослойного эпителия внутри и рыхлой клетчаткой снаружи, в которой визуализируется множество капилляров, а также мелкие скопления лимфогистиоцитарных элементов.
Диагноз: целломическая киста перикарда. На 7-е сутки после операции пациентка в удовлетворительном состоянии выписана под наблюдение кардиолога по месту жительства. При проведении мониторирования ЭКГ по Холтеру через 1 мес после операции желудочковые нарушения ритма не выявлены.
Заключение
Наиболее частой локализацией кист перикарда, наблюдающейся у 70% пациентов, является правый кардиодиафрагмальный угол. Достигая больших размеров, кисты перикарда могут вызвать жизнеугрожающие осложнения. В литературе описаны развитие различных осложнений кист перикарда: спонтанные разрывы, эрозии стенки сердца и кровотечение, внезапная сердечная смерть [9]. В данной статье приведено редкое наблюдение этапного лечения пациентки с частой желудочковой экстрасистолией, желудочковой тахикардией и кистой перикарда, которая, по всей вероятности, обусловливала правожелудочковую тахикардию.
Это подтверждается тем, что после хирургического удаления кисты правожелудочковая тахикардия не регистрировалась при проведении мониторирования ЭКГ по Холтеру. Таким образом, данной пациентке проведено двухэтапное лечение, которое заключалось в эффективной радиочастотной аблации частой мономорфной желудочковой экстрасистолии из нижней трети межжелудочковой перегородки со стороны ЛЖ и удаление кисты перикарда, которая обусловливала развитие правожелудочковой тахикардии. Согласно данным мировой литературы, после удаления кисты рецидивы не развиваются. Поэтому комбинированное лечение позволило полностью избавить пациентку от нарушений ритма сердца и профилактировать жизнеугрожающие осложнения, связанные с кистозным образованием, а также устранить одышку, которая, по всей вероятности, была вызвана кистой.
Конфликт интересов
Конфликт интересов не заявляется.
Читайте также: