Эпилепсия. Генерализованный тонико-клонический эпилептический статус.
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Эпилепсия – это заболевание, протекающее в различных формах, для каждой из которых характерны свои симптомы, особенности и прогноз. Ряд форм болезни имеет исключительно благоприятный прогноз, в то время как некоторые, напротив, неблагоприятный. К основным факторам, с которыми связывают ограничения для пациентов, помимо формы заболевания, относят наличие или отсутствие острых заболеваний головного мозга, а также параллельными нарушениями со стороны нервной системы, психики.
При этом важно отметить, что в обществе сформировались несколько искаженные представления о том, с какими проблемами сталкиваются пациенты с эпилепсией и какие ограничения на них накладывает болезнь. Особенно заметно это проявляется в образовательной сфере, при трудоустройстве, при желании человека с эпилепсией заниматься спортом.
Основные существующие риски пациентов перечислены ниже:
- При лекарственной терапии примерно у трети (около 30%) больных приступы остаются неконтролируемыми. В ряде ситуаций помочь может оперативное лечение.
У 5% больных эпилепсией в устойчивой форме с прогрессированием болезни теряется возможность самообслуживания. Наиболее часто этому способствуют параллельные нарушения в организме, в том числе в нервной системе.
Поведенческие нарушения, эмоциональная нестабильность и психические отклонения наблюдаются у 30-40% пациентов. Частота встречаемости этих нарушений значимо возрастает (до 60%) у больных с тяжелыми, устойчивыми к терапии формами заболевания.
Сравнивая с общепопуляционной смертностью, у больных эпилепсией этот показатель в 1,5-3 раза выше. Летальный исход наступает в 10% всех случаев статуса генерализованных тонико-клонических приступов.
Значительно повышен риск суицида: в 5 раз по сравнению со среднепопуляционным, а при некоторых формах заболевания эта цифра кратно возрастает и составляет уже 25 раз!
Если эпилептические припадки сопровождаются потерей сознания и судорожным синдромом, сильно возрастает вероятность получить травму, утонуть, попасть в ДТП, упасть с высоты и т.п. Для пациентов с такими приступами крайне важно соблюдать правила безопасности.
Так, пациентам с эпилепсией, в особенности с сохраняющимися эпилептическими приступами запрещены некоторые виды спорта. Главным образом под запретом все водные виды спорта, включая плавание и ныряние, спортивные активности, при которых необходимо нахождение на высоте. Занятия любым спортом в профессиональном режиме также строго не рекомендованы. Допускаются занятия некоторыми видами спорта под постоянным контролем инструктора, который в любой момент сможет оказать помощь. Примером может служить верховая езда.
Самостоятельное пребывание больных эпилепсией в воде представляет собой большую опасность. Купание в водоемах возможно только под присмотром ответственного лица, которое в случае необходимости окажет первую помощь. Не рекомендован даже самостоятельный прием ванной, его лучше заменить на посещение душа. Данная рекомендация особенно актуальна для проживающих отдельно пациентов.
Некоторые прививки противопоказаны детям, больным эпилепсией. Так, АКДС следует заменить на АДС-М.
Пациентам, страдающим светочувствительными формами эпилепсии следует избегать мерцающего света в быту, к примеру посещения мероприятий со светомузыкой.
Ряд ограничений эпилепсия накладывает и на управление транспортными средствами.
Пациентам с эпилепсией рекомендовано полностью отказаться от алкоголя.
Лечащий врач-эпилептолог должен знать обо всех препаратах, назначаемых пациенту специалистами других профилей, т.к. некоторые препараты провоцируют приступы или неблагоприятно взаимодействуют с противоэпилептической терапией.
У женщин на фоне противоэпилептической терапии увеличивается риск рождения ребенка с пороками развития. Риск, в зависимости от препарата, повышается на 2 -18%.
Профессиональные ограничения связаны с риском для самого пациента с эпилепсией и окружающих. Больные не могут работать водителями любых средств передвижения, не должны заниматься социально-ответственной профессиональной деятельностью (работать на скорой, в пожарной части, охране и т.п.), противопоказана служба в армии. По аналогии со спортом, запрещены высотные работы и работа на водоемах.
Пациентам необходимо принимать все препараты, назначенные эпилептологом, по указанной врачом схеме, не пропуская приема, выполняя рекомендации по длительности курса. Противоэпилептическая терапия сохраняется до полного купирования приступов и пролонгируется еще, в среднем, на три года. Возможность постепенной отмены лекарств должна быть обсуждена с лечащим врачом.
Причины летальности у пациентов с эпилепсией
Повышенный уровень смертности характерен для эпилепсии. В наибольшей зоне риска находятся пациенты в молодом возрасте (до 40 лет) и больные с тяжелыми формами. Исследования показали, что в среднем риск летального исхода у пациентов с эпилепсией повышен в 1,5-3 раза по сравнению с общепопуляционными цифрами. У мужчин риск смерти выше в сравнении с женщинами. Кроме того, летальные исходы чаще наблюдаются в первое десятилетие после постановки диагноза эпилепсии.
Важную роль в картине смертности играет тип эпилептических припадков. Наиболее неблагоприятны приступы, сопровождающиеся судорожным синдромом, потерей сознания, затяжные приступы, а также приступы, не заканчивающиеся самостоятельно.
Самые распространенные причины смертности пациентов с эпилепсией – это инфекционные заболевания органов дыхания (особенно у лиц преклонного возраста), онкологические заболевания и летальность, связанная с эпилептическими припадками. В очень редких ситуациях к летальному исходу могут привести побочные действия лекарственной терапии при острой непереносимости препарата.
Повышенный риск летального исхода объясняется тем, что в основе заболевания могут быть острые заболевания мозга, такие как новообразования, цереброваскулярные патологии и другие. Эти патологии, а не столько сами эпилептические приступы, могут ухудшить прогноз течения болезни.
В то же время приступы создают разнообразные жизнеугрожающие ситуации. Статистически, летальность, связанная непосредственно с приступами, разделяется на следующие категории: эпилептический статус, смерть, связанная с эпилептическим приступом, синдром внезапной смерти и несчастные случаи.
Наибольшую опасность представляет эпилептический статус генерализованных судорожных приступов. Смертельный исход наступает в 10% всех случаев статуса генерализованных тонико-клонических приступов.
Люди, ставшие очевидцами приступа, опасаются смерти больного во время судорог. Но такие случаи практически не происходят. В большинстве случаев эпилептические приступы заканчиваются самостоятельно и спонтанно. Понятие смертельного исхода, вызванного приступом, используется тогда, когда человек умирает непосредственно во время самого припадка или вскоре после него. При этом отсутствуют признаки эпилептического статуса, а при проведении посмертной медицинской экспертизы других причин смерти не выявляется.
Синдром внезапной смерти встречается у 1:200 - 1:1250 больных в год. У пациентов от 20 – 40 лет может встречаться еще чаще; также показатель возрастает у пациентов с неконтролируемыми приступами. Определение данного синдрома: случай не травматического характера незасвидетельствованной смерти пациента с эпилепсией, произошедший на фоне относительного здоровья, причины которого не могут быть определены на посмертной медицинской экспертизе. Среди возможных причин внезапной смерти рассматривают удушье во время приступа, нарушение вегетативных функций, провоцирующее поражение сердца, влияние противоэпилептических препаратов, а также высвобождение эндогенных опиатов. Точная причина на текущий день остается неизвестной.
Смерть из-за несчастного случая, произошедшего во время приступа или как его следствие, - еще одна возможная причина смерти больного с эпилепсией. Чаще всего это травма (30% случаев) или утопление (19% случаев, включая как утопление в водоеме, так и смерть в ванне). Этот показатель у больных эпилепсией превышает общепопуляционный.
Смертельный исход может произойти из-за приступа, спровоцированного приемом алкоголя, а также абстинентного синдрома, когда пациент длительно употреблял большое количество спиртного и резко прекратил употребление.
Пациентам с эпилепсией необходимо стараться поддерживать привычный достаточно активный образ жизни. Чрезмерная опека и неоправданные ограничения психологически травмируют больных и формируют чувство собственной неполноценности.
В случае, когда несмотря на проводимую терапию, у пациента случаются приступы с нарушением сознания, необходимо минимизировать вероятность травмирования во время приступа: избегать пребывания на высоте без страховки, на перронах, у воды и огня.
Еще одно безусловно важное ограничение для пациентов с эпилепсией, это соблюдение режима сна: необходимо спать достаточно, не вставать слишком рано, избегать слишком резких пробуждений. У многих пациентов нарушение режима сна может вызывать приступы. Также очень важна регулярность приема назначенных врачом препаратов во время или после еды. Любые перегрузки, как эмоциональные, так и физические, больным эпилепсией противопоказаны. Работа должна обязательно чередоваться с отдыхом. Расширенные рекомендации выдает врач, исходя из характера приступов и многих других факторов.
Эпилептический статус

Эпилептический статус — это состояние, при котором больной испытывает серию эпиприступов, либо один продолжительный (более 30 минут) приступ, при этом его организм не успевает восстановиться в перерывах. Эпистатус может быть как судорожным, так и бессудорожным, являться осложнением эпилепсии или носить чисто симптоматический характер.
Диагностика эпистатуса осуществляется посредством сбора анамнеза и методом электроэнцефалографии, дополняется результатами лабораторных анализов крови, а также данными, полученными с помощью МРТ или КТ головного мозга. Любой вид эпилептического статуса требует неотложной медицинской помощи.
Что такое эпистатус и в чем его отличие от эпиприступа
Чтобы понять чем отличается эпилептический статус от обычного эпилептического припадка, нужно, прежде всего, дать определение эпиприступу – это внезапная и неконтролируемая судорожная активность, которая может затрагивать одну или несколько частей тела, а также сопровождаться частичной или полной потерей сознания и другими симптомами. Как правило, длительность эпилептического припадка составляет 2-3 минуты (но не более 5 минут), а организм после пароксизмальной активности восстанавливается относительно полностью – к больному возвращается сознание, а работа органов нормализуется.
В свою очередь, эпилептический статус имеет серийный характер (припадки происходят один за другим и длятся более 30 минут), причем организм, в том числе и центральная нервная система, не восстанавливается между эпиприступами. Нарушения в работе органов и систем больного, вызванных пароксизмальной активностью, накапливаются и прогрессируют, а сам больной долго не может прийти в сознание (вплоть до глубокой комы).
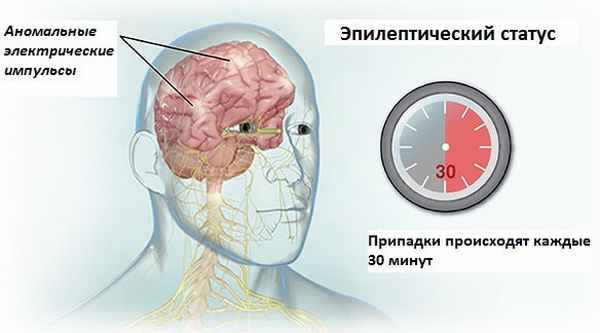
Рис. 1. Частота припадков при эпилептическом статусе.
Принципиальное отличие эпистатуса от единичного случая эпиприступа в том, что организм больного не способен самостоятельно купировать (прервать) припадок. Поэтому больному с признаками эпилептического статуса требуется неотложная медпомощь, иначе осложнения, вызванные эпистатусом, могут стать необратимыми.
Основой патогенеза эпилептического статуса является постоянная (или быстро и часто повторяющаяся) пароксизмальная электрическая активность нейронов головного мозга. В зависимости от того, какие участки коры головного мозга задеты этой активностью, меняется характер эпилептического статуса. Иначе говоря, тип припадка (фокальный, генерализованный) определяет тип статуса, степень нарушения сознания (полная или частичная потеря сознания, а иногда сохранение сознания) и симптоматику.
Эпилептический статус является очень опасным для здоровья человека состоянием, во многом из-за своей продолжительности и вариативности, и может вызвать ряд патологических изменений в организме, а именно:
- в головном мозге — отек мозга, гибель нейронов и гипоксия головного мозга;
- в дыхательной системе — отек легких, обструкция дыхательных путей, гипоксия и аспирационная пневмония;
- в сердечно-сосудистой системе — аритмия, гипотония или гипертония, коллапс;
- в обмене веществ — ацидоз, гипоглюкокортикемия, гипогликемия, гиперкапния;
- в кровообращении — тромбозы и ДВС-синдром.
Чем дольше длится эпилептический статус у больного, тем выше вероятность формирования у него очаговой неврологической симптоматики (в зависимости от расположения очага: затруднения движений, нарушения когнитивных функций, нарушения памяти и др.) и необратимости патологических изменений.
По статистике, за один год в среднем на 100 000 человек приходится от 10 до 61 случаев эпилептического статуса. При этом частота возникновения эпистатуса составляет от 33% до 71% от всех случаев эпилепсии. Наиболее часто эпистатус встречается у людей детского (от 135 до 165 случаев на 100 000 чел.) и пожилого возрастов (от 15 до 86 случаев на 100 000 чел.). Следовательно, каждый год в мире регистрируется около 200 000 случаев эпилептического статуса.
Эпилептический статус является одним из наиболее распространенных неврологических состояний. При этом только 1% людей с эпилептическим статусом обращаются за помощью в специализированные медицинские учреждения.
Несмотря на то, что эпистатус вызывает различные осложнения и патологии всех систем организма и может привести к преждевременной смерти больного, при должном и адекватном лечении, соблюдении всех предписаний врача и регулярном приеме лекарств можно добиться ремиссии с минимальными повреждениями мозга или вовсе без урона.
Симптомы эпистатуса
Подавляющее большинство эпизодов эпилептического статуса проявляется в виде тонико-клонических приступов. Такой эпистатус называется статусом генерализованных судорожных припадков, при котором эпилептическая активность проявляется в обоих полушариях мозга. Для него характерны повторяющиеся один за другим припадки с тонической (сильное напряжение всех мышц) и клонической (периодические мышечные спазмы, сменяющиеся временным расслаблением) фазами и полное выключение сознания. Опасность такого состояния заключается в том, что из-за длительной мышечной активности у больного может случиться гипертермия (повышенная температура тела) и ацидоз (нарушение кислотно-щелочного баланса в организме). В редких случаях у больного может возникнуть гипоксия (недостаток кислорода в органах и тканях) и повреждения головного мозга вследствие нарушения дыхания и сердечно-сосудистой недостаточности.
Иногда эпилептический статус (примерно в 34% случаев) может проявляться без припадков. Такой эпистатус называется статусом бессудорожных припадков и может быть как генерализованным (судорожный очаг в обоих полушариях мозга, мышечные сокращения отсутствуют), так и фокальным (судорожный очаг только в конкретном участке мозга, могут происходить неосознанные действия – автоматизмы), а также простым (без утраты сознания) или сложным (полная или частичная утрата сознания). При данном виде эпистатуса у больного могут проявляться такие симптомы, как галлюцинации, нарушения речи и восприятия, паранойя, стереотипные действия, а также нарушения сознания вплоть до комы. Хотя бессудорожный эпистатус протекает гораздо менее болезненно для пациента, опасность этого состояния заключается в том, что вследствие отсутствия судорожных проявлений затрудняется диагностика заболевания. Более того, эпилептический статус сложных парциальных (фокальных) бессудорожных припадков часто не сопровождается эпилептиформной активностью на электроэнцефалографии.
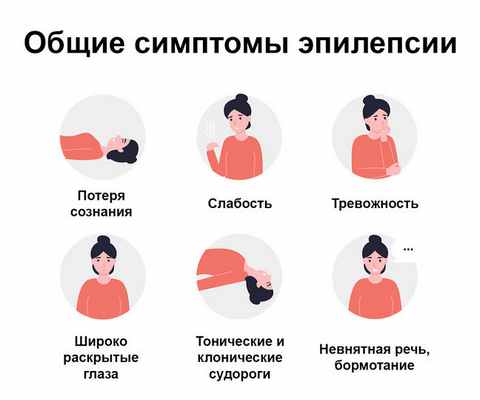
Рис. 2. Симптомы, наблюдаемые при эпистатусе.
В целом в клинической картине типичного генерализованного судорожного эпилептического статуса (ГСЭС) можно выделить три основные фазы:
- Фаза I (развернутый ГСЭС) — в среднем длится около 30 минут, характеризуется судорожными проявлениями (тонические и клонические судороги), повышенным артериальным давлением и тахикардией;
- Фаза II (трудноуловимый ГСЭС) — как правило, наступает через 30-60 минут после начала эпистатуса, характеризуется снижением интенсивности судорог, пониженным артериальным давлением, брадикардией, аритмией и прогрессирующими патологическими изменениями в организме (дыхательная, сердечная, печеночная недостаточность и пр.);
- Фаза III (электрический ГСЭС) — наступает после первых 120 минут эпистатуса, характеризуется полным отсутствием судорог, серьезными нарушениями работы дыхательной и сердечно-сосудистой систем и растущей эпилептоформной активностью на ЭЭГ больного.
Причины эпистатуса
По статистике, примерно в половине случаев эпилептический статус возникает у людей с уже диагностированной эпилепсией. При этом, как правило, основной причиной является резкая отмена либо нерегулярный прием противоэпилептических препаратов. Также частой причиной возникновение эпистатуса могут быть снижение принимаемой дозы препарата вследствие увеличения массы тела (например, в переходном возрасте у детей) или болезни, при которых происходит нарушение кишечного всасывания. Среди факторов, предрасполагающих к возникновению эпистатуса, специалисты называют нарушение режима сна, болезни сердца, сосудов и органов, инфекции и беременность.
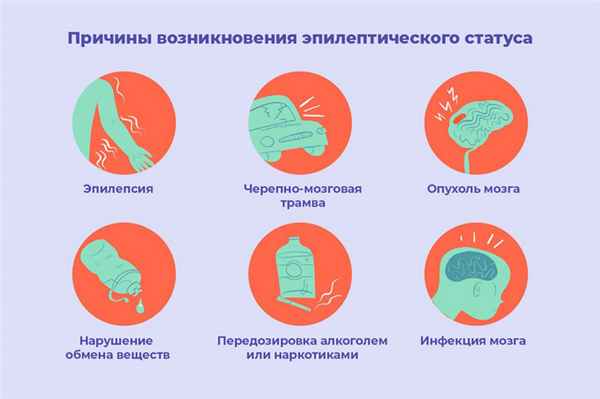
Рис. 3. Причины эпилептического статуса.
Эпилептический статус может появиться у людей, у которых прежде не случалось эпилептических приступов. Причиной тому могут послужить разные факторы, от генетической предрасположенности до недавно перенесенной травмы, но основные причины следующие:
- черепно-мозговая травма;
- опухоль головного мозга, киста;
- инсульт;
- инфекции ЦНС и головного мозга (энцефалит, менингит);
- интоксикация
- гипертермия;
- алкогольный абстинентный синдром;
- сахарный диабет, гипогликемия, гипонатриемия, порфирия, липоидоз и другие заболевания, связанные с нарушением обмена веществ.
Также спровоцировать эпистатус может резкая отмена приема (или, наоборот, передозировка) наркотических и седативных препаратов (например, антидепрессантов) на фоне их длительного приема больным.
Виды эпилептического статуса
Существуют разные классификации эпилептического статуса: по внешним проявлениям (судорожный и бессудорожный), по расположению эпилептического очага (генерализованный и парциальный), по ответу на терапию (курабельный – прекращение статуса после ввода АЭП; рефрактерный – отсутствие клинического эффекта после ввода АЭП), а также по этиологии и по патологическим изменениям. Ниже приведена распространенная и общепринятая классификация эпистатуса – по типу судорожных приступов:
Статус простых парциальных приступов
Очаг эпилептоформной активности находится в каком-то одном конкретном участке полушария головного мозга и проявляется с сохранением сознания у больного. Клиническая картина меняется в зависимости от расположения очага (в лобной, затылочной, височной или теменной долях). Наиболее часто эпистатус возникает при лобнодолевой эпилепсии. Симптомы обычно включают двигательные и моторные проявления (подергивания в определенной группе мышц, автоматизмы), изменение сознания и нарушения восприятия (зрительного, вкусового, слухового, обонятельного и т.д.). Иногда может протекать без моторных проявлений.
Статус сложных парциальных приступов
Очаг эпилептоформной активности также располагается только в одном полушарии мозга. Как правило, парциальные приступы перетекают в генерализованные, так как эпилептоформная активность распространяется на другие участки коры мозга. Из-за этого нарушение сознания может проявляться в виде ее полного отсутствия либо в виде угнетенного состояния – дезориентация, отсутствие реакции на окружение, неспособность отвечать на вопросы. Среди других симптомов наблюдается неосознанные движения и так называемый “джексоновский марш” – мышечные спазмы начинаются в одной области, а затем распространяются по всему телу.
Статус абсансов или генерализованных бессудорожных приступов
Относится к бессудорожной форме эпистатуса и характеризуется угнетенным в той или иной степени сознанием (от ступора до комы), которое может длится от нескольких минут до недель. Спутанное сознание может сопровождаться галлюцинациями, паранойей, нарушением речи и восприятия. Статус абсанса может быть спровоцирован тахипноэ, гипервентиляцией или лихорадкой. В случае комы у больного может наблюдаться ритмичное подергивание век.
Статус генерализованных судорожных приступов
Самая распространенная и опасная для здоровья больного форма эпистатуса. Характеризуется развернутыми тоническими, клоническими или тонико-клоническими судорогами, а также полной утратой сознания. Является частой причиной угрозы жизни больного, так как длительная мышечная активность вызывает гипертермию, серьезные нарушения обмена веществ, а в некоторых случаях – гипоксию и структурные патологические изменения в головном мозге. С другой стороны, точная диагностика такого эпистатуса не вызывает затруднений, что (при наличии результатов ЭЭГ) позволяет своевременно назначить верный курс лечения.
Статус миоклонических приступов
Возникает чаще всего у детей и подростков с миоклонической энцефалопатией (болезнь Лафоры, болезнь Унферрихта-Лундборга, синдром Уэста, синдром Леннокса-Гасто). Это происходит из-за генетически обусловленной повышенной чувствительности нейронов, которая вызывает эпилептоформную активность в головном мозге. Гиперчувствительность нейронов влечет за собой возникновение слишком интенсивных нервных импульсов, которые, отправляясь в мышечную ткань, провоцируют миоклонические судороги – мышечные спазмы в одной или сразу нескольких группах мышц. Важно отметить, что миоклонический эпилептический статус может быть проявлением посттравматической энцефалопатии (например, в результате черепно-мозговой травмы), а значит может развиться в любом возрасте. Может протекать как с нарушением сознания (чаще у детей), так и с сохранением сознания (чаще у взрослых).
Диагностика эпилептического статуса
Эпилептический статус является неотложным состоянием, то есть требующим немедленного врачебного вмешательства, а значит, диагностику заболевания необходимо выполнить как можно скорее. Как правило, диагноз эпистатуса устанавливается исходя из клинической картины пациента и сбора анамнеза.
Анамнез
При сборе анамнеза необходимо выяснить (у родственников или сопровождающих лиц) следующую информацию:
- характер и длительность припадка, его возможные причины;
- наличие и характер предшествующих припадков;
- прием противоэпилептических препаратов и предписания врача;
- наличие в истории болезней эпилепсии, хронических заболеваний, черепно-мозговой травмы и т.д.;
- возможность отравления;
- симптомы, предшествующие приступу.
ЭЭГ, МРТ и КТ
Важную роль в выяснении причины возникновения эпилептического статуса, оценке состояния больного и выборе курса лечения играют дополнительные обследования методом ЭЭГ, МРТ и КТ. В зависимости от клинических обстоятельств могут потребоваться разные исследования, но в любом случае они должны проводиться как можно скорее и сразу после выполнения неотложных мер по стабилизации состояния больного.
Электроэнцефалография позволяет локализовать очаг судорожной активности в мозге больного и (в большинстве случаев) определить вид эпилептического статуса. Для более точной диагностики причин возникновения эпилептического статуса (например, при черепно-мозговой травме, опухоли мозга и т.д.) применяются методы обследования компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ). Компьютерная томография позволяет выявить отек полушария мозга, в котором находится эпилептиформная активность. Магнитно-резонансная томография помогает визуализировать структурные изменения головного мозга, опухоли, а также врожденные нарушения.
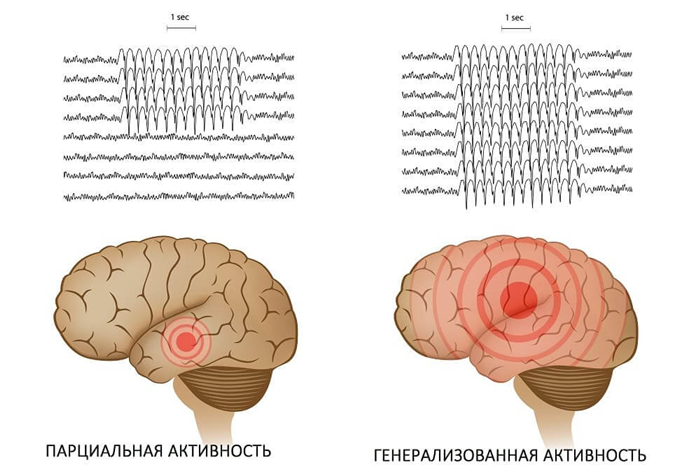
Рис. 4. Расположение очагов эпилептиформной активности на ЭЭГ.
Лечение эпилептического статуса
Терапия у пациента с эпилептическим статусом является неотложной и должна проводится опытными специалистами – эпилептологом, неврологом, реаниматологом, кардиологом и нейрохирургом. Также пациенту необходим постоянный мониторинг ЭЭГ, который следует начать не позднее, чем через 1 час после начала эпистатуса и продолжать еще не менее 24 часов после его прекращения.
В первую очередь необходимо обеспечить проходимость дыхательных путей и купировать возможную гипоксию. Недостаток кислорода в организме связан с постоянной мышечной активностью и увеличением метаболических потребностей головного мозга. Также незамедлительного лечения требуют отек легких, сердечная недостаточность, артериальная гипертензия, гипертермия и ДВС-синдром.
Затем необходимо внутривенное введение противоэпилептического препарата. Если причиной эпистатуса у больного была отмена приема АЭП, то, как правило, введение назначенной дозы препарата прерывает статус, а иногда позволяет даже полностью купировать его. Если купировать эпистатус не удалось, то необходимо перейти к постоянному вводу лекарственного препарата через капельницу. Одновременно с этим проводятся мероприятия по лечению отека мозга и симптоматическая терапия.
Если несмотря на правильно выполненные первостепенные мероприятия по лечению эпистатуса у пациента продолжаются судорожные припадки, то его необходимо перевести в отделение интенсивной терапии, где возможен расширенный мониторинг всех важных функций организма. Отсутствие положительного терапевтического эффекта является показанием к проведению специальных методов терапии эпистатуса, таких как управляемый наркоз – системные анестетики вводятся внутривенно до прекращения судорожных припадков. Управляемый наркоз продолжается в течение 24-48 часов, при этом продолжается внутривенный ввод противоэпилептического препарата, после чего доза анестетиков постепенно снижается.
Если эпилептический статус был вызван структурными поражениями мозга вследствие травмы или инфекции, то пациенту может потребоваться хирургическое вмешательство – декомпрессивная трепанация черепа, остановка внутричерепного кровотечения, удаление внутримозговой гематомы и т.д.
Исход лечения эпилептического статуса во многом зависит от его причин, вида и длительности. Так, генерализованный судорожный эпистатус является самым опасным видом статуса – летальный исход может наступить вследствие серьезных дыхательных, сердечно-сосудистых, метаболических и церебральных нарушений. Бессудорожный эпистатус не так опасен для здоровья, но способен повлечь за собой необратимые нарушения когнитивных функций мозга.
Профилактика эпистатуса
Для больных эпилепсией предупредить развитие эпилептического статуса можно путем адекватного подбора и приема противоэпилептического препарата, а также выполнения всех предписаний лечащего врача. Профилактика симптоматического эпистатуса заключается в своевременном лечении черепно-мозговых травм, инфекций головного мозга, коррекции дисметаболических расстройств, а также предупреждении алкогольной и наркотической интоксикации.
Список использованной литературы
1. Карлов В.А. "Судорожный эпилептический статус".
2. Shorvon S. "Status Epilepticus: Its Clinical Features and Treatment in Children and Adults".
3. Walker M.C. "Diagnosis and treatment of nonconvulsive status epilepticus".
4. Гладов Б.П., Подгорная О.А., Власов П.Н. "Эпилептический статус: анализ рефрактерных случаев".
5. Китаева В.Е., Котов А.С. "Эпилептический статус фокальных приступов с нарушением осознания".
Эпилепсия

Эпилепсия – хроническое неврологическое заболевание, которое характеризуется повторяющимися, возникающими внезапно, эпилептическими приступами. В зависимости от формы эпилепсии, приступы проявляются в виде двигательных, чувствительных, вегетативных, психических нарушений. Приступы могут сопровождаться нарушением сознания различной степени. Некоторые формы эпилепсии проявляются только или преимущественно нарушениями сознания – абсансами, с минимальными двигательными симптомами. Наиболее драматический характер носят генерализованные тонико-клонические приступы – утрата сознания, затем общее тоническое напряжение тела, с последующими ритмичными разгибательными движениями конечностей (клониями).
Выделяют генерализованные и фокальные (парциальные) приступы. При генерализованных приступах эпилептическая активность возникает практически одновременно в обоих полушариях головного мозга. При фокальных имеется один (иногда несколько) очаг – так называемая эпилептогенная зона. При определенных условиях активность не ограничивается ею, а распространяется на близлежащие отделы головного мозга, вызывая характерную симптоматику приступа. В некоторых случаях при фокальной эпилепсии возможно развитие вторично-генерализованных приступов.
Длительность приступа не превышает обычно 2-3 минут, бывают приступы очень короткие – всего несколько секунд. Если приступы следуют друг за другом, это следует расценивать как грозное осложнение течения заболевания – эпилептический статус. Эпилептический статус может быть также бессудорожным – когда вызванное непрерывной эпилептической активностью нарушения сознания не сопровождаются двигательными проявлениями. В такой ситуации установить точный диагноз возможно только при помощи ЭЭГ.
Эпилепсия может носить наследственный характер, или быть приобретенной. Наиболее часто причиной приобретенной эпилепсии является поражение мозга, например черепно-мозговая травма, или повреждение головного мозга при осложненных родах. Наследственные эпилепсии чаще сопровождаются генерализованными приступами, имеют характерный возраст дебюта, при некоторых из них по достижении определенного возраста приступы прекращаются. В таких случаях прием противоэпилептических препаратов прекращается. С другой стороны, есть формы эпилепсии, при которых прием противоэпилептических препаратов практически пожизненный.
Залогом правильного диагноза является тщательно собранный анамнез, обязательное проведение ЭЭГ и МРТ. По назначению врача может проводиться рутинная ЭЭГ, ЭЭГ с депривацией сна, видео-ЭЭГ мониторинг. В настоящее время в обследовании пациентов с подозрением на эпилепсию рутинной ЭЭГ обычно недостаточно, необходима длительная запись, с обязательной регистрацией ЭЭГ во сне. После постановки диагноза, исключения неэпилептической природы приступов, врач назначает лечение противоэпилептическими препаратами. Выбор препаратов зависит от формы (синдрома) эпилепсии, типа приступов. При неверно поставленном диагнозе препараты не только не помогают, но могут и ухудшить течение приступов. Следует отметить, что помимо диагноза и лекарств важное значение имеет соблюдение пациентом медикаментозного и иного режима, прописанного врачом (так называемая комплаентность). Установлено, что нередко причиной "неэффективности" является несоблюдение прописанного режима, самостоятельная замена препарата, изменение дозировки.
Эпилептологический центр НЦН – команда специалистов разного профиля – эпилептологов, нейрофизиологов, радиологов, нейропсихологов, нейрохирургов. Мы принимаем как пациентов с впервые возникшим приступом утраты сознания или судорог для постановки диагноза (подтверждение или исключение эпилептической природы приступа), так и пациентов с уже установленным диагнозом эпилепсии для коррекции терапии.
Что такое эпилептический статус и чем он опасен для больного?
Эпилептический статус — это состояние, при котором приступы возникают очень часто, следуя один за другим, без периода восстановления сознания между ними. Эпилептический статус может развиться при любом типе приступов (т. е., возможен эпилептический статус генерализованных и фокальных приступов; выделяют также судорожный и бессудорожный статус, но особенно опасен эпилептический статус генерализованных тонико-клонических приступов). Чем дольше продолжительность эпилептического статуса, тем больший риск стойкого повреждения мозга и тем сложнее вывести пациента из этого состояния.
Провоцирующим фактором развития эпилептического статуса являются:
- инфекции и другие интеркуррентные заболевания;
- прогрессирование основного заболевания, лежащего в основе эпилепсии, внезапная отмена антиэпилептических препаратов;
- отмена противоэпилептических и других препаратов;
- прием и отмена алкоголя.
Если эпилептический статус возникает, как первое проявление эпилепсии, в этих случаях следует исключить прогрессирующее поражение мозга, черепно-мозговые травмы, инсульты и энцефалиты.
В правильной диагностике и лечении эпилептического статуса (ЭС), его судорожных и бессудорожных форм важнейшую роль играет ЭЭГ и видео ЭЭГ мониторинг.
Что такое псевдоэпилептические приступы?
Псевдоэпилептические приступы (конверсионные, психогенные, неэпилептические или истерические приступы) иногда трудно отличить от эпилепсии по внешним признакам. Эти приступы правильнее рассматривать, как проявление психических заболеваний и обычно провоцируются конфликтной ситуацией. В семейном анамнезе больных нередко есть указания на психические нарушения.
Основные характеристики приступов:
- психогенно детерминированы, возникают помимо воли больного, выражают конфликт непрямым – символическим образом;
- демонстративны и не возникают в одиночестве, для их возникновения нужны свидетели;
- нет нарушения сознания, не прикусывает язык, недержание мочи отсутствует.
Начало псевдоэпилептических приступов чаще постепенное, цианоза (синюшного оттенка кожи) не наблюдается. Судороги в конечностях менее ритмичные, чем при эпилептических приступах, могут иметь характер несинхронных, хаотичных движений. Пациент активно сопротивляется попыткам открыть глаза во время приступа. Послеприступная сонливость или спутанность не характерны. Как правило, во время таких приступов больной даже если и получает травмы (в случае падения), они незначительны.
Псевдоэпилептические приступы могут принимать статусное течение, в таком случае есть риск введения в организм больших доз противосудорожных препаратов и даже применения ИВЛ.
Основной метод дифференциальной диагностики — видео-ЭЭГ мониторинг. Псевдоэпилептические припадки не сопровождаются типичными для эпилепсии изменениями на ЭЭГ, а после приступа не выявляется повышенная концентрация пролактина в сыворотке крови, и не купируются антиконвульсантами (в отличие от эпилептических приступов).
В отличие от симуляции, больные не могут специально вызывать приступы и их контролировать. Псевдоэпилептические приступы — это тоже болезнь, требующая лечения, однако, лечение проводится не антиконвультсантами, а психотропными препаратами.
Эпилепсия. Генерализованный тонико-клонический эпилептический статус.
Кафедра неврологии и нейрохирургии Ярославской государственной медицинской академии
Эпилептические приступы у пациентов с системными ревматическими заболеваниями
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2014;114(4‑2): 59‑65
Пизова Н.В. Эпилептические приступы у пациентов с системными ревматическими заболеваниями. Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2014;114(4‑2):59‑65.
Pizova NV. Epileptic seizures in patients with systemic rheumatic disorders. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2014;114(4‑2):59‑65. ().
Кафедра неврологии и нейрохирургии Ярославской государственной медицинской академии
При системных ревматических заболеваниях в болезненный процесс вовлекаются многие органы. Судороги являются одним из наиболее распространенных неврологических проявлений, а иногда могут быть дебютным симптомом. В представленном обзоре литературы рассматриваются механизмы, лежащие в основе эпилептических приступов у пациентов с системными аутоиммунными заболеваниями, и предрасполагающие факторы, в том числе сосудистые заболевания (например, протромботическое состояние, антитела к кардиолипину, эмболии, васкулит), антинейрональные антитела, иммунные комплексы, цитокины, нарушения обмена веществ, инфекции и лекарственные препараты. Обсуждаются вопросы необходимости индивидуализации диагностических и терапевтических стратегий с учетом вида приступов и особенностей пациента.
Кафедра неврологии и нейрохирургии Ярославской государственной медицинской академии
При системных ревматических заболеваниях в патологический процесс вовлекаются многие органы и системы организма, включая центральную (ЦНС) и периферическую нервную систему [1].

Эпилептические приступы в этих случаях являются одними из наиболее распространенных неврологических проявлений (табл. 1).
Причины появления эпилептических приступов у пациентов с системными ревматическими заболеваниями множественны. В некоторых случаях такие приступы являются проявлением метаболических нарушений, инфекционных заболеваний, токсического действия лекарств, в других случаях появление судорог может говорить об опасном для жизни прогрессировании основного заболевания. Ниже приведен перечень соответствующих заболеваний.
Причины эпилептических приступов у пациентов с системными ревматическими заболеваниями:
1. Сосудистые заболевания
3. Антинейрональные антитела
4. Иммунные комплексы
6. Метаболические расстройства
7. Инфекционные заболевания
8. Лекарственные препараты
9. Неуточненные причины.
Существуют и случаи, где причина развития эпилептических приступов остается неуточненной.
Рассмотрим теперь отдельные ревматические заболевания.
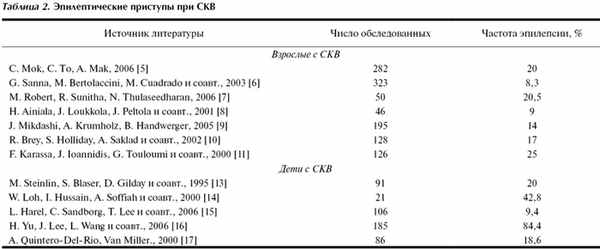
Системная красная волчанка. Эпилептические приступы рассматриваются как важное проявление неврологических синдромов при СКВ [2, 3]. По разным данным, они развиваются в 8,3-25% случаев СКВ (табл. 2) 10. Это означает, что их частота почти в 8 раз выше распространенности эпилепсии в общем населении. Так, по данным E. Kampylafka и соавт. [12], которые обследовали 370 пациентов с СКВ (средний возраст 32±14 лет, 88% женщины) и средней длительностью заболевания 9±7,8 года судороги наблюдались в 35% случаев. Все эпилептические приступы протекали по типу тонико-клонических, у 3 пациентов был эпилептический статус.
В другом исследовании [10] на основании осмотра 128 пациентов с СКВ (120 женщин и 8 мужчин) эпилептические приступы были выявлены в 21% случаев (16% - парциальные). Среди 282 китайских пациентов с СКВ (средний возраст 31,8±14 лет) и средней длительностью болезни 6,7 года эпилептические приступы выявлялись в 20% [5].
Эпилептические приступы являются одним из самых частых неврологических проявлений и у детей с СКВ, встречаясь, по разным данным, у 9,4-84,4% пациентов (табл. 2) 17. Так, среди 86 детей с СКВ 16 детей имели судороги, а у 12 судороги отмечались как инициальное проявление поражения ЦНС [17].
H. Liou и соавт. [23], а позднее и другие авторы [24] обнаружили, что эпилепсия в 3,7 раза встречается чаще среди пациентов с СКВ, которые имели антикардиолипиновые антитела (аКЛ), чем у пациентов с СКВ без них. У пациентов с СКВ была также выявлена корреляция между повышенным уровнем антител к субъединице NR2 NMDA-рецепторов в ЦСЖ, но не в сыворотке, и нейропсихическими синдромами, включая судороги [25, 26]. Уровень анти-Р рибосомальных антител повышается при вовлечение ЦНС, в том числе при психозах и судорогах 28. С другой стороны, отмечено, что низкий риск развития судорог коррелирует с высоким уровнем анти-La-антител и применением антималярийных препаратов [30, 31].
Также выявлено [30], что активность заболевания и молодой возраст были независимыми факторами риска развития эпилептических приступов в течение короткого времени от момента клинической манифестации СКВ (р=0,0004 и р=0,0304 соответственно), в то время как наличие поражения кожи и слизистых, а также использование гидроксихлорокина были независимыми факторами риска возникновения приступов через более длительный период от манифестации основного заболевания (р=0,0131 и р=0,0039 соответственно). Связь возникновения эпилептических приступов с высокой оценкой SLEDAI (р=0,07) и более молодым возрастом начала заболевания (р=0,08) была отмечена и другими исследователями [12].
Представляет интерес исследование J. Mikdashi и соавт. [9], которые в течение 12 лет наблюдали 195 пациентов с СКВ. У 28 (14%) из них за этот период были зафиксированы эпилептические приступы. Согласно международной классификации эпилепсии у 21 пациента были генерализованные приступы и у 7 - парциальные. За время наблюдения повторные приступы встречались у 12 из 28 больных СКВ (43%). Развитие эпилептических приступов было связано с активностью болезни, особенно с наличием психозов, умеренными или высокими титрами аКЛ и анти-Smith-антител. Эти авторы также отметили, что сопутствующие неврологические нарушения, предшествующий инсульт и мужской пол были предикторами развития эпилепсии.
Около четверти приступов у больных СКВ являются клинически определенными симптомами в виде парциальных моторных или сенсорных приступов, которые могут быть связаны с локальным патологическим процессом в головном мозге. Наиболее частой причиной эпилепсии у больных СКВ является инсульт. Наиболее распространенными типами приступов в этой группе больных, как правило, являются простые или сложные парциальные приступы с или без вторичной генерализации. Основной причиной очагового поражения мозга или тромбоза является кардиальная эмболия, при этом могут поражаться как крупные сосуды, так и микроциркуляторное русло или может быть первичный васкулит [2].
Судороги могут развиваться не только на фоне активного системного заболевания, но и быть от него относительно изолированными. Так, в одном из исследований [32] эпилептические приступы были связаны с высокой активностью заболевания по ECLAM (р=0,02), его поздним началом (р=0,03), наличием в анамнезе серозитов (р<0,01) и гломерулонефрита (р=0,03); эти наблюдения соответствуют данным о том, что эпилептические приступы чаще встречаются у пациентов с волчаночным нефритом.
Стероидная терапия, особенно высокие дозы пульс-терапии, может вызывать эпилептический статус [33]. Другими возможными причинами приступов служат инфекции, уремия, гипертония. Возникновение эпилептических приступов у пациентов с СКВ может быть проявлением и обратимой задней лейкоэнцефалопатии [34].
Необходимо отметить, что эпилептические приступы у пациентов с СКВ могут быть не связаны с основным аутоиммунным заболеванием, быть проявлением самостоятельного заболевания - эпилепсии. Так, T. Toyota и соавт. [35] среди всех пациентов с СКВ в период с января 2000 по август 2011 г. диагностировали эпилепсию в 17 случаях. 7 пациентов имели медиальную височную эпилепсию, 8 - симптоматическую эпилепсию после инсульта и у 2 была генерализованная эпилепсия. Из 7 пациентов с медиальной височной эпилепсией переднетемпоральные спайки были отмечены у всех больных на ЭЭГ, а на МРТ были изменения, свидетельствующие о наличии склероза гиппокампа у 4 пациентов.
При синдроме Шегрена эпилептические приступы, парциальные или генерализованные, встречаются в 3% случаев [36] и у 8,5% пациентов с неврологическими проявлениями [37].
У пациентов с гранулематозом Вегенера на ранних этапах эпилептические приступы развиваются редко [38], но встречаются примерно у 10% пациентов с неврологическими проявлениями [39]. В то же время в литературе имеются наблюдения, когда ГВ дебютировал с вторично-генерализованных эпилептических приступов у 17-летней женщины с гранулематозными очагами в головном мозге [38]. Эпилептические приступы при рассматриваемом заболевании могут быть тонико-клоническими, парциальными и миоклоническими.
Эпилептические приступы - это одно из проявлений поражения головного мозга у пациентов с неспецифическим аортоартериитом 56. Z. Bolaman и соавт. [58] отметили наличие эпилептических приступов менее чем у 10% больных [58], а по данным Z. Li-xin и соавт. [59], они встречаются у 25,9% пациентов [59]. Эпилептические приступы в качестве случаев манифестного проявления неспецифического аортоартериита отмечались, но редко, и в большинстве случаев они носили повторный характер [60, 61]. Так, Z. Bolaman и соавт. [58] описали 15-летнюю девушку, у которой в течение 15 дней были генерализованные тонико-клонические приступы с потерей сознания, продолжавшиеся в течение 10 мин, артериоаортография показала стенозы подключичной артерии и стенозы почечных артерий, а на МРТ головного мозга выявлялось патологическое изменение сигнала от глубокого белого вещества с двух сторон. Церебральная ангиография выявила локальный стеноз сосудов головного мозга, что было классифицировано как тип V артериита Такаясу в соответствии с классификацией 1994 г. Сходный случай был описан бразильскими исследователями [62] у ребенка 3 лет, которому диагноз основного заболевания был выставлен после возникновения у него тонико-клонического эпилептического статуса.
Как и у пациентов с СКВ, при неспецифическом аортоартериите редко развивается синдром обратимой задней лейкоэнцефалопатии, который характеризуется головной болью, спутанностью сознания, нарушением зрения, эпилетическими приступами и преходящими обратимыми изменениями на МРТ в корковом и подкорковом белом веществе теменно-затылочных долей [63, 64].
Синдром Гудпасчера - редкое заболевание, характеризующееся быстро прогрессирующим гломерулонефритом, диффузными легочными кровотечениями и наличием антител к базальной мембране клубочков почек (анти-БМК). Поражение ЦНС при синдроме Гудпасчера встречаются крайне редко.
В литературе описано всего несколько случаев [65, 66]. У всех пациентов отмечались повторные эпилептические приступы, с или без кровохарканья. Результаты МРТ головного мозга этих пациентов показали диффузные лакунарные инфаркты [65] или множественную корковую ишемию в затылочных и теменных долях [66, 67]. G. Pérez-Suárez и соавт. [68] сообщили о 20-летнем мужчине с синдромом Гудпасчера, клинически у которого заболевание проявлялось кровавой мокротой, тонико-клоническими эпилептическими приступами и высокими титрами антител к базальной мембране клубочков почек (анти-БМК). Еще один случай отражен при описании 34-летнего мужчины [69], у которого развились генерализованные тонико-клонические судороги и правосторонний гемипарез. На МРТ головного мозга на Т2-взвешенных изображениях наблюдались мелкие очаги гиперинтенсивного сигнала с двух сторон в полушариях мозжечка, правой лобной и левой теменной долях. При контрастировании на Т1-взвешенных изображения наблюдалось лептоменингиальное утолщение в обоих парасагиттальных регионах и полушариях мозжечка, что соответствовало множественным небольшим сосудистым инфарктам.
Эпилептические приступы описаны и при пурпуре Шенлейна-Геноха, чаще у детей и реже у взрослых пациентов [70, 71]. Так, у детей с геморрагическим васкулитом неврологические расстройства наблюдаются до 7% случаев [72, 73] и 40% из них проявляются эпилептическими приступами. Генерализованные приступы являются наиболее распространенными [73].
По данным нескольких исследований 73, среди пациентов с геморрагическим васкулитом эпилептические приступы развились в 53% случаев, включая приступы с и без вторичной генерализации, парциальные судороги со сложной симптоматикой [76], генерализованные судороги и эпилептический статус [74, 77]. L. Garzoni и соавт. [78] показали, что среди 54 пациентов с геморрагическим васкулитом, имеющих поражение нервной системы, парциальные эпилептические приступы наблюдались в 7% случаев, генерализованные - в 33%. Более того, преходящие патологические изменения на ЭЭГ, включая фокальную или генерализованную медленноволновую активность, острые волны, а иногда и пароксизмальную активность отмечали в 21 (55%) из 39 случаев.
При проспективном наблюдении 26 детей с пурпурой Шенлейна-Геноха без неврологических расстройств транзиторные патологические фокальные изменения на ЭЭГ были выявлены в 50% случаев [79]. Однако авторы сделали заключение, что эти изменения могут быть нормальными для определенного возраста. Для диагностики церебрального васкулита при пурпуре Шенлейна-Геноха и преходящих ишемических изменений на фоне васкулита может использоваться МРТ 80.
При геморрагическом васкулите судороги могут быть предвестником начала болезни и появляться до других системных проявлений [73, 74] или могут появляться после кожных, ренальных и гастроинтенстинальных симптомов [73, 83]. Эпилептические приступы могут быть связаны с тяжелой гипертензией или метаболическими нарушениям или они могут быть признаком субарахноидального [74, 77], субдурального [77], корковых [77] или интрапаренхиматозных кровоизлияний [84]. Они могут развиваться и в отсутствие этих провоцирующих факторов [73, 74]. В этом отношении возникновение судорог может отражать нейрональную дисфункцию из-за ишемии, вызванной церебральным васкулитом. Прогноз различен. Эпилептические приступы могут прекратиться или рецидивировать, в части случаев становятся резистентными [74, 77].
При узелковом полиартериите парциальные или генерализованные эпилептические приступы встречаются в 4-20% случаев [85]. На ЭЭГ при этом выявляются как неспецифические изменения, так и полное отсутствие патологических изменений [85]. В большинстве случаев возникновение эпилептических приступов связано с активностью основного заболевания, но при отсутствии структурных изменений. Описан случай развития эпилептических приступов при узелковом полиартериите как проявление синдрома обратимой задней лейкоэнцефалопатии у женщины [86].
В литературе встречаются единичные описания развития эпилептических приступов у пациентов с другими системными ревматическими заболеваниями: при дерматозите у 10-летнего ребенка [87], у детей при болезни Кавасаки [88].
Таким образом, эпилептические приступы могут развиваться при различных системных ревматических заболеваниях, наиболее часто при системной красной волчанке, неспецифическом аортоартериите, пурпуре Шенлейна-Геноха и болезни Бахчета. Причины и патогенез эпилептических приступов остаются до конца не известными.
Читайте также:
