Эпилептический припадок. Классификация эпилептических припадков
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
ИДНЭ (с 2006 года), ИДВНЭ (с 2016 года), ЦЗиР (с 2017) и ОЦМУ (с 2019) им. Святителя Луки
Международная классификация эпилепсии и эпилептических синдромов, принятая Международной Противоэпилептической Лигой (ILAE) в Нью-Дели (США) в 1989 г.
1. Эпилепсия и эпилептические синдромы, связанные с определенной локализацией эпилептического очага (фокальная, локальная, парциальная эпилепсия):
1.1. Идиопатическая локально — обусловленная эпилепсия (связанная с возрастными особенностями).
1.2. Симптоматическая локально — обусловленная эпилепсия.
1.3. Криптогенная локально — обусловленная эпилепсия.
2. Генерализованная эпилепсия и эпилептические синдромы:
2.1. Идиопатическая генерализованная эпилепсия (связанная с возрастными особенностями). 2.2. Генерализованная криптогенная или симптоматическая эпилепсия (связанная с возрастными особенностями).
2.3. Генерализованная симптоматическая эпилепсия и эпилептические синдромы:
2.3.1. Генерализованная симптоматическая эпилепсия неспецифической этиологии (связанная с возрастными особенностями).
2.3.2. Специфические синдромы.
3. Эпилепсия или эпилептические синдромы, которые не могут быть отнесены к фокальным или генерализованным:
3.1. Эпилепсия или эпилептические синдромы с генерализованными и фокальными приступами.
3.2. Эпилепсия или эпилептические синдромы без определенных проявлений, характерных для генерализованных или фокальных приступов.
4. Специальные синдромы:
4.1. Припадки, связанные с определенной ситуацией.
4.2. Единичные приступы или эпилептический статус.
Под симптоматическими подразумеваются эпилептические синдромы с известным этиологическим фактором. Как видно из названия, симптоматическая эпилепсия является одним из симптомов другого заболевания нервной системы: опухоли, дизгенезии, метаболические энцефалопатии, последствие гипоксически-ишемического поражения мозга и др.
Криптогенными (от греческого criptos – скрытый) формами эпилепсии называют синдромы с неутонченной, неясной этиологией. Подразумевается, что криптогенные формы являются симптоматическими, однако на современном этапе при применении методов нейровизуализации не удается выявить структурные нарушения в головном мозге (136). На сегодняшний день большинство авторов склоняются к мнению, что более правильно трактовать криптогенные формы эпилепсии как «вероятно симптоматические». Данный тезис нашел свое отражение в классификации эпилептических синдромов, предложенной в 2001 году .
Также выделяют парциальные, генерализованные формы и синдромы, имеющие черты как генерализованных, так и парциальных.
Отдельно выделяют идиопатические формы эпилепсии.
Понятие идиопатическая эпилепсия происходит от греческих слов “idios” (собственный) и “patos” (болезненный) и означает, что данная форма эпилепсии обусловлена нарушением функции собственно головного мозга. По мнению Delasiauve (122), одному из первых предложившему термин идиопатическая эпилепсия в начале XIX века, к этой группе необходимо относить случаи с отсутствием признаков органического повреждения мозга.
Впервые Tissot (298) в 1770 году высказал предположение, что при идиопатической эпилепсии «имеется предрасположенность головного мозга к судорогам».
В структуре идиопатических форм эпилепсии существует подразделение на идиопатические парциальные и идиопатические генерализованные синдромы эпилепсии.
Классификация эпилепсии
Эпилепсия — заболевание головного мозга, соответствующее любому из следующих состояний:
- Не менее двух неспровоцированных (или рефлекторных) эпилептических приступов с интервалом > 24 ч.
- Один неспровоцированный (или рефлекторный) эпилептический приступ и вероятность повторных приступов, соответствующая общему риску рецидива (³ 60 %) после двух неспровоцированных эпилептических приступов, в следующие 10 лет.
- Диагноз эпилептического синдрома.
Критерии разрешения эпилепсии включают достижение определенного возраста у пациентов с зависящим от возраста эпилептическим синдромом либо отсутствие эпилептических приступов в течение 10 лет у пациентов, не получавших противосудорожные препараты более 5 лет.
Классификация эпилепсии (Международная противоэпилептическая лига (ILAE) 2017 г. )
Классификация эпилепсии проводится после определения критериев диагностики эпилепсии (определение выше). Классификация проводится с использованием трехуровнего ранжирования — определение типа приступов, типа эпилепсии и синдрома эпилепсии. Нейроимиджинг, ЭЭГ и другие исследования, если они есть, помогают улучшить классификацию на всех трех уровнях. Где это возможно, следует установить диагноз на всех трех уровнях. Этиологию эпилепсии следует устанавливать с самого начала и на каждом этапе всего диагностического пути. Знание этиологии может способствовать оптимизации классификации и имеет важные лечебные последствия для пациента.
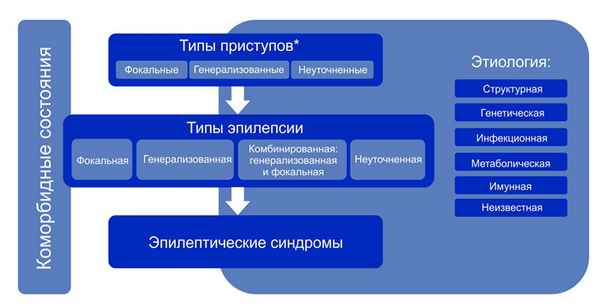
Структура Классификации эпилепсии ILAE 2017 г.
Примечание. * Оценивается по началу приступа.
Авакян Г. Н. Блинов Д. В. Лебедева А. В. Бурд С. Г. Авакян Г. Г. Классификация эпилепсии Международной Противоэпилептической Лиги: пересмотр и обновление 2017 года. Эпилепсия и пароксизмальные состояния. 2017; 9 (1): 6–25. DOI: 10.17749/2077–8333.2017.9. 1.006–025.
Алгоритм классификации эпилепсии:
- На первом этапе (уровне) определяют тип приступа: фокальный, генерализованный или с неизвестным началом.
- На втором этапе (уровне) устанавливают тип эпилепсии: фокальная, генерализованная или сочетанная фокальная и генерализованная, или неизвестная (unknown).
- На третьем этапе (уровне) определяют эпилептический синдром и коморбидность. Эпилептический синдром представляет собой совокупность характеристик, включая тип приступа, данные ЭЭГ и нейровизуализации, часто имеет возрастзависимый характер, провоцирующие факторы, хронозависимость и в ряде случаев определенный прогноз.
- На четвертом этапе (уровне) устанавливают этиологию эпилепсии: структурная, генетическая, инфекционная, метаболическая, иммунная или с неизвестной этиологией.
Генерализованная эпилепсия
Пациенты с генерализованной эпилепсией имеют генерализованные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ паттерны, которые сопровождают генерализованные типы приступов (например, генерализованный спайк-волна). Сопутствуют семейная история генерализованных типов приступов или генерализованная эпилепсия.
Генетическая / идиопатическая генерализованная эпилепсия представляет собой эпилепсию с генерализованными приступами, ассоциированнами с генерализованными эпилептиформными паттернами ЭЭГ, такими как генерализованная спайк-волновая активность, которая, считается, имеет генетическую этиологию. Однако это не всегда означает, что эти эпилепсии унаследованы или могут передаваться потомству, поскольку генетическая этиология может быть спонтанной новой мутацией или наследование может быть сложным. Таким образом, термин «идиопатическая генерализованная эпилепсия» используется как синоним генетической генерализованной эпилепсии, и клиницист может выбрать, какой термин использовать, в зависимости от важности акцента на генетическом наследовании для конкретного пациента. Генетические / идиопатические генерализованные эпилепсии включают детскую абсансную эпилепсию, юношескую абсансную эпилепсию, юношескую миоклоническую эпилепсию, и эпилепсию с генерализованными тонико-клоническими приступами.
Фокальная эпилепсия
Пациенты с фокальной эпилепсией имеют фокальные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ-паттерны, которые сопровождают фокальные типы приступов (такие как фокальные острые волны или фокальное интериктальное замедление). Нейроимиджинг демонстрирует фокальную структурную аномалию мозга и способствует установке диагноза, хотя пациенты с генетической этиологией и нормальной визуализацией могут также иметь фокальную эпилепсию. Фокальные эпилепсии могут быть унифокальными, мультифокальными или полушарными.
Сочетанная генерализованная и фокальная эпилепсия
Пациенты могут иметь как генерализованные, так и фокальные типы приступов, с интериктальными и / или иктальными ЭЭГ-паттернами, которые сопровождают оба типа приступов. Пациенты с синдромом Драве и синдромом Леннокс-Гасто могут иметь генерализованную и фокальную эпилепсию.
Неизвестная эпилепсия
Термин «неизвестный» используется для обозначения в случае, когда понимается, что у пациента есть эпилепсия, но невозможно определить, является ли она фокальной, генерализованной или комбинированной: фокальной и генерализованной. Это бывает при недостаточной информации для классификации эпилепсии, например, если ЭЭГ является нормальной / неинформативной.
Синдромы эпилепсии
В то время как концептуализация эпилепсий по их этиологии очень важна, эпилепсии также могут быть организованы (в соответствии с установленными достоверными общепринятыми клиническими и ЭЭГ — характеристиками) в эпилептические синдромы. Такие синдромы имеют типичный возраст начала приступа, специфические типы приступов и характеристики ЭЭГ и часто другие признаки, которые вместе взятые позволяют диагностировать конкретный эпилептический синдром. Идентификация синдрома эпилепсии полезна, так как она предоставляет информацию о том, какие основные этиологии следует учитывать и какие антиконвульсанты могут быть наиболее полезными. Некоторые эпилептические синдромы демонстрируют аггравацию приступов при определенных антиконвульсантах, чего можно избежать при ранней диагностике синдрома эпилепсии.
Эпилептические синдромы
Неонатальный и младенческий период:
- самокупирующиеся неонатальные приступы и самокупирующаяся семейная неонатальная эпилепсия;
- самокупирующаяся семейная и несемейная младенческая эпилепсия;
- ранняя миоклоническая энцефалопатия;
- синдром Отахара;
- синдром Веста;
- синдром Драве;
- миоклоническая эпилепсия младенчества, младенческая эпилепсия с мигрирующими фокальными приступами;
- миоклоническая энцефалопатия при непрогрессирующих заболеваниях;
- фебрильные приступы, фебрильные приступы плюс, генетическая эпилепсия с фебрильными приступами плюс.
Детский возраст:
- эпилепсия с миоклонически-атоническими (ранее – астатическими) приступами;
- синдром Леннокса–Гасто;
- фебрильные приступы, фебрильные приступы плюс;
- абсансная эпилепсия;
- эпилепсия с миоклоническими абсансами;
- детская затылочная эпилепсия с ранним дебютом (синдром Панайотопулоса);
- детская затылочная эпилепсия с поздним дебютом (синдром Гасто);
- фотосенситивная затылочная эпилепсия;
- самокупирующаяся эпилепсия с центрально-темпоральными спайками;
- атипичная эпилепсия с центрально-темпоральными спайками;
- эпилептическая энцефалопатия с продолженной пик-волновой активностью во время сна;
- синдром Ландау–Клеффнера;
- аутосомно-доминантная ночная лобная эпилепсия.
Подростковый и взрослый возраст:
- юношеская абсансная эпилепсия;
- юношеская миоклоническая эпилепсия;
- эпилепсия с изолированными генерализованными тонико-клоническими приступами;
- аутосомно-доминантная эпилепсия со слуховыми проявлениями;
- другие семейные височные эпилепсии.
Любой возраст:
- семейная фокальная эпилепсия с вариабельным фокусом;
- рефлекторные эпилепсии;
- прогрессирующие миоклонические эпилепсии.
Этиология эпилепсии
В последние годы значительно расширилось наше понимание основополагающих причин эпилепсии, подкрепленное достижениями в области современной нейровизуализации и генетического тестирования. Такая терминология, как «идиопатическая», «криптогенная» и «симптоматическая», больше не используется. Эпилепсии теперь описываются более точно конкретными основополагающими причинами.
Генетическая этиология
Понятие генетической эпилепсии заключается в том, что эпилепсия, насколько мы понимаем, является прямым результатом известного или предполагаемого генетического дефекта (ов), в котором судороги являются основным симптомом расстройства. Генетический дефект может возникать на хромосомном или молекулярном уровне. Важно подчеркнуть, что «генетический» не означает то же, что «унаследовано», поскольку мутации de novo не являются редкостью. Наличие генетической этиологии не исключает экзогенного влияния на возникновение эпилепсии.
Наиболее важные генетические причины эпилепсии, которые могут быть идентифицированы при клиническом тестировании:
Существует много способов, которыми генетические факторы могут способствовать развитию эпилепсии. Определенные генетические факторы, возможно, не были унаследованы и не могут быть переданы потомству. Вот некоторые важные генетические концепции, используемые на этом веб-сайте, и их определения:
- унаследованные аномалии генов, аутосомно-доминантное, аутосомно-рецессивное и менделевское наследование;
- приобретенные аномалии генов — de novo, спорадические, мозаицистические, зародышевые и соматические;
- полигенная / комплексная генетическая этиология.
Структурная этиология
Структурные эпилепсии определяются как имеющие выраженную структурную аномалию мозга, которая связана с существенно повышенным риском эпилепсии. Структурная аномалия мозга может быть приобретена (например, вследствие инсульта, травмы или инфекции) или может быть генетического происхождения; однако, как мы это понимаем в настоящее время, структурная аномалия мозга представляет собой отдельное нарушение, расположенное между приобретенным или генетическим дефектом и эпилепсией.
Нейроимиджинг
Магнитно-резонансная томография (МРТ) с использованием 1.5 Тесла аппарата является минимальным стандартным исследованием для исключения структурной аномалии. При этом исследовании важно выполнять протоколы, специфические для эпилепсии, которые позволяют тщательно изучать специфические приобретенные аномалии (например, склероз гиппокампа ) и тонкие пороки развития коры головного мозга, такие как фокальная дисплазия коры. Изображение с использованием 3 Тесла и использование передовых методов анализа программного обеспечения может помочь в выявлении структурных нарушений, не очевидных при обычной МРТ. Интериктальная и иктальная ЭЭГ вместе с дополнительными функциональными исследованиями нейровизуализации, такими как ПЭТ, ОФЭКТ и МЭГ, помогают внимательно изучить конкретную область мозга и идентифицировать тонкую аномалию. У детей младшего возраста в возрасте до 2 лет тонкие аномалии не могут быть выявлены из-за незаконченной миелинизации, и повторное исследование требуется в динамике.
Общие структурные аномалии мозга, связанные с эпилепсией:
- пороки развития коры головного мозга;
- сосудистые пороки развития;
- гиппокампальный склероз;
- гипоксически-ишемические структурные аномалии;
- травматическая повреждение мозга;
- опухоли;
- порэнцефалическая киста.
Метаболическая этиология
Метаболические эпилепсии определяются как имеющие определенное метаболическое нарушение, связанное с выраженным риском развития эпилепсии. Метаболические расстройства имеют генетическое происхождение; однако, как мы это понимаем в настоящее время, метаболические аномалии представляют собой отдельное нарушение, стоящее между генетическим дефектом и эпилепсией.
Важные метаболические эпилепсии:
- дефицит биотинидазы и голокарбоксилазы-синтазы;
- дефицит церебрального фолата;
- нарушения креатина;
- приступы при нарушении фолатного цикла;
- недостаточность транспортера глюкозы 1 (GLUT1);
- митохондриальные расстройства;
- пероксисомальные расстройства;
- пиридоксинзависимая эпилепсия.
Иммунная этиология
Иммунные эпилепсии определены как имеющие выраженную иммунную опосредованную этиологию с подтверждением воспаления центральной нервной системы, что, как было показано, связано с существенно повышенным риском развития эпилепсии.
Важные иммуноопосредованные эпилепсии:
- Синдром Расмуссена;
- Антителоопосредованная эпилепсия.
Инфекционная этиология
Наиболее распространенная этиология эпилепсии во всем мире является инфекционной, особенно в развивающихся странах. Инфекции в центральной нервной системе могут вызывать как острые симптоматические припадки (которые тесно связаны со сроками первичной инфекции), так и эпилепсией. Инфекционная этиология включает туберкулез, ВИЧ, церебральную малярию, нейроцистицеркоз, подострый склерозирующий панэнцефалит, церебральный токсоплазмоз. Эти инфекции иногда имеют структурный коррелят, однако основная причина эпилепсии определяется как инфекционный процесс. Инфекционная этиология может иметь специфические последствия лечения. Существуют также последствия для общественного здравоохранения, поскольку профилактика таких инфекций может снизить нагрузку на эпилепсию, особенно в развивающихся странах. Наиболее распространенные из таких инфекций следующие:
- бактериальный менингит или менингоэнцефалит;
- церебральная малярия;
- церебральный токсоплазмоз;
- цитомегаловирусная инфекция;
- ВИЧ;
- нейроцистицеркоз;
- туберкулез;
- вирусный энцефалит;
- подострый склерозирующий панэнцефалит;
- прочие инфекции (токсокариоз, шистосомоз, болезнь Лайма (нейроборрелиоз).
Неизвестная этиология
«Неизвестная» этиология должна рассматриваться нейтрально и обозначать, что природа основной причины возникновения эпилепсии пока неизвестна; это может быть фундаментальный генетический дефект или отдельное, пока еще установленное, нарушение.
Имитаторы эпилепсии
Существует ряд состояний, связанных с рецидивирующими пароксизмальными событиями, которые могут имитировать симптомы, и ошибочно диагностироваться как эпилепсия. Важно, чтобы эти расстройства учитывались при оценке пароксизмальных событий, так как частота ошибочных диагнозов при эпилепсии высока во всем мире. История заболевания и видеозапись приступов помогают установить правильный диагноз. Существуют некоторые состояния, при которых могут сосуществовать эпилептические и неэпилептические события.
Эпилепсия
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эпилепсия: причины появления, симптомы, диагностика и способы лечения.
Определение
Эпилепсия - хроническое заболевание головного мозга с высоким уровнем инвалидизации, характеризующееся повторяющимися припадками, которые возникают в результате чрезмерных нейронных разрядов и сопровождаются разнообразными нарушениями двигательных, чувствительных, вегетативных, мыслительных и психических функций.
Причины появления эпилепсии
Термин «эпилепсия» происходит от др-греч. ἐπίληπτος - схваченный, пойманный, застигнутый. В России эпилепсию обычно называли «падучей болезнью» и расценивали как «божью кару».
Эпилепсия характеризуется повторными судорожными приступами, а также постепенным развитием характерных для заболевания изменений личности и/или характерным эпилептическим слабоумием.
Основные причины возникновения эпилепсии – индивидуальная предрасположенность и наличие эпилептического повреждения с локальными или генерализованными электрическими изменениями в головном мозге. Нейронная активность мозга при развитии эпилепсии становится аномальной, периодичной и чрезмерной. В группе нейронов возникают внезапные высоковольтные вспышки. Эпилептические нейроны образуют эпилептический очаг, генерирующий гиперсинхронный разряд. Если этот разряд распространяется на весь мозг, возникает генерализованный припадок. Если разряд не распространяется, припадок носит парциальный (локальный) характер.
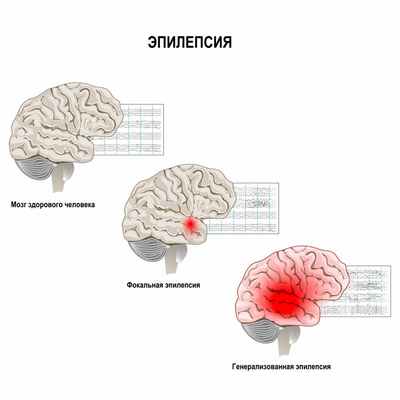
Эпилептические припадки часто возникают при наследственных заболеваниях нервной системы (липидозах, туберозном склерозе, лейкодистрофии и др.). Возможно повреждение мозга в период беременности (гипоксия плода, инфекция матери, влияние алкоголя и психотропных веществ на организм матери и плода) и во время родов (чрезмерное изменение формы головки при прохождении через родовые пути). Многочисленные токсины, лекарственные препараты, изменения электролитов крови при хронических болезнях почек и печени, опухоли мозга могут повышать нейрональную активность. У детей эпилептические припадки часто возникают на ранних стадиях менингитов и энцефалитов. Тяжелая черепно-мозговая травма также может осложняться эпилепсией.
Таким образом, эпилепсия может быть вызвана (спровоцирована) множеством факторов:
- наследственными;
- врожденными (воздействия на плод во время беременности и родов);
- приобретенными (ставшими следствием предшествующих заболеваний головного мозга с образованием эпилептического очага).
- Идиопатическая эпилепсия.
- Симптоматическая эпилепсия:
- при острых нарушениях мозгового кровообращения;
- менингитах;
- энцефалитах;
- опухолях головного мозга;
- эндогенных интоксикациях (поражении почек, печени, надпочечников, уремии, эклампсии);
- экзогенных интоксикациях (в результате хронического алкоголизма, приема барбитуратов, воздействия углекислого газа, бензола, ртути).
- Простые парциальные приступы (сознание не нарушено):
- с двигательными симптомами;
- с соматосенсорными или специфическими соматосенсорными симптомами;
- с вегетативными симптомами;
- с психическими симптомами.
- Сложные парциальные приступы (с нарушением сознания):
- начинающиеся как простые парциальные приступы и прогрессирующие до нарушения сознания;
- без других проявлений;
- с проявлениями как при простых парциальных приступах;
- с автоматизмами.
- С нарушениями сознания в начале приступа:
- без других проявлений;
- проявляющиеся как простой парциальный приступ;
- с автоматизмами.
- Парциальный приступ с вторичной генерализацией:
- простой парциальный приступ с последующей генерализацией;
- сложный парциальный приступ с последующей генерализацией;
- простой парциальный приступ, переходящий в сложный парциальный приступ с последующей генерализацией.
- Абсансы:
- типичные абсансы;
- атипичные абсансы.
- Миоклонические приступы.
- Клонические приступы.
- Тонические приступы.
- Тонико-клонические приступы.
- Атонические приступы (астатические).
- регулярно повторяющиеся припадки с тонической и клонической фазами и полным выключением сознания;
- регулярно повторяющиеся изолированные сокращения отдельных мышечных групп, только тонические или только клонические судороги и полное выключение сознания;
- изолированные непрекращающиеся судороги определенной группы мышц, которые могут протекать и без выключения сознания;
- регулярно повторяющиеся припадки без мышечной активности, но с полным выключением сознания.
- длительность заболевания;
- наличие эпилепсии у ближайших родственников;
- предыдущие случаи обращения за медицинской помощью по поводу судорог и наличие ранее проведенных исследований и заключений;
- сопутствующие заболевания с целью оценки дополнительных рисков;
- принимаемые на момент обращения к врачу лекарственные препараты.
- расфокусированный взгляд и отсутствие реакции на что бы то ни было;
- обрывание предложения на полуслове;
- бесцельные брожения, моргания, спутанные движения рук5,7.
Симптомы эпилепсии
Парциальные припадки могут возникать в любом возрасте и характеризуются сокращением отдельных мышечных групп – человек совершает мелкие движения кистями, чавкает, больной может воспроизводить нечленораздельные звуки. Наблюдается нарушение чувствительности отдельных областей тела.
Пациент на 1-2 минуты теряет контакт с действительностью, не понимает обращенную к нему речь и иногда активно сопротивляется оказываемой помощи. После завершения припадка больной ничего о нем не помнит.
Парциальные припадки могут иметь двигательные проявления, когда судороги возникают в строго определенной части тела (большом пальце руки, на лице), продолжаясь несколько часов. Судороги могут появляться фокально, а затем распространяться на другие части тела (палец - запястье - предплечье). Припадки могут быть в виде непроизвольных поворотов головы и туловища или кратковременной задержки речи.
Парциальные припадки с вегетативными нарушениями характеризуются внезапным сердцебиением, потоотделением, чувством страха.
Припадки с сенсорными нарушениями проявляются покалываниями в строго определенной области, зрительными (вспышка света) или слуховыми ощущениями, внезапными головокружениями и др.
Припадки с психическими проявлениями отличаются неожиданной утратой способности понимать речь или говорить, появлением навязчивой мысли, ощущения близкого знакомства с местом или ситуацией, галлюцинациями.
Для парциальных сложных припадков характерна определенная степень изменения сознания в начале или в течение припадка. Больной может осознавать припадок, как будто происходит что-то необычное, но оценивает происходящее как сон.
Измененное сознание может быть единственным симптомом сложных парциальных припадков или дополнением к другим их проявлениям (искажению времени, нарушению памяти, появлению единственной доминирующей мысли, галлюцинациям, чувству страха др.).
Генерализованными считаются приступы, развитие которых свидетельствуют о вовлечении в процесс обоих полушарий мозга, в подавляющем большинстве случаев характеризуются потерей сознания. Они могут начинаться с ауры (непроизвольных движений головы, зрительных, слуховых и обонятельных галлюцинаций). Затем больной вскрикивает, теряет сознание и падает, возникают судороги, во время которых он может прикусить язык, появляются пенистые выделения изо рта, непроизвольное мочеиспускание. После припадка больной о припадке не помнит, но его беспокоит головная и мышечная боль.
К генерализованным приступам относятся тонико-клонические, тонические, клонические, миоклонические, атонические приступы и абсансы.
Тонические судороги – это резкие и длительные мышечные сокращения, при которых конечность или все тело застывают в вынужденном положении.
Клонические судороги – это нерегулярные кратковременные спазмы, для которых характерна быстрая смена периодов сокращения и расслабления скелетной мускулатуры.
Атонические припадки – это потеря сознания с внезапной утратой тонуса мышц и таким же быстрым восстановлением. Снижение мышечного тонуса может быть фрагментарным, ограниченным определенным сегментом (конечность, челюсть, голова) или массивным, который приводит к падениями, без предшествующих миоклонических или тонических компонентов.
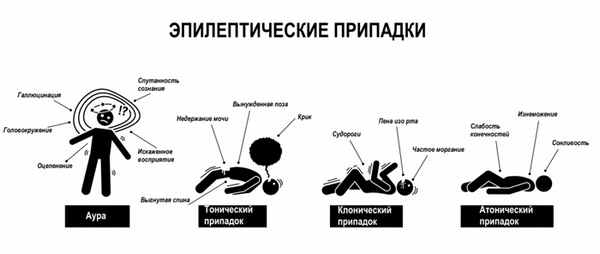
Генерализованные тонико-клонические приступы характеризуются сменой тонического напряжения всех мышечных групп (тоническая фаза) и прерывистых мышечных сокращений (клоническая фаза) на фоне полной утраты сознания.
Генерализованные миоклонические приступы представляют собой диффузные быстрые асинхронные мышечные подергивания, обусловленные непроизвольным сокращением отдельных мышечных пучков. Могут затрагивать не все мышцы тела, но всегда носят симметричный характер.
Простой абсанс - это непроизвольное, кратковременное (до 15–20 с) внезапно наступающее и не зависящее от воли больного выключение сознания, которое периодически стереотипно повторяется. Кроме утраты сознания других видимых проявлений и нарушений при простом абсансе не отмечается. При выходе из приступа нет недомогания или оглушения, а во время приступа больные могут продолжать совершать начатые до него действия (играть, писать, читать).
Во время сложного абсанса выключение сознания сопровождается сопутствующими видимыми клиническими симптомами (вздрагиванием всего тела или миоклоническими подергиваниями отдельных мышечных групп; обездвиженностью; сгибательными и разгибательными, вращательными движениями и т.д.).
Эпилептический статус возникает спонтанно, судорожные припадки следуют друг за другом и продолжаются около 30 минут.
Клинически различают четыре разновидности эпилептического статуса:
Диагностика эпилепсии
Диагноз устанавливается по совокупности жалоб, характерных для эпилепсии, полученных сведений от пациента о течении болезни, данных лабораторных и инструментальных методов обследования.
У больных с подозрением на эпилепсию уточняются следующие вопросы:
- клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Эпилептический припадок. Классификация эпилептических припадков
Общепринятой классификации эпилепсии до сих пор нет, что объясняется различными взглядами на ее этиологию и патогенез, хотя в послевоенные годы предпринимались огромные усилия специалистов разных стран по созданию систематики этого заболевания, которая могла бы стать приемлемой для большинства психиатров и невропатологов. К числу последних систематик относятся Международная классификация эпилепсии Международной лиги борьбы с эпилепсией (1989) и МКБ-10. Однако существовавшие ранее классификации представляют тоже большой интерес, ибо они отражают нозологические, клинические, локализационные, патогенетические и другие представления на разных этапах изучения этого заболевания и сложность его систематики. Любая классификация эпилепсии отражает, как правило, какую-либо одну особенность клинической картины или патогенеза заболевания. Созданию единой, унифицированной классификации эпилепсии препятствуют не только разногласия по поводу ее этиологии и патогенеза, но и крайнее разнообразие проявлений заболевания, нередко наблюдаемое у одного и того же больного. Одни исследователи ограничиваются разделением эпилепсии на генуинную и симптоматическую, другие выделяют типы течения болезни в зависимости от преобладания судорожных или бессудорожных пароксизмов или даже особенностей их структуры. Систематика эпилепсии нередко основывается на частоте и ритмичности пароксизмов (эпилепсия с частыми и редкими припадками, эпилепсия с интермиттирующим, нарастающим и неправильным ритмом припадков), времени возникновения пароксизмов (эпилепсия пробуждения, ночная эпилепсия), возрасте к началу болезни (детская эпилепсия, поздняя эпилепсия), прогредиентности (доброкачественная и злокачественная). В основе классификации нередко лежит локализация эпилептического очага, в связи с чем выделяют корковую, височную, диэнцефальную и другие виды эпилепсии.
W. Penfild, T Enckson (1949) подразделяли эпилепсию по ее причинам и морфологическим изменениям мозга. Их классификация отражает общую особенность многих зарубежных классификаций, где в понятие «эпилепсия» включены эпилептические синдромы при различных активных церебральных патологических процессах. Можно напомнить также классификацию Z Servit (1960, 1961), основанную на рефлекторной теории возникновения припадков, а также классификацию D Janz (1969), в основу которой положено преобладание в картине болезни того или иного вида припадков.
Ранее широко была известна классификация Z Servit, основанная на патогенетическом принципе Автор исходил из того, что возникновение пароксизмов обусловлено взаимодействием трех факторов эпилептогенного раздражителя, эпилептогенного очага и судорожной готовности мозга. По мнению Z Servit, в зависимости от ведущего фактора можно выделять первичную, фокальную (вторичную) и рефлекторную эпилепсию. При первичной эпилепсии (по существу генуинной) основная роль принадлежит, как указывал Z Servit, повышенной судорожной готовности, врожденной или приобретенной в ранние годы жизни. При очаговой эпилепсии основной причиной заболевания является образование эпилептогенного очага в мозге вследствие травм или воспалительных поражений последнего, припадки в этом случае адверсивные. При рефлекторной эпилепсии Z Servit отводил основную роль в возникновении припадка эпилептогенному раздражителю, индивидуальному для каждого больного. При рефлекторной эпилепсии развитие припадков связано с повышенной чувствительностью периферического или коркового конца соответствующего анализатора. Как только действие эпилептогенного раздражителя прекращается, припадки исчезают. Основным недостатком классификации Z Servit являлось отсутствие полноценной клинической характеристики выделенных групп.
В отличие от приведенных классификаций классификация D Janz была построена в соответствии с клинико-эволюционным и синдромальным принципами. Он исходил из того, что те или иные типы эпилептических пароксизмов свойственны определенному возрасту, так, эпилепсию с пропульсивными малыми припадками он относит к эпилепсии младенческого возраста, подчеркивая роль наследственной отягощенности и пренатальных факторов в этиологии припадков, эпилепсию с миоклоническими, атоническо-акинетическими малыми припадками — к ранней детской эпилепсии, пикнолепсию считает характерной для школьного возраста, эпилепсию с импульсивными припадками — типичной для ювенильного возраста. Кроме того, автор выделял эпилепсию с психомоторными припадками (адверсивные, припадки орального типа, припадки смеха и т.д.), сочетающимися с большими судорожными припадками или проявляющимися только психомоторными пароксизмами К эпилепсии с корковыми припадками, кроме джексоновских, D Janz относил сенсорные, слуховые и вестибулярные пароксизмы с психосенсорными расстройствами и адверсивные припадки. Он также выделял «большую эпилепсию» с периодически возникающими большими судорожными припадками. Особое значение он придавал исследованию ауры и эпилептического статуса. Автор выделял припадки ночные, пробуждения и диффузные и считал, что для ночной эпилепсии характерно преимущественное поражение лобных, а для диффузной — париетальных отделов головного мозга.
Несмотря на несомненную ценность систематики, предложенной D Janz, классификацию эпилепсии по синдромальному принципу (т.е. в зависимости от структуры припадка) вряд ли можно признать удовлетворительной, поскольку структура припадка — весьма неустойчивый критерий. Преобладание тех или иных пароксизмов часто отражает только определенный этап, а не болезнь в целом. Кроме того, ограничиваясь лишь характеристикой припадков, автор по существу не затрагивает такие важные параметры, как течение эпилепсии, изменения личности, прогредиентность болезненного процесса и др.
В систематике эпилепсии значительное место принадлежит особенностям пароксизмов Большинство классификаций пароксизмальных расстройств основывается на клинико-феноменологическом и неврологическом (локализация эпилептического очага) принципах Так были построены Венская классификация, принятая Международной противоэпилептической лигой (1964), и основанная на ней классификация эпилептических пароксизмов П М Сараджишвили (1969). В последней выделяются I Генерализованные (общие) припадки 1) большие судорожные припадки, 2) малые припадки (абсансы, миоклонические припадки, акинетические припадки), 3) эпилептическое состояние (status epilepticus), II Очаговые (фокальные) припадки 1) двигательные (джексоновские, адверсивные, жевательные, тонические постуральные, миоклонические), 2) чувствительные (сенсорные) припадки (соматосенс орные, зрительные, слуховые, обонятельные, вкусовые), приступы головокружения; 3) психические припадки, пароксизмальные нарушения психики (кратковременные психозы, сумеречные, сноподобные состояния, дисфории), эпилептические психозы, 4) автоматизмы; 5) речевые припадки (припадки потери артикуляции, собственно афатические припадки); 6) рефлекторные припадки.
Это одна из самых исчерпывающих классификаций пароксизмов, однако и она имеет недостатки. Прежде всего в ней не выдержано единство принятых критериев, например в группу очаговых припадков наряду с различными формами пароксизмов, определяемых на основании клинико-феноменологического критерия, включены рефлекторные припадки, которые выделяются по патогенетическому признаку. Кроме того, вызывает серьезные возражения включение в группу генерализованных припадков эпилептических состояний. Они могут состоять и из фокальных судорожных припадков Спорным остается включение в классификацию пароксизмальных расстройств эпилептических психозов, не соответствующих определению пароксизмов. Жесткое разграничение генерализованных и парциальных пароксизмальных расстройств также содержит известные противоречия В частности, у одного и того же больного нередко существуют или взаимно переходят друг в друга парциальные и генерализованные припадки, что дало основание некоторым авторам рассматривать оба вида пароксизмов как отражение различных стадий одной болезни.
Некоторые исследователи эпилепсии основывают систематику пароксизмов на чисто клинических критериях. Одни из них делят пароксизмы на судорожные и бессудорожные, другие выделяют судорожные, малые, психомоторные и диэнцефальные пароксизмы, третьи — малые, большие и локальные и т. п. Наиболее адекватно подразделение пароксизмов при эпилепсии на судорожные и бессудорожные, так как именно этот признак обычно определяет вариант, прогредиентность, а нередко и топическую диагностику заболевания.
Начиная с 90-х годов наибольшее распространение во всех странах получила Международная классификация эпилепсии, принятая на конгрессе Международной лиги борьбы с эпилепсией в октябре 1989 г. в Нью-Дели, США [Бурд Г. С., 1995]. Эта классификация построена на двух принципах дифференциации заболевания: первый из них связан с разделением эпилепсии на генерализованную и эпилепсию, характеризующуюся определенной локализацией эпилептического очага; второй — с выделением эпилепсии известной этиологии, т. е. симптоматической эпилепсии, и так называемой идиопатической эпилепсии. Симптоматическая эпилепсия рассматривается как следствие известных или предполагаемых болезней головного мозга, идиопатическая — как болезнь, не вызываемая явными причинами, за исключением предполагаемой наследственной предрасположенности. В этой классификации выделяется также криптогенная эпилепсия (болезнь с неустановленной, скрытой причиной). Криптогенная эпилепсия не соответствует ни идиопатической, ни симптоматической эпилепсии, хотя большинство ее видов могут быть отнесены к симптоматической эпилепсии неизвестной этиологии.
Здесь мы приводим краткий вариант Международной классификации эпилепсии (более полное ее изложение дается в статье Г. С. Бурд, опубликованной в 1995 г.) 2 .
В этой классификации обозначение заболевания приводится во множественном числе — «эпилепсии» (epilepsies). В данном руководстве, как и в большинстве не только отечественных, но и зарубежных изданий, используется более традиционное название «эпилепсия» (т. е. единое заболевание со множеством вариантов). Бурд Г. С. Международная классификация эпилепсии и основные направления ее лечения//Журн неврол. и психиатр, им. С. С. Корсакова. — 1995. — Т.95. — № 3. — С.4—12.
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ ЭПИЛЕПСИИ, ПРИНЯТАЯ МЕЖДУНАРОДНОЙ ЛИГОЙ БОРЬБЫ С ЭПИЛЕПСИЕЙ (1989)
1. Эпилепсия и эпилептические синдромы, связанные с определенной локализацией эпилептического очага (фокальная, локальная, парциальная эпилепсия)
1.1 Идиопатическая локально обусловленная эпилепсия (связанная с возрастными особенностями)
1.2. Симптоматическая локально обусловленная эпилепсия
1.3. Криптогенная локально обусловленная эпилепсия
2. Генерализованная эпилепсия и эпилептические синдромы
2.1. Идиопатическая генерализованная эпилепсия (связанная с возрастными особенностями)
2.2. Генерализованная криптогенная или симптоматическая эпилепсия (связанная с возрастными особенностями)
2.3. Генерализованная симптоматическая эпилепсия и эпилептические синдромы
2.3.1. Генерализованная симптоматическая эпилепсия неспецифической этиологии (связанная с возрастными особенностями)
2.3.2. Специфические синдромы
3. Эпилепсия и эпилептические синдромы, которые не могут быть отнесены к фокальным или генерализованным
3.1. Эпилепсия и эпилептические синдромы с генерализованными и фокальными припадками
3.2. Эпилепсия и эпилептические синдромы без определенных проявлений, характерных для генерализованных или фокальных припадков
4. Специальные синдромы
4.1. Припадки, связанные с определенной ситуацией 4 2. Единичные припадки или эпилептический статус
В настоящее время применение приведенной классификации должно согласовываться с соответствующим разделом МКБ-10. В последней эпилепсия отнесена не к главе «Психические и поведенческие расстройства», а к главе «Болезни нервной системы», т. е. к неврологическим заболеваниям, и входит в раздел «Эпизодические и пароксизмальные расстройства» (рубрики G40— 47) — в состав рубрик G40.0 — G41.9.
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ БОЛЕЗНЕЙ 10-ГО ПЕРЕСМОТРА (МКБ-10)
G40 Эпилепсия
G40.0 Локализованная (фокальная) (парциальная) идиопатическая эпилепсия и эпилептические синдромы с судорожными припадками с фокальным началом
Доброкачественная детская эпилепсия с пиками на ЭЭГ в центрально-височной области
Детская эпилепсия с пароксизмальной активностью на ЭЭГ в затылочной области
G40.1 Локализованная (фокальная) (парциальная) симптоматическая эпилепсия и эпилептические синдромы с простыми парциальными припадками
Приступы без изменения сознания
Простые парциальные припадки, переходящие во вторично генерализованные припадки
G.40.2 Локализованная (фокальная) (парциальная) симптоматическая эпилепсия и эпилептические синдромы с комплексными парциальными судорожными припадками
Приступы с изменением сознания, часто с эпилептическим автоматизмом
Комплексные парциальные припадки, переходящие во вторично генерализованные припадки
G40.3 Генерализованная идиопатическая эпилепсия и эпилептические синдромы
миоклоническая эпилепсия раннего детского возраста
неонатальные судороги (семейные)
Детские эпилептические абсансы [пикнолепсия]
Эпилепсия с большими судорожными припадками [grand mal] при пробуждении
миоклоническая эпилепсия [импульсивный малый припадок, petit mal]
Неспецифические эпилептические припадки
G40.4 Другие виды генерализованной эпилепсии и эпилептических синдромов
Синдром Леннокса — Гасто
Симптоматическая ранняя миоклоническая энцефалопатия
G40.5 Особые эпилептические синдромы
Эпилепсия парциальная непрерывная [Кожевникова]
Эпилептические припадки, связанные с.
• применением лекарственных средств
• воздействием стрессовых факторов
При необходимости идентифицировать лекарственное средство используют дополнительный код внешних причин (класс XX)
G40.6 Припадки grand mal неуточненные (с малыми припадками [petit mal] или без них)
G40.7 Малые припадки [peti t mal] неуточненные без припадков grand mal
G40.8 Другие уточненные формы эпилепсии
Эпилепсия и эпилептические синдромы, не определенные как фокальные или генерализованные
G40.9 Эпилепсия неуточненная
G41 Эпилептический статус
G41.0 Эпилептический статус g rand mal (судорожных припадков)
Тонико-клонический эпилептический статус
G41.1 Эпилептический статус petit mal (малых припадков)
Эпилептический статус абсансов
IG41.2 Сложный парциальный эпилептический статус
G41.8 Другой уточненный эпилептический статус
G 41.9 Эпилептический статус неуточненный
Последние две классификации также имеют недостатки и, вероятно, по мере дальнейшего изучения эпилепсии будут совершенствоваться. Они, однако, и сейчас способствуют взаимопониманию специалистов разных стран и развитию международного научного сотрудничества.
Виды эпилепсии у взрослых
Несмотря на то что эпилепсия встречается в любом возрасте, детский и пожилой возрасты — это периоды жизни человека, когда вероятность развития эпилепсии наиболее высока. Но течение эпилепсии у детей и у взрослых различается, различаются также и подходы к терапии.
Эпилепсия может возникнуть у человека в любом возрасте. Существуют формы эпилепсии, возникающие у новорождённых детей. Также неврологами описан ряд неврологических заболеваний с эпилептическими приступами, которые характерны исключительно для младенческого (от 2 месяцев до 1 года) и детского возраста (от 1 года до 12 лет)5. Формы детской эпилепсии рассмотрены тут, а сейчас мы подробно рассмотрим различные виды эпилепсии у взрослых.
Симптомы эпилепсии у взрослых крайне разнообразны и зависят от того, какой отдел или отделы мозга затронуты болезнью и какими причинами она вызвана. Проявления эпилептического синдрома в подавляющем большинстве случаев непродолжительны и могут выглядеть в виде судорог, затрагивая двигательную систему человека. При этом это могут быть неконтролируемые движения отдельных мышц или развёрнутый припадок. В других случаях эпилепсия затрагивает психические функции. Человек во время приступа может испытывать необычные запахи, слышать музыку. Ему может казаться, что тело меняет свои очертания и пропорции1.
Наличие тех или иных проявлений эпилепсии обуславливается типом приступа, однако недостаточно определить только тип приступа, важно установить, чем вызвана эпилепсия. В 2017 г. принята новая классификация Международной противоэпилептической лигой, в которой четко определены электро-клинические синдромы, формы эпилепсии и этиологические факторы.
Симптоматическая эпилепсия
Наиболее распространенный тип эпилепсии у взрослых — симптоматическая эпилепсия. Под этим термином объединены все эпилептические синдромы, которые появились после воздействия на мозг болезненного фактора. Если судорожные приступы возникли после травмы головного мозга или инсульта, то их относят к симптоматической форме эпилепсии. Как правило, она сопровождается изменениями в строении головного мозга. Эти изменения можно определить, если воспользоваться методами нейровизуализации – компьютерной томографией (КТ) и магнитно-резонансной томографией (МРТ). Также у взрослых людей могут возникнуть неуточненные формы, где нельзя отследить конкретную причину возникновения болезни5.
Идиопатический тип эпилепсии значительно чаще встречается в детском и подростковом возрасте, чем в период зрелости. Происхождение и симптомы эпилептической болезни влияют на выбор тактики ведения пациента и выбор препарата, поэтому правильность диагноза является ключом к эффективной терапии и достижению ремиссии5.
Приступы при эпилепсии можно разделить на две большие группы: фокальные и генерализованные. Такое разделение возникло из-за того, насколько обширно вовлекается головной мозг в эпилептический процесс. Если патологическая активность ограничивается конкретным участком мозга, то такой приступ будет назван фокальным. В случае если эпилептические разряды регистрируются по обширным областям центральной нервной системы, то этот тип приступа будет называться генерализованным. Можно предположить, что приступ, начавшись как фокальный, может измениться и стать генерализованным. Подобное явления называется вторичной генерализацией. Фокальные и генерализованные формы эпилепсии подразделяются на хорошо описанные типы (см. таблицу ниже)3.
В некоторых случаях бывает сложно отличить один тип приступа от другого, поскольку их внешние проявления могут быть схожи. Есть также приступы, которые сложно классифицировать как генерализованные или фокальные4. Понимание, генерализованным или фокальным является приступ, крайне важно, поскольку от этого зависит терапия, которую выберет врач. Описание течения приступа от его начала и до конца, а также записи электроэнцефалографии (ЭЭГ) помогают врачу определить тип приступа.
ФОКАЛЬНЫЕ ПРИСТУПЫ
Симптомы фокальной эпилепсии определяются тем, в какой доле мозга возникает избыточная электрическая активность нервных клеток. Нормальная работа нервных клеток нарушается, и функция этой части головного мозга перестаёт выполняться в привычном виде. Так симптомы пациента могут примерно подсказать врачу, где располагается очаг болезни5.
ВИСОЧНАЯ ЭПИЛЕПСИЯ
Височная эпилепсия — наиболее частый тип эпилепсии с парциальными приступами. Височные доли головного мозга выполняют множество функций. Нервные клетки этого участка мозга участвуют в процессе восприятия звука, обеспечивают нормальную работу нашей памяти. При височной эпилепсии человек может ощущать, что новые условия, в которых он оказался, ему уже хорошо знакомы (феномен дежавю). Ему может слышаться музыка. Также к признакам височных парциальных припадков относятся повторяющиеся эмоции и чувства: тревога, гнев, восхищение. Это объясняется тем, что височная доля вовлечена в эмоциональные процессы7.
ЛОБНАЯ ЭПИЛЕПСИЯ
Лобная эпилепсия является вторым по распространенности типом эпилепсии после височной. Лобная доля имеет множество сложных функций, поэтому симптомы этого типа эпилепсии многообразны. Проявление приступов, как и в случае с височной эпилепсией, зависит от того, какая именно часть лобной доли вовлечена7.
В лобной доле есть отделы, ответственные за движения нашего тела, и эпилептическая активность в них может приводить к неконтролируемым действиям, в том числе повороту глаз и стереотипным движениям губ и языка. Человек с этой формой эпилепсии может совершать одни и те движения, топтаться на месте. Кроме двигательных симптомов человек может переживать наплыв большого количества мыслей или их резкую остановку, неожиданные воспоминания или эмоции7.
ТЕМЕННАЯ ЭПИЛЕПСИЯ
Теменная эпилепсия является довольно редким явлением. Теменная доля – это центр телесной чувствительности. По этой причине приступы, исходящие из теменной доли, обычно проявляются в виде странных ощущений и известны также как сенсорные («чувствительные») приступы. Как правило, они затрагивают только одну половину тела и могут включать в себя, например, покалывание или ощущение теплоты. Некоторые пациенты ощущают, будто их руки и ноги стали больше или меньше, чем обычно, а тело разделяется на части. В реальности такого, конечно, не происходит, но мозг человека во время приступа представляет ему искажённую картину собственного тела 7.
ЗАТЫЛОЧНАЯ ЭПИЛЕПСИЯ
Приступы, возникающие в затылочной доле, мало распространены. В затылочной коре обрабатываются зрительные сигналы. Как легко догадаться, симптомы затылочной эпилепсии могут включать нарушения этого вида чувствительности. Они довольно просты: мигающие огни, цветовые вспышки, узоры или образы, которые повторяются перед глазами. Также возможны другие нарушения зрения, например, когда, у человека на время теряется часть поля зрения. Глаза человека, страдающего затылочной эпилепсией, могут бесконтрольно двигаться или дергаться из стороны в сторону, веки могут дрожать. Во время или после приступа часто возникают сильные головные боли. По этой причине такое состояние могут ошибочно принять за мигрень5.
ГЕНЕРАЛИЗОВАННЫЕ ПРИСТУПЫ
При этом виде припадков весь мозг человека охвачен патологическими электрическими разрядами, и человек при этом теряет сознание. Надо отметить, что период, когда человек находится без сознания, в некоторых случаях бывает очень кратким и может быть пропущен, как самим человеком, так и окружающими его людьми.
Во время приступов, начинающихся как фокальные, но потом переходящих в генерализованные, могут наблюдаться необычные ощущения, которые предупреждают о таком переходе. Они называются аурой или предвестниками. Если подобные ощущения возникают, необходимо расположиться максимально безопасно и предупредить людей вокруг о возможном развитии приступа5.
ТОНИКО-КЛОНИЧЕСКИЕ ПРИСТУПЫ
Тонико-клонический приступ — первое, что представляют себе люди, когда слышат слово «эпилепсия». Приступ начинается с тонической фазы: человек издаёт своеобразный крик, вызванный судорогой мышц голосовой щели. При переходе в клоническую фазу приступа у человека начинают подергиваться руки и ноги. Этот приступ обычно длится в течение нескольких минут.
После приступа человек может испытывать сонливость, взволнованность, поэтому ему необходимы отдых. Также он может не понимать, где он находится, кто его окружает. В период после приступа человеку нужно не меньше внимания и заботы, чем в течение него самого. Если тонико-клонический приступ длится более 5 минут, то необходима неотложная медицинская помощь5.
АБСАНС ЭПИЛЕПСИЯ (АБСАНСНАЯ ЭПИЛЕПСИЯ)
При абсансе происходит кратковременное отключение сознания, и человек может смотреть в пространство перед собой в течение 5–20 секунд, не реагируя на внешние раздражители. После этого все возвращается в норму, поэтому такие эпизоды могут быть незаметны. Абсансы могут случаться до нескольких раз в день в самых разных условиях: на работе, дома или в транспорте.
Основная сложность, связанная с этим типом эпилептической болезни — возможность спутать абсанс с задумчивостью или мечтательностью, из-за чего проблема часто остается без должного внимания.
Симптомы абсанса не всегда ясны, однако ее признаками могут служить:
МИОКЛОНИЧЕСКАЯ ЭПИЛЕПСИЯ
Миоклонические приступы - это внезапные, очень короткие, непроизвольные вздрагивания, которые могут вовлекать все тело или его часть, например, руки или голову. Иногда миоклонические приступы могут привести к падению пациента. После падения приступ сразу прекращается, и пациент встаёт. Также, стоит учитывать, что миоклонии могут также встречаться у здоровых людей. Многие из нас знакомы с ними: при засыпании, когда мышцы расслаблены, всё наше тело вдруг вздрагивает. Эти ночные вздрагивания называются красивым и сложным термином гипнагогический миоклонус. Они считаются нормальным явлением и не имеют ничего общего с эпилепсией5.
ТОНИЧЕСКИЕ ПРИСТУПЫ
Тонические приступы при эпилепсии встречаются достаточно редко. Во время тонического приступа мышцы напрягаются: руки и ноги выпрямляются, запрокидывается голова. Если человек стоит во время приступа, то он может упасть. Как только приступ прекращается и сознание возвращается, тонус мышц приходит в нормальное состояние5.
АТОНИЧЕСКИЕ ПРИСТУПЫ
Во время атонических приступов утрачивается тонус мышц и человек падает на землю. Потеря сознания обычно происходит ненадолго, восстановление после этого быстрое, однако существует риск получения травмы (особенно головы или лица). Несмотря на то, что для молодых более типичны тонические или миоклонические приступы, возникновение атонического приступа также возможно. Его бывает трудно распознать, поскольку человек падает, только если он стоял в момент наступления приступа. В случае если он сидит или лежит, приступ можно не заметить. В детском возрасте данный тип приступов проявляет себя тем, что ребенок роняет (или запрокидывает) голову5,6.
Список использованной литературы:
Это интересно


Наверх
НИЧТО В ДАННЫХ МАТЕРИАЛАХ НЕ ДОЛЖНО ВОСПРИНИМАТЬСЯ
КАК ЗАМЕНА КОНСУЛЬТАЦИИ ВАШЕГО ЛЕЧАЩЕГО ВРАЧА
Дата обновления сайта: 16.06.2022
Сайт предназначен только для посетителей из Российской Федерации
ДАННЫЙ РАЗДЕЛ САЙТА ПРЕДНАЗНАЧЕН ТОЛЬКО ДЛЯ СПЕЦИАЛИСТОВ ЗДРАВООХРАНЕНИЯ. ЕСЛИ ВЫ НЕ ЯВЛЯЕТЕСЬ СПЕЦИАЛИСТОМ ЗДРАВООХРАНЕНИЯ, ПОЖАЛУЙСТА, ПОКИНЬТЕ ДАННЫЙ РАЗДЕЛ САЙТА.
Читайте также:
