Этапы трансплантации стволовых кроветворных клеток (миелотрансплантации)
Добавил пользователь Alex Обновлено: 29.01.2026
Трансплантация гемопоэтических стволовых клеток (ГСК) – быстроразвивающаяся технология, которая потенциально может позволить добиться излечения при злокачественных заболеваниях крови ( лейкемиях Обзоры лейкемии (Overview of Leukemia) Лейкоз представляет собой злокачественное заболевание, характеризующееся производством избыточного количества незрелых или аномальных лейкоцитов, что в конечном итоге приводит к подавлению производства. Прочитайте дополнительные сведения , лимфомах Обзор лимфомы (Overview of Lymphoma) Лимфомы представляют собой гетерогенную группу заболеваний, происходящих из клеток ретикулоэндотелиальной и лимфатической системы. Основные варианты лимфом – лимфома Ходжкина и неходжкинские. Прочитайте дополнительные сведения , миеломах Множественная миелома Множественная миелома является злокачественной плазмоклеточной опухолью, продуцирующей моноклональные иммуноглобулины, которые внедряются в прилежащую костную ткань и разрушают ее. К характерным. Прочитайте дополнительные сведения , миелодисплазии Миелодиспластический синдром (МДС) Миелодиспластический синдром (МДС) представляет собой группу заболеваний, характеризующихся цитопенией в периферической крови, дисплазией гемопоэтических клеток-предшественников, гиперклеточностью. Прочитайте дополнительные сведения ). Трансплантация ГСК также иногда используется при солидных опухолях (например, некоторые опухоли зародышевых клеток), которые реагируют на химиотерапию. (См. также Обзор трансплантации (Overview of Transplantation) Обзор трансплантации (Overview of Transplantation) Трансплантатами могут быть собственные ткани пациента (аутотрансплантанты; например, кости, костный мозг и трансплантаты кожи) Генетически идентичная (сингенная [от монозиготных близнецов]). Прочитайте дополнительные сведения ).
Трансплантация ГСК содействует излечению путем:
Восстановления костного мозга после миелоаблативного уничтожения рака
Замены аномального костного мозга на нормальный костный мозг при доброкачественных гематологических заболеваниях
Трансплантация ГСК может быть аутогенной (с использованием собственных клеток пациента) или аллогенной (с использованием клеток от донора). Забор стволовых клеток могут проводится из
Периферическая кровь в значительной степени заменила костный мозг как источник стволовых клеток, особенно при аутотрансплантации ГСК, поскольку проводить забор стволовых клеток легче, а восстановление уровня нейтрофилов и тромбоцитов происходит быстрее. Трансплантация ГСК пуповинной крови зачастую используется только у детей, поскольку для взрослого человека в ней слишком мало стволовых клеток. Потенциальным будущим источником стволовых клеток являются плюрипотентные стволовые клетки (определенные клетки, взятые у взрослых и перепрограммированные, чтобы действовать как стволовые клетки).
Для аутогенной трансплантации ГСК нет противопоказаний.
Относительные противопоказания к аллогенной трансплантации ГСК включают возраст старше 50 лет, наличие предыдущих трансплантаций ГСК (ТГСК) и тяжелые сопутствующие заболевания.
Аллогенная ТГСК ограничена, в основном, нехваткой тканесовместимых доноров. Идеальным донором является брат или сестра с идентичным главным комплексом гистосовместимости человека (НLA), далее следует брат или сестра с совместимым HLA. Поэтому часто используются родственные HLA-несовместимые доноры ГСК или неродственные совместимые (найденные в международных регистрах). Однако, уровень долгосрочной выживаемости без сопутствующих осложнений может быть ниже по сравнению с трансплантациями ГСК от HLA-идентичных родственных доноров.
Технология использования ГСК, выделенных из пуповинной крови, в стадии отработки, находится в зачаточном состоянии, но набирает интерес. Около 20 000 процедур трансплантаций пуповинной крови было сделано с момента введения этой процедуры в 1989 году. Поскольку пуповинная кровь содержит незрелые стволовые клетки, HLA-подбор не так важен, чем при других типах трансплантации гемопоэтических стволовых клеток. Одной из проблем, связанных с процедурой, является незрелая антигенная природа иммунных клеток в пуповинной крови, что приводит к увеличению процента необученных Т-клеток и увеличивает степени риска реактивации инфекций цитомегаловирусом или вирусом Эбштейна-Барр.
Методика
Для выделения костномозговых стволовых клеток аспирируется 700–1 500 мл (максимально 15 мл/кг) костного мозга из заднего гребня подвздошной кости донора; при этом используется местная или общая анестезия.
Для выделения стволовых клеток из периферической крови донору вводят рекомбинантные факторы роста (гранулоцит-колониестимулирующий фактор или гранулоцит-макрофаг-колониестимулирующий фактор) для стимуляции пролиферации и мобилизации стволовых клеток, последующий стандартный аферез проводится через 4–6 дней. Затем для идентификации и выделения стволовых клеток производится флуоресцентно-активированная сортировка клеток.
Стволовые клетки вводятся в течение 1–2 часов посредством центрального венозного катетера большого диаметра.
Режимы кондиционирования
Чтобы не произошло отторжения трансплантата, перед аллогенной трансплантацией гематопоэтических стволовых клеток в случае рака реципиенту для индуцирования ремиссии и супрессии иммунной системы в первую очередь назначают режим кондиционирования (например, миелоаблятивный режим, такой как назначение циклофосфамида 60 мг/кг/день 1 раз в день внутривенно в течение 2 дней с общим полнодозовым облучением всего тела, или бусульфан 1 мг/кг перорально 4 раза в день в течение 4 дней и циклофосфамид без общего облучения).
Подобные режимы кондиционирования используются при аллогенной ТГСК, даже если это при данном злокачественном заболевании не показано, для снижения частоты случаев отторжения и рецидива.
Такие схемы кондиционирования не используется до аутогенной ТГСК при заболевании раком; вместо этого используются специфические к раку лекарственные средства.
Немиелоаблативный иммуносупрессивный режим кондиционирования (например, циклофосфамид, облучение тимуса, антитимоцитарный глобулин [АТГ], и/или циклоспорин) может снизить риск заболевания и смерти и полезен пожилым пациентам, пациентам с сопутствующими заболеваниями и восприимчивым к реакции «трансплантат против опухоли» (например, с множественной миеломой).
Режимы с пониженной интенсивностью (например, флударабин с мелфаланом, пероральным бусульфаном или циклофосфамидом) по степени интенсивности и токсичности находятся между миелоаблативными и немиелоаблативными режимами кондиционирования. Цитопения, возникающая в результате лечения, может быть продолжительной и приводить к серьезным осложнениям и смерти, а также требует назначения терапии стволовыми клетками.
После трансплантации
После трансплантации гемопоэтических стволовых клеток, реципиент получает колониестимулирующие факторы для уменьшения продолжительности посттрансплантационной лейкопении, профилактический курс лекарственных средств Инфекция для защиты от инфекций, а при аллогенной ТКСК – профилактический курс иммуносупрессантов продолжительностью до 6 месяцев (обычно метотрексат и циклоспорин) для предупреждения реакции со стороны донорских Т-лимфоцитов по отношению к молекулам HLA реципиента (болезнь «трансплантат против хозяина»). Если пациент не лихорадит, от приема антибиотиков широкого спектра действия обычно воздерживаются.
Приживление трансплантата обычно происходит через 10–20 дней после ТГСК (раньше в случае трансплантации стволовых клеток из периферической крови) и определяется по абсолютному числу нейтрофилов > 500 мкл ( > 0,5 × 10 9 /л) на литр.
Осложнения трансплантации гемопоэтических стволовых клеток
Осложнения после трансплантации стволовых клеток могут возникнуть в раннем периоде (менее чем через 100 дней после трансплантации) или в позднем периоде. После аллогенной ТГСК риск инфекций увеличивается.
Ранние осложнения
Серьезные ранние осложнения включают:
Острая реакция «трансплантат против хозяина» (РТПХ)
Нарушение приживления и отторжение встречаются у 5% пациентов и проявляются персистирующей панцитопенией или необратимым снижением числа клеток крови. Лечение проводится глюкокортикоидами в течение нескольких недель.
Острая РТПХ отмечается у реципиентов при аллогенной трансплантацией КСК (у 40% пациентов, получивших клетки от HLA-совместимых сибсов, и у 80% – от неродственных доноров). При таком состоянии отмечается лихорадка, сыпь, гепатит с гипербилирубинемией, рвота, диарея, боли в животе (с возможным развитием кишечной непроходимости) и потеря веса.
Факторы риска острой РТПХ включают:
Несоответствие по половому признаку и системе НLA-антигенов
Пожилой возраст реципиента и/или донора
Предварительная сенсибилизация донора
Неадекватная профилактика БТПХ
Диагноз острой БТПХ ставится на основании данных анамнеза, объектвного обследования и результатов печеночных проб. Лечение: метилпреднизолон 2 мг/кг внутривенно 1 раз в день, с увеличением дозы до 10 мг/кг при отсутствии ответа в течение 5 дней.
Поздние осложнения
Серьезные поздние осложнения включают:
Хроническая БТПХ может возникать самостоятельно, развиваться из острой БТПХ или появляться после разрешения острой БТПХ. Хроническая БТПХ начинается обычно через 4–7 месяцев после ТГСК (период может варьировать от 2 месяцев до 2 лет). Хроническая БТПХ наблюдается у реципиентов при аллогенной ТГСК (у 35–50% реципиентов, получивших трансплантаты от HLA-совместимых родственных доноров, 60–70% – от неродственных доноров).
Хроническая БТПХ поражает в первую очередь кожу (например, лихеноидная сыпь, склеротические изменения кожи) и слизистые (например, сухой кератоконъюнктивит, периодонтит, орогенитальные лихеноидные реакции), а также желудочно-кишечный тракт и печень. Основной характеристикой является иммунодефицит; могут развиваться также облитерирующие бронхиолиты, подобные тем, которые развиваются при трансплантации легких. В конечном счете, БТПХ приводит к смерти 20-40% пациентов, у которых она развилась.
Лечение БТПХ, которая влияет на кожу и слизистые, необязательно; при более тяжелых состояниях лечение подобно таковому при острой БТПХ. Используя моноклональные антитела или механическую сепарацию, добиваются истощения Т-лимфоцитов в аллогенном донорском трансплантате, что снижает частоту и тяжесть БТПХ, но это также снижает реакцию «трансплантат против опухоли», что может усилить клеточную пролиферацию, улучшить приживание и снизить частоту рецидивов болезни. Частота рецидивов при использовании аллогенных ГСК выше из-за отсутствия влияния реакции "трансплантат против опухоли", и из-за того, что могут быть трансплантированы циркулирующие опухолевые клетки, случайно собраные вместе со стволовыми клетками. Ex vivo исследуются опухолевые клетки, выделенные перед аутогенной трансплантацией.
У пациентов без хронической БТПХ назначение всех иммуносупрессантов может быть прекращено через 6 месяцев после ТГСК; таким образом, поздние осложнения у этой группы пациентов редки.
Прогноз при трансплантации гемопоэтических стволовых клеток
Прогноз после трансплантации ГСК варьирует в зависимости от показаний и выполняемой процедуры.
В целом, рецидив заболевания происходит у
40-75% реципиентов аутогенных ГСК трансплантатов
10-40% реципиентов аллогенных ГСК трансплантатов
В целом, показатели успешного лечения (без рака костного мозга) составляют
30-40% пациентов с рецидивом лимфомы, чувствительной к химиотерапии
20-50% пациентов с острым лейкозом в стадии ремиссии
По сравнению с применением только химиотерапии, трансплантация ГСК улучшает выживаемость больных с множественной миеломой. Показатель успешного лечения ниже у пациентов с более запущенным заболеванием или с реактивным солидным раком (например, опухоли эмбриональных клеток). Частота рецидивирования снижается у пациентов с болезнью трансплантат против хозяина (БТПХ), но в целом смертность увеличивается, если БТПХ протекает тяжело.
Интенсивный режим кондиционирования, эффективная профилактика БТПХ, курс лечения на основе циклоспорина и качественная поддерживающая терапия (например, при необходимости, антибиотиками, профилактика инфицирования вирусом герпеса и ЦМВ) увеличивают длительную выживаемость после ТГСК без рецидива заболевания.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Этапы трансплантации стволовых кроветворных клеток (миелотрансплантации)
Этапы трансплантации стволовых кроветворных клеток (миелотрансплантации)
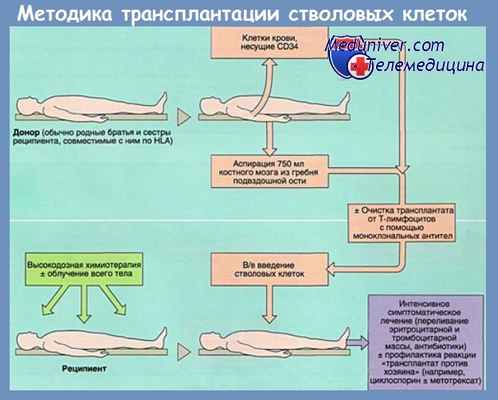
При проведении ТКМ/ТСКК можно выделить несколько этапов:
1) эксфузия стволовых кроветворных клеток;
2) фракционирование (при аутологичной трансплантации дополнительно проводится криоконсервация стволовых кроветворных клеток);
3) кондиционирование;
4) реинфузия стволовых кроветворных клеток;
5) профилактика и лечение ранних осложнений;
6) лечение поздних осложнений.
1. Эксфузия стволовых кроветворных клеток. Для успешной трансплантации необходимо заготовить более 1•10 8 /л миелокариоцитов на 1 кг массы больного. Гемопоэтические клетки получают в условиях операционной под общей анестезией путем повторных аспирации из задних бугров и гребней подвздошной кости.
Количество заготовленного костного мозга не должно превышать 10-15 мл на 1 кг массы тела донора. Альтернативным вариантом является взятие стволовых кроветворных клеток из периферической крови с помощью клеточных сепараторов после предварительной мобилизации КСФ (чаще всего — Г-КСФ). Этот метод в настоящее время используется значительно чаще.
2. Фракционирование. Фракционирование заключается в удалении плазмы и эритроцитов для получения концентрата стволовых кроветворных клеток. При аллогенной трансплантации СКК реинфузируются реципиенту ex tempore, при аутологичной — обычно через 2-3 недели. Для хранения аутологичные стволовые кроветворные клетки консервируются в жидком азоте при температуре -196 °С под защитой криопротектора, чаще всего диметилсульфоксида.
В ряде случаев проводят Т-деплецию (от англ. depletion — истощение) — обработку трансплантата с помощью МКА с целью удаления Т-лимфоцитов. После Т-деплеции у больных онкогематологическими заболеваниями реже развивается РТПХ (но чаще возникают рецидивы), при аутоиммунной патологии снижается частота рецидивов, обусловленных аутореактивными Т-лимфоцитами.
3. Кондиционирование. Задача данного этапа — максимальная депрессия иммунной системы, а при онкогематологических заболеваниях и солидных опухолях, кроме того, — эрадикация остаточной опухолевой массы. Это достигается при помощи сверхвысоких доз цитостатических препаратов, в ряде случаев в сочетании с общим облучением тела. Режимы кондиционирования дифференцированы в зависимости от вида трансплантации и нозологической формы.
Дни до реинфузии костного мозга или стволовых кроветворных клеток периферической крови обозначаются со знаком «минус» (Д-7, Д-6 и т. д.), день реинфузии — как Д-0, дни после трансплантации — со знаком «плюс» (Д+1, Д+2 и т. д.). Для уменьшения побочных эффектов высокодозной терапии во время кондиционирования проводится инфузия кристаллоидных растворов (в среднем 4-5 литров в сутки), вводятся антиэметики и седативные препараты.
4. Реинфузия. При аллогенной трансплантации пациенту вводятся заготовленные в Д-0 костный мозг или стволовых кроветворных клеток донора, при аутологичной — размораживаются и реинфузируются криоконсервированные аутологичные гемопоэтические клетки. Реинфузия проводится внутривенно капельно после премедикации антигистаминными препаратами и большими дозами глюкокортикостероидов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Трансплантация костного мозга и стволовых клеток
Трансплантация костного мозга (ТКМ) / стволовых кроветворных клеток периферической крови (ТСКК) - метод лечения гематологических, онкологических и аутоиммунных заболеваний, при котором пациенту после проведения интенсивной иммуносупрессивной терапии с применением больших дозы цитостатических препаратов (иммуносупрессантов), вводят предварительно заготовленный костный мозг или стволовые кроветворные клетки периферической крови (СКК). Ежегодно в мире выполняется около 150 000 ТКМ и ТСКК, причем количество операций постоянно увеличивается.
ОБЩАЯ ИНФОРМАЦИЯ О СТВОЛОВЫХ КРОВЕТВОРНЫХ КЛЕТКАХ
Недифференцированная стволовая клетка, происходящая из бластоцисты, является родоначальницей всех клеток организма, в том числе и стволовой кроветворной клетки (СКК).
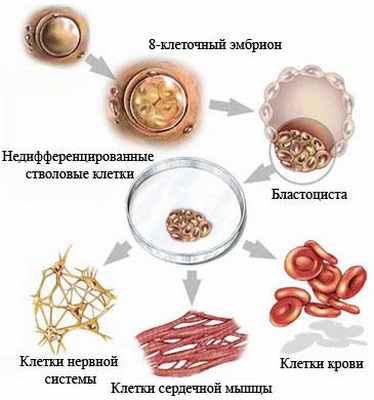
Основными свойствами стволовой кроветворной клетки являются возможность дифференцироваться в направлении любого из ростков кроветворения и способность к самоподдержанию.
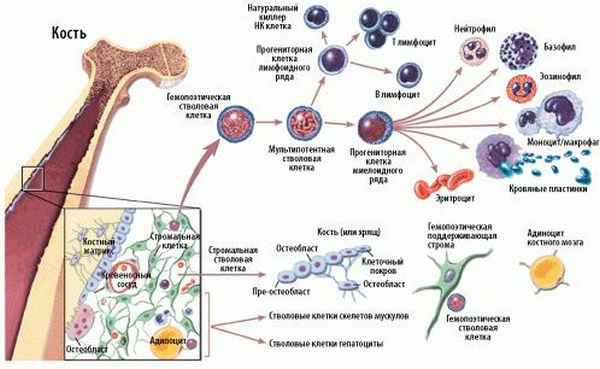
Схема кроветворения и дифференцировки стволовых клеток
 Колонии стволовых кроветворных клеток (электронная микроскопия) | 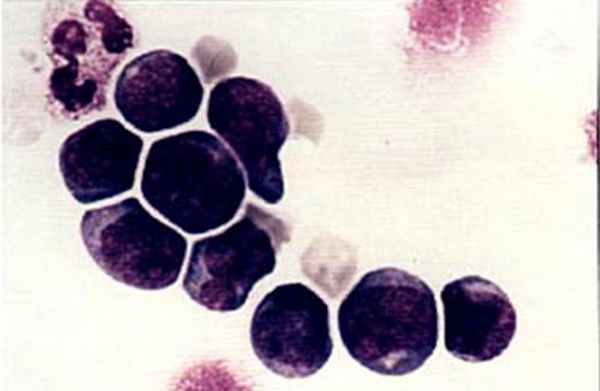 Мононуклеарная фракция, обогащенная клетками CD34, окрашена по Маю-Грюнвальду с докраской по Гимзе. Стволовые клетки, несущие маркер CD34, внешне напоминают малые и средние лимфоциты. |
ИСТОРИЧЕСКАЯ СПРАВКА
Первые работы, посвященные терапевтическому использованию костного мозга, были выполнены в последней декаде XIX века, независимо друг от друга Brown-Sequard, d"Arsonval, Fraser, Billings и Hamilton, которые применяли экстракт костного мозга животных для лечения больных различными видами анемий. Несмотря на положительный эффект, отмеченный всеми авторами, в течение последующих пятидесяти лет использование данной методики носило спорадический характер и не выходило за рамки клинического эксперимента до 1937 года когда Schretzenmayr впервые произвел парентеральное (внутримышечное) введение костного мозга, а в 1939 году Osgood выполнил первое внутривенное введение костного мозга.
Результаты экспериментальных исследований привели клиницистов к идее использования ТКМ при заболеваниях, связанных с поражением костного мозга (лейкозы, апластическая анемия), а также при радиационных воздействиях и проведении химиотерапии, однако основные теоретические и практические проблемы проведения ТКМ удалось преодолеть в 60-е годы. С этого времени ТКМ является одним из методов лечения различных заболеваний крови и иммунной системы.
ВИДЫ ТРАНСПЛАНТАЦИИ КОСТНОГО МОЗГА
- 1)аллогенную (АллоТКМ) - при которой больному вводится костный мозг от родственного или неродственного совместимого донора;
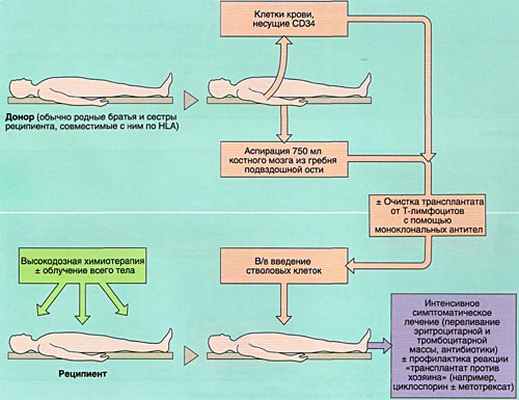
Разновидностью АллоТКМ является сингенная ТКМ (трансплантация от однояйцевого близнеца).
- 2)аутологичную (АутоТКМ) - когда реципиент получает предварительно заготовленный собственный костный мозг;
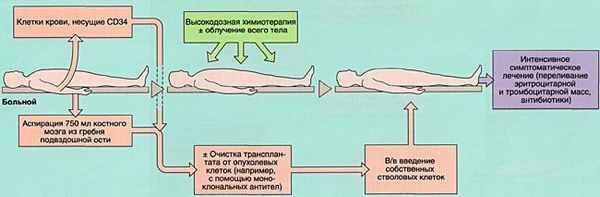
ПОКАЗАНИЯ К ТРАНСПЛАНТАЦИИ КОСТНОГО МОЗГА
- 1) острые лейкозы;
- 2) хронический миелолейкоз;
- 3) тяжелая апластическая анемия;
- 4) гемоглобинопатии;
- 5) врожденные иммунодефициты и нарушения метаболизма.
- 1) злокачественные лимфомы;
- 2) некоторые солидные опухоли;
- 3) аутоиммунные заболевания.
С развитием появлением колониестимулирующих факторов и развитием технологий клеточной сепарации с 70-х годов для получения гемопоэтических клеток крови вмести костного мозга стали использовать стволовые клетки периферической крови.
Применение клеточных сепараторов значительно упростило проведение процедуры получения стволовых клеток крови, уменьшило число осложнений связанных с дачей наркоза и травматическим повреждения костной ткани.
Сепаратор клеток крови
Еще одним потенциальным источником СКК является пуповинная кровь, основным преимуществом которой является меньшая иммуногенность, однако малое количество стволовых клеток в материале ограничивает ее применение и используется преимущественно в педиатрии или у пациентов с массой тела до 50 кг.
Методика проведения миелотрансплантации различается в зависимости от ее вида (аллогенная или аутологичная), нозологической формы заболевания и ряда других факторов.
ПРАКТИЧЕСКИЕ АСПЕКТЫ МИЕЛОТРАНСПЛАНТАЦИИ
- 1) определение показаний и противопоказаний;
- 2) выбор донора (при аллогенной трансплантации);
- 3) получение костного мозга/стволовых клеток их обработка, хранение и введение;
- 4) кондиционирование (иммуносупрессивная терапия);
- 5) профилактика и лечение осложнений периода цитопении;
- 6) профилактика и лечение поздних осложнений.
ОПРЕДЕЛЕНИЕ ПОКАЗАНИЙ И ПРОТИВОПОКАЗАНИЙ
Наиболее частыми показаниями к ТКМ/ТСКК являются онкогематологические и гематологические заболевания (лейкозы, злокачественные лимфомы, апластическая анемия, врожденные иммунодефициты и нарушения метаболизма).
Чаше всего ТКМ или ТСКК проводится во время полной ремиссии (ПР), частичной ремиссии (ЧР) или при рецидиве опухоли, чувствительном к химиотерапии. При первичной резистентности к цитостатической терапии результаты ТКМ резко ухудшаются, поэтому в этих случаях операция выполняется относительно редко.
При некоторых заболеваниях трансплантация является методом выбора (тяжелые формы апластической анемии, гемоглобинопатии, врожденных иммунодефицитов и нарушений метаболизма). В ряде случаев ТКМ/ТСКК проводится при солидных опухолях и аутоиммунных заболеваниях. Данная методика имеет возрастные ограничения: АутоТКМ/ТСКК может быть выполнена у лиц моложе 65 лет, АллоТКМ от HLA-идентичного родственника - моложе 55 лет, неродственная АллоТКМ - моложе 50 лет.
- 1) нарушении функции внутренних органов (почек, печени, легких, сердечно-сосудистой системы);
- 2) активной инфекции;
- 3) плохом общесоматическом статусе (индекс ВОЗ > I)
- 4) резистентном к химиотерапии рецидиве солидной опухоли или
- онкогематологического заболевания;
- 5) рефрактерности к трансфузиям тромбоцитов.
ВЫБОР ДОНОРА
Совместимость костного мозга определяет результаты АллоТКМ. Родственными донорами считаются совместимые по системе HLA братья или сестры реципиента (сибсы). Родители и дети гаплоидентичны (имеют одну общую хромосому из каждой пары, т. е. совпадают между собой на 50%) и не могут быть донорами аллогенного костного мозга. Совместимые сибсы имеются лишь у 20-25% больных, в связи с чем в последние 10 лет активно внедряется АллоТКМ от неродственных HLA-идентичных доноров или частично совместимых родственных доноров.
МОБИЛИЗАЦИЯ, ОБРАБОТКА И ИНФУЗИЯ СТВОЛОВЫХ КРОВЕТВОРНЫХ КЛЕТОК
Аспирация костного мозга производится под эндотрахеальным наркозом из задних гребней подвздошной кости, при необходимости - также из передних гребней и грудины. Для этого используют удлиненные иглы типа иглы Кассирского и шприцы объемом 20 см3, содержащие гепарин. Во избежание значительного разведения периферической кровью из каждого прокола кости аспирируют не более 5-6 мл костномозговой взвеси, которую фильтруют и помещают в специальные контейнеры. В каждом контейнере подсчитывают количество ядросодержащих клеток. Для восстановления кроветворения при АутоТКМ требуется получить не менее 1,5x106 ядросодержащих клеток на кг массы тела реципиента, при родственной АллоТКМ - не менее 2х106/кг (у больных апластической анемией - не менее 3х106/кг), при неродственной АлТКМ - не менее 3х106/кг. Объем аспирируемой костномозговой взвеси составляет около 1,5 л.
Для сохранения жизнеспособного костного мозга перед АутоТКМ (между аспирацией и инфузией клеток проходит от 2-3 недель до нескольких лет) после фракционирования его консервируют в жидком азоте под защитой криопротектора (чаще всего - диметилсульфоксида).
 А) |  Б) |
Б) извлеченный из сосуда контейнер с костным мозгом
Инфузия аллогенного, размороженного аутологичного костного мозга или СКК периферической крови проводится внутривенно, капельно после предварительного введения антигистаминных препаратов для предотвращения аллергических реакций.

Инфузия костного мозга пациенту
ИММУНОСУПРЕССИВНАЯ ТЕРАПИЯ (КОНДИЦИОНИРОВАНИЕ)
Задача кондиционирования - обеспечить глубокую депрессию иммунной системы, а при онкологических заболеваниях и уничтожение оставшихся опухолевых клеток при умеренной токсичности для других органов и систем, а также создании условий для успешного приживления трансплантата.
Для проведения кондиционирования используются стандартные протоколы, в которых указываются дни, часы, дозы и длительность введения цитостатиков, симптоматических препаратов (антибактериальных, седативных, противорвотных и др., объем и характер инфузии), при необходимости - порядок проведения лучевой терапии. Протоколы кондиционирования различаются в зависимости от характера заболевания и типа трансплантации.
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ ОСЛОЖНЕНИЙ ПЕРИОДА ЦИТОПЕНИИ
Вскоре после окончания кондиционирования и введения СКК у больного развивается аплазия костного мозга (период отсутствия костного мозгового кроветворения), которая проявляется практически полным отсутствием клеток крови (панцитопенией) и продолжается в среднем 4 недели. Этот период опасен развитием тяжелых осложнений (инфекции, кровоточивость и т.д.).
Основную опасность в периоде цитопении представляют инфекционные осложнения, поэтому их профилактика, своевременное и адекватное лечение являются необходимым условием успешной ТКМ.
- 1) помещение больного в стерильный бокс и проведение необходимых санитарно-гигиенических мероприятий (обработка кожи, слизистых оболочек и перианальной области дезинфицирующими растворами);
- 2) подавление микрофлоры кишечника с помощью антибактериальных и противогрибковых препаратов.
Также по показаниям проводится переливание компонентов крови (эритроцитарная масса, тромбомасса, плазма).
ТРАНСПЛАНТАЦИЯ КОСТНОГО МОЗГА В ФИЛИАЛАХ ФГБУ «НМИЦ РАДИОЛОГИИ» МИНЗДРАВА РОССИИ

В ФГБУ «НМИЦ радиологии» Минздрава России для лечения онкологических заболеваний кроветворной и лимфоидной систем применяется высокодозная химиотерапия с последующей трансплантацией аутологичных (собственных) гемопоэтических (кроветворных) стволовых клеток.
Филиалы и отделения, где проводят трансплантацию костного мозга
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России
Лечащие специалисты

Фалалеева Наталья Александровна
Заведующая отделением противоопухолевого лекарственного лечения МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России. Доктор медицинских наук. Ведущий специалист в области лекарственного лечения онкозаболеваний. Автор уникальных запатентованных методик противоопухолевой терапии.
Команда специалистов
МРНЦ имени А.Ф. Цыба
Некрасова А.В.
Немыкин В.Н.
Терехова А.Ю.
Гривцова Л.Ю.
Шкляев С.С.
Терентьева А.В.

Червонцева Алевтина Михайловна
Ведущий научный сотрудник Отделения высокодозной химиотерапии с блоком трансплантации костного мозга МНИОИ имени ПА. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России. Врач-гематолог, кандидат медицинских наук, автор и разработчик уникальных методик по лечению онкозаболеваний кроветворной системы.
Гущина Е.Е.
Черкашина И.В.
Лунин В.В.
Хайруллина Л.С.
Вернюк М.А.
Основная цель трансплантации костного мозга (ТКМ)

Лечение 4 стадии рака кроветворной и лимфоидной систем
Восстановление функции кроветворения
При каких заболеваниях проводят ТКМ
Основными показаниями для проведения высокодозной химиотерапии с трансплантацией (пересадкой) аутологичных (собственных) гемопоэтических стволовых клеток крови (ауто-ТГСК) являются:
- Лимфома Ходжкина (лимфогранулематоз) и неходжкинские лимфомы в случаях неэффективности стандартной терапии или при рецидиве этих заболеваний;
- Множественная миелома, когда большинству первичных пациентов (до 65 лет) требуется консолидация (закрепление эффекта) после первой линии терапии;
В МРНЦ им. А.Ф. Цыба проводится высокодозная химиотерапия с ауто-ТГСК ВИЧ-инфицированным больным лимфомой Ходжкина и неходжкинскими лимфомами.
Подготовка к лечению
С целью выявления возможных противопоказаний и своевременной профилактики осложнений, пациентам рекомендовано выполнить следующие обследования в ближайшем месяце перед трансплантацией (пересадкой) аутологичных (собственных) гемопоэтических стволовых клеток крови (ауто-ТГСК):
- клинический (с подсчетом лейкоцитарной формулы) и биохимический анализы крови (мочевая кислота, электролиты, креатинин, кальций, фосфаты, мочевина, печеночные тесты, С-реактивный белок, лактатдегидрогеназа и глюкоза);
- коагулограмма;
- группа крови и резус-фактор;
- клиренс креатинина (суточная моча);
- ПЭТ/КТ всего тела и/или КТ органов грудной клетки, брюшной полости, забрюшинного пространства и малого таза;
- эзофагогастродуоденоскопия;
- при подозрении на возможное вовлечение костного мозга – трепанобиопсия костного мозга (с морфологическим, цитогенетическим исследованиями, определением минимальной резидуальной болезни, иммунофенотипированием);
- исследование функции внешнего дыхания;
- пантомограмма зубов с осмотром стоматолога;
- рентгеновское исследование придаточных пазух носа (поиск очагов инфекции);
- осмотр гинеколога/уролога, невролога, ЛОР врача, кардиолога;
- эхокардиография, ЭКГ;
- обследование на вирусные гепатиты, ВИЧ, сифилис, определение титра цитомегаловируса, вируса Эпштейн-Барр, вирусов герпеса, токсоплазмы;
Этапы проведения данного вида лечения
Применение современных программ лекарственной противоопухолевой терапии позволяет достичь длительной полной ремиссии (выздоровления) у значительного числа больных различными видами лимфом. Однако у части больных, применение стандартных доз химиопрепаратов не позволяет добиться полного уничтожения опухоли или противоопухолевый эффект является непродолжительным, т.е. через некоторое время после окончания лечения может развиться рецидив заболевания. В таких случаях, проводится индукционная химиотерапия второй линии (3-4 курса) и далее на пике эффекта от этого лечения становится необходимым проведение высокодозной консолидации (т.е. закрепление эффекта) с последующей трансплантацией (пересадкой) аутологичных (собственных) гемопоэтических стволовых клеток крови (ауто-ТГСК).
У пациентов, страдающих множественной миеломой, согласно современным клиническим рекомендациям по диагностике и лечению данного заболевания всем первичным пациентам без серьёзной сопутствующей патологии моложе 65 лет после индукционной терапии I линии необходимо применять в качестве консолидации (максимального достижения и закрепления эффекта) высокодозную химиотерапию с ауто-ТГСК.
Под высокодозной химиотерапией подразумевается использование максимально переносимых доз химиопрепаратов, многократно превышающих стандартные. Целесообразность этого вида лечения обусловлена наличием выраженной зависимости между дозой отдельных цитостатиков и их противоопухолевой эффективностью. Такой метод лечения позволяет преодолеть резистентность (устойчивость) опухолевых клеток, уничтожить все выжившие опухолевые клетки и, тем самым, добиться стойкой ремиссии заболевания. Однако при этом неизбежно происходит угнетение и нормальных ростков кроветворения в костном мозге, что приводит к длительному и глубокому снижению показателей периферической крови (лейкоцитов, тромбоцитов, эритроцитов) с высоким риском развития тяжелых осложнений.
Пересадка собственных кроветворных клеток, заготовленных до этапа высокодозной химиотерапии, позволяет значительно сократить период угнетения кроветворения, в результате чего существенно уменьшается частота и тяжесть инфекционных и геморрагических (т.е., когда есть повышенный риск кровотечений и кровоточивости) осложнений, развивающихся в пост-трансплантационном периоде. Гемопоэтические стволовые клетки заполняют «опустошенные» области костного мозга, размножаются и дифференцируются в зрелые клетки крови и, таким образом, за относительно короткий срок (7-14 дней) полностью восстанавливают поврежденное после высокодозной химиотерапии кроветворение.
Для пересадки свои собственные кроветворные клетки собираю особым методом. Сначала проводится этап стимуляции их выхода в кровяное русло, при этом ежедневно проверяют их концентрацию в крови, по достижении нужной проводят сеансы сбора этих клеток с помощью специального аппарата. Затем клетки обрабатывают, замораживают и хранят до момента самой трансплантации.
Окончание трансплантации – только первый этап. И, даже если все прошло хорошо, говорить об успехе рано. Следующие несколько недель больные проводят в стерильных боксах – нужно время, чтобы клетки костного мозга «прижились» и иммунитет восстановился. Для пациентов обеззараживают все: от нижнего белья до пищи. И все это время команда врачей отслеживает малейшие изменения в их состоянии. Время пребывания пациента в стационаре составляет в среднем 1 месяц.
Трансплантация костного мозга
Клетки, которые циркулируют в периферической крови человека, образуются в костном мозге. Сложный процесс формирования клеток называется гемопоэз. В результате гемопоэза из гемопоэтической стволовой клетки костного мозга образуются различные типы клеток крови. Каждая клетка имеет свою функцию и определенную продолжительность жизни. Клетки крови непрерывно погибают и обновляются. Так, эритроциты находятся в крови около 4 месяцев, тромбоциты – 1 неделю, а гранулоциты (разновидность лейкоцитов) – менее суток. Чтобы восполнить потребность в молодых клетках крови, костный мозг вырабатывает их в течение всей жизни. Вследствие ряда тяжелых заболеваний происходит повреждение костного мозга, в результате чего подавляется процесс кроветворения.
Обнаруженные изменения в кроветворной системе у людей, которые подверглись облучению в Хиросиме и Нагасаки, способствовали изучению костного мозга и поиску методов его защиты и восстановления. В середине прошлого века исследователи выявили возможность восстановления кроветворной функции после внутривенного введения клеток костного мозга. Это направление стало быстро развиваться. Введение стволовых клеток для восстановления кроветворной функции поврежденного костного мозга назвали трансплантацией костного мозга. Врачи поняли, что трансплантация костного мозга может быть использована для лечения врожденных и приобретенных заболеваний. Для некоторых опухолевых заболеваний системы крови трансплантация костного мозга от здорового донора является единственным методом излечения.
В конце ноября 2017 года мой отец плохо себя почувствовал - заболели почки.
Можно встретить 2 названия: трансплантация костного мозга и трансплантация гемопоэтических стволовых клеток. Эти понятия – синонимы. Исторически первая трансплантация была осуществлена с помощью переливания взвеси костного мозга, поэтому понятие «трансплантация костного мозга» закрепилось. Затем появились специальные лекарственные препараты (факторы роста стволовых клеток). С их помощью стволовые гемопоэтические клетки из костного мозга появляются в периферической крови, их собирают с помощью специального аппарата, а затем взвесь этих клеток вводят человеку.
Число ежегодно выполняемых трансплантаций костного мозга в мире постоянно растет. Трансплантация – тяжелая процедура. При этом виде лечения высок риск осложнений, в том числе летальных. Поэтому данный вид терапии применяется у пациентов, страдающих жизнеугрожающими заболеваниями.
При каких заболеваниях проводится трансплантация костного мозга?
- Заболевания системы крови:
- Множественная миелома
- Острый лейкоз
- Хронический лейкоз
- Миелодиспластический синдром
- Миелофиброз
- Апластическая анемия
- Лимфомы (лимфома Ходжкина, неходжкинские лимфомы)
- Талассемия
- Врожденные иммунодефициты
- Анемия Фанкони
Источники гемопоэтических стволовых клеток
- Костный мозг (заготавливается в условиях операционной, операция называется «эксфузия костного мозга»).
- Периферическая кровь (чтобы стволовые клетки «вышли» в кровь, требуется их стимуляция специальными препаратами, процедура называется «мобилизация стволовых клеток». Операция и наркоз не требуются, стволовые клетки заготавливаются на специальном аппарате).
- Пуповинная кровь (клетки забираются после родов из плаценты и пуповинного остатка, хранятся в криобанке, чаще используются для трансплантации у детей).
Типы трансплантаций
- Трансплантация аутологичных гемопоэтических стволовых клеток (ауто-ТГСК) – пациент является донором для самого себя;
- Трансплантация аллогенных гемопоэтических стволовых клеток (алло-ТГСК) – здоровый донор отдает часть своего костного мозга или стволовых клеток, заготовленных из периферической крови, для пациента. Донор может быть родственный или неродственный;
- Сингенная трансплантация – введение гемопоэтических стволовых клеток от однояйцевого близнеца.
Ауто-ТГСК
Данный вид трансплантации используется очень активно у пациентов до 65-70 лет с множественной миеломой без тяжелых сопутствующих заболеваний, с лимфомами. Не показана трансплантация собственных гемопоэтических стволовых клеток при заболеваниях, при которых весь костный мозг поражен (например, при некоторых видах лейкоза, апластической анемии, генетических болезнях).
Когда устанавливается диагноз, пациенту сначала проводится специальное лечение, направленное на уменьшение опухолевой нагрузки. Если от химиотерапии есть эффект, консилиумом врачей решается, является ли пациент кандидатом на высокодозное лечение с ауто-ТГСК. Трансплантация – вид лечения, который сопровождается серьезными осложнениями. В каждом конкретном случае врачи оценивают общее состояние больного, возможные риски данного вида медицинского вмешательства. Главное правило – не навредить пациенту. Если врачи трансплантационного центра понимают, что выполнение трансплантации принесет больше вреда, чем пользы, от выполнения трансплантации воздерживаются. Возможные варианты осложнений трансплантации, правила поведения при подготовке к процедуре и после нее подробно обсуждаются с больным.
Первый этап посвящен заготовке гемопоэтических стволовых клеток. Как правило, источником клеток является периферическая кровь. Пациенту проводится мобилизация стволовых клеток с использованием различных препаратов. Есть много схем мобилизации, в их основе лежит применение специальных стимулирующих выход стволовых клеток из костного мозга в кровь препаратов (Г-КСФ – гранулоцитарный колониестимулирующий фактор). Заготавливаются клетки с использованием специального аппарата. Через венозный доступ в течение 3-4 часов происходит сбор взвеси клеток (аферез). Для сбора адекватного количества клеток (подсчет идет на вес больного) иногда требуется проведение 2-5 аферезов (ежедневно). По окончании каждого сбора количество клеток трансплантата подсчитывают и замораживают. Чтобы обеспечить замораживание и последующее размораживание без повреждения клеток, их смешивают со специальным веществом – криоконсервантом.
![]()
Следующий этап – подготовка к трансплантации. Перед тем, как перелить стволовые клетки, больному проводится терапия высокими дозами химиопрепаратов с противоопухолевой целью. Этот этап называется предтрансплантационное кондиционирование. После этого у пациента погибают клетки костного мозга, а также другие быстро делящиеся клетки (клетки желудочно-кишечного тракта, волосяные фолликулы). Высокие дозы химиопрепаратов приводят к тошноте, рвоте, диарее, общей слабости. Всегда возникает алопеция – временное выпадение волос. После предтрансплантационного кондиционирования непосредственно проводится трансплантация – взвесь заготовленных ранее стволовых клеток вводится внутривенно, через центральный катетер, установленный в крупной вене. Эта манипуляция напоминает переливание крови. Длительность переливания зависит от количества заготовленных пакетов с концентратом клеток. Во время переливания может быть тошнота, рвота. Эти явления вызваны предшествующей химиотерапией и усиливаются действием криоконсерванта, находящегося в пакетах с клетками.
Введенные в кровь стволовые клетки попадают в костный мозг и постепенно приживаются. После трансплантации наступает период, когда старые клетки погибли вследствие химиотерапии, а новые клетки еще не работают. На приживление аутологичных (собственных) клеток требуется 2-4 недели. В этот период времени требуется изоляция больного, так как в крови пациента нет защитных клеток (лейкоцитов), из-за чего возникают различные инфекции. Отсутствие тромбоцитов приводит к риску кровотечений, сильно снижается гемоглобин и пациент ощущает слабость, головокружение. После высокодозной химиотерапии всегда страдают слизистые, так как погибают клетки, выстилающие желудочно-кишечный тракт. Возникает мукозит (воспаление слизистых), во рту появляются эрозии и язвочки, беспокоит болевой синдром, отек слизистых, очень часто возникает диарея. Важно, чтоб пациент помогал себе и врачу – полоскал полость рта, соблюдал строгую диету, вовремя вызывал в палату врача при возникновении лихорадки. Это самое опасное время, за больным требуется постоянное наблюдение, своевременное начало антибактериальной терапии, заместительные переливания крови и тромбоцитов.
« Успешное приживление клеток костного мозга отслеживается по анализу крови. Постепенно проходят инфекции, отменяется сопроводительное лечение, улучшается общее состояние пациента. Единого для всех срока выписки из стационара нет, так как скорость восстановления нормального кроветворения бывает разной. »
Перечислим некоторые необходимые условия выписки из больницы:
- Костный мозг пациента производит достаточное количество эритроцитов, лейкоцитов и тромбоцитов, нет потребности в переливаниях;
- Отсутствие тяжелых инфекционных осложнений;
- Окончание проведения необходимых лечебных мероприятий.
Длительность реабилитационного периода после трансплантации костного мозга зависит от типа и осложнений трансплантации, особенностей основного заболевания, возраста пациента и его общего состояния здоровья, интенсивности предшествующей лучевой или химиотерапии. Некоторые больные через месяц после ауто-ТГСК выходят на работу, в то же время другие пациенты с идентичным диагнозом после трансплантации долгое время испытывают общую слабость, недомогание, страдают от реактивации инфекций.
Список литературы
1. Патофизиология крови. Фред Дж. Шиффман в кн. под ред. Ю.В. Наточина, Москва,2014г., с.17 - 38; с. 307 - 327
2. Трансплантация гемопоэтических стволовых клеток у детей. А.Г. Румянцев, А.А. Масчан, руководство для врачей, Москва, 2003г., с. 18 – 49
3. Алгоритмы диагностики и протоколы лечения заболеваний системы крови Менделеева Л.П. и др. в кн. под ред. В.Г. Савченко, Москва,2018г Т2, с.457 - 463; с. 1001 - 1031
Читайте также: