Гайморит: причины, симптомы и лечение
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гайморит: причины появления, симптомы, диагностика и способы лечения.
Гайморит – это воспаление слизистой оболочки верхнечелюстной (гайморовой) пазухи.
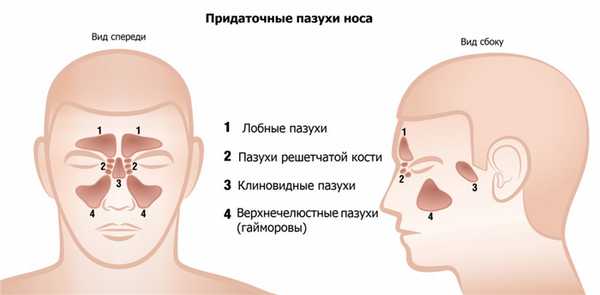
Пазухи носа (околоносовые синусы) – это воздухоносные полости, расположенные в костях лицевого черепа и сообщающиеся с полостью носа. Эти пазухи нужны человеку для защиты при травмах, для защиты корней зубов и глазных яблок от резких перепадов температур, для увеличения голосового резонанса.
Существует несколько видов околоносовых пазух:
– лобные (расположены в лобной кости над носом);
– клиновидные (находятся глубоко за носом);
– пазухи решетчатой кости (лежат сразу за носом, между глаз);
– верхнечелюстные или Гайморовы (располагаются по обе стороны от носа, в толще верхней челюсти). Названы по имени английского врача Н. Гаймора, который впервые описал воспаление в области верхнечелюстных пазух.
Гайморовы пазухи у детей до двух-трех лет не развиты или представляют собой ячейки очень маленького размера, поэтому у маленьких детей не бывает гайморита, но случается воспаление пазух решетчатой кости черепа.
Внутри все пазухи выстланы слизистой оболочкой, которая является продолжением слизистой оболочки полости носа.
Каждый синус открывается протоком в полость носа и имеет соустья, которые нужны для оттока отделяемой слизи из пазух в носоглотку.
Гайморовы пазухи открываются в средний носовой ход, их выводные отверстия расположены достаточно высоко. Очищение пазух осуществляется с помощью клеток мерцательного эпителия слизистой оболочки, имеющих реснички, которые способствуют перемещению слизи к выходу.
Причины появления гайморита
Причинами острого воспаления верхнечелюстных синусов в большинстве случаев являются вирусы (риновирус, вирусы гриппа и парагриппа, аденовирус), реже – бактерии (пневмококк, гемофильная палочка, стрептококки) и грибки.
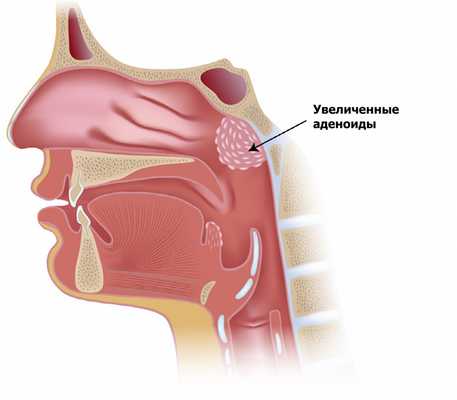
Острый гайморит часто возникает у людей с искривленной перегородкой носа, нестандартным изгибом средней носовой раковины и другими изменениями строения костно-хрящевого комплекса носа, а также у детей с увеличенными и/или воспаленными аденоидами.
Эти же причины, в совокупности с хроническим насморком и предрасположенностью к аллергическим реакциям, могут приводить к переходу гайморита в хроническую форму.
В хроническом воспалении участвуют несколько микроорганизмов, например, бактерии и грибки в различных сочетаниях.
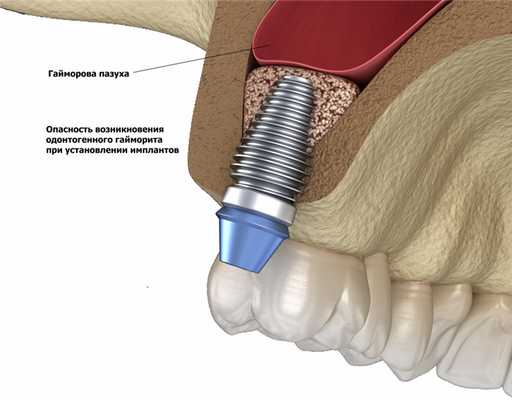
Нижняя стенка гайморовой пазухи достаточно тонкая и лежит над зубами верхней челюсти, поэтому воспаление корня зуба, нагноившаяся киста десны, удаление зуба, установка зубного имплантата и другие аналогичные причины могут спровоцировать одонтогенный гайморит.
Реже микробы попадают в гайморовую пазуху с током крови при наличии очага инфекции в другом органе.
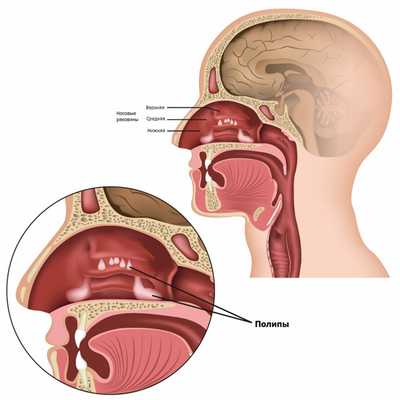
Длительное воздействие аллергенов приводит к разрастанию слизистой оболочки и появлению полипов в полости пазухи, которые вызывают нарушение вентиляции синуса и блокируют отток слизи из пазухи.
Классификация заболевания
Хроническим считается процесс, продолжающийся более 12 недель. Чаще поражается одна пазуха, но могут вовлекаться обе.
По типу процессов, происходящих внутри синуса, выделяют преобладание экссудации (усиление выработки жидкости, это может быть слизь или гной) или продукции (изменение и разрастание слизистой оболочки, возникновение полипа).
Выделяют легкую степень течения гайморита (симптомы выражены слабо, нет осложнений), среднетяжелую степень (симптомы выражены ярко, возможны осложнения) и тяжелую степень (мучительные симптомы гайморита, есть осложнения).
Симптомы гайморита
К признакам гайморита у взрослых относят: заложенность и/или выделения из носа, сочетающиеся с давлением, напряжением, тяжестью и болью в области лица с одной или с обеих сторон от носа, болью в голове, снижением обоняния.
Иногда наблюдается припухлость и отек щеки, скуловой области. Выделения из носа могут быть слизистыми (прозрачными), слизисто-гнойными или гнойными. Они могут стекать по задней стенке глотки (постназальный затек). Если пазуха значительно заполнена жидкостью, то боль, как правило, усиливается при наклоне головы.
Детей обычно беспокоит затрудненное носовое дыхание, прозрачные или светлые выделения из носа, кашель из-за постназального затека и головная боль.
При этом болезнь может принимать затяжное течение с бессимптомными промежутками.
При остром гайморите выражены симптомы интоксикации: озноб, повышение температуры тела, общая слабость.
Отличительной особенностью одонтогенного гайморита является зловонный запах выделений из носа.
Диагностика
Диагностика гайморита начинается с опроса пациента и осмотра полости носа с помощью носового зеркала.
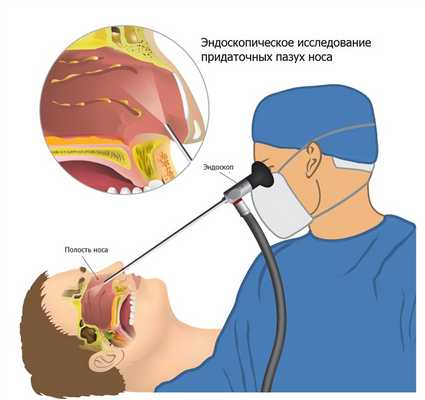
При подозрении на гайморит врач проводит эндоскопическое исследование носовой полости и околоносовых пазух тонкой оптической трубкой, это позволяет лучше рассмотреть изменения слизистой оболочки, оценить состояние соустий и синусов.
Раньше «золотым стандартом» диагностики была рентгенография околоносовых пазух. Сейчас этот метод также используется, но по диагностической точности уступает компьютерной томографии.
Рентгенологическое исследование околоносовых пазух для диагностики патологических изменений.
Гайморит

Гайморитами называют воспалительные процессы в верхнечелюстных пазухах носа. Гайморовы пазухи занимают всю полость кости верхней челюсти. Гайморит является одной из разновидностей синуситов - воспалений синусов, т.е. пустых полостей костей, образующих лицо человека. В основе заболевания лежит воспаление слизистой оболочки, покрывающей внутренние стенки пазух, иногда болезнь проникает в костную ткань.
Виды гайморита
В зависимости от причин заболевания, механизма и течения болезни гаймориты делятся на несколько видов или типов.
Острый гайморит
Острый гайморит - быстроразвивающаяся форма болезни, которая, как правило, является следствием острых респираторных заболеваний: ОРВИ, простуды, обычного насморка, а также воспалений корней передних зубов верхней челюсти. Механизм заболевания одинаков: возбудители болезни через тонкие каналы, которыми синусы соединены с носом, или через костную ткань челюсти проникают в гайморовы пазухи. Организм начинает вырабатывать лимфоциты - особые клетки иммунной системы, которые призваны обезвреживать опасные микроорганизмы. В пазухах скапливается слизь, которая через каналы стекает в нос. Если слизь закупоривает каналы, она скапливается в пазухах, начинает давить на стенки, вызывая еще большее воспаление.
Если слизь без преград покидает места воспаления, болезнь проходит без осложнений. При закупорке каналов начинаются проблемы:
- повышенная температура;
- затрудняется дыхание;
- при прикосновениях болит верхняя челюсть вокруг носа;
- человек плохо спит ночью;
- чувствуется недомогание, усталость;
- снижается работоспособность;
- отекает лицо.
Хронический гайморит
В некоторых случаях воспаление гайморовых пазух принимает хроническую форму: как правило, это происходит после одной или нескольких попыток лечения острого гайморита. Хроническое воспаление придаточных пазух может быть обусловлено наличием других заболеваний, не связанных с органами ЛОР или травмирующими факторами. Симптомы воспаления периодически стихают и обостряются:
- повышается температура тела, не превышающая 38 градусов;
- появляются и пропадают головные боли, возникающие при наклоне головы;
- из носа текут сопли желтого, желто-зеленого оттенков;
- ухудшается обоняние - больной не чувствует запаха пищи;
- постоянно отекает лицо;
- без причины идут слезы и появляется конъюктивит.
Гнойный гайморит
Гнойный гайморит - осложнение, вызванное неверным лечением или попыткой самостоятельного лечения острых форм болезни. Причиной заболевания чаще всего являются простуды, инфекционные и вирусные болезни, которые человек недолечил или перенес "на ногах". Гнойный гайморит вызывают скопления болезнетворных бактерий в гайморовых пазухах. Главная опасность этого заболевания - возможность поражения костных тканей лица, это серьезно осложнит лечение и растянет его на неопределенный срок.
Двухсторонний гайморит
Наиболее тяжело протекает и поддается излечению двусторонний гайморит - одновременное воспаление слизистой оболочки в синусах, расположенных с двух сторон от носа. Причиной заболевания наиболее часто являются микроорганизмы, проникшие в синусы из ротовой полости или органов дыхания, пораженные возбудителями - бактериями, грибками и вирусами. Чаще двусторонний гайморит проявляется в острой форме, перетекая в хроническую при неэффективном лечении.
Болезнь легко диагностируется по следующим признакам:
- интоксикацией всего организма: резкое повышение температуры, рвота, боли в суставах и мышцах;
- вялостью, апатией, потерей трудоспособности;
- отечностью лица с двух сторон;
- болезненностью области гайморовых пазух при прощупывании пальцами;
- повышенным слезоотделением;
- выделением большого количества соплей.
Аллергический гайморит
Заболеванию аллергическим гайморитом подвержены люди, страдающие от негативной реакции иммунной системы организма на внешние раздражители: цветочную пыльцу, пыль, тополиный пух и даже воду. Аллерген, проникая в придаточные пазухи, вызывает усиленную выработку лейкоцитов, которые, скапливаясь в синусах, закупоривают каналы, и воспаляют слизистую оболочку.
Для аллергического гайморита характерны:
- головные боли;
- слабость и апатия;
- боли в районе глаз и скул;
- повышение температуры;
- непроходимость носа.
Катаральный гайморит
Катаральным гайморитом чаще всего болеют дети и подростки. Он возникает после попадания вреднх бактерий в гайморовые пазухи, когда опухают слизистые оболочки носовой полости. При этом сужается канал, через который выводится слизь. Катаральный гайморит - наиболее легкая форма воспаления, которая при своевременном лечении проходит быстро и без последствий. Люди, перенесшие катаральный гайморит, отмечают:
- отсустствие аппетита;
- отечность век, лица;
- изменение цвета соплей;
- повышеную температуру;
- появление головных болей и ощущение давления вокруг носа;
- ломота во всем теле, боль в мышцах.
Полипозный гайморит
Полипозный гайморит развивается при появлении в носовых пазухах полипов, перекрывающих каналы для удаления слизи из синусов. Полипы в пазухах - аномальные болезненные разрастания, появляющиеся на слизистой оболочке в результате быстрого деления клеток. Медики не выработали точной причины образования полипов, считая, что они появляются в результате воздействия одного или нескольких негативных факторов: наследственности, травм, перенесенных вирусных или бактериолигоческих заболеваний.
Больные жалуются на признаки, характерные для большинства форм гайморита: повышенную температуру, выделение соплей; ухудшение общего состояния, притупления вкуса и обоняния, заложенность носа.
Одонтогенный гайморит
Болезни зубов влияют на здоровье органов ЛОР, доказательство тому - одонтогенный гайморит, который появляется у людей, не следящих за своими зубами. Корни 4, 5 и 6 зубов в вехней челюсти находятся очень близко к стенкам гайморовых пазух или прорастают внутрь. Зубная болезнь, поражая зубную коронку и корень, заражает слизистую оболочку синусов, "выпуская" гной внутрь пазухи. Слизь, скапливаясь в пазухе, закупоривает канал - развивается гайморит.
Причины возникновения гайморита
Гайморовы пазухи - природный барьер против инфекций, возбудителей болезни и других негативных факторов, которые находятся в воздухе, Поэтому основной причиной заболевания гайморитом является попадание на слизистую оболочку инфекций, аллергенов, грибков. Возбудители воспалительных процессов могут попасть в гайморовы пазухи через кровь.
Ухудшить работу слизистых оболочек может ослабление иммунной системы человека: причинами выделения недостаточного количества лейкоцитов являются постоянные заболевания простудой, ОРВИ, ринитами, аллегрические реакции, неправильное лечение болезней.
Человек может быть носителем стафилококка - разновидность вредной бактерии, которая какое-то время может не причинять вреда своему хозяину: с ней успешно справляется иммунитет. Как только иммунная защита слабнет - стафилококк начинает свою губительную работу.
Основными причинами, вызывающими гайморит, можно выделить:
- травмы гайморовых пазух, нарушающие слизистую оболочку;
- неграмотное или неполное излечение насморка или простудного заболевания;
- попадание в носоглотку болезнетворных бактерий, грибков и вирусов;
- ожоги слизистых оболочек синусов вредными химическими веществами;
- недостаточное увлажнение воздуха в закрытых помещениях;
- перенесенные инфекционные заболевания: ОРЗ, грипп;
- неправильное строение органов носоглотки;
- физическая травма перегородки носа;
- появление новообразований (аденоиды, полипы);
- аллергические реакции на различные раздражители;
- заболевания ВИЧ, СПИД, туберкулез;
- некоторые методы лечения (радиационное облучение);
- появление злокачественных и доброкачественных опухолей.
Медицинский факт: одной из основных причин возникновения гайморита является частое использование капель для лечения ринита. В результате чрезмерно частого применение лекарства в синусах образуется большое количество слизи в гайморовых пазухах, вызывающее закупорку каналов в носовую полость.
Симптомы
Появление нескольких тревожных симптомов по отдельности или одновременно должны насторожить больного: запустить развитие гайморита - значит потерять лучшее время для лечения и нажить множество осложнений вплоть до воспаления оболочки головного мозга.
Болевые ощущения чаще всего появляются в районе носа и вокруг него: утром болевые ощущения слабее, к ночи усиливаются. Боль приобретает нарастающий характер: интесивность - разная, от нескольких дней до пары часов. Через какое-то время боли перестают ощущаться в конкретных местах и появляется головная боль.
Температура
Повышение температуры - реакция организма на появление возбудителей болезни, которые вызвали такое явление, как общая интоксикация - отравление организма. При острой форме заболевания температура повышается до 38 градусов и выше. Хроническое течение гайморита может не вызывать высокой температуры или ее повышение до 37-37,8 градусов. На показатель температуры влияют состояние иммунной системы, особенности организма и возраст заболевшего, наличие других заболеваний.
Сопли
Явный признак гайморита - обильное выделение соплей. На разных стадиях заболевания сопли могут менять оттенок:
- на начальной стадии болезни выделяются белые сопли - при попадании инфекции слизистая оболочка активно вырабатывает защитную жидкость - слизь белого или полупрозрачного оттенка;
- развитие воспаления вызывает выделение соплей зеленого цвета, который подскажет врачу, что гайморит находится в острой стадии;
- добавление к зеленому цвету желтого оттенка свидетельствует о появлении гноя и необходимости срочного медицинского вмешательства.
Следы и сгустки крови в соплях - сигнал опасности, свидетельствующий о тяжелой форме гайморита, которая может привести к самым непредсказуемым последствиям, если вовремя не начать лечение. Кровь может появиться при травме хайморовых пазух, болезненных изменениях оболочки и костных тканей.
Гайморит развивается на фоне других признаков:
- заложен нос;
- давление в переносице, увеличивающееся, когда человек наклоняет голову;
- утрата трудоспособности;
- апатия и быстрая утомляемость;
- озноб;
- боли в областях вокруг носа, глаз, скул; десен;
- головная боль разной интенсивности;
- отсутствие аппетита;
- утрачивается обоняние и вкус;
- появляется слезотечение;
- неприятный запах изо рта и носа.
Диагностика гайморита
Диагностировать гайморит с высокой вероятностью может врач-отоларинголог, при невозможности попасть на консультацию к профильному специалисту нужно записаться на прием к терапевту.
Методы диагностики гайморита
Диагностика заболевания производится при помощи:
- анамнеза: анализа данных, которые сообщил заболевший, записей из истории болезней, наружного осмотра пациента, прощупывания болезненных областей на лице;
- исследования при помощи инструментальных методов - компьютерной и магнитной томографии, рентенограммы, ультразвукового оборудования, биопсии пазух, фиброоптической эндоскопии, диафаноскопии;
- лабораторного исследования анализов: крови, выделений из носа.
Выявить аномалию в придаточных пазухах позволяет диафаноскоп - медицинский инструмент, "просвечивающий" верхнюю челюсть. Конечная часть трубки прибора содержит мощный источник света - очень яркую лампочку. В специальной затемненной комнате врач вводит инструмент в рот пациенту, направляет свет на верхнее небо и просматривает "просветившиеся" гайморовые пазухи.
Фиброоптическая эндоскопия - метод исследования, при котором осмотр носоглотки больного производят через эндоскоп, оптический прибор, позволяющий осмотреть органы с их увеличением. Современные эндоскопы обладают функциями забора тканей и содержимого носа для анализа.
Биопсия - проникновение в носовые пазухи при помощи специальной игы и прием слизи для анализа прямо из места воспаления.
Помощь профильных врачей
Если диагностика выявит признаки полипозного гайморита, то больному придется проконсультароваться с иммунологом, пульмонологом и аллергологом во избежание возможных осложнений: лечение проводится только хирургическим путем. Консультация аллерголога будет необходима в случае выявления аллергического гайморита.
Для успешного лечения одонтогенной формы заболевания потребуется помощь стоматолога: для устранения главного раздражающего фактора придется залечить или удалить корни пораженных зубов.
Лечение гайморита
Залог успешного лечения - своевременное обращение за квалифицированной медицинской помощью. Не надейтесь на то, что "само пройдет", не терпите боль до последнего - запишитесь на прием к врачу. Болеутоляющие препараты, которые можно купить в аптеке, не избавят от болезни - просто ослабят боль.
Терапия
Лечение острого гайморита заключается в снятии отечности слизистой оболочки пазух и освобождении каналов для прохода слизи: врачом назначаются сосудосуживающие лекарства местного действия, например, нафазолин. Больной принимает препарат не более 5 дней. Для того, чтобы сбить высокую температуру, выписывают различные жаропонижающие средства, если у больного продолжаются ломота и боль в мышцах, другие признаки интоксикации - назначают антибиотики общего или местного действия.
Главной задачей при лечении хронических синуситов является устранение причин: недолеченных ЛОР-заболеваний, болезней зубов, неправильно сросшейся носовой перегородки, аденоидов. Если болезнь обостряюется - обострения снимают сосудосуживающимися лекарствами местного действия.
Для очистки носовых пазух используют промывание, которое медики называют "кукушкой": лежащему на спине пациенту через носовые каналы вводят дезинфицирующий раствор. Свое название процедура получила из-за просьбы проводящего процедуру медика повторять слово "ку-ку" - это делается для того, чтобы раствор не попадал в дыхательные пути. Ощущение от процедуры - как от погружения в воду с медленным "вдыханием" воды.
Физиотерапия
Физиотерпевтические процедуры назначают пациентам, у которых наметился прогресс в лечении: каналы пазух чисты, температура спала. Одним из таких методов является прогревание: оно проводится при помощи синей лампы. Прогревания и ингаляции можно делать самостоятельно дома, подышав над кастрюлей с картошкой, накрывшись одеялом, или приложив к области возле носа горячее вареное яйцо.
Для больных, излечивающихся от гайморита, полезна спелеотерапия - лечение воздухом карстовых или соляных шахт, пещер: в таком воздухе нет микроорганизмов, он насыщен углекислым газом.
Хирургия
Для лечения запущенных форм гайморита, а также для удаления полип и других новообразований применяют хирургические методы лечения.
Пункцию или прокол пазухи делают специальной иглой для диагностики и извлечения гнойных масс.
Гайротомия - хирургическая операция по вскрытию придаточных пазух для очистки их от инородных тел, скоплений гноя, расширения канала или создания дополнительного пути отвода слизи. Гайротомию назначают:
- при тяжелых формах гнойных воспалений;
- при обнаружении полипов, разрастаний тканей слизистой оболочки синусов;
- для удаления частей корней зубов, пломб.
Делать или не делать?
При назначении лечения врач, конечно, учитывает пожелания пациента и при малейшей возможности избежать вмешательства назначит консервативное лечение. Однако стоит прислушаться к настойчивому совету специалиста сделать пункцию носовой пазухи. Страх перед проколом чаще всего основывается на рассказах-страшилках друга, знакомого или родственника: "мне делали пять раз", "дырка не зарастала месяц, хотя доктор сказал, что через три дня зарастет".
В большинстве случаев операция по проколу гайморовых пазух происходит без осложнений, а ранка заживает через неделю другую в зависимости от организма человека. Пункция позволит врачу поставить более точный диагноз, быстро и своевременно очистить синус, удалив гной, ускорить излечение.
Профилактика гайморита
Для того, чтобы избежать воспаления в придаточных пазухах, нужно выполнять несколько простых правил:
- полностью излечивать насморк, простудные, вирусные и микробные заболевания;
- тщательно следить за гигиеной зубов, своевременно обращаться к стоматологу при появлении кариеса, болезней десен;
- избегать нахождения в пыльных, задымленных помещениях;
- по возможности избегать источников аллергии, посетить аллерголога, принимать антигистаминные препараты, назначенные врачом;
- есть больше свежих овощей и фруктов, купить в аптеке и принимать витаминные комплексы для поддержания естественного иммунитета;
- с этой же целью можно начать закаляться - постепенно, без крайностей вроде обливания холодной водой на зимнем морозе;
- избегать контактов с больными людьми или пользоваться медицинскими масками;
- в случае, если заболел член семьи - выделить ему отдельную посуду, полотенце;
- не злоупотреблять каплями от ринита;
- пить больше воды;
- промывать нос раствором морской солью или при помощи специальных нозальных спреев.
Людям, склонным к заболеванию гайморитам, нужно поменьше бывать на холодном воздухе, избегать купания в бассейнах с хлорированной водой, раздражающей слизистую оболочку носовых пазух.
Если человек уже подхватил насморк, то промывания соляным раствором - хорошее средство предупреждения закупорки каналов придаточных пазух. Пользуйтесь рецептами бабушек: закапывайте в ноздри растворы настоек ромашки, календулы - природных уничтожителей источников заболевания.
Справка! Нельзя самостоятельно прогревать придаточные пазухи при остром гайморите: высокая температура только "подстегнет" развитие болезни и осложнит дальнейшее лечение.
Гайморитом называют воспаление в области гайморовой пазухи, оно может возникать остро, или иметь хроническое течение.
Гайморит возникает у детей старшего возраста и взрослых, проявляясь болевыми ощущениями в области верхнечелюстных пазух носа, скоплением гноя внутри них и симптомами интоксикации.
Обычно гайморит возникает не изолированно, а в комплексе воспаления нескольких носовых пазух, но преобладают симптомы поражения именно гайморовых. В процесс воспаления в легких случаях вовлекается слизистая оболочка, в случае осложнений воспаление может переходить на область надкостницы и костей.
Особым случаем является так называемый одонтогенный гайморит с проникновением инфекции из кариозной полости зубов (обычно в области верхней челюсти). Обычно провоцируется условно-патогенной флорой полости рта.
При одонтогенном гайморите инфекция обычно проникает
- при развитии периодонтитов и остеомиелитов верхней челюсти
- при глубоком поражении зубов,
- при нагнаивании кист в области корней зубов,
- при неудачном удалении зубов.
Одонтогенный гайморит протекает по типу острого и хронического процесса, со стадиями ремиссии и обострения.
Гнойный гайморит – это воспаление пазухи со скоплением внутри нее гнойного содержимого желто-зеленого цвета с неприятным запахом. При этом отток гноя может быть затруднен вследствие отека тканей, что приводит к резкому ухудшению состояния – возникает сильная лихорадка и токсикоз с мучительными головными болями. При изменении положения головы боли резко усиливаются.
Самой большой опасностью гнойного гайморита является прорыв гноя в полость орбиты глаза или в область мозгового черепа с формированием внутримозговых абсцессов, периостита (воспаления надкостницы и костей черепа), заболеваний орбиты глаза, сепсиса.
При остром гайморите проявляются следующие признаки:
- чувство тяжести в области пазухи,
- боли распирающего и давящего характера, иногда симулирующие зубные боли,
- усиление боли при наклонах головы вперед или при надавливании на область верхней челюсти,
- выделения из носа гнойного характера, с трудом отделяемые,
- неприятный запах выделений,
- повышение температуры, общее недомогание с явлениями токсикоза.
При запущенном состоянии или неправильном лечении осторого гайморита формируется хроническая форма болезни. Этому способствует наличие постоянной инфекции в носоглотке или искривление носовой перегородки. При этом может поражаться только слизистый слой или же могут формироваться полипы и гнойное отделяемое.
Основными проявлениями хронического гайморита служат:
- быстрая утомляемость, постоянная слабость,
- частые головные боли давящего характера,
- постоянные насморки,
- нарушение обоняния,
- отсутствие или крайнее затруднение свободного носового дыхания, слабый эффект от сосудосуживающих препаратов,
- выделения из носа слизистого или гнойного характера.
- неприятный запах из носа.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Гайморит диагностируют и лечат ЛОР-врачи, диагноз ставится на основании жалоб и осмотра, а также проведения рентгена придаточных пазух носа. Иногда при гнойном гайморите проводится посев отделяемого из носа на флору с определением чувствительности к антибиотикам.
Лечение в домашних условиях
Основа консервативного лечения – это антибиотики широкого спектра или те, к которым чувствительна микрофлора.
- Обычно используют пенициллины (амоксиклав, амоксициллин), цефалоспорины (цефалексин) или макропен, зитролид. Необходимо пропить один или два курса антибиотиков, в зависимости от степени тяжести и состояния пазух.
- В дополнение к этому назначают сосудосуживающие препараты, помогающие снять отек в слизистых, а также препараты, разжижающие содержимое пазухи (АЦЦ) и препараты, помогающие оттоку гноя.
- Применяют противоаллергические средства (супрастин, тавегил) - они уменьшают отечность.
- Применяются тепловые процедуры на область пазух – соллюкс-лампа, УВЧ или лазеротерапия.
- Для промывания пазух носа при лечении гайморита используется метод «кукушки»: в одну ноздрю заливается антисептический раствор, а из второй он откачивается мягким катетером. Чтобы во время процедуры пациент не захлебывался жидкостью, необходимо произносить постоянно «ку-ку-ку-ку». При этом звуке закрывается полость глотки и горла.
Прокол пазух
При неэффективности этих мер и нарушении оттока гноя при осложненных гайморитах показан прокол пазух с промыванием их антисептическими растворами и удалением гноя. После промывания пазух в них вводят растворы антибиотиков и протеолитических ферментов, удаляющих воспалительные ткани и очищающих пазухи (трипсин или химотрипсин). Эта процедура значительно облегчает состояние, так как снимает давление на стенки пазух и боль, устраняет очаг инфекции.
Особенно опасно развитие гайморита при беременности, из-за скопления гноя возникает опасность для женщины и плода, и необходимо быстро ликвидировать очаг инфекции.
Прием антибиотиков при беременности ограничен, и иногда единственным методом лечения является прокол пазух с заливанием внутрь антибактериальных растворов для местного применения. Параллельно с этим коротким курсом назначают сосудосуживающие средства. Применима и «кукушка» и местное орошение полости носа антимикробными средствами.
В летний период при наличии хронического гайморита необходимо заняться закаливанием и укреплением иммунитета, восстановлением носового дыхания. Это важно потому, что гайморит имеет свойство обостряться на фоне простуд, которым подвержены люди со сниженным иммунитетом. Необходимо залечивание всех кариозных зубов, промывание полости носа и горла отварами трав (ромашка, шалфей).
При неэффективности всех этих мер показано проведение операции по пластике перегородки носа, вскрытию гайморовой пазухи с удалением разрушенных тканей и полипов, с промыванием полостей.
Для развития гайморита необходимо проникновение микробов в область гайморовой пазухи. Обычно это возникает в результате осложнения вирусной инфекции.
Для развития хронического гайморита важным фактором является отсутствие адекватного лечения при остром процессе или снижение иммунитета, с переходом инфекции в вялотекущую, хроническую фазу.
Также гайморит может развиваться как результат травмирования полости носа с проникновением инфекции внутрь.
Предрасполагающими к нему факторами являются переохлаждение ног и всего организма, снижение иммунитета, аллергизация организма, очаги хронической инфекции в глотке и в других отделах организма.
К основным осложнениям относят разрушение пазухи носа с переходом инфекции вглубь черепа – формированием абсцессов, периостита, заболевания орбиты глаза, сепсиса.
Фронтит
Лечение этой болезни проводится преимущественно консервативными методами. Если оно не приносит желаемого результата, пациенту показано оперативное вмешательство.
Что такое фронтит
Фронтит представляет собой воспаление слизистой оболочки лобных пазух. Пазухи – это полости, которые увлажняют и согревают воздух, поступающий в легкие. Также они обладают функцией защиты лицевой части от травм, а зубов и глаз – от перепадов температуры.
Чаще всего фронтит начинается с резкого воспалительного процесса после заражения бактериальной или вирусной инфекцией. Кроме того, он может возникнуть из-за травмирования лобной кости и лобно-носового канала. Заболевание встречается нечасто, имеет тяжелую форму течения, сопровождается головной болью, признаками интоксикации, которые возникают из-за отравления организма продуктами распада болезнетворных микроорганизмов.
Причины фронтита
Среди причин, провоцирующих появление лобного синусита, выделяют:
- Отсутствие своевременной терапии ринита (насморка).
- Некоторые заболевания, перенесенные в недавнем времени, например, скарлатина, дифтерия.
- Аденоиды. Болезни вирусного происхождения часто патологически влияют на рост носоглоточной миндалины, что приводит к отечности слизистой оболочки. Из-за этого канал между носовым ходом и придаточной пазухой перекрывается, что способствует развитию патологического процесса.
- Наличие бактерий в организме на протяжении длительного времени (например, стафилококка). Патогенные микроорганизмы начинают усиленно размножаться из-за ослабления иммунитета и вызывают фронтит и серьезные заболевания.
- Затрудненное носовое дыхание, вызванное травмой носа (наиболее характерно для спортсменов).
Также существуют факторы, предрасполагающие к развитию заболевания:
- воспаление решетчатых пазух (этмоидит);
- ринит аллергического типа;
- переохлаждение;
- загрязненный окружающий воздух, длительное нахождение в помещениях со скоплением большого количества пыли;
- врожденные аномалии носовой полости;
- снижение защитных качеств организма;
- хронические болезни верхних дыхательных путей;
- серьезные воспалительные процессы в полости рта — периодонтит, периостит;
- наличие новообразований или чужеродных тел в полости носа и придаточных пазухах.
Чаще всего фронтальный синусит вызывают заболевания инфекционного происхождения. Если поражаются и гайморовы пазухи, может развиться гайморит. В таком случае необходимо лечить обе болезни одновременно.
Симптомы фронтита

Симптомы острой формы заболевания:
- интенсивная головная боль в области лба, которая усиливается при нажатии на надбровные дуги;
- заложенность носа;
- увеличение температуры тела до 38° - 39°С;
- затруднение дыхания;
- выделения из носовой полости (с пораженной стороны);
- недомогание, общее ослабление организма, быстрая утомляемость;
- головокружение;
- беспокойный сон;
- отечность вокруг глаз;
- ухудшение или потеря аппетита;
- слезотечение, светобоязнь;
- временное исчезновение обоняния и вкуса.
Симптомы гнойного фронтита отличаются появлением зеленоватых густых выделений из носовой полости с неприятным запахом.
Фронтит хронической формы не имеет столь выраженных признаков. Для этой стадии характерно появление:
- расплывчатой головной боли;
- кашля в ночное время суток;
- ухудшения обоняния;
- длительного ринита;
- гнойных слизистых выделений по утрам.
При фронтальном синусите болевые ощущения усиливаются после пробуждения. Для острой формы болезни более характерны интенсивные боли, для хронической – ноющие и давящие.
Диагностика фронтита
Для диагностики заболевания необходимо обратиться к отоларингологу. Прием начинается с опроса пациента на предмет жалоб, после чего врач проводит визуальный осмотр, пальпацию пораженной области. Затем назначается ряд лабораторных и инструментальных исследований:
- Рентгенография придаточных пазух – процедура позволяет выявить отечность полости и скопление жидкости в ней.
- Эндоскопия носа – метод осмотра носовой полости с помощью эндоскопа.
- КТ (компьютерная томография) – метод диагностики, основанный на рентгеновском излучении;
- Бактериологическое исследование слизи, выделяемой из носовой полости - позволяет определить возбудителя болезни и его чувствительность к антибиоткам.
Наиболее эффективным методом диагностики синуситов считается рентгеновский снимок черепа. Он позволяет врачу определить характер воспалительного процесса, протекающего в пазухах, наличие новообразований в них. Однако часто прибегать к этому способу нельзя, поскольку облучение отрицательно воздействует на организм.
Виды фронтита

Исходя из течения болезни, выделяют 2 типа фронтита:
- Острый. Может быть вызван попаданием бактериальной инфекции в организм, травмами лицевой зоны или ринитом аллергического типа.
- Хронический. Чаще всего возникает из-за не полностью вылеченной предыдущей формы фронтального синусита или игнорирования болезненной симптоматики.
В зависимости от причины возникновения, фронтит бывает:
- грибковым;
- вирусным;
- аллергическим;
- бактериальным;
- медикаментозным;
- вызванным смешанной патогенной флорой.
По виду воспаления фронтальный синусит подразделяется на: экссудативный и продуктивный. Для первого вида болезни характерно скопление жидкости в пазухах, для второго — разрастание тканей в них.
Острый фронтит
Для острой формы заболевания характерно развитие резкой головной боли в области лба. Более выраженным болевой синдром становится при надавливании на межбровное пространство, а также при потряхивании головы. Для снятия интенсивных болезненных ощущений многие пациенты вынуждены принимать обезболивающие лекарства. На ранней стадии развития фронтита выделяется прозрачная слизь из носовой полости. По мере прогрессирования заболевания выделения приобретают густую консистенцию и зеленоватый гнойный окрас. При этом нос практически не дышит.
Также при заболевании фронтитом наблюдаются:
- признаки интоксикации из-за отравления организма продуктами распада патогенных бактерий;
- отечность лицевой зоны;
- повышенная утомляемость;
- увеличение температуры тела (не более 39°С);
- изменение кожного покрова в области лобных пазух.
Острый фронтит может быть односторонним (слева или справа) или двусторонним. Первый вариант сопровождается поражением одной из лобных пазух, при этом слизь вытекает из соответствующей ноздри. Двусторонний фронтальный синусит поражает обе пазухи единовременно. Проявляется интенсивной циклической болью, отдающей в виски, глаза, которая усиливается в утренние часы (по мере скопления гноя в пазухах). После очищения полостей от гнойного содержимого боль стихает. При одностороннем фронтите болезненные ощущения имеют менее выраженный характер.
Хронический фронтит
Заболевание способно перейти в хроническую форму через пару месяцев безуспешной или неграмотно подобранной терапии. Также это может произойти из-за игнорирования симптомов. Клинические признаки данной формы болезни несколько приглушены, по сравнению с острым фронтитом:
- Большое количество слизи и гноя выделяется из полости носа в утренние часы после пробуждения.
- Выделения приобретают темный оттенок и специфический неприятный запах.
- Боязнь яркого света и головная боль остаются.
Ослабление симптоматики не говорит об улучшении состояния. В большинстве случаев именно хронический фронтальный синусит становится причиной тяжелых осложнений.
Осложнения при фронтите
Фронтит требует полного излечения. Игнорирование признаков заболевания может привести к негативным последствиям, опасным для здоровья человека:
- абсцессу;
- менингиту;
- некрозу тканей;
- сепсису;
- воспалению других пазух;
- флегмоне глазницы;
- остеомиелиту.
Несвоевременное лечение повышает вероятность ухудшения обоняния и зрения.
Лечение фронтита
Назначать терапию должен только врач, учитывая данные исследований, степень тяжести заболевания и индивидуальные особенности организма пациента. Основа медикаментозного лечения фронтита любой формы – применение сосудосуживающих лекарственных средств. Такие препараты представлены в виде назальных спреев в основе с оксиметазолином, ксилометазолином или фенилэфрином. Эти медикаменты помогают избавиться от заложенности носа.
Терапия острого фронтального синусита предполагает использование:
- антибиотиков в таблетированной или капсульной форме;
- антигистаминных средств;
- антибиотиков — для орошения носовой полости;
- жаропонижающих препаратов (при повышении t° тела);
- лечебных растворов для промывания носа.
Хронический фронтит подразумевает применение:
- антибиотиков в минимальной дозировке;
- препаратов, обладающих противовоспалительным и иммуномодулирующим действием;
- лекарственных растворов для промывания носовых путей;
- спреев со стероидными гормонами для орошения полости носа.
- Кварцевания носовой полости – уничтожает возбудителя заболевания.
- УВЧ-терапии – улучшает кровообращение, устраняет отечность, стимулирует восстановительные процессы.
Хороший эффект дают следующие процедуры:
- Промыванияноса с помощью электронасоса – очищает и увлажняет полость.
- Эндоназального зондирования – помогает антибиотику попасть в пораженную полость.
Очень важно строго соблюдать все врачебные рекомендации. Нельзя самостоятельно отменять лечение даже при улучшении состояния.
При отсутствии эффекта от медикаментозного лечения возможно оперативное вмешательство:
- Трепанопункция – прокол области лобной пазухи, с помощью которого происходит выведение гнойного содержимого.
- Функциональная эндоскопическая операция – выполняется через носовые ходы.
Хирургическое лечение необходимо при сильных головных болях, повышенной температуре тела, которая не спадает на протяжении длительного времени.
При несвоевременной терапии или игнорировании симптомов острый фронтальный синусит может перейти в хроническую форму. Поэтому при появлении ранних болезненных симптомов необходимо обратиться к отоларингологу за диагностикой и назначением соответствующей терапии. Важно добиться полного излечения заболевания, чтобы избежать серьезных последствий для здоровья.
Симптомы гайморита у взрослых и детей

Беспечное отношение к обычному насморку или простуде может спровоцировать развитие гайморита. Гайморитом называется воспалительный процесс в верхнечелюстных околоносовых пазухах. Другое их название – гайморовы, отсюда и пошло название заболевания – «гайморит».
Гайморовы пазухи расположены справа и слева от носа, в области щёк под глазами. Здоровые невоспалённые пазухи – это полости, наполненные исключительно воздухом. Слизистая оболочка пазух выделяет необходимое количество слизи, которая выходит в носовую полость через небольшие отверстия – соустья. Но если в пазухах активизируются бактерии, в ответ на действия патогенной микрофлоры слизистая оболочка пазух отекает, соустья перекрываются, и выход слизистых масс становится невозможным. В пазухе скапливается гной, и запускается сильнейшее воспаление.
На какие симптомы при гайморите жалуется больной? Почему возникает болезнь, и на какие признаки гайморита нужно обращать внимание? «Гайморит: симптомы у взрослых» - тема сегодняшней статьи.
Причины развития гайморита
Гайморит вызывает инфекция, которая попадает в гайморовы пазухи. Бывают случаи, когда бактерии уже населяют слизистую носоглотки человека, но их концентрации недостаточно, чтобы негативно влиять на организм. Но стоит проявиться определённым факторам, болезнетворные микроорганизмы из безобидного «соседа» превращаются во врага: они начинают усиленно размножаться и вести свою жизнедеятельность. Так запускается воспалительный процесс, развивается гайморит, и симптомы болезни дают о себе знать.
Какие факторы являются причиной воспаления гайморовых пазух?
- инфекционные заболевания носоглотки;
- недолеченный насморк;
- плохая гигиена полости рта и стоматологические заболевания (например, кариес);
- переохлаждение;
- аллергический ринит;
- искривлённая носовая перегородка;
- образования в носоглотке (например, полипы);
- аденоиды;
- травмы носа;
- вдыхание вредных веществ (чаще на производствах);
- ослабленный иммунитет;
- опухоли полости носа;
- туберкулёз;
- частое использование сосудосуживающих капель для носа.
Научно доказано, чем больше размер пазухи, тем проще патогенной микрофлоре туда попасть. Гайморовы пазухи – самые большие, поэтому они подвержены воспалению гораздо чаще, чем другие околоносовые пазухи.
Гайморит: симптомы
Чтобы вовремя распознать проблему и обратиться к лор-врачу, важно уметь распознать признаки гайморита.
Отличительным признаком гайморита являются головные боли и боль в области гайморовых пазух. Пациент испытывает болевые ощущения в области щёк под глазами. Он чувствует неприятное давление в переносице. К вечеру боли становятся гораздо сильнее. Дискомфорт в области пазух также усиливается при повороте или наклоне головы. Болевые ощущения объясняются наличием в пазухах гноя. Гнойным массам становится тесно, и они сильно давят на стенки пазух. При выраженном воспалении боль может отдавать в челюсть, виски и других частях лица.
Часто болезнь сопровождают выделения из носа. На начальной стадии они прозрачные, но быстро приобретают зеленоватый оттенок и становятся вязкими. Зелёный цвет соплей говорит о бактериальной инфекции в полости носа. Выделений может не быть вовсе, если соустья пазух полностью заблокированы, и слизь вместе с гноем не могут выйти наружу.
У многих пациентов наблюдается повышение температуры тела до высоких отметок (38,5°).
Также у больного отмечаются:
- потеря или ухудшение обоняния;
- отёчность в области век, глаз, носа;
- гнусавость в голосе;
- заложенность носа;
- слабость, быстрая утомляемость, отсутствие работоспособности.
Это были общие признаки. Если у вас гайморит, симптомы будут зависеть от разновидности заболевания.
- По месту локализации воспаления:
- односторонним (правосторонним или левосторонним);
- двусторонним.
- По характеру течения:
- острым;
- хроническим.
- В зависимости от причины появления:
- травматическим;
- аллергическим;
- одонтогенным;
- риногенным;
- гематогенным;
- вирусным;
- бактериальным;
- грибковым.
- По клиническим проявлениям:
- катаральным;
- экссудативным;
- гнойным;
- полипозным.
Классификаций заболевания достаточно много. Разберём наиболее распространённые виды гайморита и симптомы этих форм.
Острый гайморит.
Второй характерный признак заболевания – боль. Болят щёки в области пазух, болит переносица, могут появляться болевые ощущения в челюсти. Если больной наклоняет или поворачивает голову, чихает или кашляет, боль усиливается. К вечеру это состояние усугубляется.
В некоторых случаях возникает светобоязнь. Из носа выделяется слизь. Если в пазухе бушует бактериальная флора, выделения зелёного цвета, что говорит о гнойном процессе.
Дышать носом становится очень сложно, возникает сильная заложенность. Веки больного отекают. Пациент чувствует себя разбитым, вялым, и вести привычную жизнедеятельность он не может.
Хроническая форма болезни возникает, если острую форму не долечили до конца. Хроническое воспаление – это вяло развивающийся процесс, который длится больше месяца. Симптоматика смазана и ярко проявляет себя только в период обострения.
В период обострения больной жалуется на следующие симптомы:
- субфебрильная температура тела (до 37,5°С);
- заложенность носа, которая в течение дня может пройти;
- гнойные выделения из носовой полости;
- болевые ощущения не только в области переносицы, но и в области челюсти;
- гнусавость в голосе;
- слабость, быстрая утомляемость.
В период ремиссии болезнь распознать тяжелее. Симптомы не так интенсивны:
- заложенность носа;
- скопление слизи в горле, которая стекает из носоглотки;
- головные боли;
- отёчность век по утрам после сна;
- нарушение обоняния.
Травматический гайморит
Причиной развития этой формы заболевания является сильная травма черепа, которая часто сопровождается повреждением носовой перегородки. Из-за сильного кровотечения кровяные сгустки могут попасть в гайморовы пазухи. Если своевременно проблему не установить, может присоединиться инфекция и развиться нагноение. В воспалённой после травмы пазухе могут образоваться полипы и наросты.
У пациента повышается температура тела, появляются головные боли. Воспалительный процесс может перекинуться на соседние ткани, вызвав образование флегмоны или абсцесса (нагноения). Лечение этой формы проводится стационарно.
При хроническом воспалении человек жалуется на боли в области пазух, заложенность, выделения из носа. Может наблюдаться отёчность век и припухлость щеки со стороны поражённой пазухи. В подглазничной области может образоваться фистула (свищ) с выделяемым оттуда гноем. Пациентам с таким диагнозом проводят операцию на пазухе с удалением фистул и полипов.
Причиной аллергической формы заболевания является контакт слизистой оболочки пазухи с аллергеном (раздражающим веществом).
Болезнь напоминает проявление классической аллергии. Основными признаками этой формы являются:
- постоянный кашель, который не проходит даже после приёма противокашлевых препаратов;
- нарушенное носовое дыхание;
- заложенность носа;
- слизетечение из носа;
- приступы чихания;
- отёчность;
- зуд в глазах.
Раздражающими веществами могут быть пыль, шерсть животных, пыльца, косметика и т.п. Нужно как можно быстрее выявить аллерген и устранить его влияние на организм.
Инфекция в пазуху может попасть не только из носоглотки. При одонтогенной форме патогенная микрофлора проникает в пазуху из корней зубов верхней челюсти. Заболевание может протекать в острой и хронической формах с симптомами, характерными для этих типов воспаления. В случае с одонтогенным гайморитом одной только терапии у лор-врача недостаточно. Необходимо обратиться к стоматологу и разобраться с «проблемными» зубами – пролечить или удалить.
Катаральная форма характеризуется воспалением и отёчностью слизистой оболочки пазухи. У пациента отмечаются:
- слабость, ухудшение самочувствия;
- насморк;
- заложенность носа;
- незначительное увеличение температуры тела (бывает, что температуры нет).
Это начальная стадия воспаления. Если в этот период диагностировать болезнь не удалось, катаральная форма легко переходит в гнойную. На этой стадии мало кто из пациентов обращается к оториноларингологу, поскольку болезнь напоминает простуду, и многие начинают лечиться самостоятельно, теряя время.
Экссудативный гайморит
При такой форме в пазухах образуется и скапливается экссудат (воспалительная жидкость). Основными симптомами болезни являются:
- боли в области пазух, головные боли, усиливающиеся при движении головы;
- густые выделения из носа;
- заложенность носа;
- повышение температуры;
- проблемы с обонянием;
- ухудшение самочувствия.
Чтобы болезнь не перешла в гнойную стадию, и не появились осложнения, обращаться к лор - специалисту нужно сразу же при появлении первых признаков воспаления.
Гнойная форма заболевания развивается при присоединении к воспалению бактериальной инфекции. В пазухах скапливается гной, и он не может выйти наружу.
Пациента беспокоят следующие симптомы:
- высокая температура тела;
- боли в области пазух и головные боли становятся очень интенсивными;
- потеря обоняния;
- выделения из носа с неприятным запахом.
Это опасная форма заболевания. Ведь любое сосредоточение гноя вблизи головного мозга может привести к серьёзным последствиям, вплоть до летального исхода.
При полипозной форме заболевания происходят изменения слизистой оболочки пазух. Она разрастается, и образуются полипы, которые увеличиваются в размерах и «спускаются» в носовые ходы. Из-за этого у больного начинаются проблемы с носовым дыханием, и он начинает дышать преимущественно ртом. Положительный результат в этом случае приносит хирургическое удаление полипов.
Риногенный гайморит
Самый распространённый путь проникновения инфекции в гайморовы пазухи – из носовой полости. Такой путь заражения называется риногенным. Отсюда и название этого вида гайморита – риногенный.
Риногенный гайморит обычно развивается на фоне острого ринита – воспаления слизистой оболочки носа как осложнение после гриппа, ОРВИ и других острых респираторных вирусных заболеваний.
Гематогенный гайморит
Гематогенным гайморитом называется воспалительный процесс в гайморовых пазухах, развившийся при попадании инфекции в пазухи с током крови. Этот вид гайморита может быть осложнением кори, дифтерии, скарлатины, сифилиса, туберкулёза.
Вирусный гайморит
Причиной вирусного гайморита является вирусная инфекция, попавшая в гайморовы пазухи. Чаще всего это происходит при ОРВИ и ОРЗ. При этой форме заболевания слизистые оболочки носа и пазух отекают, но при правильной симптоматической терапии воспаление стихает за пару недель.
Бактериальный гайморит
Бактериальный гайморит развивается, когда в пазухах активизируются бактерии (обычно стафилококковая, стрептококковая и пневмококковая инфекции). Как правило, воспалительный процесс дебютирует в слизистой полости носа – развивается острый ринит, или насморк. Если его вовремя не пролечить, в гайморовых пазухах появляются комфортные для размножения бактерий условия. Патогенная флора начинает вести в пазухах активную жизнедеятельность, вызывая в них сильнейший воспалительный процесс.
Грибковый гайморит
Причиной развития грибкового гайморита является грибковая инфекция. В организме человека всегда есть определённое количество грибков, которые никак не проявляют себя и не влияют на здоровье человека. Но при определённых условиях они могут стать активными и вызывать грибковый гайморит. К таким провоцирующим факторам относятся:
- бесконтрольный приём антибиотиков;
- ослабленный иммунитет;
- особенности строения полости носа;
- гормональные изменения;
- посторонний предмет в носу.
Отличительными симптомами грибкового гайморита являются выделения из носа белого, жёлтого или коричневого цвета, а также синеватый оттенок слизистой оболочки носа.
Осложнения при гайморите
Воспаление гайморовых пазух – это не банальная простуда. Отсутствие грамотной терапии может спровоцировать серьёзные осложнения. В особо тяжёлых случаях заболевание может закончиться смертельным исходом.
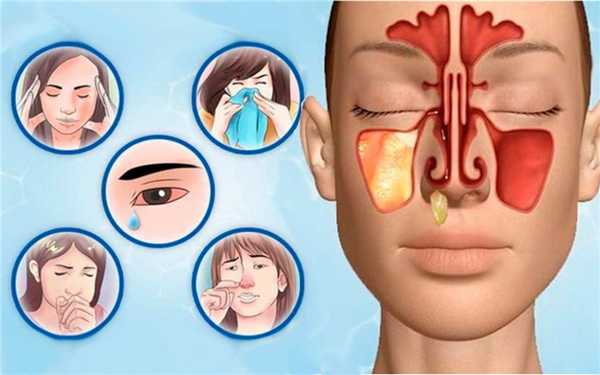
К каким осложнениям может привести неправильное лечение?
- Переход острой формы воспаления в хроническую.
- Воспаление дыхательных путей (тонзиллиты, бронхиты, пневмонии и т.п.)
- Остеомиелит, когда инфекция из пазух поражает костные ткани.
- Менингит – воспаление оболочки головного мозга.
- Сепсис.
Два последних состояния могут привести к летальному исходу. Поэтому лечиться нужно сразу и только под контролем лор-врача.
Гайморит: лечение
Тактика лечения подбирается индивидуально, исходя из формы заболевания и состояния больного. На первичном приёме оториноларинголог проводит диагностические мероприятия, чтобы подтвердить наличие воспаления. Для этого проводится риноскопия, эндоскопия носовой полости, синуссканирование. При необходимости пациент направляется на рентген. Рентгеновский снимок позволяет лор-врачу сделать нужные выводы о состоянии пазух.
Общая схема лечения включает:
- антибактериальные препараты (препарат и дозировку назначает исключительно оториноларинголог. Важно пропить лекарство полный курс, даже если вы чувствуете облегчение. Недолеченная болезнь легко хронизуется либо провоцирует тяжёлые осложнения);
- антигистаминные средства, чтобы снять отёчность слизистой оболочки пазух и полости носа;
- промывания носа солевыми растворами;
- сосудосуживающие капли;
- антисептические средства;
- жаропонижающие препараты.
Важным этапом лечения является промывание гайморовых пазух у лор-врача, которые позволяют очистить пазухи от патогенного содержимого. Методов промывания два: вакуумное методом перемещения жидкости (пациентам больше знакомо бытовое название процедуры - «кукушка») и промывание ЯМИК-катетером.
Важно не только качественно промыть пазухи, но и купировать воспаление. С этой задачей отлично справляются физиотерапевтические процедуры, которые также улучшают трофику тканей и усиливают эффект от лекарств:
- инфракрасная лазерная терапия;
- виброакустическая терапия;
- ультрафиолетовое облучение;
- фотодинамическая терапия;
- магнитотерапия.
Если состояние больного тяжёлое, и никакие способы не помогают очистить пазухи от гноя, лор-врач проводит пункцию пазухи (прокол), сочетая его с медикаментозной и физиотерапией.
Лечение гайморита в «Лор клинике доктора Зайцева».
Лечение гайморита – профильное направление нашей лор-клиники. Современное оборудование, высококлассные лор-врачи с большим опытом и демократичные цены – всё это делает лечение в нашей клинике эффективным и доступным, в чём уже убедились больше 10000 вылечившихся пациентов.
Мы вам обязательно поможем!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:
