Гастроеюностомия. Показания и методы гастроеюностомии.
Добавил пользователь Алексей Ф. Обновлено: 20.01.2026
Гастростомия применяется в хирургии с целью установки в желудок специальной системы питания с доступом через переднюю брюшную стенку — гастростомы. Операция выполняется высококвалифицированными эндоскопистами и хирургами с применением эндоскопа.
Показания к проведению эндоскопической гастростомии
Гастростомия — хирургическое вмешательство, проводимое пациентам с проблемами приема пищи пероральным путем (через ротовую полость).
Операция проводится при показаниях:
обширное опухолевое поражение пищевода или кардиального желудочного отдела, не поддающееся лечению;
рубцевание тканей пищевода в результате ожогов или травм;
ротоглоточная дисфагия, возникшая на фоне патологий ЦНС, перенесенного инсульта или опухолей шеи, либо головы;
свищи в трахео-пищеводной или бронхо-пищеводной области.
Эндоскопическая гастростомия выполняется только после точной диагностики и подтверждении диагноза.
Подготовка к гастростомии
Эндоскопическая гастростомия в большинстве случаев является жизнеобеспечивающей операцией, поэтому значительного списка противопоказаний к хирургическому вмешательству нет.
Основная подготовка к эндоскопической гастростомии заключается в диагностике:
сдача анализов (общий и биохимический анализ крови, общий анализ мочи, определение группы и резус-фактора крови и др.);
рентген грудной клетки.
Дополнительные методы диагностики определяются индивидуально, в зависимости от сопутствующих патологий и основного диагноза.
Хирурги рекомендуют перед операцией:
за 2–3 дня прекратить прием лекарств, оказывающих влияние на скорость свертываемости крови;
за 1 день отказаться от приема даже малого количества пищи, алкоголя и крепких напитков;
за 2 часа исключить прием любой жидкости, включая воду.
Перед эндоскопической гастростомией хирург проводит очередную консультацию с пациентом, объясняя все особенности операции и ее последствий. Доктор обязательно опрашивает больного о соблюдении рекомендаций по подготовке и проверяет анализы, чтобы исключить возможные осложнения в процессе операции и по ее завершению.
Методика проведения операции гастростомия
В Юсуповской больнице при наложении гастростомы применяют эндоскопическую гастростомию. Использование эндоскопа в процессе операции позволяет провести чрескожное хирургическое вмешательство с меньшей травматизацией, быстрым восстановлением и минимальными рисками осложнений.
Стандартная схема гастростомии эндоскопической включает следующие этапы:
применение местной анестезии или введение пациента в медикаментозный сон;
получение операционного доступа путем создания отверстия с левой стороны на передней брюшной стенке длиной на 1–2 мм больше диаметра трубки гастростомы;
пунктирование троакаром (специальная игла) желудка для введения проводника;
введение в желудочный просвет эндоскопической петли через канал гастроскопа;
захват петлей проводника и выведение его через рот;
крепление к извлеченному проводнику трубки гастростомы;
втягивание проводника с трубкой в желудочный просвет;
прикрепление трубки к передней брюшной стенке;
осмотр операционной области эндоскопом.
Весь процесс операции требует максимальной точности и синхронности действий хирурга. Установка гастростомы предполагает полное изменение принципа питания пациента, что потребует психологической и физиологической реабилитации.
Послеоперационный период
В первые сутки после операции пациенту рекомендуется соблюдение постельного режима и исключение приема пищи. Для устранения болевых ощущений назначаются обезболивающие препараты. Заживление тканей и восстановление функциональности ЖКТ начинается со вторых суток после чрескожной эндоскопической гастростомии (ЧГС).
Период восстановления проходит поэтапно:
на 2 сутки после операции, когда состояние пациента стабилизируется, к трубке гастростомы подсоединяют зонд, через который вводится питательная смесь с частотой — каждые 3 часа по 150 мл;
через 5–7 дней объем питательных смесей увеличивается до 500 мл с частотой до 5 раз в сутки.
Выписка пациента из стационара осуществляется спустя 1–2 дня. К этому моменту восстановится работа ЖКТ, а объем вводимой пищи составляет до 2 л. Перед выпиской пациента и его родственников консультируют по всем особенностям питания и ухода за гастростомой.
Преимущества проведения гастростомии в Юсуповской больнице
Процедура установки гастростомы сложная, поэтому требует профессионального опыта от хирурга. В Юсуповской больнице операция гастростомии проводится квалифицированным врачом с использованием современных технологий.
Преимущества обращения в Юсуповскую больницу для проведения гастростомии:
проведение операции малотравматичным эндоскопическим методом;
более быстрое восстановление в сравнении с другими методами гастростомии;
минимальный риск осложнений;
высококвалифицированный персонал клиники;
современное оснащение операционных;
постоянный контроль за пациентами профессиональным медперсоналом;
постоянная доступность консультаций с лечащим врачом.
В Юсуповской больнице проведение чрескожной эндоскопической гастростомии предполагает индивидуальный подход к пациенту на всем этапе лечения. Профессионально проведенная операция позволяет быстро восстановиться и вернуться к привычному образу жизни.
Гастроеюностомия. Показания и методы гастроеюностомии.
Гастроеюностомия — хирургическое вмешательство, часто применявшееся в начале 20 века влечении язвенной болезни двенадцатиперстной кишки. С течением времени от этой операции постепенно отказались из-за частого развития язв анастомоза. В 1943 г. Dragstedt предложил для лечения язвы двенадцатиперстной кишки стволовую ваготомию, впоследствии дополненную гастроеюностомиеи как дренирующей операцией. Из-за тяжелых нарушений моторной функции желудка, вызываемых ваготомией, гастроеюностомия вскоре была вытеснена пилоропластикой по Heineke—Mikulicz. Гастроеюностомия сохранила свое значение для тех больных, у которых пилоропластика невыполнима.
Кроме того, гастроеюностомия применялась как паллиативная дренирующая операция у больных с неоперабельным раком пилороантрального отдела желудка, раком поджелудочной железы и периампулярным раком с непроходимостью или угрожающей непроходимостью двенадцатиперстной кишки.
Первая гастроеюностомия была выполнена в Вене (Австрия) в 1881 г. Anton Wolfler, учеником Billroth. Wolfler оперировал больного со стенозирующим раком пилороантрального отдела желудка и решил закрыть живот, полагая случай неоперабельным. В этот момент другой ученик Billroth, Nicoladoni, предложил выполнить шунтирующую операцию, и Wolfler согласился. Он выполнил операцию, проведя длинную петлю тощей кишки впереди большого сальнике и поперечной ободочной кишки, чтобы создать ее анастомоз с передней стенкой желудка. Эта операция известна под названием передней впередиободочной гастроеюностомии.
Она также называется гастроеюностомиеи по Wolfler или по Wolfler-Nicoladoni (включая автора идеи операции).
В 1885 г. сам Billroth (6) предложил другую методику гастроеюностомии, проводя петлю тонкой кишки через брыжейку поперечной ободочной кишки, затем через желудочно-ободочную связку и анастомозируя ее с передней стенкой желудка. Эта методика известна под названием передней позадиободочной гастроеюностомии.
В том же 1885 г. другой ученик Billroth, von Hacker предложил осуществить гастроеюностомию наиболее коротким путем, накладывая анастомоз с задней стенкой желудка позади поперечной ободочной кишки через ее брыжейку. Операция von Hacker известна как задняя позадиободочная гастроеюностомия. Эти три методики гастроеюностомии, предложенные в 19 веке, подверглись многочисленным модификациям и выполняются сейчас, но с различной частотой. Наиболее часто выполняемой операцией является, несомненно, задняя позадиободочная гастроеюностомия, хотя не доказано, что она имеет какие-либо преимущества перед другими перед другими операциями при технически безупречном их выполнении.
Не было продемонстрировано функциональных различий между задним, передним и краевым анастомозами или наложением анастомоза в вертикальном, горизонтальном или косом направлении. Однако единодушно признается, что при язвах двенадцатиперстной кишки желательно накладывать анастомоз вблизи привратника, не далее, чем в 5—7 см от него. При раке пилороантрального отдела желудка анастомоз должен быть наложен как можно дальше от привратника и опухоли, чтобы избежать ранней рецидивирующей обструкции.
Заднюю позадиободочную гастроеюностомию, которую предпочитают хирурги, можно выполнить почти всегда. Исключение составляют ситуации с очень короткой брыжейкой поперечной ободочной кишки, или у очень тучных больных, или когда желудок расположен очень высоко, а также, если брыжейка поперечной ободочной кишки вместо обычного варианта кровоснабжения имеет многочисленные кровеносные сосуды, что затрудняет нахождение бессосудистой зоны, через которую выполняется анастомоз. У некоторых больных невозможность наложения позадиободочного анастомоза обусловлена перенесенным ранее панкреатитом. У этих больных сальниковая сумка может быть частично или полностью облитерирована. В этих случаях операцией выбора должна стать передняя впередиободочная гастроеюностомия.
Нет необходимости оставлять слишком большое отверстие анастомоза, так как эвакуация из желудка регулируется диаметром отводящей петли тонкой кишки, а не диаметром нового отверстия. Многие хирурги полагают, что отверстие анастомоза не должно быть более 4 см вдиаметре. другие допускают и меньший диаметр. Однако следует помнить, что в зоне анастомоза часто наблюдается воспалительная отечность тканей, и при малом диаметре анастомоза это может привести к нарушению эвакуации. Во избежание подобных осложнений авторы предпочитают формировать желудочно-тощекишечный анастомоз диметром не менее 6 см. Завершив наложение анастомоза, хирург должен проверить его проходимость, введя два пальца через созданное отверстие.
При наложении гастроеюноанастомоза с антральным отделом или большой кривизной желудка у больных с дуоденальной язвой следует помнить о частом сращении стенки желудка с поперечной ободочной кишкой. Эти сращения следует осторожно разделить, чтобы не повредить сосуды, и аккуратно наложить анастомоз.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Тонкости гастроеюностомии. Особенности проведения операции гастроеюностомии.
Дуоденоеюнальный переход фиксирован слева от второго поясничного позвонка. Необходимо безошибочно определить местонахождение связки Treitz. Следует помнить, что дуоденоеюнальный переход расположен сразу под брыжейкой поперечной ободочной кишки. Последнюю пальпируют развернутой кверху ладонью правой руки.
Первую петлю тонкой кишки можно осторожно натянуть, чтобы убедиться, что она фиксирована связкой Трейтца. У больных с многочисленными спайками вследствие ранее перенесенных операций особенно важно найти именно первую петлю тощей кишки, чтобы по ошибке не захватить более дистальную петлю тощей или подвздошной кишки, что может повлечь за собой тяжелые послеоперационные осложнения. Обнаружив первую петлю тощей кишки, связку Трейтца рассекают, чтобы укоротить анастомозируемую петлю тощей кишки. Следует помнить, однако, что слишком короткая петля кроме натяжения анастомоза может приводить к его перегибу или ротации. При задней позадиободочной гастроеюностомии длина приводящей петли не должна превышать 10—15 см. Некоторые хирурги предпочитают даже более короткое расстояние 8—10 см.
Накладывать анастомоз с помощью зажимов или без — этот вопрос является объектом дискуссий на протяжении многих лет, однако спор продолжается. Наложение гастроеюноанастомоза с помощью атравматических эластичных зажимов позволяет осуществить «чистую» операцию. Не доказано, что атравматические зажимы, используемые при наложении анастомозов, изменяют жизнеспособность анастомозируемых органов. Автор, выполняя гастроеюностомию, всегда использует двойной зажим Finochietto, — и с отличными результатами.
При впередиободочных анастомозах следует использовать длинную петлю тощей кишки. У пациентов с пониженным питанием и малым количеством жира в большом сальнике длина петли тощей кишки составляет обычно 20—25 см от дуоденоеюнального перехода. У тучных больных с заполненным жиром большим сальником длина приводящей петли составляет 35—40 см от дуоденоеюнального перехода. Когда хирурги впервые стали накладывать впередиободочные гастроэнтероанастомозы на длинной петле, они часто накладывали анастомоз между приводящей и отводящей петлей. Он носит название еюноеюностомии по Брауну (Braun) по имени его первого исполнителя. Анастомоз Брауна, наложенный при впередиободочной гастроеюностомии по поводу дуоденальной язвы, может способствовать развитию язв анастомоза.
В настояшее время вероятность развития язвы анастомоза уменьшилась благодаря одновременно выполняемой стволовой ваготомии. Тем не менее, при дуоденальных язвах следует избегать наложения Брауновского соустья. Если больным с раком пилороантрального отдела желудка, раком головки поджелудочной железы и периампулярным раком выполняется паллиативная гастроеюностомия, нет смысла избегать наложения анастомоза по Braun. Продолжительность их жизни коротка, а язвы анастомоза наблюдаются редко, так как у больных с такой патологией нет предрасположенности к развитию язв анастомоза.
У больных с пилородуоденальным стенозом должна быть проведена адекватная предоперационная подготовка с аспирацией желудочного содержимого зондом Levine. У больных без стеноза привратника желудочный зонд вводят в операционной после введения больного в наркоз.
Автор при гастроеюностомиях всегда использует даухрядный шов. Первый ряд швов соединяет слизистую желудка и тощей кишки, второй ряд соединяет серозно-мышечные слои. Слизистые оболочки сшивают хромированным кетгутом 2—0 или синтетическим рассасывающимся материалом. Многие хирурги используют однорядный шов с очень хорошими результатами.
Расположение приводящей и отводящей петель тощей кишки зависит от вида выполняемого анастомоза. При формировании заднего вертикального позадиободочного анастомоза приводящую петлю располагают со стороны малой кривизны, а отводящую — на большой кривизне. Формируя горизонтальный анастомоз, приводящую петлю необходимо поместить в проксимальном отделе желудка (кардия), а отводящую — в дистальном (привратник).
Еюностомия при онкологических заболеваниях
Еюностомия – щадящая операция, которую хирурги выполняют с целью подготовки пациентов к многоэтапному оперативному вмешательству или для энтерального питания. Оперативное вмешательство заключается в накладывании наружного кишечного свища на тощую кишку. Онкологи Юсуповской больницы применяют различные методики выведения еюностомы.
В клинике онкологии работают кандидаты и доктора медицинских наук, врачи высшей категории. Они на заседании экспертного совета обсуждают наличие показаний и противопоказаний к операции у тяжёлых пациентов, коллегиально выбирают метод оперативного вмешательства. Медицинский персонал осуществляет уход за еюностомой.
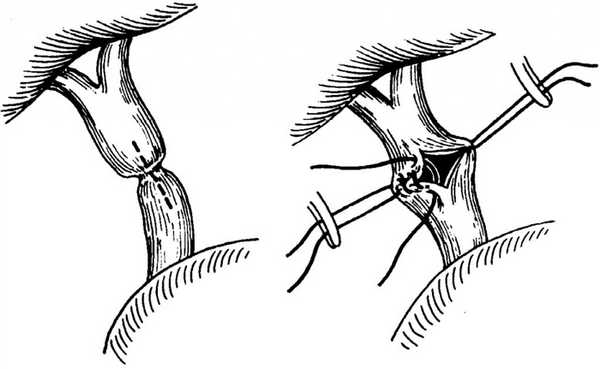
Лапаротомная и лапароскопическая еюностомия
Еюностому накладывают с верхнего срединного разреза передней брюшной стенки или лапароскопическим путём. Во время лапаротомной еюностомии извлекают петлю тощей кишки и прикладывают к ней резиновую трубку небольшого диаметра. Последнюю вшивают в стенку кишки, не повреждая слизистой оболочки. После наложения кисетного шва на область введения трубки стенку тощей кишки рассекают, конец трубки погружают в просвет кишки и завязывают шов. Выполняют небольшой разрез в передней брюшной стенке по наружному краю левой прямой мышцы живота, через который выводят периферический конец трубки.
Поскольку тощая кишка доступна лапароскопическому осмотру, перемещению в брюшной полости и выведению за её пределы, онкологи Юсуповской больницы предпочитают накладывать еюностому с помощью лапароскопии. Еюностома – это выведенный наружу свищ тощей кишки.
Лапароскопическая еюностомия относится к малотравматичным оперативным вмешательством. Она является операцией выбора и выполняют ее при тяжёлом состоянии больного и высоком риске традиционного хирургического лечения. Во время лапароскопической еюностомии онколог выводит конус кишечной стенки в прокол передней брюшной стенки. Для выполнения лапароскопической еюностомии требуется следующий инструментарий:
- диагностический лапароскоп;
- инструменты для оперирования на мягких тканях под местной анестезией;
- скальпель с узким лезвием;
- ниппельная трубка.
Онкологи используют во время оперативного вмешательства инструменты небольшого размера. Пациентов готовят к лапароскопической операции так же, как и к лапаротомическому вмешательству. Преимущественно врачи используют местное обезболивание, за исключением тех случаев, когда необходима вентиляция лёгких или есть особые показания к общей анестезии.
Техника выполнения лапароскопической еюностомии следующая:
- выполняют диагностическую лапароскопию;
- находят начальный отдел тощей кишки;
- выбирают место для еюностомии;
- кишечную петлю подтягивают зажимом к брюшной стенке;
- после окончательного захватывания стенки кишки кишечный конус втягивают в пункционный канал;
- выведенный участок кишки прошивают двумя нитками;
- снимают зажим;
- стенку кишки рассекают между держалками;
- тщательно и осторожно подшивают стенку кишки к краям кожного разреза;
- через наружное отверстие сформированного свища вводят ниппельный зонд и продвигают его конец на 15-20 см;
- удаляют лапароскоп;
- ниппельный зонд фиксируют к швам, придавая ему строго перпендикулярное положение.
После лапароскопической еюностомии сокращается время нахождения пациента в стационаре, уменьшаются расходы на лечение.
Питание после еюностомии
Питание в еюностому осуществляют с учётом небольшой ёмкости кишечной петли. Если хирург уверен, что конец трубки находится в отводящей петле, пациента начинают кормить уже в день операции. В противном случае к кормлению приступают на следующий день. Объём пищи не должен превышать 150-200 мл за один прием. В течение первых дней после операции в еюностому медленно капельно вводят белковые гидролизаты и растворы электролитов. Одновременно проводят парентеральное питание и инфузионную терапию. При хорошей переносимости гидролизатов начинают медленным капельным путем вводить в еюностому небольшие порции питательных смесей.
Сразу же после операции не следует доверять пациенту вводить питательные смеси самостоятельно. Желание избавиться от чувства голода и бесконтрольное питание приводят к переполнению сегментов кишки, расположенных близко к свищу. У пациента могут появиться резкие боли в животе, тошнота, расстройство стула и развиться серьезные осложнения.
При поступлении пищи непосредственно в тощую кишку сложно обеспечить потребности организма во всех питательных веществах. Выключение из пищеварения верхних отделов пищеварительного тракта приводит к повышению требований к качеству пищи. Она должна быть хорошо обработанной механически, сбалансированной по калорийности, содержанию витаминов, микроэлементов, воды и соответствовать условиям пищеварения в тощей кишке. Наиболее сбалансированными являются специальные составы для энтерального зондового питания – смесь Спасокукоцкого, питательные смеси, энпиты. При отсутствии специальных составов в еюностому можно вводить смеси для детского питания, жидкие и протёртые блюда, молочные продукты, шоколад, фруктовые соки. Из рациона следует исключить продукты, которые пациент плохо переносит.
Уход за еюностомой
После еюностомии ниппельная трубка должна находиться в свище постоянно в течение 12—14 суток. У наиболее истощённых пациентов её не вынимают дольше. Производит смену ниппельной трубки на дуоденальный зонд врач клиники онкологии. Он учитывает направление трубки в отводящую петлю кишки. При продвижении трубки в неё вводят жидкость, которая расправляет просвет кишки. После введения трубки онколог снимает кожные швы, а трубку привязывает нитями к четырём полоскам липкого пластыря, предварительно наклеенным на обезжиренные участки кожи.
Трубка в еюностоме находится постоянно. Медицинский персонал следит за её правильным положением – наружный конец трубки должен выходить из свища строго перпендикулярно поверхности кожи. При пригибании трубки к животу со временем увеличивается свищевое отверстие и нарушается герметичность свища.
После операции кожу вокруг еюностомы держат открытой. Линию швов многократно смазывают 0,5 % раствором перманганата калия. В течение первых суток после еюностомии свищ обычно полностью герметичен. На седьмые или восьмые сутки содержимое кишки может просачиваться вдоль трубки небольшими порциями. К этому времени начинают прорезываться швы и увеличивается объём питательной смеси, которую вводят в кишечную петлю со свищом. Для профилактики раздражения кожных покровов и увеличения размеров наружного отверстия свища кожу просушивают салфетками и обрабатывают раствором перманганата калия.
Панкреатоеюностомия
Пациентам, страдающим хроническим панкреатитом, с болями в животе и расширением протока поджелудочной железы выполняют продольную панкреатоеюностомию. Оперативное вмешательство показано пациентам с повторяющимися приступами острого панкреатита и расширением панкреатического протока. Операция помогает пациентам с кальцификацией поджелудочной железы и значительным расширением протоков.
Прежде чем выполнять оперативное вмешательство по поводу хронического панкреатита, врачи Юсуповской больницы проводят полное обследование пациента с целью установки точного диагноза и определения объёма предстоящей операции. Врачи уточняют диаметр панкреатического протока, локализацию воспалительного процесса, стадию его развития и функциональное состояние ткани поджелудочной железы.
Во время обследования проводят оценку состояния желчного пузыря и желчных протоков, устанавливают, нет ли конкрементов или расширения общего желчного протока, вызванного его сдавленной головкой поджелудочной железы, а также сдавления желудка или двенадцатиперстной кишки. Врачи оценивают состояние питания пациента и наличие сопутствующих заболеваний, которые являются противопоказанием к данной операции.
Для этого проводят комплексное обследование:
- сбор анамнеза;
- лабораторные исследования;
- рентгенологическое исследование брюшной полости;
- рентгенологическое исследование желудка и двенадцатиперстной кишки;
- ультрасонографию или компьютерную томографию;
- ретроградную эндоскопическую холангиопанкреатографию.
В Юсуповской больнице обследование пациентов, которым предстоит выполнить панкреатоеюностомию, проводят с помощью аппаратуры ведущих мировых производителей и современных методов лабораторной диагностики. Сложное обследование пациенты имеют возможность пройти в клиниках-партнёрах.
Панкреатоеюностомию выполняют под наркозом. Хирурги широко вскрывают сальниковую сумку и выделяют переднюю поверхность поджелудочной железы. При её глубоком залегании и небольших размерах продольно рассекают верхний листок брыжейки поперечной ободочной кишки. После этого накладывают соустье между поджелудочной железой и тощей кишкой. Рану послойно ушивают. После продольной панкреатоеюностомии пациентам для устранения болевых синдромов назначают анальгетики, ферменты, высокоактивные панкреатические экстракты.
Запишитесь на приём к врачу Юсуповской больницы, позвонив по телефону. Онкологи выполняют различные виды еюностомии. Ведущие хирурги клиник-партнёров в совершенстве владеют техникой панкреатоеюностомии.
Билиодигестивный анастомоз
Билиодигестивный анастомоз – это созданное хирургическим путём соустье между желчевыводящими путями и отделом желудочно-кишечного тракта. В Юсуповской больнице работают профессора и врачи высшей категории. Они обладают необходимым опытом для наложения билиодигестивного анастомоза. Онкологи применяют самое современное оборудование ведущих мировых производителей для лечения поджелудочной железы, желчного пузыря с его протоками.
К билиодигестивным анастомозам относятся:
- холедоходуоденоанастомоз (соустье между двенадцатиперстной кишкой и общим желчным протоком);
- гепатикодуоденоанастомоз и гепатикоеюноанастомоз (соустье между общим желчным протоком и двенадцатиперстной или тощей кишкой);
- холецистоеюноанастомоз – соустье между желчным пузырем и тощей кишкой.
В Юсуповской больнице врачи индивидуально подходят к выбору методов лечения пациентов. Все тяжёлые случаи заболеваний обсуждают на заседании экспертного совета. Врачи принимают коллегиальное решение о выборе вида билиодигестивного анастомоза. После операции улучшается качество и увеличивается продолжительность жизни пациента.
Показания и противопоказания
Билиодигестивный анастомоз создают при наличии следующих показаний:
- рак головки поджелудочной железы;
- опухоль большого дуоденального сосочка и головки поджелудочной железы;
- индуративный панкреатит.
Противопоказаниями для создания билиодигестивных анастомозов является дуоденостаз, узкий желчный проток с ломкими стенками, рубцовые изменения стенки двенадцатиперстной кишки и тяжёлое состояние пациента.
Обследование перед операцией
Перед наложением билиодигестивного анастомоза врачи Юсуповской больницы проводят комплексное обследование пациента. Онкологические больные сдают общий анализ крови, мочи, коагулограмму. Им выполняют инструментальные исследования:
- рентгенографию желчевыводящих путей;
- ультразвуковое эндоскопическое исследование;
- компьютерную томографию;
- эндоскопическую ретроградную холангиографию.
Перед операцией пациентов осматривает анестезиолог. Он определяет степень операционного риска, выбирает вид анестезии, который планируется использовать во время оперативного вмешательства, назначает премедикацию.
Выбор вида
Для отведения желчи непосредственно из протоков онкологи Юсуповской больницы создают холедоходуоденоанастомоз. К этому виду билиодигестивного анастомоза прибегают в случаях закрытия конечного отдела общего желчного протока рубцовыми сужениями, новообразованиями и индуративным панкреатитом, особенно если желчный пузырь удалён или не может быть использованным для внутреннего отведения желчи. Операцию применяют при наличии в желчных протоках множественных замазкообразных масс, мелких камней или песка, которые невозможно полностью удалить, а также с целью декомпрессии желчных путей.
Преимуществами холедоходуоденостомии является:
- более лёгкое течение послеоперационного периода;
- отсутствие истечения желчи наружу;
- возможность предотвратить рецидивы заболевания.
Гепатикодуоденоанастомоз и гепатикоеюноанастомоз накладывают при невозможности использовать для отведения желчи расположенный выше двенадцатиперстной кишки отдел общего желчного протока. Во время операции накладывается соустье между общим печеночным протоком и двенадцатиперстной или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем.
Профилактика осложнений
Наиболее часто врачи создают холедоходуоденоанастомоз. Этот вид билиодигестивного анастомоза обладает рядом недостатков:
- не достигается точного сопоставления сшиваемых тканей серозными поверхностями;
- нарушается биологическая герметичность шва;
- высокий риск рубцового сужения анастомоза.
Для профилактики этих осложнений врачи клиники онкологии накладывают холедоходуоденоанастомоз с использованием прецизионного адаптирующего шва. В послеоперационном периоде проводят промывание общего желчного протока и наложенного билиодигестивного анастомоза путём введения 20 мл 10% раствора ксимедона в общий желчный проток через дренаж. Через рот пациенты принимают ксимедон по 0,5 г 4 раза в сутки.
Позвоните по телефону Юсуповской больницы, где онкологи в совершенстве владеют техникой наложения билиодигестивного анастомоза и индивидуально подходят к выбору метода оперативного вмешательства. Медицинский персонал клиники онкологии обеспечивает профессиональный уход за пациентами после операции.
Читайте также:
- Рентгенограмма, КТ при хондросаркоме челюсти
- Индикаторы экспозиции цифровой (компьютерной) рентгенограммы
- Внутриперикардиальные участки сосудов. Восходящая аорта в перикарде. Артерии сердца. Венечные артерии. Коронарные артерии.
- Влияние окклюзии верхней брыжеечной артерии на организм. Патогенез
- Лечение брадиаритмий. Тактика при блокадах сердца.
