Гемолитическая болезнь новорожденных
Добавил пользователь Валентин П. Обновлено: 27.01.2026
(Эритробластоз плода; эритробластоз новорожденного; резус-несовместимость)
, MS, MD, Sidney Kimmel Medical College at Thomas Jefferson University
- резус-несовместимость
- Несовместимость по системе АВО
- Симптомы
- Диагностика
- Профилактика
- Лечение
Гемолитическая болезнь новорожденных — это состояние, при котором эритроциты разрушаются или уничтожаются материнскими антителами. Гемолиз — это разрушение эритроцитов.
Это заболевание может возникать при несовместимости (несоответствии) материнской крови с кровью плода.
Диагноз основывается на результатах анализов крови матери и, в некоторых случаях, отца.
Иногда для предотвращения этого заболевания у новорожденного матери во время беременности вводят иммуноглобулин.
Лечение может включать переливание крови плоду до рождения и новорожденному после рождения.
Эритроциты содержат гемоглобин — белок, который окрашивает кровь в красный цвет и позволяет переносить кислород из легких, доставляя его во все ткани организма. Кислород используется клетками для выработки необходимой организму энергии, при этом углекислый газ выводится как продукт жизнедеятельности. Эритроциты переносят углекислый газ из тканей обратно в легкие. Когда количество эритроцитов слишком низкое, кровь переносит меньше кислорода, поэтому возникают утомляемость и слабость.
Гемолитическая болезнь новорожденных может привести к повышению уровня билирубина в крови ( гипербилирубинемия Желтуха у новорожденных Желтуха — окрашивание кожи и/или белков глаз в желтый цвет в результате повышения уровня билирубина в крови. Билирубин — вещество желтого цвета, которое образуется при разрушении гемоглобина. Прочитайте дополнительные сведениярезус-несовместимость
Резус-фактор — это молекула на поверхности эритроцитов у некоторых людей. Кровь считается резус-положительной при наличии на эритроцитах человека резус-фактора. Кровь является резус-отрицательной при отсутствии на эритроцитах человека резус-фактора. Большинство людей являются резус-положительными.
Если у ребенка резус-положительная кровь, а у матери — резус-отрицательная, у них имеет место резус-несовместимость Резус-несовместимость Резус-несовместимость — это когда у беременной женщины резус-отрицательная кровь, а у плода резус-положительная кровь. Резус-несовместимость может привести к разрушению эритроцитов плода. Прочитайте дополнительные сведения . В результате иммунная система резус-отрицательной матери может распознавать резус-положительные эритроциты плода как «инородные» и вырабатывать антитела против резус-фактора на эритроцитах плода (этот процесс называют резус-сенсибилизацией). Антитела матери могут переходить из ее крови через плаценту в кровь плода до рождения. Антитела матери прикрепляются к эритроцитам плода и разрушают их (гемолиз). У плода быстрое разрушение эритроцитов начинается, когда он еще находится в матке, и продолжается после рождения. Такое разрушение может приводить к анемии.
Организм резус-отрицательной матери может вырабатывать резус-антитела при воздействии на него резус-положительных эритроцитов. Чаще всего женщины подвергаются воздействию резус-положительной крови при вынашивании резус-положительного плода. Наиболее выраженному воздействию крови плода матери подвергаются во время родов, тогда и происходит большинство случаев резус-сенсибилизации. Однако матери могут подвергаться воздействию ранее во время беременности, например, при самопроизвольном аборте или при искусственном прерывании беременности, во время диагностических исследований состояния плода (например, амниоцентезе Амниоцентез Пренатальное диагностическое обследование включает обследование плода до рождения (пренатально) с целью идентификации у него определенных отклонений, включающих наследственные или спонтанные. Прочитайте дополнительные сведения или биопсии ворсин хориона Биопсия ворсин хориона Пренатальное диагностическое обследование включает обследование плода до рождения (пренатально) с целью идентификации у него определенных отклонений, включающих наследственные или спонтанные. Прочитайте дополнительные сведения ), при травме брюшной полости или при преждевременном отделении плаценты ( отслойка плаценты Отслоение плаценты Отслойка плаценты (отслоение плаценты) — это преждевременное отделение нормально размещенной плаценты от стенки матки, обычно после 20 недель беременности. У женщины может быть вагинальное кровотечение. Прочитайте дополнительные сведения ). Таким образом, в большинстве случаев гемолитическая болезнь возникает у плода, у которого мать была сенсибилизирована во время предыдущей беременности. Тем не менее, в редких случаях, у матери могут вырабатываться антитела на ранних сроках беременности, после чего эти антитела позже атакуют тот же плод во время этой беременности. Воздействие может также происходить без связи с беременностью, например, если матери ранее провели переливание резус-положительной крови. После воздействия на организм матери и выработки антител, вероятность возникновения проблем увеличивается с каждой последующей беременностью с резус-положительным плодом.
Несовместимость по системе АВО
Иногда другие виды несовместимости групп крови могут привести к возникновению аналогичной (но более легкой) гемолитической болезни. Например, если мать имеет группу крови О, а плод имеет группу крови A или B, и организм матери производит антитела к А или B, которые могут проникнуть через плаценту, присоединиться к эритроцитам плода и вызвать их разрушение (гемолиз), что приводит к анемии легкой степени и гипербилирубинемии. Этот вид несовместимости называют несовместимостью по системе ABO. Анемия при несовместимости по системе ABO, как правило, является менее тяжелой, чем при резус-несовместимости, и, в отличие от резус-несовместимости, с каждой последующей беременностью она становится менее тяжелой.
Симптомы гемолитической болезни новорожденных
После рождения у новорожденных с гемолитической болезнью может отмечаться отечность, бледность или желтизна кожи (состояние под названием желтуха Желтуха у новорожденных Желтуха — окрашивание кожи и/или белков глаз в желтый цвет в результате повышения уровня билирубина в крови. Билирубин — вещество желтого цвета, которое образуется при разрушении гемоглобина. Прочитайте дополнительные сведенияДиагностика гемолитической болезни новорожденных
Анализы крови матери во время беременности и, в некоторых случаях, отца.
На первом пренатальном визите во время беременности у матери берут кровь на анализ для определения того, какая у нее кровь: резус-отрицательная или резус-положительная. Если у матери кровь резус-отрицательная и анализы показывают наличие анти-резус антител, или других антител, которые могут вызвать гемолитическую болезнь у новорожденного, проводят анализ крови отца. Если у отца кровь резус-положительная, существует риск резус-сенсибилизации. В таких случаях во время беременности матери периодически проводят анализы крови для выявления анти-резус антител. Пока антитела не обнаруживаются, больше ничего не нужно делать. Если обнаруживаются антитела, матери и плоду во время беременности проводят специальные анализы.
Профилактика гемолитической болезни новорожденных
Инъекция иммуноглобулина во время беременности и после родов.
Для профилактики выработки антител против эритроцитов плода у резус-отрицательных женщин, им делают инъекцию препарата иммуноглобулина Rh0(D) примерно на 28 неделе беременности и повторно в течение 72 часов после родов. Ей также вводят инъекцию после эпизода вагинального кровотечения и после амниоцентеза или биопсии ворсин хориона. Иммуноглобулин быстро покрывает резус-положительные эритроциты плода, которые попали в кровоток матери, таким образом они не распознаются как «инородные» иммунной системой матери и не вызывают образование анти-резус антител. Такое лечение обычно предотвращает развитие гемолитической болезни новорожденных.
Лечение гемолитической болезни новорожденных
Перед родами в некоторых случаях — переливание крови плоду.
Во время родов, в некоторых случаях — дополнительные переливания крови.
Лечение желтухи (при ее наличии).
Если плоду поставлен диагноз анемии, ему могут провести переливание крови Общее описание переливания крови Переливание крови — это перенос крови или компонента крови от одного здорового человека (донора) к больному человеку (реципиенту). Переливания выполняются для увеличения способности крови. Прочитайте дополнительные сведения Тяжелую анемию, вызванную гемолитической болезнью новорожденных, лечат так же, как любые другие анемии (см. Лечение анемии Лечение Анемия — это заболевание, при котором в крови содержится слишком мало эритроцитов. Анемия может возникнуть, когда эритроциты разрушаются слишком быстро, теряется слишком много крови, или костный. Прочитайте дополнительные сведения ). Врачи также проводят осмотр плода на предмет желтухи. Возникновение желтухи в результате быстрого разрушения эритроцитов и выработки большого количества билирубина весьма вероятно. Билирубин — это желтый пигмент, который придает коже и белкам глаз новорожденного желтый цвет. Слишком высокие уровни билирубина могут нанести вред ребенку. Лечение высоких уровней билирубина можно проводить путем воздействия на новорожденного специальным ярким светом ( фототерапия или «bili lights» фототерапией или «светолечением при желтухе новорожденных» Желтуха — окрашивание кожи и/или белков глаз в желтый цвет в результате повышения уровня билирубина в крови. Билирубин — вещество желтого цвета, которое образуется при разрушении гемоглобина. Прочитайте дополнительные сведения . Очень высокие уровни билирубина в крови могут привести к поражению головного мозга ( билирубиновая энцефалопатия Осложнения желтухи Желтуха — окрашивание кожи и/или белков глаз в желтый цвет в результате повышения уровня билирубина в крови. Билирубин — вещество желтого цвета, которое образуется при разрушении гемоглобина. Прочитайте дополнительные сведенияПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Гемолитическая болезнь новорожденных

Гемолитическая болезнь новорождённого. Звучит страшно, пугающе — особенно в сочетании с трогательным словом «новорожденный». И это действительно тяжелая патология, которая требует срочного медицинского вмешательства. По прогнозам более 90 % детей, получивших своевременное лечение, впоследствии не имеют неврологических нарушений. Поэтому медлить нельзя, нужно вовремя диагностировать и принимать меры.
Поскольку, как правило, ГБН проявляется в первые дни жизни ребёнка, лечение назначают сразу, пожалуйста, доверяйте и не препятствуйте действиям врачей!
Итак, что же это за заболевание — ГБН? Это разрушение эритроцитов новорожденного ребенка антителами его матери. И причина его — несовместимость материнской и детской крови по антигенам красных кровяных клеток (эритроцитов), как правило, по резус-фактору и системе групп крови, и, иногда, по другим факторам крови.
В чем же причина?
Если у матери резус-отрицательная кровь, а у ребёнка резус-положительная, то возникает резус-несовместимость. Из-за этого иммунная система матери эритроциты плода может определить как потенциально опасные, инородные, и начнет вырабатывать антитела против резус-фактора, расположенного на них. Прикрепившись к эритроцитам ребёнка, антитела разрушают их. Причем начинается этот процесс еще в период внутриутробного развития плода и после рождения ребенка продолжается. Если же у плода кровь резус-отрицательная, а у мамы — резус-положительная, то это ситуации не возникает.
Как не пропустить симптомы гемолитической болезни
Пока мама беременна, признаки несовместимости крови никак себя не проявляют ни у матери, ни у плода. А уже после рождения ГБН клинически проявляется по-разному, в зависимости от того, какую форму примет: анемическую, желтушную и отёчную. Бывают также случаи сочетания этих форм. Давайте рассмотрим их отдельно.
1. Анемическая форма. Считается наиболее лёгкой. Ее проявления — бледность кожных покровов, неврологические нарушения, например, слишком продолжительный сон, вялость, апатичность, плохой аппетит, вялый сосательный рефлекс. Кроме того, присутствуют признаки увеличения селезёнки и печени, наблюдающиеся в динамике.
2. Желтушная форма. Наиболее часто встречающаяся форма. Она диагностируется почти в 90 % случаев. При этой форме желтуха самый главный симптом. Желтый оттенок буквально в первые часы жизни приобретает кожа, слизистые оболочки, возможны увеличения печени и селезёнки. От распространенности по телу и интенсивности желтухи определяют степень тяжести желтушной формы. Это определяется визуально по шкале Крамера. Всего степеней пять, при первой поражены лицо и шея, при пятой — уже все тело. Зависит интенсивность желтухи от уровня билирубина, который придает коже жёлтый. Критический уровень этого фермента способен поразить нейроны головного мозга, его структуры, и вызвать серьезного грозного осложнения, биллирубиновой энцефалопатии.
3. Отёчная форма («водянка плода»). Это наиболее тяжёлая форма, чаще всего диагностируемая ещё внутриутробно. Желтушная окраска плодных оболочек, околоплодных вод, пуповины не остался врачами незамеченными. У ребенка с момента рождения отеки по всему телу — подкожные, брюшной полости, грудной клетки. Состояние новорожденного тяжелое. Детям, у которых диагностируется именно эта форма заболевания, требуется интенсивное лечение, в том числе переливание крови.
Сразу после рождения детям, особенно из группы риска, важно определить группу крови. Дети, у которых не совпали группы крови или резус-принадлежности с мамой, первые сутки жизни должны быть осмотрены врачом несколько раз.
Мама может и сама заметить желтушность, также как и чрезмерную бледность слизистых и кожи. В этом случае необходимо незамедлительно сообщить врачу.
ГБН нельзя путать с другими заболеваниями новорождённых:
- наследственные гемолитические или постгеморрагические анемии;
- неиммунная водянка плода;
- различные инфекции и др.
Точную диагностику может провести только врач, не пытайтесь сами поставить диагноз или преуменьшить его важность.
Как лечат ГБН?
В лечении используются два подхода — консервативный и оперативный. К первому относят фототерапию и инфузионную терапию с внутривенными иммуноглобулинами, ко второму — заменное переливание крови. Формы лечения в зависимости от степени тяжести определяют врачи.
Конечно, фототерапия самый эффективный и безопасный метод лечения. В его основе — лечебное воздействие ультрафиолетовых лучей с определенной длиной волны, проникающих через кожу малыша и помогающих образовываться нетоксичной водорастворимой форме билирубина, которая в последствии легко выводится из организма. Как следствие, уровень билирубина в крови ребёнка падает, и организм не страдает от его токсического воздействия.
После постановки диагноза фототерапия проводится «нон-стоп». При этом ребенок теряет много жидкости, и восполняют ее как раз за счет внутривенного введения, частого прикладывания к груди и восполнения питьем.
В качестве побочных эффектов от лечения могут наблюдаться мелкоточечная сыпь и окрашивание мочи, кала и кожи в бронзовый цвет, все это не требует специального лечения, и проходят через некоторое время.
Операция заменного переливания крови проводится при тяжёлых формах гемолитической болезни новорождённых, и выполняется в условиях реанимационного отделения.
Поскольку средняя форма тяжести ГБН встречается довольно часто, мамам необходимо не только полагаться на врачей, но и самим быть внимательным к малышу, наблюдать за ним, особенно если ребенок относится к группе риска по группе крови и резусу. Нельзя списывать все проблемы на «желтушку новорожденных», как ее называют, и игнорировать эти серьезные симптомы.
Профилактика ГБН
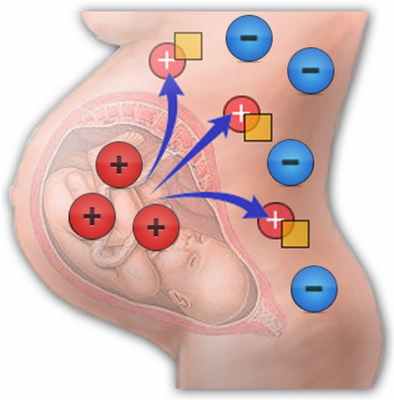
Гемолитическая болезнь новорождённых (ГБН) — патологическое состояние новорождённого, сопровождающееся массивным распадом эритроцитов, является одной из основных причин развития желтухи у новорождённых.
Гемолитическая болезнь новорожденных (morbus haemoliticus neonatorum) - гемолитическая анемия новорожденных, обусловленная несовместимостью крови матери и плода по резус-фактору, группе крови и другим факторам крови. Заболевание наблюдается у детей с момента рождения или выявляется в первые часы и дни жизни.
Гемолитическая болезнь новорожденных, или фетальный эритробластоз, является одним из тяжелых заболеваний детей периода новорожденности. Возникая в антенатальный период, это заболевание может быть одной из причин спонтанных абортов и мертворождений. По данным ВОЗ (1970), гемолитическая болезнь новорожденных диагностируется у 0,5% новорожденных, смертность от нее составляет 0,3 на 1000 детей, родившихся живыми.
Клинические симптомы зависят от формы заболевания.
Отечная форма (или водянка плода) встречается редко. Считается самой тяжелой формой среди других. Как правило, начинает развиваться еще внутриутробно. Часто возникают выкидыши на ранних сроках беременности. Кожные покровы такого новорожденного бледные, воскового цвета. Лицо округлой формы. Тонус мышц резко снижен, рефлексы угнетены. Значительно увеличена печень и селезенка (гепатоспленомегалия). Живот большой, бочкообразный.
Анемическая форма – это наиболее благоприятная форма по течению. Клинические симптомы появляются в первые дни жизни ребенка. Постепенно прогрессирует анемия, бледность кожи и слизистых, увеличение печени и селезенки в размерах. Общее состояние страдает незначительно.
Желтушная форма – наиболее часто встречаемая форма. Основными ее симптомами являются:
- желтуха (желтое окрашивание тканей организма вследствие избыточного накопления в крови билирубина (желчного пигмента) и продуктов его обмена);
- анемия (снижение гемоглобина (красящее вещество крови, переносящее кислород) и красных кровяных клеток в единице объема крови);
- гепатоспленомегалия (увеличение печени и селезенки в размерах).
Формы.
В зависимости от вида иммунологического конфликта выделяют следующие формы:
- гемолитическая болезнь новорожденных (ГБН) вследствие конфликта по резус-фактору;
- гемолитическая болезнь новорожденных (ГБН) вследствие конфликта по группе крови (АВО-несовместимость);
- редкостные факторы (конфликт по другим антигенным системам).
- отечная;
- желтушная;
- анемичная.
По степени тяжести выделяют следующие формы заболевания.
- Легкая форма: диагностируют при наличии умеренно выраженных клинико-лабораторных или только лабораторных данных.
- Среднетяжелая форма: отмечается повышение уровня билирубина в крови, однако билирубиновой интоксикации и осложнений еще нет. Для данной формы заболевания характерна желтуха, появившаяся в первые 5-11 часов жизни ребенка (в зависимости от резус-конфликта или АВ0-конфликта), уровень гемоглобина в первый час жизни менее 140 г/л, уровень билирубина в крови из пуповины более 60 мкмоль/л, увеличенные размеры печени и селезенки.
- Тяжелая форма: к ней относится отечная форма болезни, наличие симптомов поражения ядер головного мозга билирубином, расстройства дыхания и сердечной функции.
Профилактика гемолитической болезни у новорожденных .
Основные принципы профилактики гемолитической болезни новорожденных заключаются в следующем.
Во-первых, учитывая большое значение предшествующей сенсибилизации в патогенезе гемолитической болезни новорожденных, к каждой девочке следует относиться как к будущей матери, в связи с чем проводить гемотрансфузии девочкам нужно только по жизненным показаниям.
Во-вторых, важное место в профилактике гемолитической болезни новорожденных отводится работе по разъяснению женщинам вреда аборта. Для предупреждения рождения ребенка с гемолитической болезнью новорожденных всем женщинам, имеющим резус-отрицательный фактор крови, в первый день после аборта (или после родов) рекомендуется введение анти-О-глобулина в количестве 250-300 мкг, который способствует быстрой элиминации эритроцитов ребенка из крови матери, предотвращая синтез резус-антител матерью.
В-третьих, беременных с высоким титром антирезус-антител госпитализируют на 12-14 дней в дородовые отделения в сроки 8, 16, 24, 32 нед, где им проводят неспецифическое лечение: внутривенные вливания глюкозы с аскорбиновой кислотой, кокарбоксилазой, назначают рутин, витамин Е, глюконат кальция, кислородную терапию; при развитии угрозы прерывания беременности назначают прогестерон, эндоназальный электрофорез витаминов В1, С. За 7-10 дней до родов показано назначение фенобарбитала по 100 мг три раза в день.
В-четвертых, при нарастании у беременной женщины титров антирезус-антител родоразрешение проводится досрочно на 37-39-й неделе путем операции кесарева сечения.

Обновлённый график приема граждан в комитете здравоохранения Волгоградской области председателем комитета здравоохранения Волгоградской области, первым заместителем председателя комитета здравоохранения Волгоградской области и заместителями председателя комитета здравоохранения Волгоградской области.
Поздравляем всех вас и принимаем поздравления с нашим профессиональным праздником - Днём медицинского работника!
01.06.2022 - 1 июня - Международный день защиты детей, приходящийся на первый день лета - один из самых старых международных праздников.
Гемолитическая болезнь новорожденного
Гемолитическая болезнь новорожденного – заболевание, возникающее в результате несовместимости крови матери и ребенка по некоторым антигенам. Чаще всего, заболевание развивается в результате резус конфликта или конфликта по системе АВО.
Существуют три основных вида резус-фактора: антигены D (Rh), C (Rh 1) и E (Rh II); и три разновидности антигена Hr: d, c, e. Наиболее выраженными антигенными свойствами обладает фактор D. Из Hr-факторов большей способностью вызывать образование антител отличается фактор с.
Конфликт вследствие изосерологической несовместимости матери и плода чаще всего развивается по эритроцитарным антигенам Rh-Hr и АВО. Известно, что проникновение небольшого количества эритроцитов плода в кровь матери может происходить даже через неповрежденную плаценту. Этому способствуют мелкие травмы ворсин, кровоизлияния и другие повреждения плаценты, в том числе инфекционные, повышающие ее проницаемость. При сенсибилизации предшествующими трансфузиями резус положительной крови гемолитическая болезнь может развиться у ребенка от первой беременности и иметь тяжелое течение.
Прямая зависимость между степенью сенсибилизации матери и тяжестью гемолитической болезни ребенка существует не всегда. В ряде случаев при низком титре антител в крови матери и ребенка может развиться тяжелое заболевание. На степень выраженности иммунного конфликта влияет наличие экстрагенитальных заболеваний у матери, эндокринной патологии. Углубляет течение иммунологического конфликта патология второй половины беременности (гестоз).
Распад эритроцитов, повреждение функции печени, почек, головного мозга наступают в результате образования неполных антител. При образовании полных антител развивается тромбоз капилляров и ишемический некроз тканей. Усиленный распад эритроцитов вызывает повышение уровня непрямого билирубина в плазме крови плода. Тяжесть состояния плода возрастает с развитием гемической гипоксии, вследствие снижения фетального гемоглобина. У новорожденных в первые дни жизни активность ферментов печени еще низкая, и, даже, физиологический гемолиз приводит к накоплению в крови повышенного количества свободного билирубина (физиологическая гипербилирубинемия) и к, так называемой, физиологической желтухе новорожденных. При гемолитической болезни, когда интенсивный гемолиз наслаивается на пониженную способность печени трансформировать билирубин, происходит патологическое накопление в крови новорожденного свободного непрямого билирубина. В клетках нервной системы билирубин проявляет свое токсическое действие, нарушая процессы клеточного дыхания. Это приводит к расстройству функции центральной нервной системы, т.е. к развитию клинических симптомов билирубиновой энцефалопатии (ядерная желтуха), в результате чего могут наступить стойкие неврологические нарушения, сохраняющиеся на всю жизнь, или смерть ребенка.
Течение беременности отличается большим числом осложнений, к которым относятся невынашивание за счет увеличения частоты самопроизвольных выкидышей (13%), преждевременных родов (10%), анемия, гестоз, кровотечения в послеродовом периоде. Повышается число гнойно-септических заболеваний у матери и новорожденного.
Гемолитическая болезнь имеет следующие варианты течения: гемолитическая анемия без желтухи и водянки, гемолитическая анемия с желтухой, гемолитическая анемия с желтухой и водянкой.
Антенатальная диагностика. У всех беременных женщин с резус-отрицательной принадлежностью крови определяют наличие и титр антирезусных антител, которые относятся к классу глобулинов М, G, A. Титр антител определяют в динамике, до 32 недель – 1 раз в месяц, с 32 до 35 недели – 1 раз в 2 недели, затем еженедельно. У беременных с (О)I группой крови при иногруппной крови мужа проводят исследование крови на наличие групповых иммунных антител.
Широкое применение в дородовой диагностике гемолитической болезни находит ультразвуковое сканирование. Оно позволяет следить за ростом и развитием плода в динамике. Появление двойного контура головки, гепатоспленомегалии, асцита свидетельствует о наличии отечной формы гемолитической болезни. О степени тяжести гемолитической болезни можно судить на основании ультразвуковой оценки плаценты.
Для функциональной оценки плаценты и фето-плацентарного комплекса можно исследовать пролактин (при гемолитической болезни уровень его повышается) и эстриол (уровень его снижается).
Большую информацию о состоянии плода и течении гемолитической болезни дает исследование околоплодных вод, полученных путем амниоцентеза. Определяют оптическую плотность вод, содержание общего белка, группу крови, титр антител, пол ребенка.
Лечение гемолитической болезни во время беременности заключается в проведении десенсибилизирующей терапии. В качестве десенсибилизирующей терапии можно использовать трансплантацию кожного лоскута мужа, который играет роль отвлекающего иммунологического фактора: гуморальные антитела фиксируются на антигенах трансплантата. Со второй половины беременности спектр лечебных мероприятий расширяется. Для элиминации резус-антител из крови матери можно проводить плазмаферез, гемосорбцию. В последние годы разработан метод вливания отмытых эритроцитов D (1) группы в брюшную полость плода или в пупочную вену (путем кордоцентеза под контролем УЗИ). Пупочная вена хорошо визуализируется с 28 недель беременности. С этого же срока назначаются кортикостероиды.
В постнатальном периоде лечение направлено на борьбу с гипербилирубинемией и предотвращение развития билирубиновой энцефалопатии. Для этого используют заменное переливание крови, гемосорбцию. Кормление детей с гемолитической болезнью грудное вскармливание можно начинать не ранее 5-10 дня жизни. Дети, получившие своевременное лечение, в дальнейшем, развиваются хорошо. При развитии ядерной желтухи в дальнейшем обнаруживается органическое поражение центральной нервной системы, отставание в психическом развитии.
В настоящее время, единственным методом профилактики изосенсибилизации беременных с резус-отрицательной кровью является введение антисенсибилизирующей сыворотки в ближайшие 24 часов после родов, искусственных и самопроизвольных абортов и внематочной беременности.
Гемолитическая болезнь плода
Гемолитическая болезнь плода и новорождённого (синоним — эритробластоз плода) классифицируется по 3 степеням в зависимости от тяжести гемолитической анемии и способности плода ее компенсировать без развивающихся поражений печени, портальной обструкции и генерализованного отёка.
Выделяют гемолитическую болезнь лёгкой степени (50%), средней степени (25–30%) и тяжелой степени (20–25%).
Гемолитическая болезнь плода в подавляющем большинстве случаев является следствием резус-сенсибилизации беременной.
Как это происходит?
Первичным ответом иммунной системы матери на попадание в кровоток резус-антигенов является выработка IgM-антител, которые не проникают через плацентарный барьер к плоду из-за большой молекулярной массы. Первичный иммунный ответ после попадания D-антигена в кровоток матери проявляется через определенное время, которое составляет от 6 нед до 12 мес. Именно поэтому большинство резус-отрицательных женщин, как правило, благополучно вынашивают свою первую беременность. При повторном попадании резус-антигенов в сенсибилизированный организм матери происходит быстрая и массивная продукция IgG, которые вследствие низкой молекулярной массы способны проникать через плацентарный барьер. В половине случаев для развития первичного иммунного ответа достаточно попадания 50–75 мл эритроцитов, а для вторичного — 0,1 мл.
Проходя через плацентарный барьер, резус-антитела разрушают эритроциты плода, вызывая гемолитическую анемию и образование в большом количестве непрямого билирубина, что вызывает желтуху. В результате возникает компенсаторное экстрамедуллярное кроветворение, очаги которого локализуются преимущественно в печени плода и неизбежно приводят к нарушению её функций. Развиваются портальная гипертензия, гипопротеинемия, водянка плода, т.е. комплекс нарушений, называемый эритробластозом плода. Это состояние требует лечения плода внутриутробно, либо родоразрешения и лечения новорожденного, если срок беременности и возможности неонатальной службы позволяют подобное лечение провести.
Ведение резус-иммунизированных (сенсибилизированных) беременных
При ведении резус-сенсибилизированных беременных крайне важна информация о предыдущих детях или исходах предыдущих беременностей. Особый акцент ставится на тяжести гемолитической болезни у предыдущего ребёнка.
- В связи с возрастающим риском для плода при последующей беременности важно выяснить, на каком гестационном сроке проявились признаки гемолитической болезни у предыдущего ребёнка и тяжесть гемолитической болезни новорождённого.
- Особенности терапии предыдущего ребёнка, в частности, проводилось ли заменное переливание крови (сколько раз) или фототерапия, косвенно указывают на степень гипербилирубинемии и анемии.
При появлении и нарастании титра резус-антител особое значение приобретают неинвазивные методы оценки тяжести состояния плода:
УЗИ и допплерометрия.
Доплерометрия. В настоящее время для оценки тяжести анемии у плода с 20 недель используется допплерометрический метод, который являясь неивазивным, имеет определяющее значение при выборе тактики ведения сенсибилизированной беременной.
При анемии отмечается значительное повышение скорости кровотока в средней мозговой артерии, которое коррелирует с тяжестью анемии у плода.
Ультразвуковая диагностика. Наиболее точно при УЗИ ставится диагноз отечной формы гемолитической болезни плода.
При выраженной водянке плода отмечают:
- гидроперикард (один из ранних признаков);
- асцит и гидроторакс в сочетании с многоводием (очень неблагоприятный прогностический признак);
- кардиомегалию;
- отёк кожи головы (особенно выражен) и кожи конечностей;
- плохую сократимость и утолщение стенок желудочков сердца;
- увеличение эхогенности кишечника из-за отёка его стенок;
- гипертрофию и утолщение из-за отёка плаценты (структура плаценты гомогенная);
- необычную позу плода, известную как «поза Будды», при которой позвоночник и конечности плода отведены от раздутого живота;
- общее снижение двигательной активности, которое характерно для плода, страдающего тяжёлой гемолитической болезнью.
Тактика ведения беременности при гемолитической болезни плода
В гестационный срок менее 33 недель при наличии у пациентки допплерометрических признаков тяжелой анемии плода, либо проявлений отечной формы гемолитической болезни плода, должно быть предпринято родоразрешение либо внутриутробное переливание крови плоду (в зависимости от возможностей клиники).
В сроках более 33 недель при аналогичных показателях, как правило, принимается решение о досрочном оперативном родоразрешении и переливании крови новорожденному.
Окончательное решение должно быть принято на основании оценки зрелости лёгких плода, данных акушерского анамнеза и показателей гематокрита, гемоглобина, билирубина в крови плода и возможностей перинатальной службы.
Внутриутробное переливание крови плоду проводится в Центре в течение 8 лет.
Внутрисосудистое внутриуробное переливание крови плоду
Является методом выбора в связи с меньшим риском осложнений и возможностью контроля над тяжестью анемии и эффективностью лечения. Кроме того, при данной методике интервал между трансфузиями составляет 1,5-2 недели и роды могут быть отсрочены до достижения плодом более зрелого гестационного возраста.
Бригада специалистов состоит: из врача функциональной диагностики, врача акушера-гинеколога, анестезиолога, гемотрансфузиолога.
Техника. Под контролем УЗИ определяют положение плода и место пункции вены пуповины. Иглой 20-го или 22-го калибра трансабдоминально под контролем УЗИ пунктируют пупочную вену недалеко от места отхождения её от плаценты. Перед внутрисосудистой гемотрансфузией проводится кордоцентез и осуществляется забор крови плода для определения предтрансфузионного гематокрита плода.
Объем донорской крови, необходимый для переливания, рассчитывается индивидуально с учетом предполагаемой массы плода, гематокрита крови плода, гематокрита крови донора и фетоплацентарного объема крови, который соответствует сроку беременности.
Гемотрансфузию проводят с начальной скоростью 1–2 мл/мин. До и после гемотрансфузии эритроцитной массы, обедненной лейкоцитами и тромбоцитами определяют гематокрит плода. Конечный гематокрит определяет адекватность гемотрансфузии.
Желательный конечный гематокрит (после трансфузии) — 45%. При тяжёлой анемии плода с гематокритом ниже 30% трансфузии позволяют поддерживать гематокрит на уровне, близком к нормальному для данного гестационного возраста (45–50%).
Требования к эритроцитной массе: группа крови 0, резус-отрицательная, тестированная и негативная на вирус гепатита В, С, цитомегаловирус и ВИЧ, совместимая с матерью и плодом, отмытая в физиологическом растворе для сведения к минимуму риска вирусного заражения. Интервал между трансфузиями зависит от посттрансфузионного гематокрита и составляет в среднем около 1,5- 2 недель.
Внутрисосудистое внутриутробное переливание крови плоду обеспечивает:
- подавление продукции фетальных эритроцитов (в ответ на меньшее количество резус-положительных клеток снижается стимуляция материнской иммунной системы);
- пролонгирование беременности до более зрелого гестационного возраста плода и предотвращение осложнений, связанных с глубокой недоношенностью.
Роды должны быть предприняты только тогда, когда риск, связанный с преждевременными родами, меньше риска, связанного с внутриуробным переливанием крови плоду, обязательно после проведения профилактики респираторного дистресс-синдрома плода. В типичных случаях это происходит к 33 неделе гестации. Кесарево сечение является оптимальным методом родоразрешения при водянке и тяжёлой анемии у плода, когда имеется высокий риск нарушения его состояния в родах. Во время родов должна присутствовать неонатальная бригада, имеющая в своем распоряжении кровь для заменного переливания.
В целом, мы располагаем опытом многократных внутриутробных переливаний крови плоду с последующим успешным родоразрешением и выхаживанием новорожденных.
Читайте также:
- Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
- Признаки трепетания и фибрилляции желудочков на ЭКГ
- Инфантильная эзотропия - сходящееся косоглазие
- МРТ при периферическом нейролимфоматозе
- Влагалище. Менструальный цикл. Что такое менструации?
