Генитально-тазовая боль/нарушение проникновения
Добавил пользователь Дмитрий К. Обновлено: 09.01.2026
Генитально-тазовая боль/боль при проникновении включает непроизвольное сокращение мышц тазового дна при попытке проникновения во влагалище или когда оно уже произошло (синдром levator ani, или вагинизм), боль, которая возникает во время глубокого проникновения (диспареуния) или локализуется в преддверии (спровоцированная вестибулодиния), тревога по поводу попыток проникновения или трудности при половом акте.
У женщин с генитально-тазовой болью/болью при проникновении обычно отмечаются нарушение возбуждения и/или оргазма.
Этиология
Поверхностная боль в области вульвы может быть результатом провоцированной вестибулодинии, мочеполового синдрома менопаузы, дерматологических заболеваний (например, склерозирующий лишай Склероатрофический лишай Склероатрофический лишай – это воспалительный дерматоз неизвестной этиологии, возможно, аутоиммунного характера, обычно поражающий аногенитальную область. Самым ранним признаком является хрупкость. Прочитайте дополнительные сведения , вагинит, абсцесс бартолиновой железы, лучевой фиброз, послеоперационное сужение влагалища или рецидивирующее разрывание задней четверки.
Провоцируемая вестибулодиния (ПВД) может быть первичной или вторичной:
Первичная: присутствует с первой попытки проникновения (будь то путем введения тампона, осмотра с помощью зеркала или полового акта)
Вторичная: Развивается у пациентов, которые ранее чувствовали себя комфортно и не испытывали болезненность при проникновении
Глубокая диспареуния может быть вызвана повышенным тонусом мышц тазового дна, а также заболеваниями матки и яичников (например, фибромиомой Фибромиомы матки Миома матки – это доброкачественная опухоль гладкомышечного происхождения. Фибромиомы часто бывают причиной патологических маточных кровотечений, тазовых болей и симптомов сдавления, дизурических. Прочитайте дополнительные сведенияТравма или сексуальное насилие в анамнезе могут также способствовать развитию генитально-тазовой боли/боли при проникновении.
Термин синдром levator ani все чаще используется для замены термина "вагинизм", поскольку симптомы вагинизма, как правило, являются результатом дисфункции мышцы levator ani. Синдром levator ani может сочетать в себе болевую и эмоциональную составляющие. Это расстройство может быть первичным, возникающим с первой попытки полового акта, или вторичным, возникающим после периода безболезненных сексуальных контактов.
Клинические проявления
Женщины с первичной провоцированной вестибулодинией сообщают, что боль возникла во время первой попытки проникновения. Многие впервые отмечают боль в подростковом возрасте, когда в первый раз пробуют использовать тампон. Они могут сообщить, что никогда не могли иметь комфортного полового акта. Часто пациенты описывают боль как жгучую или колющую боль от введения чего-либо во влагалище. Женщины с вторичной ПВД имеют схожие симптомы, однако они сообщают о возникновении симптомов после периода сексуальной активности, которая не сопровождалась болью.
У женщин с болью при прникновении/попытке проникновения во влагалище может развиться фобия, а также желание избежать проникновения. Они могут испытывать сильный страх и беспокойство перед или во время проникновения. Когда женщина ожидает, что боль при контакте повторится, в результате мышцы сокращаются, что делает попытку сексуального контакта еще более болезненной. Тем не менее, большинству женщин с этим расстройством непенетративная сексуальная активность приносит удовольствие.
Невозможность полового акта может осложнить отношения с партнером. Женщины могут испытывать стыд, смущение, неадекватность или депрессию. Это вызывает значительный стресс для женщин, которые хотят забеременеть.
Диагноз
Клинические критерии (Диагностическое и статистическое руководство по психическим расстройствам, пятое издание (Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition [DSM-5])
Диагностика генитально-тазовой боли/нарушения проникновения основывается на симптомах и результатах гинекологического осмотра, который может обнаружить или исключить физические аномалии.
Обследование сосредоточено на проверке всей поверхности вульвы, (в том числе складок между малыми и большими половыми губами [например, на предмет трещин, характерных для хронического кандидоза]), а также клиторального капюшона, наружного отверстия уретры, девственной плевы, отверстий протоков крупных вестибулярных желез (выявление атрофии, признаков воспаления и патологических поражений кожи, требующих проведения биопсии).
Для локализации боли пациентки может быть использован влажный ватный тампон. Провоцируемая вестибулодиния проявляется болью, которая появляется при пальпации преддверия. Боль может возникать вдоль всего преддверия (ориентация на 1 - 11 часов) или иногда только кзади (ориентация от 4-8 часов). Нарушение функции тазового дна может наблюдаться даже тогда, когда поражена только задняя часть преддверия.
Затем проводят пальцевое обследование для выявления гипертонуса тазового дна, который можно выявить при пальпации мышц, поднимающих задний проход. Мочеиспускательный канал и мочевой пузырь также должны быть пропальпированы спереди для выявления аномальной болезненности. Осмотр в зеркалах может быть проведен для оценки состояния шейки матки, а пальпация матки и яичников при бимануальном исследовании может помочь определить причины более глубокой боли.
Обследование может иногда быть затруднено вследствие боли и/или ожидания боли. У многих женщин с синдромом леватора невозможно провести осмотр в зеркалах и бимануальную часть исследования. Врачу необходимо разъяснять женщине каждый шаг обследования, чтобы помочь ей расслабиться и получить как можно больше информации от обследования.
Диагностика генитально-тазовой боли/боли при проникновении основана на конкретных критериях DSM-5. Критерии требуют сохранения или рецидива одного или нескольких из следующих признаков:
Выраженная вульвовагинальная или тазовая боль во время полового акта или при попытке проникновения
Выраженный страх или беспокойство по поводу вульвовагинальной или тазовой боли в ожидании, во время или из-за проникновения во влагалище
Выраженное напряжение мышц тазового дна при попытке влагалищного проникновения
Симптомы должны присутствовать в течение ≥ 6 месяцев и вызывать у женщины выраженный дискомфорт. Кроме того, для подтверждения диагноза генитально-тазового болевого синдрома/расстройства проникновения нужно, чтобы сексуальную дисфункцию не можно было объяснить наличием другого заболевания, серьезным дистрессом в отношениях (например, насилием со стороны близких родственников), или другими серьёзными стрессовыми факторами или использованием веществ или лекарств.
Лечение
Лечение причины, когда это возможно (например, местное применение эстрогенов при атрофическом вагините)
Желательно просвещение пациенток относительно причин хронической боли и ее влияния на сексуальность
Физиотерапия тазового дна
Лечение болей при проникновении/попытке проникновения во влагалище часто включает следующее:
Поощрение и обучение пар развить удовлетворение от секса без проникновения
По возможности, коррекцию первичного физического заболевания, способствующего боли ( эндометриоза Лечение При эндометриозе функционирующая ткань эндометрия имплантируется в таз за пределами полости матки. Симптомы зависят от локализации и могут включать дисменорею, диспареунию, бесплодие, дизурию. Прочитайте дополнительные сведения , склерозирующего лишая Лечение Склероатрофический лишай – это воспалительный дерматоз неизвестной этиологии, возможно, аутоиммунного характера, обычно поражающий аногенитальную область. Самым ранним признаком является хрупкость. Прочитайте дополнительные сведения , врожденных аномалий, лучевого фиброза)
Лечение сопутствующего гипертонуса тазовых мышц
Лечение сопутствующих расстройств сексуального интереса/возбуждения
Местные эстрогены Гормональная терапия Менопауза – физиологическое или ятрогенное прекращение менструаций (аменорея) вследствие снижения функции яичников. Проявления могут включать приливы, ночную потливость, нарушение сна и мочеполовой. Прочитайте дополнительные сведения полезны при генитоуринарном синдром в менопаузе, атрофическом вагините и рецидивирующих разрывах задних четвероногих. Эстрогены местного применеия, интравагинальный прастерон (препарат ДГЭА) или оспемифен (селективный модулятор рецептора эстрогена [SERM]) могут быть эффективны у женщин с диспареунией вследствие дистрофии вульвы или генитоуринарного синдрома в менопаузе.
Данные по оптимальному лечению генитально-тазовой боли/боли при проникновении ограниченны, в настоящее время используется много подходов, в зависимости от конкретной картины.
Первичный подход всегда состоит в напоминании о необходимости соблюдения гигиены вульвы, включая ношение хлопкового белья в течение дня, подмывание мягким мылом и отказ от спринцеваний и безрецептурных вагинальных дезодорантов. Если во время полового акта используется лубрикант, он должен быть без запаха и на водной основе.
Физиотерапия тазового дна часто может принести пользу женщинам с генитально-тазовой болью/расстройством проникновения; она включает в себя тренировку мышц тазового дна, иногда с биологической обратной связью, для обучения расслаблению тазовых мышц. Другие методы лечения включают мобилизацию мягких тканей и миофасциальное расслабление, давление на триггерные зоны, электростимуляцию, повторную тренировку мочевого пузыря и кишечника, а также терапевтическую ультрасонографию.
В продаже имеются рецептурные и безрецептурные устройства для саморасширения, для женщин с генитально-тазовой болью/расстройством проникновения, которые имеют плотные тазовые мышцы, способствующие болезненному половому акту. Было установлено, что саморасширение в присутствии терапевта и партнера женщины в комбинации с психотерапией, позволяет женщинам с синдромом levator ani чаще вступать в половые отношения ( 1 Справочные материалы по лечению Генитально-тазовая боль/боль при проникновении включает непроизвольное сокращение мышц тазового дна при попытке проникновения во влагалище или когда оно уже произошло (синдром levator ani, или. Прочитайте дополнительные сведения ).
Синдром Levator ani (ранее - вагинизм) можно лечить с помощью постепенной десенсибилизации; женщине нужно постепенно научить себя касаться сначала области рядом с входом во влагалище, затем входа во влагалище, а затем ввести палец внутрь. Каждая стадия развития начинается только тогда, когда женщина чувствует себя комфортно на предыдущем этапе.
Женщине следует ежедневно касаться себя как можно ближе к входу во влагалище, разводя половые губы пальцами. (Когда опасение и беспокойство от контакта с входом во влагалище уменьшатся, женщине будет легче пройти физикальное исследование).
Женщина вводит палец через девственную плеву; толкание или давление во время введения увеличивают отверстие и облегчают вход.
Женщина вводит вагинальные конусы, размер которых постепенно и постоянно увеличивается; оставление конуса внутри на 10–15 минут помогает перивагинальным привыкнуть к мягкому увеличению давления без рефлекторного сокращения.
Затем женщина позволяет своему партнеру помочь ей вставить конус во время сексуального контакта, чтобы убедиться, что он может удобно войти, когда она сексуально возбуждена.
Паре следует начать практиковать пенильную стимуляцию вульвы во время половой игры, чтобы женщина привыкла к ощущению пениса на вульве.
Наконец, женщина вводит пенис партнера во влагалище частично или полностью. Она может чувствовать себя более уверенной, находясь в позиции сверху.
Терапия первой линииПВД включает физиотерапию тазового дна, поскольку часто при ней присутствует гипертонус мышц тазового дна.
Может помочь применение гормонального крема для наружного применения, при использовании его в течение нескольких месяцев. Например, крем для наружного применения или гель, содержащий 0,01% эстрадиола и 0,1% тестостерона, может быть нанесен на преддверие влагалища каждую ночь или дважды в день. Местные эстрогены Гормональная терапия Менопауза – физиологическое или ятрогенное прекращение менструаций (аменорея) вследствие снижения функции яичников. Проявления могут включать приливы, ночную потливость, нарушение сна и мочеполовой. Прочитайте дополнительные сведения рекомендуют пациенткам с генитоуринарным синдромом в менопаузе и с рецидивирующими разрывами задней спайки.
Топический гель с лидокаином также можно наносить перед активностями, которые вызывают дискомфорт во время полового акта; этот гель следует использовать только в течение короткого времени.
Топические эстрогены, интравагинальный прастерон (препарат ДГЭА) или оспемифен (селективный модулятор рецептора эстрогена [СМРЭ]) могут быть полезны для женщин с диспареунией из-за мочеполового синдрома при менопаузе.
Трициклические антидепрессанты, которые часто используют для лечения хронических болевых расстройств, являются препаратами 2-ой линии терапии ПВД. Амитриптилин и нортриптилин являются наиболее часто используемыми трициклическими антидепрессантами, их прием следует начинать с низких доз и проводить постепенную титрацию.
Различные местные препараты, содержащие комбинации габапентина и амитриптилина, также могут быть эффективными и при непосредственном нанесении на преддверье влагалища и имеют меньше системных побочных эффектов.
Инъекции ботулинического токсина типа А в мышцы тазового дна, используются для лечения синдрома леватора и спровоцированной вестибулодинии, но обычно используются только для краткосрочного лечения рефрактерных случаев.
Вестибулэктомия (удаление тканей преддверия влагалища) выполняется не часто, но может рассматриваться в каждом конкретном случае. Женщины с первичной СВД (спровоцированная вестибулодиния), как правило, являются лучшими кандидатами для этой хирургической процедуры.
Справочные материалы по лечению
Ter Kuile MM, Melles R, de Groot HE, et al: Therapist-aided exposure for women with lifelong vaginismus: A randomized waiting-list control trial of efficacy. J Consult Clin Psychol 81 (6):1127–1136. 2013. doi: 10.1037/a0034292 Epub 2013 Sep 23.
Основные положения
Урогенитальная боль/пенетрационное расстройство характеризуется непроизвольным сокращением мышц тазового дна, болью, которая возникает во время влагалищного входа и/или глубокого проникновения, беспокойством по поводу этого проникновения и трудностями при половом контакте.
Тщательно осмотрите вульву и проведите гинекологический осмотр, для того чтобы локализовать боль и определить первопричинное заболевание.
Рекомендуйте пациентке физиотерапию мышц тазового дна, поскольку она полезна почти всем женщинам, страдающим от генитально-тазовых болей.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Обзор сексуальной функции и ее расстройствах у женщин (Overview of Female Sexual Function and Dysfunction)
Генитально-тазовая боль/нарушение проникновения
ФГБНУ «Научный центр неврологии»
ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России
ФГБНУ «Научно-исследовательский институт глазных болезней»
ФГАОУ ВО «Балтийский федеральный университет им. Иммануила Канта» Минобрнауки России
ФГБУ «Национальный медицинский исследовательский центр реабилитации и курортологии» Минздрава России
ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П.Павлова» Минздрава России
Генитальные болевые синдромы и сексуальные болевые расстройства
Журнал: Российский журнал боли. 2021;19(4): 60‑64
Генитальные болевые синдромы и сексуальные болевые расстройства в структуре хронической тазовой боли представляют собой актуальную междисциплинарную медицинскую проблему. Неоднозначность диагностических критериев, многофакторность патогенеза, отсутствие фенотипирования ряда патологий по классификации UPOINT требуют более тщательного междисциплинарного и персонифицированного подхода к вопросам диагностики и лечения.
Дата принятия в печать:
Генитальные болевые синдромы и сексуальные болевые расстройства в структуре хронической тазовой боли (СХТБ) представляют собой актуальную медицинскую проблему. Неоднозначность диагностических критериев, многофакторность патогенеза, отсутствие фенотипирования ряда патологий по классификации UPOINT требуют междисциплинарного и индивидуального подхода к вопросам диагностики и лечения.
Наиболее приемлемой в отношении хронической тазовой боли (ХТБ) представляется классификация UPOINT, состоящая из 6 доменов: мочевого, психосоциального, органоспецифического, инфекционного, неврологического и мышечно-спастического [1]. Каждый домен имеет свои диагностические критерии. В 2015 г. V. Magri и соавт. на основании результатов европейского исследования была предложена модификация классификации UPOINTS, которая включает дополнительный 7-й домен для оценки нарушений сексуальной функции [2]. Включение домена сексуальной дисфункции в алгоритм диагностики ХТБ расширяет круг патофизиологических механизмов различных болевых синдромов. По сути своей UPOINTS — широкий спектр симптомов, которые необходимо выявлять у пациентов. Совокупность доменов, превалирование того или иного домена позволяют определить стратегию лечения ХТБ [3].
Частыми причинами боли у пациенток гинекологического профиля являются эндометриоз, воспалительный процесс и венозный застой крови в органах малого таза [4, 5].
В ряде случаев ХТБ связана со спаечным процессом. Международным обществом по изучению спаечного процесса (International Adhesion Society — IAS) предложен термин «комплексный абдоминально-тазовый и болевой синдром» (complex abdomino-pelvic and pain syndrome — CAPPS), объединяющий осложнения спаечного процесса (боль в брюшной полости, приступы спаечной кишечной непроходимости) и ХТБ [6].
Синдром ХТБ в гинекологии проявляется генерализованным вагинальным и локальными вульварным, вестибулярным и клиторальным болевыми синдромами. В рамках сексуальных болевых расстройств рассматривается диспареуния и вагинизм.
Вульводиния — это хроническое состояние дискомфорта в области вульвы продолжительностью не менее 3 мес. Международное общество по изучению вульвовагинальной болезни (International Society for the Study of Vulvovaginal Disease — ISSVD) определяет вульводинию как дискомфорт в области влагалища в виде постоянного жжения или покалывания при отсутствии клинически значимых нарушений [7].
Частота диагностики вульводинии среди женщин детородного возраста составляет от 10 до 28% [8]. В 2014 г. исследование, проведенное B. Harlow и соавт., показало, что у женщин в возрасте от 18 до 40 лет жжение во влагалище и/или боль при половом акте, сохраняющиеся в течение 3 мес и более, приводили к трудностям в сексуальной жизни [9]. Женщины с вульводинией часто испытывают трудности в семейных взаимоотношениях из-за невозможности вступить в половой контакт [10]. Подсчитано, что ежегодное экономическое бремя вульводинии в США составляет $31—72 млрд [11]
Выделяют генерализованную (распространенную) вульводинию и локализованную вульводинию (например, вестибулодинию, клитородинию). Обе формы могут возникать самопроизвольно или быть следствием прикосновения или давления. Болевой синдром может возникать во время полового акта, физических упражнений или во время отдыха.
Одним из самых спорных на сегодняшний день является вопрос, есть ли зависимость между урогенитальными инфекциями (бактериальным вагинозом, кандидозом, трихомониазом, инфекциями мочевых путей) и генитальными болевыми синдромами. A. Sarma и соавт. (1999) отвечают на этот вопрос утвердительно, отмечая высокую положительную корреляцию между бактериальным вагинозом, вагинальным кандидозом и вульводинией [12]. Роль оральных контрацептивов, инфекций, передаваемых половым путем, и бактериального вагиноза в развитии диспареунии и вульводинии подробно описана в работе K. Edgardh и M. Abdelnoor (2003) [13]. Однако связь между инфекциями, передаваемыми половым путем, применением оральных контрацептивов и генитальными болевыми синдромами не была доказана. В 2007 г. K. Edgardh и M. Abdelnoor пришли к заключению, что бактериальный вульвовагинит предшествует развитию вульводинии [14]. Исследование R. Nguyen (2009) показало, что генитальная папилломавирусная инфекция, трихомониаз, инфекция мочевых путей, вагинальный кандидоз являются факторами повышенного риска развития вульводинии [15]. Более сдержанную позицию в этом вопросе занимают C. Morin и соавт. (2000), пришедшие к заключению, что генитальная папилломавирусная инфекция часто ассоциируется с локальной и генерализованной вульводинией, но не является причиной ее развития [16].
Некоторые авторы полагают, что особое место в развитии вульводинии и диспареунии занимает эндогенный микробиоценоз (вагинальная микробиота) [17].
Довольно редкой причиной вульводинии является аллергическая реакция у женщин на семенную жидкость [18].
Коморбидность болезненного мочевого пузыря, инфекций мочевых путей и вульводинии обнаружена в исследованиях B. Kahn и соавт. (2010) и Y. Sun и B. Harlow (2019) [19, 20].
Вульводиния может быть ятрогенной — после ряда хирургических вмешательств (эпизиотомии, кольпорафии, радикальной операции по поводу рака шейки матки или рака вульвы). Лучевая терапия при онкогинекологических заболеваниях в ряде случаев приводит к фиброзу влагалища, способствуя расстройствам генитального возбуждения, вульводинии, а также поверхностной и глубокой диспареунии.
В зарубежной литературе имеются данные в отношении генитальной и сексуальной боли у женщин с обрезанием женских половых органов (female genital cutting — FGC) [21]. Подобные вмешательства описаны в рамках культурных обычаев некоторых стран и представляют собой социокультурную и медицинскую проблему. Результаты исследований показывают, что у женщин, перенесших FGC, отмечаются диспареуния, снижение либидо, генитальные болевые синдромы. Однако, несмотря на гигиенические, эстетические и медицинские проблемы, в ряде стран продолжают поддерживаться практики FGC, которая опирается на мифы и религиозные заблуждения [22].
Низкий уровень эстрогенов также может быть причиной вульводинии у женщин в постменопаузальном периоде, при преждевременной менопаузе и вторичной аменорее [23].
В исследовании C. Lecaliar и соавт. (2013) вульводиния диагностирована у 71% женщин в постменопаузальном периоде. Анализ данных анамнеза показал, что жалобы на генитальную боль и диспареунию в период менопаузы отмечались в 60% случаев. Гормональную терапию (местные и пероральные формы эстрогенов) получали 86% женщин; несмотря на проведение указанной терапии, болевой синдром сохранялся. При гистологическом исследовании тканей вульвы женщин с генитальными болевыми синдромами в постменопаузальном периоде выявлены распространенная лимфоцитарная инфильтрация и незначительная невральная гиперплазия [24]. Исследование гормонального статуса у женщин с вульводинией показало высокие корреляционные связи хронической боли со снижением уровней эстрадиола (E2) и дегидроэпиандростерона (DHEA-S) и повышением уровня тестостерона [25].
Теория клеточного воспаления как ноцицептивного механизма также рассматривается в качестве патогенетического фактора при вульводинии. Данные J. Bornstein и соавт. (2004) подтверждают роль пролиферации тучных клеток в образцах ткани вульвы в развитии вульводинии [26]. Впрочем, роль местного воспаления признается не всеми исследователями. В качестве причинных факторов генитальных болевых синдромов предполагается гиперплазия периферических нервов вульварной ткани и исключаются воспалительный процесс и сосудистая пролиферация [27]. Коморбидность вульводинии с другими хроническими болевыми синдромам (фибромиалгией, синдромом болезненного мочевого пузыря, синдромом раздраженного кишечника), длительное течение, наличие синдромов вторичной гипералгезии, аллодинии обосновывают теорию о дисфункциональном характере вульводинии, ведущими патогенетическими механизмами которой является центральная сенситизация и дефицит процессов, ингибирующих передачу ноцицептивной информации [28].
В современных обзорах клиторальные и вагинальные болевые синдромы рассматриваются как проявления локализованной вульводинии.
Клиторальный приапизм — редкий синдром, проявляющийся болью, гипералгезией, отеком в области клитора и расстройством генитального возбуждения (persistent genital arousal disorder — PGAD). Приапизм клитора может возникнуть при употреблении антидепрессантов, блокаторов альфа-адренорецепторов [29]. В зарубежной литературе описан случай возникновения клиторального приапизма на фоне приема тразодона [30].
Диспареуния — это рецидивирующая или постоянная боль при сексуальной активности, которая сопровождается выраженным дистрессом. Синдром определяется как генитально-тазовая боль/нарушение проникновения (genito-pelvic pain/penetration disorder — GPPPD).
Диспареуния и вагинизм — это сексуальные болевые расстройства, которые часто диагностируются в клинической практике. Этиология сексуальных болевых расстройств является многофакторной. Боль может ощущаться при вагинальном проникновении (поверхностная диспареуния) или половом акте (глубокая диспареуния). Часто встречается коморбидность диспареунии с урологическими симптомами, болезненным мочевым пузырем, вульводинией, фибромиалгией и др. Вагинизм является психосексуальным состоянием, при котором происходит рефлекторный спазм мышц влагалища и тазового дна. Диспареуния и вагинизм оказывают отрицательное влияние на психическое и физическое здоровье женщин [31]. Однако роль боли, мышечной дисфункции и психологических факторов при вагинизме является спорной [32].
В Руководстве по диагностике и статистике психических расстройств четвертого пересмотра (DSM-IV-TR) [33] вагинизм и диспареуния рассматривались как два различных патологических состояния. Учитывая сходство клинических проявлений этих патологических состояний, они были объединены в недавно опубликованном пятом издании руководства (DSM-V) [34]. В DSM-V также предусмотрен более широкий диапазон сопутствующих критериев, которые следует учитывать при диагностике и лечении этого патологического состояния (это социальные, психоэмоциональные, культурные, религиозные факторы). Многофакторность причин значительно затрудняет диагностику и выработку стратегии лечения сексуальных болевых синдромов.
Помимо вышеизложенных факторов развития вульводинии (как основной причины сексуальных болевых синдромов) диспареуния может быть спровоцирована рядом других патологических состояний. Это сексуальное расстройство является распространенным состоянием у женщин с вагинальной атрофией, которая наблюдается у 50% женщин в постменопаузальном периоде вследствие снижения уровня эстрадиола [35].
Кокрановский обзор (2006) 19 исследований с участием более 4000 женщин показал, что применение препаратов эстрогенов (местного или системного действия) связано с уменьшением симптомов вагинальной атрофии [36].
Дерматологические генитальные заболевания (псориаз, склерозирующий лишай), вызывающие атрофические и склерозирующие изменения вульвы, недостаточность секреции желез преддверья влагалища также могут приводить к поверхностной диспареунии [37, 38]. Эндометриоз является частой причиной глубокой диспареунии [39, 40].
Генитально-тазовая боль является одним из патологических состояний, характерных для мочеполового синдрома в период менопаузы. Новое определение мочеполового синдрома в период менопаузы принято в 2014 г. Международным обществом по изучению сексуального здоровья женщин (International Society for the Study of Women’s Sexual Health — ISSWSH) и включает генитальные симптомы (сухость, жжение, зуд, раздражение, кровотечение), сексуальные симптомы (диспареунию и другие сексуальные дисфункции) и мочевые симптомы (дизурию, рецидивирующие инфекции мочевых путей) [41].
Психосоматические гинекологические проблемы и расстройства сексуального поведения могут являться как коморбидным состоянием, так и основным фактором, лежащим в основе сексуальных болевых синдромов [42, 43].
Стойкие психогенные гениалгии и парестезии считают одними из наиболее распространенных симптомов общей гиперестезии на фоне астении и депрессии. Тем не менее психогенные патологические ощущения расценивают подчас как тазовые невралгии и невропатии, последствия аллергических и метаболических нарушений, недостаточной функции яичников и воспалительных заболеваний женской половой сферы. Несмотря на явное несоответствие субъективных ощущений и крайне скудных данных объективного исследования, бесконечные жалобы на тупую боль внизу живота и постоянное «чувство болезни» по-прежнему ложатся в основу ошибочного распознавания у таких женщин различных урологических и гинекологических заболеваний.
Резкая гиперестезия слизистой оболочки влагалища обусловливает локальную боль в начале полового акта. На высоте негативного аффекта с выраженными и многообразными вегетативно-сосудистыми нарушениями возможна острая боль и необычно болезненный спазм мышц влагалища и тазового дна (иногда также бедер, спины и брюшной стенки). Вагинизм возникает в таких случаях не только при попытке полового сближения, но и при гинекологическом или урологическом обследовании, при одном только приближении врача-гинеколога или врача-уролога.
Диспареуния и вагинизм часто развиваются на фоне аффективных нарушений, вызванных неприятностями на работе или тяжелыми конфликтными ситуациями в семье; истинные причины их совершенно не обязательно связаны с какими-либо сексуальными факторами. Даже такая «классическая» причина вагинизма, как страх боли, не сводится к вопросу сексуальной культуры; она означает неизбежно постоянную (и вне сексуальных контактов) психическую травматизацию женщины, нарастающую астенизацию и невротизацию ее в условиях тяжелого внутреннего и, наконец, семейного конфликта.
Недооценка аффективных расстройств в патогенезе диспареунии и вагинизма означает в итоге неадекватную терапию этих состояний и закрепление патологического условного рефлекса, сохраняющегося нередко и после выхода больной из депрессии. Синдром, возникший в структуре определенного аффективного состояния, ослабевает в процессе активной терапии антидепрессантами и нейролептиками, а также в результате индивидуальной и квалифицированной когнитивно-поведенческой психотерапии. Такие техники когнитивно-поведенческой психотерапии, как релаксация и когнитивная реструктуриризация, для минимизации дистресса, негативных мыслей и чувств способны разорвать такой порочный круг боли. Когнитивно-поведенческая терапия позволяет добиться значительных успехов в лечении пациентов с хронической тазовой болью за счет уменьшения ее интенсивности, устранения патологических форм поведения, связанных с переживанием боли, купирования физических симптомов, депрессии, улучшения адаптивных способностей и физического функционирования, снижения прямых и косвенных социально-экономических затрат на лечение, улучшения показателей возвращения к труду. Явления диспареунии и вагинизма смягчаются очень постепенно и исчезают лишь при достаточно стойкой и длительной ремиссии без отчетливых аффективных колебаний.
Генитальные болевые синдромы и сексуальные болевые расстройства представляют собой недостаточно изученную группу хронических болевых синдромов у женщин. Существует необходимость клинических исследований в данной области, чтобы сформировать более четкое представление о патофизиологических механизмах и факторах риска развития этой группы болевых синдромов, определяющих выбор оптимальной терапевтической стратегии.
1. Поликлиника №124, Москва;
2. кафедра нервных болезней лечебного факультета Московского государственного медико-стоматологического университета;
3. кафедра неврологии и нейрохирургии Российского государственного медицинского университета, Москва
Кафедра неврологии и нейрохирургии Российского государственного медицинского университета им. Н.И. Пирогова, Москва
Синдром хронической тазовой боли
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2011;111(5): 71‑74
Извозчиков С.Б., Селицкий Г.В., Камчатнов П.Р. Синдром хронической тазовой боли. Журнал неврологии и психиатрии им. С.С. Корсакова. 2011;111(5):71‑74.
Izvozchikov SB, Selitskiĭ GV, Kamchatnov PR. A syndrome of chronic pelvic pain. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2011;111(5):71‑74. (In Russ.).
Синдром хронической тазовой боли (СХТБ) - достаточно распространенное, труднокурабельное состояние. В соответствии с определением Международного общества по континенции (International Continence Society, ICS) СХТБ подразумевает наличие постоянной или периодически повторяющейся эпизодической боли в области таза, связанной с симптомами дисфункции нижнего отдела мочевыделительного тракта, нарушениями половой функции, кишечной или гинекологической дисфункции, при отсутствии доказательств инфекционного заболевания или какой-либо другой очевидной патологии [19].
А.В. Болотов [1] отметил, что количество причин возникновения СХТБ сопоставимо с количеством причин головных болей. Этиологическая и патогенетическая многофакторность, резистентность к лечению делает хроническую тазовую боль крайне актуальной междисциплинарной проблемой [10]. Некоторым пациентам вследствие СХТБ выполняются диагностические оперативные вмешательства, при которых не всегда удается обнаружить хирургическую патологию. В последние годы активно разрабатывается теория [21] так называемого «функционального соматического синдрома» (одно из проявлений СХТБ), который может включать в себя синдром раздраженной толстой кишки, хроническую головную и атипичную лицевую боль, дорсалгию, некардиальные боли в грудной клетке, фибромиалгию, синдром хронической усталости.
СХТБ в отличие от хронических болей другой локализации характеризуется рядом отличий вследствие особенностей строения, функций и иннервации органов таза. Сами органы таза иннервируются аналогично мышцам тазового дна, которые выполняют функции поддержки, сокращения и расслабления. На уровне спинного мозга и ствола мозга нейроны выполняют обширные функции контроля и модуляции активности различных органов, расположенных в полости таза [22]. Избыточная ноцицептивная афферентация усиливает возбудимость сегментарных структур спинного мозга. В большей степени повышается уровень возбуждения в сегментарных звеньях рефлекторной дуги, участвующей в регуляции мышечного тонуса. Большинство мышц не приспособлено к функционированию в условиях длительного тонического напряжения. Это приводит к появлению большого количества недоокисленных продуктов метаболизма в мышечной ткани, способствующих развитию болевых ощущений [18]. Однажды возникшая боль может поддерживаться при помощи центральных нисходящих симпатических проводящих путей [22].
В возникновении миотонических и миодистрофических изменений мышц тазового дна (копчиковая и внутренняя запирательная мышцы, мышца, поднимающая анус) важная роль принадлежит патологической импульсации из пораженных органов таза [18]. Больных беспокоят боли в крестцово-копчиковой области, промежности, распространяющиеся на ягодичную область, заднюю или внутреннюю поверхности бедра. Неприятные ощущения и боль усиливаются в связи со статодинамическими воздействиями, охлаждением, обострениями заболеваний внутренних органов, при акте дефекации, в момент вертикализации, в предменструальном и менструальном периодах. В связи с особенностями локализации болевых ощущений больные нередко проходят длительное, многократное лечение у терапевтов, гинекологов, урологов, проктологов и т.д. по поводу якобы имеющихся у них заболеваний органов малого таза, и лишь безуспешность лечения наталкивает врача на мысль о возможном поражении мышечно-связочного аппарата таза [18]. Длительно существующий мышечно-тонический синдром может приводить к мышечной дисфункции с развитием миофасциального синдрома, появлению характерных для последнего триггерных точек и соответствующих отраженных болевых паттернов. Повышение тонуса мышц тазового дна и промежности вкупе с болью могут инициировать дизурические расстройства механического и рефлекторного генеза.
У больных с СХТБ часто выявляются тревожность, депрессия, сексуальные расстройства (снижение либидо, эректильная дисфункция). Чтобы оценить роль психологических факторов и повышения тонуса мышц тазового дна и промежности, а также их роль в патогенезе СХТБ, следует обратиться к филогенезу. Как известно, эмоции выражаются комплексом разнообразных двигательных реакций, которые у высших животных проявляются мимическими реакциями. У большинства животных активность хвоста несет большее сигнальное значение для других особей, чем состояние мимики. У человека при отрицательных эмоциях возможно повышение тонуса рудиментарных мышц копчика и тазового дна, что проявляется ощущением «стеснения» в области промежности. Рудиментами мышц, обеспечивающих движения хвоста у животных, являются крестцово-бугорная, крестцово-остистая, крестцово-подвздошная, крестцово-поясничная связки. Трансформировавшись в связочный аппарат крестца, они сохранили нейрофизиологическую регуляцию и контрактильные свойства, характерные для мышц. Предполагается, что патологическое напряжение крестцово-бугорной и крестцово-остистой связок может участвовать в формировании функциональных блокад крестцово-подвздошных сочленений, нередко болезненных, и синдрома скрученного таза [8].
Боль в позадилонном пространстве объясняется напряжением прямых мышц живота. Напряжение лонно-копчиковой мышцы сопровождается возникновением боли, проецирующейся на предстательную железу. Все виды повышенного тонуса мышц тазового дна или близлежащих мышечных образований могут служить пусковым механизмом тазовой боли и объясняют иррадиацию боли в прямую кишку, мочевой пузырь, головку пениса, влагалище [14].
В проведенных нами исследованиях [5, 7] было показано значительное преобладание патобиомеханических нарушений таза у больных с СХТБ по сравнению с лицами, не имеющими симптомов тазовой боли, а также отражена роль этих нарушений и постурального дисбаланса в патогенезе заболевания. Установлена роль повышенного мышечного тонуса в формировании и поддержании хронических болевых синдромов различной локализации путем формирования порочного круга «боль - мышечный спазм - пролонгирование боли - поддержание мышечного спазма и т.д.», или аналогично: «мышечный спазм - боль и т.д.» [18]. При длительно существующем СХТБ далеко не всегда удается выяснить, что первично: вследствие боли возникает мышечный спазм с функциональными блокадами крестцово-подвздошных сочленений, усугубляющих боль, или, наоборот, мышечный спазм и функциональные блокады крестцово-подвздошных суставов вызывают боль, усугубляющую мышечное напряжение [7]. Кроме того, длительно существующий гипертонус мышечно-связочного аппарата таза может также вызывать или усугублять имеющиеся функциональные блокады крестцово-подвздошных сочленений, которые нередко сопровождаются алгическими проявлениями и могут составлять дополнительное звено порочного круга. Любой из этих факторов способен запустить формирование порочного круга [11].
Имеются данные, что сочетание в той или иной степени психовегетативных, тазовых мышечно-тонических и патобиомеханических нарушений облигатно для невоспалительного СХТБ [7, 13], что подтверждает эффективность в этих случаях антидепрессантов, показанная в двух проведенных нами исследованиях. В одном из них 74 больных с СХТБ получали в виде монотерапии антидепрессанты из группы селективных ингибиторов обратного захвата серотонина или ингибиторов обратного захвата серотонина и норадреналина. Терапевтическим результатом явилось умеренное снижение болевого синдрома на фоне значительной редукции тревожно-депрессивных расстройств, а также существенный регресс сопутствующих сексуальных расстройств [10, 16]. Известно, что хроническая боль и депрессия имеют общие звенья патогенеза в виде недостаточности нисходящих антиноцицептивных норадренергических и особенно серотонинергических систем мозга, нарушения метаболизма субстанции Р и нейрокининов. Длительно существующий болевой синдром может стать причиной возникновения вторичных депрессивных расстройств, ухудшающих переносимость боли и усиливающих ее. На сегодняшний день антидепрессанты являются базовыми препаратами в терапии хронических болевых синдромов [3].
В ряде случаев СХТБ прослеживается аналогия с часто встречающимся в неврологической практике синдромом - головной болью напряжения, в патогенезе которой ведущую роль играет реакция на психосоциальный стресс в виде тревоги и депрессии при лидирующей роли последней [3]. При этом длительное позное перенапряжение перикраниальных, шейных и глазных мышц (так называемый «мышечный стресс») создает дополнительный афферентный болевой поток, участвующий в симптомообразовании.
Общность механизмов этих двух синдромов дала основание предложить термин «хроническая тазовая боль напряжения» [9], критериями которой являются:
1) наличие постоянной или периодически повторяющейся тазовой боли (заимствовано из определения СХТБ), длящейся в течение 6 и более месяцев;
2) ведущая роль в патогенезе заболевания дистресса и тревожно-депрессивных расстройств;
3) отсутствие структурных изменений органов малого таза;
4) исключение вертеброгенного генеза имеющейся клинической симптоматики.
Степень выраженности тазовых мышечно-тонических и патобиомеханических нарушений таза не является диагностическим критерием.
Рассматривая проблему СХТБ, нельзя не упомянуть о тазовых невропатиях, в частности невропатии полового (срамного) нерва, механизм развития которой связан с анатомическими особенностями его расположения. Нерв выходит из полости таза, огибая седалищную ость или прикрепляющуюся к нему крестцово-остистую связку. Компрессия нерва может развиться как из-за воздействия напряженной грушевидной мышцы, так и вследствие сдавления его между крестцово-остистой и крестцово-бугорной связками. Также нерв может быть компримирован в половом канале, который сформирован расщепленной фасцией внутренней запирательной мышцы. Главной проблемой эффективности терапии этой патологии является недооценка клинических признаков и как следствие крайне редкая выявляемость [2]. При пудендоневропатии характерны жалобы на односторонние боли в промежности, усиливающиеся при ходьбе, в положении сидя, при акте дефекации, половом акте, позывах на мочеиспускание. Также могут наблюдаться легкие сфинктерные расстройства. Жалобы больных могут симулировать заболевания нижних мочевыводящих путей, и без детального неврологического осмотра патология полового нерва длительное время может оставаться недиагностированной.

Лечение СХТБ - сложная проблема, поскольку попытки определить патофизиологические причины возникновения данного заболевания часто неудачны. В большинстве случаев как основной этиологический фактор рассматривают воспаление органов малого таза (хронический цистит, простатит), так как все симптомы, описываемые пациентами, указывают на наличие именно воспалительного процесса [20]. Принимая во внимание многофакторный характер патогенеза хронических тазовых болей, нами применяется комплексная лечебная программа, ключевые звенья которой представлены в таблице [7, 9].
При лечении хронических болевых синдромов, в частности тазовых, следует уделять особое внимание методам физической реабилитации. Для расслабления мышц тазового дна пациентам с СХТБ предлагается выполнять сокращение мышц промежности в течение 7-8 с с задержкой дыхания на выдохе и последующим их расслаблением в течение 7-8 с с задержкой дыхания на вдохе. Выполняются упражнения сериями по 10 повторений 5-6 раз в течение дня в положении сидя или лежа. Проведенное нами исследование продемонстрировало положительный эффект у 78,6% больных с СХТБ в виде не только уменьшения интенсивности болевого синдрома, но и редукции имеющихся расстройств мочеиспускания [15]. При гипертонусе грушевидных и ягодичных мышц (часто вследствие рефлекторной реакции на внутритазовые «проблемы») пациенты самостоятельно проводят упражнения постизометрической ауторелаксации перечисленных мышц, описанные в руководствах по лечебной физкультуре и мануальной терапии [4]. В настоящее время в лечении болевых синдромов различной локализации широко используется мануальная терапия с целью не только лечения рефлекторных изменений мышц и патологии суставов, но и коррекции патологического двигательного стереотипа [4]. Рекомендуется регулярное курсовое лечение, до 10-12 процедур на курс с частотой 1-2 раза в неделю. Кроме того, пациентам необходимо самостоятельно проводить упражнения на аутомобилизацию крестцово-подвздошных сочленений и ауторелаксацию связок таза, помогающие устранить имеющиеся и предотвращающие появление новых функциональных блокад крестцово-подвздошных сочленений. Особую сложность представляет терапия тазовых миофасциальных синдромов, что обусловлено ограниченными возможностями доступа к мышцам, расположенным в полости таза.
Наши наблюдения не показали достаточной эффективности миорелаксантов центрального действия в качестве монотерапии СХТБ, однако их включение в комплексную лечебную программу заметно усиливает эффект терапии [8]. Для купирования мышечно-тонических проявлений перспективно введение ботулинического токсина типа А в мышцы тазового дна у больных с СХТБ [14].
Опыт авторов выявил заметный положительный эффект метода гомеосиниатрии - введения гомеопатических препаратов в акупунктурные точки. Показания для назначения препаратов и выбор точек должны соответствовать общей картине заболевания [17]. В качестве базового мы применяли комплексный гомеопатический препарат траумель С, одним из основных показаний к назначению которого являются болевые синдромы различного генеза. Траумель С можно использовать в виде монотерапии, а также в комбинации с рядом «дренажных» препаратов (лимфомиозот, псоринохель), что усиливает эффективность метода. При введении препаратов мы используем методику В. Фразе [17]. В шприц с тонкой иглой набирается препарат, игла отклоняется в противоположную от среза сторону, примерно на 20° и вводится внутрикожно срезом вниз. Затем вводится 0,2 мл препарата с формированием «волдыря»; шприц с иглой разворачиваются на 90°, при этом игла сама направляется под кожу. С помощью легкого движения руки она продвигается глубже, и вводится еще 0,3-0,5 мл препарата. Основными используемыми точками акупунктуры являются: 3, 11, 12, 13, 14 меридиана почек, 31, 32, 33, 34, 35, 60 меридиана мочевого пузыря, 1, 2, 3, 4, 5, 6 переднего срединного и 1, 2, 3, 4 заднего срединных меридианов. Учитывая расположение точки 1 переднего срединного меридиана (в центре промежности), подкожное введение препарата в нее не проводится. Число процедур на курс лечения, как правило, достигает 10 - 1 раз в 5-7 дней. Проведенный нами в виде монотерапии курс гомеосиниатрии 34 пациентам с СХТБ позволил уменьшить среднегрупповую выраженность болевого синдрома в 2 раза [6].
Проблема СХТБ на сегодняшний день далека от разрешения. Необходимы более масштабные всесторонние исследования больных с данной патологией, основанные на достоверной доказательной базе. Для этого необходим мультидисциплинарный подход к ведению больных с СХТБ с обязательным привлечением к проблеме неврологов, мануальных терапевтов, психиатров и психотерапевтов, урологов, гинекологов, проктологов, а иногда и хирургов. Представляется целесообразным выделить «синдром хронической тазовой боли напряжения» в самостоятельную нозологическую единицу, которая может занять определенную нишу в структуре хронических тазовых болей, с целью упорядочения классификации синдромов хронической тазовой боли и как следствие - более дифференцированного подхода к терапии.
Несмотря на то что тазовая боль (ТБ) лишь относительно недавно стала выделяться в качестве отдельной медицинской проблемы, к настоящему времени опубликованы результаты многочисленных исследований, посвященных вопросам ТБ, проводятся специализированные конференции и конгрессы. Однако многодисциплинарный подход к проблеме ТБ часто игнорируется в практике врачей, хотя ряд наблюдений демонстрирует участие разных тазовых структур (внутренние органы, мышцы, связки, сочленения и др.) и психосоциального фактора в формировании, поддержании и хронификации ТБ, независимо от причины, ее вызвавшей. Кроме того, причину ТБ, особенно в хронических случаях, не всегда удается четко верифицировать [1, 2]. При этом нарушения биомеханики в любом звене локомоторной цепи автоматически вызывают постуральный дисбаланс с изменением двигательного стереотипа, провоцируя развитие болевых синдромов и в отдаленных от таза частях тела, конечностях, внутренних органах. Совершенно справедливо замечание отечественного невролога А.В. Болотова о том, что по количеству причин ТБ сопоставима с головной болью (ГБ). Учитывая еще и патогенетическую многофакторность, резистентность к лечению хронических форм этих патологий, можно сопоставить проблемы ГБ и ТБ также по актуальности [3].
Доступные информационные источники не дают полноценного топографически характеризуемого определения ТБ. В гинекологии ТБ определяют как «чувство дискомфорта в нижней части живота: ниже пупка, выше и медиальнее паховых связок, за лоном и в пояснично-крестцовой области» [4]; в урологии — как «боль в структурах таза, испытываемую мужчиной или женщиной» [5]. Оба определения недостаточно отображают возможные локализации болевых ощущений у пациентов с Т.Б. Ранее [6] было предложено новое описание ТБ, более полно представляющее топографию ее распространения: «боль (дискомфорт), локализованная в пределах от лонной области до гениталий вентрально, до крестца и ягодиц дорсально и до люмбо-сакрального перехода краниально, от крестцово-копчикового сочленения до промежности каудально, от гребня подвздошной кости до проксимальных отделов бедра латерально». В связи с тем, что ТБ часто связана с заболеваниями тазобедренного сустава, сюда отнесены болевые проявления патологии большого вертела бедра, связанного с суставом общей сумкой. Вряд ли следует относить к ТБ боли, локализованные «ниже пупка» до лона, «выше и медиальнее паховых связок» [4] (т.е. в подвздошных областях), так как они представляют собой абдоминальные боли. Да и локализация ТБ в «пояснично-крестцовой области» [4] также звучит неконкретно.
Следует отметить, что в литературе и интернет-источниках не удалось обнаружить топографической классификации ТБ. С учетом представленного выше определения ТБ можно предложить следующую топографическую классификацию: боль в лонной области (пубалгия); в глубине малого таза (пельвалгия); в крестце (сакралгия); в ягодичной области (глюталгия); в паховой области (ингвинодиния); в анокопчиковой области (кокцигодиния); в промежности (перинеальная боль); в гениталиях (гениталгия); в проксимальных отделах наружной поверхности бедра (трохантерная боль).
В некоторых случаях патологию сочленений таза целесообразно именовать дисфункцией [7]. Этот термин применим и к нарушениям в других сочленениях опорно-двигательного аппарата. Учитывая наличие суставных поверхностей и собственной капсулы, крестцово-подвздошное сочленение правильнее называть суставом.
Продолжая тему терминологии, следует упомянуть о «синдроме хронической ТБ». Его характеристика, с нашей точки зрения, наиболее удачно сформулирована в Руководстве по хронической Т.Б. Европейской ассоциации урологов (EAU): «Наличие постоянной или периодически повторяющейся эпизодической ТБ при отсутствии инфекции или другой очевидной патологии, которая может объяснить боль. Боль часто связана с негативными когнитивными, поведенческими, сексуальными или эмоциональными последствиями, а также с симптомами со стороны нижних отделов мочевыделительного тракта, сексуальной, кишечной или гинекологической дисфункцией» [5]. Вместе с тем имеющаяся на сегодняшний день классификация синдромов хронической ТБ требует определенной доработки.
С учетом анализа предложенного нами термина «ТБ напряжения» (ТБН) [1, 2] (на основании сходства патогенеза с ГБ напряжения — ГБН), в группе тазовых алгических симптомокомплексов можно выделить варианты, соответствующие рекомендованной ранее новой нозологической единице «хроническая ТБ напряжения» (ХТБН) [3, 8], уточненные критерии которой представлены ниже:
— наличие постоянной или периодически повторяющейся ТБ, длящейся в течение 3 мес и более;
— отсутствие доказанной в настоящий момент связи боли с персистирующей или перенесенной патологией органов и структур таза;
— высокая (ведущая) роль в патогенезе заболевания психосоциальных факторов и дистресса;
— исключение иррадиирующей в таз боли из другой области.
Следуя аналогии с ГБН, ХТБН можно подразделять на сочетающуюся либо не сочетающуюся с клинически значимым напряжением мышц тазового дна и промежности. В этом контексте уместно упомянуть и один из принципов мануальной терапии: «болит вверху — лечи внизу, болит внизу — лечи вверху», символически связывающий ГБ и Т.Б. Возможно, как в случае с ГБН, следует подразделять ТБН на хроническую и эпизодическую, исследования в этом направлении нами продолжаются.
Болевые паттерны ортопедической патологии таза
Недостаточное владение навыками ортопедического осмотра, высокая загруженность врачей при жестких временны́х рамках приема пациентов, недостаточное освещение проблемы в обучающих программах для специалистов способствуют распространению тенденции постановки диагноза на основании жалоб пациента. Это осложняет установление причин ТБ в целом и ортопедических патологий таза в частности, т. е. ведет к формированию диагностического тупика.
Результаты проведенных нами исследований позволяют выделить присущие ортопедической патологии таза болевые паттерны, знакомство с которыми может быть полезным при определении направления диагностического поиска. Всем пациентам было проведено неврологическое и ортопедическое обследование, рентгенологическое исследование костей и сочленений таза; при необходимости использовались другие методы исследований — УЗИ, МРТ, КТ, консультации профильных специалистов.

Целью первого исследования был суммарный нозологический анализ ТБ (оценка проводилась только по доминирующей локализации боли) в двух группах пациентов, направленных на консультацию к неврологу другими специалистами и терапевтами/врачами общей практики, хирургами и др. [9] (табл. 1). Таблица 1. Результаты нозологического анализа ТБ у обследованных пациентов
Резюмируя полученные данные, видно, что у 295 (51,2%) пациентов, направленных к неврологу с ТБ, ведущей причиной боли является ортопедическая патология. В это число не были включены случаи патологии пояснично-крестцового отдела позвоночника, традиционно в течение многих десятилетий курируемые в нашей стране врачами-неврологами. Полученный анализ демонстрирует проблемы как скрининговой диагностики, так и дальнейшей тактики ведения исследуемого контингента в амбулаторной службе. Естественно, что количество заболеваний, сопровождающихся болями указанных локализаций, значительно больше, чем в нашем исследовании.

Целью второго исследования была оценка особенностей клинической картины ортопедических патологий таза путем процентной ранжировки локализации (иррадиации) алгического паттерна. Были проанализированы результаты обследования 382 пациентов, обратившиеся к неврологу и мануальному терапевту с главной жалобой на боль в области таза и (или) нижних конечностях, связанной с патологией (дисфункцией) тазовых сочленений. Учитывались все локализации болей у каждого пациента. Критериями исключения из исследования являлись наличие других заболеваний, сопровождающихся болью указанных локализаций, и наличие комбинированной болевой дисфункции сочленений таза. Результаты исследования приведены в табл. 2. Таблица 2. Ранжировка локализации (иррадиации) боли у пациентов с ортопедическими патологиями таза
Следует остановиться на патологии (в настоящее время чаще употребляется термин «дисфункция») лонного сочленения. В литературе встречаются лишь единичные упоминания этого синдрома в рамках клинической картины заболеваний органов малого таза. Боль в лонной области, иррадиирующая в низ живота, промежность, пах, может составлять диагностические проблемы. Проведенное нами обследование 324 пациентов с болевыми формами хронического воспаления предстательной железы в 3 (0,9%) случаях выявило в качестве главной причины боли лонную дисфункцию, впервые показав возможную роль последней в качестве «маски» хронического простатита [10]. Не исключено, что в огромной популяции больных с хроническим воспалением предстательной железы и другой патологией органов малого таза, сопровождающихся болью, этот процент окажется значительно ниже, что не снижает значимости проблемы. Учитывая тот факт, что диагностика в мануальной медицине основана на тактильных и визуальных ощущениях врача в его индивидуальной интерпретации, следует иметь в виду определенный процент субъективизма в оценке получаемых данных.
Терапевтические аспекты ТБ при ортопедической патологии таза
В лечении боли при заболеваниях опорно-двигательного аппарата широко используются как лекарственные, так и нелекарственные методы. Из медикаментозных средств наиболее часто применяются нестероидные противовоспалительные препараты (НПВП). При выборе препаратов этой группы приходится сталкиваться с решением ряда вопросов [11]:
— подавляющее большинство пациентов находятся в условиях амбулаторного приема, что требует от врача быстрого принятия решения;
— назначение НПВП является приемлемым даже до установления точного диагноза;
— не всегда имеется возможность при первом осмотре полностью исключить коморбидную патологию;
— при выборе препарата необходимо учитывать его эффективность, переносимость, риск осложнений, возможность длительного назначения.

В зависимости от степени угнетения двух основных изоформ циклооксигеназы (ЦОГ), НПВП подразделяют на селективные и неселективные. Основные препараты, классифицированные по селективности, представлены в табл. 3 [12]. Таблица 3. Классификация НПВП по селективности в отношении различных форм ЦОГ
Селективность препаратов принято определять по степени ингибирования ЦОГ-2, которая продуцируется в области воспаления, и действие всех НПВП направлено именно на ее блокирование. ЦОГ-1 играет роль в устойчивости слизистой желудочно-кишечного тракта к повреждающему действию внешних агрессивных факторов. Поэтому при лечении патологии опорно-двигательного аппарата, особенно длительном, выбор НПВП обусловлен минимизацией блокирования ЦОГ-1. Высокоселективными НПВП является группа коксибов, длительное применение некоторых из них ассоциировано с риском сердечно-сосудистых осложнений [13]. Выделяют НПВП с умеренной селективностью — мелоксикам и нимесулид. Последний, ввиду возможной гепатотоксичности, разрешен к применению только короткими курсами.
Назначение НПВП следует проводить с учетом их эффективности и безопасности, коморбидных заболеваний, предшествующего опыта применения пациентом препаратов этой группы. Понятно, что парентеральное введение вызывает более быстрое наступление терапевтического эффекта, поэтому в случаях острой (обострения) боли целесообразно первые 3—5 сут вводить НПВП внутримышечно с последующим переходом на пероральный прием. Ректальные суппозитории с НПВП вследствие возможного местнораздражающего действия (особенно при наличии ректальной патологии) и определенного неудобства применения связаны со значительно меньшей приверженностью пациентов к лечению.
Следует отметить, что оригинальные препараты всегда проходят широкие клинические испытания и производятся строго согласно требованиям международного стандарта надлежащей производственной практики (GMP). Клинические испытания дженериков проводятся редко, следовательно качество вспомогательных веществ в дженерических формах может обусловливать большую частоту побочных эффектов [14].
Среди немедикаментозных методов лечения ортопедической патологии особое место занимает мануальная терапия. Основная ее цель — устранение нарушений биомеханики и рефлекторных изменений в покровных тканях опорно-двигательного аппарата, ликвидация патологических детерминантных систем и других нейродинамических изменений в нервной системе [15]. Так, одно из нарушений биомеханических свойств таза — функциональная блокада крестцово-подвздошного сочленения — может проявляться интенсивной болью, способно запустить механизм рефлекторных тонических реакций, формируя порочную болевую цепь. Эффективность и безопасность мануальной терапии, в том числе и при заболеваниях таза [1], с применением остеопатических техник в настоящее время не вызывают сомнений [1, 16]. Однако временны́е, энергетические и интеллектуальные затраты врача мануальной терапии в значительной степени ограничили применения этого метода лечения в медицинских организациях, работающих в системе обязательного медицинского страхования [17, 18].
Клинический случай
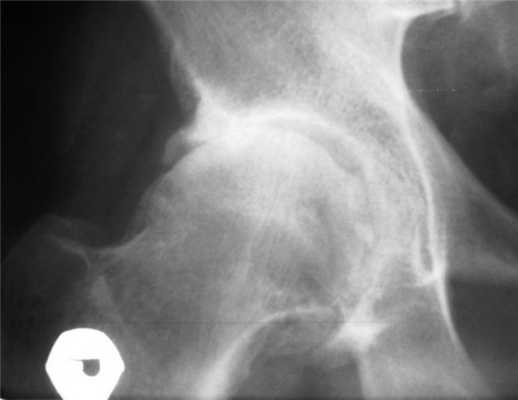
Пациент М., 56 лет, обратился к неврологу с жалобами на боли (до 8 баллов по визуальной аналоговой шкале боли — ВАШ) в правой паховой области, ягодице, передненаружной поверхности ноги до лодыжки, резко усиливающиеся при опоре на ногу. Считает себя больным в течение 2 лет, когда появилась боль в ягодице и наружной поверхности ноги, иногда — в паховой области. Рентгенологическое исследование поясничного отдела позвоночника выявило признаки остеохондроза. Неоднократно по поводу диагностированной неврологом люмбоишиалгии получал НПВП короткими курсами, витамины группы В, физиотерапию с временным положительным эффектом. В течение последних месяцев боль усилилась до интенсивной, преимущественно локализовавшись в паховой области. При осмотре неврологической патологии выявлено не было; другие хронические заболевания отсутствуют. Пальпация проекции щели правого тазобедренного сустава вызывает интенсивную боль. Ортопедический осмотр: резкое ограничение движений в правом тазобедренном суставе; положительные тесты на патологию сустава — Патрика, Дрэхмана, «захвата» Томаса, «наковальни»; движения в пояснице безболезненные. Рентгенологические признаки коксартроза 3—4-й стадии (см. рисунок). Рентгенограмма тазобедренного сустава пациента М. Последующая консультация ортопеда показала необходимость эндопротезирования сустава.
Пациенту был назначен пероральный прием оригинального препарата мелоксикама (мовалис) по 15 мг/сут совместно с омепразолом 20 мг с перспективой на длительный курс. Через 1 мес боль уменьшилась до 5 баллов по ВАШ. Рекомендован дальнейший прием мовалиса и ингибиторов протонной помпы в прежних дозировках до решения вопроса о протезировании.
Выбор препарата был обусловлен подтвержденными многочисленными исследованиями его возможности применения длительным курсом (официальная инструкция к мовалису не ограничивает сроки лечения), высокой безопасностью (в первую очередь по отношению к рискам желудочно-кишечных кровотечений [19], сердечно-сосудистых катастроф [13] и токсического воздействия на печень [20]). Кроме того, проведенное О.Г. Гутянским и Е.М. Ковальцовой [21] исследование показало большую эффективность мовалиса в виде значительно более полного и быстрого купирования вертеброгенных болевых синдромов по сравнению с его отечественными аналогами.
Назначение гастропротективной терапии в случае длительного назначения НПВП (даже с высоким уровнем безопасности) было обусловлено, пусть низким, но существующим потенциальным риском ульцерогенеза и желудочно-кишечных кровотечений [6].
Заключение
Основной жалобой пациента при ортопедической патологии таза является локальная боль, часто с иррадиацией, которая далеко не всегда имеет нейропатический характер. Например, боль наружной поверхности ноги может указывать на заболевание тазобедренного сустава (что наглядно демонстрирует клинический случай), задней поверхности — на заболевание крестцово-подвздошного сустава (также нередко встречается «неврологическая маска»). Учитывая, что ведение пациента с ТБ тесно связано проблемами диагностики, в том числе и дифференциальной [9], представляется целесообразным в совокупности с детальным ортопедическим осмотром рекомендовать использование приведенных выше болевых паттернов в качестве ориентиров направления диагностического поиска. Исключение заболеваний, сопровождающихся болевыми синдромами различной локализации, согласно предложенной топографической классификации ТБ, способно дополнить эти ориентиры.
При выборе медикаментозной терапии болевых проявлений патологии сочленений таза (как и других отделов опорно-двигательного аппарата) предпочтение отдается НПВП. Важным критерием при выборе препарата является возможность применения длительными курсами, что может быть обусловлено лишь высокой степенью безопасности, доказанной многочисленными исследованиями (мовалис) [13, 19—21].
С целью восстановления адекватного двигательного стереотипа и устранения рефлекторных мышечно-тонических нарушений пациентам с ортопедической патологией таза рекомендовано применение мануальной терапии «мягкими» остеопатическими техниками, способной в ряде случаев купировать боль самостоятельно без медикаментозной терапии. В ситуациях с далеко зашедшим дегенеративно-дистрофическим процессом сочленений (аналогично представленному клиническому наблюдению) локальный эффект от мануальной терапии представляется сомнительным, методы лечения должны быть адекватными стадии заболевания.
Включение в программу подготовки и усовершенствования врачей клинических дисциплин образовательных семинаров по алгоритмам тестирования мышечно-суставной системы — важный путь решения проблемы диагностики и тактики ведения пациентов данной группы [9].
Читайте также:
- Рентгенография, КТ при интрамуральной доброкачественной опухоли желудка
- Лекарственные препараты при Воспалительных Заболеваниях ишечника
- Послеоперационная печеночная недостаточность у пожилых. Факторы риска
- Когда достаточна предоперационная подготовка больного? Антибиотики в предоперационной подготовке.
- Диагностика апоплексии гипофиза по КТ, МРТ
