Гранулезотекаклеточные опухоли яичников. Особенности гранулезоклеточных опухолей яичников.
Добавил пользователь Алексей Ф. Обновлено: 13.01.2026
Гранулезоклеточная опухоль яичников – это неэпителиальное образование, которое входит в группу гранулезностромальных опухолей. Заболевание наиболее часто поражает женщин старше 40 лет, опухоли имеют два варианта – ювенальный и взрослый. Гистологические варианты опухоли у взрослых – лютеинизированный и макрофолликулярный. Опухоль ювенального типа обнаруживают у детей от одного года и молодых женщин до 30 лет. Такой тип опухоли проявляется ранним половым созреванием девочки, у 10% девочек отмечается асцит. Ювенальная гранулезоклеточная опухоль имеет более благоприятный прогноз, чем опухоль у взрослых.
Диагностику и лечение ГКОЯ (гранулезоклеточной опухоли яичников) можно пройти в онкологическом отделении Юсуповской больницы. В диагностическом центре больницы пациентки смогут пройти исследования с помощью трансвагинального УЗИ, КТ, МРТ. В онкологическом отделении больницы пациентки с опухолями яичников проходят лечение с помощью химиотерапии, лучевой терапии. В больнице и в сети партнерских клиник проводят сложные хирургические операции различными методами.
Это рак или нет?
Гранулезоклеточная опухоль по гистологическому строению напоминает стадию развития фолликула, опухоли этого типа могут продуцировать эстрогены. Нередко установить степень злокачественности опухоли сложно. Опухоль ювенального типа чаще всего односторонняя, в ней обычно не обнаруживаются выраженные морфологические критерии злокачественности. ГКОЯ – это опухоли низкой злокачественности, склонные к метастазированию. Метастазы опухоли этого типа в большинстве случаев не разносятся с током крови и лимфы, а развиваются в результате прикосновения опухоли к соседним тканям.
Метастазы опухоли обнаруживают в матке, влагалище, брюшной полости. Очень редко метастазы появляются в головном мозге, костях или легких. Опухоли этого типа в отличие от рака яичников не обладают высокой агрессивностью, для них характерно позднее образование рецидивов и метастазов. Только у 30% женщин рецидив после хирургической операции возникает в течение пяти лет, у остальных женщин рецидивы отмечаются через много лет. В то же время встречаются случаи агрессивного течения болезни и развитие рецидивов в течение первых двух лет после лечения при ювенальном типе опухоли, которая отличается более благоприятным прогнозом.
Причины
Считается, что причиной развития гранулезностромальной опухоли яичника становится гормональный сбой, нарушение работы гипофиза, очагом развития опухоли становится гранулеза примордиальных фолликулов яичника. Также причиной развития опухоли считают наследственную предрасположенность, исследователи связали развитие новообразование ювенального типа с аномалиями 12 и 22 хромосом. Гранулезоклеточная опухоль взрослых возникает из-за гормональной дисфункции гипофиза. Диффузный вариант опухоли взрослых отличается беспорядочным ростом клеток, при трабекулярном типе опухоль выглядят в виде длинных тяжей, при муаровом и гириформном типе опухоли в виде ритмичных фигур, при инсулярном типе в виде островков. Макрофолликулярные типы гранулезоклеточных опухолей имеют полости, заполненные кровью, серозным или муцинозным содержимым.
Лютеинизированный тип опухоли характеризуется диффузным расположением групп клеток. Гранулезоклеточные опухоли яичников чаще всего обнаруживают в период перед менопаузой и в постменопаузе. В эти периоды в организме женщины идет гормональная перестройка, нередко ей сопутствуют соматические и эндокринные заболевания. Проявлением эстрогеноактивной гранулезоклеточной опухоли становится постменопаузальное кровотечение. Большую роль в положительном прогнозе играет раннее обнаружение опухоли, определение типа и степени дифференцировки опухоли.
Взрослая опухоль имеет высокую, промежуточную и низкую степень дифференцировки, при ювенальном типе опухоли степень дифференцировки в большинстве случаев не выявляется. Тактика лечения гистологических вариантов гранулезоклеточных опухолей значительно отличается. Очень сложно прогнозировать развитие ранних и практически невозможно прогнозировать развитие поздних рецидивов опухолей. Гранулезоклеточная опухоль взрослых может распространяться за пределы яичников, но ее рецидив чаще всего происходит в области малого таза, в большинстве случаев через 5 и более лет.
Симптомы
Гранулезоклеточные опухоли относятся к группе новообразований полового тяжа и стромы. Симптомы гранулезоклеточных опухолей яичников:
- Во время полового акта появляется боль.
- Ноющая боль в пояснице и в области живота во время физической нагрузки или после нее.
- Кровянистые выделения между менструациями.
- Нарушение менструального цикла.
- Ощущение сдавливания мочевого пузыря, прямой кишки.
- Симптомы интоксикации.
- Симптомы, появляющиеся при развитии и метастазировании опухолей – слабость, судороги, нарушение координации, кашель и другие.
- Бесплодие.
- Анемия.
Ювенальный тип опухолей характеризуется ранним половым созреванием девочек, нарушением менструального цикла, ранним формированием молочной железы, появлением кровянистых выделений из влагалища. Взрослые гранулезоклеточные опухоли проявляются обильными менструациями, нарушается менструальный цикл, между менструациями появляются выделения из влагалища с примесью крови. Молочные железы становятся болезненными, если опухоль секретирует андрогены, появляются волосы на лице, огрубевает голос. Опухолям сопутствует асцит, у женщины увеличивается объем живота. Поздние стадии развития гранулезоклеточной опухоли характеризуются болью в области живота, поясницы, прямой кишки, копчика.
Появляются выраженные симптомы нарушения пищеварения, метеоризм, запоры, нарушение функции мочеиспускания. При подозрении на опухоль яичников пациентку отправляют на исследования: УЗИ с трансвагинальным и трансабдоминальным датчиком, анализ на онкомаркеры. Врач оценивает состояние репродуктивной системы пациентки, учитывая ее возраст, фазу менструального цикла. В Юсуповской больнице после осмотра врач направляет пациентку на рентген грудной клетки, рентгеноконтрастное исследование желудочно-кишечного тракта. С помощью КТ определяют внеорганность или органность новообразования, дифференцируют диагноз с другими заболеваниями: текомой, клеточной фибромой, недифференцированной карциномой, саркомой эндометрия стромы, карциноидом, и другими заболеваниями.
КТ помогает определить границы новообразования, степень поражения других тканей и органов. МРТ помогает с большой точностью оценить степень прорастания опухоли в рядом расположенные ткани и органы. В качестве диагностического средства используют лапароскопию. В Юсуповской больнице предоставляют весь спектр медицинских услуг, комфортные палаты стационара, помощь разнопрофильных специалистов больницы. Записаться на консультацию к врачу можно по телефону.
Гранулезотекаклеточные опухоли яичников. Особенности гранулезоклеточных опухолей яичников.
КТ, МРТ, УЗИ при гранулезоклеточной опухоли яичника
а) Определения:
• Злокачественная опухоль стромы полового тяжа
• Два подтипа:
о Взрослый: ~95% всех гранулезоклеточных опухолей
о Ювенильный: ~5% всех гранулезоклеточных опухолей
б) Лучевая диагностика:
1. Общие сведения:
• Наиболее надежные диагностические признаки:
о Крупное солидное и кистозное образование придатков и утолщение эндометрия
• Локализация:
о Почти всегда односторонняя:
- В 9% случаев при взрослом типе и в 2% случаев при ювенильном типе отмечается двусторонняя локализация
• Размер:
о В среднем 12,5 см
• Морфология:
о Описаны различные морфологические типы:
- Многокамерное кистозное образование с солидным компонентом
- Солидное объемное образование
- Солидное образование, имеющее «губчатую» структуру, напоминающую швейцарский сыр
- Кистозная опухоль с толстой стенкой мягкотканной плотности
о Увеличение матки и утолщение эндометрия
(Слева) При ТВУЗИ в сагиттальной плоскости у пациентки 33 лет в правом яичнике выявляется объемное образование преимущественно солидного строения с многочисленными мелкими кистозными полостями, которые создают картину, напоминающую швейцарский сыр.
(Справа) Дуплексное ТВУЗИ в сагиттальной плоскости подтвердило наличие кровотока в опухоли в правом яичнике. Картина «швейцарского сыра» напоминает изменения при доброкачественной геморрагической кисте. Отличить ее от гранулезоклеточной опухоли можно только по наличию в перегородках последней кровотока. (Слева) При МРТ на Т2-ВИ в аксиальной плоскости у пациентки 55 лет с кровотечением из половых путей, вступившей в постменопаузу, в левом яичнике визуализируется гиперинтенсивное объемное образование. Оно имеет мелкокистозный компонент, полости которого отделены перегородками, что создает картину, напоминающую швейцарский сыр.
(Справа) При МРТ на Т2-ВИ в сагиттальной плоскости у той же пациентки в левом яичнике видно объемное образование, отмечается утолщение эндометрия до 10 мм. (Слева) При МРТнаТ1-ВИ ваксиальной плоскости у той же пациентки в левом яичнике видно относительно гомогенное объемное образование, которое дает сигнал, изо- или гипоинтенсивный относительно скелетных мышц таза.
(Справа) При МРТ с контрастным усилением на Т1-ВИ FS в аксиальной плоскости у той же пациентки в левом яичнике визуализируется объемное образование, которое умеренно (но в большей степени, чем миометрий) накапливает контрастное вещество и содержит мелкие кистозные полости. Кистозные полости видны также в утолщенном эндометрии. Патологоанатомическое исследование подтвердило гиперплазию эндометрия, ассоциированную с гранулезоклеточной опухолью левого яичника.
2. КТ при гранулезоклеточной опухоли яичника:
• Солидное объемное образование, накапливающее контрастное вещество, с участками низкой рентгеновской плотности, соответствующими кистозным полостям и очагам кровоизлияний и некроза
3. МРТ при гранулезоклеточной опухоли яичника:
• Т1-ВИ:
о Солидно-кистозное образование
о Сигнал от кист, в которые произошло кровоизлияние, может иметь повышенную интенсивность
• Т2-ВИ:
о Наиболее частая картина: многокамерная киста с солидным компонентом или солидное образование с кистозными полостями внутри, создающими картину, напоминающую швейцарский сыр:
- Сигнал низкой интенсивности на Т2-ВИ или уровень от расслоения геморрагической жидкости
- Толстые перегородки могут давать сигнал низкой интенсивности
- В редких случаях опухоль может иметь вид однокамерного кистозного или полностью солидного образования
о При ювенильном подтипе опухоль имеет вид солидного образования, которое дает сигнал высокой интенсивности
о Увеличение матки и гиперинтенсивный сигнал от утолщенного эндометрия
• Т1-ВИ с контрастированием:
о Солидный компонент накапливает контрастное вещество
о При ювенильном подтипе опухоль равномерно накапливает контрастное вещество
4. УЗИ при гранулезоклеточной опухоли яичника:
• Исследование в режиме серой шкалы:
о Эхогенное солидное образование яичника с выраженным в той или иной степени кистозным компонентом:
- Обычно многокамерное кистозное образование с толстой или тонкой стенкой, имеющее перегородки
- Солидный компонент однородный или неоднородный по эхогенности
- Неоднородность эхоструктуры обусловлена кровоизлияниями, фиброзом или некрозом
- Однокамерное кистозное или полностью солидное объемное образование встречается редко
о Утолщение эндометрия приводит к его кистозным изменениям
• ЦДК:
о Сосуды с низкорезистентным кровотоком в утолщенных перегородках или солидном компоненте
5. ПЭТ/КТ при гранулезоклеточной опухоли яичника:
• Поглощение 18 -ФДГ обычно очень слабое
(Слева) При КТ с контрастным усилением в аксиальной плоскости у пациентки 29 лет с наличием в анамнезе spina bifida в левом яичнике выявляется объемное образование, состоящее из солидного и многокамерного кистозного компонентов. Имеется умеренно выраженный асцит.
(Справа) При КТ с контрастным усилением в корональной плоскости у той же пациентки в левом яичнике визуализируется объемное образование смешанного солидно-кистозного строения и умеренное количество асцитической жидкости. (Слева) При нативной КТ в аксиальной плоскости, выполненной через 10 дней той же пациентке в связи с появлением острой боли внизу живота, отмечается значительное увеличение объемного образования, в котором имеются участки высокой рентгеновской плотности, и повышение плотности перитонеальной жидкости.
(Справа) При нативной КТ в корональной плоскости у той же пациентки отмечается увеличение объемного образования левого яичника в динамике и появление в нем и вне его участков высокой рентгеновской плотности. Во время операции подтвердилось подозрение на кровоизлияние в гранулезоклеточ-ную опухоль и прорыв его в брюшную полость. (Слева) При КТ с контрастным усилением в аксиальной плоскости у пациентки 35 лет с пальпируемой опухолью в брюшной полости выявляется однокамерное кистозное образование, окруженное толстым ободком мягкотканной плотности. В брюшной полости имеется небольшое количество асцитической жидкости.
(Справа) При КТ с контрастным усилением в сагиттальной плоскости у той же пациентки видна верхняя часть объемного образования и выпот в плевральной полости. Сочетание гранулезоклеточной опухоли с плевральным выпотом и асцитом известно как ложный синдром Мейгса. Плевральный выпот после удаления опухоли рассосался.
в) Дифференциальная диагностика гранулезоклеточной опухоли яичника:
1. Эпителиальные опухоли яичника:
• Если опухоль представляет собой многокамерное кистозное образование с утолщенными перегородками, отличить ее от гранулезоклеточной опухоли трудно:
о Эндометриоидный рак яичника может проявиться, подобно гранулезоклеточной опухоли, в виде многокамерного кистозного образования и утолщения эндометрия
• Однокамерное кистозное образование - редкое проявление гранулезоклеточной опухоли; оно чаще наблюдается при цистаденоме и цистаденокарциноме яичника
• Вероятность метастазирования в брюшину при крупной гранулезоклеточной опухоли меньше, чем при крупных эпителиальных опухолях яичника
2. Геморрагическая киста яичника:
• В перегородках и в ретрагированном кровяном сгустке геморрагической кисты при ЦДК отсутствует кровоток
• Претерпевает определенную динамику и со временем рассасывается
3. Фиброма/фибротекома:
• Солидное объемное образование яичника
• Может сочетаться с утолщением эндометрия
(Слева) При КТ с контрастным усилением в аксиальной плоскости у пациентки 36 лет с жалобами на боли внизу живота в левом яичнике визуализируется объемное образование низкой рентгеновской плотности. Оно содержит множественные мелкие кистозные полости, создающие картину, напоминающую швейцарский сыр.
(Справа) При КТ с контрастным усилением в корональной плоскости у той же пациентки в левом яичнике видно объемное образование. При патологоанатомическом исследовании образование оказалось гранулезоклеточной опухолью. (Слева) При КТ с контрастным усилением в аксиальной плоскости у пациентки 55 лет с пальпируемой опухолью придатков в правом яичнике выявляется солидная опухоль с участками низкой рентгеновской плотности, соответствующими очагам некроза.
(Справа) При КТ с контрастным усилением в корональной плоскости у той же пациентки в правом яичнике видна опухоль с очагами некроза. (Слева) При КТ с контрастным усилением в аксиальной плоскости у пациентки 27 лет с пальпируемой опухолью в малом тазу выявляется объемное образование преимущественно солидного строения с участками низкой рентгеновской плотности, обусловленными некрозом опухоли.
(Справа) При КТ с контрастным усилением в корональной плоскости у той же пациентки в правом яичнике видно солидное объемное образование, содержащее сегмент ткани низкой рентгеновской плотности. На операции выявлен перекрут яичника, пораженного опухолью; при патологоанатомическом исследовании диагностирована гранулезоклеточная опухоль с сегментарным инфарктом.
г) Патологоанатомические особенности:
1. Общие сведения:
• Этиология:
о Полагают, что опухоль развивается из клеток, окружающих зародышевые клетки в фолликулах яичника
• Сопутствующие заболевания:
о Наиболее часто встречающаяся (80%) опухоль яичника, сопровождающаяся симптомами гиперэстрогении:
- Проявляются гиперплазией эндометрия, железистой гиперплазией, атипичной аденоматозной гиперплазией и аденокарциномой; имеются в 5-25% случаев
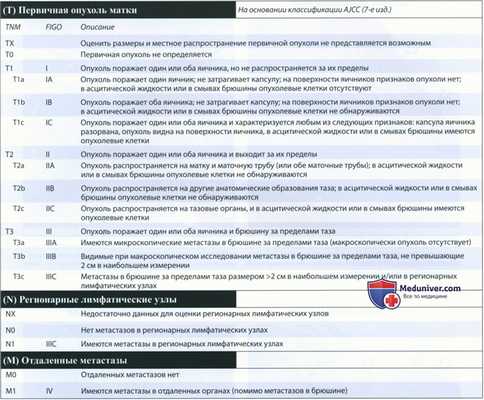
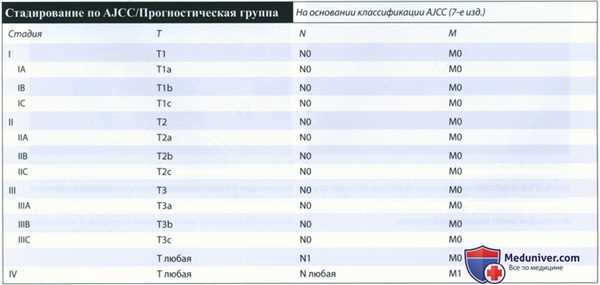
2. Стадирование, градация и классификация гранулезоклеточной опухоли яичника:
• Стадирование основывается на системе TNM и классификации FIGO для яичников
3. Макроскопические изменения и исследование операционного материала:
• Крупная инкапсулированная опухоль с гладкой дольчатой поверхностью:
о В 10-15% случаев наблюдается разрыв капсулы
• Состоит из солидного и кистозного компонентов, представленных в различном соотношении
о Полностью кистозное строение наблюдается редко
• В относительно больших гранулезоклеточных опухолях могут быть очаги кровоизлияний и некроза
• Микроскопическое строение ювенильного и взрослого типов гранулезоклеточных опухолей одинаковое
4. Микроскопические изменения:
• Гранулезоклеточная опухоль взрослого типа:
о Включает по меньшей мере 10% гранулезных клеток, которые часто заключены в фибротекоматозную строму
о Гранулезные клетки, характерные для гранулезоклеточной опухоли, имеют круглое или овоидное ядро с продольной бороздкой (ядра по типу «кофейных зерен») и скудную цитоплазму
о В 30-60% случаев имеются микроскопические полости, содержащие эозинофильную жидкость или пикнотическое ядро (тельца Колл-Экснера)
о Митотическая активность низкая
• Гранулезоклеточная опухоль ювенильного типа:
о Менее дифференцированная по сравнению с гранулезоклеточной опухолью взрослого типа
о Гранулезные клетки более крупные, содержат много цитоплазмы, а бороздки на клеточных ядрах отсутствуют
о Тельца Колл-Экснера отсутствуют
о Митотическая активность высокая
• Гранулезоклеточная опухоль как взрослого, так и ювенильного типа при иммуногистохимическом исследовании дает положительную реакцию на ингибин
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы: о Патологическое маточное кровотечение:
- Обусловлено гиперплазией эндометрия, образованием полипов или развитием рака
о Пальпируемая опухоль и боль в животе о При образовании опухоли у девочек отмечается изосексуальное преждевременное половое созревание
о В 5-15% случаев проявляется гемоперитонеумом и острой болью в животе из-за разрыва опухоли
о В 10% случаев проявляется асцитом
о У 10% больных опухоль имеет скрытое течение
о У некоторых пациенток отмечается ложный синдром Мейгса с асцитом и плевральным выпотом
• Другие симптомы:
о Повышен риск рака молочной железы (частота его составляет 3,7-20%)
о Бесплодие, связанное с неуправляемой секрецией ингибина
о Возможны проявления андрогении (вирилизация)
о Уровень онкомаркера СА125 повышен менее чем у 45% пациенток
2. Демографические особенности:
• Возраст:
о Колеблется в широких пределах (от периода новорожденности до постменопаузы):
- ~5% случаев в препубертатном периоде
- ~35% случаев в пременопаузе
- ~60% случаев в постменопаузе
о Гранулезоклеточная опухоль взрослого типа:
- Женщины среднего и более старшего возраста:
Средний возраст - 51 год
В 10% случаев диагностируют у беременных
о Гранулезоклеточная опухоль ювенильного типа:
- В 97% случаев наблюдается у женщин моложе 30 лет
• Эпидемиология:
о Заболеваемость составляет 0,5-1,5 случая на 100 000 женского населения в год
о Составляет ~3-5% всех злокачественных опухолей яичника
о Наиболее частая опухоль стромы полового тяжа после фибромы и фибротекомы
о Наиболее частая злокачественная опухоль стромы полового тяжа (70%)
3. Естественное течение и прогноз:
• Может иметь злокачественное клиническое течение
• Склонна к поздним рецидивам:
о Рецидивы появляются в среднем через 4-6 лет после установления диагноза, но описаны случаи более поздних рецидивов (через 37 лет)
• Гранулезоклеточная опухоль взрослого типа:
о Единственный прогностически важный фактор - стадия опухолевого процесса на момент обращения:
- Стадия I (у 70-90% больных на момент установления диагноза):
5-летняя выживаемость составляет >90%
- Поздняя стадия (у 10-30% больных на момент установления диагноза):
5-летняя выживаемость составляет 33-50%
• Гранулезоклеточная опухоль ювенильного типа характеризуется высоким показателем излечения:
о Если опухоль ограничена одним яичником, смертность составляет о Рецидивы наблюдаются редко, обычно в течение первого года после операции, реже в более поздние сроки
4. Лечение:
• Предпочтение отдается радикальной операции (абдоминальная гистерэктомия и двусторонняя сальпинговариэктомия)
• Если пациентка хочет сохранить фертильную функцию, то в ранней стадии можно ограничиться односторонней сальпинговариэктомией при условии тщательно выполненного стадирования с биопсией эндометрия
• Данных о месте адъювантной лучевой или системной химиотерапии в лечении гранулезоклеточной опухоли недостаточно, что связано с редкостью опухоли и поздним появлением рецидива
• Описаны случаи успешной гормональной терапии рецидива гранулезоклеточной опухоли:
о Важно знать, имеет ли опухоль эстрогеновые (их выявляют у 30% пациенток) или прогестероновые (имеются у большинства больных) рецепторы
е) Список использованной литературы:
1. Stine JE et al: Pre-operative imaging with CA125 is a poor predictor for granulosa cell tumors. Gynecol Oncol. 131(1 ):59—62, 2013
2. Chung EM et al: From the radiologic pathology archives: precocious puberty: radiologic-pathologic correlation. Radiographics. 32(7):2071-99, 2012
3. Wang Y et al: Childhood ovarian juvenile granulosa cell tumor: aret-rospective study with 3 cases including clinical features, pathologic results, and therapies. J Pediatr Hematol Oncol. 33(3):241—5, 2011
4. Kim JA et al: High-resolution sonographic findings of ovarian granulosa cell tumors: correlation with pathologic findings. J Ultrasound Med. 29(2): 187—93, 2010
5. RaJ G et al: Positron emission tomography and granulosa cell tumor recurrence: a report of 2 cases. Int J Gynecol Cancer. 19(9):1542-4, 2009
6. Van Holsbeke C et al: Imaging of gynecological disease (3): clinical and ultrasound characteristics of granulosa cell tumors of the ovary. Ultrasound Obstet Gynecol. 31(4):450-6, 2008
7. Crew KD et al: Long natural history of recurrent granulosa cell tumor of the ovary 23 years after initial diagnosis: a case report and review of the literature. Gynecol Oncol. 96(l):235-40, 2005
8. Jung SE et al: CT and MRI findings of sex cord-stromal tumor of the ovary. AJR Am J Roentgenol. 185(1):207-15, 2005
9. Tanaka YO et al: Functioning ovarian tumors: direct and indirect findings at MR imaging. Radiographics. 24 Suppl l:S147-66, 2004
10. Jung SE et al: CT and MR imaging of ovarian tumors with emphasis on differential diagnosis. Radiographics. 22(6): 1305-25, 2002
Доброкачественные опухоли яичников
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки. Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота. Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
Общие сведения
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала. Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации. Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей. Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток. В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Классификация
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные). Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные. Основным видом стромальных опухолей является фиброма яичника.
- герминогенные опухоли. К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
По мере своего роста доброкачественные опухоли яичников обычно образуют ножку, в состав которой входят связки артерии, лимфатические сосуды, нервы. В связи с этим нередко клиника манифестирует с симптомов острого живота, обусловленного перекрутом ножки опухоли, сдавлением сосудов, ишемией и некрозом. У четверти пациенток с доброкачественными опухолями яичников наблюдается нарушение менструального цикла, бесплодие. При фибромах яичников могут развиваться анемия, асцит и гидроторакс, которые регрессируют после удаления опухолей.
Феминизирующие опухоли способствуют преждевременному половому созреванию девочек, гиперплазии эндометрия, дисфункциональным маточным кровотечениям в репродуктивном возрасте, кровянистым выделениям в постменопаузе. Вирилизирующие доброкачественные опухоли яичников сопровождаются признаками маскулинизации: аменореей, гипотрофией молочных желез, бесплодием, огрубением голоса, гирсутизмом, гипертрофией клитора, облысением.
Диагностика
Доброкачественные опухоли яичников распознаются с учетом данных анамнеза и инструментальных обследований. При гинекологическом исследовании определяется наличие опухоли, ее локализация, величина, консистенция, подвижность, чувствительность, характер поверхности, взаимоотношения с органами малого таза. Проведение ректовагинального исследования позволяет исключить прорастание опухоли в смежные органы.
Трансабдоминальное УЗИ и трансвагинальная эхография в 96% случаев позволяют дифференцировать доброкачественные опухоли яичников от миомы матки, воспалительных процессов в придатках. В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
При обнаружении любых опухолевых процессов в яичниках производится определение опухолевых маркеров (СА-19-9, СА-125 и др.). При нарушениях менструального цикла или постменопаузальных кровотечениях прибегают к проведению раздельного диагностического выскабливания и гистероскопии. Для исключения метастатических опухолей в яичники по показаниям выполняются гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия.
Диагностическая лапароскопия при доброкачественных опухолях яичников обладает 100%-ной диагностической точностью и нередко перерастает в лечебную. Истинные доброкачественные опухоли яичников дифференцируют с ретенционными кистами яичников (последние обычно исчезают в течение 1-3-х менструальных циклов самостоятельно или после назначения КОК).
Лечение доброкачественных опухолей яичников
Обнаружение доброкачественной опухоли яичника является однозначным показанием к ее удалению. Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования. Обычно вмешательство заключается в удалении пораженного яичника (оофорэктомии) или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
В перименопаузе, а также при двусторонней локализации доброкачественных опухолей яичников или подозрении на их малигнизацию удаление придатков производится вместе с удалением матки (пангистерэктомия). Доступом выбора при доброкачественных опухолях яичников в настоящее время является лапароскопический, позволяющий уменьшить операционную травму, риск развития спаечного процесса и тромбоэмболии, ускорить реабилитацию и улучшить репродуктивный прогноз.
Профилактика
Доказано, что длительный прием монофазных КОК обладает профилактическим действием в отношении доброкачественных опухолей яичников. Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом. Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Также известно, что женщины, перенесшие гистерэктомию или перевязку маточных труб, имеют меньшие риски развития опухолей яичников, хотя данный протективный механизм остается невыясненным. Определенное значение в профилактике доброкачественных опухолей яичников отводится достаточному употреблению растительной клетчатки, селена и витамина А. В качестве мер скрининга доброкачественных опухолей яичников выделяют регулярные гинекологические осмотры и УЗИ малого таза.
Гранулезотекаклеточные опухоли клинически и макроскопически аналогичны рассмотренным выше опухолям. Гистологически группы клеток гранулезы, формирующие причудливой формы островки или неравномерной толщины трабекулы, располагаются в окружающих их текаклетках. В некоторых опухолях этого типа текаклетки и гранулеза перемешаны между собой. Следует подчеркнуть, что наличие небольшого количества текаклеток в опухоли, имеющей ясно выраженные признаки гранулезоклеточной опухоли, еще недостаточно для классификации ее как гранулезотекаклеточной.
Для этого текаклеточный компонент должен быть значительным и даже преобладать в подобных смешанных опухолях.
Гранулезоклеточные опухоли, текомы и комбинации этих опухолей с диффузной лютеинизацией клеток иногда малоудачно именуют «лютеомой». Некоторые из таких опухолей оказывают прогестероновое действие на эндометрий в виде децидуальной трансформации его етромы. Повышение уровня экскреции прегнандиола с мочой указывает на секрецию прогестерона люте-инизированными гранулезо- и текаклеточными опухолями.
Тщательный учет клинических, макроскопических и клинико-лабораторных данных — важное условие для правильного распознавания опухолей яичников, для их дифференциальной гистологической диагностики. В большинстве случаев клинический патолог имеет достаточно морфологических данных для точной верификации новообразования, но иногда даже опытный патолог может испытывать затруднения. Прежде всего следует отметить, что существуют опухоли (высокодифференцированная тубулярная андробластома), имеющие в значительном числе наблюдений сходство с гранулезоклеточными опухолями как в структурном отношении, так и в клинических проявлениях.
Наличие в подобной опухоли тубулярных структур (с просветами или без них), выстланных сустеноцитами, позволяет правильно поставить диагноз. Трудности могут возникать в дифференциальной диагностике диффузного варианта гранулезоклеточных опухолей и текомы. Окраска на аргирофильные волокна помогает определить вид опухоли: в текомах аргирофильные волокна оплетает отдельные клетки, а в гранулезоклеточных опухолях—группы опухолевых клеток. Диффузный вариант гранулезоклеточных опухолей может напоминать картину круглоклеточной саркомы, а при наличии многочисленных митозов и отсутствии в исследованном кусочке ткани других вариантов гранулезоклеточной опухоли изредка ошибочно принимается за таковую.
Характерными структурными особенностями гранулезоклеточной опухоли являются бороздки в ядрах и их вид в опухоли. Ядра могут быть неправильной формы с длинными осями, направленными в разные стороны. Наличие бороздок в ядрах опухолевых клеток гранулезоклеточной опухоли помогает также в дифференциальной диагностике диффузного варианта этой опухоли и недифференцированного рака. Характерные структурные особенности телец Калл— Экспера позволяют различать микрофолликулярный вариант гранулезоклеточной опухоли от аденокарциномы (с мелкими железами).
Гранулезоклеточную опухоль следует дифференцировать и от насыщенного клетками карциноида, для которого характерны аргентаффинные гранулы в цитоплазме клеток и другие особенности. Фиброму, богатую клетками, отличает от текомы отсутствие желтого цвета ткани опухоли (при макроскопическом анализе) и липидов (при гистохимическом исследовании), а также иные клинические проявления. Опухоли из гландулоцитов, а также адреналоподобные и светло-клеточные опухоли отличаются от лютеинизированных гранулезотекаклеточных опухолей структурными особенностями и клиническими проявлениями.
Гранулезоклеточные опухоли являются преимущественно доброкачественными опухолями. При некоторых наблюдениях (20—25%) клиническое течение их бывает злокачественным. Гистологически при этом гранулезоклеточные опухоли могут и не иметь признаков злокачественной опухоли. Их злокачественность проявляется метастазами и рецидивами. Последние преобладают, возникая преимущественно в области серозного покрова органов брюшной полости, париетальной брюшины и сальника. В отличие от большинства злокачественных новообразований различной локализации рецидивы гранулезоклеточной опухоли могут возникать через 6—30 лет и позже.
Таким образом, суждение о доброкачественности и злокачественности гранулезоклеточной опухоли на основе морфологических методов имеет весьма относительное значение. Текома редко бывает злокачественной; ее следует отличать от фибросаркомы. Достоверность диагноза злокачественной текомы даже при отсутствии гормональной активности определяют при наличии в одних участках опухоли структур, свойственных доброкачественной текоме (в клетках содержатся липиды), в других—структур с признаками морфологической малигнизации типа саркоматозной ткани с большим количеством митозов, в том числе патологических.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гранулезоклеточная опухоль яичника
Гранулезоклеточная опухоль яичника — злокачественное гормонально-активное овариальное новообразование, происходящее из гранулярных клеток стромы органа. Проявляется ранним половым созреванием у девочек, менометроррагиями и ацикличными кровотечениями у женщин репродуктивного возраста, кровянистыми выделениями из влагалища в постменопаузе. Для постановки диагноза используют УЗИ тазовых органов, определение уровней ингибинов и ингибирующей субстанции Мюллера, гистологическое исследование биоптата. Лечение комбинированное с удалением пораженных придатков или выполнением гистерэктомии с резекцией сальника, при необходимости — проведением лучевой и полихимиотерапии.
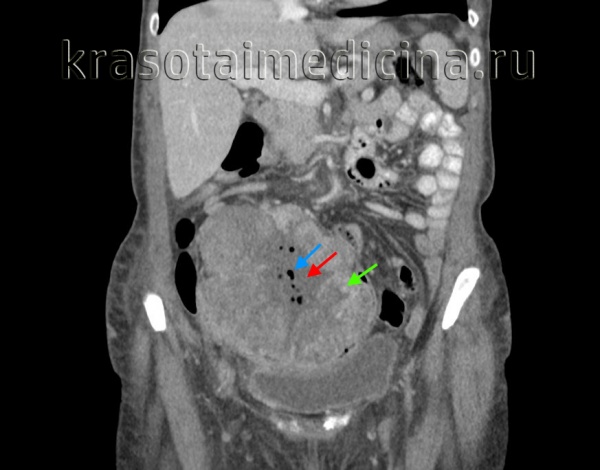
Ключевые особенности гранулезоклеточных овариальных опухолей (ГКОЯ, фолликулом, гранулезоэпителиом, гранулезоклеточного или фолликулоидного рака, цилиндром, феминизирующих мезенхиом яичника) — раннее появление клинических симптомов более чем в 65-75% случаев заболевания, малая прогредиентность и низкий риск возникновения отдаленных метастазов.
Обычно неоплазия является односторонней. По результатам наблюдений, такие опухоли составляют от 0,6 до 7,5% объемных новообразований яичников. Взрослую форму патологии чаще всего выявляют у женщин 40-60 лет, ювенильную — у девочек до 10 лет. Хотя неоплазии этого типа имеют мезенхимальное происхождение, по своему строению они являются эпителиальными, что оказывает влияние на стадийность их развития.
Этиология заболевания окончательно не установлена. Неопластический процесс предположительно возникает у женщин, имеющих генетический дефект. У 97% заболевших с поздней (взрослой) формой новообразования и у 10% пациенток с ювенильным вариантом определяется одинаковая мутация в гене FOXP2. Также выявлена связь раннего типа гранулезоклеточной неоплазии яичников с рядом наследственных синдромов, которые наблюдаются при аномалиях в 12-й и 22-й аутосомах. Возможно, подобное нарушение ДНК проявляется во время первой половины беременности, когда формируется овариальная ткань, а сам опухолевый рост начинается позже под действием провоцирующих факторов. По мнению специалистов в сфере онкогинекологии, вероятность появления опухоли выше при наличии в анамнезе таких расстройств, как:
- Дисгормональные состояния. У 25-26% пациенток отмечается позднее менархе, у 20% — дисфункция яичников (опсо- и аменорея, неустойчивый менструальный цикл, дисфункциональные кровотечения), вызванные нарушением гипоталамо-гипофизарной регуляции секреторной функции яичников, что особенно значимо при взрослом типе неоплазии.
- Эндокринная патология. Почти у 40% женщин с гранулезоклеточными овариальными опухолями отмечается ожирение разных степеней выраженности, у 12-13% — признаки гипотиреоза. В первом случае повышение вероятности образования неоплазии может быть связано с продукцией эстрогенов жировой тканью, во втором — с влиянием тиреоидной дисфункции на созревание ооцитов и стероидогенез.
- Заболевания печени. В 20-22% случаев выявляются различные виды печеночной патологии. Нарушение процессов инактивации стероидных половых гормонов провоцирует дисгормональные расстройства вследствие влияния как на овариальную ткань, так и на центральные звенья нейроэндокринной регуляции.
- Иммунная недостаточность. Из-за несостоятельности тканевого и гуморального иммунитета не происходит своевременного распознавания патологической клеточной активности и остановки опухолевого роста. Иммуносупрессия наблюдается при тяжелых соматических заболеваниях, приеме глюкокортикоидов и некоторых других препаратов.
- Воспалительные процессы в малом тазу. Для хронических оофоритов и аднекситов характерны ишемия и деструкция тканей, усиленное кровоснабжение, активные процессы клеточной репарации. Подобные нарушения могут активировать неопластические процессы в дизэмбриогенетически измененных тканях яичников.
Патогенез
Источником опухолевого роста при гранулезоклеточных неоплазиях яичников являются гранулезные клетки, которые происходят из стромы полового тяжа и окружают ооцит. Под влиянием пока не установленных провоцирующих факторов начинается неконтролируемое деление клеток с формированием объемного новообразования. По-видимому, пусковые моменты в развитии ювенильных и взрослых типов опухолей отличаются.
Для неоплазии характерен медленный рост и позднее метастазирование. Поскольку она является гормонально активной, в крови пациенток постепенно повышается уровень эстрогенов, реже — прогестерона и андрогенов. Воздействие половых гормонов на чувствительные органы и ткани формирует типичную клиническую картину заболевания.
Онкологи различают два основных типа гранулезоклеточных опухолей яичников, которые при одинаковом морфологическом субстрате имеют разное время возникновения, скорость развития и степень злокачественности неопластического процесса. Выделение I-IV стадий заболевания соответствует общим принципам определения стадийности в онкологии. Ключевым критерием систематизации становится временной фактор, с учетом которого диагностируют:
- Ювенильные опухоли. Такие новообразования составляют не более 5% гранулезоклеточных опухолей, имеют фолликулярное или диффузное строение, отличаются более благоприятным течением и прогнозом. Обычно их выявляют у соматически здоровых девочек и подростков, реже — у женщин в репродуктивном возрасте не старше 30 лет без сопутствующей патологии. Основной причиной формирования подобных неоплазий предположительно являются генные мутации и дизэмбриогенез.
- Взрослые новообразования. Диагностируются преимущественно в пери- и постменопаузе у женщин с эндокринными или соматическими заболеваниями. Представлены двумя гистологическими формами — макрофолликулярной с крупной полостью, заполненной муцинозным, серозным или геморрагическим содержимым, и лютеинизированной с диффузным расположением клеточных групп. Вероятнее всего, они возникают вследствие дисфункции гипофиза и связанного с ней гормонального дисбаланса.
Симптомы гранулезоклеточной опухоли
Клиническая симптоматика зависит от формы заболевания, однако в любом случае ведущими проявлениями гранулезоэпителиом становятся симптомы, связанные с повышенной секрецией половых гормонов и иногда дополняющиеся другими признаками. Возможно длительное бессимптомное течение опухолевого процесса.
При ювенильном варианте неоплазии более чем у 2/3 пациенток отмечается преждевременное половое созревание или нарушения овариально-менструального цикла. У девочек увеличиваются молочные железы, в подмышечных впадинах и на лобке появляется оволосение, наблюдаются кровянистые выделения из влагалища. У женщин детородного возраста с гранулезоклеточным раком месячные становятся обильными, нарушается их цикличность, между менструациями из вагины выделяется слизь с примесью крови.
Для взрослого варианта гранулезоклеточной неоплазии характерно так называемое эстрогеновое омоложение. В 84-85% случаев нарушается месячный цикл: у менструирующих женщин возникают ацикличные менометроррагии, у пациенток в постменопаузе появляются кровянистые вагинальные выделения. Молочные железы становятся болезненными и нагрубают. При секретировании опухолью андрогенов возможны признаки вирилизации — рост стержневых волос над верхней губой, на подбородке, теле, огрубение голоса.
Иногда при новообразованиях больших размеров или асците отмечается увеличение живота. На поздних стадиях заболевания появляются болевые ощущения в брюшной полости, отдающие в область крестца, копчика, спину, прямую кишку или пах. О вовлечении в процесс окружающих органов свидетельствуют метеоризм, запоры, нарушения мочеиспускания.

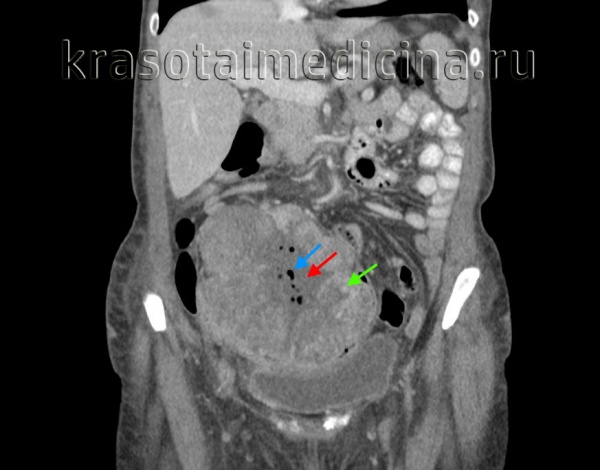
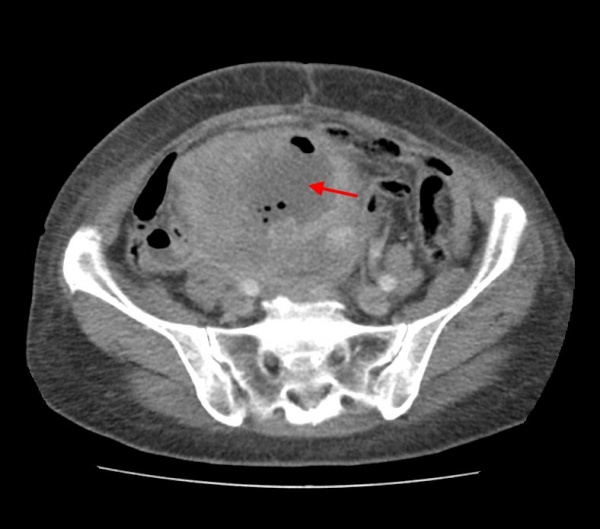
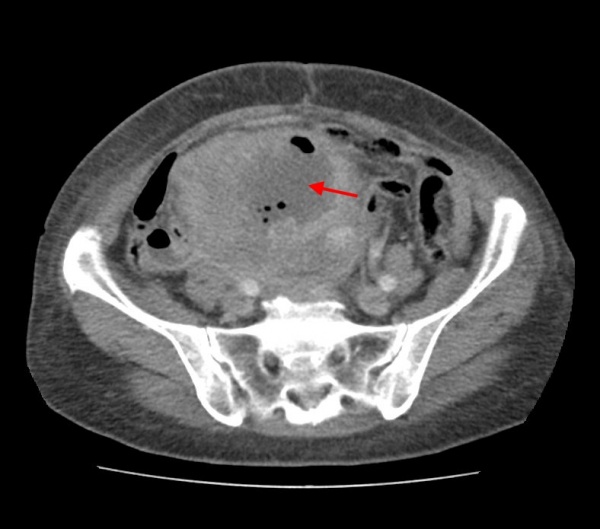
КТ живота и таза. Массивное объемное образование яичника с гиповаскулярным центром (красная стрелка), гиперваскулярной периферией (зеленая стрелка) и включениями газа (синяя стрелка). Гистологически подтвержденная гранулезоклеточная опухоль яичника.
Осложнения
У каждой десятой женщины с гранулезоклеточными новообразованиями яичников происходит разрыв капсулы опухоли с возникновением гемоперитонеума и интенсивной болью, характерной для острого живота. В четверти случаев феминизирующая овариальная мезенхиома приводит к развитию асцита. Отдаленными последствиями неоплазии являются метастазирование в брыжейку тонкой и толстой кишки, рецидив после радикального лечения. Крайне редко гранулезоэпителиома метастазирует гематогенно в печень, селезенку, надпочечники.
Гиперэстрогения, характерная для этой патологии, провоцирует ассоциированные диспластические процессы и неогенез в молочных железах (мастопатии и другие виды опухолей), рост миом матки, возникновение высокодифференцированного рака эндометрия (наблюдается почти у 10% больных женщин).
При подозрении на гранулезоклеточную опухоль яичника назначают исследования, позволяющие выявить объемное новообразование, оценить его гормональную активность и влияние на окружающие органы. Существует ряд лабораторных маркеров, которые отличаются высокой специфичностью для данного заболевания. Обычно план обследования включает такие методы, как:
- Гинекологический осмотр. При бимануальной пальпации в области правых или левых придатков определяется плотное эластичное образование. У пациенток с гранулезоэпителиомой в постменопаузе отсутствуют визуальные признаки атрофии слизистой вульвы и влагалища, характерные для инволюции половых органов.
- УЗИ органов малого таза. В тканях яичника выявляются солидные, одно- или многокамерные образования диаметром до 100 мм и более с умеренной или высокой васкуляризацией и частым включением геморрагических компонентов. Для получения более точных данных сонографию при необходимости дополняют КТ и МРТ.
- Определение уровня ингибинов. Высокочувствительный метод диагностики, значение которого особенно велико в постменопаузе. При первичном фолликулярном раке концентрация ингибина А повышена у 65-77% пациенток, ингибина В — у 89-100%. При рецидиве содержание сывороточных ингибинов А и В увеличено у 58% и 85% больных.
- Определение мюллеровской ингибирующей субстанции (МИС). Является специфичным маркером для диагностики ГКО в детородном возрасте, в том числе при мониторинге после органосохраняющих хирургических вмешательств. Содержание МИС, производимой гранулезными клетками яичников, повышается у 70-80% пациенток.
- Гистология биоптата. Морфологическое исследование позволяет выбрать оптимальную врачебную тактику. Гистолог определяет тип опухоли, степень ее дифференцировки и ядерной атипии, митотическую активность, наличие некротических изменений, сосудистой инвазии и опухолевой эмболии.
В качестве дополнительных методов используют определение уровней эстрадиола, прогестерона, андрогенов, ФСГ. При гистероскопии выявляются признаки гиперплазии эндометрия. Дифференциальная диагностика проводится с текоматозом яичников, синдромом Штейна-Левенталя, андростеромой, опухолевидным образованием из хилусных клеток.
При дебюте фолликуломы симптоматикой острого живота, возникшей на фоне бессимптомного течения, исключают внематочную беременность, разрыв кисты яичника, другую острую гинекологическую и хирургическую патологию. К постановке диагноза привлекают онкогинеколога, эндокринолога, хирурга.

Лечение гранулезоклеточной опухоли яичника
Врачебная тактика зависит от стадии процесса и типа новообразования. Рекомендовано хирургическое лечение, при необходимости дополненное лучевой и химиотерапией. При выборе объема оперативного вмешательства учитывают возраст пациентки, ее репродуктивные планы и степень распространения опухолевого процесса. В зависимости от вида опухоли рекомендованы следующие схемы ведения больной:
- При неоплазиях возрастного типа — надвлагалищная ампутация или гистерэктомия с маточными трубами и яичниками. С учетом возможного контактного метастазирования также выполняют резекцию большого сальника. Пациенткам со II-IV стадиями заболевания интраоперационно проводят лучевую терапию, а после хирургического вмешательства с противорецидивной целью назначают не менее 4 курсов полихимиотерапии с препаратами платины.
- При опухолях ювенильного типа — на ранних стадиях неопластического процесса показана органосохраняющая операция с удалением придатков на стороне поражения без резекции сальника. При II-IV стадиях объем вмешательства определяется локализацией метастатических очагов, однако пангистерэктомию выполняют только при поражении матки и придатков на противоположной стороне. Химиотерапию назначают при выявлении признаков прогрессирования процесса.
Пациенток с метастатическими или рецидивными узлами оперируют повторно. Медленный рост новообразования повышает результативность таких вмешательств. В некоторых случаях удаление солитарного метастаза или рецидивной опухоли оказывается достаточным для достижения длительной ремиссии. Решение о назначении химиотерапевтических препаратов и лучевой терапии при каждом рецидиве принимается индивидуально.
Прогноз и профилактика
Поскольку в 89-90% случаев заболевание диагностируется на ранних этапах, его прогноз более благоприятен, чем при других видах злокачественных опухолей яичников. Агрессивное развитие неоплазии отмечается лишь у 5% пациенток. Ювенильные формы опухоли более благоприятны, взрослые отличаются торпидным течением с поздним возникновением рецидивов и метастазов. Риск быстрого прогрессирования повышен при поздней диагностике, умеренной и выраженной атипии ядер, наличии сосудистой инвазии, некроза, опухолевых эмболов, промежуточной и низкой дифференцировке.
Первичные профилактические мероприятия в связи с неясностью этиологии не разработаны. Вторичная профилактика направлена на раннее выявление опухоли (регулярный осмотр у гинеколога, УЗИ-скрининг). Третичная профилактика позволяет предупредить рецидив заболевания после лечения. Прооперированным женщинам рекомендован мониторинг опухолевых маркеров (ингибинов, МИС), при органосохраняющих вмешательствах — 2-3-летнее наблюдение и комплексное обследование вплоть до диагностической лапароскопии перед возможной беременностью.
Читайте также:
