Грыжа межпозвонкового диска. Диагностика грыжи межпозвоночного диска.
Добавил пользователь Morpheus Обновлено: 28.01.2026
Межпозвоночная грыжа — одно из следствий остеохондроза, представляющее собой выпячивание межпозвонкового диска между телами позвонков. Манифестирует болями, тоническим мышечным напряжением и ограничением движений в пораженном участке позвоночника. Может приводить к сдавлению спинальных корешков, сосудов и спинного мозга. Визуализируется при помощи КТ, МРТ или контрастной миелографии. Лечение преимущественно консервативное (медикаментозное, ЛФК, массаж, тракционная терапия). Операции по удалению дисков (дискэктомия, эндоскопическая дискэктомия) проводятся по строгим показаниям и могут повлечь за собой тяжелые осложнения.
Общие сведения
Всего в позвоночном столбе находится 24 межпозвонковых диска. Они имеют разный размер: наиболее маленький — у дисков шейного отдела, а наиболее большой — у поясничных дисков. Во всех отделах диски характеризуются однотипным строением: пульпозное ядро, окруженное фиброзным кольцом. Ядро на 90% состоит из воды, его консистенция напоминает гель. Фиброзное кольцо сформировано проходящими в различных направлениях волокнами. Вместе компоненты диска обуславливают его эластичность, упругость, устойчивость к скручиванию и сгибанию. Межпозвонковые диски обеспечивают подвижные соединения между телами позвонков и амортизацию позвоночника.
Межпозвонковый (межпозвоночный) диск в норме располагается строго между телами двух смежных позвонков. Когда он выходит за пределы этого пространства, говорят о межпозвоночной грыже. Наиболее часто грыжи формируются в поясничном отделе, ведь он несет основную нагрузку при движениях и подъеме тяжестей. На втором месте по частоте образования грыж находится шейный отдел, в котором осуществляются сложные движения большого объема (скручивание, сгибание). Возраст пациентов, у которых диагностирована межпозвоночная грыжа, обычно колеблется в пределах 30-50 лет. При прогрессировании межпозвоночная грыжа может стать причиной ряда серьезных следствий, ивалидизирующих больного. В связи с этим ее своевременное выявление и диагностика являются актуальными задачами практической вертебрологии и неврологии.
Причины межпозвоночной грыжи
Основным фактором развития грыж выступает остеохондроз позвоночника. В результате происходящих при остеохондрозе дегенеративно-дистрофических изменений межпозвонковый диск теряет воду и утрачивает свою эластичность. Высота диска уменьшается, он с трудом выдерживает оказываемое на него давление позвонков и легко травмируется при чрезмерных физических нагрузках. В такой ситуации под действием различных неблагоприятных факторов происходит смещение части диска за пределы пространства между позвонками. Начинает формироваться межпозвоночная грыжа.
Более ранее развитие остеохондроза наблюдается у лиц с аномалиями развития позвоночника (клиновидными позвонками, люмбализацией, слиянием позвонков, синдромом Клиппеля-Фейля и др.), дисметаболическими заболеваниями (сахарным диабетом, гипотиреозом), перенесенными ранее травмами позвоночника (переломом позвоночника, позвоночно-спинномозговой травмой). Причиной раннего остеохондроза могут являться аномалии развития, приводящие к неравномерной нагрузке на позвоночный столб (например, дисплазия тазобедренного сустава). Провоцирующими формирование грыжи факторами выступают подъем тяжести, ушиб позвоночника, вибрация, резкие движения, длительное пребывание в позе сидя (у автомобилистов, работающих за компьютером лиц и т. п.), ожирение, неправильная нагрузка на позвоночный столб вследствие кифоза, лордоза и других видов искривления позвоночника, при нарушении осанки и работе в неудобной позе.
Этапы формирования межпозвоночной грыжи
- На начальном этапе происходит незначительное смещение диска до 2-3 мм, именуемое пролапсом диска.
- Дальнейшее смещение (на 4 мм и более) обозначается термином протрузия диска. При этом пульпозное ядро смещается, но располагается в пределах фиброзного кольца. Клинически манифестируют симптомы раздражения расположенного рядом спинномозгового корешка.
- Дальнейшее прогрессирование межпозвоночной грыжи приводит к трещине или расслоению фиброзной капсулы диска и выпадению пульпозного ядра за ее пределы. Это состояние называется экструзия диска. На данном этапе межпозвоночная грыжа может передавливать спинальный корешок и кровоснабжающий его сосуд, обуславливая радикулопатию и радикуломиелоишемию — корешковый синдром с симптомами выпадения неврологических функций.
- Стадия, на которой выпавшее пульпозное ядро свисает как капля за пределами межпозвонковой щели, обозначается как секвестрация диска. Как правило, она приводит к разрыву фиброзной капсулы и полному истечению ядра. На стадии экструзии и секвестрации межпозвоночная грыжа достигает таких размеров, что может вызвать сдавление спинного мозга с развитием компрессионной миелопатии.
Симптомы межпозвоночной грыжи
В начале своего формирования грыжа межпозвонкового диска зачастую имеет латентное течение. Затем появляются боли в том отделе позвоночника, где локализуется грыжа. Первоначально боли носят тупой транзиторный характер, усиливаются при статической и динамической нагрузке, полностью проходят в положении лежа. Пациент старается щадить больную зону позвоночного столба, ограничивая движения в ней. Параллельно с болевым синдромом развивается мышечно-тоническое напряжение на соответствующем участке паравертебральной области.
По мере увеличения грыжевого выпячивания отмечается нарастание болевого и мышечно-тонического синдромов, ограничение движений. Боль принимает постоянный характер, может сохраняться в положении лежа. Мышечное напряжение более выражено со стороны расположения грыжи и может провоцировать перекос позвоночника, что создает дополнительную нагрузку на него и усугубляет клинические проявления. При дальнейшем прогрессировании грыжи межпозвонкового диска развиваются осложнения. В ряде случаев грыжа имеет субклиническое течение и манифестирует только при возникновении последних.
Межпозвоночная грыжа может иметь ряд клинических особенностей в зависимости от отдела позвоночника, в котором она локализуется:
- Межпозвоночная грыжа шейного отдела сопровождается болями в шее и рефлекторной мышечной кривошеей; может осложниться синдромом позвоночной артерии.
- Межпозвоночная грыжа грудного отдела зачастую имитирует клинику соматических заболеваний (стенокардии, язвенной болезни желудка, острого панкреатита); способна спровоцировать диспепсию, дискинезию кишечника, затруднение глотания, ферментную недостаточность поджелудочной железы.
- Межпозвоночная грыжа поясничного отдела проявляется симптомами люмбаго и люмбоишиалгии, затрудняет ходьбу и наклоны туловища.
Осложнения межпозвоночной грыжи
Корешковый синдром возникает при воздействии грыжи на расположенный рядом с ней спинномозговой нерв. Корешковый синдром может иметь этапное развитие: вначале наблюдаются симптомы раздражения корешка, а затем выпадение его функций. В первом случае характерен интенсивный болевой синдром, описываемый пациентами как «прострел» или «удар электрическим током», провоцируемый движениями в пораженном отделе позвоночника. В зоне иннервации корешка отмечаются парестезии. Выпадение функций корешка приводит к появлению в области его иннервации мышечной слабости и гипотонии, понижения чувствительности. Со временем развивается вялый парез с мышечными атрофиями, угасанием сухожильных рефлексов и трофическими расстройствами.
Дискогенная миелопатия формируется, когда образовавшаяся грыжа вызывает сужение позвоночного канала и сдавление спинномозгового вещества. В первую очередь страдает двигательная функция. На уровне поражения развивается периферический парез. Затем присоединяется выпадение чувствительности и сенситивная атаксия. При грыже поясничного отдела возможны тазовые расстройства. Как правило, вначале проявления миелопатии носят односторонний характер. Без проведения соответствующего лечения возникающие в спинном мозге изменения становятся необратимыми, и сформировавшийся неврологический дефицит не подлежит обратному развитию.
Синдром позвоночной артерии возникает, если грыжа шейного отдела сдавливает проходящую вдоль боковой поверхности тел позвонков позвоночную артерию. Проявляется головокружениями, вестибулярной атаксией, ушным шумом, транзиторными скотомами и фотопсиями, обмороками. Может служить причиной преходящих нарушений мозгового кровообращения (ТИА) в вертебро-базилярном бассейне.
Диагностика межпозвоночной грыжи
Начальные проявления грыжи межпозвонкового диска малоспецифичны и сходны с клиникой неосложненного грыжей остеохондроза позвоночника. Рентгенография позвоночника позволяет диагностировать остеохондроз, искривление позвоночника, аномалии его развития и др. патологию костных структур. Однако межпозвоночная грыжа на рентгенограммах не видна. Заподозрить грыжу в таких случаях можно по упорному характеру болевого синдрома и его прогрессированию. В ходе диагностики неврологу и вертебрологу необходимо дифференцировать грыжу межпозвонкового диска от миозита, плексита, грыжи Шморля, спондилоартроза, гематомы и опухоли позвоночника.
Обнаружить грыжу позволяют томографические методики исследования — МРТ и КТ позвоночника. Причем МРТ позвоночника более информативна, поскольку дает лучшую визуализацию мягкотканных структур. При помощи МРТ удается не только «увидеть» грыжу, установить ее локализацию и стадию процесса, но и определить степень сужения позвоночного канала. При отсутствии возможности проведения томографии, для подтверждения диагноза «межпозвоночная грыжа» может применяться контрастная миелография.

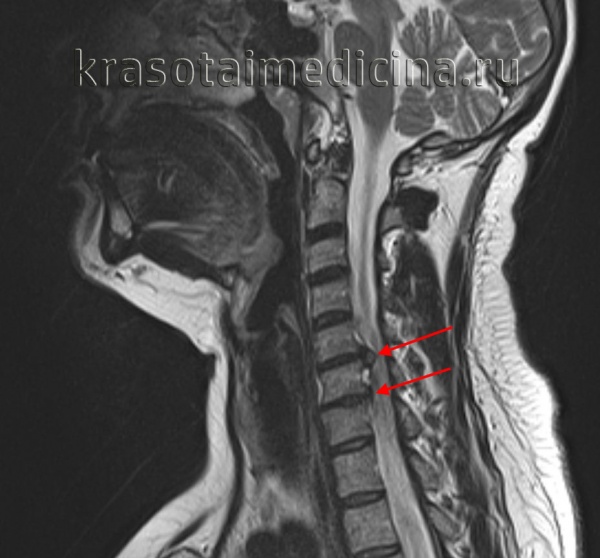
МРТ ШОП. Грыжевые выпячивания дисков в с. С5-С6, С6-С7 кзади, с выраженным сужением позвоночного канала и сдавлением спинного мозга.
Межпозвоночная грыжа шейного отдела, сопровождающаяся симптоматикой сдавления позвоночной артерии, является показанием к проведению сосудистых исследований: РЭГ, УЗДГ позвоночных артерий. Обследование, как правило, проводят с функциональными пробами (повороты и наклоны головы). Пациенты с грыжей в грудном отделе, в зависимости от клинической картины, могут нуждаться в консультации кардиолога, гастроэнтеролога, пульмонолога с проведением ЭКГ, обзорной рентгенографии ОГК, гастроскопии и т. д.
Лечение межпозвоночной грыжи
Консервативная терапия
Является наиболее предпочтительной лечебной тактикой при грыже межпозвонкового диска. Она носит комплексный характер. Медикаментозная составляющая включает препараты для купирования болевого синдрома (кетопрофен, ибупрофен, диклофенак, напроксен, мелоксикам и др.), миорелаксанты для снятия мышечно-тонического синдрома (толперизона гидрохлорид), необходимые для поддержания нервной ткани витаминые комплексы (В1, В6, В12), противоотечные средства. С целью купирования интенсивного болевого синдрома применяется локальное введение кортикостероидов и местных анестетиков в виде паравертебральных блокад. В начальных стадиях эффективны хондропротекторы (хондроитинсульфат, глюкозамин и пр.).
Межпозвоночная грыжа в остром периоде является показанием для назначения УВЧ, ультрафонофореза с гидрокортизоном, электрофореза. В период реконвалесценции для восстановления паретичных мышц применяется электромиостимуляция, рефлексотерапия, грязелечение. Хороший эффект оказывает тракционная терапия, при помощи которой происходит увеличение межпозвонкового расстояния и значительное уменьшение нагрузки на пораженный диск, что обеспечивает условия для остановки прогрессирования грыжевого выпячивания, а на начальных стадиях может способствовать некоторому восстановлению диска. Мануальная терапия способна заменить вытяжение позвоночника, но, к сожалению, на практике имеет большой процент осложнений, поэтому может быть проведена только опытным мануальным терапевтом.
Важнейшая роль в лечении межпозвоночной грыжи отводится лечебной физкультуре. Специально подобранными упражнениями может достигаться и вытяжение позвоночника, и укрепление его мышечного каркаса, и улучшение кровоснабжения пораженного диска. Регулярные упражнения позволяют настолько укрепить мышцы, удерживающие позвоночник, что рецидив грыжи или ее появление в других отделах позвоночного столба практически исключаются. Хорошо дополняет ЛФК курсовое проведение массажа, а также плавание.
Хирургическое лечение
Необходимо лишь тем пациентам, у которых комплексное применение консервативной терапии оказалось безрезультатным, а имеющиеся тяжелые осложнения (некупируемый более 1-1,5 мес. болевой синдром, дискогенная миелопатия, синдром позвоночной артерии с ТИА) имеют тенденцию к прогрессированию. Учитывая возможные послеоперационные осложнения (кровотечение, повреждение или инфицирование спинного мозга, травмирование спинального корешка, развитие спинального арахноидита и др.), не следует спешить с операцией. Опыт показал, что хирургическое вмешательство действительно необходимо примерно в 10-15% случаев грыжи межпозвонкового диска. 90% пациентов успешно лечатся консервативным способом.
Целью операции может быть декомпрессия позвоночного канала или удаление грыжи. В первом случае производится ламинэктомия, во втором — открытая или эндоскопическая дискэктомия, микродискэктомия. Если в ходе вмешательства осуществляется полное удаление диска (дискэктомия), то для стабилизации позвоночника выполняется установка B-Twin-импланта или фиксация позвоночника. Новыми способами хирургического лечения являются лазерная вапоризация, внутридисковая электротермальная терапия. В послеоперационном периоде важнейшим является постепенное наращивание двигательной нагрузки с анатомически правильным выполнением всех движений. В восстановительном периоде обязательно ЛФК.
Прогноз при межпозвоночной грыже
Примерно у половины пациентов при адекватной консервативной терапии уже через месяц межпозвоночная грыжа перестает о себе напоминать. В других случаях для этого необходим более длительный период, варьирующий от 2 до 6 мес., а для полного восстановления может потребоваться до 2 лет. В «идеальном» варианте выпавшее пульпозное ядро рассасывается за счет процессов резорбции, и межпозвоночная грыжа уменьшается в размере. Примерно в трети случаев этот процесс занимает около года, но может продолжаться до 5-7 лет. Неблагоприятный прогноз возникает в случаях длительно существующей миелопатии. В таких условиях неврологический дефицит сохраняется даже после оперативного удаления грыжи и приводит к инвалидизации пациентов.
Профилактика
Поскольку в большинстве случаев межпозвоночная грыжа - это следствие неправильных нагрузок на позвоночник, то ее основная профилактика состоит в обеспечении адекватного функционирования позвоночного столба. Полезны активные движения, плавание, регулярная гимнастика для укрепления мышц. Необходимо избегать неправильного положения позвоночника (сутулость, гиперлордоз и т. п.), поднятия чрезмерных тяжестей, длительного вынужденного положения, набора избыточного веса.
Межпозвоночная грыжа шейного отдела
Межпозвоночная грыжа шейного отдела — дегенерация и пролабирование за границы межпозвонкового пространства шейного межпозвоночного диска. Клинически манифестирует болью в надплечье и руке, иррадиирующей в пальцы, слабостью и гипестезией руки, синдромом позвоночной артерии. Диагностируется преимущественно по результатам МРТ шейного отдела позвоночника. Консервативная терапия состоит из противовоспалительных и миорелаксирующих препаратов, кортикостероидных блокад, кинезиотерапии, физиотерапии, массажа, лечебных тракций. Хирургическое лечение обычно сводится к удалению пораженного диска и стабилизации позвоночника.
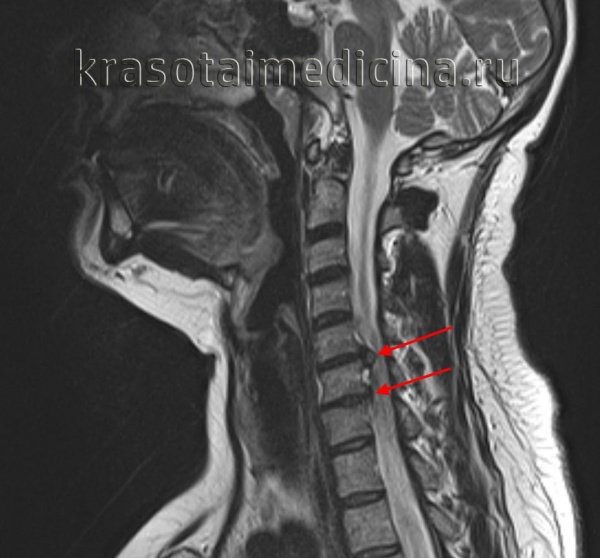
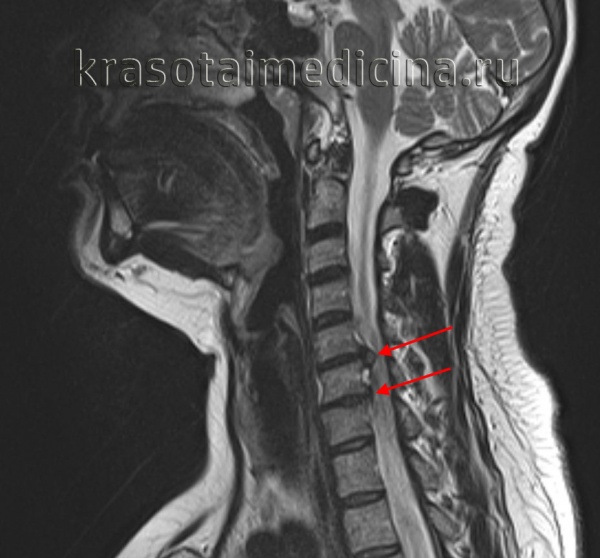
Межпозвоночная грыжа шейного отдела встречается достаточно часто. По распространенности занимает второе место после межпозвоночной грыжи поясничного отдела. Чаще всего грыжи формируются в дисках между пятым и шестым, между шестым и седьмым шейными позвонками. Более редко — между четвертым и пятым, крайне редко между седьмым шейным и первым грудным позвонками. Учитывая распространенность шейных грыж, относительно молодой возраст заболевших (в среднем 30-50 лет), риск тяжелых сосудистых осложнений, данная патология остается насущной проблемой клинической неврологии, вертебрологии и ортопедии.
Диски шейного отдела позвоночника имеют меньший диаметр, чем грудные и поясничные, поэтому и грыжи в этом отделе меньшего размера. Однако более узкий позвоночный канал и уменьшенное пространство для выхода корешков из спинного мозга обуславливают возникновение клинической симптоматики даже при небольшой протрузии диска. Особенностью шейного отдела является прохождение с двух сторон вдоль тел позвонков позвоночных артерий. В связи с этим межпозвоночная грыжа проявляется не только неврологическими, но и сосудистыми нарушениями.
Причины грыж шейного отдела
Формирование межпозвоночной грыжи связано с происходящими в диске дегенеративными процессами, вследствие которых он утрачивает эластичность. Хроническое травмирование при повышенной нагрузке на шейный отдел или острая травма позвоночника (ушиб позвоночника, подвывих шейного позвонка) приводят к образованию трещин фиброзного кольца диска, выходу части диска за пределы межпозвонкового пространства, а в дальнейшем — к пролабированию пульпозного ядра.
Дегенеративные изменения межпозвоночных дисков, как правило, связаны с остеохондрозом, но могут быть обусловлены шейным спондилезом, спондилоартрозом, туберкулезом позвоночника, неадекватной нагрузкой на шейный отдел при аномалиях развития позвоночника (синдроме Клиппеля-Фейля, клиновидном позвонке, ассимиляции атланта), нарушении осанки, шейно-грудном сколиозе, ожирении. Способствующими дегенерации дисков факторами выступают различные дисметаболические процессы в организме, возникающие при сахарном диабете, алкоголизме, курении, генетически детерминированных обменных заболеваниях.
Клинические симптомы межпозвоночной грыжи обусловлены сдавлением ею спинального корешка, вещества спинного мозга, позвоночной артерии. В первых двух случаях возникают неврологические симптомы (боль, двигательный дефицит и чувствительные расстройства), в третьем — синдром позвоночной артерии. Последний может стать причиной повторных транзиторных ишемических атак (ТИА), хронической ишемии головного мозга в вертебро-базилярном бассейне с формированием дисциркуляторной энцефалопатии.

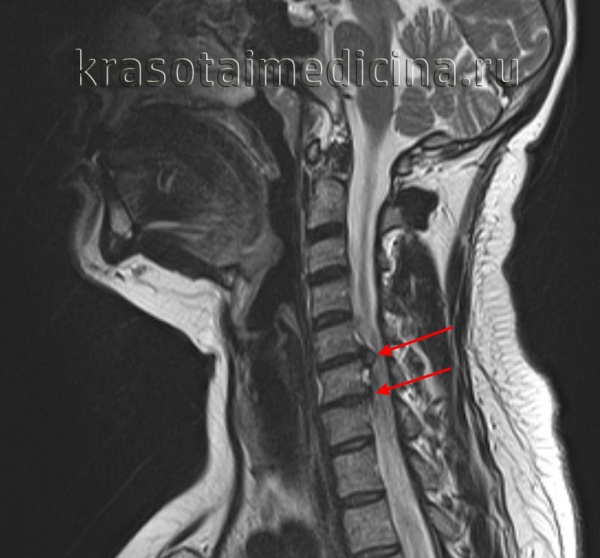
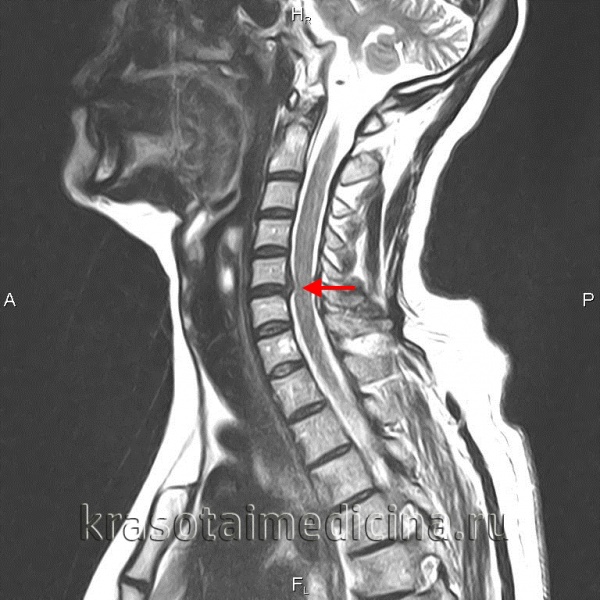
МРТ ШОП. Грыжевые выпячивания дисков в с. С5-С6, С6-С7 кзади, с выраженным сужением позвоночного канала и сдавлением спинного мозга
Симптомы грыжи шейного отдела
На начальных стадиях шейной грыжи основными ее проявлениями выступают болевой и позвоночный синдромы, связанные с раздражением спинального корешка на уровне образования грыжи. Первоначально болевой синдром может иметь периодический характер, провоцируется поворотами и наклонами головы. Затем боль трансформируется в постоянную, усиливается при движениях головой. Она локализуется в шее, плече и руке со стороны образовавшейся грыжи, сопровождается парестезиями и онемением руки. При движениях в шейном отделе возможны т. н. «прострелы» - острая боль, идущая от шеи к пальцам кисти.
Болевая импульсация обуславливает рефлекторное развитие мышечно-тонических изменений, составляющих позвоночный синдром. Возникающее повышение тонуса паравертебральных мышц шейного отдела и других мышц шеи приводит к ограничению подвижности и усугубляет течение болевого синдрома. Тоническое сокращение мышц на стороне поражения обуславливает возникновение рефлекторной кривошеи.
Со временем сдавление грыжей нервных волокон спинального корешка приводит к нарушению проведения по ним нервных импульсов — появляется корешковый синдром. Возникает слабость в руке, сопровождающаяся понижением тонуса мышц (вялый монопарез). Парестезии сменяются существенным снижением или полным выпадением болевой и других видов чувствительности в зоне иннервации сдавленного корешка.
Дальнейшее увеличение размеров шейной грыжи влечет за собой компрессию не только корешка, но и спинного мозга с развитием дискогенной миелопатии. Сдавление позвоночной артерии проявляется головокружениями, головной болью, вестибулярной атаксией, транзиторными расстройствами зрения (фотопсии, скотомы, снижение остроты зрения), шумом в ушах и легкой тугоухостью, вегетативными нарушениями, возникновением обмороков при резком повороте головой, дроп-атаками, ТИА.
Межпозвоночная грыжа шейного отдела в зависимости от уровня расположения может иметь вариабельную клиническую картину. При грыже диска С4-С5 преобладает боль в плече и слабость мышц надплечья. При грыже уровня С5-С6 слабость отмечается в бицепсе и разгибателях, характерно онемение и парестезии в большом пальце кисти. Грыжа С6-С7 сопровождается понижением мышечной силы в трицепсе и разгибателях пальцев, болью, идущей по задней поверхности руки до кончика среднего пальца. Грыжа С7-Т1 проявляется слабостью при сжимании кисти в кулак, боль и парестезии иррадиируют в мизинец.
Диагностика грыж
На начальных стадиях (протрузия диска) при наличии в клинике лишь болевого и позвоночного синдромов врачу сложно заподозрить формирование шейной грыжи. В таких случаях обычно проводят рентгенографию позвоночника, которая может выявить признаки остеохондроза, спондилоартроза и др. патологических изменений костных структур позвоночного столба. Визуализировать шейную грыжу можно при помощи МРТ или КТ позвоночника. Показанием для их выполнения выступает наличие мышечной слабости в руке или клиника синдрома позвоночной артерии. Ранее в таких случаях использовали контрастную миелографию. В настоящее время более безопасным и информативным методом диагностики является МРТ позвоночника. МРТ лучше чем КТ позволяет визуализировать мягкотканные структуры позвоночника, дает более полную информацию о размере грыжи и степени сужения спинального канала.

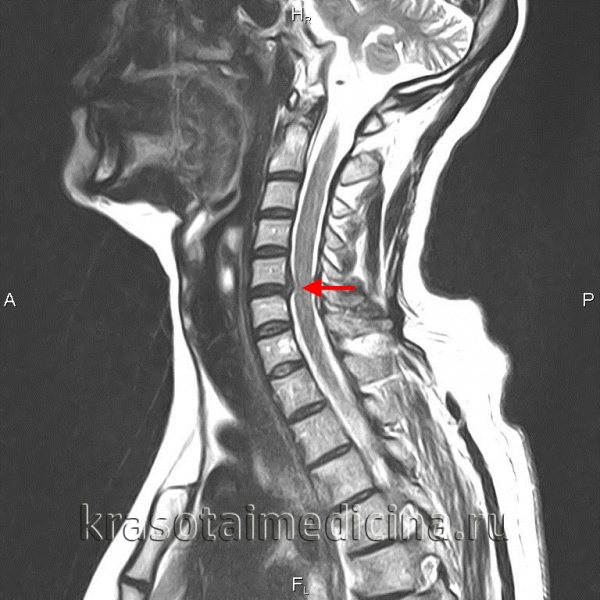
МРТ шейного отдела позвоночника. Межпозвонковая грыжа в сегменте С5-С6, отслаивающая заднюю продольную связку
Электрофизиологические исследования (ЭМГ, ЭНГ, ЭНМГ) дают возможность выявить невральный характер поражения и определить его уровень. Для оценки состояния позвоночной артерии проводится РЭГ с функциональными пробами, дуплексное сканирование или УЗДГ позвоночных артерий. Дифференциальный диагноз проводится с плечевым плекситом, плечелопаточным периартрозом, шейным плекситом, шейным миозитом, инфекционной миелопатией на шейном уровне.
Лечение грыжи шейного отдела
Консервативная терапия шейной грыжи и восстановление после ее хирургического лечения может проводиться совместными усилиями невролога, ортопеда, вертебролога, мануального терапевта, массажиста, кинезиотерапевта. В остром болевом периоде назначаются противовоспалительные средства (ибупрофен, кеторолак, нимесулид, мелоксикам и др.), локальное введение кортикостероидов (гидрокортизона, дипроспана), миорелаксанты (толперизона гидрохлорид). С первых дней применяются нейрометаболические фармпрепараты, в первую очередь витамины группы В. Купированию болевого синдрома и уменьшению воспаления способствует использование электрофореза, УВЧ, магнитотерапии и фонофореза.
С целью уменьшения давления на пораженный межпозвоночный диск возможно применение мягкой мануальной терапии или тракционной терапии. Тракция шейного отдела позвоночника осуществляется при помощи петли Глиссона в положении сидя. Снижению интенсивности мышечно-тонического синдрома способствует использование методик миофасциального массажа и рефлексотерапии. При синдроме позвоночной артерии дополнительно назначают сосудистые (пентоксифиллин, винпоцетин) и ноотропные (пирацетам, пиритинол) средства.
Вначале заболевания необходимо обеспечить покой шейного отдела позвоночника. С этой целью широко применяется ношение воротника Шанца. Однако оно чревато быстрым развитием атрофии мышц шеи, в то время как основным залогом выздоровления и профилактикой дальнейшего прогрессирования заболевания выступает создание мощного мышечного корсета, удерживающего анатомические структуры шейного отдела позвоночника в нормальном положении. Эта задача решается при помощи кинезиотерапии, в которую входит выполнение под наблюдением врача ЛФК или кинезиолога индивидуально подобранных упражнений ЛФК и занятия на специальных тренажерах.
Хирургическое лечение шейной грыжи должно проводится по строгим показаниям и с особой осторожностью. Поводом для операции может служить развитие значительного неврологического дефицита, не уменьшающегося на фоне консервативной терапии, выраженное сужение позвоночного канала, сдавление позвоночной артерии, приводящее к ишемии тканей мозга. Хирургическое лечение, как правило, подразумевает радикальное удаление грыжи (дискэктомию или микродискэктомию), дополненное фиксирующими позвоночник операциями (межпозвонковой фиксации кейджами, межтеловым спондилодезом и др.). Малоинвазивные вмешательства (пункционная лазерная вапоризация, эндоскопическая микродискэктомия, внутридисковая электротермальная терапия) могут применяться только при малых размерах грыжи, когда в большинстве случаев эффективны и консервативные способы лечения.
Межпозвоночная грыжа поясничного отдела
Межпозвоночная грыжа поясничного отдела — выпячивание межпозвонкового диска за пределы тел позвонков в поясничном отделе позвоночного столба. Клинически манифестирует люмбалгией и позвоночным синдромом. Осложняется дискогенной радикулопатией и миелопатией. Диагностируется преимущественно по данным МРТ позвоночника. Лечение может быть консервативным (противовоспалительные средства, миорелаксанты, вытяжение, мануальная терапия, физиотерапия, ЛФК, массаж) и хирургическим (лазерная вапоризация, электротермальная терапия, микродискэктомия, дискэктомия, установка B-Twin-импланта).
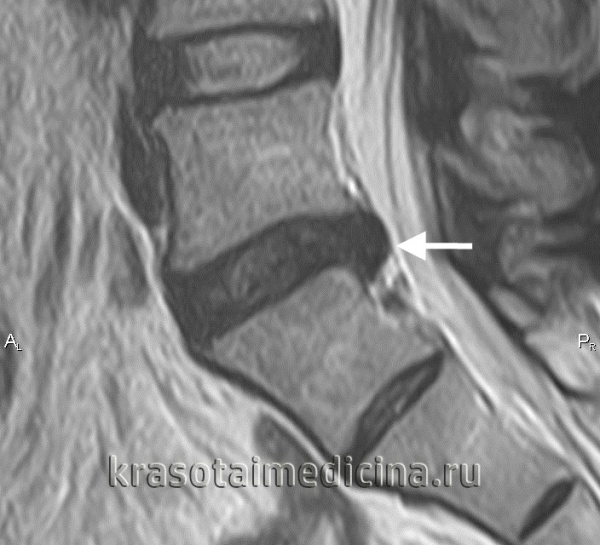
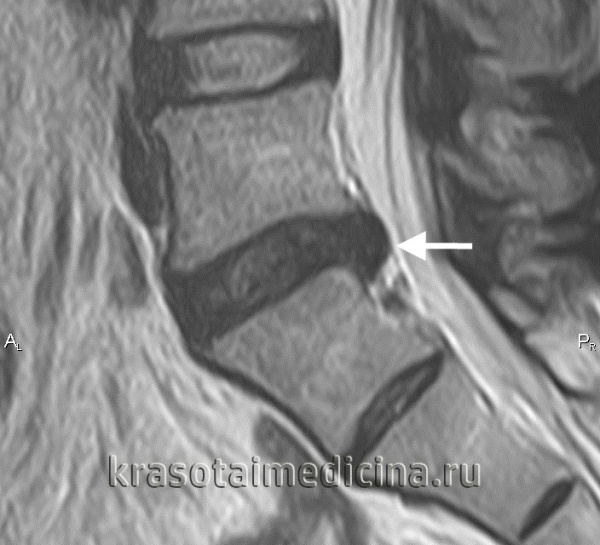
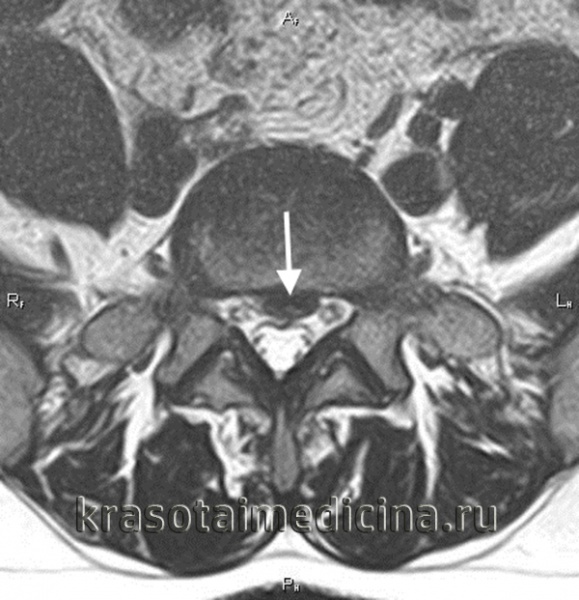
Межпозвоночная грыжа поясничного отдела выступает серьезным осложнением остеохондроза позвоночника. Ее формирование может быть обусловлено как пониженной двигательной активностью, так и чрезмерными нагрузками на позвоночный столб. Наиболее часто грыжа локализуется в дисках, расположенных между последними 2-мя поясничными позвонками (L4 и L5) или между последним поясничным позвонком (L5) и первым крестцовым (S1). В отдельных случаях наблюдается поражение дисков между 3-м и 4-м поясничными позвонками (L3 и L4), крайне редко — в верхних дисках поясничного отдела.
Заболеванию подвержены люди в возрастной категории 30-50 лет, чаще мужчины. Межпозвоночная грыжа поясничного отдела может манифестировать яркой клинической картиной на ранних стадиях, а может иметь длительное субклиническое течение вплоть до развития осложнений. Распространенность, трудоспособный возраст пациентов, вероятность инвалидизируюших осложнений ставят поясничную грыжу в ряд актуальных проблем современной вертебрологии, неврологии и ортопедии.
Причины грыжи поясничного отдела позвоночника
Межпозвоночная грыжа поясничного отдела формируется вследствие происходящих в межпозвонковом диске дегенеративных изменений, причиной которых являются локальные дисметаболические нарушения. Расстройство трофики диска сопровождается понижением его гидрофильности и эластичности. В таких условиях травма или неадекватная нагрузка на позвоночник приводят к образованию трещин или надрывов межпозвонкового диска, в результате чего он выпячивается за пределы тел позвонков, между которыми находится. Образуется протрузия диска. Дальнейшее развитие заболевания приводит к разрыву фиброзного кольца диска с выпадением пульпозного ядра. Формируется экструзия диска. Зачастую она становится причиной таких осложнений поясничной грыжи, как компрессия спинномозгового корешка и сдавление спинного мозга. В первом случае развивается корешковый синдром (радикулит), во втором — компрессионная миелопатия.
Среди причин нарушения трофики межпозвонкового диска наиболее распространенными являются недостаточная двигательная активность и неправильное распределение нагрузки на позвоночный столб. Последнее может быть обусловлено аномалиями развития позвоночника, приобретенным искривлением позвоночника (чрезмерным поясничным лордозом, сколиозом), статической или динамической нагрузкой в неудобной позе, подъемом тяжестей, перекосом таза (например, вследствие дисплазии тазобедренного сустава), ожирением. К основным этиофакторам поясничной грыжи относят также перенесенные травмы позвоночника (перелом поясничного отдела позвоночника, ушиб позвоночника, подвывих позвонка), дисметаболические процессы в организме, различные заболевания позвоночника (болезнь Бехтерева и другие спондилоартриты, спондилоартроз, болезнь Кальве, туберкулез позвоночника и др.).
Симптомы грыжи поясничного отдела позвоночника
В своем клиническом развитии межпозвоночная грыжа поясничного отдела обычно проходит несколько стадий. Однако у ряда пациентов отмечается длительное латентное течение, и манифестация грыжи происходит только на стадии возникновения осложнений. Основными клиническими синдромами выступают болевой и позвоночный.
Болевой синдром в начале заболевания имеет непостоянный характер. Возникает преимущественно при физической нагрузке на поясницу (наклоны, подъем тяжести, работа в позе наклона, длительное сидение или стояние, резкое движение). Боль локализуется в пояснице (люмбалгия), имеет тупой характер, постепенно исчезает в удобном горизонтальном положении. Со временем интенсивность болевого синдрома нарастает, люмбалгия становится постоянной и ноющей, разгрузка позвоночника в горизонтальном положении приносит пациентам лишь частичное облегчение. Присоединяется позвоночный синдром, возникает ограничение двигательной активности.
Позвоночный синдром обусловлен рефлекторными мышечно-тоническими изменениями, возникающими в ответ на хроническую болевую импульсацию. Паравертебральные мышцы приходят в состояние постоянного тонического сокращения, что еще более усугубляет болевой синдром. Мышечный гипертонус, как правило, выражен неравномерно, вследствие чего происходит перекос туловища, создающий условия для развития сколиоза. Уменьшается объем движений в поясничном отделе позвоночника. Пациенты не способны до конца разогнуть спину, наклониться, поднять ногу. Наблюдаются затруднения при ходьбе, при необходимости встать из положения сидя или сесть.
Осложнения
Корешковый синдром (радикулопатия) манифестирует, когда межпозвоночная грыжа поясничного отдела увеличивается настолько, что начинает соприкасаться со спинномозговым корешком. Вначале происходит раздражение корешка, что проявляется трансформацией болевого синдрома из люмбалгии в люмбоишиалгию и появлением сенсорных нарушений по типу парестезии (ощущение покалывания и «ползанья мурашек»). Боль становиться стреляющей, распространяется от поясницы в ягодицу и ниже по ноге со стороны вовлеченного в патологический процесс корешка. Пациенты характеризуют болевой синдром как прострел, возникающий при движениях в пояснице и ходьбе. Наиболее благоприятной позой, облегчающей боль, становиться сгибание больной ноги в положении лежа на здоровой стороне.
По мере увеличения поясничная грыжа начинает сдавливать спинальный корешок, приводя к появлению и прогрессированию симптомом выпадения. Наряду с парестезиями в ноге пораженной стороны отмечается онемение и понижение чувствительности. Возникает слабость и гипотония мышц ноги, вследствие чего пациент не может подняться на носки, присесть, поднять ногу на ступеньку. Пораженная нога истончается, возникает сухость кожи или гипергидроз, трофические расстройства, особенно выраженные на стопе.
Дискогенная миелопатия наблюдается, когда поясничная грыжа начинает сдавливать вещество спинного мозга. Вначале ее симптомы затрагивают только пораженную сторону, но в последующем могут приобретать двусторонний характер. Болевой синдром теряет свою интенсивность. На первый план выходит моторный и сенсорный неврологический дефицит. Развивается периферический вялый парез нижней конечности с выпадением сухожильных рефлексов. Присоединяются тазовые расстройства. Вследствие сенсорных нарушений наблюдается сенситивная атаксия.
Диагностика грыжи поясничного отдела позвоночника
Заподозрить образование поясничной грыжи в начальных стадиях затруднительно, поскольку ее клиническая картина сходна с симптомами неосложненного остеохондроза и дебютом других патологических процессов (поясничного спондилеза, поясничного спондилоартроза, люмбализации, сакрализации и пр.). Сами пациенты зачастую обращаются к неврологу, ортопеду или вертебрологу только на стадии корешкового синдрома.

В случае поясничной грыжи рентгенография позвоночника имеет лишь вспомогательное значение, поскольку не позволяет «увидеть» мягкотканные образования. Она может выявить признаки остеохондроза, уменьшение межпозвонкового расстояния, наличие деформации позвоночника. Визуализировать поясничную грыжу можно при помощи КТ или МРТ позвоночника. Томография также позволяет определить наличие и степень спинальной компрессии, что имеет основополагающее значение для выбора лечебной тактики.

Лечение грыжи поясничного отдела позвоночника
На ранних стадиях, до развития осложнений, и даже при наличии корешкового синдрома возможно консервативное лечение поясничной грыжи. Симптомы дискогенной миелопатии являются поводом для решения вопроса о неотложном хирургическом вмешательстве, поскольку, чем дольше они существуют, тем более необратим развивающийся неврологический дефицит. Малоинвазивные способы оперативного лечения грыж межпозвоночных дисков применяются на более ранних стадиях, до развития спинальной компрессии. Однако они могут давать некоторые осложнения (инфицирование, кровотечение).
Консервативное лечение
Консервативная терапия поясничной грыжи носит комплексный характер. Медикаментозная составляющая включает противовоспалительные (кеторолак, мелоксикам, диклофенак, нимесулид), миорелаксирующие (толперизона гидрохлорид, тизанидин), метаболические (витамины гр. В) фармпрепараты. Для купирования интенсивного болевого синдрома назначаются паравертебральные блокады. Наряду с этим используются методы мануальной терапии или вытяжение позвоночника, позволяющие скорректировать анатомическое расположение структур поясничного отдела и увеличить расстояние между поясничными позвонками. Применение постизометрической релаксации, рефлексотерапии и физиотерапии (УВЧ, фонофорез, лекарственный электрофорез) направлены на снятие болевого и тонического синдромов.
Первостепенное значение в лечении поясничной грыжи имеет индивидуально подобранная лечебная физкультура. Покой необходим пациенту лишь в период купирования болевого синдрома. После того, как воспалительные явления идут на убыль, необходимо приступать к специальным гимнастическим упражнениям, со временем позволяющим нарастить мышечный каркас, удерживающий структуры позвоночного столба в нормальном положении. Кроме того, физические упражнения (особенно в сочетании с массажем) способствуют улучшению трофики. Таким образом, правильно подобранный при помощи врача ЛФК или реабилитолога комплекс гимнастики с постепенным наращиванием нагрузки препятствует дальнейшему пролабированию грыжи. Следует сказать, что для предупреждения возникновения новых проблем с позвоночником пациенту необходимо будет выполнять специальную гимнастику весь последующий период жизни.
Хирургическое лечение поясничных грыж большого размера носит радикальный характер: производится дискэктомия или микродискэктомия. При меньшем размере грыжи (не более 0,6 мм) возможна эндоскопическая микродискэктомия. После удаления грыжи для поддержания межпозвонкового расстояния и стабилизации позвоночника может проводиться установка B-Twin-имплантата. На начальных этапах формирования поясничной грыжи для увеличения прочности диска и предупреждения его дальнейшей протрузии могут применяться внутридисковая электротермальная терапия и пункционная лазерная вапоризация.
Грыжи диска поясничного и других отделов позвоночника с сохранением стабильности позвоночно-двигательного сегмента (оперативное лечение)
Выпячивание или выпадение фрагментов межпозвонкового диска в позвоночный канал, возникающее в результате дегенеративно-дистрофического поражения позвоночника (спондилѐза) или травмы и приводящее к сдавлению нервных структур.
Название протокола: Грыжи диска поясничного и других отделов позвоночника с сохранением стабильности позвоночно-двигательного сегмента (оперативное лечение).

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
1. Протрузия диска – смещение в сторону позвоночного канала и выбухание в позвоночный канал элементов фиброзного кольца межпозвоночного диска без нарушения целостности последнего.
2. Экструзия – выбухание в позвоночный канал элементов фиброзного кольца(с незначительным разрывом) и дегенерированного пульпозного ядра, но сохранением целостности задней продольной связки.
3. Пролапс – выпадение в позвоночный канал через дефекты фиброзного кольца фрагментов дегенерированного пульпозного ядра сохраняющих связь с диском.
4. Секвестрация – смещение по позвоночному каналу выпавших фрагментов дегенерированного пульпозного ядра.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
1. Общий анализ крови (6 параметров) эритроциты, гемоглобин, лейкоциты, гематокрит, тромбоциты, СОЭ, свертываемость
4. Консультации специалистов по показаниям
Жалобы на боли и нарушение чувствительности (гипестезия, гиперпатия) по ходу компремированного корешка. Возможен парез или плегия определенной группы мышц, нарушение функции тазовых органов. Консервативная терапия до 2 месяцев – без эффекта или носит кратковременный характер.
Корешковый болевой синдром (в зоне иннервации компремированного корешка); в ряде случаев – двигательные и чувствительные нарушения различной степени выраженности.
Достоверных отклонений в клинических, биохимических анализах при отсутствии сопутствующей патологии не наблюдается.
МРТ позвоночника – наличие грыжи диска с компрессией спинного мозга и (-или) корешков спинного мозга.
При наличии сопутствующей патологии консультации соответствующих специалистов: при изменениях на ЭКГ – консультация кардиолога, терапевта, при эндокринной патологии – эндокринолога и другие.
Дифференциальный диагноз
| Признак | Грыжа межпозвоночных дисков | Объемное образование спинного мозга | Последствие травмы спинного мозга |
| Неврологическая симптоматика | Корешковый болевой синдром, чаще с одной стороны. | Преобладает миелопатический синдром. Корешковый синдром в виде гипестезии, гиперпатии, снижения силы мышц в зоне иннервации дерматома. | Преобладает миелопатический синдром, снижение силы мышц, их гипотрофия. |
| МРТ признаки | Наличие грыжи межпозвоночного диска с компрессией спинного мозга или -(и) корешков. | Наличие объемного образования спинного мозга | Рубцово-атрофические изменения спинного мозга. |
| Начало | Постепенное | Постепенное | Острое. Факт травмы в анамнезе |
Лечение
Цели лечения:
Микрохирургическое удаление грыжи диска (использование операционного микроскопа, микрохирургического инструментария) с декомпрессией спинного мозга и (или) его корешков.
Медикаментозное лечение
Основное медикаментозное лечение:
2. Обезболивающая терапия в послеоперационном периоде с первых суток (кетопрофен 100мг в/м, лорноксикам 8мг в/м) при боли в течение 5-10 суток.
1. Коррекция нарушений микроциркуляции (пентоксифилин 100 мг в/в, алпростадил 20мкг в/в) 5-10 суток по показаниям при неврологическом дефиците.
3. Купирование мышечно-тонического и спастического синдрома при центральных парезах и параличах баклофен 25мг. таб внутрь, С целью купирования нейропатической боли -карбамазепин 200мг внутрь.
4. Смесь Бойко внутривенно капельно в течение 3-5 днейпо показаниям с противоотечной и противовоспалительной целью, состав: натрия хлорид 0,9% 200 мл, дексаметазон 4-8 мг, аминофиллин 120мг, кетопрофен 100мг, дифенгидрамин 10мг.
5. По показаниям при наличии отраженного рефлекторного болевого синдрома - блокады паравертебральные, грушевидной мышцы и другие. Состав: лидокаин 2%-10 мл + бетаметазон 7,5мг.
6. С целью купирования нейропатической боли карбамазепин 200мг.
Со 2 суток занятия ЛФК под руководством инструктора. Со 2-3 суток после операции начинают физиотерапию по назначению врача физиотерапевта. Она включает (по показаниям) электростимуляцию, магнитотерапию, электрофорез, фонофорез (ультразвук), УВЧ терапию, лазеротерапию, иглорефлексотерапию, массаж и другие.
Хирургическое вмешательство: интерламинарный доступ с применением микрохирургического инструментария и операционного микроскопа, с удалением компремирующего агента без кюретажа межпозвонкового промежутка
1. Наблюдение невропатолога по месту жительства
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
Препараты (действующие вещества), применяющиеся при лечении
| Аминофиллин (Aminophylline) |
| Баклофен (Baclofen) |
| Бетаметазон (Betamethasone) |
| Галантамин (Galantamine) |
| Дексаметазон (Dexamethasone) |
| Дифенгидрамин (Diphenhydramine) |
| Карбамазепин (Carbamazepine) |
| Кетопрофен (Ketoprofen) |
| Лидокаин (Lidocaine) |
| Натрия хлорид (Sodium chloride) |
| Пентоксифиллин (Pentoxifylline) |
Группы препаратов согласно АТХ, применяющиеся при лечении
| (J01) Противомикробные препараты для системного применения |
Госпитализация
1. Плановая госпитализация. Наличие клинических проявлений (корешковый синдром, миелопатический синдром) при отсутствии эффекта от консервативной терапии и подтвержденное на МРТ-сканах наличие грыжи межпозвоночного диска на уровне поясничного отдела позвоночника. Отсутствие явлений нестабильности позвоночно-двигательного сегмента: люмбалгический синдром не выражен или не проявляется; сохранена высота межпозвоночного диска или его снижение до 50%; отсутствие краевой (вокруг межпозвоночного диска) жировой дегенерации; нет дегенеративно-деструктивные изменений гиалиновых пластин межпозвоночных дисков.
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- 1) Handbook of Spine Surgery. Ali A Baaj, Praveen V. Mummaneni, Juan S. Uribe, Alexander R. Vaccaro, Mark S. Greenberg. – Thieme, New York - Stuttgart. – 2011. - 455 P. 2) European Manual of Medicin. Neurosurgery. W. Arnold, U. Ganzer, Christianto B. Lumenta, Concezio Di Rocco, Jens Haase, Jan Jakob A. Mooij. 2009. 3) KompendiumNeurochirurgie, Hölper, Soldner, Behr. 2.Auflage 2007 Prolnn-Verlag. 4) Вертебрология. Ульрих Э.В., Мушкин А.Ю. ЭЛБИ-СПб; 2006, с.74 Дифференциальная диагностика в неврологии и нейрохирургии. Цементис С.А. 2007г.
Информация
Махамбаев Г. – главный внештатный нейрохирург УЗ Карагандинской области, заведующий отделением нейрохирургии КГП «Областной медицинский центр» г.Караганда
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных по диагностике и лечению соответствующего заболевания, состояния или синдрома.Случай хирургического лечения секвестрированной грыжи диска L4-L5 с компрессией левого L5 корешка (расширенная интерламинэктомия и микродискэктомия)
В нейрохирургическое отделение Дорожной клинической больницы на станции Нижний Новгород ОАО "РЖД" 26.09.2018 в плановом порядке поступил пациент 1958 года рождения после проведённого комплексного лечения в условиях неврологического отделения.
Жалобы
Пациент жаловался на боли в пояснично-крестцовом отделе позвоночника с иррадиацией по передненаружной поверхности левого бедра и голени, слабость в правой стопе и выраженное ограничение подвижности в пояснице, преимущественно при сгибании позвоночника в пояснице.
Боль в поясничном отделе практически не беспокоила. Снижение качества жизни и невозможность выполнять повседневную деятельность возникли преимущественно в связи с постоянными тянущими болями в левой ноге до левой стопы. Приём НПВП на болевой синдром никак не влиял. Снижение силы в левой стопе прогрессировало. Появились постоянные ощущения "ползания мурашек" (парестезии) в левой голени и тыльной поверхности левой стопы, они усиливались в ночное время.
Анамнез
Вертеброгенный анамнез — более 20 лет, когда на фоне физических нагрузок впервые появились боли в поясничном отделе позвоночника. Ранее обострения были редкими, пациент лечился НПВС. Настоящее обострение возникло около 25 дней назад: возникли сильные боли в пояснице, одновременно возникший болевой синдром начал иррадиировать в левую ногу, появилось онемение в левой голени и на тыльной поверхности левой стопы. Онемение сопровождалось нарастающей слабостью в левой стопе и большом пальце при тыльном сгибании. Проходил лечение у невролога по месту жительства (диклофенак в инъекциях и "Мильгамма") — болевой синдром уменьшился на 50% по ВАШ (шкале оценки боли), слабость в стопе наросла, онемение и парестезии сохранялись. В течение 15 дней находился на лечении и обследовании в неврологическом отделении ДКБ на ст. Нижний Новгород ОАО "РЖД" с диагнозом "Сдавление левого L5 корешка на фоне нарушения межпозвоночных дисков, обострение, стойкий болевой синдром, умеренный парез левой стопы".
Мужчина живёт с семьёй, материально-бытовые условия удовлетворительные. Работает приёмщиком вагонов в филиале ОАО "РЖД".
Обследование
На момент обследования: состояние удовлетворительное, рост 178 см, вес 91 кг, ИМТ 28,72 (избыточная масса тела). Сознание ясное, положение активное. Телосложение нормостеническое. Кожа обычная, влажная. Подкожно-жировая клетчатка выражена умеренно, распределена равномерно. Пульс 68 ударов в минуту (удовлетворительный). Давление в норме. Периферических отёков нет. Особенности неврологического статуса: ⠀• чувствительность в зонах иннервации ветвей тройничного нерва и функция мимических мышц не нарушены; ⠀• походка щадящая, лёгкое прихрамывание на левую ногу из-за слабости в стопе; ⠀• сухожильные рефлексы средней живости, выражены одинаково; ⠀• гипестезия (снижение чувствительности) в зоне иннерваций L5 корешка слева; ⠀• сила разгибателя одного пальца и левой стопы снижена до трёх баллов; ⠀• корешковый болевой синдром по задненаружной поверхности левого бедра и голени умеренно выражен; ⠀• положителен симптом Ласега слева с угла 30 градусов, координаторные пробы выполняет удовлетворительно, в позе Ромберга устойчив; ⠀• менингиальные симптомы отсутствуют; ⠀• напряжение паравертебральных мышц поясничного отдела позвоночника, болевые точки слева; ⠀• тазовых нарушений нет.
14.09.2018 было проведено МРТ ПКОП (пояснично-крестцового отдела позвоночника): ⠀• форма тел позвонков изменена за счёт деформации замыкательных пластин, краевых костных разрастаний по передне-задним и боковым поверхностям тел L3-L5 позвонков; ⠀• грыжа размером до 0,6 см распространяется в левое межпозвонковое отверстие и вниз на всю высоту тела L5 позвонка, она сжимает левый боковой корешок; ⠀• задняя парамедианная протрузия диска L5-S1 размерами до 0,3 см деформирует дуральный мешок, при этом структуры самого мешка не изменены; ⠀• определяется грибовидная деформация дугоотросчатых суставов L4-S1 с субхондральным склерозом и сужением соответствующих суставных щелей — проявление спондилоартроза; ⠀• физиологический поясничный изгиб позвоночника сохранён. Заключение: МР картина распространённых дегенеративно-дистрофических изменений сегментов пояснично-крестцового отдела позвоночника и секвестрированной парамедианной левосторонней сублигаментарной с каудальной направленностью, грыжи диска L4-L5 и спондилоартроза. После консультации нейрохирурга рекомендовано оперативное лечение — расширенная интерламинэктомия и микродискэктомия L4-L5 (удаление межпозвонкового диска и грыжи), а также секвестрэктомия (удаление омертвевшей костной ткани). Операция запланирована на 27.09.2018.
Диагноз
Остеохондроз пояснично-крестцового отдела позвоночника. Дискогенная радикулопатия L5 слева, обусловленная секвестрированной парамедианной левосторонней сублигаментарной грыжей диска L4-L5 с каудальной направленностью. Парез левой стопы. Умеренно выраженный болевой и миотонический синдром.
Читайте также:
