Хирургическое лечение язвенного колита - осложнения
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Осложнения при неспецифическом язвенном колите принято подразделять на местные и общие. Под местными обычно подразумевают кишечные осложнения, а под - общими, осложнения, связанные с другими органами и состоянием пациента в целом.
Некоторые осложнения бывают как при болезни Крона, так и при неспецифическом язвенном колите. Какие-то встречаются чаще, другие - реже. Не у всех пациентов с воспалительными заболеваниями кишечника бывают эти осложнения. Главное в профилактике осложнений - это своевременная диагностика и адекватное лечение.
Кишечные (местные) осложнения.
Кишечные осложнения происходят, при выраженном воспалении стенки кишечника в течение продолжительного времени, что приводит к распространению воспалительного процесса с внутренней слизистой оболочки вглубь кишечной стенки.
К осложнениям со стороны кишечника можно отнести:
Перфорацию (прорыв) кишечной стенки . Перфорация происходит, когда в результате хронического воспаления стенка кишечника истончается, и со временем в ней может образоваться отверстие. Это жизненно опасное осложнение, так как содержимое кишечника с огромным количеством бактерий попадает в брюшную полость, вызывая перитонит (воспаление брюшины);
Возрастание риска развития рака толстой кишки. У 5-8% пациентов с НЯК в течение 20 лет от начала заболевания выявляется рак толстого кишечника (в целом в популяции здоровых людей процент заболеваемости раком составляет 3-6%). Риск выше при тяжелом течении болезни и большой распространенности патологического процесса;
Быстропрогрессирующий колит . Это осложнение бывает менее, чем у 10% пациентов с колитом. В случае прогрессирования течения колита стенка всей ободочной кишки ободочная кишка воспаляется, отекает и теряет тонус. Кишка расширяется и перестаёт нормально функционировать. На рентгенологических снимках видны раздутые газом петли кишечника. У пациентов с болезнью Крона это осложнение встречается редко;
Токсический мегаколон - жизненно опасное воспаление толстого кишечника, которое возникает при наиболее неблагоприятном течении быстропрогрессирующего колита. Оно проявляется острым нарушением тонуса толстой кишки и дилатацией (расширением) её просвета более 6 см и сопровождается симптомами общей интоксикации. В результате расширения кишка теряет способность сокращаться и продвигать каловые массы и газы. Дилатация может быть полной (на протяжении всего толстого кишечника ) или сегментарной (когда расширен только какой-то участок кишки). В результате у пациента появляются такие симптомы: боль в животе, вздутие кишечника, высокая температура, общая интоксикация и обезвоживание, тахикардия (учащение сердцебиения) более 120 ударов в минуту, лейкоцитоз (повышение содержания лейкоцитов в крови) выше 10,5 *10 9 /л. В таких случаях необходимо немедленное лечение, целью которого является декомпрессия (уменьшение давления газов) в кишечнике для предотвращения разрыва, для этого применяется назогастральный зонд (тонкая гибкая трубка, которая вводится для отвода газов из кишечника). Если в течение суток у пациента нет улучшения (что случается только в 4% случаев), показано хирургическое лечение. Токсический мегаколон чаще встречается у пожилых пациентов.
Диагностические критерии токсического мегаколона :
- Первый критерий - дилатация (расширение) толстой кишки на рентгенологических снимках.
- Второй критерий - наличие трёх симптомов из четырёх: лихорадка выше 38 о С тахикардия (учащение сердцебиения) > 120 ударов в минуту, лейкоцитоз (повышение содержания лейкоцитов в крови)> 10,5 10 9 /л) или анемия.
- Третий критерий - наличие одного из симптомов: обезвоживание, изменение психического состояния, электролитные нарушения или гипотония (снижение артериального давления).
Общие (системные) осложнения при неспецифическом язвенном колите.
Термин "системные" (или внекишечные) относятся к осложнениям с поражением других органов или возникновением состояний организма, которые влияют на пациента в целом, а не только на деятельность кишечника.
Системные осложнения при неспецифическом язвенном колите включают: лихорадку, слабость и потерю аппетита. Они являются отражением воспалительного процесса в кишечнике.
Кроме того, системные осложнения при неспецифическом язвенном колите могут проявляться:
- Артритом;
- Остеопорозом и снижением прочности кости;
- Заболеваниями глаз;
- Заболеваниями печени и почек;
- Первичным склерозирующим холангитом;
- Желчекаменной болезнью;
- Панкреатитом;
- Болезнями кожи;
- Анальной трещином;
- Афтозным стоматитом
Из всех внекишечных осложнений, артрит является наиболее распространенным. Часто встречается одновременное поражение глаз, кожи и суставов. По неизвестным причинам у некоторых пациентов внекишечные проявления могут преобладать, а в некоторых случаях даже затмить кишечные симптомы, что может значительно затруднить диагностику. Особенно часто это встречается у детей. Поэтому, важно сохранять бдительность в отношении подростков, у которых рост и развитие отстают от сверстников, чувствуют недомогание и слабость, лихорадку. Это могут быть системные проявления воспалительных кишечных заболеваний.
Что приводит к появлению внекишечных симптомов?
Причина пока не известна, но считается, что все эти осложнения происходят в результате неадекватной реакции иммунной системы организма. Иммунная система проявляет гиперреактивность (избыточный иммунный ответ) при проникновении патогенных микроорганизмов, что приводит к воспаление в других частях тела, так же как и в кишечнике. До сих пор неизвестно, почему некоторые люди страдают от этого, а другие - нет.
Вполне вероятно, что у Вас может не быть ни одного из перечисленных осложнений, важно знать о них и обратиться к врачу, если у Вас возникли любые изменения в вашем самочувствии. Помните: выявление системных осложнений может быть ключевым фактором для назначения более эффективного лечения.
Хирургическое лечение язвенного колита - осложнения
- неэффективность мощной консервативной терапии (глюкокортикоиды, иммуносупрессанты, инфликсимаб) тяжелого ЯК
- острые осложнения ЯК,
- рак толстой кишки.
Кроме того, вопрос о целесообразности плановой операции встает при формировании гормонозависимости и невозможности лечения другими препаратами (непереносимость других лекарств, экономические причины), задержке роста у детей и больных юношеского возраста, наличии выраженных внекишечных проявлений, развитии предраковых изменений (дисплазии) кишечной слизистой оболочки. В тех случаях, когда заболевание принимает тяжелую или непрерывно рецидивирующую форму, операция приносит избавление от многочисленных страданий.
Эффективность хирургического лечения и качество жизни больного ЯК после операции во многом зависит от ее типа.
Полное удаление всей толстой кишки (проктоколэктомия) считается радикальным методом лечения ЯК. Протяженность воспалительного поражения кишки не влияет на объем операции. Так, даже при поражении только прямой кишки (проктите) для положительного результата необходимо удаление всей толстой кишки. После колэктомии больные обычно чувствуют себя значительно лучше, у них исчезают симптомы ЯК, восстанавливается вес. Но часто в плановом порядке пациенты на такую операцию соглашаются неохотно, так как для выведения каловых масс из оставшейся части здоровой тонкой кишки в передней брюшной стенке делается отверстие (постоянная илеостома). К илеостоме прикрепляется специальная емкость для сбора кала, которую пациент сам освобождает по мере ее заполнения. Сначала пациенты трудоспособного возраста испытывают значительные психологические и социальные проблемы. Однако со временем большинство из них адаптируется к илеостоме, возвращаясь к нормальной жизни.
Более щадящей толстую кишку операцией является - субтотальная колэктомия. В ходе ее выполнения удаляется вся толстая кишка кроме прямой. Конец сохраненной прямой кишки соединяется со здоровой тонкой кишки (илеоректальный анастомоз). Это позволяет отказаться от формирования илеостомы. Но, к сожалению, через некоторое время неизбежно возникает рецидив ЯК, повышается риск развития рака в сохраненном участке толстой кишки. В настоящее время субтотальная колэктомия рассматривается многими хирургами как разумный первый шаг в хирургическом лечении ЯК, особенно при остром тяжелом течении заболевания, так как является относительно безопасной процедурой даже для критически больных. Субтотальная колэктомия позволяет уточнить патологию, исключить болезнь Крона, улучшить общее состояние пациента, нормализовать его питание и дает пациенту время тщательно обдумать выбор дальнейшего хирургического лечения (проктоколэктомия с созданием илеоанального резервуара или колэктомия с постоянной илеостомой).
Проктоколэктомия с созданием илеоанального резервуара заключается в удаление всей толстой кишки с соединением конца тонкой кишки с задним проходом. Преимуществом этого типа операции, выполняемой хирургами высокой квалификации, является удаление всей пораженной воспалением слизистой оболочки толстой кишки с сохранением традиционного способа опорожнения кишечника без необходимости илеостомы. Но в ряде случаев (у 20-30% больных) после операции развивается воспаление в области сформированного илеоанального кармана («паучит»), которое может быть рецидивирующим или постоянным. Причины появления «паучита» неизвестны. Кроме этого, возможны септические осложнения, нарушения функции сформированного резервуара и снижение фертильности у женщин из-за спаечного процесса .
Неспецифический язвенный колит (НЯК): симптомы и лечение
Неспецифический язвенный колит кишечника – это воспалительное заболевание слизистой оболочки ободочной и прямой кишок, для которого характерно образование многочисленных язв. Причины его появления и развития до сих пор до конца не исследованы, но современной науке известно, что осложнением неспецифического язвенного колита может стать рак прямой кишки.
Симптомы неспецифического язвенного колита
К признакам неспецифического язвенного колита (сокращённо НЯК) относятся спастические боли в области живота, диарея. В более тяжёлых случаях присоединяются кишечное кровотечение, повышение температуры. При длительном течении хронического неспецифического язвенного колита может наблюдаться потеря веса.
Медикаментозное лечение неспецифического язвенного колита
При первичном обнаружении НЯК симптомы, как правило, выражены неярко, и врач выбирает консервативную терапию. Назначение приёма различных медикаментозных средств может давать хорошие результаты на протяжении длительного времени. Неспецифический язвенный колит с симптомами, лечение которых не подразумевает хирургического вмешательства, может протекать годами. Цель терапии в данном случае – не допустить ухудшения состояния пациента, предупреждать обострения и удлинить ремиссию.
В каждом конкретном случае как лечить НЯК специалист решает, исходя из клинической картины. Традиционно назначается определённая комбинация противовоспалительных препаратов и антибиотиков в необходимой дозировке. В запущенных или сложных случаях НЯК, обострениях лечение может быть дополнено приёмом гормональных препаратов. Кортикостероиды, такие как преднизолон, должны назначаться курсами, так как постоянный их приём нежелателен. При неспецифическом язвенном колите диета должна быть щадящей, с исключением избыточно острой, солёной, кислой пищи и регулярным питанием.
Если длительная терапия противовоспалительными средствами, к примеру, аминосалицилатами, не приносит ощутимого эффекта, решая, как вылечить НЯК, врач-гастроэнтеролог может назначить иммуномодулирующие препараты. Среди них наиболее распространёнными являются 6-меркаптопурин и азатиоприн.
Консервативная терапия болезни НЯК может проводиться на протяжении многих лет. В периоды обострений и ухудшения состояния дозы принимаемых препаратов увеличиваются. В особенно тяжёлых случаях для быстрейшего эффекта, врач, выбирая, как лечить неспецифический язвенный колит, назначает внутривенное введение гормональных препаратов.
Иногда симптоматически требуется назначение и других лекарственных средств. Обострения неспецифического язвенного колита при беременности, а также лечение НЯК у детей могут потребовать госпитализации. Нахождение в стационаре позволит обеспечить более тщательное наблюдение за состоянием и уход за больными, отслеживать правильность питания при неспецифическом язвенном колите, своевременный и чётко дозированный приём препаратов.
Хирургическое лечение неспецифического язвенного колита
Иногда при неспецифическом язвенном колите операция является единственным возможным способом лечения. К этому методу врач прибегает только тогда, когда консервативная терапия является неэффективной или состояние больного резко ухудшается вследствие обострения.
В каких случаях необходимо хирургическое вмешательство?
При неспецифическом язвенном колите хирургическое лечение назначается в случаях, когда консервативные методы исчерпали себя, и уже не приносят должного эффекта. При НЯК операция назначается также в случаях, когда высок риск развития рака прямой кишки. Пациенты регулярно проходят обследования, показывающие состояние слизистой кишечника с целью раннего обнаружения неблагоприятных изменений – колоноскопию с биопсией.
Каков спектр возможных оперативных вмешательств?
Спектр оперативных вмешательств при неэффективности медикаментозного лечения и применения диеты при неспецифическом язвенном колите включает несколько типов операций. В нашей клинике вы можете получить высококачественное лечение, какими бы ни были причины НЯК и его следствия в конкретном случае. Врачи выберут наиболее адекватный тип вмешательства для каждого пациента. Одной операции бывает достаточно для полного устранения заболевания.
Иногда врачом рассматривается возможность удаления ободочной кишки с сохранением прямой кишки и ануса. При этом держание стула сохраняется. Недостаток этого метода в сохранении риска развития колита и рака в оставшейся части прямой кишки.
Существуют ли другие хирургические альтернативы?
На сегодняшний день в мировой практике принят способ, при котором создаётся резервуар из тонкой кишки, соединяющийся с анусом. Обычно в этом случае необходимо формирование временной илеостомы с последующим её закрытием через несколько месяцев.
Резервуар, так называемый пауч, функционирует как накопитель, позволяющий снизить частоту дефекаций. Применение такой техники позволяет достичь физиологического держания стула. В случаях осложнений в виде воспаления резервуара, может проводиться терапия антибиотиками, иногда приходится прибегнуть к удалению и созданию постоянной илеостомы.
Какой вариант хирургической операции выбрать?
При выборе врач руководствуется состоянием организма конкретного пациента, его возрастом, условиями и привычным образом жизни. Выбирается наиболее эффективный и наименее травматичный вариант, обеспечивающий излечение и последующие благоприятные условия жизни.
Возможные осложнения при неспецифическом язвенном колите
В сложных случаях неспецифического язвенного колита могут развиваться различные осложнения, вплоть до несущих угрозу жизни больного. К ним относятся разрывы кишки, кровотечения, тяжёлые инфекционные процессы, сопровождающиеся сильным воспалением с высокой температурой и общей интоксикацией организма. Известно, что у больных с НЯК повышен риск рака прямой кишки.
Если противовоспалительная терапия не даёт эффекта, назначается операция. Осложнениями после хирургического вмешательства могут стать возникновение различных инфекций – на фоне общего ослабления организма, прогрессировании болезни в не удалённых участках или вследствие разрыва резервуара.
Запись на операцию неспецифического язвенного колита (НЯК)
Лечение НЯК в Москве в нашей клинике производится в соответствии с новейшими стандартами. Мы стараемся проводить операции с сохранением функции естественной дефекации и по возможности с избеганием последующего приёма гормональной и противовоспалительной терапии. Мы имеем отличные результаты при выполнении тотальной колопроктэктомии с формированием резервуара из тонкой кишки и его анастомозирования к анусу.
Наше отделение первым в России накопило значительный опыт проведения различных вариантов операции как открытым, так и лапароскопическим способом. После вмешательства качество жизни наших больных значительно улучшается. Посмотрите интервью с нашей пациенткой, любезно согласившейся рассказать о своём опыте и жизни до и после проведения операции.
Если вы приняли решение о консультации по проведению операции в нашей клинике, запишитесь на первичный прием к врачу по телефону. Вы также можете воспользоваться формой записи на прием, расположенной в правом нижнем углу экрана.
Записаться на прием
«САЙТ НАХОДИТСЯ НА РЕКОНСТРУКЦИИ ПРИНОСИМ СВОИ ИЗВИНЕНИЯ ЗА ВРЕМЕННЫЕ НЕУДОБСТВА»
Язвенный колит - хроническое заболевание, характеризующееся иммунным воспалением слизистой оболочки и подслизистого слоя толстой кишки, сопровождающееся диареей с выделением крови, развитием местных и системных осложнений. Язвенный колит поражает только толстую кишку и никогда не распространяется на тонкую кишку.
Не смотря на эффективность современной консервативной терапии, оперативные вмешательства при язвенном колите необходимы у 30-35% больных [Mclaughlin SD, 2008]. В отделе ежегодно оперируется более 100 больных с тяжёлыми формами язвенного колита. У 70% из них удаётся вернуть способность к дефекации через задний проход.
Показаниями к хирургическому лечению ЯК служат: кишечные осложнения ЯК (токсическая дилатация, перфорация кишки, кишечное кровотечение); неэффективность консервативной терапии (гормональная резистентность, неэффективность биологической терапии); невозможность её продолжения (гормональная зависимость, противопоказания для проведения биологической терапии), а также рак толстой кишки.
Информация для пациента, у которого планируется хирургическое вмешательство по поводу ЯК.
Всякий раз, когда для лечения болезни необходима операция, возникают различные вопросы и проблемы, требующие решения. Понимание возможных вариантов хирургического лечения помогает выбрать операцию, которая является наиболее подходящей. Мы постараемся осветить основные вопросы, касающиеся хирургического вмешательства, выполняемого для лечения язвенного колита.
Когда ободочная и прямая кишка полностью удалены, формирование тонкокишечного резервуара позволяет смоделировать прямую кишку и вернуть пациента к обычному для него до болезни образу жизни и уровню социальной активности. При этом удаление всей ободочной и прямой кишки позволяет надёжно вылечить язвенный колит.
Откровенный разговор с хорошо информированным колопроктологом и гастроэнтерологом, а так же с пациентами, которым такая операция уже выполнена, позволит Вам принять решение. Мы рекомендуем Вам привести к врачу членов своей семьи, чтобы они могли задать вопросы относительно операции и перспектив жизни с тонкокишечным резервуаром.
Так же вы можете обратиться за консультацией к специалисту стоматерапевтической службы. Такие консультации позволяют во многом избежать трудностей в послеоперационном периоде или оказаться хорошо к ним подготовленным. Если пациенту потребовалось хирургическое вмешательство, хирурги и команда специально обученного персонала будут оказывать помощь на всех этапах лечения.
Каждому больному, которому планируется операция с формированием тонкокишечного резервуара по поводу язвенного колита, мы предлагаем поговорить с пациентами, которым такая операция уже была выполнена несколько лет назад. Оперирующий хирург или лечащий врач предоставит Вам номера телефонов. Все ранее оперированные пациенты заранее предупреждены о возможности таких консультаций. Таким образом, вы получаете возможность узнать о качестве и особенностях жизни с тонкокишечным резервуаром.
В чём опасность избегать операции, если врач сформулировал для Вас показания?
Показания для хирургического лечения язвенного колита возникают в случае резистентности - то есть неэффективности консервативной терапии. Важно, чтобы больной сам осознавал, что все резервы терапии исчерпаны. Для этого необходима беседа с врачом-гастроэнтерологом. Пациент должен понимать, что дальнейшее лечение может быть чревато развитием осложнений: массивного кровотечения, перфорации толстой кишки, после чего спасти жизнь больного очень трудно.
Однако больные с длительным, хроническим течением язвенного колита, много лет периодически или постоянно принимающие гормональные препараты, должны осознавать опасность развития как системных полиорганных осложнений на фоне длительного применения гормонов, иммунодепрессантов и цитостатиков, так и рака толстой кишки. Пациент должен знать, что рак толстой кишки на фоне ЯК развивается в 25 раз чаще, чем в общей популяции, а частота развития ближайших и отдалённых метастазов угрожающе высока.
Чем дольше анамнез язвенного колита у пациента, тем выше риск развития рака толстой кишки. При длительно, более 10 лет, существующем язвенном колите, необходимо ежегодное эндоскопическое обследование толстой кишки и выполнение множественных биопсий из разных её отделов, для выявления начальных признаков озлокачествления слизистой.
Какие варианты хирургического лечения существуют?
Вплоть до конца 1970-х годов основным хирургическим вариантом излечения от язвенного колита была колпроктэктомия - полное удаление всей толстой кишки с формированием постоянной илеостомы (рис).
А. колпроктэктомия с формированием постоянной илеостомы;
Самое большое преимущество этой процедуры в том, что она может быть выполнена одноэтапно. Это позволяет в максимально короткие сроки восстановить здоровье пациента, прекратить приём всех лекарств, в первую очередь - кортикостероидов. Основным недостатком этой операции является необходимость формирования постоянной илеостомы на передней брюшной стенке. Восстановление анальной дефекации становится невозможным.
Б. Колпроктэктомия с формированием тазового тонкокишечного резервуара;
В начале 80-х годов операция с формированием тазового тонкокишечного резервуара была внедрена, как альтернатива постоянной илеостоме у пациентов с удалённой толстой кишкой. Формирование резервуара позволяет восстановить анальную дефекацию и максимально реабилитировать больного.
Операция включает в себя удаление всей ободочной и прямой кишки, тем самым излечивая пациента от заболевания. Для формирования резервуара используется собственная тонкая кишка пациента. Конструирование резервуара выполняется из терминального отдела подвздошной кишки. Резервуар может быть фиксирован к самой верхней части анального сфинктера при помощи ручных швов или при помощи аппаратного циркулярного степплерного шва. Сохранение 1-2 см прямой кишки пациента позволяет достичь лучших функциональных результатов в отношении частоты стула, возможности удерживать кишечное содержимое, как в дневное, так и в ночное время, контролируемости дефекации.
В течение первого года после формирования резервуара увеличиваются промежутки времени между дефекациями.
Операция может выполняться в один, два или три этапа.
Одноэтапная операция: формирование тазового тонкокишечного резервуара иногда может выполняться в один этап. Это значит, удаление толстой кишки и формирование резервуара производятся в один этап, без выведения временной илеостомы. Пациент для выполнения такого вмешательства должен находиться в хорошем состоянии, без метаболических нарушений и без применения кортикостероидов, цитостатиков или иммунодепрессантов. Тем не менее, решение о проведении такой операции принимается хирургом, при информировании пациента о высоких рисках послеоперационных гнойно-септических осложнений.
Двухэтапная операция: выполняется для того, чтобы обеспечить заживление многочисленных швов в тонкокишечном резервуаре. Первый этап включает в себя удаление толстой кишки и формирование резервуара. Для создания наиболее благоприятных условий заживления швов резервуара и илео-анального анастомоза, формируется временная петлевая илеостома, отводящая кишечное содержимое. Как правило, петлевая илеостома закрывается в течение 2-3 месяцев после операции.
Трёхэтапная операция: является наиболее безопасной у пациента с активным воспалительным процессом, получающего высокие дозы стероидов, а так же в случае возникновения экстренных показаний к операции (кровотечение, перфорация, токсическая дилатация).
Большие дозы кортикостероидов могут отрицательно влиять на заживление ран, а так же являться причиной гнойно-септических осложнений в послеоперационном периоде. Удаление ободочной кишки и формирование одноствольной илеостомы (по Бруку), сопровождающееся сохранением прямой кишки, является наиболее безопасным объёмом операции для таких пациентов. Это позволяет пациенту восстановиться после тяжёлой атаки язвенного колита и, самое главное, отменить системное применение кортикостероидов. Формирование тонкокишечного резервуара у истощённого пациента может привести к развитию осложнений и значительному увеличению времени пребывания в стационаре.
Следующим, вторым этапом, после отмены кортикостероидов и ликвидации метаболических нарушений, выполняется удаление прямой кишки и формирование тонкокишечного резервуара.
Третий этап хирургического лечения - ликвидация илеостомы. Это более простая процедура и она требует непродолжительного пребывания в стационаре - от 5 до 8 дней. Многие пациенты предпочитают возвращаться к учёбе или работе между этапами хирургического лечения для того, чтобы максимально сократить период нетрудоспособности.
Какое качество жизни у больных, перенесших операцию по поводу ЯК с формированием тонкокишечного резервуара?
После ликвидации илеостомы и восстановления пассажа кишечного содержимого через задний проход, в первую неделю частота стула колеблется от 6 до 12 раз в сутки. Постепенно дистальные отделы тонкой кишки адаптируются к всасыванию большего объёма жидкости и частота стула уменьшается. Через 1 месяц после операции она сокращается до 4-8 раз в сутки. Одним из главных критериев хорошего качества жизни является способность пациента удерживать кишечное содержимое днём и ночью и опорожнять резервуар под собственным контролем, самостоятельно.
Е. Какова функция удерживания кишечного содержимого после операции?
В течение первых 7 дней после операции возможно подтекание кишечного содержимого в ночное время. Однако через 2 недели после операции функция мышц заднего прохода восстанавливается. В отдалённом послеоперационном периоде пациенты не отмечают эпизодов недержания кишечного содержимого. Разумеется, это возможно только в случае, если изначально показатели функции мышц заднего прохода находились в пределах нормы.
Одной из основных жалоб, предъявляемых пациентами до операции, является необходимость найти туалет моментально после возникновения позыва. По отзывам пациентов с тонкокишечным резервуаром, одно из преимуществ, полученных после операции, это возможность задерживать дефекацию после возникновения позыва на один час и более.
Как меняется питание пациента после операции?
В течение первого месяца желательно употребление мягкой пищи. Затем можно переходить на обычный рацион. Принимать пищу лучше 5-6 раз в день, небольшими порциями. Каждый новый продукт рекомендуется вводить в рацион отдельно, небольшими порциями. Желательно ограничивать продукты, вызывающие вздутие живота (орехи, цельное молоко).
Особенности режима жизни пациента после операции.
В течение недели после выписки нежелательно водить машину или гулять одному. В течение первых 2-3 месяцев необходимо избегать подъёма тяжестей более 10 кг и нагрузок на мышцы передней брюшной стенки. В дальнейшем пациент переходит на обычный режим жизни, который он вёл до момента заболевания язвенным колитом.
Есть ли необходимость приёма препаратов после операции?
До 50% больных в первые три месяца после операции принимают Лоперамид или Иммодиум. Однако в дальнейшем только 10-15% больных сохраняют постоянный приём этих препаратов для урежения частоты стула и увеличения его вязкости.
Чего необходимо опасаться после операции?
У части (около 5%) пациентов с тонкокишечным резервуаром в отдалённом послеоперационном периоде могут развиваться гнойно-септические осложнения, требующие формирования временной или постоянной илеостомы. Одним из признаков развития подобного рода осложнений являются ежедневные подъёмы температуры до 380 - 390С. В таком случае необходимо обратиться к врачу для обследования.
Что такое резервуит?
После операции у пациентов может развиваться воспалительный процесс, поражающий слизистую оболочку тонкокишечного резервуара - резервуит.
Резервуит возникает у 10-20% пациентов, проявляется учащением и разжижением стула, что чаще всего является следствием дисбактериоза. Лечение резервуита - консервативное, течение - благоприятное.
Необходимо ли приезжать для обследований и как часто?
Первый осмотр в клинике после ликвидации илеостомы и восстановления пассажа кишечного содержимого желательно провести через 3 месяца. Далее осмотр пациента в клинике осуществляется при возникновении необходимости, однако в течение первых пяти лет желательно обследоваться не реже одного раза в год.
Хирургическое лечение язвенного колита - осложнения
Воспалительные заболевания толстой кишки - язвенный колит и болезнь Крона представляют собой актуальную хирургическую проблему. В работе представлен анализ оперативных вмешательств при язвенном колите и болезни Крона за последние 12 лет по материалам Первой республиканской клинической больницы г. Ижевска. Разработаны показания к одноэтапным и многоэтапным радикальным операциям при неспецифическом язвенном колите и болезни Крона. Уточнены показания к экстренным, срочным и плановым показаниям при воспалительных заболеваниях толстого кишечника. Выполнение радикальных многоэтапных операций при язвенном колите и болезни Крона позволяет снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
3. Воробьев Г.И. Хирургическое лечение осложнений неспецифического язвенного колита / Г.И. Воробьев, Н.В. Костенко, Т.Л. Михайлова, Л.Л. Капуллер, В.В. Веселов // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2003. - Т. 13, № 1. - С. 73-80.
4. Каншина О.А. Неспецифический язвенный колит у детей (и взрослых) / О.А. Каншина, Н.Н. Каншин. - М. : Биоинформсервис, 2002. - 212 с.
5. Фарелл Р. Язвенный колит / Р. Фарелл, М. Пепперкорн // Междунар. мед. журн. 2003. - Т. 6, № 1. - С. 73-80.
6. Gassull M., Esteve M. Steroid unresponsiveness in inflammatory bowel disease // Advanced therapy of inflammatory bowel disease (ed. by Bayless T.M., Hanauer S.B.). - London: B.C. Decker, 2001. – P. 133—137.
Воспалительные заболевания толстой кишки (ВЗК) - язвенный колит (ЯК) и болезнь Крона (БК) являются одними из самых тяжелых и опасных заболеваний желудочно-кишечного тракта, представляют собой актуальную клиническую проблему, связанную с увеличением числа больных, сложностью выбора оптимальной тактики лечения, возрастанием экономических затрат на лечение [1; 2; 5].
Распространенность неспецифического язвенного колита (численность больных) составляет 40-117 больных на 100 000 жителей. Распространенность болезни Крона 30-50 случаев на 100 000 жителей. Наибольшее число случаев приходится на возраст 20-40 лет, то есть на социально и экономически продуктивную часть населения. Наивысшее показатели смертности отмечаются в течение первого года болезни вследствие случаев крайне тяжелого молниеносного течения заболевания и через 10 лет после его начала из-за развития колоректального рака [4].
Безусловно, оперативное вмешательство при НЯК и БК является главным и наиболее ответственным моментом в борьбе за жизнь пациента при тяжелом течении заболеваний. Выбор оперативного вмешательства во многом определяет исход и прогноз дальнейшей жизни больных.
За последние десятилетия взгляд на оказание хирургической помощи больным с язвенным колитом претерпел значительное эволюционное развитие [3; 6].
Цель исследования. Уточнить показания к оперативным вмешательствам при воспалительных заболеваниях толстой кишки.
Материалы и методы
Работа выполнена в клинике факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, в отделении колопроктологии БУЗ УР «Первая республиканская клиническая больница МЗ УР». В работе анализируются результаты лечения 110 больных с ВЗК, находящихся на лечении за последние 12 лет (2000-2012), из них 20 пациентам выполнены оперативные вмешательства. Возраст пациентов колебался от 16 до 75 лет. Средний возраст наблюдения составил 40±9,8 года. Мужчин было 62 человека, женщин 48. Давность заболевания колебалась от 2 до 25 лет и составляла в среднем 15,4±3,2 года. Частота обострений варьировала до 1-2 раз в год. В комплекс лечебных мероприятий были включены медикаментозные и оперативные методы. При консервативном лечении назначали: глюкокортикоиды (преднизолон, метипред, солу-медрол и др.), сульфасалазин, салофальк, месалазин, азатиоприн, инфликсимаб, антибактериальная и антимикотическая терапия, витаминотерапия. По показаниям назначались препараты, улучшающие реологические свойства крови (курантил, пентоксифиллин); метаболическая терапия (солкосерил, актовегин, алоэ); ферменты (вобэнзим, мезим-форте). Оперативные вмешательства выполнены 20 пациентам.
Проведен анализ оперативных вмешательств в проктологическом отделении 1-й РКБ с 2000 по 2012 год и разработаны показания к экстренным, срочным и плановым оперативным вмешательствам при ВЗК.
Показания к экстренным операциям:
1) перфорация кишки, перитонит;
2) кишечная непроходимость.
Показания к срочным операциям:
1) профузное толстокишечное кровотечение;
2) абсцессы брюшной полости;
3) острая токсическая дилятация толстой кишки.
Показания к плановым операциям:
1) гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы;
2) высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет;
3) перерождение в рак.
При ЯК операцией выбора является колпроктэктомия с формированием илеостомы на передней брюшной стенке. Но отвечающей велению времени, техническим и анестезиологическим возможностям, задачам социальной реабилитации должна считается операция - колпроктэктомия с илеоанальным анастомозом и формированием резервуара из тонкой кишки. Всегда ли возможно данную операцию выполнить одномоментно и надо ли к этому стремиться? Да, такие операции выполняются, при большом накопленном опыте, в специализированных центрах, при строго выверенном состоянии больного. Но если имеются какие-то, даже минимальные сомнения, операцию выполняют в несколько этапов.
- одноэтапные с илеоанальным анастомозом и формированием резервуара;
- одноэтапные с илеостомой на передней брюшной стенке;
- программируемые многоэтапные (гемиколэктомия по типу операции Гартмана, колэктомия с илеостомой на передней брюшной стенке, затем проктэктомия с формированием резервуара).
Показания к одноэтапной колпроктэктомии с илеостомой на передней брюшной стенке:
Выполнялись в двух вариантах:
Вариант 1. Лапаротомия→колпроктэктомия→илеостомия.
Вариант 2. Видеолапароскопическая колпроктэктомия.
Показания к многоэтапной операции:
отказ от постоянной илеостомы на передней брюшной стенке с предупреждением больного о высоком риске осложнений;
Многоэтапные операции предполагают несколько вариантов операций, и в первую очередь в зависимости от состояния больного.
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая санация) – правосторонняя гемиколэктомия с наложением концевой илеостомы;
III этап (плановая) – проктэктомия с формированием резервуара и наложением превентивной илеостомы;
IV этап (плановая) – закрытие илеостомы.
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая) – правосторонняя гемиколэктомия, проктэктомия с формированием резервуара и наложением превентивной подвесной илеостомы;
III этап (плановая) – закрытие илеостомы.
Пациенты были оперированы после предоперационной подготовки, направленной на коррекцию нарушений функций жизненно важных органов. Выполненные оперативные вмешательства у пациентов являются одноэтапными и многоэтапными, что обеспечило положительные ближайшие и отдаленные результаты. Летальных послеоперационных исходов не было. Оперативные вмешательства показаны в таблице 1.
Таблица 1. Оперативные вмешательства у пациентов с неспецифическим язвенным колитом
Число оперированных больных
Одноэтапная колпроктэктомия, илеостомия
Видеолапароскопическая колпроктэктомия, илеостомия
Многоэтапная колпроктэктомия с резервуаром
В процессе послеоперационного лечения больных соблюдался принцип комплексного подхода. Все пациенты получали адекватную инфузионно-трансфузионную терапию, антибиотикотерапию, витаминно-энергетический комплекс, преднизолон, сульфасалазин, нутритивную поддержку, антибактериальные препараты.
Выполнение радикальных оперативных вмешательств при воспалительных заболеваниях толстого кишечника позволило снизить летальность с 10% до 1,6%.
Приведем клинический пример.
У больного Ш., 33 года, с 14 лет установлен диагноз - неспецифический язвенный колит. Многократно лечился в колопроктологическом отделении с НЯК, тотальным поражением, тяжелой степени тяжести. Всегда при поступлении предъявлял жалобы на выраженную слабость, жидкий стул до 12-15 раз в сутки с примесью крови. Состояние тяжелое, бледный, кахексичный. Проводилась базисная терапия с кратковременным эффектом. От неоднократно предложенной операции больной категорически отказывался. При очередном поступлении состояние тяжелое. При пальцевом исследовании определяется бугристое, плотное, циркулярное образование, нижний край которого на 6-7 см. Результат биопсии – высокодифференцированная аденокарцинома (малигнизированная ворсинчатая опухоль). Опухолевые железы в сосудисто-стромальном стержне опухоли. Выполнена ирригоскопия – признаки НЯК, тотальное поражение; BL прямой кишки; долихосигма, дилатация ободочной кишки. С диагнозом: высокодифференцированная аденокарцинома прямой кишки; хронический неспецифический язвенный колит, тотальное поражение, тяжелое течение; деформирующий остеоартроз III ст. обоих коленных суставов, недостаточность функции суставов III ст., остеопороз бедренных и б/берцовых костей; остеопороз колено-феморальных суставов; мочекаменная болезнь, камень нижней трети правого мочеточника, гидронефротическая трансформация правой почки, афункционирующая правая почка; хронический необструктивный бронхит вне обострения, дыхательная недостаточность - 0; миокардиодистрофия, хроническая сердечная недостаточность - 0; анемия III ст.; кахексия, пациент был оперирован. Выполнено: колпроктэктомия, наложение концевой илеостомы, правосторонняя нефрэктомия. При осмотре вся толстая кишка плотная, с отсутствием складок, укороченная. В 6 см от анального канала и на протяжении 15 см – циркулярная бугристая опухоль (рис. 1).
Рисунок 1. Рак прямой кишки у больного НЯК
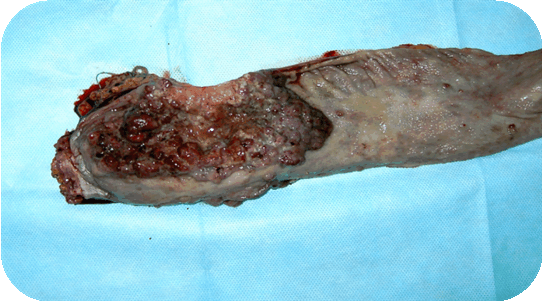
Метастазы не выявлены. При гистологическом исследовании препаратов – муцинозная аденокарцинома прямой кишки с прорастанием всех слоев стенки органа, формированием имплантационных метастазов по серозной оболочке. В ткани почки картина хронического пиелонефрита с исходом в нефросклероз, кистозная трансформация лоханки. Послеоперационный период протекал без осложнений. Выписан в удовлетворительном состоянии. При контрольном осмотре через 1,5 года чувствует себя удовлетворительно, увеличилась масса тела.
1. Показаниями к плановым радикальным оперативным вмешательствам при воспалительных заболеваниях толстой кишки являются: гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы, высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет, перерождение в рак.
2. Выполнение многоэтапных оперативных вмешательств при воспалительных заболеваниях толстой кишки позволило снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
Рецензенты:
Варганов Михаил Владимирович, д.м.н., доцент кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Ситников Вениамин Арсеньевич, д.м.н., профессор кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Читайте также:
