Холецистостомия. Показания к холецистостомии. Холецистостомия под местной анестезией.
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Дибиров М.Д. ; Эльдерханов М.М. ; Ашимова А.А. ; Атаев Т.А.
В течении 10 лет в клинике находилось на лечении 10258 больных с острым холециститом и билиарным панкреатитом. Из них оперировано 72% - 7385 больных. У больных с крайне высоким риском холецистэктомии и билиарным панкреатитом у 450 (6%) была наложена холецистостома, как I этап лечения острого холецистита для быстрого купирования воспалительного процесса, билиарной декомпрессии, стабилизации состояния и подготовки к выполнению II этапа – холецистэктомии или плановым санациям при панкреонекрозе.
Из 450 больных 422 (94%) были старше 70 лет и у них была тяжёлая полиморбидность с декомпенсацией функции жизненно важных органов и систем.
Из 450 - пункционная холецистостомия под УЗИ наведением выполнена у 282 (63%), лапароскопически – 98 (22%) и у 70 (15%) – холецистостома под местной анестезией через мини-доступ.
У 412 больных, холецистостома хорошо функционировала и по ней выделялось 500-700 мл желчи в сутки.
У 38 больных, несмотря на промывание желчного пузыря декомпрессия была неэффективной, из-за наличия обтурации камнем пузырного протока. Этим больным пришлось выполнить холецистэктомию на 2-3-е сутки по срочным показаниям.
Наряду с общей антибиотикотерапией фторхинолонами, цефалоспоринами II-III поколения и карбопенемами, противоферментной терапией проводились ежедневные 2-3 разовые промывания желчного пузыря 0,02% раствором хлоргекседина или расвором диоксидина. При этом через 3-е суток количество микробной обсемененности желчи уменьшилось в 3 раза и у 82% больных отмечено улучшение.
Из 412 больных хороший эффект от холецистостомии достигнут у 297 (72%), удовлетворительный 115 (28%).
После стихания острых воспалительных явлений и относительной стабилизации состояния из 412 больных через 2-3 недели холецистэктомия без выписки из стационара выполнена 336 (81%), умерло 19 (5,6%), остальные – 76 (19%) были выписаны на амбулаторное наблюдение до стабилизации состояния с функционирующей холецистостомой. Из них в стационар через 3 – 6 месяцев вернулись 26 (34%), которые были оперированы, умер 1 (3,8%), остальные 40 (66%) отказались от оперативного лечения.
При билиарном панкреатите с дренированием желчных путей летальность составила 12%, без дренирования желчных путей- 17%.
Осложнения после холецистостомии отмечены у 33 (8%): желчеистечение в брюшную полость – 12, закупорка дрен. а ной трубки – 6, нагноение вокруг дренажа – 5, выпадение – 10.
Статистически достоверных различий и преимуществ от вида наложения холецистостомы не отмечено.
Таким образом, технически правильно выполненная холецистостомия у больных с острым холециститом при высоком риске и билиарным панкреатитом является эффективным методом, позволяющим спасти больных в остром периоде, провести санацию желчных путей, выполнить холецистэктомию и санации парапанкреатической клетчатки в более благоприятной ситуации.
Что такое холецистостомия, как и зачем она проводится?
Термин холецистостомия определяет оперативную манипуляцию, при которой в желчном пузыре формируется отверстие (стома), которое дает возможность для оттока желчи наружу. Данный вид оперативного вмешательства проводят специалисты первого хирургического отделения по определенным медицинским показаниям.
Холецистостомия – показания
Выполнение данного вида хирургического вмешательства имеет ряд медицинских показаний, поэтому проводится не всем пациентам:
- Пациенты с желчно-каменной болезнью или другой патологией структур гепатобилиарной системы, при ко отрой значительно нарушается отток желчи, а выполнение удаления желчного пузыря приводит к высокому риску развития тяжелых осложнений.
- Технические сложности для выполнения других видов оперативного вмешательства (анатомические особенности желчного пузыря, наличие соединительно-тканных спаек).
- Невозможность проведения других методик оперативного вмешательства при нарушении дренажа желчи, связанная с недостаточным опытом хирурга или отсутствием необходимого оборудования.
Наши ведущие специалисты — консультация бесплатная

Хитарьян Александр Георгиевич
Профессор. Опыт 30 лет
Врач высшей категории

Ромодан Наталья Александровна
Опыт 26 лет
Врач высшей категории

Завгородняя Раиса Николаевна
Кандидат наук. Опыт 29 лет
Врач высшей категории
Холецистостомия – операция паллиативная. Это означает, что в соответствии с медицинскими показаниями она выполняется временно для облегчения оттока желчи. Также ее проведение рекомендуется для пациентов с онкологической патологией 4-й стадии, когда другие виды процедур и манипуляций являются нецелесообразными.
Зависимо от техники выполнения операции, а также применения специальной аппаратуры для ее проведения выделяют 2 основных вида формирования стомы желчного пузыря, к ним относятся:
- Классическая операция – врач хирург при помощи скальпеля выполняет рассечение кожи, подкожной клетчатки, обеспечивает доступ к желчному пузырю, после чего вводит в его стенку специальную трубку, которую затем подшивает к коже. По трубке выводится желчь на поверхность тела.
- Лапароскопическая холецистостомия – более современный вид манипуляции с использованием специальной оптической аппаратуры. Через небольшой разрез на стенке брюшной полости вводится специальная оптоволоконная трубка с камерой и освещением. Под визуальным контролем на мониторе хирург при помощи специального микроинструментария выполняет необходимые манипуляции по выведению стомы желчного пузыря.
Первое хирургическое отделение проводит преимущественно лапароскопическую операцию, так как она является не такой травматичной, а также позволяет значительно снизить риск развития операционных и послеоперационных осложнений.
Послеоперационный период
Длительность восстановления организма пациента после холецистостомии зависит от типа хирургического вмешательства. При выполнении классической операции с рассечением тканей передней брюшной стенки послеоперационный период длится не менее 7-10 дней. В это время пациент находится под медицинским наблюдением в условиях хирургического стационара, он получает лекарственное лечение, направленное на профилактику инфекционных осложнений, а также уменьшение выраженности послеоперационной боли. При выполнении лапароскопической операции длительность периода восстановления значительно меньше, она составляет период времени около 3-х дней, после которых пациент может быть выписан домой.
Сделать операцию холецистостомия в Ростове можно в условиях Первого Хирургического отделения больницы СКЖД, специалисты которого достоверно определят показания к ее проведению, а также индивидуально выберут методику.
Холецистостомия. Показания к холецистостомии. Холецистостомия под местной анестезией.
Холецистостомия. Показания к холецистостомии. Холецистостомия под местной анестезией.
Холецистостомия — это хирургическая операция, которую в настоящее время выполняют редко. На каждые 100 случаев острого холецистита производят лишь одну или две холецистостомии. В конце ХIХ — начале XX века эта операция выполнялась часто, но из-за часто развивавшегося рецидивируюшего холелитиаза, стойких послеоперационных свищей и холецистита у 50% пациентов холецистостомия была постепенно забыта. В настоящее время ее выполняют только пожизненным показаниям, с тем чтобы окончательную операцию выполнить позже.
Холецистэктомия заменила холецистостомию, благодаря ее несомненным преимуществам:
1. При холецистэктомии удаляют орган, в котором развиваются конкременты.
2. Ликвидируется очаг инфекции.
3. Холецистэктомия обычно является окончательной операцией, холецистостомия — чаще нет.
4. Удаление желчного пузыря очевидно предупреждает рецидив холелитиаза, при холецистостомии рецидивы наблюдаются у 50% пациентов.
5. Холецистэктомия предупреждает развитие желчных или слизистых свищей, чего не всегда удается избежать при холецистостомии.
6. Холецистэктомия устраняет опасность развития рака желчного пузыря.

Холецистостомия обычно показана в трех ситуациях:
1. Пациентам с камнями в желчном пузыре, имеющим высокий операционный риск из-за сопутствующих тяжелых кардиологических, легочных, почечных или неврологических заболеваний. Таким пациентам рекомендуется выполнять операцию менее рискованную, чем холецистэктомия. Холецистостомию в таких случаях можно выполнять через небольшой разрез под местной анестезией. У таких пациентов следует ограничиться удалением легко доступных конкрементов, оставляя вколоченные камни воронки, шейки желчного пузыря или пузырного протока. При этом необходимо оставлять трубку для дренирования желчного пузыря.
2. Некоторым пациентам с острым деструктивным холециститом и выраженными патологическими изменениями (например, множественными сращениями), затрудняющими выполнение операции или не позволяющими идентифицировать анатомические структуры в воротах печени. Это превращает холепистэктомию в очень рискованную операцию из-за возможности повреждения общего желчного протока или печеночной артерии.
3. При особых обстоятельствах хирурги с недостаточным опытом операций на желчных путях, вынужденные прибегнуть к оперативному вмешательству по поводу тяжелого острого холецистита, должны склоняться в пользу холецистостомии как более простой и менее рискованной операции.
Холецистостомия, хотя и является простой операцией, может представлять технические трудности у тучных пациентов, дно желчного пузыря у которых расположено далеко от передней брюшной стенки. С другой стороны, у тучных пациентов очень трудно выполнить холецистостомию под местной анестезией.
Холецистостомия под местной анестезией.
Холецистостомия через маленький разрез под местной анестезией показана пациентам с очень высоким операционным риском, которым операцию выполняют по жизненным показаниям, поэтому она должна быть как можно менее травматичной. Очень важно предварительно установить локализацию дна желчного пузыря с помощью пальпации или УЗИ, с тем чтобы произвести разрез точно над местом его проекции на переднюю брюшную стенку. Выполнив разрез, на дно желчного пузыря накладывают широкий кисетный шов, и аспирируют содержимое. Затем производят разрез длиной от 2 до 2.5 см, и легкодоступные камни удаляют зажимом Desjardins. В желчный пузырь помещают катетер Pezzer, и кисетный шов завязывают. Второй кисетный шов накладывают вокруг первого, чтобы, насколько это возможно, предупредить подтекание содержимого из желчного пузыря. Вколоченные конкременты пропальпировать и удалить под местной анестезией и через маленький разрез невозможно.
Кроме того, под местной анестезией и с маленьким разрезом можно пропустить гангренозный участок вдали от дна, конкременты общего желчного протока, обструкцию или холангит.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Холецистостомия. Показания к холецистостомии. Холецистостомия под местной анестезией.
Принятие национальных клинических рекомендаций (Ростов-на-Дону, 2015) позволило унифицировать тактику лечения острого холецистита [1]. Вместе с тем остается ряд спорных вопросов, одним из которых является определение роли и значения холецистостомии в современной хирургической практике осложненного холецистита.
Цель исследования — улучшение результатов лечения больных с острым холециститом.
Материал и методы
Основываясь на работах Б.А. Королева, Д.Л. Пиковского, в клинике факультетской хирургии ВолгГМУ мы выделяем острый простой холецистит (коррелирует с Grade I по Токийскому консенсусу, 2013) и острый обтурационный холецистит (соответствует Grade II по Токийскому консенсусу, 2013) [2, 3]. При этом с учетом мнения С.П. Федорова, Б.А. Королева, Д.Л. Пиковского, Э.И. Гальперина, Ю.М. Дедерера о том, что предрасполагающим фактором осложненного течения желчнокаменной болезни (ЖКБ) является внезапная и стойкая закупорка какого-либо участка желчной системы с развитием в блокированном участке гипертензии и инфекции, мы расцениваем острый обтурационный холецистит как осложненный [2, 4, 5]. Осложнения при этом могут быть разделены на экстрапузырные и протоковые.
С 1965 по 2016 г. выполнено 1248 холецистостомий у больных острым обтурационным холециститом. Отдельную группу составила простая случайная выборка из 154 пациентов (1993—2005 гг.) с острым обтурационным холециститом, сочетанным с протоковыми осложнениями. Среди больных было 954 (68%) женщины и 448 (32%) мужчин. Возраст пациентов варьировал от 30 до 98 лет, в среднем 75+5,6 года.
Используя простые случайные выборки и следуя методике исторического когортного исследования, на основании происходивших принципиальных изменений в тактике лечения ЖКБ и острого холецистита мы выделили несколько временных промежутков, в которые оценили общую и послеоперационную летальность.
Результаты
С 1965 по 1981 г. тактической основой хирургического лечения острого холецистита были лапаротомные одномоментные радикальные операции. Лапаротомную холецистостомию (n=240) рассматривали как вынужденную операцию. Общая летальность при ЖКБ и осложнениях составила 3,6%. Практически все летальные исходы в это время, как и в последующие периоды, произошли у больных острым холециститом.
Следующее десятилетие (1982—1992 гг.) характеризуется тем, что в качестве превентивного вмешательства при остром воспалении желчного пузыря у больных с повышенным операционно-наркозным риском холецистостомию (n=225) стали выполнять лапароскопическим способом (ЛХС). В это же время в клинике широкое распространение получили этапная тактика (ЛХС с интервальной радикальной лапаротомной холецистэктомией) и так называемое комбинированное лечение, сочетающее хирургические (ЛХС) и нехирургические (контактный литолиз) методики лечения острого холецистита.
Были сформулированы показания к ЛХС с последующей этапной холецистэктомией. ЛХС считали показанной у больных острым обтурационным холециститом пожилого и старческого возраста с оценкой степени операционно-наркозного риска IV—V (по шкале Н.Н. Малиновского). Общая летальность у больных ЖКБ и ее осложнениями в этот период составила 3,2%.
С 1993 г. мини-инвазивные технологии стали применять на всех этапах лечения больных группы риска с острым холециститом. При этом после ЛХС завершающую лапаротомную холецистэктомию заменила лапароскопическая (ЛХЭ). Всего в 1993—2007 гг. выполнено 617 ЛХС. С 1993 по 2000 г. по мере адаптации мини-инвазивных технологий общая летальность снизилась до 1,6% и в 2001—2007 гг., когда ЛХС с последующей ЛХЭ была стандартом лечения, составила 1,1%.
В это же время показания к холецистостомии при остром холецистите были пересмотрены, ее стали выполнять только у больных старческого возраста и долгожителей с оценкой степени операционно-наркозного риска IV—V по ASA. Кроме того, наравне с ЛХС стали использовать наружное дренирования желчного пузыря под УЗИ-контролем. После этих изменений в 2008—2016 гг. выполнили 166 холецистостомий. Общая летальность при ЖКБ и ее осложнениях в последние годы варьирует от 0 до 1,7%, составляя в среднем 0,6%.
Послеоперационная летальность после холецистостомии при остром обтурационом холецистите значительно выше общей летальности при остром холецистите и в отдельные годы достигает 14,8%. Связано это с отбором к операции по наружному дренированию желчного пузыря больных с повышенным операционно-наркозным риском. В 9% случаев из-за обширного некроза стенки желчного пузыря, наличия перипузырных абсцессов планируемая холецистостомия заменена холецистэктомией. Общая частота интраоперационных осложнений составила 6,4%.
Статистический анализ общей летальности показал, что внедрение в клиническую практику холецистостомии не приводит к значительному снижению летальности. Так, при сравнительной оценке критерия Фишера в 1965—1981 гг. (общая летальность 3,6%, умерли 103 из 2893 пациентов) и 1982—1992 гг. (общая летальность 3,2%, умерли 65 из 2026 больных) расчетный критерий Фишера был ниже критического (1,64) и не соответствовал уровню значимости 0,05 (F-критерий 0,759, p>0,05). Общая летальность достоверно снижалась только после отработки всех тактических аспектов этапного лечения острого холецистита, определения оптимальных сроков выполнения завершающих операций после холецистостомии, использования минимально инвазивных технологий на всех этапах лечения больных группы риска, применения комбинированной тактики лечения осложненного холецистита. Реализация всех этих составляющих и привела к снижению общей летальности с 1,6% в 1993—2000 гг. и 1,1% в 2001—2007 гг. до 0,6% в 2008—2016 гг.
У больных острым обтурационным холециститом и протоковыми осложнениями (n=154) при одномоментных лапаротомных операциях (холецистэктомия с вмешательством на желчных протоках) летальность составила 8% (n=8 из 100), при двухэтапном лечении (ЛХС с отсроченной холецистэктомией и операциях на протоках) — 9% (n=3 из 33). А при трехэтапном, если на всех этапах лечения использовали мини-инвазивные технологии (ЛХС с последующими эндоскопической паппилотомией, литоэкстракцией и ЛХЭ), — 4,7 % (n=1 из 21).
Общепризнано, что в большинстве наблюдений патогенетической основой развития острого воспаления желчного пузыря является так называемая желчная гипертензия. Согласно С.П. Федорову, Б.А. Королеву, Д.Л. Пиковскому, данным Tokyo Guideline, нарушение оттока желчи обусловливает резкое повышение давления, нарушение микроциркуляции, контаминацию микроорганизмов и, как следствие, развитие воспалительных изменений [2, 4, 6]. При кратковременном нарушении желчеоттока воспалительные изменения желчного пузыря несущественные, и клинически наблюдают острый простой холецистит. Стойкая блокада желчеоттока при так называемом обтурационном холецистите [2] создает предпосылки для воспалительных изменений всех слоев стенки желчного пузыря [4], и у пациентов развиваются экстраорганные осложнения (перипузырный инфильтрат, абсцесс). При миграции желчных конкрементов в общий желчный проток возникает протоковая гипертензия, сопровождаемая развитием механической желтухи, холангита, абсцессов печени и печеночной недостаточности.
Не вызывает сомнения также, что основным и патогенетически обоснованным способом лечения ЖКБ и осложненного холецистита является холецистэктомия, дополненная при необходимости оперативным вмешательством на внепеченочных желчных путях. Однако с учетом особенностей патогенеза этой формы заболевания холецистостомия также представляется абсолютно оправданным хирургическим вмешательством, поскольку позволяет оборвать патологический процесс и предотвратить развитие осложнений острого холецистита.
В российской желчной хирургии отношение к холецистостомии длительное время было отрицательным. С.П. Федоров писал о том, что «холецистостомия вообще операция не радикальная… и при значительно инфильтрированных желчных пузырях холецистостомии делать вообще не следует». Однако в этой же классической монографии автор указывает, что «холецистостомию делают исключительно у очень слабых или тяжелых больных как более легкую и менее продолжительную операцию» и что при протоковых осложнениях «холецистостомия конкурирует с холедохотомией и заслуживает, как более простая операция, в иных случаях предпочтения перед последней» [4].
Ситуация несколько изменилась в конце 1970-х — начале 1980-х гг., когда значительно увеличилось число больных с повышенным операционно-наркозным риском. В этот период хирурги стали разрабатывать более щадящие подходы к лечению острого воспаления желчного пузыря. Срочную лапаротомную холецистэктомию стали заменять лапароскопической или лапароскопически ассистированной холецистостомией [14], была также показана возможность наружного дренирования желчного пузыря под УЗИ-контролем.
Холецистостомию стали рассматривать в качестве превентивного вмешательства, позволяющего добиться стойкой декомпрессии желчного пузыря, купировать и локализовать воспалительно-деструктивный процесс и профилактировать развитие гнойно-воспалительных экстрапузырных осложнений. При этом вопрос о возможности радикального лечения следует решать в отсроченном порядке. Таким образом, широкое распространение получила этапная тактика лечения осложненного холецистита, описанная и используемая в российской хирургии еще в начале XX века [4].
В настоящее время отношение к холецистостомии и этапной тактике лечения осложненного холецистита в российской хирургии стало более сдержанным, что обусловлено возможностями, предоставляемыми мини-инвазивной хирургией. Но это не значит, что хирурги должны в очередной раз полностью отказаться от выполнения холецистостомии. Современные исследования, выполненные в различных странах [15—17], показывают, что холецистостомия должна оставаться в арсенале хирургов, занимающихся лечением осложненного холецистита у больных группы риска.
Существуют различные технические варианты наружного дренирования желчного пузыря: чреспузырный и чреспеченочный, лапаротомный, лапароскопический, мини-лапаротомный и с использованием ультразвуковой навигации. Однако с точки зрения доказательной медицины убедительных преимуществ какого-либо одного из этих методов нет.
Анализируя технические особенности холецистостомии как отдельного хирургического вмешательства и практикуя различные ее виды, считаем, что для ее успешного использования необходимо соблюдать несколько правил. С учетом того, что для деблокирования желчного пузыря иногда приходится проводить многократное, часто форсированное промывание полости желчного пузыря, фиксирующие элементы холецистостомической трубки должны быть достаточно надежны. Оптимальным является такой способ, при котором сам дренаж занимает как можно меньше места в полости желчного пузыря. Следующим важным требованием, которому должен отвечать дренаж желчного пузыря, является достаточный размер его внутреннего просвета. В проведенных исследованиях, в том числе в работах клиники факультетской хирургии ВолгГМУ, установлено, что воспалительный (вплоть до гнойного) характер желчи при остром обтурационном холецистите может препятствовать адекватной декомпрессии в условиях оттока по тонкому дренажу, поэтому внутренний диаметр катетера, применяемого для ЛХС, не должен быть менее 3 мм.
В большинстве случаев мы отдаем предпочтение лапароскопическому варианту. Как показывает наш опыт, только при лапароскопии возможно достоверно оценить состояние желчного пузыря и окружающих органов, а также провести инструментальную пальпацию сомнительных участков желчного пузыря и наложить ЛХС в стороне от таковых. При этом наличие единичных гангренозно измененных участков желчного пузыря, как и местного и распространенного перитонита, мы не считаем противопоказанием к дренированию желчного пузыря. В таких ситуациях важным, на наш взгляд, является полная эвакуация экссудата во время лапароскопии, тщательная санация брюшной полости растворами антисептиков и ее дренирование 2—3 дренажами. Кроме того, ЛХС можно выполнить под местной анестезией с потенцированием и она не требует длительного напряженного пневмоперитонеума.
Стойкая декомпрессия желчного пузыря купирует и локализует воспалительно-деструктивный процесс, препятствуя таким образом его выходу за пределы желчных путей. Срок разрешения обтурации пузыря составляет 1—6 сут. Основным клиническим признаком наступившей деблокады служит появление желчи в дренажной трубке. Факт деблокирования также подтверждается при холефистулографии.
Выбор срока завершающей операции при двухэтапном методе лечения осложненного холецистита зависит от наличия или отсутствия каких-либо осложнений после ЛХС, быстроты купирования воспаления в желчном пузыре и окружающих тканях, степени компенсации сопутствующих заболеваний и психологической готовности пациента к повторному вмешательству, темпа коррекции таких осложняющих синдромов при протоковых осложнениях, как механическая желтуха.
Сопоставление полученных данных с клинической картиной показало, что основные патологические симптомы острого холецистита полностью исчезают через 7—10 сут от начала дренирования желчного пузыря, значительно опережая темпы истинной регрессии воспаления и стабилизации общего состояния пациентов. Для достоверной оценки динамики воспалительного процесса в клинике факультетской хирургии ВолгГМУ проведены исследования, включающие оценку результатов холецистоскопии с биопсией слизистой оболочки желчного пузыря и бактериологического изучения биоптатов и оттекающей желчи. На основании полученных результатов установлено, что истинная регрессия воспаления наступает не ранее чем через 2,5—3 нед после ЛХС, и радикальное этапное ЛХЭ следует осуществлять не ранее чем через 3 нед с момента выполнения наружного дренирования желчного пузыря. Этого времени достаточно и для коррекции сопутствующих заболеваний.
Заключение
Таким образом, холецистостомия при остром холецистите должна сохраняться в арсенале хирурга как превентивное вмешательство, позволяющее локализовать воспалительно-деструктивный процесс и препятствующее его выходу за пределы желчного пузыря. Наибольшей эффективности наружное дренирование желчного пузыря достигает не как отдельная операция, а при реализации этапной тактики лечения осложненного холецистита, когда на всех этапах лечения используют мини-инвазивные технологии. Завершающие оперативные вмешательства после ЛХС следует осуществлять не ранее 2,5—3 нед с момента выполнения наружного дренирования желчного пузыря. В условиях отсутствия доказательной базы лечение больных острым холециститом с повышенным операционно-анестезиологическим риском (как наиболее часто отбираемых для холецистостомии) нуждается в дальнейших научных разработках.
Холецистостомия
Показания — когда больной в тяжелом состоянии, а холецистэктомия ему противопоказана.
Положение больного — на столе, как при холецистэктомии.
Обезболивание. Как правило, холецистостомия производится под местной инфильтрационной анестезией.
Техника операции. Удобнее всего вести разрез 10— 12 см параллельно правой реберной дуге на один палец ниже ее края.
Перед нанесением кожного разреза следует определить дно пузыря, который обычно бывает увеличен. Если дно пузыря располагается низко, почти на уровне пупка, то разрез надо делать на два-три пальца ниже края реберной дуги, иначе трудно будет вывести пузырь в брюшную рану.
По вскрытии брюшной полости видны край печени и середина увеличенного, растянутого желчного пузыря. Лопатку Буяльского осторожно подводят под дно пузыря и выводят последнее в брюшную рану.
Отграничив пузырь от свободной брюшной полости тампонами, накладывают на дно пузыря кисетный шов и в центре его делают иглой пункцию. Когда пузырь значительно спадается, игла извлекается, кисетный шов затягивается и служит держалкой во время пришивания желчного пузыря к брюшине (рис. 162).
По углам раны накладывают 2—3 шва с таким расчетом, чтобы в ране свободно помещалось дно желчного пузыря, после чего узловатыми шелковыми швами подшивают его со всех сторон к париетальной брюшине. По мере подшивания желчного пузыря к брюшине извлекаются отгораживающие тампоны.
В центре пришитого желчного пузыря прокалывается стенка скальпелем и в отверстие вставляется дренажная трубка на
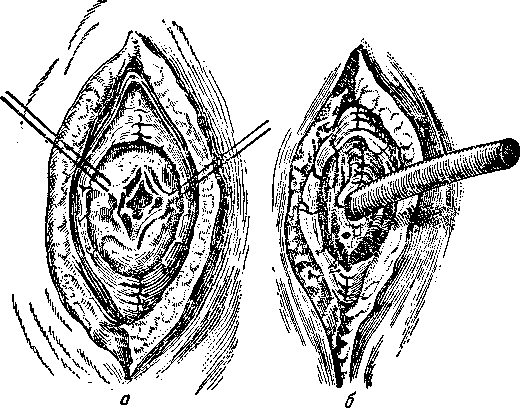
Рис. 162. Холецистостомия.
а — вскрытие просвета желчного пузыря; 6 — введение трубки в желчный пузырь.
глубину 7—10 см, около нее накладывается кисетный шов, затягиванием которого трубка фиксируется в стенке пузыря. Брюшная рана зашивается одним-двумя швами, резиновая трубка фиксируется к коже.
Если в желчном пузыре определяются камни, то их по возможности удаляют ложечкой. Все камни извлечь обычно не удается, следует удалить главным образом крупные камни, мелкие выйдут самостоятельно через дренаж или же через образующийся в дальнейшем свищ.
Если стенка пузыря гангренозно изменена и подшить ее к брюшине на всем протяжении не представляется возможным, то следует отграничить пузырь от брюшной полости двумя-тремя тампонами, вскрыть стенку пузыря и ввести в полость пузыря дренаж. Кожную рану зашить до тампонов.
Если желчный пузырь сморщен или располагается внутрипеченочно и подшить его к брюшине не представляется возможным, то поступают следующим образом. Желчный пузырь изолируется от брюшной полости тампонами, тонким троакаром или иглой отсасывают содержимое пузыря, накладывается кисетный шов на дно пузыря, пузырь вскрывается, находящиеся в нем камни извлекаются ложечкой, вводится дренажная трубка и фиксируется в стенке пузыря затягиванием кисетного шва. Изолирующие желчный пузырь тампоны оставляются для того, чтобы в случае подтекания из пузыря между его стенкой и дренажем содержимое пузыря не попало в свободную брюшную полость. Рана брюшной полости суживается несколькими швами.
Показания. Иногда закупорка общего желчного протока происходит вследствие сдавления его опухолью, исходящей из фатерова сосочка или головки поджелудочной железы. Для того, чтобы восстановить поступление желчи в пищеварительный тракт, необходимо сделать соустье между желчным пузырем и желудочком или тонкой кишкой.
Положение больного на операционном столе и обезболивание как при холецистэктомии, предпочтительно местная инфильтрационная анестезия.
Техника операции. Разрез параллельно реберной дуге. Вскрывается брюшная полость. Желчный пузырь обычно бывает увеличен и напряжен. Пузырь отграничивается тампонами. Производят пункцию пузыря, извлекают желудок, дно желчного пузыря пятью-шестью серо-серозными швами подшивается к передней стенке антрального отдела желудка (рис. 163). В брюшную полость дополнительно вводятся два тампона: один ниже наложенных швов, второй — выше. Вскрывается просвет желчного пузыря и желудка. Величина соустья не должна превышать 1 —1,5 см. Непрерывным кетгутовым швом сшивают заднюю стенку желчного пузыря и желудка, затем шов переходит на переднюю стенку, после чего накладывают серо-серозные швы на переднюю стенку желчного пузыря и желудка. К месту анастомоза можно подвести сальник и прикрыть им анастомоз.
После операции больному следует назначить слабый раствор соляной кислоты для нейтрализации желчи, попадающей в желудок. У некоторых больных попадание желчи в желудок вызывает рвоту.
Таким же образом можно накладывать анастомоз между желчным пузырем и петлей тощей кишки. Берется петля тощей, кишки на расстоянии 50—60 см от двенадцатиперстно-тощей
складки, оба ее колена складываются между собой и на расстоянии 8—10 см от образовавшейся вершины накладывается
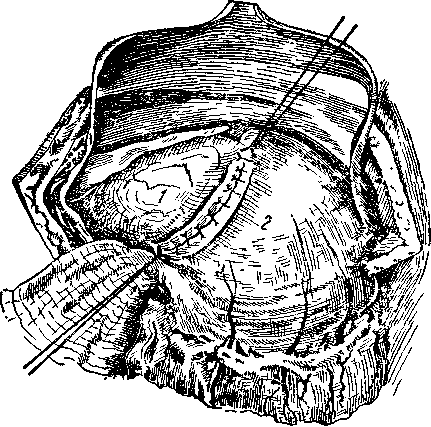
Рис. 163. Холецистогастростомия.
1 — желчный пузырь; 2 — желудок.
межкишечный анастомоз, а между вершиной кишечной дуги и дном желчного пузыря делается такой же небольшой анастомоз, какой описан выше при холецистогастростомии.
Читайте также:
