Идиопатическая протрузия вертлужной впадины: атлас фотографий
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Для цитирования: Светлова М.С. В помощь практикующему врачу: клиника, диагностика, ведение больного с остеоартрозом тазобедренного сустава. РМЖ. 2013;32:1639.
Остеоартроз (ОА) – междисциплинарная проблема, вызывающая интерес не только врачей-ревматологов, но и специалистов других специальностей в связи с частым ухудшением течения различной соматической патологии на фоне хронической боли, причиной которой является поражение суставов ОА. Со второй половины XX в. в развитых странах наблюдается значительное старение населения, и ОА становится одним из самых распространенных в обществе заболеваний. На долю ОА приходится до 70% всех ревматических болезней. Заболевание занимает одно из лидирующих мест в структуре причин инвалидности, значительно снижает качество жизни пациентов [1–4].
Литература
1. Коваленко В.Н., Борткевич О.П. Остеоартроз. Киев: МОРИОН, 2003.
2. Алексеева Л.И. Современные представления о диагностике, лечении и профилактике остеоартроза // РМЖ. 2000. Т. 8. № 9. С. 377–382.
3. Цурко В.В. Остеоартроз: проблема гериартрии. М: Ньюдиамед, 2004.
4. Цурко В.В. Остеоартроз: гериартрическая проблема // РМЖ. 2005. Т. 13. № 24. C. 1627–1631.
5. Доэрти М., Доэрти Д. Клиническая диагностика болезней суставов. Минск: Тивали, 1993.
6. Duncan R.C., Hay E.M., Saklatvala J. et al. Prevalence of radiographic osteoarthritis – it all depends on your print of view // Rheumatology. 2006. № 45. P. 757–760.
7. Duncan R., Peat G., Thomas E. et al. Symptoms and radiographic osteoarthritis: not as discordant as they are made out to be? // Digest for ours. Osteoarthritis. 2006. № 1. P. 3.
8. Kellgren J.H., Lawrence J.S. Radiographic assessment of osteoarthritis // Ann. Rheum. Dis. 1957. № 16. P. 494–501.
9. Link T.M., Steinbach L.S., Ghosh S. et al. Osteoarthritis: MR-imaging findings in different stages of disease and correlation with clinical findings // Radiology. 2003. № 226. P. 373–381.
10. Grassi W., Cervini C. Ultrasonography in rheumatology: an evolving technique // Ann. Rheum. Dis. 1998. Vol. 57. № 5. P. 268–271.
11. Grassi W., Lamanna G. Cervini C., Farina A. Sonographic imaging of normal and osteoarthritic cartilage // Semin. Arthritis Rheum. 1999. № 28. P. 398–403.
12. Hattori K., Ikeuchi K., Morita Y. et al. Quantitative ultrasonic assessment for detecting microscopic cartilage damage in osteoarthritis // Arthritis Res. Ther. 2005. № 7. P. 38–46.
13. Алексеева Л.И. Современные подходы к лечению остеоартроза // РМЖ. 2003. № 4. C. 85–88.
14. Zhang W., Moskovitz R.W., Nuki G. et al. OARSI recommendations for the management of hip and knee osteoarthritis, Part I: Critical appraisal of existing treatment guidelines and systematic review of current research evidence // Osteoarthritis and Cartilage. 2007. № 15. P. 981–1000.
15. Zhang W., Moskovitz R.W., Nuki G. et al. OARSI recommendations for the management of hip and knee osteoarthritis // Osteoarthritis and Cartilage. 2008. № 16. P. 137–162.
16. Zhang WB, Zhuang CY, Li JM, Yang ZP, Chen XL. Efficacy and safety evaluation of glucosamine hydrochloride in the treatment of osteoarthritis // Zhonghua Wai Ke Za Zhi. 2007. № 15. Р. 998–1001.
17. Lequesne M., Samson M., Gerard P., Mery C. Pain-function indices for the follow-up of osteoarthritis of the hip and the knee // Rev. Rheum. Mal. Osteoartic. 1990. № 57(9pt2). P. 32–36.
18. Bellamy N., Buchanan W.W., Goldsmith C.H. et al. Validation study of WOMAC: a health status instrument for measuring clinically important patient relevant outcomes to antirheumatic drug therapy in patients with osteoarthritis of the hip or knee // J. Rheumatol. 1998. № 15. P. 1833–1840.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Посттравматический протрузионный коксартроз

На основании анализа результатов обследования (в том числе методами компьютерной и магнитно-резонансной томографии) 31 больного в возрасте от 23 до 79 лет впервые в отечественной литературе описаны клинико-рентгенологические проявления посттравматического протрузионного коксартроза. Детально изложены причины развития дегенеративно-дистрофических изменений в тазобедренном суставе при протрузии вертлужной впадины травматического генеза. Оперативное лечение больных с посттравматическим протрузионным коксартрозом должно быть направлено на разблокирование порочного положения в биомеханической системе позвоночник- таз и таз—бедро. Это может быть достигнуто путем тотального эндопротезирования тазобедренного сустава.
Ключевые слова
Полный текст
Среди повреждений тазобедренного сустава особой тяжестью отличаются переломы вертлужной впадины с разрушением ее колонн и дна, сопровождающиеся смещением головки бедренной кости в полость таза и формированием медиального подвывиха или вывиха бедра. По данным С.М. Кутепова и А.В. Рункова (1995), переломы вертлужной впадины с протрузией головки бедра в полость таза составляют 52% от всех ее повреждений. Это связано с тем, что суставная поверхность окружает дно — механически самую слабую область вертлужной впадины, которая повреждается всегда. Образующиеся при этом осколки бывают очень мелкими и, как правило, не подлежат репозиции. Консервативное лечение таких переломов позволяет уменьшить глубину медиального смещения головки бедра, однако восстановления сферы суставной поверхности и формы вертлужной впадины почти никогда не происходит.
Самыми неблагоприятными считаются полифокальные переломы вертлужной впадины, при которых восстановление ее анатомии без открытого вмешательства зачастую невозможно. Открытая же репозиция в подобных случаях весьма затруднительна, сложна и травматична. Поэтому при таких повреждениях характерны неполное извлечение головки из вертлужной впадины и окончательное формирование впадины с избыточной глубиной.
Фактором, приводящим к неудовлетворительному исходу при оперативном вмешательстве, особенно у больных с чрезвертлужными переломами, является дополнительное нарушение кровоснабжения головки бедренной кости и пароссальных тканей. Это способствует возникновению асептического некроза (вплоть до полного разрушения головки и шейки бедра) с последующим развитием деформирующего коксартроза, избежать которого практически не удается даже в случае полного восстановления анатомии вертлужной впадины.
Увеличение глубины вертлужной впадины и деформация таза на той же стороне резко изменяют биомеханические условия функционирования пояснично-крестцового отдела позвоночника. Не устранённое смещение отломков вертлужной впадины и фиксированная медиальная транспозиция головки бедренной кости приводят к развитию и прогрессированию деформации тазобедренного сустава в виде протрузионного коксартроза.
Под нашим наблюдением находился 31 больной (25 мужчин и 6 женщин) в возрасте от 23 до 79 лет с посттравматическим коксартрозом. Причинами перелома вертлужной впадины с центральным вывихом бедра были дорожно-транспортные происшествия (18 случаев), огнестрельные ранения (4), падение с высоты (9). Всем пациентам было произведено тотальное эндопротезирование тазобедренного сустава.
Как показывает анализ наших наблюдений, посттравматическая протрузия головки бедра может сочетаться с деформацией таза либо с пространственным нарушением ориентации его половины на стороне протрузионного коксартроза. Степень повреждения задневерхних отделов вертлужной впадины, несущих основную функциональную нагрузку, и наличие первичной травмы головки бедра имеют важное прогностическое значение. Чем больше фрагментов и чем сложнее разрушение вертлужной впадины с предельным медиальным смещением проксимального суставного конца бедренной кости, тем тяжелее протрузионный коксартроз.
Клиническими проявлениями посттравматического протрузионного коксартроза являются: — выраженная боль в тазобедренном суставе с иррадиацией в коленный сустав, усиливающаяся при перемене положения тела;
- стойкое ограничение подвижности в тазобедренном суставе (вплоть до обездвижения);
- формирование многоплоскостных контрактур в тазобедренном суставе с превалированием отводящих и сгибательно-разгибательных;
- функциональное укорочение нижней конечности;
- формирование компенсаторной деформации коленного сустава на стороне поврежденного тазобедренного сустава;
- фиксированный гиперлордоз поясничного отдела позвоночника;
- прогрессирующая гипотрофия мышц ягодичной области и всей нижней конечности на стороне заинтересованного тазобедренного сустава;
- ротация таза в горизонтальной плоскости кпереди с перекосом его в сторону неопорной конечности;
- снижение или отсутствие функции отводящих мышц бедра;
- невозможность самостоятельной опоры при попытке встать на ногу на стороне поврежденного тазобедренного сустава.
При ретроверсии головки бедренной кости в протрузионной вертлужной впадине формируется внутренняя ротационная контрактура нижней конечности с ее фиксированным отведением. Степень фиксированного отведения зависит от величины протрузионного смещения головки бедра.
Неправильная биомеханическая ось, укорочение и недостаточная спорность конечности приводят к срыву адаптационно-компенсаторных механизмов, что обусловливает клинические проявления посттравматического протрузионного коксартроза. Медиальное смещение проксимального суставного конца с поворотом его в горизонтальной плоскости кнутри сопровождается сближением точек прикрепления абдукторов с утратой способности удерживать таз в положении латероверсии.
Рентгенологическое обследование больных с посттравматическим протрузионным коксартрозом, кроме обзорной рентгенографии, должно включать выполнение снимков с использованием функциональных приемов, что позволяет выявить все многообразие анатомических изменений как тазобедренного сустава, так и половины таза в целом.
Для диагностики нарушений пространственной ориентации вертлужной впадины и ее отдельных фрагментов производится рентгенография в стандартных проекциях: переднезадней, запирательной и подвздошной с наклоном рентгеновского луча под углом 30~40° к вертикальной линии в медиальную и латеральную сторону от поврежденного сустава. Это связано с тем, что в ряде случаев при чрезвертлужных переломах головка бедра может смещаться только кнутри вместе с седалищно-лонной колонной. Встречается и другой вариант, когда при оскольчатых переломах впадины (Т-и V-образных) головка бедренной кости смещается относительно центра вертлужной впадины кзади. Рентгенологическим признаком ротации таза является разница в ширине крыльев подвздошных костей, величине и форме запирательного отверстия. При ротации таза кпереди поперечный размер крыла подвздошной кости уменьшается, а запирательное отверстие увеличивается, приобретая овальную форму. При ротации таза кзади наблюдаются противоположные изменения. В случаях сочетания повреждений вертлужной впадины с нарушением целости сочленений таза рентгенологическая картина бывает крайне сложной, так как нарушения пространственной ориентации половины таза накладываются на изменения вертлужной впадины, т.е. налицо поли-позиционный рентгенологический синдром. При посттравматической протрузии вертлужной впадины кзади от ее центра возникает ситуация функциональной ретроверсии головки.
При прогрессировании процесса рентгенологическое обследование выявляет грубую деформацию вертлужной впадины, нарушение ее пространственной ориентации. Головка бедренной кости находится глубоко во впадине. Суставная щель резко сужена или отсутствует вследствие разрушения и дегенерации покровного хряща сочленяющихся поверхностей. Структура головки бедренной кости характеризуется склерозированием ее по сегментарному или тотальному типу. Со стороны краев вертлужной впадины формируются костно-хрящевые выросты треугольной формы, которые наподобие панциря покрывают шейку бедра, приближаясь к основанию большого вертела. Отчетливо определяется нижний край вертлужной впадины, который окружает головку бедра снизу, переходя на шейку (рис. 1).
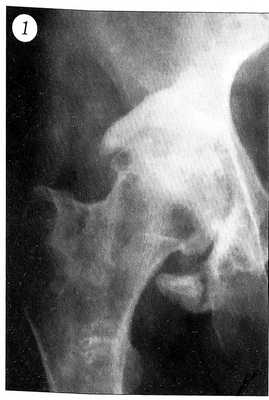
Рис. 1. Рентгенограмма правого тазобедренного сустава больного с посттравматической протрузией вертлужной впадины.
При компьютерной и магнитно-резонансной томографии обнаруживаются значительные дефекты суставной поверхности вертлужной впадины — от ее избыточных размеров (рис. 2) до фрагментации и смещения отломков. Определяются параартикулярные оссификаты, дополняющие картину протрузионного артроза тазобедренного сустава. Компьютерная томография дает возможность визуализировать состояние анатомических структур вертлужной впадины, их деформацию, пространственное расположение, величину диастаза между отломками, наличие дефекта в дне, направление и степень смещения крупных фрагментов, а также судить о массивности последних, что весьма важно для определения показаний к реконстмелкоочаговая оссификация, преимущественно по задней поверхности тазобедренного сустава. Наличие крупных обызвествлений ограничивает подвижность в суставе (причем в большей степени, чем инконгруэнтность), что сказывается на его статодинамической функции.
Рис. 2. Магнитно-резонансная томограмма левого тазобедренного сустава больного с посттравматической протрузией вертлужной впадины.
Первостепенной задачей оперативного лечения протрузионного коксартроза является разблокирование порочного положения в системе позвоночник—таз и таз—бедро. Коррекция функции тазобедренного сустава при этом должна производиться с учетом паторуктивным операциям или — чаще — к эндопротезированию.
Анализ данных рентгенологического, в том числе рентгенофункционального, обследования наблюдавшихся нами больных, компьютерной и магнитно-резонансной томографии в динамике позволил нам выявить некоторые причины формирования посттравматического протрузионного коксартроза: — невозможность адекватной репозиции отломков вертлужной впадины при ее переломе с центральным вывихом головки бедра;
- неудавшаяся репозиция отломков вертлужной впадины;
- повторное смещение отломков вертлужной впадины после открытого остеосинтеза с рецидивом центрального смещения головки бедренной кости;
сочетание перелома дна вертлужной впадины с разрушением ее боковых костных структур (колонн);
— частичный стабильный остеосинтез, когда репозицией были охвачены не все отломки вертлужной впадины, в результате чего сохранилась медиальная позиция головки бедра;
— неустраненная интерпозиция в полость сустава мелких отломков, мягкотканных компонентов, создавшая ложную картину устранения центрального вывиха.
Неизбежным процессом при рассматриваемом повреждении тазобедренного сустава, дополняющим формирование протрузионного коксартроза, является образование в позднем периоде крупных остеофитов — костных выростов панциреобразной формы, которые распространяются от краев вертлужной впадины до основания шейки бедра. Суставной конец бедренной кости как бы «замуровывается» в вертлужной впадине. Реже наблюдается логически измененных соотношений в нем (в основном за счет вертлужной впадины), а также степени сохранения краев и дна впадины. Может быть выбрана тактика паллиативного хирургического лечения с использованием корригирующей остеотомии либо радикальное вмешательство, каковыми является тотальное эндопротезирование.
Тщательный анализ интраоперационных находок при тотальном эндопротезировании тазобедренного сустава у наблюдавшихся нами больных, ситуаций, возникших при его выполнении, позволил нам определить некоторые особенности технологии этого вмешательства.
Биомеханический подход к восстановлению функции тазобедренного сустава и нормализации функциональных соотношений в системах позвоночник—таз и таз—бедро при посттравматическом протрузионном коксартрозе базируется на точной, пространственно правильной имплантации компонентов тотального эндопротеза. При ревизии вертлужной впадины с посттравматической протрузией следует различать ее дефекты: во-первых, всегда присутствует полостной дефект, во- вторых, возможна деформация краев и колонн впадины за счет неправильно сросшихся их переломов, в-третьих, — пространственный разворот про- трузионно-измененной впадины и, наконец, сочетание перечисленных вариантов. При формировании ложа под чашку эндопротеза, имплантируемую с использованием цемента, нужно стремиться к тому, чтобы анатомический центр вращения головки бедренного компонента был восстановлен (или приближался к нормальному) для обеспечения стабильности вертлужного компонента.
В случаях дефекта имплантационного ложа необходимо прибегать к пластике и использованию цемента. Цемент может быть применен как самостоятельно, так и в сочетании с дополнительной фиксацией чашки винтами либо специальными вкладышами и кольцами.
Особенно ответственным моментом является установка чашки эндопротеза в деформированную вертлужную впадину, не имеющую удовлетворительной параметрической характеристики. Про- трузионный дефект вертлужной впадины устраняется путем заполнения дна костным трансплантатом (полусферой), выпиленным из резецированной головки бедренной кости, который впоследствии может реваскуляризироваться. Однако такой прием сам по себе не обеспечивает стабильности чашки эндопротеза, поэтому для ее фиксации применяется цемент. После пластического уменьшения глубины вертлужной впадины до нормы ее обрабатывают с помощью вертлужных фрез, придавая форму имплантационного ложа для чашки в соответствии с шаблоном. По завершении адаптивного фрезерования осуществляют имплантацию чашки на цементе с использованием винтов, вкручиваемых непосредственно в материнскую кость. Стабильность чашки эндопротеза создает оптимальные условия для формирования внутритазо- вой поверхности вертлужной впадины.
Тотальное эндопротезирование тазобедренного сустава приводит к устранению фиксированной горизонтальной ротации таза кпереди и приближению его ориентации к нормальной.
Слабость ягодичных мышц, обусловленная сближением точек их прикрепления, значительной травматизацией в результате предшествующей травмы или открытого остеосинтеза отломков вертлужной впадины, после тотального эндопротезирования при рациональном ведении больного уменьшается, что способствует постепенному восстановлению функции тазобедренного сустава. При изолированной слабости мышц на стороне посттравматического протрузионного коксартроза показано применение в послеоперационном и реабилитационном периодах электромиостимуляции по методике ЦНИИПП.
Отдаленные результаты тотального эндопротезирования, прослеженные нами в сроки от 5 лет и более, свидетельствуют о сохранении достигнутого эффекта на протяжении всего периода наблюдения.
Идиопатическая протрузия вертлужной впадины: атлас фотографий
Среди людей старческого возраста в 30% случаев такой перелом приводит к летальному исходу в течение года после травмы. Причиной смерти является малоподвижность человека, приводящая к развитию смертельно опасных осложнений.
Рентген перелома
Более чем в 90% случаев переломы в области ТБС возникают у людей старше 70 лет с остеопорозом ІІ-ІІІ степени. Их бедренная кость ломается в результате падения. Такие переломы очень плохо срастаются из-за низкой минеральной плотности костей и плохого кровоснабжения тазобедренного сустава. В молодом возрасте кости ТБС ломаются реже, что обусловлено их высокой прочностью и устойчивостью к действию травмирующих факторов.
Перелом ТБС — это обширное и неконкретное понятие. На самом деле тазобедренный сустав образован несколькими костями и ломаться может любая из них.
Среди переломов тазобедренного сустава лидирующую позицию занимают повреждения шейки бедренной кости и межвертельной зоны. Нарушения целостности вертлужной впадины встречаются намного реже.
В международной классификации болезней МКБ-10 переломам шейки бедра присвоен код S72.0. Повреждение вертлужной впадины имеет шифр S32.4.
Проксимальный отдел бедренной кости, который участвует в формировании ТБС, состоит из головки, шейки, тела и двух вертелов, соединенных между собой межвертельным гребнем. По статистике, в 57% случаев нарушение целостности кости происходит в области шейки бедра. У 36% больных врачи выявляют чрезвертельные переломы.
Переломы могут быть без смещения, частично смещенными и со смещением (на фото вы можете увидеть разницу между ними). Наиболее тяжелое течение и прогноз имеют переломы, сопровождающиеся смещением обломков бедренной кости. Они приводят к нарушению кровообращения в костных тканях, из-за чего плохо срастаются. Лечение таких переломов чаще всего проводят путем эндопротезирования.
Виды травмы
Переломы вертлужной впадины обычно возникают вследствие ДТП или падений с высоты. Кости таза при этом ломаются и нередко смещаются.
Перелом правой вертлужной впадины(на снимке слева).
Первая помощь при любом виде перелома заключается в иммобилизации нижней конечности. Поврежденную ногу и таз фиксируют в том положении, в котором они находятся. Для обездвиживания используют специальные шины, а при их отсутствии — длинные доски или палки. Если у больного имеется кровотечение — ему накладывают жгут. В таком виде человека немедленно доставляют в больницу для неотложной помощи.
По статистике, данную патологию выявляют у 80% женщин старше 50 лет и практически всех мужчин в возрасте более 75 лет. У представительниц женского пола остеопороз развивается намного раньше, что обусловлено массивной потерей кальция в период менопаузы.
Если человек не восполняет дефицит кальция с помощью витамино-минеральных комплексов, витамина D, кальций- и фосфорсодержащих препаратов, то у него начинается деминерализации костей. Проще говоря, минералы Ca и P вымываются, поступают в кровь и разносятся по всему организму. Попадая в органы и ткани, они выполняют там ряд жизненно важных функций.
Травма левого ТБС
Поскольку шейка наиболее тонкая часть бедренной кости, именно она страдает чаще всего. Чрезвертельные переломы и повреждения головки встречаются намного реже. Последние обычно сочетаются с нарушением целостности костей таза.
В ортопедии и травматологии используют несколько классификаций переломов шейки бедра. Разные виды переломов имеют совершенно различный прогноз. К примеру, у людей младше 50 лет трансцервикальные переломы с углом менее 30 градусов срастаются относительно хорошо. У лиц более старшей возрастной категории субкапитальные повреждения и переломы с углом более 50 градусов срастаются крайне тяжело и имеют неблагоприятный прогноз.
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
- Субкапитальный. Располагается на границе между головкой и шейкой бедренной кости. Наименее благоприятный прогноз.
- Трансцервикальный. Локализуется в наиболее уязвимом месте — в области шейки бедренной кости.
- Базисцервикальный. Находится в месте соединения шейки с телом бедренной кости. Срастается намного лучше, чем предыдущие два варианта.
Большое прогностическое значение имеет угол слома. При вертикальном положении существует большой риск смещения с последующим нарушением кровообращения в тканях бедренной кости. Такие переломы имеют наиболее неблагоприятный прогноз.
Переломы шейки бедренной кости могут сопровождаться вколачиванием, растяжением, сдавливанием, смещением или ротацией костных фрагментов. Все это отягощает состояние больного, ухудшает прогноз на выздоровление.
Второе по частоте место среди переломов тазобедренного сустава занимают травмы в вертельной области бедренной кости. Бывают со смещением или без него. Нарушение целостности костей может иметь разную выраженность и тяжесть. Переломы в вертельной зоне чаще встречаются у лиц относительно молодого возраста. Они возникают вследствие падения или действия отрывного механизма.
Наиболее благоприятное течение имеют переломы большого и малого вертела, не сопровождающиеся смещением костных фрагментов. Они не вызывают серьезных повреждений и осложнений. Для их лечения обычно не требуется хирургическое вмешательство. Операция и внутренняя фиксация обломков кости нужна лишь в случае их смещения.
АО-классификация переломов вертельной зоны:
- Простые чрезвертельные. Одна линия перелома, которая проходит в области между большим и малым вертелом.
- Многооскольчатые чрезвертельные. В вертельной зоне образуется несколько костных фрагментов. Раздробление кости на части.
- Подвертельные. Располагаются в проксимальном отделе бедренной кости ниже малого вертела, но не далее 5 сантиметров от него.
По статистике, переломы тазовых костей случаются у людей в возрасте 21-40 лет. Их основные причины — автомобильные аварии и серьезные бытовые травмы. Переломы вертлужной впадины составляют около 15-20% всех травматических повреждений таза. Они сопровождаются переломами и вывихами головки бедренной кости.
Неосложненные переломы вертлужной впадины у людей молодого возраста лечат без хирургического вмешательства. Операция требуется при Т-образных переломах, интерпозиции обломков в суставе, невправившихся переломовывихах и массивных переломах заднего края впадины.
В младшей возрастной группе встречаются вертельные, подвертельные, чрезвертельные, переломы вертлужной впадины и шейки бедренной кости. Последние обычно имеют трансцеврикальную или базальноцервикальную локализацию и относятся к II и III типам по Pauwels.
Основным методом лечения переломов тазобедренного сустава в младшей возрастной группе является внутренний остеосинтез.
Суть методики внутреннего остеосинтеза заключается в репозиции костных фрагментов и их фиксации. С этой целью могут использовать штифты, винты, пластины, спицы и т.д. Импланты обычно изготавливают из титановых, молибденхронивоникелевых или других сплавов, устойчивых к окислению в тканях организма.
Для успеха остеосинтеза требуется:
- отсутствие выраженного остеопороза;
- сохранение нормальной минеральной плотности костной ткани;
- отсутствие нарушений кровоснабжения костей тазобедренного сустава;
- точное и прочное сопоставление костных фрагментов хирургом;
- минимальная травматизация околосуставных тканей в ходе операции;
- механическая совместимость импланта и костной ткани;
- ранняя двигательная активность в послеоперационном периоде.
Существуют разные техники остеосинтеза. При выборе метода хирургического вмешательства врачи учитывают индивидуальные анатомо-физиологические особенности строения бедренной кости человека, локализацию перелома, его направление и тип по Pauwels.
По статистике, несращение переломов тазобедренного сустава наблюдается у 10-30%, аваскулярный асептический некроз головки бедренной кости — у 10-40% больных. Как правило, этим пациентам в итоге приходится делать полное эндопротезирование ТБС.
При тяжелых оскольчатых переломах ТБС, сопровождающихся нарушением кровообращения в бедренной кости, от внутреннего остеосинтеза лучше отказаться. Скорее всего, он не поможет восстановить целостность и функциональную активность сустава.
В 90-95% случаев переломы в области тазобедренного сустава случаются у пожилых людей в возрасте старше 60 лет. Практически у каждого из них выявляют сопутствующий остеопороз (снижение плотности костной ткани). Также у лиц старшего возраста наблюдается ухудшение кровообращения в костных структурах ТБС. Все эти факторы мешают нормальному сращению костей и делают внутренний остеосинтез малоэффективным.
Для сохранения плотности костей очень хорошо подходит физическая активность с понятием небольших весов 5-7 кг.
Если повреждается один из сосудов, то питание костной ткани прекращается.
Факторы риска падений в старческом возрасте:
- плохое зрение;
- остаточные явления после инсультов;
- прием лекарств со снотворным или гипнотическим действием;
- мышечная атрофия;
- паркинсонизм;
- отсутствие костылей или других вспомогательных средств при ходьбе;
- неправильно обустроенный быт (скользящие по полу ковры, перетянутые через всю комнату электрические провода и т.д.).
Основной целью лечения переломов ТБС в старческом возрасте является ранний подъем с постели. Он необходим для профилактики пролежней и застойных пневмоний — тяжелых осложнений, которые нередко приводят к смерти пациента.
Добиться ранней активизации людей старческого возраста можно с помощью эндопротезирования — замены тазобедренного сустава искусственным имплантом. При отсутствии осложнений во время операции человек может вставать с постели уже на второй-третий день. После окончания реабилитационного периода он получает возможность нормально передвигаться без какой-либо сторонней помощи.
Рентгенологическая диагностика первичного идиопатического остеоартроза
Для цитирования: Смирнов А.В. Рентгенологическая диагностика первичного идиопатического остеоартроза. РМЖ. 2001;7:294.
Институт ревматологии РАМН, Москва
О стеоартроз (ОА) – хроническое прогрессирующее заболевание суставов, характеризующееся дегенерацией суставного хряща, изменениями в субхондральном отделе эпифизов костей и в околосуставных мягких тканях.
Состояние суставного хряща является важным не только для диагностики ОА, но и для оценки прогрессирования заболевания и проводимого лечения. Суммарная толщина суставного хряща на рентгенограммах определяется измерением ширины рентгеновской суставной щели между суставными поверхностями эпифизов костей. Ширина суставной щели до настоящего времени используется, как основной показатель в рентгенологической диагностике ОА, и стандартная рентгенография коленных суставов в прямой и боковой проекциях рекомендуется WHO и ILAR, как метод выбора для оценки динамики изменений в суставном хряще при проведении клинических испытаний лекарственных препаратов.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки анатомических изменений структуры костей при ОА. С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.
Рентгенологические симптомы, обязательные для постановки диагноза остеоартроза
Сужение рентгеновской суставной щели – один из самых важных рентгенологических симптомов, имеющий прямую коррелятивную связь с патологическими изменениями, происходящими в суставном хряще. Известно, что уменьшение в объеме суставного хряща распределяется неравномерно на разных участках суставной поверхности, в связи с чем рентгеновская суставная щель в разных отделах сустава имеет различную ширину. Согласно рекомендациям WHO/ILAR ширину рентгеновской суставной щели необходимо измерять в наиболее суженном участке. Считается, что в патологически измененном суставе именно этот участок испытывает наибольшие механические нагрузки (для коленного сустава – это медиальные отделы, для тазобедренного сустава – верхнемедиальные, реже – верхнелатеральные отделы). Анатомическими ориентирами, используемыми для измерения суставной щели на рентгенограммах крупных суставов являются:
а) для выпуклых поверхностей (головка и мыщелки бедренной кости) – кортикальный слой замыкательной пластины суставной поверхности кости;
б) для вогнутых поверхностей (край вертлужной впадины, проксимальные мыщелки большеберцовых костей) – край суставной поверхности в основании суставной впадины.
Остеофиты – костные разрастания на краях суставных поверхностей костей различной формы и размеров являются чрезвычайно характерным для ОА рентгенологическим симптомом. Остеофиты в начальных стадиях развития ОА суставов проявляются в виде заострений или небольших размеров (1–2 мм) костных образований на краях суставных поверхностей и в местах прикрепления собственных связок суставов (в коленных суставах это края межмыщелковых возвышений большеберцовых костей, в месте прикрепления крестообразных связок; в тазобедренных суставах – края ямки бедренной головки, на медиальной ее поверхности, в месте прикрепления собственной связки бедренной головки). По мере нарастания тяжести ОА в суставах и прогрессирующего сужения суставной щели остеофиты увеличиваются в размерах, приобретают различные формы в виде “губ” или “гребней”, прямолинейных или “пышных” костных разрастаний на широком или узком основании. При этом суставная головка и впадина могут значительно увеличиваться в поперечнике, становиться более массивными и расплющенными. Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА.
Субхондральный остеосклероз – уплотнение костной ткани, непосредственно расположенной под суставным хрящом. Обычно этот рентгенологический симптом выявляется на поздних стадиях ОА, когда суставная щель уже резко сужена и является следствием трения обнаженных сочленяющихся костных поверхностей друг о друга. Суставные костные поверхности при этом становятся неровными. Это свидетельствует о глубоком дегенеративном процессе в покровном хряще или о его исчезновении. Изменения целостности суставного хряща, что предшествует его количественному уменьшению, может быть результатом уплотнения кортикальной и трабекулярной костной ткани, непосредственно расположенных под хрящом. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3–х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.
Рентгенологические симптомы, необязательные для постановки диагноза первичного остеоартроза
Околосуставной краевой дефект костной ткани. Хотя этот рентгенологический симптом, который может наблюдаться при ОА, определен Altman с коллегами, как “эрозия суставной поверхности”, термин “околосуставной краевой дефект костной ткани” более предпочтителен, так как точной гистологической характеристики этих рентгенологически выявляемых изменений пока не дано. У больных с ОА они небольшие с участком остеосклероза в основании, при этом окружающая их костная ткань не имеет разрежения костной структуры, что характерно для истинных эрозий, выявляемых при ревматоидном артрите, которые не имеют склеротических изменений в основании и часто определяются на фоне околосуставного остеопороза. Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей.
Субхондральные кисты – рентгенологически проявляются, как кольцевидные дефекты трабекулярной костной ткани в субхондральном отделе кости с четко определяемым склеротическим ободком. Субхондральные кисты формируются в результате резорбции костной ткани в области высокого внутрисуставного давления, в месте наибольшей нагрузки на суставную поверхность. Чаще всего эти кисты появляются при обострении заболевания и находятся в зоне наиболее узкой части суставной щели. Они характерны для ОА тазобедренных суставов и могут обнаруживаться как в головке бедренной кости, так и в крыше вертлужной впадины. О динамике изменений субхондральных кист судят по их количеству и размерам.
Внутрисуставные обызвествленные хондромы – образуются из участков некротизированного суставного хряща, а также могут являться фрагментом костной ткани – остеофита или продуцироваться синовиальной оболочкой. Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1–2 хондромы).
В коленном суставе за обызвествленную хондрому можно принять сесамовидную кость (fabella) в подколенной ямке, которая при ОА коленного сустава также меняет свою форму, положение и размеры. Деформация fabella является одним из симптомов ОА коленного сустава.
Рентгенологическая диагностика остеоартроза тазобедренных суставов
На точность оценки ширины суставной щели в тазобедренных суставах влияют 3 фактора: позиция больного, поворот конечности и правильная центрация рентгеновского луча при рентгенографии сустава. Сравнение ОА изменений в тазобедренных суставах у одних и тех же больных в 2–х положениях (стоя и лежа) показало, что в положении больного стоя ширина суставной щели была достоверно меньше, чем когда больной лежал на столе. Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов.
В начальных стадиях (1–2 стадии по Kellgren) ОА тазобедренных суставов при рентгенологическом исследовании определяются: незначительное сужение суставной щели, слабовыраженный субхондральный остеосклероз, точечные кальцификаты в области наружного края крыши вертлужной впадины (зачаток остеофитов), заострение краев ямки бедренной головки в области прикрепления круглой связки бедренной головки (рис. 1).
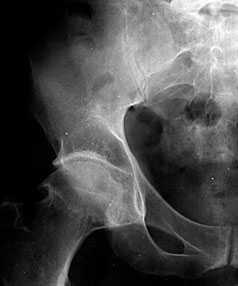
Рис. 1. Обзорная Rо-графия тазобедренного сустава в прямой проекции.
Деформирующий остеоартроз II ст. по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки
В поздних стадиях заболевания (соответствует 3–4 стадии ОА по Kellgren) отмечаются:
• прогрессирующее сужение суставной щели
• формирование различной формы и размеров остеофитов на краях суставных поверхностей вертлужной впадины, бедренной головки, отчего она со временем приобретает грибовидную форму. В средней части вертлужной впадины возможно формирование клиновидного остеофита, который может обусловить латеральное смещение бедренной головки
• углубление вертлужной впадины может быть связано с развитием остеофитов; протрузия ее возможна на фоне остеопороза или истончения костей, составляющих дно вертлужной впадины
• выраженный субхондральный остеосклероз. Проявляется в первую очередь в области крыши вертлужной впадины, затем в верхнем отделе бедренной головки
• в далеко зашедших случаях – уменьшение в объеме и уплощение суставной поверхности бедренной головки на фоне выраженной кистовидной перестройки костной ткани, чередующейся с участками субхондрального остеосклероза. Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки
• асептический некроз бедренной головки
• подвывихи бедренной кости чаще вверх и латерально, реже вверх и медиально
• уплотнение костной ткани и укорочение шейки бедренной кости.
Свободные внутрисуставные тельца при коксартрозе выявляются редко.
При вторичном диспластичном коксартрозе все рентгенологические симптомы развиваются рано (в молодом или среднем возрасте) и могут закончиться асептическим некрозом бедренной головки и подвывихом или полным вывихом бедра.
Описан ишемический коксартроз с быстрым сужением суставной щели, перестройкой костной структуры в головке и шейке бедренной кости, ранними остеосклеротическими изменениями, но без значительного остеофитоза, с достаточно быстрым развитием деструкции бедренной головки.
Рентгенологическая диагностика остеоартроза коленных суставов
Коленные суставы – одни из самых трудных для правильного рентгенологического исследования из–за их структурной сложности и широкого диапазона движений. ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.
Рентгенологическая диагностика артроза феморопателлярного сустава в боковой и аксиальной проекциях характеризуется: сужением суставной щели между надколенником и бедром; остеофитами на задних углах надколенника и мыщелков бедренной кости; субхондральным остеосклерозом надколенника; единичными субхондральными кистами со склеротическим ободком.
Данный артроз почти всегда наружный, иногда наружный и внутренний, редко – только внутренний (диагностируется только по аксиальному снимку).
Ранние рентгенологические признаки (соответствуют 1–2 стадиям артроза по Kellgren):
1. Вытягивание и заострение краев межмыщелкового возвышения большеберцовой кости (в месте прикрепления крестообразной связки).
2. Небольшое сужение суставной щели (чаще в медиальном отделе сустава).
3. Заострение краев суставных поверхностей мыщелков бедренной и большеберцовой кости, чаще в медиальном отделе сустава (связано с большей нагрузкой на этот отдел сустава), особенно при наличии варусной деформации сустава; реже – в латеральной части или одновременно в обеих половинах суставной поверхности (рис. 2).
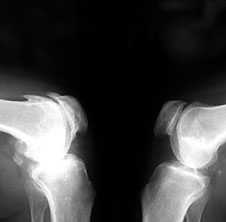
Рис. 2. Rо-графия коленных суставов в боковой проекции.
Артроз феморопателлярных суставов (больше слева). Артроз коленных суставов (I ст по Kollgren справа, IV ст. по Kollgren слева)
При прогрессировании артроза коленных суставов (соответствует 3–4 стадиям артроза по Kellgren):
• нарастает сужение суставной щели
• развивается субхондральный остеосклероз в наиболее нагруженной части сустава
• появляются множественные крупные остеофиты на боковых, передних и задних краях суставных поверхностей
• редко обнаруживаются субхондральные кисты
Вторичный синовит с развитием субпателлярной или подколенной кисты Бейкера:
• суставные поверхности бедренной и большеберцовой кости уплощаются, становятся неровными и теряют свою анатомо–функциональную дифференциацию
• многогранную неправильную форму преобретает сесамовидная кость (fabella)
• могут обнаруживаться обызвествленные хондромы
• редко возможно развитие асептических некрозов мыщелков костей.
Остеартроз проксимальных и дистальных межфаланговых суставов
Стандартная рентгенография кистей проводится в прямой проекции. Пальцы расположены вместе, кисти лежат ровно на кассете на одной линии с осью, проходящей через предплечья и запястья.
Начальные проявления (соответствуют 1–2 стадиям артроза по Kellgren):
Небольшие заострения краев или остеофиты с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты при нормальной или слегка суженной суставной щели, мелкие кальцификаты в мягких тканях в области боковых краев суставных поверхностей костей.
Выраженные изменения (соответствуют 3–4 стадиям артроза по Kellgren):
Умеренно выраженные или крупные остеофиты, деформация краев суставных поверхностей, значительное сужение суставных щелей, остеосклероз (узелки Гебердена в дистальных межфаланговых суставах и узелки Бушара в проксимальных), кисты со склеротическим ободком, краевые дефекты суставных поверхностей, при этом костные выступы с одной стороны могут вклиниваться в другую. Обычно краевые дефекты окружены зоной остеосклероза (рис. 3).
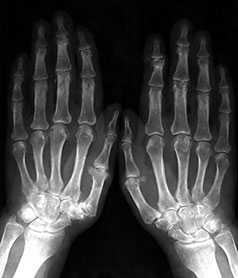
Рис. 3. Обзорная Rо-графия кистей.
Множественные артрозы дистальных и проксимальных межфаланговых суставов. Множественные узелки Гебердена и Бушара. Выраженный артроз 1-го левого запястнопястного сустава
Стандартная и микрофокусная рентгенография суставов
Методы для оценки прогрессирования ОА основываются на выявлении изменений рентгенологических симптомов в суставах. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как микрофокусная рентгенография суставов, должна более широко использоваться при оценке динамики изменений.
. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как , должна более широко использоваться при оценке динамики изменений.
Анатомия вертлужной впадины и её патологические состояния
Соединение в единую тазовую кость образуется седалищной, подвздошной и лобковой костями. А полусферическая выемка, создаваемая ими, называется вертлужная впадина. Вместе с головкой бедренной кости эта часть скелета обеспечивает опорную и двигательную функции. Травмы, полученные в этой области, могут стать причиной существенного снижения качества жизни. Рассмотрим подробнее ее строение и какие травмы, и патологии могут быть.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
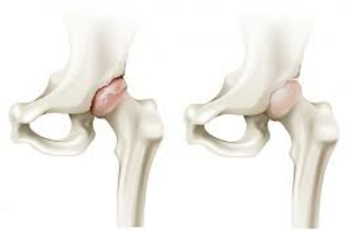
- передняя и задняя стенки;
- передняя и задняя колонны;
- дно;
- крыша (иначе называется свод).
Колонны соединяются друг с другом в районе свода и обеспечивают прочность. В самом центре с головкой тазобедренной кости соединяется вертлужная губа – волокнисто-хрящевый валик, окружающий вертлужную впадину. Её главной функцией является синтез синовиальной жидкости и равномерная смазка ею суставного хряща.
Связки
Защищает тазобедренный сустав фиброзная сумка, образованная соединительной тканью. За устойчивость крепления головки бедренной кости к костям таза отвечают мышцы и связки.
Выделяют пять пар крупных связок:
- подвздошно-бедренная;
- лобково-бедренная;
- седалищно-бедренная;
- круговая;
- связки головки бедренной кости.
Такое количество связок гарантирует стабильную работу сустава, что значительно снижает травматический риск при ходьбе или беге.
Функции вертлужной впадины
Вертлужная впадина и помещенная в неё головка бедренной кости – самый большой и мощный сустав в человеческом теле. На него приходится наибольшая часть нагрузки при движении.
Строение тазобедренного сустава обеспечивает возможность следующих движений:
- сгибание и разгибание;
- отведение и приведение;
- вращение.
За недопустимость вывихов отвечают связки и суставная капсула, ограничивающие амплитуду движений.
Патологии и травмы
Нарушить стабильную работу тазовых костей могут несколько причин. Это может быть связано как с патологическими изменениями свойств хряща, так и механическими нарушениями.
Переломы
К механическим травмам относятся переломы костей таза. Они могут быть простыми и сложными. При этом человек испытывает сильнейшую боль и не может двигать поврежденной частью тела. Также можно наблюдать деформацию таза и укорочение нижних конечностей, видимое глазу. При переломах обычно человек теряет много крови в мягких тканях и отломках костей.
Часто травмы тазовых костей наблюдаются после ДТП или падения человека. В пожилом возрасте перелом может произойти даже после падения с высоты собственного роста.
Переломы разделяют на простые и сложные. Полную картину травмы можно увидеть на рентгеновских снимках или на снимках компьютерной томографии, где можно с точностью установить место и характер повреждений.
Лечение переломов нуждается в хирургическом вмешательстве. Травма тазового скелета может привести к параличу, хромоте, в особо тяжёлых случаях – к ампутации, а также к развитию коксартроза.
Вывих бедра
Если головка бедренной кости отходит от вертлужной впадины, то происходит вывих бедра. Это может случиться при неправильной постановке ног во время интенсивной двигательной активности. При этом происходит заклинивание всех сочлененных костей, что приводит к невозможности движения. Различают два вида этой травмы – подвывих и вывих.
Протрузия
Углубление вертлужной впадины в тазовую полость, в сочетании с вхождением в нее головки бедренной кости называется протрузией. Подобная патология приводит к соударению всех костей таза во время движения. Трение разрушает хрящевую ткань и формируется артроз. Возникнуть протрузия может в результате остеопороза, рахита, коксартроза.
В начальной стадии заболевания может помочь физиотерапия, лечебная гимнастика. В более запущенных случаях может понадобиться хирургической вмешательство – остеотомия, эндопротезирование, резекция головки или шейки бедра.
Синдром бедренно-вертлужного соударения
Одно из патологических состояний тазобедренного сустава называется – синдром бедренно-вертлужного соударения. При любой неровности на шейке бедренной кости или края вертлужной впадины в суставе будут происходить их соприкосновения во время движения. Удары, как правило, усугубляют воспалительный процесс и усиливают их воздействие друг на друга. При данной патологии необходимо оперативное вмешательство.
Коксартроз
Коксартроз — это дегенеративно-дистрофическое заболевание, обусловленное постепенным разрушением хрящевой ткани. Трение костей вызывает неинфекционное воспаление.
Первичный коксартроз может возникнуть на фоне перегрузок тазобедренных суставов. Часто сопровождает естественный процесс старения организма. Усугубляется заболевание лишним весом. В начале заболевания ощущаются боли в суставах таза и бедра, когда человек ходит. При развитии коксартроза возникает ограничение движения. В этом случае необходимо эндопротезирование – замена сустава.
Меры профилактики травматизма вертлужной впадины
Для предупреждения травм тазовой структуры врачи рекомендуют:
- при занятиях контактными и динамическими видами спорта избегать резких движений ногами;
- перед интенсивной физической активностью обязательно проводить разминку;
- учитывать свой уровень возможностей и адекватно сопоставлять его с уровнем предстоящего действия;
- при наличии хронических заболеваниях придерживаться рекомендаций врачей по интенсивности физической нагрузки.
Заключение
Вертлужная впадина — одна из важнейших костных структур, поддерживающая нормальное функционирование тазобедренного сочленения. Любые травмы и патологии развития этого костного соединения могут существенно понизить качество жизни. При малейшем дискомфорте в области таза необходимо обратиться к врачу. Самолечение приводит к развитию осложнений и может потребоваться более серьёзное медицинское вмешательство.
Читайте также:
- Общий дизадаптационный синдром. Клинические синдромы при нейроциркуляторной дистонии
- Роль эпителия бронхов при воспалении.
- Передача болевого раздражения в спинной мозг. Спинальные ноцицептивные нейроны
- Стадии гепатоцеллюлярного рака. Критерии
- Клиника и диагностика органических психических расстройств
