Исследования поджелудочной железы. Повреждения поджелудочной железы
Добавил пользователь Cypher Обновлено: 29.01.2026
К данной подрубрике отнесены состояния, различающиеся как по морфологическим признакам, так и по этиологии и патогенезу. Чаще всего они связаны с острым или хроническим панкреатитом (включая алкогольный хронический панкреатит), но не ограничиваются ими.
Недоразвитие (незрелость, инфантилизм) поджелудочной железы - врожденная форма недостаточности секреции гормонов ПЖ и инсулина (исключая Агенезия, аплазия и гипоплазия поджелудочной железы - Q45.0).
Некроз поджелудочной железы (панкреанекроз**) - деструктивная форма панкреатита с массивной одновременной гибелью большого количества клеток ПЖ. Различают:
- неуточненный некроз;
- асептический некроз - некроз без участия микроорганизмов ("самопереваривание" ткани ПЖ вследствие отказа защитных механизмов при панкреатите);
- жировой некроз - стеатонекроз с образованием солей кальция и жирных кислот как в самой ПЖ , так и за ее пределами.
Камни поджелудочной железы - редкое хроническое заболевание. Чаще встречаются у мужчин, чем у женщин. Камни, как правило, имеют светло-серый или серо-желтый цвет, неровную поверхность и состоят из углекислого и фосфорнокислого кальция с незначительной примесью органических веществ. В отличие от желчных камней, камни ПЖ не содержат холестерина и желчных пигментов. "Молодые" камни мягкие, а "старые" - более твердые. Более часто встречаются множественные камни различной величины (от песчинки до размера лесного ореха).
Камни преимущественно локализуются в главном протоке и зачастую проникают своими отростками в его боковые ветви, что создает препятствия для нормального сокоотделения.
* Образный термин, введенный в 1887 г. по визуальной аналогии поражения поджелудочной железы с циррозом печени.
** Термин "панкреатонекроз" является скорее патологоанатомическим, нежели клиническим, ввиду чего использовать его в качестве клинического диагноза не совсем верно. Под термином "тотально-субтотальный панкреонекроз" понимается деструкция поджелудочной железы с поражением всех отделов (головка, тело, хвост). Абсолютно тотальный панкреонекроз не встречается.
Этиология и патогенез
Атрофия поджелудочной железы является следствием (стадией) хронического панкреатита (в том числе обструктивного, некалькулезного и калькулезного хронического панкреатита). Атрофия может сочетаться с фиброзом ПЖ.
Также атрофия или фиброз ПЖ могут возникать вследствие следующих причин:
- атеросклероз;
- старческие изменения ПЖ;
- сахарный диабет;
- оперативные вмешательства на ПЖ;
- нарушения питания.
Патологическая и физиологическая атрофия отличаются по этиологии и качественным особенностям. В основе атрофии лежит преобладание процессов диссимиляции над процессами ассимиляции, что связано со снижением активности цитоплазматических ферментов.
Недоразвитие (инфантилизм) поджелудочной железы (клинический синдром Кларка-Хэдфилда) является врожденной формой недостаточности секреции гормонов ПЖ, включая инсулин. Этиология доподлинно неизвестна. Страдают дети младшего возраста.
Фиброз поджелудочной железы является следствием хронического панкреатита любой этиологии (включая, алкогольный, тропический, наследственный хронический панкреатит).
Редкая причина фиброза - гемосидероз, который представляет собой увеличение содержания в тканях ферритина и гемосидерина. Данные пигменты откладываются в органах (печень, ПЖ, миокард), что обуславливает прогрессирующую гибель паренхиматозных элементов, замещение их грубоволокнистой соединительной тканью (цирроз печени, фиброз ПЖ, кардиосклероз) и развитие функциональной недостаточности органов (хроническая печеночная и сердечная недостаточность, сахарный диабет).
Цирроз поджелудочной железы в основном возникает как следствие хронического панкреатита, прогрессирующее развитие которого приводит к циррозу ПЖ: она уменьшается в размерах, ее поверхность сморщивается, а консистенция становится хрящевой.
Образное описание "цирроз" для ПЖ введено по аналогии с циррозным поражением печени при алкогольной болезни печени.
Цирроз ПЖ встречается не только при хроническом алкогольном панкреатите, но и при так называемом "тропическом" панкреатите (фиброзно-калькулезном панкреатите, фиброзно-калькулезном панкреатическом диабете - FCPD), а также при сифилитическом панкреатите.
Некроз поджелудочной железы - омертвение, гибель клеток ПЖ, как правило, вследствие тяжелых форм острого панкреатита (панкреонекроз). При панкреонекрозе наблюдается самопереваривание ПЖ ферментами, которые в ней вырабатываются (трипсином и липазой). Внутриорганная активация этих ферментов связана с попаданием в просвет протоков естественных активаторов экскрета ПЖ - пузырной желчи или ее отдельных компонентов (например, желчных кислот).
Панкреонекроз протекает в нескольких видах:
1. Неуточненный некроз - морфологические данные отсутствуют.
2. Асептический некроз - возникает без участия микроорганизмов и не сопровождается расщеплением жиров. Появляется, как правило, вследствие тупой травмы живота.
3. Жировой некроз (ферментный жировой некроз) - в большинстве случаев обусловлен геморрагическим острым панкреатитом, когда панкреатические ферменты выходят из протоков в окружающие ткани. Панкреатическая липаза расщепляет триглицериды в жировых клетках на глицерин и жирные кислоты. При взаимодействии с плазменными ионами кальция эти элементы образуют мыла кальция, которые откладываются в виде игольчатых кристаллов рядом с погибшими клетками. Этот процесс сопровождается стеатонекрозом - появлением в жировой ткани, окружающей ПЖ, непрозрачных, белых бляшек и узелков.
При панкреатитах возможно попадание липазы в кровоток. В дальнейшем она широко распространяется и вызывает жировой некроз во многих участках организма (чаще всего - в подкожной жировой клетчатке и костном мозге). Микроскопически в пораженных тканях выявляют отсутствие ядра с наличием кристаллов жира и извести соли.
Камни поджелудочной железы имеют не до конца выясненные этиологию и патогенез. Предполагается, что камнеобразование обусловлено нарушением обменных процессов, которое приводит к увеличению концентрации солей кальция в панкреатическом соке. Данный факт объясняет нередкие сочетания камней ПЖ с формированием камней в слюнных железах и мочевых путях.
Основа камней, как правило, состоит из масс слущившегося и распавшегося эпителия протоков, вокруг которых отлагаются слизь и соли кальция, присутствующие в панкреатическом соке.
Образованию камней способствует застой секрета в протоках железы, вызванный механическими причинами (образование камней в ретенционных кистах) и/или воспалением протоков при их инфицировании. Наиболее часто инфекция попадает в протоки из желчных путей, но возможны гематогенный и лимфогенный механизмы инфицирования.
Существование чистых форм камнеобразования в протоках ПЖ, без признаков хронического панкреатита, сомнительно. Наоборот, формирование камней в протоках ПЖ возможно при развитии обызвествления в толще ПЖ, то есть в конечной фазе хронического панкреатита.
Образование камней характерно при алкогольном хроническом панкреатите или панкреатите, связанном с недостаточностью питания (тропический панкреатит, идиопатический панкреатит, фиброзно-калькулезный панкреатический диабет).
Исследования поджелудочной железы. Повреждения поджелудочной железы
Панкреатит – это воспаление поджелудочной железы.
Поджелудочная железа представляет собой продолговатый плоский орган, расположенный в верхней части живота позади желудка. Она вырабатывает ферменты, помогающие пищеварению, и гормоны, регулирующие уровень сахара в крови.
Панкреатит может быть острым и хроническим.
Острый панкреатит возникает внезапно и обычно быстро проходит, однако серьезные случаи вызывают осложнения и могут быть опасны для жизни.
Хронический панкреатит протекает в течение длительного времени; он характеризуется необратимыми и прогрессирующими изменениями поджелудочной железы. Могут возникать обострения хронического процесса.
Легкие случаи панкреатита зачастую не требуют лечения, однако в тяжелых случаях необходима неотложная медицинская помощь.
Синонимы русские
Острый панкреатит, хронический панкреатит.
Синонимы английские
Acute pancreatitis, chronic pancreatitis.
Симптомы
- боли в верхней части живота,
- боли в животе, отдающие в спину (опоясывающие боли),
- вздутие в верхней части живота,
- тошнота,
- рвота,
- болезненность живота при прощупывании,
- учащенный пульс,
- низкое кровяное давление.
- ноющие боли в верхней части живота, могут быть опоясывающими, усиливаются через 40-60 минут после приема пищи,
- расстройства желудка,
- тошнота, вздутие живота,
- потеря веса,
- частый, жирный, зловонный стул.
Общая информация о заболевании
В норме поджелудочная железа вырабатывает ферменты, которые затем в виде панкреатического сока поступают в двенадцатиперстную кишку, где они становятся активными и участвуют в расщеплении белков, жиров и углеводов. Большую роль в переваривании углеводов играет фермент амилаза, липаза способствует расщеплению жиров.
Также поджелудочная железа вырабатывает гормоны – инсулин и глюкагон. Они регулируют уровень сахара (глюкозы) в крови.
При панкреатите ферменты активируются прямо в поджелудочной железе. Это может происходить под влиянием алкоголя, закупорки панкреатического протока камнем, из-за воздействия вирусов, из-за травмы и ряда других причин. В результате возникает эффект так называемого самопереваривания поджелудочной железы, что вызывает воспаление, отек и повреждение органа.
Повторные приступы острого панкреатита могут способствовать его переходу в хроническую форму.
Рубцы, образующиеся после приступов панкреатита, уменьшают количество работающих клеток поджелудочной железы. Это уменьшает выработку ферментов, что особенно сказывается на переваривании жиров – кал становится жирным и обильным. Из-за недостаточного переваривания человек недополучает питательные вещества, что приводит к потере веса. Уменьшение количества клеток, вырабатывающих инсулин, вызывает развитие диабета.
Причинами острого и хронического панкреатита могут быть:
- алкоголизм (70-80 %) – острому панкреатиту обычно предшествует несколько лет регулярного злоупотребления алкоголем;
- желчные камни – при этом симптомов длительное время может не быть, так что острый панкреатит наступает совершенно неожиданно для пациента;
- операции на брюшной полости;
- прием некоторых лекарств, в частности фуросемида и оральных контрацептивов;
- курение;
- муковисцидоз;
- наследственная предрасположенность;
- высокий уровень кальция в крови (гиперкальциемия);
- высокий уровень паратиреоидного гормона в крови (гиперпаратиреоз);
- высокий уровень триглицеридов в крови (гипертриглицеридемия);
- инфекции (цитомегаловирус, эпидемический паротит и др.);
- травмы живота;
- рак поджелудочной железы.
Панкреатит может приводить к следующим серьезным осложнениям.
- Нарушение функции легких. Острый панкреатит способен приводить к повреждению легких, что связано с попаданием в кровь ферментов поджелудочной железы в большом количестве и развитием системного воспаления.
- Инфекции. Острый панкреатит может повысить уязвимость поджелудочной железы к инфекционным агентам. Воспаление поджелудочной железы, вызванное инфекцией, требует интенсивного лечения, вплоть до удаления пораженных тканей.
- Почечная недостаточность. Острый панкреатит иногда приводит к почечной недостаточности, которая бывает настолько тяжелой, что требует фильтрации крови (гемодиализа).
- Рак поджелудочной железы. Длительное воспаление поджелудочной железы при хроническом панкреатите повышает риск развития рака поджелудочной железы.
- Псевдокисты. Острый панкреатит может приводить к накоплению жидкости в своеобразных пузырьках в поджелудочной железе. Разрыв подобной псевдокисты чреват внутренним кровотечением и распространением инфекции.
Кто в группе риска?
- Регулярно употребляющие алкоголь.
- Люди, склонные к перееданию, – это связано с повышением в их крови количества жира (триглицеридов).
- Пациенты с камнями в желчном пузыре или желчных протоках.
- Недавно перенесшие операцию на брюшной полости.
- Страдающие раком поджелудочной железы.
Диагностика
При острой сильной боли в животе всегда в первую очередь подозревают острый панкреатит. При этом ключевое значение в постановке диагноза имеет определение в крови и моче содержания ферментов поджелудочной железы.
- . Уровень амилазы – фермента, выделяемого поджелудочной железой и ответственного за переваривание углеводов, – значительно повышается при панкреатите. При остром панкреатите он возрастает в течение 2-12 часов с момента появления симптомов и остается повышенным в течение 3-5 дней (может превышать норму в 5-10-20 раз). Так как амилаза также содержится в слюнных железах и других органах, ее повышение не всегда связано с заболеванием поджелудочной железы и для поражения поджелудочной железы специфичным является повышение именно панкреатической амилазы.
При хроническом панкреатите уровень амилазы может оставаться в норме.
- соответствует уровню амилазы в крови, однако повышается с задержкой в 6-10 часов.
- Липаза. Уровень липазы в крови – фермента, выделяемого поджелудочной железой и ответственного за переваривание жиров, – при панкреатите также значительно повышается. Это происходит в течение 24-48 часов после начала приступа острого панкреатита и сохраняется до 12 дней. Липаза в отличие от амилазы содержится только в поджелудочной железе, поэтому ее повышение является более специфичным для повреждения поджелудочной железы. В случаях хронического панкреатита повышение уровня липазы крови отмечается чаще, чем повышение амилазы.
- Эластаза крови. Еще один фермент, вырабатываемый поджелудочной железой, повышение которого характерно для острого панкреатита.
- С-реактивный белок. Отражает наличие активного воспаления. Может быть значительно повышен при остром панкреатите, однако не является специфичным только для этого заболевания.
Диагностика хронического панкреатита строится на обнаружении признаков обызвествления поджелудочной железы, нарушения переваривания жиров (обильный, жирный кал) и развитии сахарного диабета.
- Копрограмма (общий анализ кала) позволяет оценить качество усвоения организмом питательных веществ (при хроническом панкреатите количество жиров в кале повышается, жир и белки могут встречаться в непереваренном виде).
- Копрологическая эластаза – золотой стандарт определения снижения выделения поджелудочной железой ферментов. Эластаза образуетс в кишечнике под действием ферментов панкреатического сока и затем сохраняется в неизменном виде, выделяясь из организма с калом. Снижение ее количества в кале свидетельствует о нарушенной функции поджелудочной железы.
- УЗИ брюшной полости позволяет судить об отеке и воспалении поджелудочной железы при остром панкреатите, наличии камней в желчном пузыре и желчных протоках, выявить наличие псевдокист. Также с помощью УЗИ можно обнаружить очаги обызвествления поджелудочной железы, характерные для хронического панкреатита.
- Компьютерная томография (КТ) позволяет получить более детализированное изображение поджелудочной железы и ее протоков, что значительно помогает в диагностике панкреатита.
- Эндоскопическое ультразвуковое исследование направлено на поиск воспаления и закупорки желчных протоков или поджелудочной железы.
Длительно протекающий хронический панкреатит повышает вероятность возникновения рака поджелудочной железы, поэтому дополнительно могут назначаться обследования, направленные на раннее выявление этого заболевания.
Объем обследования определяется лечащим врачом.
Лечение
Острый приступ панкреатита требует неотложной госпитализации. В ходе лечения проводятся мероприятия, направленные на купирование боли. Обязательно полное голодание в течение нескольких дней, так как прием пищи провоцирует выделение ферментов поджелудочной железы, что усугубляет состояние пациента. Жидкость, питательные вещества и лекарства вводятся только внутривенно. Если причиной панкреатита является закупорка желчным камнем, может потребоваться хирургическая операция для его удаления. Хирургическое вмешательство также может понадобиться для удаления поврежденных участков поджелудочной железы.
Лечение хронического панкреатита сводится к предупреждению обострений, облегчению боли и замещению функций поджелудочной железы:
Комплексное исследование крови, которое позволяет выявить основные нарушения различной этиологии в функциональном состоянии поджелудочной железы.
Результаты исследований выдаются с бесплатным комментарием врача.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 3 часов до исследования.
Общая информация об исследовании
Поджелудочная железа – орган желудочно-кишечного тракта, расположенный позади желудка и выполняющий важные экзо- и эндокринные функции. Переваривание белков и жиров в тонкой кишке осуществляется благодаря синтезу и секреции ферментов пищеварения внешнесекреторной частью железы. Кроме протео- и липолитических ферментов она выделяет бикарбонаты, нейтрализуя соляную кислоту желудочного сока в двенадцатиперстной кишке. Эндокринная функция поджелудочной железы обеспечивается островковой тканью, в которой синтезируются и затем секретируются в кровь гормоны инсулин, глюкагон, соматостатин и панкреатический полипептид. Инсулин и глюкагон регулируют уровень глюкозы в крови и ее транспорт в тканях. Патология поджелудочной железы в первую очередь приводит к нарушению пищеварения, а при хронических заболеваниях способствует развитию эндокринных нарушений (сахарного диабета).
Причины заболеваний поджелудочной железы различны: генетические и аутоиммунные нарушения, инфекции (чаще вирусные), травмы, токсические поражения, прием некоторых лекарственных препаратов (эстрогенов, фуросемида, азатиоприна и др.), новообразования. Чаще всего патология поджелудочной железы возникает на фоне нарушений функции печени, заболеваний желчевыводящих путей (желчнокаменной болезни с холедохолитиазом), вследствие нарушения оттока желчи и поджелудочного сока. Еще одной распространенной причиной заболеваний поджелудочной является злоупотребление алкоголем.
Клинические проявления болезней поджелудочной железы зависят от этиологии, степени дисфункции и активности процесса. Острые воспалительные изменения, травма железы, а также хронические заболевания в период обострения в большинстве случаев сопровождаются болью и жжением в эпигастральной области с иррадиацией в спину, тошнотой, рвотой, повышением температуры тела. Хронические заболевания поджелудочной железы приводят к панкреатической недостаточности, потере веса, развитию асцита из-за нарушения переваривания и всасывания питательных веществ из кишечника.
Повышение в крови активности ферментов поджелудочной железы (амилазы и липазы) и уровня С-реактивного белка – признаки активного воспаления органа – острого панкреатита. Изменение уровня глюкозы и С-пептида указывает на нарушение эндокринной функции поджелудочной железы и является косвенным признаком повреждения панкреатической островковой ткани, которое может возникнуть при хроническом панкреатите. Резкое повышение онкомаркера СА 19-9 на фоне изменений биохимических показателей функции железы чаще всего свидетельствует о раке поджелудочной железы.
Увеличение концентрации ферментов амилазы и липазы свидетельствует об одновременном вовлечении в патологический процесс печени и поджелудочной железы, что обычно бывает при камне общего желчного протока и реактивном панкреатите.
При изменениях показателей данного комплексного анализа необходимо выполнить дополнительные лабораторные и инструментальные исследования для уточнения причин и механизмов развития заболевания, подбора терапии.
Диагностика травм двенадцатиперстной кишки, поджелудочной железы. Методы исследования
Работа с пациентами с травмой поджелудочной железы и двенадцатиперстной кишки начинается со стандартного обследования травматологического пациента, как это описано в руководстве по неотложной помощи при тяжелой травме (ATLS). Приблизительно 75% повреждений двенадцатиперстной кишки являются результатом проникающей травмы и обнаруживаются во время хирургической ревизии. При нестабильной гемодинамике требуется не тщательное обследование, а быстрая транспортировка в операционную.
Перед операцией у пациентов с огнестрельными ранениями полезны данные обзорной рентгенографии органов грудной клетки, брюшной полости и таза. В ожидании возможной трансфузии выполняется типирование крови и назначаются антибиотики. Стабильным пациентам с колото-резаными ранами проводят прицельное ультразвуковое исследование брюшной полости (FAST). Явно положительные результаты требуют оперативной ревизии. Неоднозначные результаты первоначального обследования у стабильного пациента требуют продолжения диагностики путем хирургической ревизии раны, ДЛБП или КТ.
В отличие от закрытой травмы, обнаружение при КТ свободной жидкости при проникающем ранении вызывает подозрение на перфорацию полого органа и требует хирургической ревизии. Стабильные пациенты с отрицательным результатом FAST или КТ наблюдаются и повторно обследуются через 12-24 часа, если ревизия раны показывает ее проникающий характер.
Диагностика закрытых повреждений у гемодинамически стабильных пациентов сложнее. Пропущенные повреждения приводят к значительному числу осложнений и летальных исходов. Типичный механизм повреждения двенадцатиперстной кишки и поджелудочной железы представляет собой отрицательное ускорение с приложением силы в области эпигастрия, что приводит к раздавливанию вследствие противодействия передней брюшной стенки и позвоночного столба. Физикальных признаков может быть недостаточно. Возможна постоянная боль в животе и болезненность при пальпации, но эти симптомы могут быть скрыты сочетанной травмой груди, живота или таза. К счастью, изолированные повреждения двенадцатиперстной кишки редки, но если они пропущены при первичном обследовании, то у пациента часто развивается перитонит или системный шок в течение 48 часов после травмы.
Положительные признаки перфорации двенадцатиперстной кишки включают забрюшинный газ или контраст, а также уплотнение жировой клетчатки с утратой структурности тканевых слоев, но имеют место ложно отрицательные результаты. Сомнительные результаты исследований могут потребовать повторной КТ, дополненной контрастной дуоденографией, сначала с помощью растворимого контраста, а затем бария. Хотя этот тест имеет высокую специфичность (98%), чувствительность плохая. В нескольких работах подчеркивается, что даже при тщательном осмотре и применении технических средств для обнаружения признаков повреждения двенадцатиперстной кишки, диагноз может быть труднодостижимым. Неочевидные находки у пациента с типичным механизмом травмы могут служить основанием для оперативной ревизии.
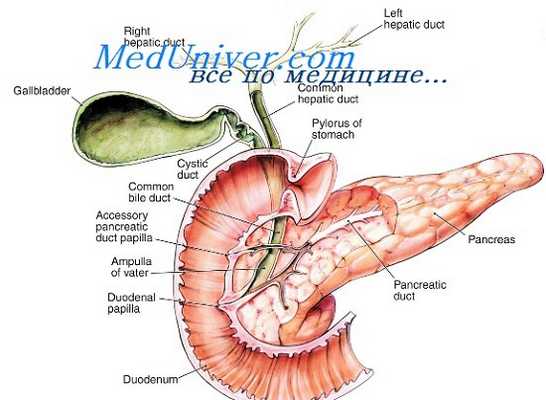
Предоперационная диагностика закрытых травм поджелудочной железы также трудна. Закрытые повреждения поджелудочной железы происходят, при воздействии на верхнюю часть живота раздавливающего усилия с высокой энергией. У взрослых большинство повреждений является следствием автокатастроф, часто от удара рулевым колесом; тогда как у детей это классический удар в эпигастрий рулем велосипеда. При КТ поврежденная поджелудочная железа может выглядеть нормальной, особенно вскоре после травмы. У некоторых пациентов могут быть бессимптомные небольшие перипанкреатические скопления жидкости с неактивными панкреатическими ферментами. Такие повреждения иногда симптоматичны, в случаях, когда секрет поджелудочной железы активируется кишечным содержимым из сочетанного повреждения тонкой кишки.
Другие находки включают перерыв, иногда в сочетании с переломом первого поясничного позвонка, кровотечение в данной зоне, жидкость или флегмону в перипанкреатической области при отсроченной госпитализации. У пациента с постоянной болью в животе, лихорадкой и повышенным уровнем амилазы КТ следует повторить, если ее результаты изначально были отрицательными. Хотя определение сывороточной амилазы обычно выполняется пациентам, перенесшим закрытую травму, единичный повышенный показатель может быть неинформативным. Однако постоянно повышенный или повышающийся уровень требует дополнительного обследования.
Основным показателем осложнений и смертельных исходов травмы поджелудочной железы является структурная целостность панкратического протока. Важность состояния протока была впервые понята и документирована Baker et al. в 1962 г. Оценить целостность протока у стабильных пациентов можно с помощью эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Этот метод особенно ценен у пациентов с травмой и минимальными изменениями на КТ, при химической очевидности панкреатита, но без явных клинических проявлений, требующих лапаротомии. В таких случаях, если удается исключить разрыв протока, может быть оправдано наблюдение. При стабильном состоянии пациента целесообразна магнитно-резонансная панкреатография. Обнаружение повреждения протока в большинстве случаев потребует лапаротомии.
Хотя сообщалось об отдельных случаях эндоскопической установки стентов при ЭРХПГ, как единственном методе лечения травмы протока, современные данные показывают, что этот метод допустим лишь в отдельных случаях при минимальном повреждении протока.
При необходимости лапаротомии после определения первоочередности в соответствии с принципами хирургии травмы оценка повреждения поджелудочной железы включает возможное повреждение протока. Верхние или центральные забрюшинные гематомы, воздух или желчное прокрашивание требуют тщательной ревизии. Другие показания к интраоперационному исследованию поджелудочной железы включают скопление жидкости вокруг нее, подкапсульные гематомы, местное кровотечение, разрыв паренхимы, истечение панкреатического сока и признаки жирового некроза.
Интраоперационное исследование двенадцатиперстной кишки требует тщательного осмотра ее передней и задней поверхности от привратника до брыжеечных сосудов, а также четвертой части левее сосудов. Чтобы полностью обследовать головку, тело и хвост поджелудочной железы, требуются дальнейшие манипуляции. Так как двенадцатиперстная кишка и поджелудочная железа тесно связаны, обе структуры можно одновременно обследовать, выполнив маневр Кохера к средней линии с одновременной мобилизацией и медиальным поворотом печеночного изгиба ободочной кишки. Это дает доступ к передней и задней поверхности второй и третьей части двенадцатиперстной кишки, а также позволяет обследовать головку и крючковидный отросток. Обследование оставшейся четвертой части кишки требует пересечения связки Трейца, избегая повреждения верхней брыжеечной вены. Это позволит сместить двенадцатиперстную кишку слева направо.
Тело и хвост поджелудочной железы обследуются путем рассечения желудочно-ободочной связки и отведения желудка вверх. Введение изогнутого ретрактора в полость малого сальника позволяет полностью осмотреть переднюю поверхность поджелудочной железы от головки до хвоста и от верхнего до нижнего края. При этом вдоль верхнего края железы может быть обнажена селезеночная артерия, а вдоль нижнего края — селезеночная вена. В случаях активного кровотечения из области шейки поджелудочной железы и подозрения на то, что это кровотечение происходит из места образования воротной вены позади железы сшивающий аппарат позволит быстро обнажить поврежденный сосуд и остановить кровотечение. Обнаружение повреждения передней поверхности поджелудочной железы требует оценки состояния главного панкреатического протока. Дальнейшее обнажение задней поверхности поджелудочной железы выполняется путем пересечения забрюшинных прикреплений вдоль ее нижнего края и отведения железы в цефалическом направлении.
Для обследования остальных отделов поджелудочной железы эффективна дополнительная мобилизация селезенки и отведение последней с хвостом железы влево, к средней линии.
Большинство повреждений вследствие проникающей травмы выявляется при прямом обследовании. Однако иногда целостность панкреатического протока остается под сомнением. В таких ситуациях необходимо попытаться выявить потенциальное повреждение, для этого мы сначала сжимаем желчный пузырь и ищем признаки желчеистечения. Затем мы вводим контраст в желчный пузырь, временно пережимая общий печеночный проток выше соединения с пузырным протоком.
При отсутствии результата можно выполнить дуоденотомию для обнаружения и канюлирования большого соска. Оценка главного панкреатического протока проводится введением в него тупоконечного зонда через ампулу. Если зонд виден в ране, то диагноз подтвержден. В качестве альтернативы может быть выполнена интраоперационная панкреатография с введением 2-3 мл водорастворимого контраста под очень низким давлением с рентгеновским наблюдением. Повреждения главного протока происходят примерно в 15% случаев травмы поджелудочной железы и обычно являются результатом проникающих ранений.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Комплексный анализ, включающий все необходимые лабораторные маркеры функции поджелудочной железы и предназначенный для диагностики острого и хронического панкреатита.
Лабораторные маркеры панкреатита, лабораторное обследование поджелудочной железы.
Laboratory pancreas panel, Tests to diagnose pancreatitis, Pancreas check-up.
Исключить из рациона алкоголь в течение 24 часов до исследования.
- Детям в возрасте до 1 года не принимать пищу в течение 30-40 минут до исследования.
- Детям в возрасте от 1 до 5 лет не принимать пищу в течение 2-3 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Поджелудочная железа обеспечивает секрецию гормонов и синтез пищеварительных ферментов и, таким образом, является как эндокринной, так и экзокринной железой. Многие факторы (желчные камни, алкоголь, тупая травма живота) оказывают на поджелудочную железу отрицательное влияние и приводят к развитию панкреатита. Различают две основные формы этого заболевания: острый и хронический панкреатит. Обе формы заболевания проявляются нарушением функции поджелудочной железы, что сопровождается отклонением от нормы сразу нескольких клинико-лабораторных маркеров. Комплексная оценка этих клинико-лабораторных маркеров используется в дифференциальной диагностике и оценке тяжести панкреатита.
Липаза – это фермент поджелудочной железы, необходимый для расщепления жиров. Он образуется только в поджелудочной железе и является специфическим маркером этого органа. Значительное повышение уровня липазы крови (как правило, более чем в 3 раза) наблюдается в 90 % случаев острого панкреатита. При хроническом панкреатите уровень липазы может оставаться в пределах нормы. Следует отметить, что липаза не является специфическим именно для панкреатита маркером. Повышение концентрации липазы может наблюдаться, например, при раке поджелудочной железы.
Амилаза – другой фермент поджелудочной железы, необходимый для расщепления углеводов. Значительное повышение амилазы наблюдается при остром панкреатите. Следует отметить, что амилаза – это менее специфический маркер панкреатита, чем липаза. Повышение амилазы также может наблюдаться при многих других заболеваниях, в том числе гипертиреозе, раке легкого, заболеваниях слюнных желез и приеме некоторых лекарственных средств. При хроническом панкреатите уровень амилазы может оставаться в пределах нормы. Одновременное повышение липазы и амилазы очень характерно для острого панкреатита. Уровень липазы дольше остается повышенным, чем уровень амилазы. Скорость, с которой происходит нормализация уровня липазы и амилазы, зависит от тяжести панкреатита и поэтому может быть использована для оценки прогноза заболевания.
Поджелудочная железа тесно связана с печенью и системой желчных протоков. Поэтому часто заболевания печени и билиарного тракта приводят к возникновению панкреатита. В действительности самой частой причиной острого панкреатита является холелитиаз и закупорка желчными камнями сфинктера Одди. Если панкреатит развивается на фоне желчнокаменной болезни (билиарный панкреатит), часто наблюдается повышение печеночных ферментов (АЛТ, АСТ) и билирубина. У пациентов с характерными клиническими симптомами панкреатита превышение уровня АЛТ более 150 Ед/л свидетельствует в пользу билиарного панкреатита.
Поджелудочная железа играет ведущую роль в метаболизме глюкозы. Часто при остром и хроническом панкреатите наблюдается недостаточность поджелудочной железы, которая проявляется нарушением синтеза инсулина и гипергликемией. Нарушение толерантности к глюкозе наблюдается в 9-70 % случаев острого панкреатита. Концентрация глюкозы выше 200 мг/дл является одним из критериев оценки тяжести острого панкреатита (по шкале Ренсона). Как правило, гипергликемия при остром панкреатите носит транзиторный характер. Напротив, более чем у 80 % пациентов с длительно текущим хроническим панкреатитом в итоге возникает сахарный диабет.
Также для оценки тяжести панкреатита используют общеклинические анализы: общий анализ крови и лейкоцитарную формулу. С помощью общего анализа крови можно получить важную информацию, позволяющую судить о степени секвестрации жидкости (гематокрит) и развитии ДВС-синдрома (количество тромбоцитов). Падение гематокрита на 10 % и лейкоцитоз выше 16 000*10 9 /л является одним из критериев оценки тяжести острого панкреатита (по шкале Ренсона).
Копрограмма также является полезным дополнительным тестом, позволяющим диагностировать панкреатит. Этот тест имеет наибольшее значение при диагностике хронического панкреатита, он сопровождается недостаточностью пищеварительных ферментов поджелудочной железы, в том числе амилазы, липазы, химотрипсина, трипсина и других. Дефицит этих ферментов приводит к нарушению расщепления сахаров, жиров и белков в пищеварительном тракте и появлению характерных изменений в копрограмме.
Лабораторные методы являются важными, но не единственными диагностическими исследованиями, которые необходимы для постановки диагноза "панкреатит".
Читайте также:
- Санация очагов инфекции при сепсисе и септическом шоке - рекомендации
- Рентгенограмма, КТ, МРТ при остеосаркоме челюсти
- Пенициллинотерапия гнойного менингита. Субокципитальный метод введения антибиотика
- Методы лучевого обследования почек и почечных лоханок
- Методы обследования тромбоза почечной артерии трансплантата почки
