Карциноидный папилломатоз кожи. Подошвенная веррукозная карцинома. Вирусные кератозы.
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Патогенез плоскоклеточного рака кожи.
Предполагается, что УФ-В индуцирует развитие рака кожи через нарушение клеточных иммунных механизмов. Лучи этого спектра повреждают эпидермальные клетки Лангерганса — ключевые регуляторы иммунных процессов в коже, которые становятся неспособными к представлению антигена, инициации каскада иммунных и воспалительных медиаторов и развитию реакции гиперчувствительности замедленного типа. Воздействуя на регуляторы иммунных реакций, УФ-В приводит к состоянию местной иммунологической толерантности и неспособности кожи к ограничению опухолевого роста. Это состояние местной имму-носупрессии также усиливается в связи с увеличением под воздействием УФИ количества местных Т-супрессоров.
УФ-А также играет важную роль в развитии плоскоклеточного рака кожи, о чем свидетельствует повышение частоты плоскоклеточного рака кожи после ПУВА-терапии.
Обычно плоскоклеточный рак кожи возникает под действием лучистой энергии солнца у лиц со светочувствительностью кожи I, II типа (со светлым цветом кожи, рыжими волосами, наличием веснушек, голубых или серо-голубых глаз), с трудом загорающих и легко получающих солнечные ожоги. В регионах с высокой инсоляцией раку кожи обычно предшествует солнечный кератоз. Плоскоклеточный рак кожи также развивается на фоне атипичных кератоакантом, пигментной ксеродермы — заболевания, обусловленного повреждением механизмов репарации ДНК под действием солнечных лучей, и других заболеваний, обусловленных повышенной чувствительностью к действию инсоляции, таких, как дискоидная красная волчанка, актинический хейлит и др.
Важным фактором, предрасполагающим к развитию плоскоклеточного рака кожи, является вирусная инфекция, в частности, ВПЧ. Показано, что определенные характерные фрагменты ВПЧ, связываясь с геном р53 кератиноцитов и воздействуя на его опухоль супрессирующую функцию, приводят к неконтролируемой пролиферации кератиноцитов. В последние годы установлена значимость определенных типов ВПЧ в развитии ряда предраковых дерматозов и плоскоклеточного рака кожи. Фрагменты ВПЧ были обнаружены при плоскоклеточном раке влагалища, ануса, полового члена, вульвы и пальца стопы, но отсутствовали в плоскоклеточном раке на открытых участках кожи. Предполагается, что процесс вирусного канцерогенеза зависит от типа вируса, происходит при синергическом действии вируса с химическими и физическими канцерогенами и может быть обусловлен генетически регулируемыми иммунными механизмами. Наиболее часто сообщается об ассоциации ВПЧ-16 и 18 с плоскоклеточным раком кожи на гениталиях. Бовеноидные папулы полового члена ассоциируются с ВПЧ-16. Этот же тип вируса был обнаружен во множественных очагах плоскоклеточного рака кожи, развившихся на туловище и конечностях у больного, длительно получавшего ПУВА-терапию по поводу псориаза. Верруциформную эпидермодисплазию Левандовского—Лютца связывают с иммуносупрессией и ВПЧ-5.
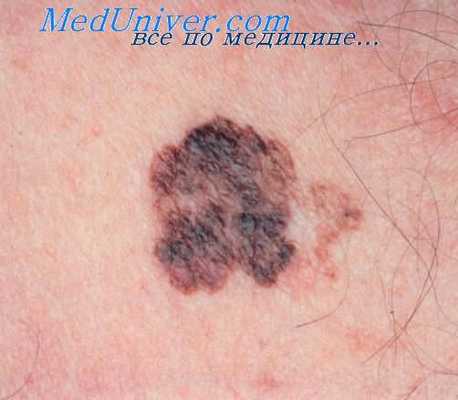
Примерно в 2% случаев плоскоклеточный рак кожи возникает на фоне рубцов, вызванных ожогами и механическими повреждениями. Также возможно его развитие на фоне длительно не заживающих хронических язв, в том числе при остеомиелите. Гистологически подобный рак не отличается от плоскоклеточного рака кожи, индуцированного солнечной радиацией, однако его следует клинически отличать от последнего, так как он чаще метастазирует.
Точный механизм эволюции плоскоклеточного рака кожи не известен. Патогенез и клиническое течение плоскоклеточного рака кожи зависят от состояния иммунной системы. Имеются данные о снижении у больных общего количества Т-лимфоцитов, соотношения Т-хелперов/Т-супрессоров, нарушении функциональной активности Т-лимфоцитов. У больных плоскоклеточным раком кожи обнаружен иммунный ответ Т-лимфоцитов на антиген из ткани этой опухоли. Сообщается также о повышении уровня связанных с плоскоклеточным раком антигенов при крупных или метастазировавших опухолях. Определение уровня связанных с плоскоклеточным раком антигенов и выраженности иммунного ответа на этот антиген используется для раннего предсказания метастазирования, а также для контроля за эффективностью лечения.
Инфильтрация опухоли и окружающих ее тканей лимфоидными клетками является морфологическим проявлением иммунной реакции на новообразование. Она возникает на самых ранних этапах развития плоскоклеточного рака кожи, что было установлено при изучении процессов злокачественной трансформации, обусловленных воздействием УФИ и химических канцерогенов. При этом в тканях предраковых поражений и плоскоклеточного рака кожи обнаружено большое количество CD45R+ супрессоров/индукторов, активизированных эпидермальными макрофагами в условиях отмены антигенпредставляющей функции клеток Лангерганса. В результате в тканях образовывалось большое количество антиген-специфических CD8+ супрессор/эффекторных клеток, ответственных за формирование иммунологической толерантности и приводящих к безудержному росту опухоли. Степень выраженности местной клеточной иммунной реакции организма зависит от его биологических особенностей и стадии опухолевого процесса, а также от антигенных свойств самих опухолевых клеток. Так. при неороговевающих плоскоклеточных раках кожи лимфо-плазмоцитарная инфильтрация выражена в значительно меньшей степени по сравнению с орогове-вающими.
Показателем активности инфильтрата является его фенотипический состав. В стромальных инфильтратах при плоскоклеточном раке кожи было отмечено значительное преобладание Т-лимфоцитов (70%) над В-лимфоцитами (29%). Предполагается, что механизм процесса пролиферации опухолевых клеток тесно сопряжен с дефицитом иммунитета и иммунный ответ при этом реализуется через нарушение в кооперации субпопуляций Т-лимфоцитов. Согласно нашим данным, соотношение Т-хел-перов/Т-супрессоров в стромальном инфильтрате составляет 0,76, по данным A. Kohchiyama с соавт, — 0,86. Сообщается также, что при запущенных формах плоскоклеточного рака кожи в составе инфильтрата преобладают Т-супрессоры, а при ранних — Т-хелперы.
В составе клеточного инфильтрата кроме того обнаруживаются В-лимфоциты, плазматические клетки, ЕК/К (leu 7+), тучные клетки, эозинофилы, макрофаги, клетки Лангерганса.
В результате иммуногенетического обследования больных плоскоклеточным раком кожи нами установлено повышение частоты антигена HLA-B14 у больных этой опухолью по сравнению с контрольной группой (21,3% и 4,7% соответственно). D. Cerimele и соавт. выявили значительное повышение частоты антигенов HLA-C3 и Dr-1, а также уменьшение частоты антигена HLA-B17 при мульти-центричных формах плоскоклеточного рака кожи. Это позволило авторам провести параллель между частым сочетанием последних с пигментной ксеродермой, как известно, ассоциирующейся с антигеном Dr-1, и редкостью развития их при псориазе, часто связанном с избытком антигена HLA-B17.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Карциноидный папилломатоз кожи. Подошвенная веррукозная карцинома. Вирусные кератозы.
Карциноидный папилломатоз кожи Готтрона, описанный в 1932 г. Н. Gottron, — заболевание, развивающееся в пожилом возрасте симметрично или односторонне на нижних конечностях (реже на верхних конечностях, туловище, лице, слизистой оболочке полости рта), иногда на фоне длительно персистируюших очагов хронической экземы, красного плоского лишая, нейродермита, ихтиоза, туберкулезной волчанки, бластомико-за и т. д.
Клинически карциноидный папилломатоз характеризуется резко отграниченными плоскими бляшками величиной до ладони, выступающими на 1-1,5 см над уровнем кожи, и опухолевыми образованиями тестоватой консистенции цвета свежего мяса с вегетациями. сходными по форме с цветной капустой. В течение десятилетий процесс течет без озлокачествления, затем трансформируется в плоскоклеточный рак кожи.
Лечение карциноидного папилломатоза: хирургическое удаление, ароматические ретиноиды, препараты интерферона.
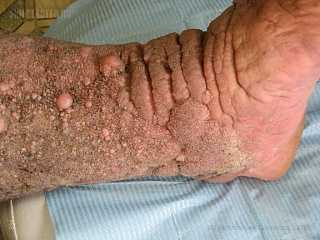
Подошвенная веррукозная карцинома.
Подошвенная веррукозная карцинома (син. epithelioma cuniculatum) — редкая опухоль, проявляющаяся псевдокарциноматозной гиперплазией эпидермиса и трансформирующаяся в плоскоклеточный рак. Обычно располагается в области подошв. Чаще имеет к зофитную папилломатозную форму, иногда напоминающую бородавку с поверхностным изъязвлением, постепенно превращающимся в глубокую язву с каллёзными краями. Сопровождается болезненностью при ходьбе.
Гистологически верукозной карциномы проявляется акантотическими тяжами хорошо дифференцированного эпителия. Цитологически клетки оказываются доброкачественными или имеют минимальные признаки дисплазии; они могут быть сравнительно крупными, иметь большое ядро с крупными нуклеолами. Часто отмечается вакуолизация клеток зернистого слоя эпидермиса со скоплением плотных кератогиалиновых гранул Эти изменения зернистого слоя отмечаются и при вирусных бородавках, в связи с чем не являются важными при дифференциальной диагностике этой опухоли с подошвенными бородавками. Может присутствовать центрипитальная кератинизация отдельных островков кератиноцитов, но без формирования «роговых жемчужин». Внутрицитоплазматичес-кий гликоген в кератиноцитах скудный, особенно по сравнению с кератоакантомой и псевдоканцерноматозной гиперплазией эпидермиса. Характерно наличие кистозных полостей в виде «подземных ходов», отсюда термин — cuniculatum. т.е. расщелина, кроличья нора. В верхней части дермы может быть отек с наличием лимфо-гистиоцитарной инфильтрации вокруг эпителиальных тяжей. Опухолевые клетки в кровеносных и лимфатических сосудах отсутствуют, что коррелирует с отсутствием метастазов у больных с этой опухолью. Описываемые в редких случаях метастазы, по-видимому, связаны со злокачественной трансформацией опухоли.
Лечение верукозной карциномы, как при плоско клеточном раке кожи.
Вирусные кератозы.
Бородавки, вызывающиеся вирусами папилломы человека, являются наиболее частым типом кератоза у людей. Вирусные кератозы сравнительно редко бывают предраковыми. К диспластическим и злокачественным изменениям могут приводить лишь отдельные он когенные разновидности ВПЧ. В частности, злокачественная трансформация эпителия по о-вого члена связана, главным образом, с ВПЧ типа 16 и 18 (ВПЧ «высокого онкогенного риска»). Риск злокачественных изменений увеличивается при воздействии, наряду с ВПЧ, ультрафиолетового излучения, проведении ПУВА-терапии, иммуносупрессии, особенно связанной с трансплантацией внутренних органов; а также при ВИЧ-инфекции. Кдис-пластическим вариантам вирусных кератозов относятся бовеноидный папулез и верруциформная эпидермодисплазия эпидермиса Левандовского-Лютца, гигантская кондилома Бушке—Левенштейна.
Карциноидный папилломатоз кожи Готтрона
Карциноидный папилломатоз кожи Готтрона – редкое дерматологическое заболевание с неясной этиологией, имеющее длительное хроническое течение и достаточно трудно поддающееся лечению. При его развитии на поверхности кожных покровов, преимущественно нижних конечностей, возникают обширные, величиной с ладонь, возвышающиеся бляшки. Диагностика карциноидного папилломатоза кожи Готтрона производится путем осмотра больного, изучения его анамнеза и гистологического исследования тканей в очаге поражения. Этиотропного лечения не разработано, проводится симптоматическая и поддерживающая терапия с использованием антибиотиков, витаминных препаратов, антисептических и цитостатических средств.
Общие сведения
Причины карциноидного папилломатоза кожи Готтрона
Этиология и патогенез этого заболевания до сих пор остаются неясными. Удалось выяснить, что кожные проявления в виде бляшек возникают на месте длительно протекающих дерматологических патологий – псориаза, красного плоского лишая, экземы, ихтиоза, некоторых форм туберкулеза кожи. Предположения о генетической или наследственной природе этого состояния не нашли своего подтверждения. Некоторыми специалистами поддерживается мнение, что это заболевание обусловлено особенностями реактивности организма и его склонностью к папилломатозным разрастаниям. При этом на длительное постоянное травмирование или раздражение кожных покровов (что и происходит при вышеуказанных заболеваниях) ткани реагируют развитием бляшек, характерных для карциноидного папилломатоза кожи Готтрона. Присоединение к этому сапрофитной микрофлоры и вторичной инфекции усугубляет патологический процесс.
Симптомы карциноидного папилломатоза кожи Готтрона
Самым выраженным и практически единственным проявлением карциноидного папилломатоза кожи Готтрона является образование значительных по размеру (до 10-15 сантиметров) бляшек, приподнятых над окружающей поверхностью на 1-1,5 сантиметра. Преимущественной их локализацией являются нижние конечности на участках, которые подвергались иным дерматологическим заболеваниям. Расположение бляшек, как правило, симметричное, их поверхность покрыта опухолевидными образованиями и многочисленными вегетациями. Они имеют тестообразную консистенцию и отделяемое с неприятным запахом, обусловленное жизнедеятельностью сапрофитной микрофлоры. Грязно-желтый вязкий секрет покрывает всю поверхность бляшки и пространства между вегетациями; засыхая, он образует плотно прилегающие к поверхности образования корки. Опухолевидные образования при карциноидном папилломатозе кожи Готтрона легко подвергаются мацерации, в таком случае на их месте образуются эрозивные очаги.
Диагностика карциноидного папилломатоза кожи Готтрона
Диагностика заболевания осуществляется на основании результатов осмотра дерматолога, изучения анамнеза пациента, гистологических исследований. Осмотр выявляет бляшки с поверхностью, напоминающей из-за опухолевидных узелков и вегетаций цветную капусту и покрытой грязно-желтым секретом и корками с неприятным запахом. Очаги поражения при карциноидном папилломатозе кожи Готтрона расположены симметрично, в случае длительного течения заболевания на их поверхности можно обнаружить эрозии и язвы на месте подвергшихся мацерации вегетаций. При опросе выясняется, что у пациента длительное время до развития настоящего состояния на пораженных участках кожных покровов имелись различные воспалительные заболевания. Аналогичные данные можно получить, изучая историю болезни человека или его амбулаторную карту.
При проведении биопсии кожи и последующего гистологического исследования тканей выявляется выраженный акантоз с образованием тяжей, которые в виде тонких отростков проникают глубоко в дерму. Некоторые из них затем теряют связь с эпидермисом, формируя в дерме эпителиальные «островки» и скопления. Также выявляется выраженная псевдокарциноматозная гиперплазия эпидермиса, в клетках не обнаруживают атипии, характерной для злокачественных новообразований. Часть акантозных тяжей и эпителиальных островков подвергаются ороговению. Также в тканях патологического очага при карциноидном папилломатозе кожи Готтрона выявляется выраженная лимфоцитарная и гистиоцитарная инфильтрация. Дифференциальную диагностику заболевания следует проводить с хронической язвенно-вегетирующей пиодермией, плоскоклеточным раком кожи, хромомикозом.
Лечение карциноидного папилломатоза кожи Готтрона
Этиотропного лечения данной патологии в дерматологии не разработано, для облегчения симптомов используют цитостатические препараты, антибиотики широкого спектра действия, витаминные средства. Из цитостатиков при карциноидном папилломатозе кожи Готтрона наиболее широко применяют проспидин. Второстепенным препаратом для лечения данного состояния являются ксантинола никотинат – средство, обладающее способностью улучшать микроциркуляцию и трофику тканей. Витаминные средства необходимы для нормализации обмена веществ и улучшения регенерационных свойств организма, антибиотики позволяют избежать вторичной инфекции и, по некоторым данным, тоже способствуют уменьшению выраженности симптомов.
Местно при карциноидном папилломатозе кожи Готтрона используют разнообразные антисептические растворы – фурацилина, перманганата калия и др. Регулярные примочки такими препаратами позволяют несколько уменьшить скорость образования корок, снизить количество отделяемого секрета и убрать неприятный запах. Также, по некоторым данным, местные внутрикожные инъекции кортикостероидов, производимые вокруг бляшек, способствуют выздоровлению. Однако в целом данное дерматологическое состояние является трудноизлечимым и не всегда реагирует на предпринимаемые терапевтические меры.
Прогноз и профилактика карциноидного папилломатоза кожи Готтрона
Несмотря на выраженность симптомов и тяжесть проявлений, это состояние редко создает угрозу для жизни больного – карциноидный папилломатоз кожи Готтрона не перерождается в злокачественное новообразование, единственной угрозой является риск вторичной инфекции. Она может спровоцировать тяжелое гнойное воспаление и обусловленные им токсический шок или сепсис. Но прогноз относительно выздоровления неблагоприятный – развитие вегетаций и бляшек может длиться на протяжении многих лет, то затихая, то активизируясь. Кроме того, неприятный запах и неприглядный внешний вид кожных проявлений могут стать причинами психологических проблем у больного. Для профилактики карциноидного папилломатоза кожи Готтрона необходимо своевременно и в полном объеме производить лечение дерматологических патологий, которые могут стать основой для развития этого состояния.
Кератодермия
Кератодермия – совокупность заболеваний кожи с преимущественным нарушением процесса ороговения в эпидермисе. Клинически заболевание проявляется очаговым или диффузным кератоэластоидозом участков кожи, чаще всего на ладонях и подошвах, в зоне отсутствия сальных желёз. Первичным элементом является полигональная папула, практически не возвышающаяся над уровнем здоровой кожи, диаметром до 3 мм, желтовато-розового цвета, шершавая при поглаживании кожи. Особенности течения дерматоза зависят от его разновидности. Диагностику проводят с использованием диаскопии и гистологии. Лечение длительное, комплексное, направленное на корректировку процесса ороговения.
Кератодермия (кератоз ладонно-подошвенный) – гетерогенная группа редких хронических дерматозов кожи, возникающих в результате нарушения дифференциации эпидермальных клеток. Данные о частоте возникновения, распространённости, гендерной окраске, эндемичности, возрастном сегменте, сезонности патологии отсутствуют. Существуют приобретённые и наследственные виды кератодермий, причём точная диагностика разновидности недуга в данном случае имеет принципиальное значение для адекватного лечения пациентов.
Основоположниками естественно-научных подходов в изучении кожных болезней по праву считают трёх известнейших представителей дерматологической школы: Йозефа Якоба Пленка, который положил в основу классификации кожных заболеваний принцип их морфологии; Фердинанда фон Гебра, классифицирующего заболевания на патологоанатомической основе; Жана Дарье, предложившего учитывать взаимосвязь причины, вызывающей недуг, и механизма его развития. Именно принцип диагностики по Ж. Дарье лёг в основу классификации спорадических (приобретённых) кератодермий. Генетически обусловленные кератодермии - прерогатива медицинской генетики. Однако на сегодня общепринятых критериев диагностики наследственных дерматозов не существует.
Причины кератодермии
Причины кератодермий индивидуальны для каждой разновидности, до конца на сегодняшний день не изучены. Что касается генодерматозов, то это - заболевания с аутосомно-доминантным и аутосомно-рецессивным типом наследования, которые обусловлены мутациями в генах, отвечающих за процессы кератинизации. Спорадические формы кератодермии возникают на фоне нарушения синтеза витамина А, дисфункции желёз внутренней секреции, инфекций, опухолей.
Суть патологии заключается в сбое хорошо отлаженного процесса отмирания клеток эпидермиса. С точки зрения эволюции, ороговение – защита организма от внешних негативных воздействий. Например, кислород или солнце вступают в контакт с уже мёртвыми клетками эпидермиса, которые ежесекундно теряет кожа, оставляя внутренний баланс организма не нарушенным. Рождение клеток-защитников происходит в базальной мембране, затем часть из них, теряя ядро и другие составляющие, стареет, поднимается на поверхность кожи, наполняясь по дороге кератином, плотно связываясь между собой и параллельно теряя остатки влаги. В самом верхнем слое эпидермиса они выглядят как плотный монолит, легко исчезающий с кожного покрова при малейшем прикосновении или движении.
При патологическом процессе по неясным до конца причинам нарушается эта последовательность: клетки эпидермиса начинают размножаться с удвоенной скоростью, не успевают пройти весь жизненный цикл до конца, образуют плотные клеточно-кератиновые пластинки, которые накрепко спаиваются между собой и остаются на поверхности кожи, вызывая явления воспаления.
Классификация кератодермий
В дерматологии нет общепринятой классификации кератодермии. На основании клинических проявлений заболевания и с учётом причины его возникновения все кератодермии можно разделить на диффузные и локальные. Диффузные кератодермии характеризуются сплошным поражением кожи ладоней, локальные кератодермии - гиперкератозом отдельных участков кожного покрова. В каждой из этих групп можно выделить наиболее часто встречающиеся разновидности кератодермий.
К генетически обусловленным диффузным кератодермиям, в основе которых лежит генная мутация кератинизации, относятся:
- Кератодермия Унны—Тоста (кератома врожденная ладонно-подошвенная), передаётся по наследству аутосомно-доминантно, клинически проявляется у новорожденных лёгким шелушением, гипергидрозом.
- Кератодермия Меледа (кератоз наследственный трансградиентный) наследуется по аутосомно-рецессивному типу, отличительной особенностью является распространение патологического процесса на тыл рук и ног, в развитии заболевания играет роль кровосмешение. Клинически проявляется шелушащейся эритемой, сочетается с атопией, пиодермией.
- Кератодермия Папийона—Лефевра наследуется аутосомно-рецессивно, протекает на фоне дисфункции щитовидной и поджелудочной железы. Клинически проявляется ладонно-подошвенным гиперкератозом с небольшим шелушением, процесс имеет тенденцию к распространению, сопровождается дистрофией ногтей и зубов.
- Мутилирующая кератодермияФонвинкеля наследуется аутосомно-доминантно, клинически отличается толстыми роговыми наслоениями в области ладоней и подошв, сопровождается гипергидрозом, глубокой исчерченностью кожных покровов с возможной ампутацией фаланг. Процесс имеет тенденцию к распространению, поражаются ногти и волосы (облысение).
- Кератодермия фолликулярная шиповидная – наследственный дерматоз, поражающий кожные покровы лица, ресниц, волосистой части кожи головы. Клинически проявляется роговыми пробками небольших размеров, облысением. Слизистые в процесс не вовлекаются.
- Эритрокератодермия изменчивая фигурная – редкая разновидность наследственного дерматоза, наследуется аутосомно-доминантно. Клинически проявляется высыпанием красновато-желтоватых очагов географической конфигурации, состоящих из папул, имеющих тенденцию к периферическому росту. Очаги изъязвляются, зудят, присоединяются расчёсы, вторичная инфекция.
К числу диффузных спорадических кератодермий, приобретённых в процессе жизнедеятельности, могут быть отнесены:
- Кератодермия идиопатическая – дерматоз, возникающий в пубертатный период, клинически проявляется островками пяточного гиперкератоза, поражением кожи ладоней и подошв.
- Кератодермия ладонно-подошвенная инфекционная возникает после перенесённых тяжёлых инфекций, характеризуется чрезмерным утолщением кожи ладоней и подошв в виде эритематозных очагов с чёткими границами, исчезает спонтанно.
- Кератодермия лучевая – болезнь рентгенологов и рентгенотехников с поражением гиперкератозом отдельных участков кожи ладоней и подошв.
- Кератодермия старческая возникает у пожилых, локализуется в области лица, предплечий, ладоней, подошв в виде отдельных плотных, сухих, бородавчатых пластин, спаянных с подлежащими тканями. При попытке снятия, они кровоточат. Это – предвестники дистрофии кожи, её возможной малигнизации.
Группа локальных кератодермий также включает в себя генодерматозы и приобретенные кератодермии. Генодерматозы располагаются исключительно на ладонях и подошвах, без тенденции к распространению; они могут быть представлены следующими разновидностями:
- Кератодермия пятнистая диссеминированная Бушке—Фишера—Брауэра наследуется аутосомно-доминантно, клинически характеризуется точечными роговыми папулами, трансформирующимися в кратерообразные роговые пробки, локализуется в основном на сгибательных поверхностях пальцев кистей и стоп.
- Болезнь Вернера – наследственная кератодермия, характеризующаяся поражением ногтей.
- Поликератодермия Турена - наследственный дерматоз из группы эктодермальной дисплазии, локализованный на ладонях и подошвах.
Приобретённые локальные кератодермии характеризуются ограниченными папулёзными высыпаниями кожного покрова. К ним относятся:
- Кератодермия дегтярная – профессиональная болезнь (пациенты имеют дело с неочищенным каменноугольным дёгтем). Проявляется в виде бородавчатых образований вокруг волосяных фолликулов на тыле кистей, половых органах, предплечьях. Способна трансформироваться в рак кожи.
- Лихен шиповидный Кроккера—Адамсона - редкий дерматоз, характеризующийся роговыми пробками с обломками волос в центре, локализующимися на шее и конечностях, имеет тенденцию к саморазрешению.
- Кератодермия фолликулярная контагиозная Морроу—Брука – шелушащийся папулёзный дерматоз, возникающий на лбу, затылке, туловище, в складках кожи, самопроизвольно разрешающийся.
Симптомы кератодермии
Клинические проявления кератодермий соответствуют разновидности патологии. Однако общими чертами всех кератодермий является гиперкератоз и шелушение. В большинстве случаев заболевание диагностируют в детстве, чётких возрастных рамок не существует. Первичным элементом является эритема, на фоне которой появляются уртикарные элементы, покрытые роговыми чешуйками. Размеры первичных элементов варьируют, окраска отличается разнообразием оттенков: от розовой до жёлтой. Элементы сыпи сливаются между собой: одни диффузно, образуя сплошную гиперкератотическую поверхность, другие – в небольшие, локальные очаги гиперкератоза. Локализуется процесс чаще всего на ладонях и подошвах, но может иметь и иную локализацию.
Разрешение процесса возможно «сухим» и «влажным» путём. Полностью обезвоженные клетки имеют неэластичную поверхность, на которой часто возникают трещины, геморрагические корки. Клетки с остатками влаги образуют эрозии, мокнутие. Наслаивается вторичная инфекция. Патологический процесс с течением времени разрешается спонтанно или приобретает хроническое, рецидивирующее течение.
Диагностика и лечение кератодермии
Специфической диагностики не существует. Диагностируя кератодермии, важно различать этиологию заболевания. Генодерматозы требуют консультации генетика. При приобретённых кератодермиях учитывают анамнез, клинику, триггеры, реже – результаты гистологического исследования. В сложных случаях необходим осмотр дерматоонколога (возможность озлокачествления процесса). Дифференцируют кератодермии с другими формами кератоза, псориазом, болезнью Девержи, дисгидротической экземой.
Радикальной терапии для генодерматозов нет. При доминантном типе наследования доступны интерференции РНК, блокирующие дефектные аллели. Спорадические формы лечат комплексно, по индивидуальным схемам. Цель терапии – устранить причину (инфекции, токсины, нарушения обмена, обострение эндокринных болезней), скорректировать интенсивность кератинообразования, повысить иммунитет пациента, улучшить самочувствие. Основу терапии составляют ретиноиды, витаминотерапия (витамин D, С, РР), ангиопротекторы, иммунокорректоры. При присоединении вторичной инфекции назначают антибиотики. Местно дерматологи применяют кератолитики, мази на основе мочевины, улучшающие гидратацию кожи, регулярные ванны с отрубями, механический кератолиз. Пациент должен находиться под постоянным наблюдением врачей с целью не пропустить возможную малигнизацию кератодермии.
Веррукозный невус
Веррукозный невус - пигментное образование, представляющее собой возвышающееся над кожей бородавчатое разрастание. Веррукозный невус имеет бугристую поверхность, состоящую из отдельных долек (внешне напоминает цветную капусту); темную окраску. В отличие от меланомоопасных невусов, характеризуется медленным ростом, не склонен к изъязвлению и кровоточивости. Дифференцировать веррукозный невус от других новообразований кожи позволяет проведение дерматоскопии, биопсии и гистологического исследования. Удаление веррукозного невуса может производиться хирургическим путем, радиоволновым методом, с помощью электрокоагуляции, лазерной коагуляции, криодеструкции.
Веррукозный невус (бородавчатый, кератотический, ихтиозиформный) — это доброкачественное образование, состоящее из папилломатозно-бородавчатых разрастаний. Он может быть в различной степени пигментирован или иметь телесный цвет. Располагаются такие невусы в разных участках тела или на лице, но чаще всего — на коже конечностей. Веррукозный невус является врожденным или возникает в раннем детстве. В дерматологии он причисляется к меланомонеопасным невусам папилломатозного типа. Может иметь локализованную (ограниченную) форму в виде единичного образования с четкими границами или системную форму – в виде тянущейся гирлянды.
Симптомы веррукозного невуса
Локализованная форма веррукозного невуса представляет собой выступающее над кожей новообразование величиной до 1 см, реже 2-4 см. Оно состоит из папилломатозных выростов кожи, плотно прилегающих друг к другу. Шероховатая и бугристая поверхность невуса делает его схожим с бородавкой. Таких образований может быть несколько в разных частях тела. В детстве наблюдается незначительный рост и увеличение количества невусов. Причем рост невуса отмечается больше в высоту, чем в диаметре. Во взрослом возрасте роста не происходит, а в у подростков увеличиваются только те невусы, которые имеют в своем составе апокриновые и потовые железы.
Системная форма веррукозного невуса чаще располагается на туловище по ходу сосудов и нервов и может иметь большую площадь. Характерно расположение невуса в пределах одной половины тела. Системный невус состоит из множества ороговевших папилломатозных образований, отдельные скопления которых могут быть разделены небольшим участком неизмененной кожи. Образования такого невуса обычно имеют коричневую окраску. Располагаясь линейно, они напоминают своим видом гирлянды.
Диагностика веррукозного невуса
Диагностика основана на визуальном изучении образования и данных анамнеза, свидетельствующих о его появлении в детском возрасте и отсутствии разрастания. Для подтверждения диагноза проводят биопсию и гистологическое исследование, которое выявляет неравномерность зернистого слоя эпидермиса, наличие гиперкератоза, папилломатоз и акантоз. Веррукозный невус дифференцируют от угревого невуса, бородавки обыкновенной, красного плоского лишая.
Лечение веррукозного невуса
Хирургическое иссечение веррукозного невуса применяют при больших размерах образования и в ситуациях, когда необходимо его тщательное гистологическое изучение. Радиоволновое удаление невуса менее травматично. Но при большой величине образования на оставшуюся после его удаления рану приходится накладывать швы.
Послойное лазерное удаление невуса дает хороший косметический эффект, является абсолютно стерильным и бескровным методом. Однако оно не дает возможности гистологического исследования удаленного материала, поскольку в процессе удаления происходит выпаривание тканей. Удаление локализованных форм может быть проведено методом электрокоагуляции.
В лечении системных веррукозных невусов, занимающих значительную площадь, используют мази с витаминами Е и А, компрессы с салициловым вазелином. Возможна криодеструкция образований, но при этом требуются повторные проведения процедуры. Удаление невусов обычно не проводят у детей младше 2-х лет.
Прогноз веррукозного невуса
Прогноз благоприятный. Веррукозный невус обычно не разрастается и не трансформируется в меланому кожи. Однако ситуация может измениться при постоянном травмировании невуса. Хроническое травмирование способно дать толчок к разрастанию невуса и стать причиной его инфицирования.
Читайте также:
- Почечно-клеточная аденокарцинома (гипернефрома) - клиника, стадии
- Симптомы гемангиомы гортани и ее лечение
- Дисфункциональные маточные кровотечения: причины и распространенность
- Синдромом Морганьи. Ранняя диагностика эндокринной патологии. Синдром Марфана. Синдром Клиппель—Феиля.
- Диагностика пантотенаткиназа-ассоциированной нейродегенерации по КТ, МРТ
