Кетоацидоз. Врачебная тактика при кетоацидозе.
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Сахарный диабет (СД) представляет собой многочисленные нарушения обмена веществ. Они вызывают системные острые и хронические осложнения почти во всех тканях, органах и системах. Но при грамотном и ответственном подходе врача и пациента их последствия можно минимизировать и даже свести риск развития к нулю.
Острые краткосрочные осложнения сахарного диабета
Кетоацидоз
Диабетический кетоацидоз ДКА – острый дефицит инсулина. При поздней диагностике без лечения может привести к коме и смерти. Может развиться при любом типе СД, но чаще характерен для I типа.
Причины развития
Без инсулина глюкоза не поступает в клетки. В качестве источника энергии вместо нее организм начинает расщеплять жиры. В результате в избытке образуются токсичные кетоновые тела. В течение нескольких дней они поступают в кровь и мочу.
Ранние признаки патпроцесса:
- сухость во рту, жажда, сухость кожи;
- высокий уровень сахара в крови–13 ммоль/л и выше;
- постоянная усталость;
- частые мочеиспускания;
- снижение веса.
Когда уровень кетоновых тел в организме становится критическим, развивается острый кетоацидоз. Его симптомы:
- боль в животе, тошнота и рвота;
- характерный фруктовый запах изо рта (как правило чувствуют окружающие, а не сам больной);
- высокий уровень кетоновых тел в крови и моче;
- сонливость, вялость;
- частое, глубокое, иногда затрудненное дыхание;
- невозможность сконцентрировать внимание;
- нарушение сознания.
С момента появления рвоты патология начинает прогрессировать стремительно до угрожающего жизни состояния. При появлении перечисленных симптомов нужно срочно вызвать врача либо скорую помощь.
Лечебная тактика при симптомах ДКА
Сначала измеряют уровень глюкозы в крови. Если он 13 ммоль/л и выше, измеряют уровень кетоновых тел в моче с помощью тест-полосок.
Если этот показатель в норме:
- вводят инсулин короткого или ультракороткого действия;
- назначают обильное питье – в среднем 1 л/час;
- контролируют уровень сахара в крови и уровень кетоновых тел в моче каждые 4-6 часов (интервал определяет врач);
- проводят лечение сопутствующих патологий (если есть);
- ограничивают физическую активность до минимально возможной (она способствует более интенсивному образованию кетоновых тел).
Если уровень кетоновых тел выше нормы, показана инфузионная терапия (проводится в стационаре или дома под контролем врача).
Гиперосмолярная кома
Гиперосмолярная диабетическая кома – крайняя степень нарушения обмена вещества без кетоацидозана фонекритической гипергликемии (33 ммоль/л и выше). Организм обезвоживается, в крови повышается уровень азота, натрия и хлора. При поздней диагностике и терапии смертность при гиперосмолярной коме – 30-50%.
Причины состояния:
- кровопотери;
- значительное увеличение объема выводимой мочи – из-за приема диуретиков или других лекарств, диализа, введения солевых растворов;
- диарея и рвота;
- острые нарушения кровообращения;
- травмы и ожоги;
- тяжелые инфекционные заболевания.
Отягчающие факторы – повышение уровня глюкозы в крови и присоединение сопутствующих заболеваний.
Признаки гиперосмолярной комы
В течение 5-14 дней перед приступом наблюдается повышенная жажда и аппетит, частые и/или обильные мочеиспускания, упадок сил и мышечная слабость вплоть до полного прекращения двигательной активности.
Что делать
Необходимо вызывать скорую помощь – лечение проводят в реанимационном отделении или палате интенсивной терапии. Лечебная тактика включает:
- регидратацию – капельное внутривенное введение лекарственных растворов под контролем венозного и артериального давления, уровня обезвоживания и уровня электролитов в плазме крови;
- инсулинотерапию.
Гипогликемия
Снижение уровня глюкозы в крови ниже 3,9 ммоль/л. В сравнительно легкой форме неопасна: больной сам может восстановить нормальный уровень сахара. Тяжелые формы гипогликемии наносят вред клеткам головного мозга и опасны для жизни.
- из-за передозировки инсулина;
- передозировки сахароснижающих препаратов;
- увлечения чувствительности к инсулину из-за физических нагрузок;
- местного нагрева, массажа, чрезмерной глубины инъекции;
- увеличения интервала между инсулином и едой;
- пропуска приема пищи;
- недостатка углеводов;
- голодания;
- замедления эвакуации содержимого желудка;
- приема алкоголя.
Признаки гипогликемии
Большинство пациентов чувствуют нарастание гипогликемии – у них появляются симптомы-предвестники:
- дрожь;
- сердцебиение;
- бледность;
- усталость;
- невозможность сосредоточиться;
- тревожность;
- потливость;
- повышение аппетита;
- нарушения чувствительности – мурашки, онемение и т. п.;
- ночные кошмары.
По мере снижения уровня сахара добавляются головокружения, нарушения речи и зрения, судороги. При гипогликемической коме человек теряет сознание.
Лечение
При гипогликемии важно восстановить нормальный уровень глюкозы крови. При сравнительно легких формах достаточно съесть сахар, конфету, кусочек шоколада, мед. При тяжелых формах нужно вызывать врача или скорую помощь. Внутривенно капельно больному вводят декстрозу либо глюкан.
Лактацидотическая кома
Резкое повышение уровня молочной кислоты в крови.
Причины
Развивается из-за дефицита кислорода в тканях при анемиях, шоке, отравлении угарным газом, алкоголем или некоторыми лекарствами. Может возникнуть на фоне болезней почек, печени, костного мозга, кровотечений. Причиной также может стать инфаркт миокарда, тяжелые заболевания или избыточные физические нагрузки.
Признаки лактацидотической комы
Состояние развивается стремительно, в течение нескольких часов. Основные проявления – боль за грудиной, понос, шумное дыхание, боль в животе и рвота, сонливость либо бессонница. Могут пропадать рефлексы и нарушаться двигательная активность – снижается мышечная деятельность или наоборот появляются непроизвольные движения. У больного понижается температура тела, перестает выделяться моча, снижается сократительная способность сердечной мышцы, формируются тромбы и даже некроз пальцев.
Лечение
- Капельное введение раствора соды, метиленового синего или триамина, а также малых доз инсулина на 5% глюкозе.
- В тяжелых случаях показано подключение к аппарату«искусственная почка».
Поздние хронические виды осложнений сахарного диабета
Диабетическая микро- и макроангиопатия
Поражение стенок крупных сосудов и капилляров, сопровождающееся нарушением функционального состояния крови.
Причины
Возникает при декомпенсации диабета – при больших суточных колебаниях уровней глюкозы, белков и жиров. Отягчающие факторы развития – ожирение, гипертония, курение.
Признаки
Из-за метаболических нарушений поражаются сосуды органов-мишеней – сердца и конечностей, глазной сетчатки и почечных клубочков. Поступление кислорода к тканям из-за этого снижается, нарушается гормональный баланс и обменные процессы.
- ухудшаются зрительные функции;
- развивается сердечно-сосудистая и почечная недостаточность;
- нарушается мозговая деятельность и нервная проводимость;
- развиваются трофические язвы на руках и ногах.
Без лечения ангиопатии прогрессируют и могут приводить к полной слепоте, ампутациям конечностей, инфарктам и интоксикациям, ухудшению умственных способностей.
Лечение
Диабетическая ангиопатия требует коррекции лечебной схемы, а также нормализации веса и артериального давления, отказа от курения.Кроме этого, врач может назначить препараты, укрепляющие сосудистую стенку – флавоноиды, венотоники и флеботоники.
Диабетическая полинейропатия
Поражение нервных окончаний вплоть до полной ишемии – потери чувствительности на пораженных участках.
Причины
Развивается при повышенном уровне сахара в крови – когда препарат или доза подобраны неправильно.
Признаки
Проявляется болью, нарушением чувствительности, онемением, ночными судорогами. При поражении крупных нервных волокон возможна утрата равновесия.
Лечение
Цель лечения – компенсация сахарного диабета. Также показаны средства, улучшающие нервно-мышечную проводимость и симптоматические препараты при болях и судорогах.
Диабетическая энцефалопатия
Поражение структур головного мозга – преимущественно нейронов и белого вещества. Развивается медленно и незаметно, поэтому нередко проявляется уже на поздних стадиях.
Причины
Типичные метаболические расстройства на фоне длительного течения сахарного диабета. Кроме этого, факторы риска – атеросклероз, гипертония, повышенный уровень С-пептида в крови.
Признаки
- ухудшения умственной деятельности – легкие и умеренные (слабоумие развивается редко);
- эмоциональная нестабильность;
- повышенная тревожность;
- склонность к депрессивным состояниям;
- синдром хронической усталости.
Лечение
Регулярные когнитивные скрининги и поддержание нормального уровня сахара в крови. Для улучшения мозговой деятельности назначают ноотропные, антиоксидантные, антиагрегантные и вазоактивные препараты, витамины группы В, Е и альфа-липоевую кислоту.
Синдром диабетической стопы
Гнойно-некротические и язвенные поражения стоп.
Причины
Состояние возникает из-за комплексных изменений на фоне диабетических патологий сосудов, нервов и тканей.
Признаки
Проявляется повышенной травматизацией и инфицированием тканей, гнойно-некротическими процессами, которые могут потребовать ампутации.
Лечение
- контроль и коррекция уровня глюкозы в крови;
- контроль и коррекция АД и уровня холестерина;
- профессиональный уход за стопами, ежемесячные осмотры врача-подолога;
- разгрузка стопы;
- антисептики и антибиотики при признаках инфицирования ран;
- обезболивающие средства;
- препараты,улучшающие нервную проводимость;
- лекарства, улучшающие кровоток.
При образовании флегмон и абсцессов показано их хирургическое вскрытие. По показаниям проводят пластику сосудов и стентирование. В крайних случаях могут понадобиться щадящие резекции или ампутации.
Диабетическая нефропатия
Поражение структур почек из-за диабетических нарушений обмена веществ.
Причины
Повышенный уровень сахара в крови вызывает повышение давления в почечных клубочках. Из-за этого почки начинают выводить с мочой белок. Со временем это вызывает фиброз почечных тканей. Фактор, ухудшающий прогноз, – сопутствующий атеросклероз.
Признаки
Болезнь годами протекает бессимптомно и в результате приводит к почечной недостаточности. Ее симптомы – резкое снижение суточного объема мочи и критическое нарушение процессов мочевыделения.
Лечение
Побор корректной лечебной схемы позволяет не допустить процесса и даже вызвать его обратное развитие на ранних стадиях болезни. Специфическое лечение проводят ингибиторами АПФ или блокаторами ангиотензинных рецепторов. Нередко назначают нефропротекторы; в тяжелых случаях – гемодиализ.
При повышенном уровне холестерина показаны статины, при гипертонии – гипотензивные препараты. Диабетикам с нефропатией назначают диету с умеренным ограничением животного белка. Также важно нормализовать вес и бросить курить.
Диабетическая ретинопатия
Поражение сосудов сетчатки глазных яблок.
Причины
Развивается из-за декомпенсации диабета. Из-за повышенного уровня глюкозы крови барьерные свойства тканей глазной сетчатки снижаются, просвет сосудов и кровоток в них увеличиваются, внутренняя стенка сосудов повреждается, капилляры становятся проницаемыми. Из-за повторяющихся кровоизлияний развивается дегенерация глазных структур.
Признаки
Диабетическая ретинопатия проявляется ухудшением зрения вплоть до полной слепоты. Возможна болезненность глаз.
Лечение
Ежегодное обследование у офтальмолога, специализирующегося на диабете, контроль уровня сахара и диетотерапия. Животные жиры заменяют растительными, исключают быстрые углеводы, вводят в рацион продукты-липотропы – рыбу, овсянку и творог – для нормализации уровня холестерина.
Также в меню включают больше фруктов и овощей (кроме крахмалистых). Нередко назначают витаминотерапию и ангиопротекторы. На 3-й и 4-й стадии диабетической ангиопатии может быть рекомендована лазерная фотокоагуляция.
Кто подвержен риску развития осложнений
Такой риск выше у пациентов:
- с многочисленными и/или длительными колебаниями уровня глюкозы;
- курящих;
- употребляющих алкоголь;
- с лишним весом или ожирением.
Профилактика осложнений сахарного диабета:
- корректная схема лечения – правильно подобранный препарат и доза (уровень сахара постоянно в норме);
- выполнение всех назначений врача;
- нормализация веса;
- нормальная двигательная активность;
- достаточный сон;
- сбалансированный рацион;
- регулярные осмотры эндокринолога, сосудистого хирурга, невропатолога, офтальмолога, подолога, нефролога.
Профессиональный врачебный контроль, самодисциплина пациента и здоровый образ жизни позволяют свести осложнения диабета к минимуму или даже вообще их не допустить.
Кетоацидоз. Врачебная тактика при кетоацидозе.
Кетоацидоз. Врачебная тактика при кетоацидозе.
1. При подозрении на кетоацидоз определите содержание глюкозы в крови лабораторным методом (кетоновые тела снижают точность экспресс-теста): результат < 10 ммоль/л исключает диагноз ДКА, при гликемии >11 ммоль/л ДКА возможен. В этом случае, для подтверждения или исключения диагноза ДКА определите бикарбонаты венозной крови или рН артериальной крови.
2. При уровне глюкозы крови > 30 ммоль/л, но отсутствии ацидоза или выраженной кетонемии подозревайте гиперосмолярную некетонемическую гипергликемию. Лечение в этом случае похоже на лечение ДКА, но имеет важные отличия.
3. При подтверждении диагноза кетоацидоза начните внутривенное введение жидкости и электролитов через катетер в периферической вене.
• Дефицит жидкости у пациентов с кетоацидозом обычно составляет 6—10 л. В течение первых 4 ч введите 3 л 0,9 % раствора хлорида натрия (скорость инфузионной терапии — 1 л/ч в первые 2 ч и 500 мл/ч в течение следующих 2 ч), затем продолжайте возмещение жидкости под контролем состояния, диуреза, наполнения яремных вен или ЦВД, глюкозы крови.
• Если у пациента с кетоацидозом при поступлении имеется артериальная гипотензия (систолическое АД < 90 мм рт. ст.), инфузионную терапию начните с коллоидных кровезаменителей: введите 500 мл в течение 15 мин, затем 500 мл в течение последующих 30 мин, после чего перейдите на введение 0,9 % раствора натрия хлорида, как указано выше, под контролем ЦВД.
• Не добавляйте препараты калия в первый флакон с 0,9 % раствором хлорида натрия до получения результатов исследования концентрации калия в плазме. В среднем, в каждый литр 0,9 % раствора хлорида натрия добавляют 20 ммоль калия, но конкретная доза зависит от концентрации калия в плазме. Имейте в виду, что гипокалиемия является потенциально смертельным осложнением ДКА.
• Пока идет приготовление раствора инсулина для внутривенной инфузии, введите внутривенно 10 ЕД инсулина, затем наладьте инфузию в соответствующей скоростью.
• Контролируйте содержание в глюкозы крови каждый час.
• Если содержание глюкозы в крови не снижается, проверьте работу системы для инфузии инсулина.
• При отсутствии технических проблем увеличьте скорость инфузии инсулина на 2—4 ЕД/ч.
5. Симптоматическая терапия кетоацидоза:
• Если пациент заторможен и не отвечает на вопросы или имеется риск аспирации желудочного содержимого, установите назогастральный зонд, аспирируйте содержимое желудка и оставьте зонд для длительной аспирации. Имейте в виду, что попадание рвотных масс в дыхательные пути является потенциально смертельным осложнением ДКА.
• При отсутствии мочи в течение 4 ч или недержании мочи катетеризируйте мочевой пузырь.
• При выявлении у пациента гипо- или гиперкалиемии, а также при наличии заболевания сердца в анамнезе наладьте длительное мониторирование ЭКГ.
• При сатурации < 92 % или Ра02 < 10 кПа обеспечьте подачу кислорода (концентрация 35 % или более).
6. Организуйте перевод пациента в отделение интенсивной терапии или другое отделение, где возможно постоянное наблюдение.
Диабетический кетоацидоз (ДКА)
Диабетический кетоацидоз (ДКА) – острое метаболическое осложнение сахарного диабета, характеризующееся гипергликемией, гиперкетонемией и метаболическим ацидозом. Гипергликемия вызывает осмотический диурез со значительной потерей жидкости и электролитов. ДКА развивается преимущественно при сахарном диабете 1 типа. Он сопровождается тошнотой, рвотой и болями в животе; прогрессирование ДКА может привести к отеку мозга, коме и смерти. Диагноз устанавливают при выявлении гиперкетонемии и метаболического ацидоза с анионной щелью на фоне гипергликемии. Лечение включает в себя гидратацию, заместительную терапию инсулином и профилактику гипокалиемии.
Диабетический кетоацидоз (ДКА) чаще всего возникает у больных сахарным диабетом 1-го типа; он развивается, когда уровень инсулина слишком низок, чтобы покрыть основные метаболические потребности. У меньшей части больных сахарным диабетом 1 типа первым проявлением заболевания становится ДКА. Дефицит инсулина может быть абсолютным (например, при пропуске очередной инъекции экзогенного инсулина ) или относительным (когда обычные дозы инсулина не покрывают возрастающих при стрессе метаболических потребностей).
Наиболее частые физиологические стрессы, которые могут вызвать ДКА, следующие:
К некоторым препаратам, которые могут вызвать ДКА, относятся:
Ингибиторы ингибиторы натрий-глюкозного котранспортера-2 (SGLT-2)
В тяжелых стрессорных ситуациях ДКА может развиваться и у больных с сахарным диабетом 2 типа. Диабетический кетоацидоз типа 2 является вариантом диабета 2-го типа, который иногда развивается у пациентов с ожирением, чаще всего у особей африканского (в том числе афроамериканского или афрокарибского) происхождения. Пациенты с диабетическим кетоацидозом (также именуемый Флэтбуш-диабет), могут иметь значительное ухудшение функции бета-клеток с гипергликемией, и, следовательно, более склонны к возникновению ДКА в случае значительной гипергликемии. Ингибиторы SGLT-2 были ассоциированы с развитием диабетического кетоацидоза при типах сахарного диабета 1 и 2. У беременных женщин и пациентов, принимающих ингибиторы SGLT2, ДКА может возникать и при более низких уровнях глюкозы в крови, чем при других причинах ДКА.
Патофизиология ДКА
При дефиците инсулина организм получает энергию из процессов метаболизма липидов и аминокислот вместо метаболизма глюкозы. Неконтролируемый липолиз приводит к повышению уровней глицерина и свободных жирных кислот в сыворотке; повышается и уровень аланина вследствие катаболизма мышечной ткани. Глицерин и аланин служат субстратами печеночного глюконеогенеза, который стимулируется избытком глюкагона , сопутствующим недостаточности инсулина .
Одновременно глюкагон стимулирует в митохондриях превращение свободных жирных кислот в кетоновые тела. В норме инсулин блокирует кетогенез, ингибируя транспорт производных СЖК в митохондрии, но в отсутствие инсулина образуются кетоновые тела. Основными из них являются ацетоуксусная и бета-оксимасляная кислоты – сильные органические кислоты, которые и определяют метаболический ацидоз Метаболический ацидоз Метаболический ацидоз представляет собой первичное снижение уровня бикарбоната (HCO3 − ), обычно сопровождающееся компенсаторным понижением парциального давления углекислого газа (Pco2). Прочитайте дополнительные сведения . Из ацетоуксусной кислоты образуется ацетон, который накапливается в сыворотке и медленно выводится через легкие.
Гипергликемия вследствие недостаточности инсулина сопровождается осмотическим диурезом, ведущим к значительным потерям воды и электролитов с мочой. Экскреция кетоновых тел с мочой обусловливает дополнительную потерю натрия и калия. Уровень натрия в сыворотке либо снижается вследствие натрийуреза, либо повышается из-за экскреции больших объемов свободной воды. Калий также теряется в больших количествах, иногда > 300 мЭкв/24 ч (> 300 ммоль/24 ч). Несмотря на значительное уменьшение общего количества калия в организме, его уровень в сыворотке вначале остается нормальным или даже возрастает из-за характерного для ацидоза перемещения калия во внеклеточное пространство. Лечение обычно приводит к дальнейшему снижению уровня калия в сыворотке, так как инсулин стимулирует его перемещение обратно в клетки. Если не следить за уровнем калия в сыворотке и не восполнять его дефицит, может развиться угрожающая жизни гипокалиемия Гипокалиемия Гипокалиемия – снижение концентрации калия в сыворотке 3,5 мЭкв/л ( 3,5 ммоль/л), обусловленное уменьшением его общих запасов в организме или патологическим его перемещением в клетки. Наиболее. Прочитайте дополнительные сведения .
Симптомы и признаки ДКА
Симптомы и признаки диабетического кетоацидоза включают симптомы гипергликемии Клинические проявления Сахарный диабет характеризуется нарушением секреции инсулина и той или иной степенью инсулинорезистентности, обусловливающими гипергликемию. Ранние симптомы связаны с гипергликемией и включают. Прочитайте дополнительные сведения вместе с тошнотой, рвотой и, особенно у детей, болями в животе. Более тяжелая декомпенсация метаболизма проявляется заторможенностью и сонливостью. У пациентов может быть гипотензия и тахикардия, обусловленные обезвоживанием и ацидозом. В качестве меры компенсации ацидемии развивается частое и глубокое дыхание (дыхание Куссмауля). Также возможен фруктовый запах при дыхании, вызываемый присутствием в выдыхаемом воздухе ацетона. Лихорадка не является признаком ДКА как такового и свидетельствует об инфекционном заболевании. Без своевременного лечения ДКА приводит к коме и смерти.
Примерно в 1% случаев развивается острый отек мозга (в основном у детей и реже у подростков и взрослых больных). У некоторых больных об этом осложнении свидетельствует головная боль и нарушение сознания, но у других первым проявлением является остановка дыхания. Причина отека мозга при ДКА не совсем понятна, но он может быть связан со слишком быстрым снижением осмоляльности сыворотки или ишемией мозга. Отек мозга чаще всего наблюдается у детей 5 лет, у которых ДКА является первым проявлением сахарного диабета. Группу наибольшего риска составляют дети с высоким уровнем азота мочевины (АМК) в крови и низким PaCO2. Дополнительные факторы риска – поздняя коррекция гипонатриемии и применение бикарбонатов при лечении диабетического кетоацидоза.
Диагностика ДКА
Измерение рН артериальной крови
Определение кетоновых тел в сыворотке
Расчет анионной щели
При подозрении на диабетический кетоацидоз следует определять уровни электролитов, азота мочевины в крови (АМК) и креатинина, глюкозы, кетоновых тел в сыворотке, а также ее осмолярность. Необходим также анализ мочи на кетоновые тела. При очень плохом состоянии пациента и выявлении кетонов следует исследовать газы артериальной крови.
ДКА диагностируют при уровне рН артериальной крови 7,30 с анионным промежутком > 12 ( Расчет анионной щели Расчет анионной щели Кислотно-основные нарушения являются патологическими изменениями парциальнго давления двуокиси углерода (Pco2), а также уровня бикарбоната (HCO3 − ) в сыворотке, которые обычно приводят. Прочитайте дополнительные сведения ) и наличием кетонов в сыворотке при текущей гипергликемии. Предварительный диагноз можно установить при резко положительных результатах анализа мочи на глюкозу и кетоновые тела. Тест-полоски для исследования мочи и некоторые методы определения кетоновых тел в сыворотке могут понижать степень кетоза, поскольку этими способами определяется только ацетоуксусная кислота, а не бета-оксимасляная, уровень которой обычно возрастает в наибольшей степени.
Необходимо искать симптомы и признаки состояния, спровоцировавшего ДКА (например, посев на микробы, визуализирующие исследования). У взрослых больных регистрируют ЭКГ для выявления острого инфаркта миокарда и определения патологических изменений сывороточного уровня калия.
Другие лабораторные сдвиги могут включать гипонатриемию, повышение уровня креатинина в сыворотке и осмолярности плазмы. Гипергликемия может обуславливать гипонатриемию, поэтому к измеренной концентрации натрия в сыворотке нужно добавлять по 1,6 мЭкв/л (1,6 ммоль/л) на каждые 100 мг/дл (5,6 ммоль/л) превышения глюкозы в сыворотке крови более 100 мг/дл (5,6 ммоль/л). Например, при концентрации натрия 124 мЭкв/л (124 ммоль/л) и гликемии 600 мг/дл (33,3 ммоль/л) к измеренному уровню натрия следует добавить 1,6 ([600 − 100]/100) = 8 мЭкв/л (8 ммоль/л); скорректированная концентрация натрия = 124 + 8 = 132 мЭкв/л (132 ммоль/л). Купирование ацидоза сопровождается снижением уровня калия в сыворотке. Исходный уровень калия 4,5 мЭкв/л (
Прогноз при ДКА
Общий уровень смертности от диабетического кетоацидоза составляет
Лечение ДКА
0,9% солевой раствор
Инсулин внутривенно (если уровень калия в сыворотке ≥ 3,3 мЭкв/л [3,3 ммоль/л])
В редких случаях – бикарбонат натрия внутривенно (если через 1 час терапии рН 7).
Самые неотложные задачи при лечении диабетического кетоацидоза – быстрое восполнение внутрисосудистого объема, коррекция гипергликемии и ацидоза и предотвращение гипокалиемии ( 1 Справочные материалы по лечению Диабетический кетоацидоз (ДКА) – острое метаболическое осложнение сахарного диабета, характеризующееся гипергликемией, гиперкетонемией и метаболическим ацидозом. Гипергликемия вызывает осмотический. Прочитайте дополнительные сведения ). Важно выяснить и факторы, спровоцировавшие ДКА. Лечение проводят в палате интенсивной терапии, поскольку вначале необходимо ежечасно регистрировать клинические и лабораторные показатели с соответствующей коррекцией лечебных мероприятий.
Восполнение внутрисосудистого объема
Внутрисосудистый объем должен быть быстро восстановлен, чтобы поднять кровяное давление и обеспечить клубочковую перфузию; сначала восстанавливают внутрисосудистый объем, остальной дефицит жидкости в организме корректируется более медленно, как правило, в течение примерно 24 часов. Первоначальный объем крови у взрослых обычно достигается при быстрой внутривенной инфузии от 1 до 3 л 0,9% физиологического раствора с последующим введением физиологических растворов в объеме 1 л/час и выше по мере необходимости для повышения кровяного давления, коррекции гипергликемии, а также для поддержки адекватного выделения мочи. Взрослым больным с диабетическим кетоацидозом в первые 5 часов обычно нужно вводить не менее 3 л солевого раствора. После стабилизации артериального давления и достижения адекватного диуреза физиологический раствор заменяют на 0,45%-ный. После снижения уровня глюкозы в плазме до 200 мг/дл (
Дефицит жидкости у детей составляет 60-100 мл/кг. Также необходимо введение инфузионного раствора для детей Поддерживающее введение жидкости Обезвоживание – значительное уменьшение количества жидкости в организме и, в разной степени, электролитов. Клинические проявления включают следующие: жажда, вялость, сухость слизистых оболочек. Прочитайте дополнительные сведения (с учетом продолжающихся потерь жидкости). Вначале инфузионная терапия должна быть основана на введении 0,9% солевого раствора (20 мл/кг) в течение 1 – 2 часов, а после стабилизации АД и диуреза – 0,45% солевого раствора. Оставшийся дефицит жидкости следует восполнять в течение 36 часов, обычно со скоростью (включая поддерживающую инфузию) около 2-4 мл/кг/час в зависимости от степени обезвоживания.
Коррекция гипергликемии и ацидоза
При введении достаточных доз инсулина кетоновые тела исчезают из сыворотки уже в первые часы. Однако утилизация кетонов может занять больше времени, так как по мере коррекции ацидоза бета-оксибутират постепенно превращается в ацетоацетат (который и определяют в большинстве клинических лабораторий). Уровень рН и бикарбонатов в сыворотке крови также должен быстро улучшаться, хотя полная нормализация уровня бикарбонатов в сыворотке может занимать 24 часа. Если примерно через час после начала инфузионной терапии рН остается 7, можно попытаться повысить его более быстро путем введения бикарбоната, но следует помнить, что бикарбонат грозит отеком мозга (особенно у детей) и поэтому не должно быть рутинной процедурой. При использовании бикарбоната следует стремиться лишь к умеренному повышению рН (целевой показатель около 7,1), вводя 50-100 мЭкв (От 50 до 100 ммоль) за 30–60 мин под частым контролем рН артериальной крови и уровня калия в сыворотке.
Когда уровень глюкозы в плазме становится инсулина может быть уменьшена до 0,02 до 0,05 единицы/кг/час, но непрерывного внутривенной инфузии Стабильный инсулин должна поддерживаться до тех пор, пока разрыв анион сузился и крови и мочи последовательно отрицательный кетонов. Заменитель инсулина может затем быть сменен на простой инсулин в дозировке 5–10 единиц подкожно каждые 4–6 ч. Когда состояние больного стабилизируется и он сможет принимать пищу, переходят на обычную терапию раздельными дозами смеси инсулинов или базально-болюсную схему инсулинотерапии. Внутривенное введение инсулина следует продолжать в течение 1-4 ч после первой подкожной инъекции инсулина . Детям нужно продолжать внутривенную инфузию инсулина со скоростью 0,05 ед/кг/ч до начала введения инсулина подкожно, а рН не достигнет уровня > 7,3.
Профилактика гипокалиемии
Профилактика гипокалиемии требует введения 20–30 мЭкв (От 20 до 30 ммоль) калия с каждым литром инфузионной жидкости для поддержания его содержания в сыворотке крови на уровне 4–5 мЭкв/л (4–5 ммоль/л). При уровне калия в сыворотке 3,3 мЭкв/л (3,3 ммоль/л) инсулин применять нельзя; в таких случаях вводят калий со скоростью 40 мЭкв/час, пока его уровень в сыворотке не достигнет ≥ 3,3 мЭкв/л ( ≥ 3,3 ммоль/л); если уровень калия > 5 мЭкв/л (> 5 ммоль/л), его восполнять не нужно.
Исходно нормальный или повышенный уровень калия в сыворотке может отражать его выход из внутриклеточного пространства в ответ на ацидоз и скрывать истинный дефицит калия, который возникает почти всегда у пациентов с диабетеческим кетоацидозом. Заменитель инсулина приводит к быстрому перемещению калия в клетки; поэтому вначале лечения его уровень необходимо проверять ежечасно.
Другие меры
При терапии ДКА часто развивается гипофосфатемия, но в большинстве случаев введение фосфата не ускоряет нормализацию состояния больного. При наличии показаний (например, при возникновении рабдомиолиза, гемолиза или ухудшении неврологического состояния) можно вливать фосфат калия (от 1 до 2 ммоль/кг фосфата) в течение 6–12 часов. При применении фосфата калия уровень кальция в сыворотке крови, как правило, уменьшается, поэтому его необходимо контролировать.
Лечение при подозрении на отек головного мозга включает гипервентиляцию, кортикостероиды и манит, но эти меры часто оказываются неэффективными после начала остановки дыхания.
Справочные материалы по лечению
1. Kitabchi AE, Umpierrez GE, Miles JM, et al: Hyperglycemic crises in adult patients with diabetes. Diabetes Care 32: 1335–1343, 2009.
Основные положения
Острые физиологические стрессоры (например, инфекции, инфаркт миокарда) у пациентов с сахарным диабетом 1 типа могут вызвать ацидоз, умеренное повышение уровня глюкозы, обезвоживание, тяжелую потерю калия.
Редко, примерно в 1% случаев, развивается острый отек мозга (в основном у детей и реже у подростков и взрослых больных), но это осложнение смертельное.
Диагноз устанавливают при рН артериальной крови 7,30, анионной щели > 12 и присутствии кетоновых тел в сыворотке на фоне гипергликемии.
Ацидоз обычно корректируется внутривенным введением жидкости и инсулина ; бикарбонат вводят только при выраженном ацидозе (рН 7), сохраняющемся после 1 часа терапии.
Инсулин не назначают, пока уровень калия в сыворотке крови не достигнет ≥ 3,3 мЭкв/л (≥ 3,3 ммоль/л).
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Применение растворов сукцината в комплексной интенсивной терапии диабетического кетоацидоза у детей (случай из практики)
Резюме
В статье представлены современные принципы интенсивной терапии диабетического кетоацидоза у детей, особое внимание уделено особенностям инфузионной терапии и коррекции диабетического ацидоза. Продемонстрирована эффективность использования растворов на основе сукцината в комплексном лечении диабетического кетоацидоза. С целью демонстрации принципов интенсивной терапии диабетического кетоацидоза у детей в практике ОРИТ приведен клинический пример.
Ключевые слова: сахарный диабет, диабетический кетоацидоз, инфузиооная терапия, растворы сукцината.
Succinate solutions' application as a part of complex intensive therapy of diabetic ketoacidosis in children
K. V. Pshenisnov, Yu.S. Aleksandrovich
Summary
The paper presents modern principles of intensive therapy of diabetic ketoacidosis in children. A special attention is paid to peculiarities of infusion therapy and correction of diabetic acidosis. The effectiveness of succinate use of based solutions as a part of complex treatment of diabetic ketoacidosis is shown. In order to demonstrate the principles of intensive therapy of diabetic ketoacidosis in children in action at an ICU a clinical example is given.
Key words: diabetes, diabetic ketoacidosis, infusion therapy, succinate solutions.
Сахарный диабет является одним из наиболее распространенных заболеваний XXI века. Эта болезнь известна с глубокой древности и упоминается еще в папирусе Эберса и в Аюрведах Индии, а первое описание сахарного диабета, как патологического состояния, при котором происходит мочеизнурение и «плоть растворяется», сделал античный врач Аретей Каппадокийский [3].
Сахарным диабетом страдают более 5 % населения, при этом данное заболевание является третьей по частоте причиной смерти. В популяции больных сахарным диабетом 6-8 % - это дети в возрасте до 14 лет, а ежегодный прирост числа детей, страдающих инсулинзависимым сахарным диабетом, составляет до 6 %, около 13 % - это дети младше пяти лет [2, 3, 17].
В последние годы в Российской Федерации отмечено значительное увеличение распространенности сахарного диабета, которая увеличилась с 54,65 (2001) до 72,28 (2008) на 100 тысяч детей, заболеваемость сахарным диабетом составляет 11,25 на 100 тысяч детей, а смертность 0,07 на 100 тысяч детей [7].
Следует отметить, что среди многочисленных осложнений сахарного диабета (некетонемическая гипергликемическая гиперосмолярная кома, кетоацидоз, лактатацидоз, гипогликемия) наиболее частой причиной развития острой церебральной недостаточности является диабетический кетоацидоз (ДКА), и зачастую именно он является дебютом сахарного диабета [1, 2, 3, 17].
Несмотря на то что сахарный диабет - одно из наиболее управляемых заболеваний, диагностика и терапия которого достаточно хорошо изучены и даже стандартизированы, в клинической практике по-прежнему нередко встречаются атипичные формы лиабетического кетоацидоза, что и лежит в основе диагностических и терапевтических погрешностей и ошибок. Одной из таких проблем является развитие отека головного мозга на фоне диабетического кетоацидоза [1, 2, 3, 14].
Основной причиной отека головного мозга являются выраженные метаболические нарушения с повреждением всех путей метаболизма, однако в ряде случаев прогрессирование внутричерепной гипертензии имеет четкую связь с проводимой терапией, которая может быть достаточно агрессивной и стать причиной ухудшения состояния пациента [14, 17].
Все вышеизложенное свидетельствует об актуальности и клинической значимости рассматриваемой проблемы, поскольку своевременная диагностика и адекватная интенсивная терапия диабетического кетоацидоза позволят не только существенно улучшить результаты лечения, но и исход заболевания в целом.
В настоящее время частота диабетического кетоацидоза составляет 30-50 случаев на тысячу больных сахарным диабетом в год, при этом наиболее часто он возникает у детей подросткового возраста. Более чем у 20-40 % пациентов диабетический кетоацидоз является первым проявлением инсулинзависимого сахарного диабета, что и является основанием для обращения за медицинской помощью. Среди девочек-подростков ДКА возникает намного чаще, чем среди мальчиков, что обусловлено как поведенческими, так и биологическими факторами [2, 3].
Смертность от диабетического кетоацидоза у детей составляет 0,15-0,3 %, при этом он является причиной смерти 70 % пациентов до десяти лет. Основной причиной летального исхода при диабетическом кетоацидозе является прогрессирование внутричерепной гипертензии и отека головного мозга, который возникает у 0,5-0,9 % пациентов. Наиболее часто отек головного мозга развивается у детей с впервые выявленным сахарным диабетом. При развитии отека головного мозга летальность при ДКА может достигать 21-24 %. При благоприятном исходе ДКА, осложнившимся развитием отека головного мозга, 10-25 % пациентов имеют резидуальные изменения центральной нервной системы [14, 15, 17].
Диабетический кетоацидоз - это жизнеугрожающее состояние, проявляющееся значительной гипергликемией (выше 11 ммоль/л), гиперкетонемией, системным ацидозом, резко выраженными нарушениями водного и электролитного обменов [2, 3].
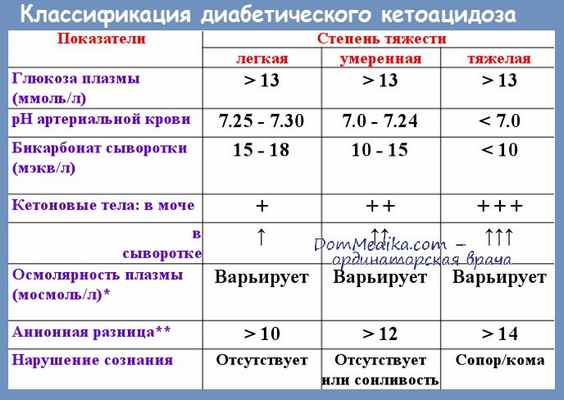
Критериями диагностики диабетического кетоацидоза являются концентрация глюкозы в крови 11 ммоль/л и выше; рН крови ниже чем 7,30, при тяжелом диабетическом кетоацидозе pH меньше 7,0; концентрация бикарбоната (НСОЗ) менее 15 ммоль/л; повышение анионного интервала и наличие кетонурии [17].
Современная интенсивная терапия диабетического кетоацидоза включает в себя два обязательных компонента: это дотация жидкости с возмещением ее дефицита и коррекцией текущих патологических потерь, а также инсулинотерапия [1].
Сразу же после верификации диагноза «диабетический кетоацидоз» и поступления пациента в ОРИТ показано обеспечение сосудистого доступа путем катетеризации периферической вены. При наличии признаков малого сердечного выброса (тахикардия, артериальная гипотензия, снижение температуры дистальных отделов конечностей) показано проведение волемической нагрузки. В качестве инфузионной среды для этой цели используют 0,9 % раствор хлорида натрия в объеме 15-20 мл/кг за 40-60 минут. При отсутствии эффекта и сохраняющихся признаках гиповолемиии указанный объем 0,9 % раствора хлорида натрия может быть введен повторно через 1-2 часа при наличии признаков малого сердечного выброса, однако как только показатели гемодинамики станут стабильными, болюсное введение физиологического раствора должно быть прекращено. При необходимости инфузии гемодинамических кровезаменителей использование растворов декстранов и гидроксиэтилкрахмалов категорически противопоказано, так как это может привести к ложному увеличению гликемии.
При стабильных показателях частоты сердечных сокращений и артериального давления показано проведение ннфузионой терапии, включающей в себя дотацию жидкости в объеме физиологической потребности и возмещение дефицита с учетом текущих патологических потерь. Традиционным стартовым раствором является раствор хлорида натрия или любой сбалансированный полиионный раствор.
При стабильных показателях частоты сердечных сокращений и артериального давления показано проведение ннфузионой терапии, включающей в себя дотацию жидкости в объеме физиологической потребности и возмещение дефицита с учетом текущих патологических потерь. Традиционным стартовым раствором является раствор хлорида натрия или любой сбалансированный полиионный раствор.
Концентрация раствора натрия хлорида (0,9 или 0,45%) подбирается в зависимости от концентрации натрия в плазме крови. При нормонатриемии используется 0,9%, а при гипернатриемии (Na + выше 150 ммоль/л) - 0,45%.
Обязательным компонентом инфузионной программы является дотация калия и фосфатов с целью восполнения их дефицита и профилактики развития нарушений ритма сердца.
Препараты калия назначаются только после устранения выраженных проявлений гиповолемии, наличии адекватного диуреза и концентрации К + сыворотки крови менее 5,0 ммоль/л. При ДКА потребность в калии составляет не менее 150 % от физиологической потребности и составляет 1,5-3,0 мэкв/кг/сутки.
При снижении концентрации глюкозы в крови до 14-17 ммоль/л в инфузию должны быть добавлены 5 % или 10 % растворы глюкозы на фоне инсулинотерапии.
На фоне восстановления объема циркулирующей крови и стабилизации показателей гемодинамики обязательно проведение инсулино-терапии в стартовой дозе 0,1 ЕД/ кг/час с последующим снижением до 0,05 ЕД/кг/час на фоне нормализации уровня гликемии и регрессирования кетоацидоза. Следует подчеркнуть, что при проведении инсулинотерапии у пациентов с ДКА следует использовать только препараты инсулина короткого действия, к которым относятся «Актрапид», «Хумулин-рапид», «Новолин-рапид», «Велосулин» и др.
До регрессирования явлений кетоацидоза использовать дозу инсулина менее 0,05 ЕД/кг/час не следует, при этом оптимальный уровень глюкозы в крови следует поддерживать путем инфузии 5 % или 10 % растворов глюкозы [10].
Доза инсулина и скорость введения растворов глюкозы подбираются таким образом, чтобы темп снижения глюкозы не превышал 3,5-5,5 ммолль/л/час или 10 % от исходных значений.
При отсутствии эффекта от проводимой инсулинотерапии в течение двух часов доза инсулина может быть увеличена до 0,15 ЕД/кг/час, но это является крайней мерой и может быть использовано только как исключение из правила.
Основной причиной инсулино-резистентности при диабетическом кетоацидозе являются увеличение концентрации свободных жирных инсулина (катехоламины, глюкокортикостероиды, вазопрессин) в плазме крови.
Рисунок 1. Реакция фосфорилирирования.
Наиболее негативное влияние оказывает декомпенсированный метаболический ацидоз, который приводит к ингибированию гликолиза на уровне третьей реакции гликолиза, которая является реакцией фосфорилирования и катализируется рН-зависимым ферментом 6-фосфофруктокиназой (рис. 1).
Исходя из этого, некоторые авторы считают эффективным назначение растворов натрия гидрокарбоната у детей с диабетическим кетоацидозом. Однако убедительных доказательств, подтверждающих эффективность и безопасность использования данного препарата, в настоящее время нет.
Еще в большей степени усугубляет гипоксию негативное влияние кетоацидоза на функцию эритроцитов и гемоглобина. В норме аффинность гемоглобина к кислороду зависит от концентрации 2,3-дифосфоглицерата в эритроците, который является аллостерическим модулятором гемоглобина. При увеличении концентрации этого субстрата сродство гемоглобина к кислороду падает, что обеспечивает его поступление к тканям. В условиях ингибирования гликолиза его концентрация очень мала, что приводит к увеличению способности гемоглобина связывать кислород и нарушению его диффузии на уровне тканей и клеток, следствием чего может стать развитие тканевой или смешанной гипоксии.
Именно поэтому основной стратегической задачей инфузионной терапии при диабетическом кетоацидозе у детей является не только устранение гиповолемии и коррекция метаболического ацидоза, но и нормализация энергетического баланса клетки и организма в целом.
Исходя из этого, следует отметить, что введение больших объемов 0,9 % раствора хлорида натрия может усугубить уже имеющиеся метаболические нарушения в результате развития гиперхлоремического ацидоза, поэтому 0,9 % раствор используется только как препарат для стартовой волемической нагрузки с последующим назначением изоосмолярных изоионных растворов, среди которых чаще всего используется раствор Рингера.
В то же время известно, что терапевтические эффекты указанного раствора реализуются только в условиях аэробного метаболизма, что, в свою очередь, требует своевременной коррекции метаболических нарушений.
Альтернативой 0,9 % раствору хлорида натрия и раствора Рингера являются инфузионые растворы на основе сукцината, которые позволяют достаточно быстро устранить гиповолемию, нормализовать концентрацию глюкозы в крови, устранить метаболический ацидоз и нормализовать кислородный статус организма в целом [6].
Целевой концентрацией глюкозы в плазме крови при лечении диабетического кетоацидоза у детей является диапазон от 8 до 12 ммоль/л, при этом следует избегать резких скачков уровня глюкозы в крови и гипогликемии, поскольку это может стать причиной снижения осмолярности плазмы крови и перемещения жидкости в структуры центральной нервной системы [8, 11, 14, 17]. Arieff A. I. et al. (1973) продемонстрировали, что именно снижение концентрации глюкозы в плазме крови на фоне инсулинотерапии является причиной прогрессирования отека головного мозга [11].
Наиболее спорным вопросом интенсивной терапии диабетического кетоацидоза является назначение раствора натрия гидрокарбоната с целью коррекции метаболического ацидоза.
По мнению многих авторов, именно назначение натрия гидрокарбоната является основным фактором риска развития отека головного мозга при ДКА [8, 9, 11, 12, 13, 14]. Они полагают, что на фоне инфузии раствора натрия гидрокарбоната развивается вторичная гипоксемия нейронов ЦНС, что обусловлено сдвигом кривой диссоциации окси-гемоглобина [12].
Как при ацидозе, так и при алкалозе отмечается сдвиг кривой диссоциации оксигемоглобина, причем именно при алкалозе имеет место сдвиг влево, что характеризуется повышением сродства гемоглобина к кислороду, при этом гемоглобин очень быстро насыщается кислородом в легких и крайне плохо отдает его тканям, что всегда является неблагоприятным признаком и свидетельствует о выраженных нарушениях оксигенации. Даже увеличение содержания кислорода в крови не приводит к улучшению оксигенации тканей, что необходимо учитывать при развитии отека головного мозга и проведении искусственной вентиляции у пациентов с диабетическим кетоацидозом. В нескольких работах было показано, что введение раствора натрия гидрокарбоната сопровождается, кроме того, и парадоксальным ацидозом цереброспинальной жидкости, что послужило основанием для негативного отношения большинства исследователей к использованию раствора соды у пациентов с ДКА [11, 12, 13, 14].
В частности, Glaser N. et al. (2001) полагают, что раствор натрия гидрокарбоната крайне опасен у пациентов с диабетическим кетоацидозом и может использоваться только при высокой вероятности развития депрессии миокарда на фоне имеющегося метаболического ацидоза [15].
Однако есть работы, которые ставят под сомнение полный отказ от использования данного препарата у пациентов с ДКА, хотя это и является крайней мерой и требует четкого обоснования [16].
В большинстве случаев при проведении адекватной инфузионной и инсулинотерапии явления кетоацидоза постепенно регрессируют, но иногда сохраняется декомпенсированный метаболический ацидоз, при котором может быть целесообразно назначение раствора натрия гидрокарбоната из расчета 0,5-1,0 мэкв/кг за 30-60 минут. Мы, также как и большинство авторов, полагаем, что назначение раствора натрия гидрокарбоната может быть оправданно только при наличии декомпенсированного метаболического ацидоза (рН ниже 7,1) и высоком риске развития острой депрессии миокарда.
Одним из возможных путей коррекции метаболического ацидоза является назначение растворов на основе сукцината, введение которых не сопровождается рядом побочных эффектов, характерных для натрия гидрокарбоната, одним из которых является прогрессирование внутриклеточного ацидоза, при этом купирование метаболических сдвигов достигается за счет активации процессов гликолиза и нормализации энергетического обмена клетки [4, 5].
С целью иллюстрации вышеизложенного приводим клинический пример, который ярко демонстрирует эффективность применения растворов на основе сукцината в комплексном лечении диабетического кетоацидоза у детей.
Сразу при поступлении выполнена катетеризация периферической вены, начата инфузия 0,9 % раствора хлорида натрия со скоростью 100 мл/час, внутривенно микроструйно назначен «Актрапид» из расчета 0,1 ЕД/кг/час. На фоне проводимой терапии отмечено снижение концентрации глюкозы до 16,9 ммоль/л (почасовой темп снижения 3,36 ммоль/л/ час). В 15:00 врач анестезиолог-реаниматолог ЦРБ обратился в реанимационно-консультативный центр Ленинградской областной детской клинической больницы с целью консультации и коррекции терапии.
Рисунок 2. Динамика концентрации глюкозы в плазме крови на фоне проводимой терапии.
Учитывая наличие декомпенсированного метаболического ацидоза, введение достаточно большого объема 0,9 % раствора хлорида натрия (300 мл), высокий риск развития гиперхлоремического ацидоза и снижение концентрации глюкозы до 16,9 ммоль/л, врачом-консультантом РКЦ «ЛОДКБ» рекомендовано назначение изоосмолярных изоионных сбалансированных растворов на основе сукцината («Реамберин») в дозе 10 мл/кг за два часа. В связи с тем, что одним из терапевтических эффектов инфузионных растворов сукцината является снижение концентрации глюкозы в крови, скорость введения инсулина снижена до 0,05 ЕД/кг/час. После снижения концентрации глюкозы до 1210 ммоль/л рекомендовано назначение растворов глюкозы на фоне продолжающейся инфузии инсулина в дозе 0,05 ЕД/кг/час. Динамика концентрации глюкозы на фоне проводимой терапии представлена на рис. 2.
На фоне инфузии «Реамберина» отмечено постепенное снижение уровня гликемии до 7,2 ммоль/л (почасовой темп снижения концентрации глюкозы равен 3,2 ммоль/л), после чего начата инфузия 5 % раствора глюкозы в сочетании с внутривенным микроструйным введением инсулина в дозе 0,05 ЕД/кг/час. Через десять часов от начала терапии отмечено снижение концентрации глюкозы в крови до 8,1 ммоль/л, в связи с чем было начато введение 10 % раствора глюкозы.
В результате проводимой терапии отмечены улучшение состояния и самочувствия ребенка, нормализация показателей ЧСС и АД, регрессирование инспираторной одышки и метаболического ацидоза.
Концентрация глюкозы крови стабилизировалась на уровне 15,1 ммоль/л. По данным анализа газового состава и КОС крови, через 21 час после поступления в ОРИТ патологические изменения отсутствуют (рН 7,47; рСО2 33,6 мм рт. ст.; рО2 65 мм рт. ст.; НСО3 24,1 ммоль/л; BE -1,3 ммоль/л).
Заключение
Таким образом, рациональная инфузионная терапия растворами на основе сукцината в сочетании с инсулинотерапией позволила не только нормализовать объем циркулирующей крови и купировать гипергликемию, но также устранить декомпенсированный метаболический ацидоз без использования раствора натрия гидрокарбоната. Данный клинический случай демонстрирует эффективность и целесообразность применения растворов на основе сукцината в комплексной интенсивной терапии диабетического кетоацидоза у детей.
Вероятнее всего, положительный клинический эффект растворов сукцината при диабетическом кетоацидозе у детей обусловлен нормализацией объема циркулирующей крови, восстановлением физиологического электролитного состава плазмы и вовлечением в реакции промежуточного обмена избытка ацетил-КоА, что и способствует регрессированию кетоацидоза.
На основании вышеизложенного можно предположить, что использование инфузионных раствров, содержащих сукцинат, в комплексной интенсивной терапии диабетического кетоацидоза является одним из перспективных направлений оптимизации лечения данной категории пациентов, хотя для получения более убедительных доказательств необходимо проведение дальнейших рандомизированных исследований.
Читайте также:
