Лечение острого респираторного синдрома. Профилактика респираторного синдрома
Добавил пользователь Cypher Обновлено: 24.01.2026
В 1994 г. на Американо-Европейской согласительной конференции (АЕСК) было предложено следующее определение острого респираторного дистресс-синдрома:
Помимо этого, на AECK было предложено выделять две формы данного заболевания:
1. Острое повреждение легких (ОПЛ) (acute lung injury), которое включает в себя как начальный, более легкий, этап заболевания, так и наиболее тяжелые формы.
2. Собственно ОРДС, являющийся наиболее тяжелым заболеванием.
Таким образом, любой ОРДС можно отнести к ОПЛ, но не все формы ОПЛ являются ОРДС.
В 2012 г. Европейское общество интенсивной терапии (ESICM) иницировало новый подход к проблеме, результатом которого стало так называемое Берлинское соглашение (консенсус) по ОРДС. Согласно этому соглашению, ОРДС получил новое определение:
Острый респираторный дистресс-синдром - это острое, диффузное, воспалительное поражение легких, ведущее к повышению проницаемости сосудов легких, повышению массы легких и уменьшению аэрации легочной ткани.
Основные клинико-физиологические звенья: гипoксемия и двусторонние инфильтраты на рентгенограмме органов грудной клетки, увеличение венозного шунтирования, рост физиологического мертвого пространства, снижение податливости легочной ткани.
Термин "острое повреждение легких" был исключен, ввиду того, что многие клиницисты на практике стали так называть любую нетяжелую гипоксемию.
Примечание. В связи с изменением определения и отсутствием исследований, соответствующих новым критериям, далее в тексте рубрики иногда будет встречаться старый термин ОПЛ (СОПЛ).
Период протекания
Чаще всего почти у всех пациентов между фактором, вызвавшим поражение, и ОРДС, проходит не менее 72 часов и не более 7 дней.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Согласно Берлинскому консенсусу ESICM - 2012, имеются три взаимоисключающие формы острого респираторного дистресс-синдрома:
- легкий;
- средней тяжести;
- тяжелый.
Разделение на указанные выше формы осуществляется по тяжести нарушения оксигенации (гипоксемии):
2. Умеренная: 100 мм рт.ст. < PaO2/FiO2 ≤ 200 при ПДKВ или CPАP ≥ 5 см вод.ст.
3. Тяжелая: PaO2/FiO2 ≤ 100 при ПДKВ или CPАP ≥ 5 см вод.ст.
Этиология и патогенез
Острый респираторный дистресс-синдром (ОРДС) может быть следствием “прямого” или “непрямого” повреждения легких.
“Непрямой” механизм ОПЛ/ОРДС связан с внелегочными заболеваниями, при которых в результате системной воспалительной реакции организма возникает повреждение легких. То есть повреждение легких ассоциировано с повреждающими эффектами цитокинов и других биохимических и клеточных медиаторов.
Примечания:
1 Сепсис с двумя или более факторами из группы "А" + один или более признаков из группы "Б". Наибольшая вероятность развития ОРДС (23% против 8%) возникает при сепсисе вызванном грамнегативной флорой.
Группа признаков "А":
- температура выше 38,5 о или ниже 36 о;
- число лейкоцитов более 12х10 9 /мкл или менее 3х10 9 /мкл;
- установленный гнойный очаг;
- выделение гемокультуры.
Группа признаков "Б":
- артериальная гипотония в течение 2 и более часов, систолическое артериальное давление < 80 мм.рт. ст.;
- необходимость применения ионотропных средств для поддержания среднего АД > 85 мм.рт.ст;
- метаболический ацидоз - ВЕ менее 5 ммоль/л;
| Риск | Fowler, 1983 | Shelling, 1998 | Hudson, 1995 |
| Бактериемия | 3,8 | ||
| Сепсис | 28,8 | 41,2 | |
| Травма | 33,3 | 25,5 | |
| Переломы | 5,3 | 11,1 | |
| Контузия легких | 21,8 | ||
| Ожоги | 2,3 | ||
| Тяжелая пневмония | 11,9 | 27,3 | |
| ДВС-синдром | 22,2 | ||
| Аспирация | 35,6 | 22,0 | |
| Утопление | 33,3 | ||
| Передозировка наркотиков | 8,5 | ||
| Неизвестная причина | 22,7 | 10,6 | 21,1 |
Воспаление при ОРДС проходит следующие патофизиологические стадии:
Механика дыхания
У пациентов с ОРДС наблюдаются выраженные изменения механики дыхания.
Статический комплаенс респираторной системы (Crs), представляющий собой изменение легочного объема на заданное изменение транспульмонального давления, у больных ОРДС практически всегда снижен.
Согласно исследованиям, в которых использовались пищеводные катетеры, легочный комплаенс CL также снижен до 32-72 мл/см H2O (40-60% от нормы), комплаенс грудной клетки Ccw составляет 59-147 мл/см H2O (50-80% от нормы). Ccw снижен вследствие нарушений эластических свойств грудной клетки и стенок брюшной полости (повышение давления в брюшной полости и повышение ригидности стенок).
Поскольку статический комплаенс не дает информации о региональных особенностях легких у больных ОРДС, большое значение приобретает оценка кривой “давление-объем”. Данная кривая обычно строится во время инфляции в дыхательные пути последовательных порций заданных объемов с помощью большого шприца (super-syringe method).
Полученная кривая имеет два “колена”: нижнее “колено” (low inflection point) и верхнее “колено” (upper inflection point). Считается, что альвеолы находятся в спавшемся, коллабированном состоянии при уровне давления менее точки нижнего “колена”; альвеолы перерастянуты при давлении больше точки верхнего “колена”. В идеале во время респираторной поддержки колебания положительного давления в дыхательных путях больного должны происходить между точками верхнего и нижнего “колен”.
При ОРДС также, как правило, значительно повышены все компоненты сопротивления в дыхательных путях. Такие изменения обусловлены накоплением клеточных элементов и жидкости в дыхательных путях, отеком бронхов, бронхиальной гиперреактивностью, уменьшением легочных объемов и количества функционирующих дыхательных путей.
Легочная гемодинамика
Повышение давления в легочной артерии - достаточно типичный признак ОРДС. Среднее давление в легочной артерии обычно составляет около 30 мм рт. ст. Вследствие легочной гипертензии у больных ОРДС возникают нарушение функции правого желудочка, снижение сердечного выброса и снижение транспорта кислорода к тканям. Легочная гипертензия также может выступать дополнительным фактором развития полиорганной недостаточности.
Легочная гипертензия при ОРДС, как правило, имеет мультифакторный генез: гипоксическая вазокoнстрикция, вазоспазм, вызванный вазоактивными медиаторами (тромбоксан, лейкотриены и эндотелин), внутрисосудистая обструкция тромбоцитарными тромбами и периваскулярный отек.
На поздних этапах ОРДС большую роль могут играть такие механизмы, как фиброз и облитерация легочных сосудов (ремоделирование).
Эпидемиология
Заболеваемость острым респираторным дистресс-синдромом (ОРДС) варьирует в широких пределах, частично вследствие того, что при исследованиях использовались различные определения этого заболевания. Статистика из США и статистика, приведенная в международных исследованиях, могут, хотя и не бесспорно, прояснить истинную частоту этого заболевания.
В 1970-х годах, когда Национальный Институт Здоровья (NIH) начал изучение ОРДС, по некоторым оценкам, ежегодная частота составляла 75 случаев на 100000 населения. Данные, полученные в последнее время из NIH-спонсируемых исследований ОРДС, позволяют предположить, что частота ОРДС на самом деле может быть выше первоначальной оценки. В проспективном исследовании с использованием критериев Американо-Европейской согласительной конференции (АЕСК) 1994 года выявлено, что с поправкой на возраст заболеваемость острым повреждением легких (ОПЛ) составляет 86,2 на 100000 человеко-лет. С возрастом заболеваемость увеличивается до 306 случаев на 100000 человеко-лет для людей в возрасте 75-84 лет.
На основании этих статистических данных, по оценкам экспертов, в США ежегодно регистрируется 190 600 случаев ОРДС и что эти случаи связаны с 74500 смертей.
В первом исследовании с использованием критериев AECK 1994 года в Скандинавии, годовой показатель составил 17,9 случаев ОПЛ на 100000 населения и 13,5 случаев ОРДС на 100000 населения.
Российская Федерация
При острой хирургической и соматической патологии синдром ОПЛ развивается в среднем у 15,4±3,6% больных, а ОРДС - у 11,7±4,7%.
В различных регионах Российской Федерации частота ОРДС у взрослых в 2001-2002 годах находилась в пределах 4,8±0,9 - 7,5±0,9 случаев на 100 000 населения в год. На 1000 больных, переводимых в отделения анестезиологии и реанимации клинических медицинских учреждений, в год частота ОРДС достигала 22,7±8,6%.
ОРДС может возникнуть у людей любого возраста. Его частота увеличивается с возрастом, от 16 случаев на 100000 человеко-лет у лиц в возрасте 15-19 лет до 306 случаев на 100000 человеко-лет у лиц в возрасте 75 и 84 лет. Распределение по возрасту отражает заболеваемость в связи с основными причинами развития ОРДС.
Для ОРДС, связанного с сепсисом и большинством других причин, никаких различий в заболеваемости между мужчинами и женщинами по всей видимости, не существуют. Тем не менее, только у травматологических больных , заболеваемость может быть немного выше среди женщин.
Приблизительное распределение по тяжести ОРДС (согласно анализу баз данных при выработке Берлинского соглашения 2012 года):
- легкий ОРДС ((по сути - ОПЛ из старой классификации)) - 22% больных клинической базы данных (95% ДИ 21-24%);
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
диспноэ, дискомфорт в грудной клетке, сухой кашель, цианоз, тахипноэ, тахикардия, участие в дыхании вспомогательных мышц, диффузная крепитация, жесткое, а иногда и бронхиальное “амфорическое” дыхание; расстройство сознания.
Cимптомы, течение
Возникновение острого респираторного дистресс-синдрома (ОРДС) наиболее часто происходит в первые 12-48 часов от начала развития основного заболевания или события. В ряде случаев возможно развитие ОРДС и спустя 5 дней.
Облигатный признак ОРДС - гипоксемия (SpO2 ниже 90%, часто - ниже 75%).
Больные с ОРДС практически всегда рефрактерны к терапии кислородом, что отражает основной механизм нарушения газообмена при ОРДС – развитие внутрилегочного шунта.
Диагностика
Критерии Delphi - 2005
4. Некардиогенный характер определяется по субъективным признакам (отсутствие клиники сердечной недостаточности).
Диагноз ОРДС, согласно критериям Delphi, выставляется при наличии первых четырех признаков + один признак 5а или 5b.
1. Временной интервал: возникновение синдрома (новые симптомы или усугубление симптомов поражения легких) в пределах одной недели от момента действия известного причинного фактора.
3. Механизм отека: дыхательную недостаточность нельзя объяснить сердечной недостаточностью или перегрузкой жидкостью. Если факторов риска сердечной недостаточности нет, необходимы дополнительные исследования, прежде всего эхокардиография.
4. Нарушение оксигенации (гипоксия):
- легкая: 200 мм рт.ст. < PaO2/FiO2 ≤ 300 при ПДКВ или CPAP ≥ 5 см вод.ст.;
- умеренная: 100 мм рт.ст. < PaO2/FiO2 ≤ 200 при ПДКВ или CPAP ≥ 5 см вод.ст.;
- тяжелая: PaO2/FiO2 ≤ 100 при ПДКВ или CPAP ≥ 5 см вод.ст..
Примечания к методам диагностики ОРДС, согласно Берлинским соглашениям - 2012
Визуализация
Рентгенологическое исследование имеет меньшую диагностическую ценность по сравнению с компьютерной томографией (КТ и КТВР КТВР - компьютерная томография высокого разрешения
).
Тяжелый ОРДС предполагает затемнение минимум 3-4 полей.
Характерная рентгенологическая находка - возникновение картины “матового стекла” и диффузных мультифокальных инфильтратов довольно высокой плотности с хорошо очерченными воздушными бронхограммами, то есть развитие обширного поражения паренхимы легких.
Часто может визуализироваться небольшой плевральный выпот.
Определенные трудности возникают при дифференциации рентгенографической картинй ОРДС с кардиогенным отеком легких. В пользу ОРДС свидетельствуют:
- более периферическое расположение инфильтративных теней;
- нормальные размеры сердечной тени;
- отсутствие или небольшое количество линий Керли Линии Керли - горизонтальные линейные тени на рентгенограмме нижних отделов легких, наблюдаемые при уплотнении (отеке) междольковых перегородок, например у больных с легочной гипертензией
типа В (короткие, параллельные, располагающиеся на периферии легких).
На рентгенологическую картину ОРДС могут влиять терапевтические вмешательства. Например, избыточное введение растворов может привести к усилению альвеолярного отека и усилению выраженности рентгенологических изменений; терапия диуретиками, наоборот, может уменьшить рентгенологические изменения. Уменьшение регионарной плотности легких, приводящее к ошибочному впечатлению об улучшении патологического процесса, может быть вызвано искусственной вентиляцией легких (в особенности при использовании РЕЕР), которая повышает среднее давление в дыхательных путях и инфляцию легких.
На поздних этапах развития ОРДС очаги консолидации сменяются интерстициальными изменениями, возможно появление кистозных изменений.
Компьютерная томография (КТ) позволяет получить данные, которые не могут быть получены при обычной рентгенографии. В частности, получить дополнительную информацию о степени и протяженности поражения паренхимы легких, а также выявить наличие баротравмы Баротравма - повреждение воздухсодержащих органов (ухо, придаточные пазухи носа, легкие), вызванное разницей давлений между внешней средой (газ или жидкость) и внутренними полостями
или локализованной инфекции.
Ранние КТ-исследования структуры легких показали, что локализация легочных инфильтратов носит пятнистый, негомогенный характер, причем существует вентрально-дорсальный градиент легочной плотности:
- нормальная аэрация легочной ткани в вентральных (так называемых независимых) отделах;
- картина “матового стекла” в промежуточных зонах;
- плотные очаги консолидации в дорсальных (зависимых) отделах.
Возникновение плотных очагов в дорсальных отделах обусловдено зависимым от силы тяжести распределением отека легких и, в большей степени, развитием “компрессионных ателектазов” зависимых зон вследствие их сдавления вышележащими отечными легкими.
Из критериев диагностики в Берлинских соглашениях - 2012 устранено давление в левом предсердии, поскольку в настоящее время редко используют соответствующий катетер.
Предполагать развитие ОРДС возможно в тех случаях, когда нарастающая дыхательная недостаточность не может быть объяснена сердечной недостаточностью и перегрузкой жидкостью.
В случае отсутствия явной причины ОРДС требуется проведение дополнительных исследований. Например, эхокардиоскопии для исключения застоя в легких.
Оксигенация. Согласно Берлинским соглашениям - 2012, минимальный уровень ПДКВ, при котором замеряется отношение PaO2/FiO2, составляет 5 см вод. ст., для тяжелого ОРДС – 10 см вод.ст.
Дополнительные показатели
Поскольку измеить мертвое пространство в клинике нелегко, специалисты рекомендуют использовать взамен минутную легочную вентиляцию, стандартизированную к PaCO2 40 мм рт.ст. (VECORR = МВЛ * PaCO2/40). Для определения ОРДС предложено использовать высокую VECORR > 10 л/мин. или низкий комплайенс (< 40 мл/см.вод.ст.), или и то, и другое вместе.
Согласно Берлинским соглашениям - 2012, результаты регистрации массы легких по результатам КТ, маркеры воспаления и прочие методы, использовавшиеся ранее для оценки повышенной проницаемости капилляров являются малодоступными и зачастую опасными для больного в критическом состоянии часто опасными, поэтому эксперты пришли к заключению, что особой пользы это не принесет.
Лабораторная диагностика
Лабораторные признаки малоспецифичны для ОРДС. За исключением кислотно-щелочного состояния (КЩС), большинство лабораторных признаков связаны с основным заболеванием, поскольку ОРДС часто сопутствует системной воспалительной реакции организма на инфекцию или другие факторы.
2. Общий анализ крови:
- лейкоцитоз или лейкопения;
- анемия;
- нередко - тромбоцитопения, отражающачя системную воспалительную реакцию или повреждение эндотелия.
3. Биохимия: возможно выявление недостаточности функции печени (цитолитиз, холестаз) или почек (повышение креатинина, мочевины). это связано с тем, что ОРДС часто является проявлением полиорганной недостаточности.
4. Бронхоальвеолярный лаваж. В первые дни заболевания характерной находкой у больных ОРДС является высокое содержание нейтрофилов – более 60% (в норме менее 5%), которое по мере обратного развития заболевания уступает место альвеолярным макрофагам.
Дифференциальный диагноз
Проводят дифференциальную диагностику ОРДС со следующими заболеваниями:
1. Кардиогенный отек легких. Для исключения данного заболевания проводится эхокардиография.
2. Острая интерстициальная пневмония является редкой и быстро прогрессирующей формой поражения легких. Характерные проявления: эозинофилия и нейтрофилия жидкости, полученной при бронхоальвеолярном лаваже (БАЛ). Для подтверждения диагноза проводят патогистологическое исследование.
3. Идиопатическая острая эозинофильная пневмония развивается на фоне полного здоровья и проявляется кашлем, одышкой, лихорадкой, иногда болью в грудной клетке. Содержание эозинофилов (обычно порядка 40%) повышено в крови и в жидкости, полученной при БАЛ. Заболевание имеет место быстрый ответ на кортикостероиды (в течение 48 часов).
4. Диффузное альвеолярное кровоизлияние определяется если у пациента с признаками острой респираторной недостаточности присутствует резкое снижение содержания гемоглобина в крови. При бронхоскопии, как правило, видна кровь, даже при отсутствии кровохарканья. Диагностическое значение имеет появление макрофагов, насыщенных гемосидерином, через 48 часов после начала заболевания.
5. Злокачественное новообразование (в особенности лимфогенный карциноматоз) может симулировать картину ОРДС в случае быстрого диссеминирования в тканях легких. Для дифференциации применяют бронхоскопию с БАЛ и биопсией.
Лечение острого респираторного синдрома. Профилактика респираторного синдрома
Лечение должно преследовать главную цель - предупреждение фатального отека легких, доминирующего в клинической картине SARS. Достижение этой цели возможно при комплексной терапии.
Попытки подавления активности коронавирусов могут быть с помощью применения известных противовирусных препаратов, но первые наблюдения не позволяют оценить их эффективность, так как назначение их должно быть ранним в 1-2-й день болезни, когда вирус еще не успел глубоко поразить органы дыхания. Но эта задача практически недостижима, так как клиническая симптоматика развертывается поздно (на 5-7-й день после инфицирования), когда вирус уже вызвал поражение дыхательной системы. Это не удается и с помощью введения препаратов, стимулирующих интерфероногенез.
Более перспективным представляется назначение антибиотиков, действие которых направлено против активации постоянно присутствующей бактериальной аутофлоры, участвующей в развитии пневмонии. Можно надеяться на положительное лечебной действие глюкокортикоидов, которые назначают только в тяжелых случаях при угрозе развития отека легких. Учитывая роль сурфактанта в развитии тяжелых форм SARS, представляется перспективным применение препаратов, направленных на устранение этого действия. Все перечисленные лекарственные средства не получили пока терапевтической оценки. Поэтому в основу лечения должны быть положены меры, направленные на снятие интоксикации, борьбу с отеком легких и кислородной недостаточностью.
Показаны ингаляции кислорода, а при нарастании дыхательной недостаточности - ИВЛ. Суммарно лечение складывается из антибиотиков, гормонов, дезинтоксикационных средств, кислородотерапии (В.И. Покровский, В.В. Малеев, Ю.Я. Венгеров). Ведется поиск более эффективных средств против вируса SARS. В настоящее время могут быть использованы известные противовирусные препараты (рибовирин орально или внутривенно), озелтамивир. Рибовирин орально назначают в начальной дозе 2,0 г, затем - по 1,0 г каждые 6 ч в течение 4 дней и по 0,5 х 4 раза в день еще 6 дней. Рибовирин внутривенно вводят в начальной дозе 2,0 г, затем - по 1,0 г х 4 раза в день - 4 дня и последующие 6 дней - по 0,5 г х 3 раза в день. Длительность курса лечения рибовирином составляет 10 дней (следует иметь в виду его токсичность и контролировать показатели периферической крови).
Профилактика SARS должна включать весь комплекс мер, применяемых в отношении гриппа и других ОРВИ. При появлении реальной угрозы этого заболевания в качестве средств медикаментозной профилактики могут быть применены арбидол и амиксин, как стимуляторы системы интерфероногенеза, и другие препараты, направленные на повышение устойчивости организма к ИБ.
Несмотря на распространенность коронавирусов, разработка вакцин против инфекций, вызванных ими, фактически не проводилась. В НИИ гриппа РАМН подготовлена база данных для создания ДНК-вакцины против коронавирусной инфекции - SARS (О.И. Киселев и сотрудники).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника острого респираторного синдрома. Диагностика острого респираторного синдрома
Коронавирусы у человека вызывают следующие заболевания: острые респираторные инфекции различной тяжести. Тяжелая форма ныне известна также под названием «тяжелого острого респираторного синдрома« (в английской аббревиатуре SARS); кишечные инфекции в форме энтерита (чаще у детей); неврологические синдромы.
Инкубационный период в среднем 2-7, может достигать 10-12 дней. Наиболее выраженные начальные проявления болезни - сильная головная боль, головокружение и миалгии (продромальный фебрильный период). Через 3-7 дней начинается респираторный период поражения нижних дыхательных путей. Повышение температуры тела до 38°С и выше сопровождается чувством холода и ознобом, а также общим недомоганием, умеренными катаральными явлениями (ринит, боль в горле), у 1/3 больных небольшим кашлем.
С поражением нижних дыхательных путей кашель усиливается, дыхание становится затрудненным, появляются одышка, дыхательная недостаточность, гипоксия. В 10-20% случаев тяжесть болезни настолько высока, что требует интубации и ИВЛ. У большинства заболевших в легких рано появляются фокальные односторонние интерстициальные инфильтраты, имеющие тенденцию к генерализации и формированию «пятнистых» инфильтратов в любом сегменте легкого. У некоторых больных на 2-й неделе болезни развивается тяжелая сливная пневмония (иногда в течение 1-2 суток), что приводит к нарушению водно-солевого баланса и транспорта белков (развивается недостаточность сурфактанта и легочный дистресс-синдром). Коронавирусы угнетают клеточный иммунитет и интерфероногенез.
Предполагают, что у коронавирусов такой же механизм иммуносупрессии, как и у вируса гепатита С, через блокаду рецепторов фактора некроза опухолей (TNF) и лимфоцитов В. Первоначально при атипичном течении пневмонии выделяли хламидии, но противохламидийное лечение пневмоний не было эффективным. Предпринятый дополнительный поиск этиологии заболевания привел к обнаружению у этих больных нового антигенного варианта коронавируса.
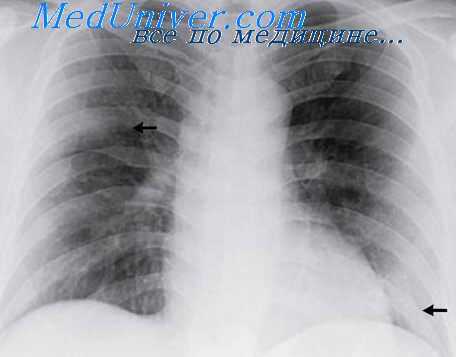
С ним и связали этиологию «атипичной пневмонии». Таким образом, помимо ранее известных возбудителей атипичных пневмоний (хламидии, легионеллы, цитомегаловирусы), появился новый возбудитель, вызывающий атипичную пневмонию. Кроме симптомов поражения органов дыхания, иногда наблюдаются диарея, сыпь на коже.
В периферической крови количество лейкоцитов нормальное или снижено, лимфопения; у половины больных тромбоцитопения (до 50-150х109/л). В начале болезни наблюдали повышение активности креатинфосфокиназы (до 3000 МЕ/л) и печеночных трансаминаз (в 2-6 раз). Протромбиновый индекс не изменялся. Изменений в моче не наблюдалось.
В любом случае лабораторного обследования больного при подозрении на SARS следует исключить все известные острые респираторные инфекции, включая грипп, вызываемый вирусом с ранее неизвестными антигенными свойствами.
Тяжесть болезни вариабельна. Летальность по первым наблюдениям составляет 3-4%. Диагностика основана на клинической картине и эпидемиологическом анамнезе (путешествия и выезды в страны, неблагополучные по этой болезни в период до 10 дней).
Лечение респираторного дистресс-синдрома
К сожалению, в настоящее время диагноз респираторного дистресс-синдрома выставляется далеко не всегда. При возникновении этого осложнения на фоне вирусно-бактериальной пневмонии фиксируется лишь динамика распространения процесса в легких, без должной патогенетической оценки наблюдаемых изменений в респираторной паренхиме. При возникновении РДС на фоне тяжелых травм pi оперативных вмешательств, панкреатита, септического pi ожогового шока часто ставятся такие маловразумительные диагнозы, как "гиповентиляция", "гипостатическая пневмония".
Традиционные подходы к лечению во многом определяются приведенными выше диагнозами и неадекватаой, вследствие того, оценкой причин, вызвавших это осложнение. Там, где причиной видится лишь воспалительный компонент патогенеза, усилия направляются па обеспечение антибактериальной терапии, поиски новых, более мощных антибиотиков сверхширокого спектра. Считается, что прогрессирование процесса связано всего лишь с низкой чувстврггельностыо возбудителей к антибиотикам.
Естественно, было бы неразумно отвергать использование антибиотиков в тех случаях, когда микробная флора является основным этиологическим фактором. Даже при развитии РДС на фоне травм и тяжелых операций микробное воспаленР?е легко может наслоиться на те изменения в легких, которые возникли вследствие нарушения проницаемости клеточных мембран и токсического отека легких. Поэтому антибрютики должны оставаться в комплексе лечебно-профилактических мероприятий.
Точно так же необходимо использование средств для повышения сопротивляемости организма (витамины, иммуностимулирующие препараты), кардиотоников, стабилизаторов мембран, антиоксидантов, дезагрегантов.
Патогенез респираторного дистресс синдрома взрослых (РДСВ)
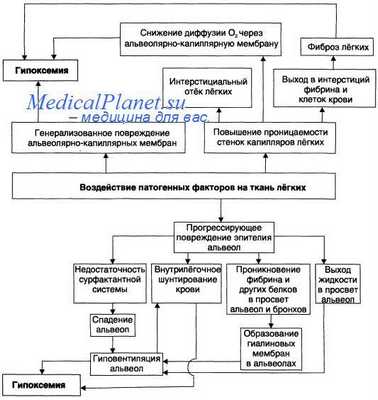
Много сомнений вызывают случаи использования препаратов и трансфузионных средств, улучшающих реологию крови. Обоснования такой терапии выглядят вполне убедительно, поскольку упомянутая выше гипопротеинемия приводит к снижению онкотаческого давления крови, что не позволяет удерживать в сосудистом русле необходимый объем жидкости, естественным следствием чего является гиповолемия, лишь частично компенсируемая увеличением сердечного выброса при тахикардии. И вполне логичным представляется использование инфузионной терапии, направленной на восстановление онкотаческого давления и ОЦК коллоидными плазмозаменителями и даже альбумином.
Все бы обошлось благополучно в норме, когда эти растворы задерживаются эндотелием и длительно сохраняются в циркуляции, однако в условиях повышенной пористости сосудистой стенки они "проваливаются" в интерстициальное пространство, повышая уже там онкотическое давление, что еще более стимулирует переход жидкости из сосудистого русла в ткани. И не раз приходилось видеть, как проводимая с самыми благими намерениями и как бы вполне оправданно такая трансфузионная тактика всего лишь за сутки приводила к почти тотальному опеченению легких, тяжелой дыхательной недостаточности. Поэтому в настоящее время рекомендуется избегать использования таких коллоидных плазмозаменителей.
Никаких сомнений и возражений не вызывает оксигенотерапия -добавление к вдыхаемому воздуху тем или иным способом кислорода, поскольку расширение альвеоло-капиллярной мембраны при отеке резко замедляет диффузию через нее кислорода, хотя углекислый газ, как более растворимый, еще сохраняет способности к адекватной элиминации. Для коррекции гипоксемии проводится ингаляция кислорода через носовые канюли или кислородную маску Venturi, позволяющую регулировать концентрацию кислорода. Последнюю нежелательно увеличивать свыше 50-60% на продолжительное время из-за опасности кислородной интоксикации.
Такие больные должны находиться в отделеныи реанимации и интенсивной терапии, где наряду с активным динамическим наблюдением можно организовать постоянный мониторинг показателей газообмена и гемодинамики, контроль водного баланса и ежедневный рентгенологический контроль.
ТОРС – это воспалительная патология легочной ткани вирусной этиологии. Характеризуется нарастающей тяжелой дыхательной недостаточностью вследствие респираторного дистресс-синдрома. Клиническая картина также включает в себя лихорадку, сухой кашель, выраженную одышку. Диагностика осуществляется с помощью молекулярно-генетических методов (выявление возбудителя) и серологических исследований (поиск антител). Лечение заболевания преимущественно патогенетическое и симптоматическое, этиотропного препарата с доказанной вирулицидной эффективностью в настоящее время не разработано.
МКБ-10
Общие сведения
Причины ТОРС
Характеристика воздудителя
Возбудитель инфекции – РНК-содержащий коронавирус SARS–CoV. Представляет собой сферический микроорганизм с шиповидными выростами, тропизмом к клеткам альвеол, печени, кишечника, также почек, сердца, глаза. Резервуар инфекции в дикой природе – летучие мыши, источник – больной или бессимптомный носитель. Основной путь передачи – воздушно-капельный, также передача вируса может осуществляться контактным и гораздо реже ‒ фекально-оральным путем.
Факторы риска
Основные факторы риска: возраст старше 65 лет, иммунные дефициты, связанные с ВИЧ-инфекцией, онкологическими болезнями, приемом системных кортикостероидов. К уязвимой группе относят лиц с заболеваниями легких, сердечно-сосудистой системы, сахарным диабетом, ожирением. Высока вероятность заболевания у медицинских работников, лиц, осуществляющих уход за больными дома.
Патогенез
При попадании на слизистую рото- и носоглотки коронавирусы колонизируют эпителий. Они имеют различные механизмы связи с рецепторами. Так, с эпителиальными клетками взаимодействие происходит посредством аминопептидазы. Ведущая роль в механизме связывания с рецепторами клеток человека принадлежит гликопротеину шиповидных отростков. Вышедшие вирионы способны вновь сорбироваться на поверхности клеток, вызывая их слияние и стимулируя иммунный ответ хозяина.
Основными клетками-мишенями являются клетки альвеолярного эпителия, макрофаги. Коронавирусы, обладая способностью к индукции апоптоза, вызывают некроз пораженных тканей. Индуцирование слияния клеток оказывает сильное воздействие на их проницаемость, приводит к нарушению водно-солевого баланса и транспорта белков. В этих условиях развивается недостаточность сурфактанта, возникают симптомы легочного дистресс-синдрома.
Симптомы ТОРС
Первые симптомы тяжелого острого респираторного синдрома возникают после инкубационного периода, который составляет 5 дней (от 2 до 10 суток). Обычно пациенты предъявляют жалобы на гриппоподобный синдром: лихорадку более 38,5°C, ознобы, головную боль. Отмечается выраженная слабость, боли в мышцах, снижение работоспособности. К концу первой недели болезни или к началу второй появляется сухой мучительный кашель, который при коронавирусной инфекции обычно беспокоит больных по ночам.
Наиболее грозным проявлением ТОРС является одышка. Пациенты отмечают нарастающее чувство нехватки воздуха, особенно в ночные часы, при разговоре или натуживании, затруднение, как вдоха, так и выдоха. Позднее больные вынуждены принимать позу с опорой на руки, дыхание становится хриплым, шумным, кожа приобретает багрово-синюшный оттенок. Параллельно могут возникать першение, сухость в горле, симптомы диареи.
Осложнения
Диагностика коронавирусной инфекции, её лечение осуществляется совместно врачами-инфекционистами, пульмонологами, реаниматологами. Другие медицинские специалисты привлекаются по показаниям. Важен сбор эпидемиологического анамнеза, включая данные о путешествиях в эндемичные районы, семейных, рабочих контактах больного. Основные клинические, инструментальные и лабораторные методы диагностики ТОРС:
- Физикальное обследование. Объективно у больных определяются симптомы дыхательной недостаточности – одышка, вынужденное положение, синюшный оттенок кожи. Наблюдается непродуктивный кашель и повышение температуры тела. При аускультации легких – ослабление дыхания, мелкопузырчатые хрипы, притупление перкуторного звука. Сатурация у пациентов при пульсоксиметрии снижается до 90-70%.
- Лабораторные исследования. Специфических изменений нет. Общеклинический анализ крови обычно выявляет лимфопению, тромбоцитопению, ускорение СОЭ. При присоединении бактериальных осложнений развивается лейкоцитоз. В биохимических исследованиях наблюдается увеличение активности СРБ, ЛДГ, трансаминаз. Возможно удлинение АЧТВ, гипонатриемия, гипокалиемия, также гипокальциемия, гипомагниемия.
- Выявление инфекционных агентов. Верификация диагноза происходит с помощью метода ПЦР (RT PCR SARS-CoV). Материалом для выделения коронавируса служит мазок из носоглотки, мокрота, плазма крови, в период выздоровления – фекалии. Серологическое исследование (ИФА) проводится в парных сыворотках не ранее 4-х суток болезни, возможны перекрестные реакции с коронавирусами других видов.
- Инструментальные методы. Рекомендуется проведение КТ органов грудной клетки. Уже на 3-4 сутки болезни возникают типичные проявления ТОРС: сначала периферические односторонние, затем двусторонние множественные сливные инфильтраты в виде «матового стекла». На поздних сроках инфекции может обнаруживаться пневмоторакс, пневмомедиастинум, субплевральный фиброз. Необходимо динамическое КТ-исследование у инфицированных.
Дифференциальная диагностика
Схожие клинические симптомы наблюдаются при гриппе, респираторно-синцитиальной вирусной патологии, MERS, что требует их лабораторной верификации. Необходимо дифференцировать ТОРС с пневмониями, вызванными Haemophilus influenzae, Mycoplasma pneumoniae, Chlamydia species, реже Legionella species, Сoxiella burnetii, пневмококком. Дифференциальный диагноз проводится с ХОБЛ, бронхоэктатической болезнью, анафилаксией.
Лечение ТОРС
Симптомы SARS, выявляемые у пациента, являются показанием к госпитализации, за исключением легких случаев, когда допускается амбулаторное лечение с соблюдением правил самоизоляции, обязательным медицинским контролем состояния. Стационары должны быть оборудованы палатами интенсивной терапии, реанимационными отделениями. Специфической диеты нет, питьевой режим вне противопоказаний не ограничивается.
Консервативная терапия
Стандартизированное лечение ТОРС отсутствует. Предпочтительна симптоматическая терапия: жаропонижающие, препараты сурфактанта, дезинтоксикационные и иные средства. Использование системных кортикостероидов увеличивает риск внутрибольничных инфекций ‒ диссеминированных грибковых заболеваний, нарушений обмена веществ, остеонекроза. Данные препараты, назначаемые на ранних стадиях ТОРС, могут пролонгировать виремию.
Вирус ТОРС склонен к нозокомиальному распространению, поэтому использование небулайзеров, спейсеров и кислородотерапии через назальные катетеры либо маску должно быть запрещено или строго ограничено. При нарастании дыхательной недостаточности, респираторных симптомов дистресс-синдрома пациент переводится на ИВЛ. По показаниям применяется ЭКМО.
Экспериментальное лечение
Лечение с использованием рибавирина не доказало своей эффективности при ретроспективном исследовании. Применение высоких доз препарата приводило к задокументированному снижению гемоглобина у 59% пациентов, среди 36% больных регистрировался гемолиз, были отмечены гепатотоксичные, кардиотоксичные эффекты. Сочетание с лопинавиром/ритонавиром снижало частоту интубаций, а также общую смертность до 2,3%.
Лопинавир, бустированный ритонавиром, является препаратом для терапии ВИЧ-инфекции. Лечение с введением данного средства при ТОРС показало снижение вирусной нагрузки коронавируса, позволяло уменьшить дозу метилпреднизолона. Ингибирующим эффектом на возбудителя также обладал интерферон альфакон-1, однако исследование проводилось всего на 9 пациентах, сопровождалось приемом кортикостероидов и не было контролируемым.
Лечение при помощи пассивной иммунизации с помощью плазмы выздоровевших больных использовалось на небольшом числе пациентов, однако имело эффект в виде значительного снижения смертности по сравнению с плацебо либо отсутствием терапии. Наилучшие результаты получены в группе инфицированных ТОРС, которым вводили плазму не позднее 14-го дня болезни. Также предлагалась концепция человеческих моноклональных антител.
Прогноз и профилактика
Прогноз при своевременном выявлении, отсутствии соматической декомпенсированной патологии благоприятный. Летальность ТОРС составляет около 4%, варьирует от 0 до 40% в зависимости от исходного состояния заболевшего. Специфическая профилактика (вакцина) находится в стадии разработки. Неспецифические меры: использование масок заболевшими, частое мытье рук с мылом, кашлевой этикет, в медицинских учреждениях – строгое соблюдение санитарных норм.
2. SARS (Severe Acute Respiratory Syndrome), или ТОРС (тяжелый острый респираторный синдром)/ Н. В. Астафьева, Е. Г. Белова// Лечащий врач. – 2003- № 9.
4. Immune responses in COVID-19 and potential vaccines: Lessons learned from SARS and MERS epidemic/ E. Prompetchara, Ch. Ketloy, T. Palaga// Asian Pacific Journal of Allergy and Immunology. - 2020.
Читайте также:
- Клиника ранений груди - пневмоторакс, гемоторакс, кровохарканье, тампонада сердца
- Лечение неходжкинских лимфом - принципы
- Рентгенограмма, КТ, МРТ при повреждении связки Лисфранка
- Крыловидно-небная ямка. Топография крыловидно-небной ямки. Стенки крыловидно-небной ямки. Окологлоточное пространство. Заглоточное пространство.
- Показания к эндоскопическим спинальным операциям. Преимущества эндоскопических операций.
